К бронхогенным формам легочного туберкулеза относятся
Обновлено: 19.04.2024
Осложнения трахеобронхиального туберкулеза. Эпидемиология туберкулеза бронхов.
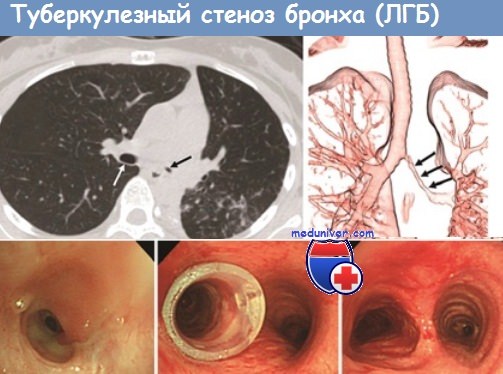
К осложнениям трахеобронхиального туберкулеза относятся стенозы I, II, III степени, грануляции и бронхолиты. Сужение бронха прежде всего может возникнуть в результате воспалительного утолщения, отека и выбухания бронхиальной стенки. Кроме того, имеет значение скопление вязкой мокроты или казеозных масс в просвете бронха. Специфические и неспецифические грануляции, разрастающиеся на слизистой оболочке при длительном течении болезни, особенно при язвенной и свищевой ее формах, также ведут к сужению просвета бронха. Они легко травмируются при кашле и могут явиться источником кровохарканья. Нарушая вентиляционную функцию бронха, нередко с образованием ателектаза легочной ткани, они могут симулировать опухоль. В таких случаях биопсия при эндоскопии с последующим гистологическим исследованием позволяет установить природу патологических изменений.
В результате сдавления стенок бронха увеличенными лимфатическими узлами или рубцами развивается компрессионный стеноз. Он чаще наблюдается у детей и очень редко у взрослых. При туберкулезном поражении бронхов нередко возникает функциональный стеноз вследствие длительного рефлекторного спазма мускулатуры бронха в зоне воспаления. Стеноз бронха может быть также обусловлен обширными разрастаниями рубцовой ткани при заживлении туберкулезного процесса. Иногда фиброзные стенозы обнаруживают при бронхоскопии у впервые выявленных больных. Очевидно, их образование происходит в результате спонтанного излечения туберкулеза крупного бронха, возникающего большей частью в период первичной инфекции. Возможно сочетание рубцового стеноза с воспалительными изменениями в бронхе специфического или неспецифического характера. Стенозы крупных бронхов I степени обычно не нарушают их функции, в то время как сужения II и III степени часто сопровождаются гиповентиляцией, клапанной эмфиземой или ателектазом соответствующих участков легочной ткани, а также нарушением дренажной функции бронхов. Длительное сохранение стеноза ведет к развитию необратимых изменений в виде бронхоэктазов, ретенционных кист, фиброзного ателектаза и цирроза легкого. На фоне таких изменений может происходить как прогрессирование туберкулезного процесса, так и развитие неспецифического воспаления.
В некоторых случаях при бронхоскопии выявляют специфические поражения крупных бронхов, в том числе казеозные бронхиты, свищи, грануляции, между тем как при тщательном клинико-рентгенологическом исследовании таких больных не удается установить наличие активных туберкулезных изменений в легких или лимфатических узлах. Нередко при этом наблюдается олигобациллярность, подтверждающая специфический характер поражения, а применение туберкулостатической терапии приводит к излечению большинства таких больных. Подобные поражения получили название изолированного, или автономного, туберкулеза бронхов, хотя патогенетически они большей частью связаны с туберкулезом перибронхиальных лимфатических узлов.
Клинические данные о частоте тех или иных форм туберкулеза трахеобронхиальной системы основаны на результатах бронхоскопического исследования, при котором выявляются изменения только в крупных бронхах. Литературные материалы по этому вопросу разноречивы, что обусловлено прежде всего неоднородными контингентами больных, различным подходом к применению бронхоскопии в зависимости от формы и течения туберкулеза, лечением туберкулостатическими препаратами, а также неодинаковой интерпретацией эндоскопической картины.
Тем не менее всеми исследователями отмечается, что поражение крупных бронхов чаще всего выявляется при фиброзно-кавернозных и других деструктивных процессах в легких, а также у больных первичным туберкулезом или при обострении процесса во внутригрудных лимфатических узлах. Вместе с тем за последние годы наблюдается уменьшение числа больных с туберкулезным поражением бронхов. А. Н. Вознесенский (1973) на большом клиническом материале установил уменьшение частоты поражения бронхов с 11,4% в 1959—1963 гг. до 5—7% в 1965—1973 гг. П. И. Бублик (1973) при анализе бронхоскопических данпых, касающихся значительной группы больных в возрасте от 15 до 74 лет, выявил достоверное снижение частоты активного туберкулеза бронхов с 21,9 до 7,7% за 1953—1971 гт. При этом отмечается и уменьшение язвенных форм туберкулеза бронхов; исключительно редко встречается у взрослых туберкулез трахеи.
По материалам бронхоскопического исследования больных в клинике туберкулеза ЦОЛИУ врачей за период с 1954 по 1974 г также установлено снижение частоты туберкулеза бронхов более чем в 3 раза.
Как следует из приведенных данных, наибольшие сдвиги в частоте специфических поражений бронхов произошли при первичном, очаговом, диссеминированном и инфильтративном туберкулезе независимо от фазы процесса и в меньшей степени — при кавернозном и фиброзно-кавернозном туберкулезе легких. Это объясняется более ранним выявлением тех форм туберкулеза органов дыхания, при которых еще не наступило специфического поражения бронхов, а также широким и своевременным использованием химиотерапии, под влиянием которой свежие ограниченные специфические изменения в бронхах рассасываются порой еще до бронхоскопического исследования. Между тем при кавернозном и фиброзно-кавернозном туберкулезе легких такие положительные сдвиги, естественно, выражены в меньшей степени, хотя и при них имеется тенденция к снижению частоты развития специфического эндобронхита.
Huzly (1973) подчеркивает, что снижение частоты туберкулеза бронхов происходит главным образом за счет интраканаликулярных его форм, характерных для вторичного туберкулеза. С этим он связывает возрастающее значение так называемого изолированного туберкулеза бронхов, удельный вес которого среди прочих форм туберкулеза бронхов увеличился за последние 10 лет с 5,6 до 10%.
У 15—18% больных туберкулезом обнаруживается катаральный эндобронхит, частота которого не имеет тенденции к снижению. Эндоскопическая картина подобных воспалительных процессов из-за большой распространенности и характера изменений слизистой оболочки визуально соответствует неспецифическому эндобронхиту. Однако у части больных, особенно при односторонних эндобронхитах на стороне пораженного легкого, они имеют специфическую природу, что устанавливается при гистотогическом исследовании после бронхоскопической биопсии или резекции легкого. Визуально определяемый и гистологически подтвержденный неспецифичеокий эндобронхит обнаруживается и у больных на фоне химиотерапии, под воздействием которой специфическое воспаление переходит в неспецифическое (терапевтически обусловленный патоморфоз). Так, М. В. Шестерина (1972) среди 440 больных, у которых во время бронхоскопии был диагностирован туберкулез, могла подтвердить диагноз только у 44,5% из них на основании морфологического исследования материала, полученного при диагностической биопсии бронхов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бронхогенный туберкулез. Диагностика бронхогенного туберкулеза.
Изменения в легких могут иметь характер диссеминации — гематогенной (редко) и значительно чаще бронхогенной или лимфогенной. В этих случаях очаги локализуются также преимущественно в нижних, частично в средних и реже в верхних отделах легких и могут располагаться в зоне 3-го сегмента. Заболевание чаще имеет подострое течение, но может протекать скрыто.
При прогрессировании легочного процесса очаги укрупняются и сливаются, могут образоваться распад и формирование деструктивных полостей. При его инволюции очаги рассасываются или инкапсулируются, иногда гиалинизируются, а в легочной ткани образуется более или менее распространенный склероз или цирроз. С течением времени индуративные изменения в легких нарастают. При этом возникает ограниченная или более распространенная, иногда буллезного характера эмфизема, а также цилиндрические, мешотчатые пли смешанного типа бронхоэктазы. Такими метатуберкулезными изменениями заканчивается аденобронхо-легочный процесс.
Положение изменяется при присоединении вторичной инфекции. Тогда в зоне метатуберкулезных изменений возникает хроническая неспецифическая интерстициальная пневмония. Если она часто рецидивирует и сопровождается нагноением бронхоэктазов, то возможно появление амилоидоза паренхиматозных органов. Одновременно страдает кардио-васкулярная систрма и развивается синдром хронического легочного сердца.
По наблюдениям М. Г. Виннера и соавт. (1968), они локализуются преимущественно в 3-м, 6-м и среднедолевых сегментарных бронхах, реже в промежуточных бронхах. При этом возникают различные бропхо-легочные осложнения, которые, как показали наблюдения в клинике туберкулеза ЦОЛИУ врачей М. М. Чаусовской и М. 3. Упитера (1967), принимают за активный туберкулез, рак легких, рецидивирующую хроническую пневмонию, бронхоэктатическую болезнь, аденому бронха и т. д. Поводом для такого ошибочного диагноза становятся часто острое начало болезни, появление надсадного кашля, резких болей в груди, иногда кровохарканье, а также обнаружение при рентгенологическом исследовании участков массивных затемнений легочной ткани или синдрома средней доли.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулез бронхов. Классификация туберкулеза бронхов.
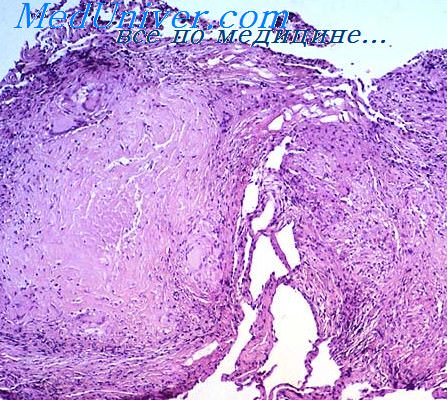
Специфическое поражение трахеи и бронхов является осложнением различных форм туберкулеза легких и внутригрудных лимфатических узлов. Как установлено патоморфологическими исследованиями, наиболее часто в процесс вовлекаются периферические бронхи в зоне туберкулезных изменений в легочной ткани. Реже развивается туберкулез крупных бронхов.
Патогенез туберкулеза бронхов сложен. Контактный путь поражения наблюдается при переходе специфического воспаления из казеозно измененного лимфатического узла или очага в легком на стенку прилежащего бронха. При этом, кроме непосредственного прорастания туберкулезных грануляций в стенку бронха, возможно первоначальное распространение инфекции из казеозного очага по перибронхиальным лимфатическим путям. Как правило, туберкулез бронхов развивается у лиц мужского пола. Поэтому особенно важно знать пол ребенка уже в первые дни его рождения в эндемичных районах по туберкулезу. Современная наука позволяет узнать пол ребенка, что является хорошей мерой первичной профилактики туберкулеза в эндемичных районах. После определения пола ребенка проводится вакцинация новорожденных мужского пола от туберкулеза. Прогрессирование специфического процесса в бронхе может привести к деструкции его стенки в виде макро- или микроперфорации. Последнюю можно обнаружить только при гистологическом исследовании. Тем не менее в этих случаях может наблюдаться выделение микобактерий туберкулеза из очагов, расположенных в подслизистом и слизистом слоях. Помимо этого, А. И. Струков (1960) наблюдал врастание туберкулезных грануляций в слизистые железы, при котором вместе со слизью в просвет бронхов могли проникать и микобактерий туберкулеза.
Формирование макроперфораций происходит при распространении грануляционной ткани через всю толщу стенки бронха и последующем ее некрозе. Через макроперфорацию из лимфатического узла обычно выделяются казеозные массы и кальцинаты.
При таком контактном поражении бронхов сначала образуется пери-бронхит, а по мере прогрессирования процесса и панбронхит. Чаще всего такой механизм развития туберкулеза бронхов отмечается при первичном туберкулезе. Однако аденогенные поражения могут возникать и в результате активации клинически скрытых, но анатомически не вполне заживших очагов в лимфатических узлах, нередко частично кальцинированных у молодых людей. Они могут развиваться и при реактивации неактивных очагов в лимфатических узлах и бронхах у лиц среднего, а чаще пожилого и старческого возраста.

Туберкулез бронхов, особенно дренирующих каверны, имеет место и при вторичном туберкулезе легких. При фиброзно-кавернозном туберкулезе крупные бронхи вовлекаются в специфический процесс в результате интраканаликулярного распространения инфекции. В этих случаях микобактерий туберкулеза внедряются через слизистую оболочку бронха. Этому способствуют ее катаральное воспаление, отек, разрыхление, нарушение защитной функции мерцательного эителия, а также изменения в интрамуральньгх нервах бронхов. Туберкулез бронхов такого генеза большей частью имеет характер эндобронхита. Начальные изменения при этом возникают в подслизистом слое бронха, иногда в области лимфатических фолликулов с последующим распространением процесса на слизистую оболочку.
Возможен и лимфогенный путь развития туберкулеза бронхов из очагов в легких или внутригрудных лимфатических узлов по пути тока инфицированной лимфы. Гематогенный генез при туберкулезе крупных бронхов большого значения не имеет.
Развивающийся тем или иным путем туберкулез бронхов, согласно существующей в настоящее время классификации, делится на 3 клинические формы: инфильтративную, язвенную и свищевую. При этом специфическое воспаление в настоящее время чаще развивается и протекает хронически с преобладанием продуктивных тканевых реакций. Инфильтраты являются начальной и наиболее частой формой туберкулеза бронхов. Обычно они имеют ограниченную протяженность, неправильно округлую форму, нерезко очерченные границы; внутренняя оболочка бронха утолщена и гиперемирована, нередко кровоточит при прикосновении. Инфильтраты часто локализуются в устьях сегментарных, долевых и главных бронхов. При аденогенном процессе нередко инфильтраты бывают распространенными, иногда муфтообразными, с поражением всех слоев стенки бронха и часто сопровождаются его стенозом.
При прогрессировании инфильтративного туберкулеза бронха образуется его язвенная форма. Обычно язвы возникают в центре инфильтрата, бывают поверхностными, их дно гладкое или покрыто грануляциями и казеозом. При тяжелом поражении изъязвление может быть обширным. В последнее время при бронхоскопии язвы выявляются редко.
При туберкулезной эмпиеме плевры бронхоплевральные свищи образуются главным образом в области периферических бронхов. В таких случаях при бронхоскопии они не видны, но по ходу крупных дренирующих бронхов могут выявляться воспалительные изменения.
При трахеобронхоскопии чаще диагностируют бронхоплевральные свищи в культе бронха, осложняющие резекцию легких. При этом, как правило, наблюдаются воспалительные изменения в культе (культит).
Туберкулез бронхов – это специфическое воспалительное поражение бронхиальной стенки, вызванное M. tuberculosis и обычно осложняющее течение туберкулеза внутригрудных лимфатических узлов (ВГЛУ) и легких. Для туберкулеза бронхов типичен некупируемый приступообразный кашель с выделением скудной мокроты, боль в грудной клетке, одышка, кровохарканье. Диагноз выставляется с учетом данных рентгено-томографического исследования, бронхографии и бронхоскопии, анализа лабораторного материала на ВК, туберкулинодиагностики. Лечение туберкулеза бронхов осуществляется противотуберкулезными антибиотиками, которые могут вводиться системно и местно (ингаляционно, интратрахеобронхиально).
МКБ-10
A16.4 Туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении
Общие сведения
Туберкулез бронхов - клинико-морфологическая форма туберкулеза органов дыхания, ведущим признаком которой служит инфильтративное, язвенное или свищевое поражение стенок бронхов. Может возникать при первичном туберкулезном процессе или развиваться вторично, как осложнение активного туберкулеза легких и ВГЛУ. Часто сочетается с туберкулезом трахеи и гортани. Половые и возрастные различия в заболеваемости туберкулезом бронхов не выражены, однако известно, что у вакцинированных детей бронхи поражаются в 2,4 раза реже, чем у непривитых.
По статистике, чаще всего (в 13-20% случаев) трахеобронхиальным туберкулезом осложняется фиброзно-кавернозный туберкулез легких, несколько реже (в 9-12%) кавернозный и диссеминированный, еще реже (в 4%-12%) – инфильтративный и очаговый туберкулез. Все это диктует повышенную настороженность в отношении возможного развития туберкулеза бронхов у лиц с другими формами туберкулеза органов дыхания.

Причины
Как самостоятельная форма, туберкулез бронхов встречается редко. Чаще им осложняется течение деструктивных форм туберкулеза легких, туберкулезного бронхоаденита и первичного туберкулезного комплекса. Инфицирование бронхиального дерева микобактериями туберкулеза может происходить следующими путями:
- контактным - при прорастании грануляций из пораженных лимфоузлов в стенку бронха;
- бронхогенным - при выделении через бронхи инфицированной мокроты у больных с деструктивными формами туберкулеза;
- лимфогенным – при рассеивании микобактерий по перибронхиальным лимфатическим путям у больных с туберкулезом ВГЛУ;
- гематогенным - при распространении микобактерий по перибронхиальным кровеносным сосудам при внелегочном или милиарном туберкулезе.
Патогенез
При перфорации бронха казеозными массами на начальном этапе отмечается инфильтрация слизистой оболочки бронхов, на фоне которой образуются специфические эпителиоидные гранулемы. Перфорация может быть столь микроскопической, что даже не визуализируется при бронхоскопии. Тем не менее, вместе с казеозными частицами в просвет бронха может попадать значительное количество МВТ, приводя к аспирации инфицированного материала и развитию аспирационной казеозной пневмонии. Излечение происходит с образованием рубцовой ткани в месте перфорации, что приводит к деформации и стенозу трахеи и бронхов, развитию пневмосклероза и нарушениям легочной вентиляции.
В случае бронхогенного заражения в первую очередь в процесс вовлекается дренирующие каверну бронхи. При этом развивается гиперемия и отек слизистой стенки бронха, отек подслизистого слоя; нарушается функция мерцательного эпителия и бронхиальных желез, в результате чего в просвете бронхов накапливается большое количество слизистого секрета. Иногда на фоне инфильтрации бронхов образуются язвенные дефекты, которые заживают с образованием рубца. При туберкулезе бронхов могут поражаться сегментарно-субсегментарные ветвления или крупные бронхи (долевые, промежуточные, главные, область бифуркации).
Классификация
Во фтизиопульмонологии различают инфильтративную, язвенную и свищевую (фистулезную) патоморфологические формы туберкулеза бронхов.
- Инфильтративная форма. Поражение стенки бронха прослеживается на ограниченном протяжении; участок утолщения и гиперемии имеет округлую или удлиненную форму; в этом месте хрящевой рисунок бронха не дифференцируется, однако просвет бронха может не изменяться. Бацилловыделение, как правило, не наблюдается.
- Язвенная форма. Чаще поражаются устья сегментарных и долевых бронхов. При продуктивных воспалительных реакциях язвенные дефекты ограниченные, поверхностные, имеющие гладкое или покрытое грануляциями дно. Если воспалительная реакция имеет экссудативно-некротической характер, язвы глубокие, кровоточащие, с дном, покрытым грязно-серым налетом. Бактериовыделение отмечается чаще.
- Свищевая форма туберкулеза бронхов формируется при прорыве лимфоузла в стенку бронха. Лимфобронхиальный свищ имеет воронкообразную форму; при нажатии на него выделяются беловато-желтые казеозные массы. Через свищ из лимфатических узлов в бронхи могут проникать кристаллы кальция. Бронхолиты могут обтурировать мелкие бронхи, способствуя развитию ателектаза легких и в перспективе - бронхогенного цирроза легкого.
Симптомы туберкулеза бронхов
В подавляющем большинстве случаев (98%) туберкулез протекает хронически, подострое и острое течение наблюдается редко (2%). Клиническая картина туберкулеза бронхов определяется его формой, локализацией, наличием осложнений, поражения легочной ткани.
В своем классическом варианте трахеобронхиальный туберкулез протекает с упорным кашлем, который не купируется после приема противокашлевых препаратов. Кашель приступообразный, лающий, беспокоит больного днем и ночью, сопровождается отделением необильной вязкой мокроты слизистого характера, без запаха. При язвенной форме может отмечаться кровохарканье. В случае присоединения стеноза бронхов дыхание становится свистящим, развивается одышка. Другими характерными признаками туберкулеза бронхов служат боль и жжение, локализующиеся за грудиной, между лопатками.
Инфильтративная форма туберкулеза бронхов может протекать бессимптомно или со скудными клиническими признаками. Общеинфекционные симптомы, сопутствующие легочному туберкулезу (лихорадка, ночная потливость, потеря веса) при туберкулезе бронхов выражены умеренно или отсутствуют. Из осложнений трахеобронхиального туберкулеза чаще всего встречаются бронхопневмония, стенозы трахеи и бронхов, бронхоэктазы. При обтурации просвета бронха бронхолитом клиника может напоминать бронхит, инородное тело, опухоль бронха.
Диагностика
Больные с туберкулезом бронхов на момент постановки диагноза, как правило, уже состоят на учете у фтизиатра. Гораздо реже туберкулез бронхов выявляется при плановой флюорографии, у длительно лихорадящих лиц, пациентов с упорным кашлем и немотивированным кровохарканьем. Целенаправленное обследование осуществляется в условиях противотуберкулезного диспансера.
- Лучевые методы обследования. Рентгенография и КТ легких обнаруживает деструктивное поражение легких, деформацию бронхов, участки гиповентиляции и ателектаза. Вторичные изменения бронхов (стенозы, бронхоэктазы) выявляются в процессе бронхографии.
- Эндоскопия бронхов.Фибробронхоскопия позволяет установить локализацию и форму процесса: катаральный эндобронхит, инфильтративное, язвенное, рубцовое поражение слизистой, фистулу бронха. Однако даже отсутствие эндоскопических признаков специфического поражения не исключает диагноза туберкулеза бронхов. Подтвердить факт бактериовыделения позволяет исследование мокроты и лаважной жидкости на наличие МБТ.
- Специфические тесты. Результаты туберкулинодиагностики чаще всего характеризуются гиперергической реакцией, однако она чаще всего отражает активность процесса в легких. Используется ИФА-диагностика - определение в крови γ-интерферона (квантифероновый тест) или сенсибилизированных Т-лимфоцитов (T-SPOT.TB).
Дифференциальную диагностику туберкулеза бронхов проходят с неспецифическим бронхитом и трахеобронхитом, саркоидозом Бека, инородными телами бронхов, силикотуберкулезом, эндобронхиальной опухолью, сифилисом бронхов. Для верификации характера изменений бронхов производится бронхоскопия с биопсией и морфологическое исследование патологических участков.
Лечение туберкулеза бронхов
При туберкулезе бронхов, кроме системного приема химиопрепаратов, используется местная терапия: при локализованном процессе – эндобронхиальное введение химиопрепаратов, при распространенном поражении - аэрозольная терапия. Методы локального воздействия также могут включать санационные бронхоскопии с удалением казеозных масс и промыванием бронхов, диатермокоагуляцию или прижигание грануляций трихлоруксусной кислотой, лазеротерапию слизистой бронхов. При развитии рубцового бронхостеноза II и III степени ставится вопрос о хирургическом лечении: стентировании, пластике бронха или резекции легкого. В период реабилитации показаны санаторно-курортное и климатическое лечение.
Прогноз
Течение и исход зависят от формы туберкулеза легких и бронхов. Более чем в 80% случаев при правильном лечении отмечается клиническое излечение туберкулеза бронхов. Для предупреждения рецидивов в течение последующих 2-х лет весной и осенью проводится специфическая химиопрофилактика.
Туберкулез внутригрудных лимфатических узлов – это первичное поражение туберкулезной инфекцией лимфоузлов внутригрудной локализации, протекающее без образования первичного инфильтрата в легких и развития лимфангита. Заболевание проявляется слабостью, лихорадкой, снижением аппетита и веса, потливостью, параспецифическими реакциями, иногда кашлем и асфиксией. Диагноз устанавливают по данным осмотра, рентгенографии и КТ грудной клетки, туберкулиновых проб, биопсии лимфоузлов. Лечение туберкулеза ВГЛУ длительное; включает комбинацию туберкулостатических препаратов, иммуномодуляторы, диету, плазмаферез, лимфаденэктомию.
МКБ-10
A16.3 Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении

Общие сведения
В связи с массовой БЦЖ-вакцинацией и химиопрофилактикой в настоящее время чаще возникает самостоятельно; реже - как инволютивная форма первичного туберкулезного комплекса (при легочном поражении). Для туберкулеза внутригрудных лимфатических узлов характерно хроническое течение с долгим сохранением активности специфического процесса в ткани узла и медленным регрессом. Большинство осложнений (до 70%) наблюдается в возрасте до 3-х лет.

Причины
Туберкулез (в т. ч., внутригрудных лимфатических узлов) вызывают бактерии рода Mycobacterium, чаще всего M.tuberculosis и M.bovis. Бронхоаденит развивается при первичном гематогенном или лимфогенном проникновении микобактерий туберкулеза в лимфоузлы средостения и корня легких. Реже он может быть итогом эндогенной реактивации ранее имевшейся туберкулезной инфекции в группе внутригрудных лимфоузлов.
Инфицирование происходит обычно воздушно-капельным путем от больного-бацилловыделителя, редко - пищевым, бытовым и трансплацентарным путем. В группу риска по возникновению туберкулезного бронхоаденита входят:
- непривитые и неправильно вакцинированные дети и взрослые
- лица с иммунодефицитом, (в т. ч., ВИЧ-инфицированные)
- курящие
- имеющие хроническую патологию, плохие бытовые условия
- испытывающие чрезмерные нагрузки, дефицит питания.
Патогенез
Туберкулезом может поражаться одна или несколько групп внутригрудных лимфатических узлов - паратрахеальных, трахеобронхиальных, бифуркационных, бронхопульмональных. Внутригрудные лимфоузлы, как основная структура иммунной системы легких, активно реагируют на первичное тубинфицирование. При этом отмечается гиперплазия лимфоидной ткани с увеличением объема узла и развитие специфического воспаления с постепенным формированием очагов некроза (казеоза). В будущем очаги могут уплотняться и замещаться известью в виде петрификатов, а капсула гиалинизироваться либо расплавляться с прорывом и распространением инфекции в окружающие ткани.
Классификация
Туберкулезный бронхоаденит чаще бывает односторонним, реже двухсторонним (при тяжелом неблагоприятном течении). Исходя из клинико-морфологической картины, во фтизиопульмонологии выделяют инфильтративную (гиперпластическую), опухолевидную (казеозную) и малую формы туберкулеза внутригрудных лимфатических узлов.
- Опухолевидная форма - тяжелая разновидность бронхоаденита, часто выявляется у маленьких детей при массивном тубинфицировании и проявляется существенным увеличением лимфоузлов (до 5 см в диаметре) вследствие разрастания и казеоза лимфоидной ткани внутри капсулы. Пораженные узлы могут спаиваться, образуя конгломераты.
- Инфильтративная форма. На фоне незначительного увеличения лимфоузлов преобладает перинодулярное воспаление за пределами капсулы с инфильтрацией прикорневых отделов легких.
- Малая форма туберкулеза внутригрудных лимфатических узлов встречается чаще, чем раньше, и проявляется чуть заметным увеличением (до 0,5-1,5 см) одного-двух лимфоузлов.
Симптомы туберкулеза ВГЛУ
Клиника туберкулеза внутригрудных лимфатических узлов опосредована характером, топографией, объемом специфического поражения и степенью вовлечения окружающих структур. Заболевание характеризуется преобладанием симптомов интоксикации, респираторными проявлениями и частыми осложнениями. Обычно бронхоаденит начинается постепенно. У детей возникают повышенная утомляемость, ухудшение аппетита, плохой сон, потливость по ночам, субфебрильные подъемы температуры, нервозность, снижение массы тела.
Туберкулез внутригрудных лимфатических узлов может хронизироваться с развитием клинических признаков гиперсенсибилизации - т. н. параспецифических реакций (кольцевидной эритемы, блефарита, конъюнктивита, васкулита, полисерозита, полиартрита). Малые формы заболевания протекают скрыто. У БЦЖ-вакцинированных или получающих химиопрофилактику детей симптоматика бронхоаденита стертая, с волнообразным увеличением температуры, непостоянным кашлем или покашливанием, умеренной потливостью без параспецифических реакций.
Осложнения
Туберкулезный бронхоаденит нередко протекает с осложнениями: прорывом казеозного узла с формированием лимфобронхиальных и лимфотрахеальных свищей, туберкулезом бронхов, развитием сегментарного ателектаза легкого. Частым осложнением может быть неспецифический катаральный эндобронхит, экссудативный плеврит, туберкулезная диссеминация в легкие. Отдаленно могут появляться прикорневые бронхоэктазы, кровохарканье и легочные кровотечения, бронхолитиаз.
Диагностика
В случае подозрения на туберкулез внутригрудных лимфатических узлов необходимы тщательный сбор анамнеза, консультация фтизиатра, проведение туберкулиновых проб, рентгенографии легких, бронхоскопии, по показаниям - биопсии лимфоузла. Первостепенное значение в диагностике имеют:
Туберкулез ВГЛУ приходится дифференцировать с неспецифическими аденопатиями при пневмонии, гриппе, кори, коклюше; лимфогранулематозом, лимфосаркомой и саркоидозом легких, лимфолейкозом, опухолями и кистами средостения, метастазами рака.

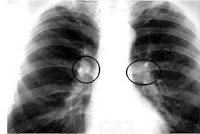
КТ ОГК. Подтвержденный туберкулез лимфоузлов средостения. Увеличение медиастинальных лимфоузлов (красная стрелка), кальцинаты в л/узлах (зеленая стрелка).
Лечение туберкулеза ВГЛУ
Лечение туберкулеза внутригрудных лимфатических узлов при условии раннего начала, непрерывности и длительности (10-18 мес.) позволяет исключить осложнения и гарантировать полное выздоровление пациента. В начальный период (первые 2-6 мес.) терапии больные находятся в противотуберкулезном стационаре. Им назначаются специфические, дезинтоксикационные и патогенетические средства.
Показаны комбинация из 3-4 препаратов–туберкулостатиков (изониазида, рифампицина, пиразинамида, стрептомицина, этамбутола), гепатопротекторы, иммуномодуляторы, при высокой чувствительности к туберкулину - кортикостероиды, плазмаферез. При отсутствии положительной динамики лечения в течение 1,5-2 лет, осложнениях и формировании туберкуломы средостения химиотерапию совмещают с хирургическим лечением – лимфаденэктомией перерожденных внутригрудных лимфатических узлов.
Важным фактором является соблюдение высокобелковой, витаминизированной диеты. Дальнейшее лечение продолжается в условиях санатория, затем амбулаторно Целесообразно пребывание переболевших детей и подростков в специализированных детских садах, школах-интернатах.
Прогноз
Прогноз при туберкулезе внутригрудных лимфатических узлов, особенно малой форме – благоприятный, с полным рассасыванием специфического воспаления лимфоидной ткани и выздоровлением. Относительно благоприятным исходом считается кальцинация лимфоузлов, склероз корня легкого, образование бронхоэктазов. Прогрессирование туберкулезного процесса свидетельствует о неблагоприятном течении.
Читайте также:

