К какому врачу обращаться с подозрением на инфекцию
Обновлено: 17.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Менингит: причины появления, симптомы, диагностика и способы лечения.
Определение
Менингит – это инфекционное воспаление мозговых оболочек головного и спинного мозга, сопровождающееся интоксикацией, лихорадкой, синдромом повышенного внутричерепного давления, менингеальным синдромом, а также воспалительными изменениями ликвора (спинномозговой жидкости).
Мозговые оболочки - это соединительнотканные пленчатые образования, покрывающие головной и спинной мозг. Различают твердую мозговую оболочку, паутинную и мягкую.
Твердая оболочка головного мозга имеет плотную консистенцию и толщину 0,2-1 мм, местами она срастается с костями черепа. Паутинная оболочка — тонкая, полупрозрачная, не имеющая сосудов соединительнотканная пластинка, которая окружает головной и спинной мозг. Мягкая оболочка — тонкая соединительнотканная пластинка, непосредственно прилежащая к головному мозгу, соответствует его рельефу и проникает во все его углубления. В ее толще располагается сосудистая сеть головного мозга.
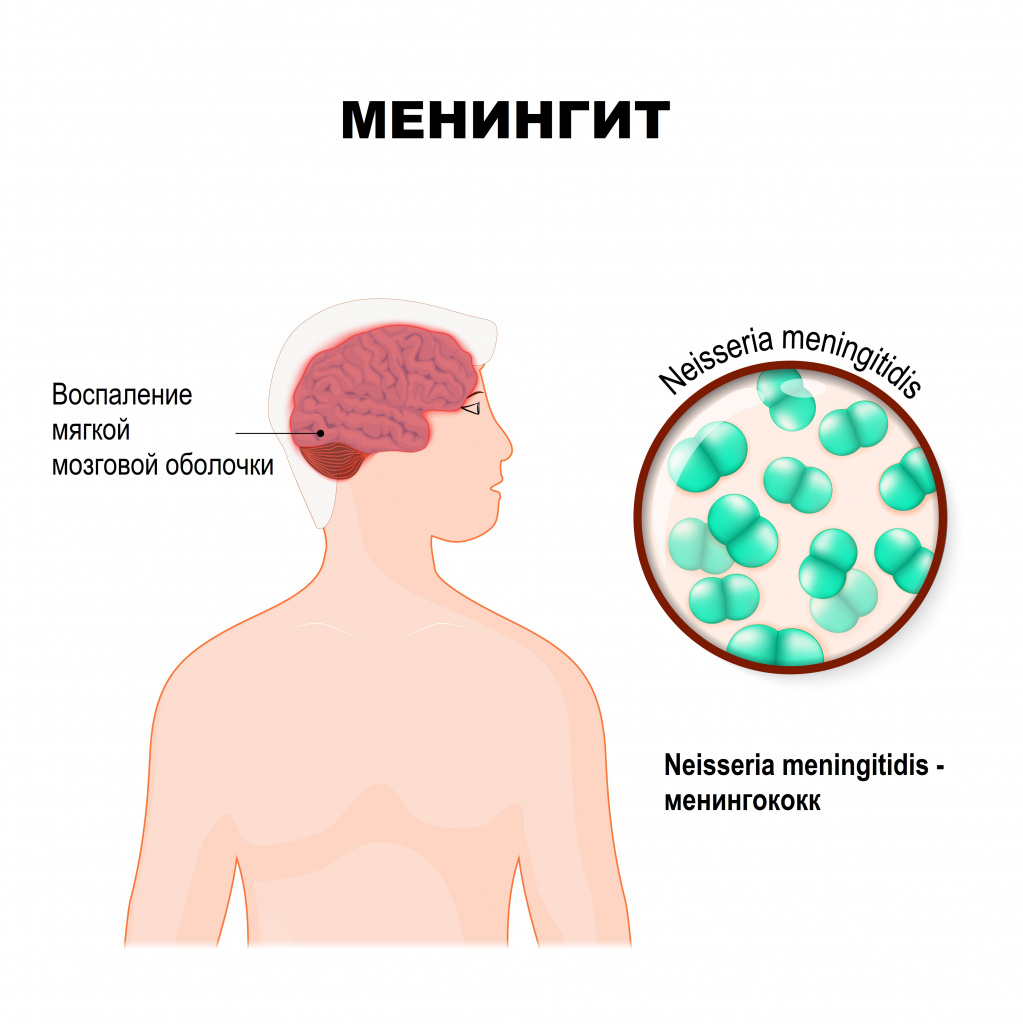
Причины появления менингита
Мозговые оболочки могут вовлекаться в воспалительный процесс первично и вторично. Менингит, возникший без предшествующей общей инфекции или заболевания какого-то другого органа, называется первичным. Вторичный менингит развивается как осложнение уже имеющегося инфекционного процесса. К вторичным относятся туберкулезный, стафилококковый, пневмококковый менингит. К первичным – менингококковый, первичный паротитный, энтеровирусные менингиты и другие.
Гнойное воспаление мозговых оболочек может быть вызвано различной бактериальной флорой (менингококками, пневмококками, реже - другими возбудителями). Причина серозных менингитов - вирусы, бактерии, грибы.
По прогнозу наиболее опасен туберкулезный менингит, который возникает при условии наличия в организме туберкулезного поражения. Развитие заболевания проходит в два этапа. На первом этапе возбудитель с током крови поражает сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы. На втором – наблюдается воспаление паутинной и мягкой оболочек (как правило, поражаются оболочки основания головного мозга), которое вызывает острый менингиальный синдром.
Процесс развития менингококкового менингита также состоит из нескольких этапов:
- попадание возбудителя на слизистую оболочку носоглотки;
- попадание менингококка в кровь;
- проникновение возбудителя через гематоликворный барьер, раздражение рецепторов мягкой мозговой оболочки токсичными факторами и воспаление.
Течение инфекционного процесса зависит от патогенных свойств возбудителя (способности вызывать заболевание) и состояния иммунной системы человека.
Предшествующие вирусные заболевания, резкая смена климата, переохлаждение, стресс, сопутствующие заболевания, терапия, подавляющая иммунитет, - могут иметь существенное значение для возникновения и течения менингита.
Классификация заболевания
По типу возбудителя:
- Вирусный менингит (гриппозный, парагриппозный, аденовирусный, герпетический, арбовирусный (клещевой), паротитный, энтеровирусные ЕСНО и Коксаки).
- Бактериальный менингит (менингококковый, туберкулезный, пневмококковый, стафилококковый, стрептококковый, сифилитический, бруцеллезный, лептоспирозный).
- Грибковый (криптококковый, кандидозный и др.).
- Протозойный (токсоплазмозный, малярийный).
- Смешанный.
- Первичный.
- Вторичный.
- Острый.
- Подострый.
- Молниеносный.
- Хронический.
- Легкая.
- Среднетяжелая.
- Тяжелая.
- Генерализованный.
- Ограниченный.
- Осложненный.
- Неосложненный.
- менингеальный синдром – проявляется ригидностью (повышенным тонусом) затылочных мышц и длинных мышц спины, гиперстезией (повышенной чувствительностью) органов чувств, головной болью, рвотой, изменениями со стороны спинномозговой жидкости;
- общемозговой синдром – проявляется сонливостью, нарушением сознания, тошнотой, рвотой, головокружением, психомоторным возбуждением, галлюцинациями;
- астеновегетативный синдром – проявляется слабостью, снижением трудоспособности;
- судорожный синдром;
- общеинфекционный синдром - проявляется ознобом, повышением температуры.
Пневмококковый менингит, как правило, наблюдается у детей раннего возраста на фоне имеющегося пневмококкового процесса (пневмонии, синусита).
При стрептококковом менингите на первый план выступает гепатолиенальный синдром (увеличение печени и селезенки), почечная недостаточность, надпочечниковая недостаточность, петехиальная сыпь (кровоизлияния, вследствие повреждения капилляров, в результате чего, кровь, растекаясь под кожей, образует округлые пятна, размер которых не превышает 2 мм).
Гнойные менингиты, вызванные синегнойной палочкой, грибами встречаются редко. Диагноз устанавливается только после дополнительных лабораторных исследований.
Для серозного туберкулезного менингита характерно постепенное начало, хотя в редких случаях он может манифестировать остро. В дебюте заболевания больные жалуются на утомляемость, слабость, раздражительность, нарушение сна. Температура обычно не выше 38℃, отмечается непостоянная умеренная головная боль. На 5-6-й день болезни температура становится выше 38℃, усиливается головная боль, появляется тошнота, рвота, сонливость. Быстро развивается бессознательное состояние. Могут наблюдаться расходящееся косоглазие, низкое положение верхнего века по отношению к глазному яблоку, расширение зрачка.
Клинические проявления поражения мозговых оболочек могут развиваться еще до увеличения слюнных желез.
Для энтеровирусного менингита характерна двух- и трехволновая лихорадка с интервалами между волнами 1-2 и более дней. Почти всегда наблюдаются и другие проявления энтеровирусной инфекции (мышечные боли, кожная сыпь, герпангина).
Для диагностики коревого и краснушного менингитов большое значение имеет указание на контакт с больным этими заболеваниями, а также типичные клинические симптомы кори или краснухи.
Диагностика менингита
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Врач, специализирующийся на лечении ЗППП, называется венеролог или дерматовенеролог.
Именно к нему стоит обратиться, если появились выделения, сыпь или другие симптомы со стороны урогенитальной системы.

Какой врач лечит ЗППП?
Теоретически, существует специальный врач, который лечит ЗППП.
Он называется венеролог.
Все болезни, которые чаще всего передаются половым путем, принято именовать венерологическими.
Тем не менее, в ряде случаев за лечение этой группы болезней берутся и другие специалисты.
Это могут быть урологи или гинекологи.
Именно к ним часто обращаются пациенты.
Это связано с тем, что венерические инфекции поражают преимущественно гениталии.
Какой врач лечит ЗППП у мужчин?
Лечить ЗППП у пациентов любого пола должен венеролог.
Тем не менее, в некоторых случаях этим занимаются специалисты иного профиля:
- урологи;
- андрологи;
- репродуктологи.
Уролог – это хирургическая специализация, эти врачи занимаются лечением болезней мочевыделительной системы.
Она находится в непосредственной анатомической связи с половой системой.
Поэтому в компетенцию уролога также входит обследование и лечение мужчин с любыми заболеваниями половых органов.
Но на деле часто уролог сам берет на себя функцию по лечению этого пациента.
Иногда это делают андрологи.
Это такие узкоспециализированные урологи, которые занимаются исключительно патологией мужской репродуктивной системы.

Они лечат импотенцию, бесплодие, возрастной андрогенный дефицит.
К этому же врачу обращаются и по поводу половых инфекций.
Иногда вопросами мужского здоровья и вовсе занимается репродуктолог.
По сути, этот доктор является гинекологом.
Он специализируется на бесплодии.
К репродуктологу супружеская пара часто приходит вместе.
Анализы сдают оба партнера.
Иногда у мужчины выявляются скрытые ЗППП.
В таком случае репродуктолог должен направлять человека к венерологу для прохождения терапии.
Но он так поступает не всегда.
Иногда репродуктолог сам лечит мужчину и женщину одновременно.
Какой врач лечит ЗППП при беременности?
Этим занимается венеролог.
Но в терапевтическом процессе принимает участие акушер-гинеколог.
Он оценивает, насколько безопасным может быть применение тех или иных препаратов в период беременности, с учетом всех особенностей её течения.
А также отслеживает состояние женщины и плода в процессе терапии.
Нередко лечение беременных с ЗППП проводится в стационаре.
Особенно если существует угроза её прерывания.
Лечение ЗППП у беременных проводится по тем же схемам, что и остальных пациентов.

С той лишь разницей, что некоторые лекарства им запрещены.
В частности, не используются фторхинолоны и тетрациклины – препараты, которые обычно назначают при хламидиозе, микоплазмозе, уреаплазмозе.
Иногда они используются и при сифилисе, гонорее.
Прочие лекарства для беременных безопасны, включая:
- цефалоспорины;
- пенициллины;
- макролиды.
Нитроимидазолы применяются только во 2-3 триместрах.
В случае обнаружения трихомониаза в 1 триместре лечение проводится местными формами лекарств.
Оно не обеспечивает излеченности, но уменьшает выраженность симптомов, подавляет развитие заболевания.
После наступления 2 триместра проводится системная терапия, направленная на эрадикацию трихомонады.
Какой врач лечит ЗППП во рту, анусе и глазах?
Некоторые пациенты ошибочно полагают, что ЗППП во рту должен лечить отоларинголог или стоматолог, в глазах – офтальмолог, анусе – проктолог.
Действительно, такие случаи иногда бывают.
Иногда пациент обращается первично к проктологу с жалобами на зуд и боль в прямой кишке, выделения или нагноение.
Тот обследует больного и выявляет ЗППП.
Иногда в таких ситуациях проктолог направляет больного к венерологу.
Но бывает, он сам его лечит.
Тем не менее, в большинстве случаев эти формы заболеваний лечит венеролог.

Он редко привлекает к этому процессу других специалистов.
Услуги проктолога при анальных формах инфекций нужны только в случае тяжелых воспалений, требующих хирургического лечения.
Например, формирование абсцессов и прямокишечных свищей на фоне гонореи.
Но большинство орофарингеальных и анальных форм ЗППП считаются неосложненными.
Они легко поддаются лечению.
К тому же, крайне редко являются изолированными.
В 95% случаев поражение ануса или глотки выявляют на фоне урогенитальной формы этой же инфекции.
Какой врач лечит осложнения ЗППП?
При развитии осложнений в лечении могут принимать участие специалисты самого разного профиля.
Всё зависит от топики и происхождения осложнений.
Например:
- при болезни Рейтера, когда воспаляются суставы и сухожилия, венерологу может потребоваться помощь ревматолога или ортопеда;
- если инфекция распространилась на мочевой пузырь, почки, нужны услуги уролога;
- при сильном воспалении глаз требуется осмотр офтальмолога;
- если сформировались абсцессы в репродуктивных органах женщины, хирургическое лечение обычно проводит гинеколог;
- при поражении нервной системы (сифилис, герпес) в терапевтическом процессе принимают участие неврологи;
- если поражается сердце (болезнь Рейтера, сифилис, гонорея), требуется осмотр кардиолога.
Часто врачи других специализаций задействуются при лечении тяжелых больных в венерологических стационарах.

Если вы хотите, чтобы при ЗППП вас лечил только венеролог, не запускайте болезнь.
Обращайтесь за помощью как можно раньше.
Тогда лечение пройдет амбулаторно и не займет много времени.
Какие анализы берет врач для лечения ЗППП?
Перед тем как лечить половые инфекции, нужно установить точный этиологический диагноз.
Основная задача врача состоит в том, чтобы определить возбудителя заболевания.
Их может быть несколько.
От возбудителя зависит выбор препаратов для этиотропной терапии.
Кроме того, назначаются исследования для выяснения давности инфицирования и топики поражения (какие органы вовлечены в воспалительный процесс).
Это необходимо, чтобы определиться с дозами лекарств и длительностью курса.
В некоторых случаях назначают более одного антибактериального препарата.
Для этиотропной диагностики используются такие анализы:
- бактериоскопическое исследование отделяемого урогенитального тракта;
- ПЦР – выявление ДНК микроорганизмов;
- посев – выращивание бактерий, грибов или простейших на питательных средах.
Реже применяются серологические исследования крови.
Они направлены на выявление антител.
Это основная группа методом для первичной диагностики сифилиса.
Кроме того, при многих заболеваниях определение концентрации разных фракций иммуноглобулинов помогает понять, имеем мы дело с острой или хронической инфекцией.
При помощи бактериоскопии можно выявить лишь некоторые инфекции (гонорея, кандидоз, трихомониаз).
Основная масса заболеваний обнаруживается при помощи ПЦР.

При необходимости оценки чувствительности бактерий к антибактериальным препаратам проводится культуральное исследование.
Оно высокоинформативно при хронических вялотекущих инфекциях, тяжело поддающихся лечению.
Как врач лечит ЗППП?
Для лечения половых инфекций доктор использует:
- антибиотики;
- антипротозойные средства;
- противогрибковые препараты;
- противовирусные средства.
Разные возбудители чувствительны к разным лекарствам.
Поэтому назначение терапии возможно только после адекватной диагностики.
Некоторые названия препаратов, которым отдается предпочтение при ЗППП:
- герпес – ацикловир или его аналоги (валацикловир, фамцикловир);
- кандидоз – флуконазол, итраконазол, миконазол;
- трихомониаз – орнидазол, тинидазол, метронидазол;
- хламидиоз – доксициклин, джозамицин;
- сифилис – бензилпенициллин;
- гонорея – цефтриаксон.
Длительность курса и дозы могут быть разными.
Всё зависит от давности инфицирования, количества инфекций, тяжести инфекционного процесса.
Врач учитывает, поражены ли внутренние репродуктивные органы.
Иногда для излечения болезни достаточно одного укола или таблетки.
В некоторых случаях лечение ЗППП длится месяцами.
Помимо антибиотиков используются ферменты, иммуномодуляторы, антисептики.
Когда врачи назначают анализы после лечения ЗППП?
Всегда после лечения венеролог назначает обследование, чтобы подтвердить излеченность.
Это необходимо, даже если человек избавился от симптомов и считает себя полностью здоровым.
Важно, чтобы в урогенитальном тракте не осталось патогенных микроорганизмов вообще.
Симптомы могут исчезнуть, если бактерий стало меньше.
Однако если не долечить болезнь до конца, то через некоторое время произойдет рецидив.
При разных инфекциях существуют разные способы подтверждения излеченности.
Для большинства заболеваний проводится 1 или 2 контроля.
Анализы сдают через 2-4 недели.
При хронических формах может потребоваться трижды сдавать анализы с частотой 1 раз в месяц.
После лечения сифилиса больные могут находиться на контроле годами.
Особенно это характерно в случае лечения поздних форм заболевания.
Какой врач занимается медикаментозной профилактикой ЗППП?
Предотвращение половых инфекций – это трудовые обязанности доктора-венеролога.
Он может проводить экстренную профилактику.
Если человек по неосторожности вступил в контакт с больным гонореей, сифилисом, или другой опасной инфекций, он не должен после этого сидеть дома и ждать симптомов.
Инфекцию можно подавить изначально.
Однократного введения антибиотиков и промывания антисептиками половых органов вполне достаточно, чтобы избавиться от патогенных бактерий.
В первые дни после инфицирования их очень мало.
Микроорганизмы ещё не проникли вглубь тканей.
Поэтому эффективность профилактики близка к 100%.
Часто врач даже не назначает контрольные анализы после её проведения.
Исключение составляет сифилис.
После превентивного лечения этой болезни нужен контрольный анализ крови на антитела через 3 месяца после укола.
Прививка от ЗППП
От большинства ЗППП нет прививок.
Вакцины разработаны только для:
Причем вакцина от герпеса является лечебной, а не профилактической.
Её применение направлено не на профилактику инфицирования, а не предотвращение рецидивов у людей, которые уже являются носителями вируса.
От ВПЧ прививаются в основном женщины.
В идеале это нужно делать до начала половой жизни.
Важно, чтобы введение вакцины состоялось раньше, чем организм впервые встретится с вирусом папилломы.
В противном случае эффективность прививки будет недостаточно высокой.
Вакцина защищает от 4 типов ВПЧ.
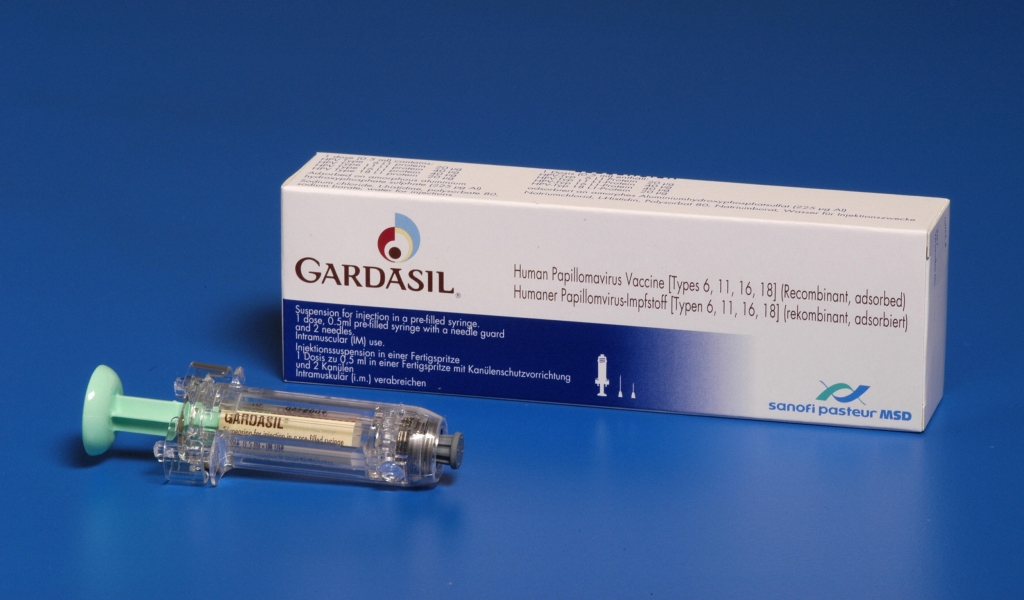
Два из них – основные возбудители цервикального рака.
Ещё два – самые частые причины аногенитальных бородавок.
Прививка от ВПЧ вводится 3 раза.
Сделать вакцинацию можно в нашей клинике.
Куда лучше обратиться к врачу для лечения ЗППП?
Если вы ищете клинику, где врачи лечат ЗППП анонимно, можете обратиться в наш медицинский центр.
Мы специализируемся на выявлении, лечении и профилактике венерических заболеваний.
У нас работают венерологи, имеющие огромный и успешный опыт борьбы с ЗППП.
Наши преимущества:
- доступность всех современных методов этиологической диагностики венерических заболеваний;
- полноценное обследование, позволяющее не пропустить скрытые инфекции;
- применение комплексных схем лечения, которые помогают избавиться даже от осложненных, хронических или рецидивирующих форм ЗППП;
- безопасность проводимой терапии – препараты подбираются с учетом возможных противопоказаний (аллергия, беременность, соматические заболевания);
- безболезненное взятие мазков;
- возможность сохранения анонимности.
У нас врачи принимают по предварительной записи.
Поэтому в клинике нет живых очередей, вы можете пройти обследование и лечение с минимальными затратами времени.
Для диагностики и лечения ЗППП обращайтесь к автору этой статьи – врачу венерологу в Москве с многолетним опытом работы.
Инфекционист — это врач, который занимается инфекционными болезнями. Казалось бы, это элементарное объяснение, в котором нет нужды. Но на практике оказывается, что не все знают, кто такой инфекционист и с какими болезнями к нему обращаться. Поэтому надо разобраться во всем по порядку.
Инфекционные болезни — это заболевания, которые возникают из-за попадания в организм:
- вирусов;
- бактерий;
- простейших;
- грибов;
- гельминтов.
Таких заболеваний очень много, они затрагивают практически каждую часть человеческого организма. Для сравнения — при эндокринных заболеваниях поражаются железы, при сердечно-сосудистых — сердце и сосуды. А инфекции поражают и железы, и сердце, и сосуды, и остальные органы. Поэтому работа инфекциониста схожа с работой терапевта — он должен знать все обо всем.
Специфика работы
Не каждое заболевание, вызванное инфекциями, находится в ведении инфекциониста. Например, пневмонии могут быть вызваны бактериями, вирусами и грибами, но лечит их терапевт или пульмонолог. Только если пневмония не возникла на фоне ВИЧ-инфекции — тогда ими уже занимается инфекционист, работающий с ВИЧ-инфекцией. Или аппендицит, вызванный бактериями — это область действий хирурга.
Инфекционисты работают в амбулаторном и стационарном звеньях медицинской помощи. В учреждениях неотложной или Скорой помощи их нет. В поликлиниках есть специальный кабинет инфекционных заболеваний, сокращённо КИЗ. Такие кабинеты есть в детских и взрослых поликлиниках.
Детский инфекционист не работает со взрослыми людьми и наоборот. Потому что в каждом возрасте есть свои особенности протекания инфекционных болезней.
Врач КИЗ оказывает помощь людям, у которых есть острое или хроническое инфекционное заболевание, не требующее лечения в стационаре. Примерный список таких болезней:
- вирусные — хронические вирусные гепатиты, герпетические инфекции, клещевые инфекции, некоторые кишечные инфекции, ветрянка, краснуха, корь;
- бактериальные — рожа, некоторые кишечные и клещевые инфекции, коклюш, скарлатина;
- паразитарные — лямблиоз, аскаридоз, энтеробиоз, дифиллоботриоз;
- грибковые — актиномикоз, кандидоз.
Список этот довольно условный. Так, тяжелое рожистое воспаление требует лечения в стационаре, амбулаторно можно лечить лишь легкие формы. Или грибковое поражение ногтей — с ним нужно идти к дерматологу.
Отдельно стоят ВИЧ-инфекция, туберкулез, сифилис — этими болезнями занимаются в специализированных учреждениях. Но в небольших населённых пунктах ВИЧ-инфицированные люди наблюдаются у обычного инфекциониста, или даже терапевта.
Кроме диагностики и лечения инфекционных болезней, врач КИЗ занимается профилактикой и диспансерным учетом. Профилактика это:
- санитарно-просветительская работа;
- работа с населением по поводу прививок.
На диспансерном учёте у инфекциониста находятся люди с хроническими инфекционными заболеваниями — вирусные гепатиты, рожа, клещевой энцефалит или боррелиоз. Также временному диспансерному учёту подлежат люди, переболевшие инфекционными болезнями, и которым требуется медицинское наблюдение. Например, после дифиллоботриоза, геморрагической лихорадки, инфекционного мононуклеоза. Эти пациенты в течение определённого времени сдают анализы и по результатам решается вопрос о восстановлении организма после болезни.
Также врач КИЗ занимается выдачей справок для:
- трудоустройства;
- поступления на учебу;
- усыновления или опекунства;
- военно-врачебной комиссии.
В ведении врача КИЗ находится оформление инвалидности для людей с хроническими инфекциями, нарушающими трудоспособность. Таковыми являются — ВИЧ-инфекция, клещевой энцефалит с необратимым поражением головного мозга, вирусный гепатит с исходом в цирроз печени.
Обращения
Плановый прием
Врач КИЗ — специалист узкого профиля, поэтому запись к нему осуществляется через терапевта при наличии показаний. Для посещения инфекциониста желательно иметь на руках хотя бы первичные анализы:
Это касается первичного приема не по экстренным показаниям.
Экстренный прием
Когда можно попасть к инфекционисту без направления от терапевта:
- острое инфекционное заболевание — ветрянка, кишечная инфекция, корь, краснуха, скарлатина;
- плановый прием у человека на диспансерном учёте — обычно врач КИЗ сам назначает дату очередного приема;
- установленное при самостоятельной сдаче анализов или в другой больнице инфекционное заболевание — например, вирусный гепатит или гельминтоз.
При этом тоже желательно иметь при себе результаты анализов, предыдущих обследований. Специально сдавать анализы на конкретные инфекции не нужно — врач сам определит, какое обследование понадобится.
Выдача справок
Что нужно иметь при себе для получения справок:
- трудоустройство, поступление на учебу — анализ крови на брюшной тиф, ВИЧ, вирусные гепатиты; мазок из носа и зева на дифтерию, стрептококк, золотистый стафилококк; кал на гельминты, простейшие;
- опекунство, усыновление — анализ крови на ВИЧ, вирусные гепатиты; результат флюорографии.
Все анализы действительны в течение месяца.
Для оформления инвалидности на первичный прием не нужны справки — врач выдаёт список обследований в зависимости от заболевания.
Инфекционка
В инфекционную больницу пациенты попадают по направлению терапевта, врача КИЗ или по Скорой помощи при подозрении на острое инфекционное заболевание, а также при обострении хронических инфекций, требующих стационарного лечения.
Стационар для инфекционных больных — это отдельный комплекс, он не входит в состав больницы общего профиля. Как правило, инфекционная больница состоит из нескольких корпусов:
- общее отделение — для больных ОРВИ, внекишечными гельминтозами, рожей, вирусными гепатитами;
- отделение кишечных инфекций;
- боксированное отделение — для больных ветрянкой, корью, краснухой, опоясывающим герпесом, скарлатиной.
В составе боксированного отделения есть палаты для больных особо опасными и завозными инфекциями. Некоторые инфекционные больницы дополнительно оснащены реанимационным отделением.
Это общее описание работы специалистов инфекционного профиля. В зависимости от региона медицинская помощь имеет свои особенности.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.

При появлении симптомов инфекций и заболеваний, передающихся половым путем, часто возникает вопрос – куда идти, к какому врачу записаться на прием, к урологу или венерологу?
Дело в том, что данная область медицины стоит на стыке двух специальностей – дерматовенерологии и урологии. Традиционно лечением венерических заболеваний (сифилис, гонорея, трихомониаз, паховая гранулема, лимфогранулема) занимались венерологи. Они же занимались и лечением осложнений венерических уретритов: простатиты, эпидидимиты.
Урологи исторически, да, впрочем, и сейчас, в основном занимались хирургическим лечением заболеваний почек, мочевого пузыря, предстательной железы и органов мошонки. Но урологи, практикующие амбулаторно, также накопили значительный опыт медикаментозной терапии болезней мужских половых органов, в том числе и инфекционных (ИППП).
Можно однозначно сказать, что диагностика и лечение сифилиса, паховой и лимфогранулемы так и остаются в ведении исключительно дерматовенерологов.
С венерическими уретритами и простатитами (хламидиоз, гонорея, трихомониаз, уреаплазмоз, микоплазмоз, гарднереллез, кандидоз, ВПЧ, генитальный герпес) дело обстоит не так просто. Данные заболевания лечат как венерологи, так и урологи, плюс еще отпочковавшиеся от урологов андрологи, а у женщин, еще и гинекологи.
Так кого же выбрать из этого перечня специалистов? Здесь важнее выбрать даже не специальность, а специалиста. Просто хорошего практикующего врача, знакомого с этой патологией. Конечно, предпочтение отдается венерологам, которые занимаются исключительно половыми инфекциями. Потому что:
- хорошо знают особенности течения венерических заболеваний,
- их инкубационные периоды,
- досконально владеют лабораторной диагностикой ИППП, в том числе и экспресс-методами,
- могут правильно интерпретировать результаты анализов,
- сложить воедино все клинические проявления на половых органах, коже и слизистых оболочках
- назначить наиболее подходящее, а не формальное, лечение инфекционного уретрита, простатита, баланопостита или сифилиса.
- Провести эффективную профилактику после случайной связи.
Этими качествами обладает только хороший дерматовенеролог. Урологи, андрологи, гинекологи не владеют некоторыми знаниями и навыками из этого перечня. Хотя в моей практике встречались высококвалифицированные врачи урологи, знакомые еще и с необходимыми им разделами дерматологии и лабораторной диагностики инфекционных уретритов. Но с сифилисом у них также были проблемы, особенно с интерпретацией результатов анализов.
Преимуществом урологов в данной сфере является то, что они лучше дерматовенерологов осведомлены в области патологии почек, мочевого пузыря, яичек, которые вовлекаются в инфекционный процесс при запущенных, хронических формах инфекций, передающихся половым путем. Особенно это касается случаев, когда требуется хирургического вмешательство. Урологи – это всё-таки хирурги. Это бывает при несвоевременном обращении пациента за медицинской помощью или при предшествующей неадекватной терапии ЗППП, чего квалифицированный венеролог не допустит, или при самолечении.
Так как лечение инфекций, передающихся половым путем, является основным направлением работы наших клиник, то мы подошли к решению проблемы выбора пациента между венерологом или урологом следующим образом. Все наши основные врачи являются урологами-венерологами, то есть имеют обе специализации, что позволяет им в своей практике использовать все необходимые знания по дерматовенерологии и урологии в лечении этих заболеваний и их осложненных, хронических форм.
Записываясь на прием к нашим врачам урологам и венерологам в клиниках на Варшавке (ЮАО и ЮЗАО) и на Чистых прудах (в центре, ЦАО), Вы гарантированно попадаете к специалистам высокого уровня, занимающимися проблемами мужского здоровья и половыми инфекциями.
Содержание статьи проверил и подтвердил на соответствие медицинским стандартам главный врач клиники "Частная Практика"
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ротавирусная инфекция: причины появления, симптомы, диагностика и способы лечения.
Определение
Ротавирусная инфекция (ротавирус) – это острое инфекционное заболевание, вызываемое ротавирусом и характеризующееся поражением желудочно-кишечного тракта по типу гастроэнтерита с развитием синдрома дегидратации (обезвоживания).
Причины появления ротавирусной инфекции
Возбудителем заболевания выступает вирус семейства Reoviridae, рода Rotavirus. Ротавирусы устойчивы к воздействию факторов окружающей среды, в питьевой воде, открытых водоемах и сточных водах они сохраняют жизнеспособность до нескольких месяцев, на овощах и фруктах – до 30 дней.
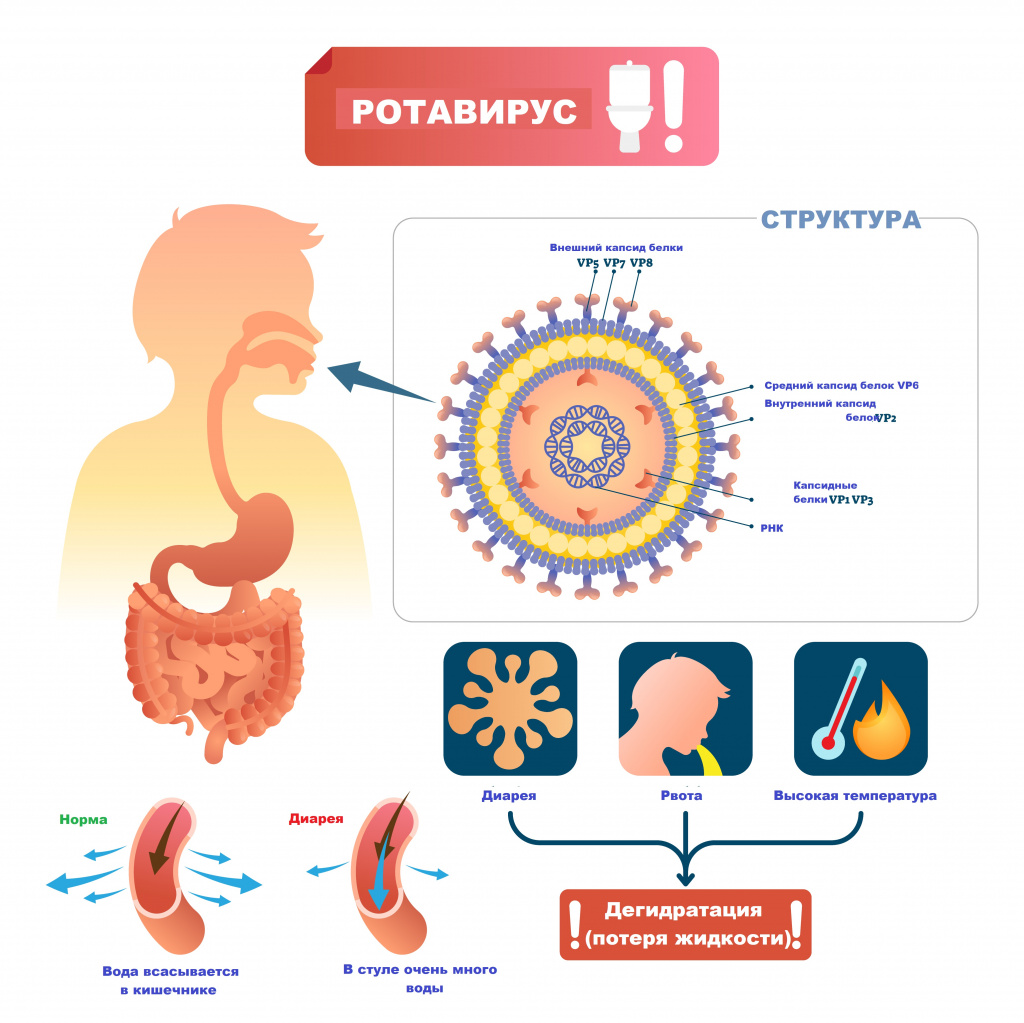
Основной источник и резервуар ротавирусной инфекции – больной человек в конце инкубационного периода и в первые дни болезни, выделяющий с фекалиями вирус, а также вирусоносители. Механизм передачи возбудителя – фекально-оральный.
- контактно-бытовой (через грязные руки и предметы обихода);
- водный (при употреблении воды, в которой присутствуют вирусы);
- пищевой (чаще всего при употреблении молока, молочных продуктов);
- реже – воздушно-капельный путь.
Ротавирусным гастроэнтеритом болеют люди любого возраста, но максимальная заболеваемость отмечается у детей первых двух лет жизни, людей пожилого возраста и лиц с нарушением функционирования иммунной системы.
Наблюдается зимне-весенняя сезонность, спорадические случаи заболевания регистрируются в течение всего года.
Ротавирусы проникают внутрь эпителия слизистой оболочки двенадцатиперстной кишки и верхних отделов тощей кишки. Размножение и накопление вируса приводит к гибели зрелых эпителиоцитов кишки и их отторжению. В результате нарушается абсорбция углеводов и простых сахаров, и они накапливаются в избыточном количестве. В просвете кишечника повышается осмотическое давление, нарушается всасывание воды и электролитов. Возникает водянистая диарея. Образование большого количество органических кислот, водорода, углекислого газа в процессе ферментации нерасщепленных дисахаридов кишечной микрофлорой ведет к повышению газообразования в кишечнике.
У детей с иммунными нарушениями ротавирус может стать причиной развития гепатита, нефрита, пневмонии, экзантемы, энцефалита с высоким риском летального исхода.
Классификация заболевания
Формы ротавирусной инфекции:
- типичная (гастрит, гастроэнтерит, энтерит);
- атипичная (стертая, бессимптомная);
- вирусоносительство.
- легкое;
- среднетяжелое;
- тяжелое.
- гладкое;
- негладкое (с обострениями и рецидивами).
- острое (до 1 месяца);
- затяжное (до 3 месяцев);
- хроническое (более 3 месяцев).
Инкубационный период ротавирусной инфекции составляет от 14 часов до 7 дней (в среднем 1-4 дня). Заболевание чаще всего начинается остро с повышения температуры тела от субфебрильных до фебрильных значений, появляются симптомы интоксикации (вялость, слабость, снижение аппетита), диарея и повторная рвота.
Кишечная дисфункция характеризуется жидким, водянистым, пенистым стулом желтого цвета без патологических примесей. При обильном жидком стуле развивается обезвоживание.
В тяжелых случаях возможно уменьшение количества мочи вплоть до полного ее отсутствия, снижение артериального давления.
В течение 3–6 дней могут присутствовать умеренные или сильные схваткообразные или постоянные боли в верхней половине живота. У детей младшего возраста в начале заболевания могут наблюдаться катаральные явления, которые предшествуют дисфункции кишечника: покашливание, насморк или заложенность носа, редко – конъюнктивит, катаральный отит. У детей раннего возраста на фоне высокой температуры могут развиться генерализованные судороги, сопровождающиеся потерей сознания.
Для легких форм ротавирусной инфекции характерны следующие симптомы:
- температура тела 37,1-38,0°C;
- умеренная интоксикация в течение 1–2 дней;
- нечастая рвота;
- стул жидкой кашицей до 5-10 раз в сутки.
- температура тела 38,0-39,0°C;
- выраженная интоксикация;
- повторная рвота в течение 1,5-2 дней;
- обильный водянистый стул от 10 до 20 раз в сутки;
- обезвоживание I–II степени.
- бурным началом;
- значительными потерями жидкости (обезвоживание II–III степени),
- многократной рвотой;
- водянистым стулом более 20 раз в сутки;
- снижением артериального давления.
Типичный ротавирусный гастроэнтерит характеризуется доброкачественным циклическим течением, наличием специфических признаков заболевания, а также обнаружением возбудителя в фекалиях.
К атипичным формам ротавирусного гастроэнтерита относятся:
- стертая и субклиническая формы со слабо выраженными и быстро проходящими симптомами;
- бессимптомная форма с отсутствием клинических признаков болезни, но с нарастанием титров специфических антител в крови;
- носительство ротавирусов после перенесенного острого ротавирусного гастроэнтерита, у здоровых лиц в очагах с инфекционной диареей;
- хроническая форма, сохраняющаяся более 3 месяцев.
Сочетание поражения желудочно-кишечного тракта и симптомов интоксикации, развитие обезвоживания, наличие ротавирусной инфекцией у лиц, контактирующих с больным, имеют большое значение в диагностике заболевания.
Окончательный диагноз ротавирусной инфекции ставится только на основании лабораторного подтверждения. Используют:
- методы, основанные на обнаружении ротавируса и его антигенов в фекалиях (электронная и иммуноэлектронная микроскопия, РЛА, ИФА);
- методы обнаружения вирусной РНК в копрофильтратах (метод молекулярных зондов – ПЦР и гибридизации, электрофорез РНК в полиакриламидном геле или агарозе);
- методы обнаружения специфических антител к ротавирусам в сыворотке крови (ИФА, РСК, РТГА, РНГА).
Читайте также:


