К лейшманиозам старого света относятся все кроме
Обновлено: 19.04.2024
Лейшманиозы. Эпидемиология и клиника
Лейшманиозы (Leishmamesis) — группа протозойных трансмиссионных заболеваний, вызываемых жгутиковыми простейшими — лейшманиями. Инфекция протекает с преимущественно кожными поражениями (кожный лейшманиоз, болезнь Боровского), слизисто-кожными поражениями (американский слизисто-кожный лейшманиоз) или с поражением главным образом внутренних органов (висцеральный лейшманиоз). Лейшманиоз встречается примерно в 80 странах, им ежегодно болеют около 400 000 человек [Marinkelle С. J.]. Распространенность разных типов лейшманиозов различна.
Поражения глаз отмечаются часто, при американском кожном лейшманиозе у 10—20% больных [Duke-Elder S.]. Чаще всего поражаются веки, примерно у 2—5% больных [Farach F. S.], конъюнктива, роговица, внутренние оболочки [Dialle J. S.].
Глазные проявления лейшманиоза. Веки: язва, инфильтрат, отек, рубец, деформация, лагофтальм.
Конъюнктива: гранулематозиая инфильтрация, изъязвление, гиперемия, гранулема, отек, кровоизлияния, бледность.
Роговица: кератит стромальный, кератит узелковый, абсцесс роговицы, язва роговицы, секторообразное помутнение, лимбальные узлы.
Сосудистая оболочка: ирит, иридоциклит, увеит, склероз сосудов хориоидси.
Сетчатка: кровоизлияния, хориоретинит, нейроретинит.
Другие: папиллит, сублюксация хрусталика, катаракта, кровоизлияния в стекловидное тело, вторичная глаукома, скотомы, потеря зрения.
Эпидемиология лейшманиоза
Лейшмании — внутриклеточные паразиты, развивающиеся в макрофагах. Число паразитов в клетке может достигать 20—30. Они имеют округлую или овальную форму, длина их 2—5,5 мкм. При попадании в тело переносчиков — москитов — лейшмании превращаются в подвижные жгутиковые формы.
Лейшманиозы — трансмиссионные болезни. Переносчики возбудителей — москиты — обитают во всех частях света в странах с жарким и умеренным климатом, во влажных тропических лесах, на засушливых пустынных и полупустынных территориях. Москиты — мелкие двукрылые насекомые длиной 1,5—5 мм. Самки нападают для кровососания на человека, а также на диких и домашних животных. Основные места выплода москитов — подполья жилых помещений, свалки мусора, гнезда птиц, логова животных, поры грызунов. Москиты заражаются при укусе больного человека или животного и становятся заразными через 5—8 сут. Москиты — сумеречные и ночные насекомые.
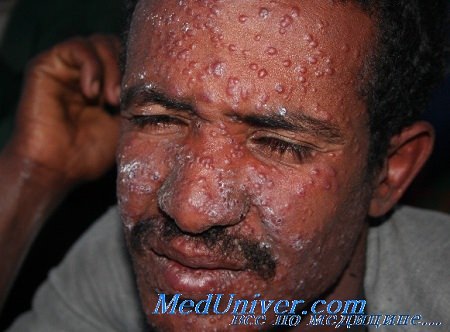
Клиника лейшманиоза
Антропонозный кожный лейшманиоз (син.: I тип болезни Боровского, городской, ашхабадский, поздно изъязвляющийся, годовик, сухой лейшманиоз кожи). Возбудитель — L. tropica minor. Основной резервуар — больные люди. Заболевание встречается в Южной Европе, Западной и Северной Африке и широко распространено в Азии. В нашей стране существовали крупные очаги в Закавказье и Средней Азии. В настоящее время в связи с благоустройством городов лейшманиоз городского типа практически ликвидирован [Лысенко А. Я.].
Инкубационный период 2—9 мес. В толще дермы в месте попадания возбудителя образуется мощный инфильтрат, имеющий характер гранулемы с узелковой структурой. Лсйшманиома имеет вид первичной папулы — бугорка величиной 2—3 мм буровато-красного цвета. Под коркой формируется кратерообразная ямка — безболезненное изъязвление кожи, постепенно расширяющееся за счет краевого мощного инфильтрата. Края язвы неровные, изъеденные, отделяемое скудноб. Язвы заживают через год и позже, оставляя после себя обезображивающие рубцы. Возможны миграция лейшманий по лимфатическим сосудам и образование воспалительных узелков вокруг язвы.
Лейшманиомы (1—3, редко 8—10) локализуются чаще всего на лице и верхних конечностях.
Зоонозный кожный лейшманиоз (син.: II тип болезни Боровского, сельский, влажный кожный лейшманиоз, пендинская язва, Oriental Sore). Возбудитель — L. tropica major. Источником и резервуаром инфекции являются пустынные грызуны: мыши, песчанки, суслики. Человек заражается при укусе москитов, инфицированных при кровососании грызунов. Восприимчивость к заболеванию всеобщая, но в эндемичных районах большая часть населения болеет в детстве и становится невосприимчивой. В связи с этим максимальная заболеваемость выявляется среди детей и приезжих, возможны вспышки среди прибывших неиммунных контингентов.
Болезнь распространена в Иране, Афганистане, Пакистане, Саудовской Лравни, Йемене, в Северной и Западной Африке. В нашей стране случаи заболевания зоонозным лейшманиозом регистрируются в Турменистане и Узбекистане [Лысенко А. Я.].
Близок к нему по клинической картине так называемый суданский кожный лейшманиоз (сип.: египетский кожный лейшманиоз, модулярный кожный лейшманиоз). Лейшмапиомы также почти не изъязвляются, обычно они с годами превращаются в келлоидоподобные узлы. Возбудитель — L. nilotica; заболевание встречается в Египте, Судане, Кении, Сомали, Чаде, Ливии, Уганде.
Американские кожные лейшманиозы (син.: эспундия, Forest yaws, Pian bois, Baba brasiliana). Эта группа заболеваний — преимущественно зоонозные инфекции, вызываемые лейшманиями двух комплексов: 1) L. braziliensis, которые, кроме кожи, поражают также слизистые оболочки носа, рта, глотки, гортани, реже половых органов; 2) L. mexicana, поражающих только кожу.
Заболевания регистрируются почти во всех странах Южной Америки, обычно в сельской местности; болеют лица всех возрастов.
Висцеральные лейшманиозы (син.: детский лейшманиоз, внутренний лейшманиоз, Leishmaniosis visccralis, Kala-azar, Kala-ywar). Заболевания распространены в тропическом, субтропическом и частично умеренных поясах. Наиболее значительные очаги расположены В Китае, восточной части полуострова Индостан, Восточной Африке, странах Средиземноморья, Бразилии. В последние годы увеличилась заболеваемость в Индии, Бангладеш, Кении, Уганде, Эфиопии, Ираке, Франции. В нашей стране спорадические случаи заболевания регистрируются в Казахстане, Азербайджане, Грузии, в республиках Средней Азии [Лысенко А. Я.].
Болезнь характеризуется постепенным развитием перемежающейся лихорадки, которая иногда имеет два пика в течение суток, прогрессирующей спленогенатомегалией, увеличивающейся анемией и тромбацитопенией при сохранении аппетита. В ряде случаев наблюдается гипер- или гипопигментация. В поздних стадиях развивается кахексия и иногда пурпура. Смертельные исходы при отсутствии лечения наступают через несколько месяцев после появления первых симптомов. В тяжелых случаях смертность достигает 90% [Chance M. I.].
Различают три основные варианта болезни: 1) средиземноморско-среднеазиатский висцеральный лейшманиоз-зооноз, чаще поражающий детей и редко взрослых (1—2%); 2) индийский висцеральный лейшманиоз (кала-азар)— аптропоноз, поражающий преимущественно взрослых и редко детей (5—6%); 3) восточноафриканский висцеральный лейшманиоз — зооноз.
В Индии широко распространен посткалаазарный кожный лейшманоид: поражение кожи появляется через год или несколько лет после лечения висцеральной формы. В Судане лейшманиоз нередко сопровождается поражением слизистых оболочек, изредка кожи.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Кожный лейшманиоз Старого Света – это эндемическое протозойное трансмиссивное заболевание, вызываемое внутриклеточными паразитами рода Leishmania и передаваемое москитами, которое характеризуется образованием некротизирующихся узлов в местах укусов, заживающих с рубцеванием.
Синонимы
leishmaniosis; болезнь Боровского, кожный лейшманиоз, ашхабадская язва, пендинская язва, кокандка. Выделяют следующие клинические формы кожного лейшманиоза Старого Света: - антропонозный кожный лейшманиоз (городской, сухой или поздно-изъязвляющийся); - туберкулоидный кожный лейшманиоз – разновидность антропонозного; - зоонозный кожный лейшманиоз (сельский, влажный или остро- некротизирующийся)
Эпидемиология
Возраст: любой.
Пол: не имеет значения.
Анамнез
На открытых участках тела (лицо, шея, верхние конечности) спустя 0,5−8 месяцев (при антропонозном лейшманиозе через 2−8 месяцев, а при зоонозном в срок до 2-х месяцев) на месте укуса москита появляется бугорок (лейшманиома), трансформирующийся в дальнейшем в специфический узел (инфильтрат) буровато− или ярко−красного цвета. Узел через некоторое время изъязвляется и впоследствии заживает с образованием рубца. При туберкулоидной форме на месте рубца после перенесённого антропонозного лейшманиоза возникают мелкие бугорки буровато-красного цвета, крайне резистентные к терапии. Длительность заболевания составляет в среднем 3-4 месяца (при зоонозном), около одного года (при антропонозном) и несколько лет при туберкулоидном кожном лейшманиозе Старого Света.
Течение
постепенное начало с последующим самостоятельным разрешением высыпаний в сроки от 3-4 месяцев до нескольких лет.
Этиология
Впервые возбудителя кожного лейшманиоза Старого Света открыл в 1897 году выпускник Военно-медицинской академии военный врач П.Ф. Боровский в Ташкенте. Кожный лейшманиоз является преимущественно зоонозной инфекцией домашних и диких животных (тушканчиков, сусликов, песчанок) и реже – антропонозной, при которой первичным резервуаром инфекции является больной человек. Только около 20% видов лейшманий (наиболее часто - Leishmania tropica minor и Leishmania tropica major) являются патогенными для человека, передача возбудителя происходит при укусе разных видов москитов рода Phlebotomus. Лейшмании размножаются в пищеварительном тракте москитов и накапливаются в хоботке, откуда при укусе попадают в кожу человека.
Предрасполагающие факторы
Вероятные провоцирующие факторы:
- климато-географические (проживание (пребывание) в определенных регионах мира): Южной Европе (Испания, Португалия, юг Франции, Италия, Греция, Болгария, западная часть Турции, Мальта); Западной Азии (Абхазия, юг России, Азербайджан, Армения, Грузия, Южная Осетия, Турция, Кипр, Ирак, Иран, Афганистан); Юго-Западной Азии (Йемен, Саудовская Аравия, ОАЭ, Катар, Бахрейн, Оман, Кувейт, Сирия, Иордания, Ливан, Израиль); Южной Азии (Бангладеш, Бутан, Индия, Мальдивы, Непал, Пакистан, Шри-Ланка); Средней Азии (Туркмения, Узбекистан, Казахстан, Таджикистан, Киргизия)
- укусы москитов
- кожный лейшманиоз у членов семьи
- ношение открытой одежды
Жалобы
Болезненные высыпания, изъязвление и отёк кожи, увеличение регионарных лимфоузлов.
Дерматологический статус
процесс поражения кожи носит распространенный или ограниченный характер, элементы сыпи, как правило, не группируются, иногда могут образовывать очаги (инфильтраты) неправильных (полицикличных) очертаний
Элементы сыпи на коже
- бугорки с плоской или полушаровидной поверхностью бурого или буровато-красного цвета до 0,5 см в диаметре, мягкой консистенции, дающие при боковом освещении своеобразный блеск, иногда шелушащиеся по всей поверхности. Симптом яблочного желе (появление центрально расположенных пятнышек желтовато-коричневого цвета (цвета яблочного желе) при надавливании на бугорок прозрачным стеклом) - положительный. В дальнейшем бугорки существуют без изменений или трансформируются в специфический узел (инфильтрат);
- специфические узлы бурого, синюшно-красного или красного цвета размерами более 1 см в диаметре, плотно-эластической консистенции, возвышающиеся над поверхностью кожи (полушаровидной, конусообразной или плоской формы), малоподвижные, с гладкой или бугристой (напоминает апельсиновую кожуру) поверхностью. Узлы могут увеличиваться в размерах, превращаясь в инфильтрат, в дальнейшем некротизируются в центральной части и изъязвляются;
- болезненные язвы до 5 см в диаметре, имеющие кратерообразный (реже – неровный) край. Дно язвы, вначале гнойное или с некротическим распадом, потом – с зернистыми грануляциями (напоминающими рыбью икру). Язвы располагаются на поверхности узлов (инфильтратов), существуют несколько месяцев, впоследствии заживают с образованием мозаичных рубцов;
- корки бурого цвета на поверхности язв;
- нормо- или атрофические сплошные или мозаичные (звездчатые) рубцы перламутрово-белого или коричневатого (пигментиролванные) цвета на месте язв;
Элементы сыпи на слизистых
Придатки кожи
в месте локализации язв развивается рубцовая алопеция.
Локализация
любая − наиболее часто поражаются открытые участки тела (лицо, уши, предплечья, кисти, голени, лодыжки).
Дифференциальный диагноз
Зоонозный и антропонозный кожный лейшманиоз необходимо дифференцировать с укусами насекомых, импетиго, фурункулом, карбункулом, эктимой, сибирской язвой, гранулемой купальщиков, туберкулезом кожи, третичным сифилисом (гуммозным). Туберкулоидный кожный лейшманиоз − с туберкулезной волчанкой, проказой, саркоидозом, гранулемой лица с эозинофилией, лимфоцитарной инфильтрацией Джейсснера, доброкачественной лимфоплазией кожи, обыкновенными угрями, люпоидной розацеа, келоидными рубцами.
Сопутствующие заболевания
Диагноз
Основан на данных Анамнеза (пребывание эндемичном по кожному лейшманиозу регионе), клинической картине заболевания и положительных результатах микроскопии отделяемого с поверхности лейшманиом, иногда прибегают к гистологическому исследованию.
Патогенез
В своем жизненном цикле лейшмании проходят две стадии – промастиготы и амастиготы. В кишечнике москитов и в культуре лейшмании существуют в виде промастигот – веретенообразных, снабженных жгутиком микроорганизмов длиной 10-15 мкм (внеклеточная форма). Попадая при укусе москита в кожу, лейшмании фагоцитируются клетками ретикулоэндотелиальной системы млекопитающих и человека (клетками Лангерганса и гистиоцитами), внутри которых превращаются в безжгутиковых круглых или овальных амастигот длиной 2-4 мкм (внутриклеточная форма). Фагоцитоз оказывается незавершённым, что приводит к активации системы фагоцитирующих мононуклеаров с развитием гранулёматозного воспаления. Спустя 1-5 недель в месте укуса при зоонозном и 2-8 месяцев при антропонозном кожном лейшманиозе возникает гранулёма (лейшманиома), которая проходит ряд последовательных стадий бугорок – специфический узел (инфильтрат) − язва − рубец. Из первичных кожных очагов лейшмании могут распространяться лимфогенно, вызывая лимфангииты и лимфадениты регионарных лимфатических узлов, а также появление бугорков обсеменения на коже. Приобретенный Т-клеточный иммунитет определяет клиническое течение лейшманиоза (он протекает по Th1-типу, сопровождаясь выработкой γ-интерферона и окиси азота, которые уничтожают лейшманий в макрофагах). Гуморальный иммунитет при кожном лейшманиозе не формируется. Заболевание приводит к развитию стойкого, практически пожизненного, иммунитета, повторные заболевания наблюдаются редко.
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Общие сведения
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Характеристика возбудителя
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них - развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Патогенез
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной - прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Классификация
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Симптомы лейшманиоза
Висцеральный средиземноморско-азиатский лейшманиоз
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Кожный зоонозный лейшманиоз (болезнь Боровского)
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Диффузно-инфильтрирующий лейшманиоз
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Туберкулоидный кожный лейшманиоз
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Антропонозная форма кожного лейшманиоза
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Осложнения лейшманиоза
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Диагностика лейшманиоза
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном - лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Лечение лейшманиоза
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
Прогноз и профилактика лейшманиоза
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.
Лейшманиоз — протозойная инфекция, передаваемая при укусе москитов, вызывающая клинический спектр проявлений, начиная от бессимптомной формы и заканчивая язвенными поражениями кожи, слизистой оболочки и поражением внутренних органов.
По данным ВОЗ, лейшманиоз является эндемическим заболеванием для 97 стран, в том числе для некоторых регионов Африки, Ближнего Востока, Южной Азии, Южной Европы, северной части Южной и Центральной Америки [1]. Эндемичность в РФ не установлена, тем не менее ежегодно поступают сведения о новых случаях заболевания [2].
Кожный лейшманиоз — наиболее распространенная форма лейшманиоза, которая вызывает повреждения кожи на открытых участках тела.
Для российского туриста риск заражения лейшманиозом существует при посещении не только стран дальнего, но и ближнего зарубежья: Азербайджана, Армении, Грузии, Кыргызстана, Таджикистана, Узбекистана в пик активности переносчиков возбудителя с мая по сентябрь [4].
Классификация лейшманиоза
Существует 3 основных типа лейшманиоза: кожный, висцеральный, слизисто-кожный. Клиническая эпидемиология выделяет две отдельные группы — болезни Старого и Нового Света — в зависимости от географии передачи.
Лейшманиоз Старого Света эндемичен в странах Азии, Африки, Ближнего Востока и Средиземноморья, вызывается главным образом Leishmania tropica, Leishmania major и Leishmania infantum. Переносчиком являются кровососущие москиты р. Phlebotomus. Среди кожного лейшманиоза Старого Света выделяют зоонозный (рано изъязвляющийся лейшманиоз) с инкубационным периодом 2–4 нед, причиной которого является L. Major, и антропонозный (поздно изъязвляющийся) с инкубационным периодом 2–8 мес, причиной которого является L. tropica. Источником возбудителей зоонозного лейшманиоза являются мелкие млекопитающие (песчанки), собаки, волки, лисы. Источником антропонозного кожного лейшманиоза служит больной человек.
Лейшманиоз Нового Света распространен в странах Южной Америки и некоторых регионах США. Возбудителями кожного лейшманиоза Нового Света являются Leishmania braziliensis, Leishmania guyanensis, Leishmania panamensis, Leishmania peruviana, Leishmania mexicana и Leishmania amazonensis. Переносчик — муха Lutzomyia.
Клинически и патогенетически лейшманиоз Старого и Нового Света почти не различаются, только при лейшманиозе Нового Света чаще поражаются еще и слизистые оболочки [2, 5].
Кожный лейшманиоз может проявляться локализованной, хронической рецидивирующей, диффузной и острой формами. Локализованная форма кожного лейшманиоза проявляется папулами или узлами, которые возникают на месте укусов, чаще всего это лицо и открытые участки тела. Со временем папулы/узлы превращаются в хорошо очерченные безболезненные язвы с фиолетовым венчиком. Цвет венчика объясняется разрушением эпидермиса и просвечиванием сосудов дермы. Заживают язвы с формированием втянутых рубцов. Возможны лимфаденопатия и наличие сателлитов. Острая форма лейшманиоза Старого Света клинически напоминает фурункул.
Поражения лейшманиоза Старого Света и L. Mexicana имеют тенденцию к самопроизвольному заживлению в течение нескольких месяцев, но для заживления лейшманиоза, вызванного L. Braziliensis, могут потребоваться годы. После заживления остается рубец, обычно округлой формы.
Некоторыми авторами описаны атипичные формы кожного лейшманиоза: эритематозная вулканическая язва, волчанка, экзематозная, рожистое воспаление, сухая, зостерообразная, паронихиальная, споротрихоидная, шанкриформная и кольцевидная [5]. В определенных случаях клиническая картина может имитировать такие заболевания, как подкожный и глубокий микоз, кожные лимфомы, псевдолимфомы, базально-плоскоклеточный рак. Сообщалось о поражениях в области лица, щек, ушей, носа, век, конечностей, туловища, ягодиц, а также в области ладоней и гениталий. Причина клинического плеоморфизма кожного лейшманиозного неясна, но иммуносупрессия, по-видимому, играет важную роль в некоторых случаях (в том числе недоедание и ВИЧ-инфекция) [6]. Не существует установленных руководящих принципов для лечения атипичного кожного лейшманиоза. Тем не менее препараты пятивалентной сурьмы остаются первой линией лечения всех форм лейшманиоза, даже у ВИЧ-инфицированных пациентов и при атипичных формах.
Кроме того, есть данные о туберкулоидной форме, которая описана И.И. Гительзоном в 1932 г. и первоначально названа им металейшманиозом. Туберкулоидная форма развивается через несколько месяцев, а иногда и через несколько лет вокруг рубца от бывших лейшманиом. Этот процесс имеет длительное течение (многие годы), при этом характерен медленный периферический рост. Описаны лепроматоидная и промежуточная формы лейшманиоза. Диффузно-инфильтрирующая лейшманиома практически не встречается. Ассоциация микробной флоры осложняет течение лейшманиоза и задерживает выздоровление.
Возбудитель передается самками москитов, в организме которого паразиты находятся в жгутиковой форме (промастиготы). Промастиготная форма лейшманий представляет собой подвижную форму с передним жгутиком. Форма промастиготы развивается в метациклическую инфекционную форму в течение приблизительно 10 дней. Паразит попадает в организм человека с укусом москита и проникает в макрофаги. Лейшмании способны выжить в кислой среде лизосомы и стать амастиготными формами. Эти формы являются облигатными, внутриклеточными, неподвижными диаметром около 2,5–7 мкм. Именно эта форма амастиготы вызывает заболевание у людей и влияет на клеточный иммунитет. В конце концов другой москит при укусе больного человека инфицируется этой формой и лейшмания трансформируется в форму промастиготы у насекомого [7].
Известно, что выраженный ответ Th1 с выработкой IL-2 и IFN-γ приводит к быстрому разрешению инфекции. При слабом Th1-ответе или реакции Th2 с выработкой IL-4 и IL-10 инфекция продолжает развиваться, что наблюдается при диффузном кожном лейшманиозе. После перенесенного заболевания развивается стойкий иммунитет именно к этому виду лейшмании.
Без лечения лейшманиоз Старого Света редуцирует через 2–4 мес, если вызван L. major, или через 6–15 мес, если вызван L. tropica. Кожный лейшманиоз Нового Света, вызванный L. mexicana, редуцирует через 3 мес более чем в 75% случаев, вызванный L. braziliensis и L. Panamensis, — менее чем в 10% случаев [2].
Диагностика лейшманиоза
Диагноз основывается на одном из следующих методов:
— обнаружение амастиготов лейшмании при цитологическом исследовании из участка поражения с окраской по Романовскому—Гимзе (при зоонозном лейшманиозе в язвах обнаруживают мало лейшманий, что требует более настойчивого поиска в биоптатах и соскобах материала);
— гистологическое исследование биопсии кожи, в том числе с использованием специфических методов иммуногистохимии;
— посев на двухфазные среды, такие как Novy-MacNeal-Nicolle с последующим микроскопическим исследованием для выявления промастиготов возбудителя через 1–4 нед после посева [7];
— молекулярная диагностика методом ПЦР для выявления ДНК кинопласта (kinoplast DNA) лейшмании, позволяет определить род Leishmania.
Тактика лечения пациентов
Тактика лечения зависит от формы и стадии заболевания, общего состояния пациента, вида возбудителя. В настоящее время не существует идеальной или универсально применимой терапии для кожного лейшманиоза. Некоторые схемы лечения кажутся высокоэффективными только в отношении определенных видов/штаммов Leishmania в определенных регионах мира. Следует учитывать как виды паразитов, так и факторы хозяина (например, сопутствующие заболевания и иммунный статус). Из-за выраженных побочных эффектов препаратов системное лечение кожного лейшманиоза показано в следующих случаях:
— локализация поражений имеет важное эстетическое или функциональное значение или размер поражения 4 см и более;
— поражения располагаются в участках, которые затруднительны для местного лечения, например вокруг глаз;
— количество высыпаний (3 активных поражения и более);
— поражения кожи приводят к функциональным расстройствам;
— наружное лечение неэффективно;
— иммуносупрессия у пациента;
— поражения присутствуют более 6 мес [8].
Лекарственными средствами первой линии терапии для кожного лейшманиоза являются препараты пятивалентной сурьмы: стибоглюконат натрия 20 мг/кг/день внутривенно или внутримышечно, антимонат меглюмина 20 мг/кг/день 20 дней и милтефозин 2,5 мг/кг/день перорально (не более 150 мг) в течение 28 дней. Вторая линия терапии включает топический паромомицин 2 раза в день 10–20 дней, пентамидин 2–3 мг внутривенно или внутримышечно ежедневно или через день, 4–7 доз, флуконазол 200 мг/день или 6–8 мг/кг/день внутрь в течение 6 нед или другие азолы: кетоконазол 600 мг/день или 10 мг/кг/день 4 нед (в некоторых странах кетоконазол из-за побочных действий не применяют), итраконазол 7 мг/кг/день 3 нед, липосомальный амфотерицин В 3 мг/кг 1–5 дней, 14 дней и 21 день, дезоксихолат амфотерицина В 10 мг/кг однократно или 1 мг/кг через день 15 внутривенных вливаний, аллопуринол 300 мг/сут 3 мес (L. tropica), или 300 мг 3 раза в день 6 нед (L. mexicana), или 100 мг 4 раза в сутки (L. panamensis), или 1,5–2,5 мг/кг/день 28 дней (L. donovani). В 2014 г. FDA одобрило лечение кожного лейшманиоза противоопухолевым препаратом: милтефозин в дозе 2,5 мг/кг/день (до 150 мг/день) в течение 28 дней per os [9]. Местное лечение включает применение комбинированной мази с содержанием 15% паромомицина и 12% хлорида метилбензэтония (кожный лейшманиоз Нового Света), паромомицин/гентамицин (кожный лейшманиоз Старого Света), имиквимод. Внутриочаговое введение стибоглюконата натрия 0,2–0,4 мл внутрикожно 3 раза в неделю 2 мес эффективно при лечении лейшманиоза Старого Света. Физиотерапия включает применение криотерапии, кюретажа, радиочастотной терапии, CO2-лазера. Однако доступность и официальные рекомендации для применения этих методов терапии различны в каждой стране. Лечение с помощью сурьмы быстрее излечит поражения и предотвратит рецидив, местное распространение, заболевание слизистой оболочки (обычно) и передачу. Считается, что пятивалентная сурьма работает путем ингибирования синтеза аденозинтрифосфата [10, 11].
Опыт лечения кожного лейшманиоза в России описывает применение: доксициклин 100 мг 2 раза в сутки, хлорохин по 200 мг 2 раза в сутки 10-дневными курсами с 5-дневным перерывом. Рифампицин 600 мг/сут в течение 6 мес, иногда до 1 года. Возможен более короткий прием рифампицина по 600 мг/сут — от 3 нед до 3 мес (иногда дольше) в сочетании с дапсоном в дозе 2 мг/сут на 1 кг массы тела в течение 3 нед. Кетоконазол в дозе 400 мг/сут в течение 3 мес или 600 мг/сут на протяжении 28 дней. В последнее время используют итраконазол в дозе 200 мг/сут (4 мг/сут на 1 кг массы тела) в течение 1–3 мес. Описано также применение аллопуринола, метронидазола, гризеофульвина, однако опубликованный клинический опыт лечения этими препаратами ограничен [12].
Наружная терапия — мази с антибиотиками (0,1% гентамициновая, 3% тетрациклиновая), эпителизирующие средства (метилурациловая мазь, мазь, содержащая хлорамфеникол и метилурацил, пируанский бальзам); коагуляция элементов эрбиевым лазером [13, 14].
Варианты лечения детей ограничены и могут потребовать приема плохо переносимых лекарств. Несмотря на различия в ответах на эти препараты, схемы лечения детей основаны на экстраполяции данных об эффективности их применения у взрослых. Дети — особая популяция для лечения лейшманиоза. Наблюдательные исследования и клинические испытания показали более высокую долю неудачного лечения препаратами первого ряда кожного лейшманиоза у детей, особенно в младших возрастных группах (
Клинический случай

Рис. 1. Очаг кожного лейшманиоза на левом предплечье.

Рис. 2. Пациентка Д., 8 лет, очаг кожного лейшманиоза на тыле кисти II, IV пальцев.

Рис. 3. Пациентка Д., 8 лет, очаг кожного лейшманиоза на щеке.
Данные клинико-лабораторного обследования: ОАК в пределах референсных значений. Бактериологическое исследование биоматериала на условно-патогенную микрофлору: рост микрофлоры отсутствует. ИФА на определение АТ к Borrelia burgdorferi: IgG и IgM отрицательные. Исследование методом микроскопии: акантолитические клетки не обнаружены. Для подсчета эозинофилов нет материала. Исследование патогенных грибов методом микроскопии (с кожи лица): грибковые элементы не обнаружены. ИФА к антигенам гельминтов: IgG к описторхис, трихинелла, токсокара, эхинококк, аскариды отрицательный.
Во время биопсии взят материал для цитологического исследовании с окраской по Романовскому—Гимзе для обнаружения амастигот лейшмании: результат отрицательный. Диагностическая биопсия кожи левого предплечья: в дерме гистиоцитарная инфильтрация из эпителиоидных клеток со слабоэозинофильной цитоплазмой с формированием некротизирующихся гранулем, окруженных лимфоцитами, плазматическими клетками и единичными нейтрофилами. В цитоплазме субэпидермально расположенных гистиоцитов определяются немногочисленные мелкие базофильные структуры с округ-лыми очертаниями. Заключение: гистологические изменения более всего соответствуют лейшманиозу кожи. Менее вероятна болезнь Розаи — Дорфмана. Для уточнения диагноза рекомендуется обследование пациента в специализированном учреждении (рис. 4, 5).

Рис. 4. Гистология биоптата из очага.
Окраска гематоксилином и эозином, ×50.

Рис. 5. Гистология биоптата из очага.
Окраска гематоксилином и эозином, ×1000 (иммерсия).
После получения данных диагностической биопсии пациентка направлена в Институт паразитологии и тропической медицины, где на основании проведенных клинико-лабораторных, цитологического исследований, данных биопсии подтвержден диагноз кожного лейшманиоза.
Лечение пациенты получили в Азербайджане (Баку) антимониатом меглумина (глюкантим) с положительным эффектом. Патологические очаги стали менее инфильтрированными, уменьшились в размерах, побледнели. Лейшманиомы у обоих детей располагались на открытых участках тела (в том числе на лице), что при длительном характере течения заболевания и тенденцией к рубцеванию при отсутствии лечения в дальнейшем могло бы привести к стигматизации и психоэмоциональной дезадаптации.
Заключение
Лейшманиоз: диагностика, лечение, профилактика
Висцеральную форму лейшманиоза вызывают Leishmania donovani, Leishmania infantum и Leishmania chagasi. Возбудители кожных форм заболевания — Leishmania. major, Leishmania tropica и Leishmania aethiopica (в странах Старого Света — Евразия, Африка). В Америке опасность представляют Leishmania braziliensis и Leishmania mexicana.
Жизненный цикл лейшманий (Leishmania). Переносчики лейшманиоза — москиты рода Phlebotomus (в странах Старого Света) и Lutzomyia (в Америке). Паразиты проникают в кровь в виде промастиготов, которые выживают при фагоцитозе и внутри макрофагов превращаются в ама-стиготов, размножающихся в клетках ретикулоэндотелиальной системы.
Клинические признаки лейшманиоза. При висцеральной инфекции повышенный синтез макрофагами цитокинов вызывает лихорадку и общее недомогание. При поражении клеток костного мозга возникает анемия, лейкопения и тромбоцитопения. Реактивная гипергаммаглобулинемия повышает восприимчивость организма к вторичной бактериальной инфекции. Состояние пациента постепенно ухудшается, что в итоге приводит к его смерти примерно через два года после заражения.
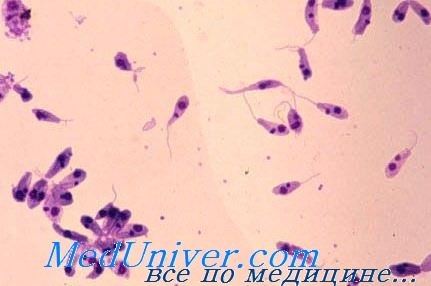
Возбудитель лейшманиоза - Leishmania donovani
Кожные формы лейшманиоза характеризуются развитием хронического гранулематозного воспаления в месте укуса и окружающих тканях. Кожная форма инфекции, вызванная Leishmania braziliensis, сопровождается возникновением очагов деструкции вокруг рта и носа, с вовлечением в процесс слизистых оболочек — эспундии (кожно-слизистый лейшманиоз Нового Света).
Диагностика и лечение лейшманиоза:
• Микроскопия биоптатов кожи, костного мозга, крови и селезёнки.
• Выделение чистой культуры паразита.
• Молекулярно-генетический метод (для постановки первичного диагноза и определения вида возбудителя).
• ИФА (для обнаружения антигенов в моче, используют в основном в развивающихся странах).
Для лечения висцерального и поверхностного лейшманиоза рекомендовано парентеральное введение липосомальной формы амфотерицина В.
Альтернативное лечение включает препараты сурьмы, паромомицин и милтефосин (внутрь).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

