К осложнениям сепсиса относят все кроме
Обновлено: 25.04.2024
1251. Какие хирургические приемы наиболее целесообразны при лечении острого гематогенного остеомиелита:
1. только вскрытие флегмоны; =2. вскрытие флегмоны ирассечение надкостницы;
=3. остеоперфарация пораженной кости; 4. резекция пораженной кости в пределах здоровой;
=5. декомпрессионное дренирование костномозгового канала.
1252. Назовите причины перехода в хроническую форму острого гематогенного остеомиелита:
1. поздняя обращаемость и диагностика острого гематогенного остеомиелита;
2. запоздалое и тактически недостаточное хирургическое лечение;
3. нерациональная антибактериальная терапия;
4. снижение резистентности организма
=5. все ответы верны.
1253. Для уверенной постановки диагноза хронический остеомиелит необходимо наличие каких главных симптомов:
1. гиперемия и отек кожи в зоне поражения;
2. образование обширного участка некроза кожи; =3. гнойного свища; =4. костного секвестра;
=5. рецидивирующего течения.
1254. Назовите факторы,определяющие развитиехронического травматического остеомиелита:
1. первичные костные некрозы;
2. повреждение и инфицирование мягких тканей при открытых переломах костей;
3. свободно лежащие инфицированные костные осколки;
4. снижение резистентности и реактивности организма;
=5. все ответы верны.
1255. Назовите характерные симптомы хронического остеомиелита:
1. редкое поражение ближайших суставов;
2. частое поражение диафиза длинных трубчатых костей; =3. частое поражение метафиза и эпифиза трубчатых костей;
4. атрофия мышц редко наблюдающаяся;
5. все ответы не верны.
1256. Назовите наиболее рациональный объем оперативного вмешательства при хроническом остеомиелите:
=1. иссечение и дренирование свищей; 2. остеоперфарация и дренирование костного канала по Ворончихину; =3. пластика костной полости; 4. вскрытие флегмоны; =5. секвестрэктомия.
1257. Укажите наиболее эффективные методы санации костной полости после секвестрэктомии:
1. мышечная пластика;
2. пластика коллагенновой губкой с антисептиком;
3. пломбировка кровяным сгустком;
=5. длительное проточное промывание антисептиком.
1258. Определите – образование секвестров является признаком каких видов остеомиелита:
1. абсцесс Броди;
2. посттравматический остеомиелит; =3. гематогенный остеомиелит;
4. остеомиелит Оллье;
5. остеомиелит Гарре.
1259. Назовите характерные признаки остеомиелита Броди:
1. секвестральная коробка с секвестрами;
2. диффузный остеосклероз кости;
3. наличие гнойного экссудата;
=4. полость без секвестров; 5. серозный экссудат.
1260. Назовите характерные признаки остеомиелита Гарре:
1. полость в метафизе;
2. утолщение и деформация кости;
3. наличие свободных секвестров;
4. альбуминозный экссудат;
1261. Назовите наиболее частые последствия при длительно текущем хроническом остеомиелите: 1. амилоидоз почек, печени; =2. рубцы, деформации, анкилозы, контрактуры;
3. патологические переломы;
4. ложные и болтающиеся суставы;
5. все ответы верны.
1262. Термин "СЕПСИС" был введен:
1. Н.И.Пироговым в 1860 году
2. Аристотелем в 1V веке до н.э. =3. Гиппократом 420 год н.э.
4. Амбруаз Паре в 1572 году
1263. Найдите правильное определение "хирургического сепсиса"
1. Это общее тяжелое заболевание, возникающее на фоне существующего местного очага инфекции и изменений реативности организма
=2. Это общее тяжелое инфекационное заболевание, вызванное разнообразными микроорганизмами и их токсинами и развивающееся на фоне изменений реактивности организма
1264. Сепсис может быть .
1. Раневой, операционный, ятрогенный, одонтогенный
=2. Операционный, нозокоминальный, ятрогенный, раневой
3. Ятрогенный (нозокомиальный), раневой, одонтогенный
1265. Сепсис бывает .
1. Первичный и криптогенный
=2. Первичный (криптогенный) и вторичный
3. Вторичный и раневой
1266. По характеру возбудителя выделяют следующие виды сепсиса .
1. Грамположительный, стафилококковый, грамотрицательный, клостридиальный, неклостридиальный
2. Грамположительный, грамотрицательный, стрептококковый, колибациллярный, неклостридиальный
=3. Грамположительный, грамотрицательный,клостридиальный, неклостридиальный
1267. Какая фаза сепсисаносит название - "сепсис без гнойных метастазов"? 1. Начальная фаза - токсемия
1268. Какая фаза сепсисаносит название - "сепсис с гнойными метастазов"?
1269. Сепсис, развивающийся в срок до 3-х недельс момента внедрения инфекции носит
1270. Сепсис, возникающий после 3-х недель с момента внедрения инфекции, когда первичный
очаг утрачивает свою клиническую значимость - носит название .
1271. По клиническому течениюострый сепсис развивается в срок .
3. До 1-2 месяцев
4. До 3-6 месяцев
1272. По клиническому течению подострый сепсисразвивается в течение: 1. До 1-2 суток
3. До 1=2 месяцев
4. До 3-6 месяцев
1273. По клиническому течению хронический сепсис развивается в срок:
=3. До 1-2 месяцев
4. После 3-6 месяцев
1274. В какой последовательности развивается сепсис?
1. Септицемия,токсемия, септикопиемия
2. Септикопиемия, токсемия, септицемия
=3. Токсемия, септицемия, септикопиемия
4. Токсемия, септикопиемия, септицемия
1275. НОРМЕРГИЧЕСКАЯ реакция на внедрение инфекции характеризуется .
=1. Преобладанием воспалительных явлений над токсическими
2. Вялым, слабо выраженным воспалительным процессом с умеренными общеклиническими проявлениями
3. Бурным течением с высокой лихорадкой, ознобом
1276. ГИПОЕРГИЧЕСКАЯ (анергическая) реакция на внедрение инфекции характеризуется .
1. Преобладанием воспалительных явлений над токсическими
2. Вялым, слабо выраженным воспалительным процессом с умеренными общеклиническими проявлениями
3. Бурным течением с высокой лихорадкой, ознобом
1277. Назовите правильную последовательность фаз в течение сепсиса:
1. Фаза катаболических расстройств; фаза напряжения; анаболическая фаза
2. Фаза напряжения, анаболическая фаза; фаза катаболических расстройств
3. Анаболическая фаза; фаза напряжения; фаза катаболических расстройств
=4. Фаза напряжения; фаза катаболических расстройств; анаболическая фаза
1278. Диагноз хирургического сепсиса основывается на следующих важных моментах:
=. Наличие септического очага; клиническая картина; посевы крови
2. Раннее появление трофических нарушений; посевы крови; прогрессируюшее ухудшение состояния
3. Прогрессирующее ухудшение состояния; наличие септического очага, лихорадка
4. Посевы крови; ознобы; периодически возникающий понос
1279. Какие микроорганизмы являются наиболее частыми возбудителями септического шока? 1. Грамположительные
4. Одинаково часто те и другие
1280. В терапии хирургического сепсиса особенно следует уделить внимание:
1. Местному очагу
2. Общему лечению сепсиса
=3. Местному очагу и иммунотерапии сепсиса
4. Местному очагу и общему лечению сепсиса
1281. Все ли названные симптомы сепсиса являются специфическими: высокая температура, озноб, бактериемия, потливость, истощение?
1282. К возбудителям хирургического сепсиса не относятся:
1) кишечная палочка;
2) гемолитический стрептококк;
3) золотистый стафилококк;
=4) протей; 5) синегнойная палочка.
1283. Источником хирургического сепсиса может быть все, кроме: 1) глубокого ожога; =2) закрытого перелома;
4) карбункула лица;
1284. Что здесь неправильно, если говорить о клинической классификации сепсиса?
2) молниеносный; =3) рецидивирующий;
1285. Какие лечебные мероприятия не могут быть рекомендованы при сепсисе? 1) вскрытие гнойного очага;
2) введение антибиотиков; =3) ограничение введения жидкостей;
4) переливание крови;
1286. Что из указанного способствует развитию сепсиса? =1) сахарный диабет;
2) гипертоническая болезнь;
4) бронхиальная астма;
1287. Что является наиболее важным при лечениисепсиса?
1) строгий постельный режим;
2) тщательный сбор анамнеза;
3) лечение сопутствующего заболевания; =4) ликвидация первичного очага;
5) выявление наследственного фактора.
1288. Что менее характерно для сепсиса?
2) лейкоцитоз; =3) анурия;
4) повышение температуры тела;
5) наличие гнойного очага.
1289. К осложнениям сепсиса не относят:
1) пневмонию; =2) пролежни;
1290. Одним из важнейших компонентов лечения при сепсисе является: 1) массаж; =2) антибиотикотерапия;
3) лечебная физкультура;
4) физиотерапевтические процедуры;
1291. Оптимальные условия для развития газовой гангрены возникают при: 1) закрытых переломах; =2) механических повреждениях кожных покровов;
3) ожогах II-IV степени;
4) отморожениях II–IV степени;
5) укусах насекомых.
1292. Характерными местными признаками газовой гангрены являются:
1) воспалительная реакция, некроз, отек, интоксикация;
2) отсутствие воспалительной реакции, отек, некроз; =3) отек, лимфангиит;
5) лейкоцитоз, бактериемия, субфасциальная флегмона.
1293. Преимущественной локализацией процесса при газовой гангрене является:
1) голова, шея; =2) конечности;
1294. При воздействии на организм возбудителей газовой гангрены развиваются:
1) многочисленные абсцессы;
2) отслойка эпидермиса с некрозом подкожной клетчатки;
=3) газообразование с некрозом мышц и соединительной ткани;
4) травматический шок;
5) некроз кожи, мышц, костной ткани.
1295. Клинически различают следующие формы газовой гангрены: =1) острую, молниеносную;
2) острую, подострую;
3) острую, хроническую;
4) хроническую, рецидивирующую;
5) рецидивную, вялотекущую.
1296. Паталогоанатомически различают следующие формы газовой гангрены:
1) эритематозную, буллезную, флегмонозную, некротическую;
2) метастатическую, септическую;
3) септическую, септико-пиемическую;
=4) эмфизематозную, некротическую, флегмонозную, отечную; 5) катаральную, септическую, тканерасплавляющую.
1297. По анатомической классификации выделяют следующие формы газовой гангрены:
1) эпифасциальную, субфасциальную;
4) эпидуральную, субдуральную;
=5) кожную, подкожную, мышечную.
1298. Характерными признаками газовой гангрены при осмотре раны являются:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
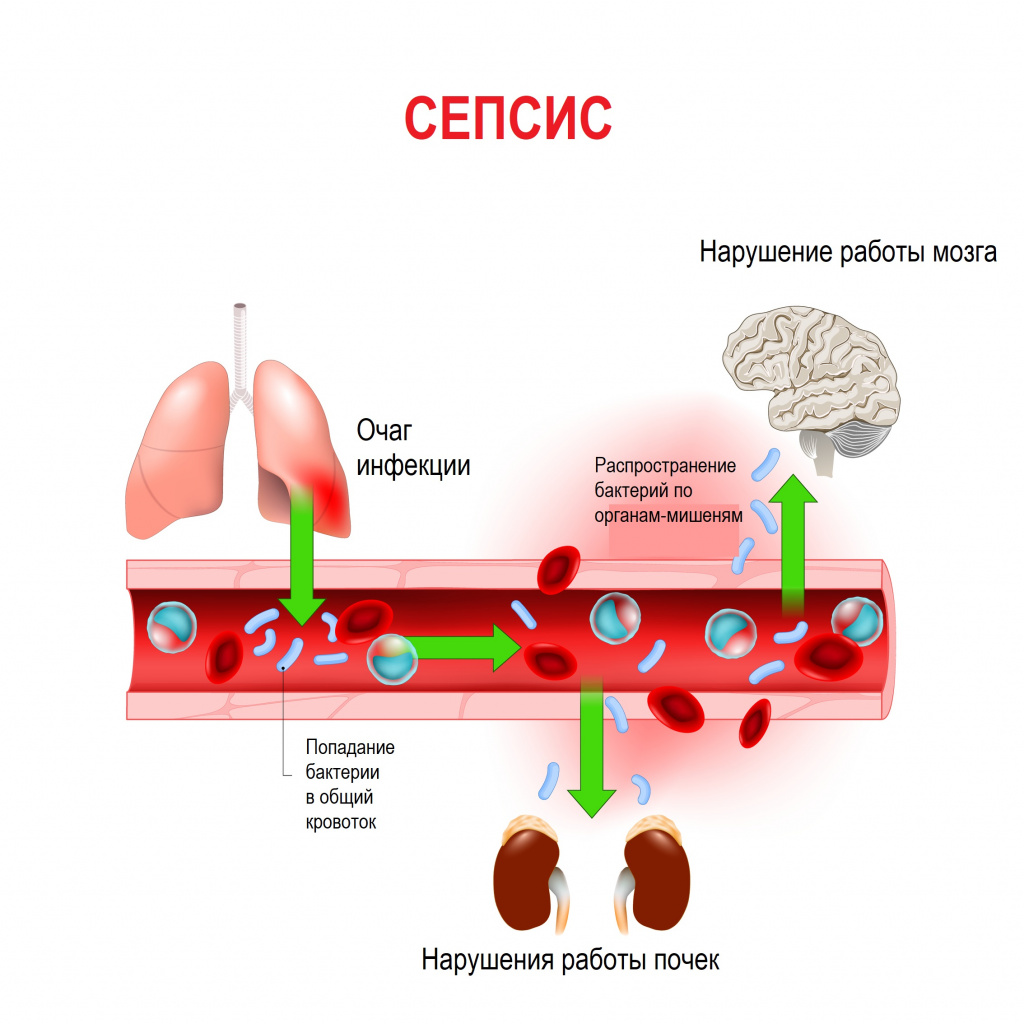
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
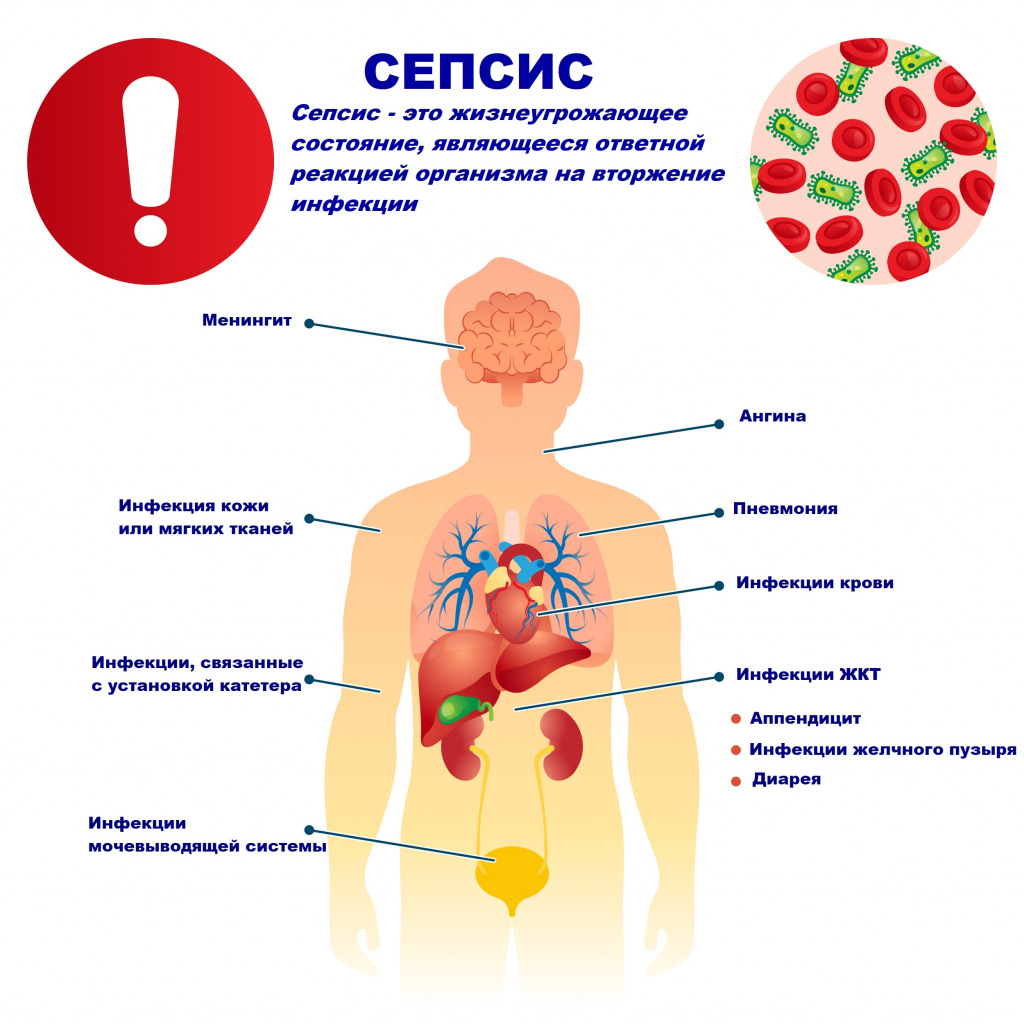
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Остеомиелит: причины появления, симптомы, диагностика и способы лечения.
Определение
Причины появления остеомиелита
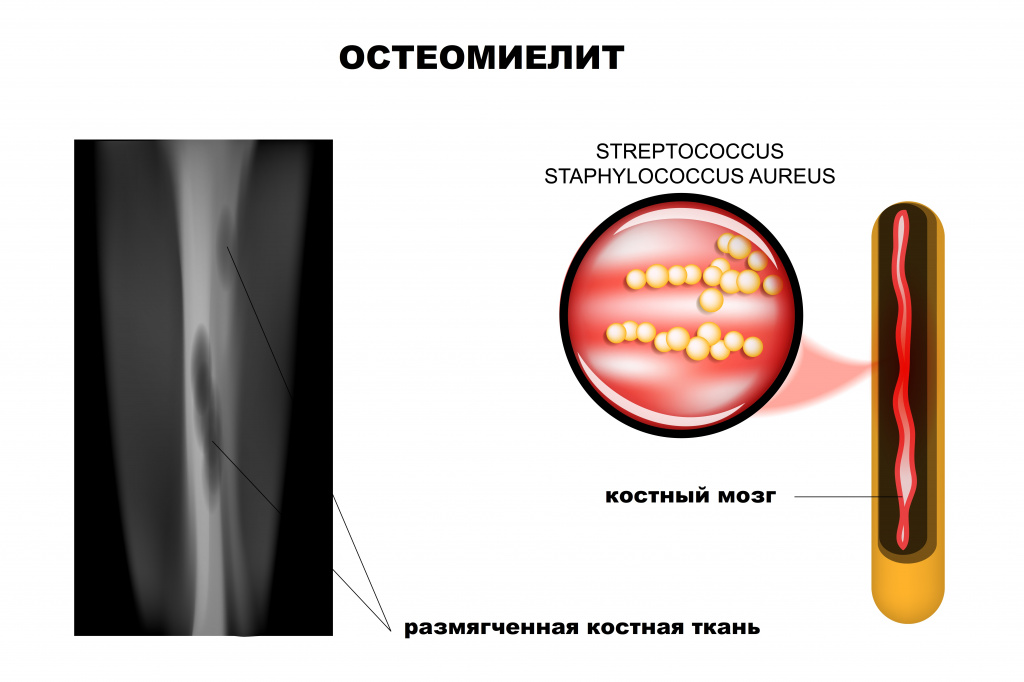
Ведущая роль в развитии заболевания принадлежит патогенным стафилококкам (золотистый стафилококк обнаруживается почти у 90% больных остеомиелитом), гемолитическим стрептококкам, грамотрицательной кишечной и анаэробной микрофлоре, грибковым инфекциям.
Специалисты считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости.
Основными путями проникновения инфекции в костную ткань являются:
- Гематогенный – патогенные микроорганизмы из какого-либо источника инфекции (например, фурункулов, кариозных зубов, воспалительных очагов в деснах, миндалинах или придаточных пазухах, легких, мочеполового тракта и др.) с током крови проникают в костную ткань, приводя к развитию остеомиелита. Воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу. Данный вид остеомиелита часто встречается в детском возрасте. Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные (большеберцовая, бедренная или плечевая) кости конечностей ребенка. У взрослых гематогенный остеомиелит, как правило, поражает тело позвонков.
- Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. Посттравматический остеомиелит развивается вторично после открытых переломов. Особую группу составляет остеомиелитическое повреждение костей после ДТП, спортивных травм, огнестрельных и минно-взрывных ранений, поскольку в характере перелома играет роль обширное поражение окружающих тканей. При этом возникает не только дефицит костной, но и мягких тканей с образованием больших дефектов. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных хирургических ортопедических вмешательствах.
- Инфицирование из близлежащих гнойных очагов (контактный путь) – патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Данная форма в основном встречается у взрослых. В процесс обычно вовлечена одна кость, но иногда наблюдается поражение нескольких участков. Экзогенное распространение инфекции от сопредельных зараженных тканей или открытых ран вызывает около 80% случаев остеомиелита и часто имеет полимикробный характер. Факторами риска у взрослых являются мужской пол, пожилой возраст, истощение, ослабленный иммунитет, длительный прием глюкокортикоидов, гемодиализ, серповидноклеточная анемия (наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах) и употребление инъекционных наркотиков. Травмы, ишемия, инородные тела, пролежни, повреждение тканей лучевой терапией также предрасполагают к остеомиелиту.
Остеомиелит, обусловленный инфицированием окружающих тканей, часто локализуется в области стоп (у больных с сахарным диабетом или заболеваниями периферических сосудов).
Любой остеомиелит может перейти в хроническую форму, имея, в конечном счете, общую патофизиологию с нарушением целостности оболочки мягких тканей, наличием окружающей омертвевшей, инфицированной и реактивной новой костной ткани.
Классификация заболевания
Остеомиелит различают:
- по пути инфицирования: экзогенный и эндогенный;
- по этиологии:
- острый гематогенный остеомиелит, вызванный золотистым стафилококком, стрептококками, коагулаза-отрицательными стафилококками, Haemophilus influenzae, грамотрицательными микроорганизмами;
- остеомиелит позвоночника, вызванный золотистым стафилококком, грамотрицательными кишечными палочками, микобактериями туберкулеза, грибами;
- остеомиелит при наличии местного очага или сосудистой недостаточности, вызванный комбинацией аэробных и анаэробных микроорганизмов;
- остеомиелит, развившийся на фоне инфекции протезных аппаратов, вызванной коагулаза-отрицательными стафилококками, золотистым стафилококком, коринеформными бактериями, грамотрицательными микроорганизмами.
- острый гематогенный остеомиелит:
- генерализованный (септикотоксемия, септикопиемия),
- очаговая форма;
- после перелома,
- огнестрельный,
- послеоперационный;
- абсцесс Броди,
- альбуминозный (Оллье),
- склерозирующий (Гарре).
- острая (2-4 недели);
- подострая (от 2 недель и более):
- выздоровление,
- продолжение процесса;
- обострение,
- ремиссия,
- выздоровление.
- остеомиелит трубчатых костей (эпифизарный, метафизарный, диафизарный, тотальный);
- остеомиелит плоских костей.
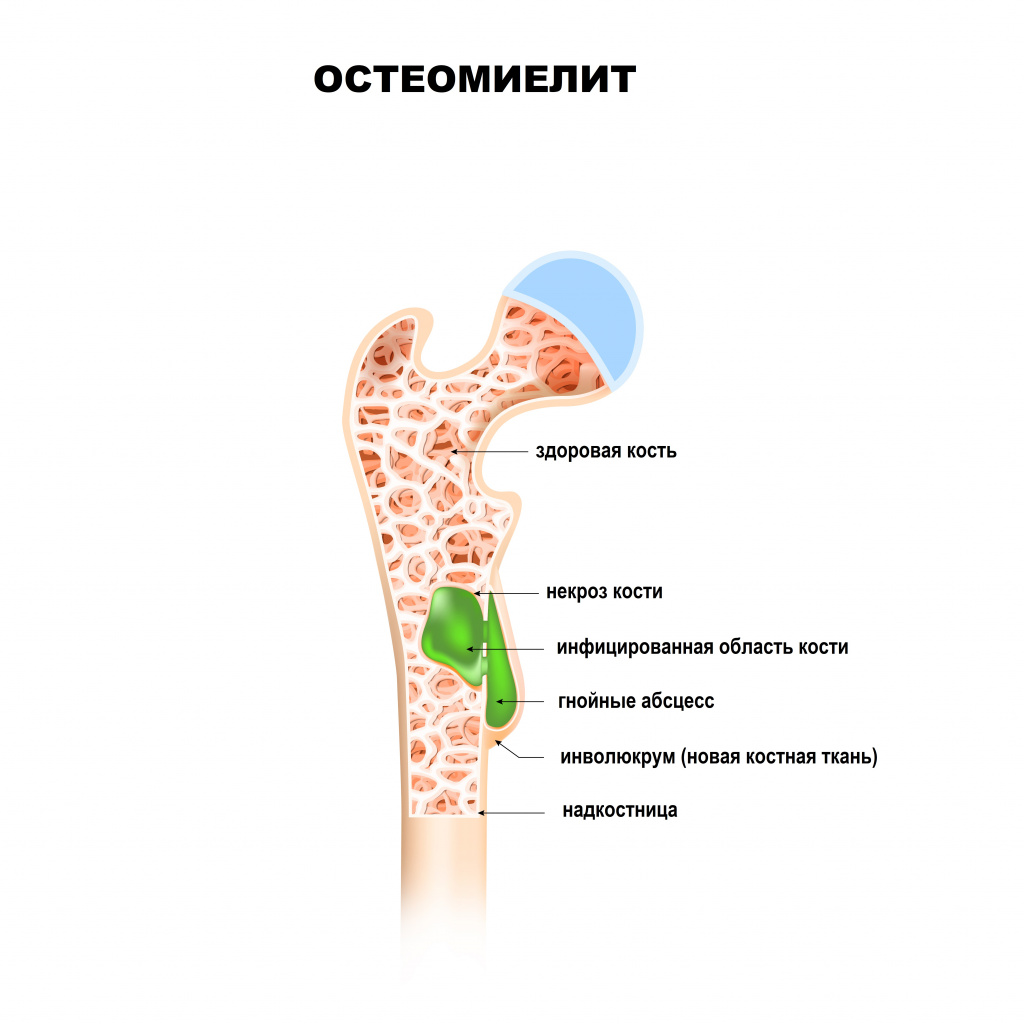
К симптомам заболевания относят боль в области пораженной кости, сопровождающуюся общей реакцией организма (при остром остеомиелите) или без нее (при хроническом остеомиелите).
Первые признаки остеомиелита в острой форме:
- сильная распирающая боль в пораженной кости;
- выраженный локальный отек, который приводит к натяжению кожного покрова;
- температура тела поднимается до 38оС;
- при постукивании можно определить очаг воспаления – в этом месте пациент чувствует наибольшую болезненность.
![Кость.jpg]()
Признаки остеомиелита кости часто дополняются симптомами общей интоксикации, если инфекция распространяется на соседние ткани или проникает в кровь. У пациента в таком случае наблюдаются:
- высокая температура (около 39оС);
- сильная головная боль;
- лихорадка, озноб;
- бледные кожные покровы;
- учащенное сердцебиение;
- тошнота и рвота.
Если у пациента наблюдается хронический остеомиелит, симптомы кардинально меняются. Клиническая картина становится стертой. Основные признаки остеомиелита хронической формы:
- боль уменьшается, приобретает ноющий характер;
- появляются свищи (каналы, соединяющие гнойный очаг с внешней средой) с гнойным отделяемым, которые часто имеют выход далеко от локализации воспаления.
Развитие остеомиелита у детей сопровождается теми же симптомами что и у взрослых, хотя патология чаще протекает в легкой форме без общей интоксикации и осложнений.
Остеомиелит позвоночника обычно вызывает локальную боль в спине с паравертебральным (по сторонам позвоночного столба) мышечным спазмом, которые не поддаются консервативному лечению. На поздних стадиях заболевание может привести к компрессии спинного мозга или нервных корешков с радикулопатией и слабостью или онемением конечностей. Повышения температуры тела, как правило, не наблюдается.
Диагностика остеомиелита
При подозрении на остеомиелит необходимо выполнить следующие лабораторные исследования:
-
общий анализ крови и определение скорости оседания эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Рентгенологическое исследование считается одним из наиболее эффективных методов диагностики остеомиелита. Признаки патологии у детей видны на снимке уже на 5-й день, а у взрослых — только через 2 недели от начала воспалительного процесса.
Самым точным и эффективным видом диагностики является радионуклидная сцинтиграфия костей. С помощью специальных препаратов, накапливающихся в зоне очага болезни, можно точно выявить начало поражения кости. Однако этот метод не позволяет провести дифференциальную диагностику между инфекцией, переломами и опухолями.
Скопление гноя в мягких тканях выявляют с помощью ультразвукового исследования.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Для лечения большое значение имеет биопсия очага воспаления костной ткани (аспирационная или открытая) и посев гнойного отделяемого на флору с определением чувствительности к антибиотикам и бактериофагам.
К каким врачам обращаться
Лечение остеомиелита
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противовоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии.
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов.
При остром гематогенном остеомиелите начальная антибиотикотерапия должна включать полусинтетические пенициллины или ванкомицин и цефалоспорины 3-го или 4-го поколения. При хроническом остеомиелите, возникающем в результате распространения инфекции с окружающих мягких тканей, особенно у больных диабетом, лечение проводят с использованием препаратов, эффективных как против грамположительных и грамотрицательных аэробов, так и против анаэробной флоры.
Осложняет лечение хронической формы заболевания нарушение кровоснабжения кости, которое затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани.
Некоторые симптомы остеомиелита свидетельствуют о том, что болезнь перешла в крайне тяжелую форму. Нередко единственным выходом в этой ситуации становится хирургическое вмешательство. Главная его цель — удаление гнойного очага воспаления. Это в разы ускоряет процесс выздоровления и улучшает общее самочувствие больного.
Показания к операции:
- гнойная форма заболевания;
- флегмона надкостницы;
- наличие свищей и секвестров;
- обширное гнойное течение заболевания.
В последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика.
Существуют современные методы, которые позволяют сохранить имплантаты при остеосинтезе (хирургической репозиции костных отломков при помощи различных фиксирующих металлических конструкций) в случае ранних нагноений. Это вакуумная терапия, применение гидрохирургической системы, ультразвуковой кавитации и других методов обработки ран, которые дают возможность предотвратить развитие так называемой бактериальной биопленки на поверхности имплантата, что, в свою очередь, позволяет сохранить имплантат и конечность.
Остеомиелит – тяжелое заболевание, поэтому даже при своевременном и компетентном лечении есть риск возникновения нежелательных последствий. Остеомиелит кости может вызвать как самостоятельные осложнения, так и такие, которые возникают как следствие хирургического вмешательства. Некоторые из них требуют отельного лечения. Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани, нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Заболевание может вызвать такие нарушения:
- развитие абсцессов и свищей, нарывов в мягких тканях и на коже;
- возникновение флегмоны — пропитывания мышечных волокон гноем;
- развитие артрита с образованием гнойных масс в полостях;
- самопроизвольные переломы;
- анкилозные сращивания суставных частей;
- контрактурная неподвижность мышечных соединений.
Гнойно-воспалительные поражения костей приводят к инвалидизации около 55% пациентов. Остеомиелит может закончиться потерей конечности, если речь идет о поражении руки или ноги.
В связи с особенностью локализации остеомиелитического процесса у детей в последующем может наблюдаться замедление развития костей за счет повреждения воспалительным процессом зон роста.
Разрушение позвонков, сдавливание спинного мозга может приводить к двигательным и чувствительным нарушениям.
Профилактика остеомиелита
Для снижения риска развития остеомиелита рекомендуется:
- своевременно реагировать на возникновение инфекционных процессов в организме;
- проводить лечение гайморита, кариеса, воспаления носоглотки и верхних дыхательных путей;
- осуществлять тщательную обработку ран, обморожений и ожогов, чтобы исключить возможность их инфицирования;
- вести здоровый образ жизни, избегать чрезмерных физических нагрузок, недоедания, следить за сбалансированностью питания;
- не допускать переохлаждения организма.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
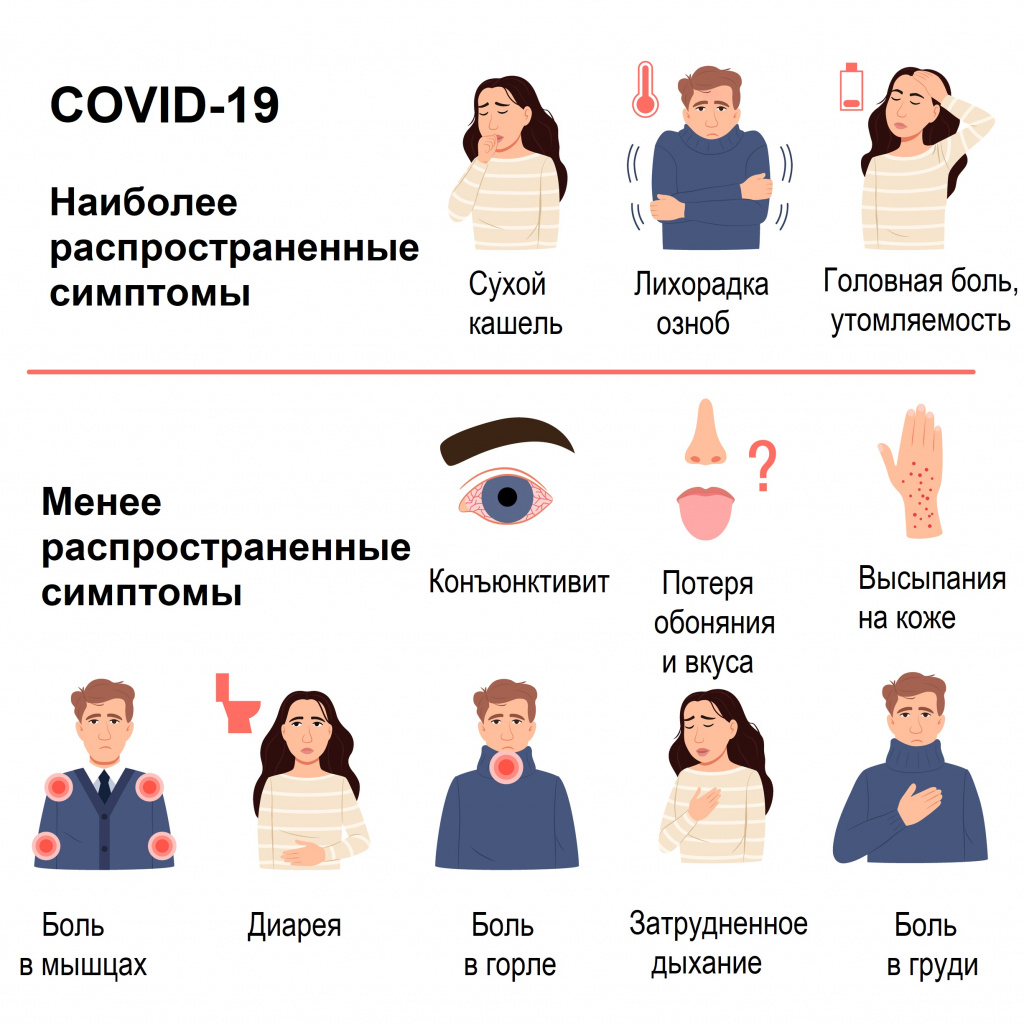
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
![Симптомы коронавируса.jpg]()
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
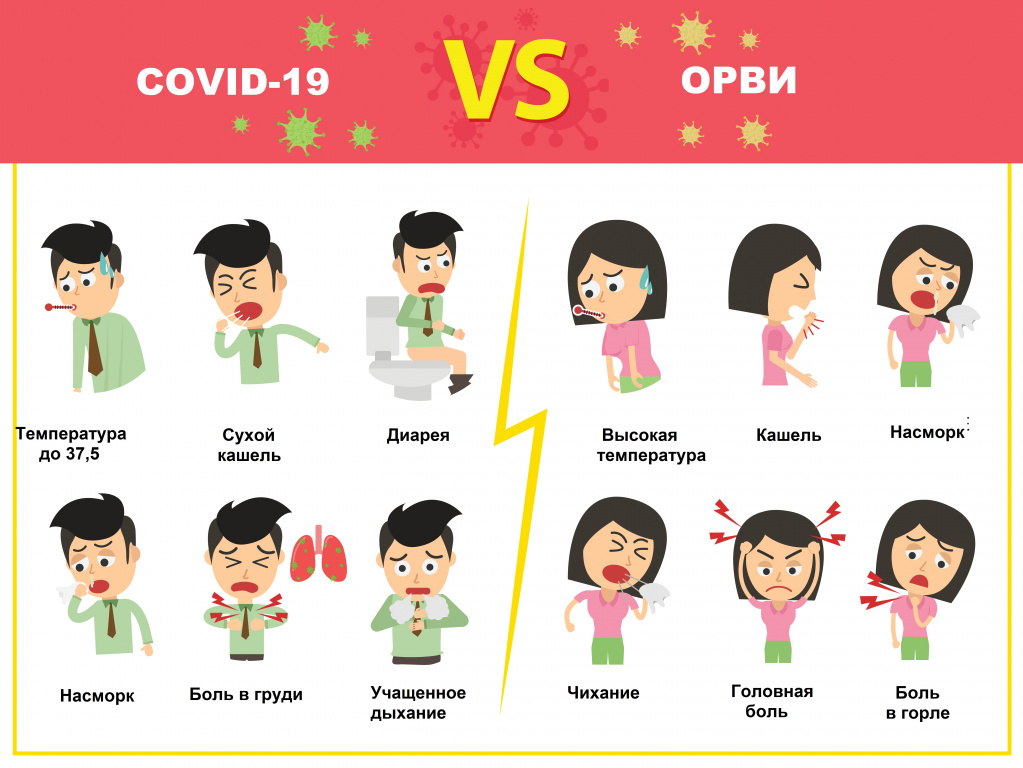
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
![Коронавирус_ОРВИ.jpg]()
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Сепсис представляет собой заражение крови продуктами гнилостного распада, имеющего место в организме вследствие воспалительного неадекватного леченого процесса. По сути, сепсис - это воспаление, распространившееся на весь организм. Это системный ответ на обильное пребывание в крови бактерий, независимо от места их проникновения и скопления.
Это достаточно опасное для организма состояние, стремительно идущее к летальному исходу и потому требующее немедленной и адекватной терапии.
Вопреки постоянно совершенствующимся медицинским технологиям сепсис сегодня, как и много лет назад остается актуальной проблемой. Для лечения сепсиса используются новые поколения антибактериальных препаратов, однако и это не устраняет болезнь из рейтинга причин смерти в отделениях интенсивной терапии. Примечательно, что 18% из тех, по отношению к кому применялась интенсивная терапия лечения в условиях медицинского учреждения, сталкивались с развитием сепсиса, еще в 63% случаев он сопровождал внутрибольничные инфекции.
К инфекциям, распространение которых по организму рискует завершиться сепсисом, относят:
- бактерии
- стафилококк,
- стрептококк,
- пневмококк,
- синегнойная палочка,
- клебсиелла,
- кандида,
- герпес,
- токсоплазмоз.
Для того чтобы инфекционный процесс в организме перерос в сепсис необходимо сочетание трех обстоятельств:
- наличие возбудителя инфекции;
- отрицательное состояние первичного очага инфекции;
- соответственная реактивность организма.
Риск развития сепсиса обуславливается не столько свойствами инфекции, сколько ее концентрацией в первичном очаге, распространением отсюда вглубь организма и ток крови. Непоследнюю роль играет и резистентность организма, которая легко подавляется под воздействием неблагоприятных факторов. Среди последних:
- любые заболевания
- эндокринные и обменные, в частности сахарный диабет,
- онкологические,
- гематологические,
- иммунологические,
- низкое содержание белка,
- хронические гиповитаминозы,
Механизм развития сепсиса берет начало с того, что из первичного очага инфицирования через кровеносные или лимфатические сосуды происходит, соответсвенно, гематогенная или лимфогенная диссеминация инфекции. Следственно, происходит образование вторичных септических очагов, так называемых метастазов, из которых инфекция также распространяется в кровь. Каковой будет локализация метастазов, зависит от типа возбудителя. Гнойники могут образовываться в любых внутренних органах.
![сепсис]()
При сепсисе случаются органно-системные повреждения, чем продолжается механизм заболевания. Это случается в силу отсутствия контроля над распространением провоспалительных медиаторов из первичного очага инфекции. Затем происходит их активация под влиянием макрофагов, нейтрофилов, лимфоцитов и других клеток в любых органах и тканях; повторно выделяются те же провоспалительные медиаторы и повреждается эндотелий.
Разновидности сепсиса
Чаще всего сепсис случается после воспалительного процесса конкретной локализации. Однако не менее распространен и раневой сепсис. И тот, и другой развивается на фоне сниженной резистентности макроорганизма к распространяющейся патогенной микрофлоре и на фоне ослабленного иммунитета. Упадок защитных способностей организма вследствие воспаления, раны, операционного вмешательства или тяжелого заболевания нередко дополняется крупной кровопотерей и недостаточным питанием.
Частыми источниками септической инфекции медики называются нагноения при выше описанных условиях. Нечто подобное способно развиться и при местных гнойных заболеваниях как то фурункул, карбункул, флегмона.
Зависимо от первичного очага сепсиса и его происхождения различают:
- хирургический сепсис - вследствие нагноения в ране, локализированных гнойниках;
- акушерско-гинекологический сепсис - вследствие родов или абортов, случившихся в нестерильных условиях, когда микротрещины или разрывы в родовых путях становятся "входными воротами" для инфекции;
- урологический сепсис - вследствие гнойных процессов и отяжеленных воспалений в мочеполовых органах, что обычно сопровождается и застоем, инфицированием мочи;
- риногенный, тонзилогенный, отогенный сепсис - редкие формы заражения крови, которые берут начало с локализации инфекции в полости рта, носу, околоносовых пазухах, носоглотке, ухе; для того чтобы течение инфекции обрело столь тяжелую форму необходимым условием становится тромбофлебит кавернозного синуса или тромбоз вен клетчатки глазницы, тромбофлебит сигмовидного и каменистого синусов.
Кроме того, выделяют септичемическую и септикопиемическую разновидность сепсиса:
- септицемическая - не сопровождается образованием метастатических очагов гнойной инфекции, однако склонная к перерастанию в септикопиемическую;
- септикопиемическую - характеризуется образованием метастатических очагов гнойной инфекции, откуда происходит все более глубокое распространению инфекции.
Заражение крови может протекать в четырех формах:
- молниеносная - несколько суток;
- острая - 5-7 суток;
- подострая - менее 6 недель;
- хроническая - более 6 недель.
Симптомы сепсиса
Коварство заболевания заключается в риске его симптомов оказаться размытыми. Объясняется это тем, что в разгар первичного заболевания свойства возбудителей поддаются изменениям из-за массивной антибиотикотерапии, несколько угнетаются, однако не всегда сам возбудитель уничтожается. Такое латентное его пребывание в организме чревато дальнейшим распространением даже при относительно невысокой температуре тела. Хотя именно устоявшаяся лихорадка гектического типа считается отличительным признаком сепсиса при наличии предпосылок к тому, то есть выше перечисленных факторов. Кроме нее возможны:
- обильное потоотделение при снижении температуры тела,
- в соответствии со скачками температуры скачкообразным становится и пульс,
- ознобы и головная боль, общая слабость,
- рвота и понос,
- утрата аппетита,
- обезвоживание и стремительная утрата веса,
- землистый цвет кожных покровов (если нарушается функция печени, кожа желтеет), утрата ими эластичности и упругости;
- образование флегмон и абсцессов различной локализации.
Возможны изменения психоэмоционального статуса вплоть до грубых общемозговых расстройств - коматозное состояние. В последующем присоединяются воспалительные изменения со стороны внутренних органов: почек, эндокарда, печени, кишечника, селезенки.
При сепсисе наблюдается тахикардия (более 90 ударов в минуту) и тахипноэ (более 20 вдохов в минуту).
Диагностика сепсиса
Заподозрить сепсис стоит если при инфекционно-воспалительном заболевании, вследствие ранения или операционного вмешательства лихорадка держится более 5 дней, и скачки температуры становятся немотивированными. Лабораторные анализы крови показывают:
- лейкоцитоз;
- лейкопению;
- палочко-ядерный сдвиг влево;
- тромбоцитопению.
Положительные результаты бактериологического исследования крови - обнаружение гемокультуры. Для получения достоверного результата необходим 3-кратный забор крови в объеме 20-30 мл. с интервалами 1 ч. во время подъема температуры по возможности до начала антибиотикотерапии.
При диагностике на предмет наличия сепсиса важно различить:
- синдром системного воспалительного ответа - системная реакция организма на воздействие различных сильных раздражителей (инфекция, травма, операция и т.д.);
- сепсис - та же совокупность изменений, что и при ССВО, но дополнительно обнаруживаются патогенны в одной или нескольких тканях, признаки перитонита, пурпуры, пневмонии и пр.;
- отяжеленный сепсис - клиническая картина сепсиса дополняется гипотензией и гипоперфузией, нарушением функций отдельных органов, например, печени или почек;
- септический шок - тяжелая форма заражения формы, когда нарушение функций не удается восстановить даже интенсивной терапией и реанимирующими мероприятиями; отличается высокой летальностью.
Лечение сепсиса
Лечение сепсиса представляет собой комплекс процедур, которые проводятся преимущественно в условиях медицинского учреждения. Так называемая интенсивная терапия состоит из мер, нацеленных на санацию очага инфекции, и дополняется антибиотикотерапией, призванной устранить инфекцию в крови. Отмечается, что сохранение жизни больного и устранение органных дисфункций не будет возможным без назначения интенсивной терапии.
Этиотропное лечение сепсиса должно быть не просто своевременным, а максимально ранним. Изначально препараты назначаются в столь высоких дозировках, чтобы обеспечить достаточную концентрацию действующего вещества в зараженной крови, а также в очагах инфекции. Этиотропная терапия может быть эффективной лишь при условии выявления возбудителя, конкретной инфекции, а также его чувствительности к выбираемым антибиотикам. Верный выбор антибиотика лежит в основе качественного лечения сепсиса.
Этиотропная терапия длится вплоть до достижения устойчивой положительной динамики состояния пациента и исчезновения основных симптомов инфекции. Если этого не происходит в течение первой недели лечения, необходимо провести дополнительное обследование для выявления осложнений или очага инфекции другой локализации.
Если установить первичный очаг инфекции не удается, равно как и выявить тип возбудителя, как минимум необходимо определить условия возникновения сепсиса - вследствие пребывания пациента в клинических условиях и развития инфекции на фоне определенной болезни (госпитальная форма) или внебольничная.
Как показывает практика, внебольничный сепсис поддается лечению:
- нефалоспоринами 3-го и 4-го поколения,
- фторхинолонами - благодаря широкому спектру действия являются препаратами выбора при лечении инфекций неизвестной этиологии
Госпитальная форма сепсиса лечится:
- карбапенемами - препаратами с широким спектром действия, к которым внутрибольничные штаммы грамнегативных бактерий низкорезистентны.
Лечение разных форм сепсиса определяется его происхождением:
- при анаэробном сепсисе применяются метронидазол, линкомицин, клиндамицин;
- для лечения сепсиса, вызванного грамотрицательными бактериями, уместен препарат с моноклональными антителами против эндотоксина грамотрицательных бактерий;
- сепсис вследствие распространения грибковой инфекции лечится амфотерными оксидами и флуконазолом;
- при стафилококковом сепсисе эффективен противостафилококковый иммуноглобулин, а также внутривенное введение противостафилококковой плазмы;
- когда инфекционный процесс достиг уровня генерализированной септической болезни, назначают ацикловир, ганцикловир, фамцикловир.
Параллельно с этиотропными средствами целесообразно использование пассивной иммунотерапии, среди разнообразия которых предпочтение отдается иммуноглобулину, идеально подходящему для внутривенного введения.
Ведущую роль в лечении сепсиса любой локализации играет инфузионная терапия. Она относится к первичным мероприятиям поддержания гемодинамики и сердечного выброса. Основными задачами, которые стоят перед врачом и которые удается решить посредством инфузионной терапии, оказываются:
- восстановление адекватной тканевой перфузии,
- нормализация клеточного метаболизма,
- коррекция расстройств гомеостаза,
- снижение концентрации медиаторов септического каскада и токсических метаболитов.
Использование этого алгоритма действий способствует выживаемости при септическом шоке и тяжелом сепсисе. Объем инфузионной терапии рекомендуют поддерживать на таком уровне, чтобы давление заклинивания в легочных капиллярах не превышало коллоидно-онкотическое давление плазмы. Это позволяет исключить риск отека легких и увеличить сердечный выброс.
Инфузионная терапия - это составляющая общей целенаправленной интенсивной терапии сепсиса. Для инфузий применяют кристаллоидные и коллоидные инфузионные растворы. Отмечается, что адекватная коррекция венозного возврата и уровня перенапряжения требует вдвое, а порой и вчетверо большего введения кристаллоидов, нежели коллоидов. Инфузия кристаллоидов более связана с риском отека тканей, а их гемодинамический эффект менее продолжителен, чем у коллоидов. Вместе с тем кристаллоиды не влияют на коагуляционный потенциал и не вызывают анафилактических реакций. В связи с этим выбор того или иного раствора диктуется особенностями течения сепсиса в конкретном случае:
- степенью гиповолемии,
- фазой ДВС-синдрома,
- наличием периферических отеков,
- уровнем альбумина крови,
- тяжестью острого легочного повреждения.
При выраженном дефиците объема циркуляционной крови показаны плазмозаменители:
- декстраны,
- гидроксиэтилкрохмал - имеет потенциальное преимущество перед декстранами вследствие низкого риска утечки через мембрану и отсутствия клинически значимого влияния на гемостаз.
В ранние сроки в связи с наличием тромбогеморрагического синдрома назначают гепарин, введение которого проводят под контролем клинических проявлений и коагулограммы.
В случае развития тяжелой степени сепсиса проноз неблагоприятен, оправданным становится гемодиализ. Для профилактики стрессовых язв в пищеварительном канале обязательны ингибиторы протонной помпы или блокаторы гистаминорецепторов. Назначают также препараты, ингибирующие протеолиз.
Читайте также: