Как берется анализ на менингококковую инфекцию
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Менингит: причины появления, симптомы, диагностика и способы лечения.
Определение
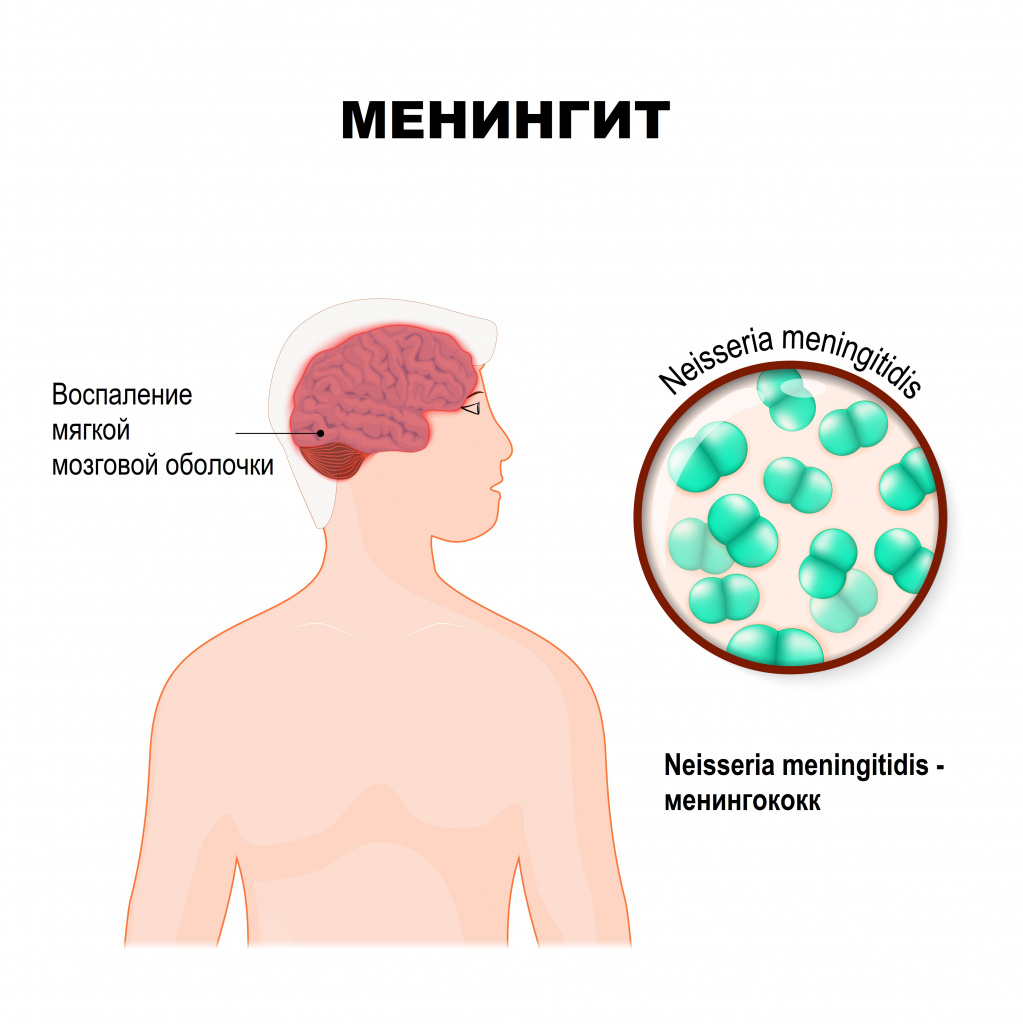
Менингит – это инфекционное воспаление мозговых оболочек головного и спинного мозга, сопровождающееся интоксикацией, лихорадкой, синдромом повышенного внутричерепного давления, менингеальным синдромом, а также воспалительными изменениями ликвора (спинномозговой жидкости).
Мозговые оболочки - это соединительнотканные пленчатые образования, покрывающие головной и спинной мозг. Различают твердую мозговую оболочку, паутинную и мягкую.
Твердая оболочка головного мозга имеет плотную консистенцию и толщину 0,2-1 мм, местами она срастается с костями черепа. Паутинная оболочка — тонкая, полупрозрачная, не имеющая сосудов соединительнотканная пластинка, которая окружает головной и спинной мозг. Мягкая оболочка — тонкая соединительнотканная пластинка, непосредственно прилежащая к головному мозгу, соответствует его рельефу и проникает во все его углубления. В ее толще располагается сосудистая сеть головного мозга.
Причины появления менингита
Мозговые оболочки могут вовлекаться в воспалительный процесс первично и вторично. Менингит, возникший без предшествующей общей инфекции или заболевания какого-то другого органа, называется первичным. Вторичный менингит развивается как осложнение уже имеющегося инфекционного процесса. К вторичным относятся туберкулезный, стафилококковый, пневмококковый менингит. К первичным – менингококковый, первичный паротитный, энтеровирусные менингиты и другие.
Гнойное воспаление мозговых оболочек может быть вызвано различной бактериальной флорой (менингококками, пневмококками, реже - другими возбудителями). Причина серозных менингитов - вирусы, бактерии, грибы.
По прогнозу наиболее опасен туберкулезный менингит, который возникает при условии наличия в организме туберкулезного поражения. Развитие заболевания проходит в два этапа. На первом этапе возбудитель с током крови поражает сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы. На втором – наблюдается воспаление паутинной и мягкой оболочек (как правило, поражаются оболочки основания головного мозга), которое вызывает острый менингиальный синдром.
Процесс развития менингококкового менингита также состоит из нескольких этапов:
- попадание возбудителя на слизистую оболочку носоглотки;
- попадание менингококка в кровь;
- проникновение возбудителя через гематоликворный барьер, раздражение рецепторов мягкой мозговой оболочки токсичными факторами и воспаление.
Течение инфекционного процесса зависит от патогенных свойств возбудителя (способности вызывать заболевание) и состояния иммунной системы человека.
Предшествующие вирусные заболевания, резкая смена климата, переохлаждение, стресс, сопутствующие заболевания, терапия, подавляющая иммунитет, - могут иметь существенное значение для возникновения и течения менингита.
Классификация заболевания
По типу возбудителя:
- Вирусный менингит (гриппозный, парагриппозный, аденовирусный, герпетический, арбовирусный (клещевой), паротитный, энтеровирусные ЕСНО и Коксаки).
- Бактериальный менингит (менингококковый, туберкулезный, пневмококковый, стафилококковый, стрептококковый, сифилитический, бруцеллезный, лептоспирозный).
- Грибковый (криптококковый, кандидозный и др.).
- Протозойный (токсоплазмозный, малярийный).
- Смешанный.
- Первичный.
- Вторичный.
- Острый.
- Подострый.
- Молниеносный.
- Хронический.
- Легкая.
- Среднетяжелая.
- Тяжелая.
- Генерализованный.
- Ограниченный.
- Осложненный.
- Неосложненный.
- менингеальный синдром – проявляется ригидностью (повышенным тонусом) затылочных мышц и длинных мышц спины, гиперстезией (повышенной чувствительностью) органов чувств, головной болью, рвотой, изменениями со стороны спинномозговой жидкости;
- общемозговой синдром – проявляется сонливостью, нарушением сознания, тошнотой, рвотой, головокружением, психомоторным возбуждением, галлюцинациями;
- астеновегетативный синдром – проявляется слабостью, снижением трудоспособности;
- судорожный синдром;
- общеинфекционный синдром - проявляется ознобом, повышением температуры.
Пневмококковый менингит, как правило, наблюдается у детей раннего возраста на фоне имеющегося пневмококкового процесса (пневмонии, синусита).
При стрептококковом менингите на первый план выступает гепатолиенальный синдром (увеличение печени и селезенки), почечная недостаточность, надпочечниковая недостаточность, петехиальная сыпь (кровоизлияния, вследствие повреждения капилляров, в результате чего, кровь, растекаясь под кожей, образует округлые пятна, размер которых не превышает 2 мм).
Гнойные менингиты, вызванные синегнойной палочкой, грибами встречаются редко. Диагноз устанавливается только после дополнительных лабораторных исследований.
Для серозного туберкулезного менингита характерно постепенное начало, хотя в редких случаях он может манифестировать остро. В дебюте заболевания больные жалуются на утомляемость, слабость, раздражительность, нарушение сна. Температура обычно не выше 38℃, отмечается непостоянная умеренная головная боль. На 5-6-й день болезни температура становится выше 38℃, усиливается головная боль, появляется тошнота, рвота, сонливость. Быстро развивается бессознательное состояние. Могут наблюдаться расходящееся косоглазие, низкое положение верхнего века по отношению к глазному яблоку, расширение зрачка.
Клинические проявления поражения мозговых оболочек могут развиваться еще до увеличения слюнных желез.
Для энтеровирусного менингита характерна двух- и трехволновая лихорадка с интервалами между волнами 1-2 и более дней. Почти всегда наблюдаются и другие проявления энтеровирусной инфекции (мышечные боли, кожная сыпь, герпангина).
Для диагностики коревого и краснушного менингитов большое значение имеет указание на контакт с больным этими заболеваниями, а также типичные клинические симптомы кори или краснухи.
Диагностика менингита
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Менингококковая инфекция — это группа острых антропонозных заболеваний, возбудителем которых является грам-трицательные парные бактерии Neisseria meningitidise (менингококк).
В зависимости от серотипа поражает различные органы и системы с разными клиническими проявлениями. Объединяет заболевания форма передачи ― воздушно-капельная при тесном контакте с носителем (менее 1 метра). Бактерии не устойчивы во внешней среде, быстро погибают вне организма. Заболевание считается опасным за счет всеобщей восприимчивости населения к инфекции, скоротечности болезни, высокой вероятности развития осложнений и летального исхода.
Классификация
По клиническим проявлениям менингококковую инфекцию делятся на следующие типы:
Локализованная ― менингококконосительство (бессимптомное пребывание менингококка на слизистой носоглотки), назофарингит.
Генерализованная ― менингит, менингоэнцефалит, острая, типичная, хроническая формы менингококкемии, а также смешанная генерализованная форма (менингит и менингококкемия).
Редкие формы ― менингококковый артрит (синовит), полиартрит, пневмония, эндокардит, иридоциклит.
Симптомы
Менингококковые инфекции имеют ярко выраженную симптоматику за исключением легких форм назофарингит и менингококконосительства. В последнем случае человека можно назвать условно здоровым, поскольку нет жалоб и клинических признаков. Носитель, как правило взрослых человек, представляет угрозу для своего окружения, особенно для детей, тяжело переносящих инфекцию. В среднем, согласно статистике, период носительства составляет от 15 до 20 дней.

Симптоматика острого назофарингита
Заложенность носа, вызывающая гнусавость речи.
Першение в горле, отечность, боль при сглатывании.
Бледность кожных покровов.
Упадок сил, снижение аппетита, головная боль.
Иногда болезнь проявляется вестибулярными нарушениями, выражающимися в головокружение, шуме в ушах, тошноте. Чихание и кашель отсутствуют, иногда могут быть слизисто-гнойные выделения из носа. В целом симптомы напоминают ОРЗ, поэтому важно провести дифференциальную диагностику. На 5 - 7 день наступает выздоровление либо переход заболевания в генерализованную форму.
Менингококкемия (менингококковый сепсис)
Внезапное начало заболевания, сопровождающееся повышением температуры до +40 С.
Сильные головные боли, светобоязнь, судороги, рвота.
Розовая или розово-красная сыпь папулезного типа появляется на 1 - 2 день. Пятна различного размера от 5 до 20 мм.
Ригидность мышц затылка ― невозможно прижать подбородок к груди.
Симптом Брудзинского. При попытке притянуть голову к груди больной непроизвольное сгибает и подтягивает ноги к животу.
Симптом Кернига. Поочередно ноги лежащего на спине пациента поднимают и сгибают под углом 90° в коленном суставе. Попытка вернуть их в первоначальное положение не удается, так как повышается тонус мышц.
Из всех перечисленных признаков наиболее наглядны геморрагические высыпания. Через 2 дня после появления они пигментируются, образуя язвы и некрозы. В тяжелых ситуациях патологические изменения могут привести к сухой гангрене и последующей ампутации.

Менингококковый менингит
Быстрый подъем температуры тела до +40 °C.
Сильная головная боль, приступы которой вызваны движением, прикосновением, ярким светом и громкими звуками.
Неоднократная рвота, не зависимая от приема пищи, не несущая облегчения.
Низкое артериальное давление, учащенный пульс, одышка.
Больной часто принимает позу эмбриона ― лежит на боку с подобранными руками, ноги сжимает в коленях. Характерные симптомы, такие как ригидность затылочных мышц, симптомы Брудзинского и Кернига могут присутствовать, а могут не наблюдаться. Болезнь характеризуется высоким показателем смертности, без должного лечения он достигает 50%. У выживших могут проявиться последствия перенесенной инфекции: парезы, глухота, интеллектуальные нарушения, гидроцефалия.
Гипертоксическая (молниеносная) форма менингококковой инфекции
Внезапный подъем температуры до +40 С и более.
Кожа холодная, липкая от пота. Больного лихорадит, могут быть судороги.
Многочисленные геморрагические высыпания, появляющиеся на глазах. Мелкие пятна быстро сливаются в большие геморрагии багрово-цианотичного цвета. Кожные изменения похожи на трупные пятна.
Артериальное давление пониженное.
Гипертоксическая форма развивается крайне быстро, в течение нескольких часов. Возникает отек головного мозга, сопровождающийся сильнейшими головными болями, головокружением, рвотой, потерей сознания. Это ведет к инфекционно-токсическому шоку ― состоянию требующему немедленной реанимационной помощи. Без своевременного лечения больной может умереть.
Диагностика менингококковой инфекции
Выбор лабораторного материала для анализа зависит от формы заболевания, это может быть кровь, носоглоточная слизь, ликвор, соскоб с геморрагической сыпи, гнойные выделения с мозговых оболочек.
При назофарингите и у бессимптомных носителей берут носоглоточные выделения, используя специальный тампон. Материал необходимо взять с задней стенки глотки за мягким нёбом.
При цереброспинальном менингите осуществляют забор ликвора (спинномозговой жидкости). Его собирают пункцией в количестве 2 - 5 мл в стерильную пробирку. Сразу сеют на питательную среду либо срочно, соблюдая температурный режим, отправляют в лабораторию. В момент сбора спинномозговой жидкости можно визуально определить наличие гноя, в этом случае ликвор будет мутным. В отдельных случаях обнаружить бактерии можно только под микроскопом.
При заборе биоматериала посмертно, наиболее часто для анализа берут гной с оболочек мозга. Исследование необходимо для уточнения диагноза. Если менингококковое заболевание подтвердится, следует выявить круг контактирующих лиц, чтобы не допустить распространение инфекции.

Анализ крови и сыворотки крови является дополнительным. Он позволяет оценить степень тяжести состояния, а также обнаружить антитела к менингококку. Основываясь на данных исследования мочи можно определить работу почек. Для постановки диагноза и оценки степени поражения организма используются такие методы инструментальной диагностики, как эхокардиография, рентгенограмма, УЗИ головного мозга и органов брюшной полости, допплерографическое исследование сосудов, офтальмоскопия, магнитно-резонансная томография.
Виды лабораторной диагностики инфекции менингококка
Бактериоскопическое исследование (РА, ПЦР). Определяет наличие менингококков, серогруппу и их концентрацию. Позволяет проводить дифференциацию от других бактерий, вызывающих воспаление головного и спинного мозга. Посев культуры выводят от 18 до 24 часов в термостате при +37 С, повышенном содержании CO2 (до 10%). Определяют принадлежность к Neisseria meningitidis путем выявления выработки уксусной кислоты в результате ферментации глюкозы и мальтозы.
Серологический метод (ИФА, РИА) основывается на выявлении и определении концентрации антител IgM. Титр значительно повышается в начале менингококковой инфекции при генерализованных формах. Концентрация снижается в период ремиссии, антитела IgG начинают преобладать над иммуноглобулинами IgM. У переболевших в сыворотке крови обнаруживают специфические бактерицидные антитела: агглютинины и гемагглютинины.
Вне зависимости от типа биоматериала, он требует срочного проведения анализа поскольку возбудитель погибает вне тела человека. Лабораторная диагностика включает микроскопию, биологический посев, требует проведения не только идентификации возбудителя, но и определения антибиотикочувствительности.
Лечение
При терапии менингококковой инфекции, независимо от степени проявления заболевания и его формы, врач рассматривает состояние пациента, как смертельно опасное. Особенно это касается детей, ведь более половины из них проходят через реанимацию. Больного госпитализируют для проведения экстренной диагностики. Назначить антибиотики можно только после проведения лабораторных анализов.

В зависимости от серотипа основой лечения могут стать такие препараты, как пенициллин, ампициллин, хлорамфеникол. В эпидемиологических условиях при ограниченных ресурсах предпочтение отдают цефтриаксону. Антибиотики являются основой лечения, однако, вместе с ними используют жаропонижающие, противосудорожные и противоотечные препараты, медикаменты инфузионной, детоксикационной и оксигенотерапии. Таким образом проводится комплексное лечение менингококковой инфекции с индивидуальным подбором препаратов, под постоянным контролем врача. Терапия осложненных генерализованных форм может длиться в течение месяца, а реабилитация занимать несколько лет.
Осложнения и последствия
Во время болезни могут возникнуть следующие осложнения:
отек головного мозга;
геморрагический церебральный инсульт;
острая почечная недостаточность;
паралич и другие дисфункции.
На фоне инфекции менингококка может развиться герпес, отит, менингококковая пневмония. Тяжелое течение заболевания может стать причиной развития астенического синдрома, выражающегося в общей слабости и периодических головных болях. Привести к артериальной гипертензии, снижению слуха, эпилепсии и гемипарезу (паралитическому поражению одной стороны тела). У пациентов перенесших менингококковую инфекцию часто возникают апатии и депрессии.
Профилактика заболеваний
Постинфекционный иммунитет. После перенесенного заболевания возникает стойкий иммунитет, защищающий от повторного инфицирования. Однако, он возникает только к той серогруппе бактерий, которые вызвали заболевание. Всего же существует 12 видов менингококковых групп.
Вакцинация. Разработано 3 вида вакцин:
Поливалентные полисахаридные (изобретены 30 лет назад).
Вакцины моно- и поливалентные конъюгированные (применяются с 1999 года).
Новая моновалентная конъюгированная вакцина MenA (разработана в 2010—2011 гг.).
Максимально препарат может охватить только 4 серогруппы: А, С, Y и W. К сожалению, такой вакцины, чтобы защитила от всех видов инфекции пока не разработано.
Менингококковая прививка не входит в календарь детских прививок. Пройти вакцинацию можно только самостоятельно. Проводить ее стоит перед поездкой в страны, входящие в зону риска, и по эпидемиологическим показаниями, т.е. в период эпидемии, когда известен серотип.
Преимущества АО "СЗДЦМ"
Лабораторные исследования имеют крайне важное значение в лечении, особенно таких серьезных заболеваний. Важно получить не только быстрый, но и наиболее точный и развернутый результат.
К вашим услугам:
Лаборатория с технологичным оборудованием.
Квалифицированный и доброжелательный персонал.
Быстрое проведение анализов и несколько вариантов получения результатов.
Медицинские центры и терминалы находятся в местах с удобной транспортной развязкой в Санкт-петербурге, Ленинградской области, Великом Новгороде, Старой Руссе, Окуловке и Пскове.
Менингококковая инфекция – это острое инфекционное заболевание, первым признаком которого является острый назофарингит или воспаление носоглотки, протекающее с последующим развитием менингококцемии и гнойного менингита.
Возбудителем гнойного менингита и менингококцемии является Neisseria mеningitidis – грамотрицательная бактерия, которая существует в виде разных серологических типов, то есть обладает достаточно большим разнообразием антигенов, против которых иммунной системе человека в случае контакта с этой инфекцией придется вырабатывать антитела.
Большие эпидемии менингита, чаще всего, вызываются менингококком группы А. Тем не менее, большую значимость в эпидемиологии менингита имеет также менингококк группы В.
Менингококковая инфекция, пути заражения
Менингококковая инфекция передается воздушно-капельным путем. Источник инфекции – это всегда человек, больной острым назофарингитом, с острой генерализованной формой менингококковой инфекции или здоровый носитель. Обычно носителей менингококка не более 5-процентов, но в период эпидемии в очаге инфекции доля носителей может достигать 50%. При этом носительство менингококка обычно кратковременно, около недели.
Периодические подъемы заболевания происходят примерно через каждые 10 – 12 лет.
Менингококковая инфекция, признаки и симптомы
Как уже говорилось, наиболее часто встречающейся формой менингококковой инфекции является назофарингит. При попадании менингококка в верхние дыхательные пути, на слизистую оболочку носоглотки развивается местный воспалительный процесс. Инкубационный период составляет 2 – 3 дня, за ним следует продромальный или начальный период заболевания, во время которого больной менингококковой инфекцией наиболее заразен. Острый назофарингит развивается в течение 1 – 3х дней и характеризуется подъемом температуры до 38,0 С, яркой гиперемией (покраснением) и зернистостью задней стенки глотки, которая покрывается слизисто-гнойным отделяемым. Также отмечается покраснение миндалин, кашель, насморк со слизистым отделяемым с примесью зелени и гноя. Заболевание может длиться 3 – 5 дней и закончиться выздоровлением, а может перейти в генерализованную форму. В этом случае проникновение возбудителя в кровоток сопровождается появлением озноба, головной болью, подъемом температуры до 40 С. Генерализованная менингококковая инфекция может приводить к развитию гнойных очагов в различных внутренних органах: легких, сердце, суставах. Но самое страшное осложнение – это менингококцемия (менингококковый сепсис). Причем у маленьких детей менингококцемия может возникнуть внезапно на фоне полного здоровья, с повышением температуры тела до 40 – 41 градусов С за несколько часов и сопровождается головной болью, неукротимой рвотой, болями в мышцах и конечностях. Характерным признаком менингококцемии является появление звездчатой геморрагической сыпи (мелкие точечные кровоизлияния на коже, которые напоминают звездное небо).
И наконец, еще одной тяжелой формой менингококковой инфекции является менингит, который также развивается на фоне острого назофарингита. Менингококковый менингит начинается остро, с подъема температуры тела до высоких цифр, резкой мучительной головной боли, неукротимой рвоты, не связанной с приемом пищи.
Все формы генерализованной менингококковой инфекции требуют немедленной госпитализации в специализированное инфекционное отделение и проведения антибактериальной, а также интенсивной дезинтоксикационной терапии.
Менингококковая инфекция и вакцинация
Основным контингентом лиц, подлежащих вакцинации против менингококковой инфекции, являются дети, живущие в закрытых коллективах, а также отъезжающие на каникулы в организованные летние лагеря отдыха. В медицинской практике широко используются полисахаридные менингококковые вакцины, типа Менинго А+С или Менцевакс.
Данные вакцины предназначены для иммунизации детей от 2х лет и взрослых по схеме однократного введения одной дозы вакцины с последующей ревакцинацией через 2 – 3 года.
Таким образом, менингококковая инфекция, безусловно, относится к таким заболеваниям, против которых проще и дешевле сделать прививку, чтобы обезопасить себя от возможных неприятных осложнений. Естественно, целесообразность и безопасность каждой вакцинации необходимо предварительно обсудить со своим лечащим врачом, а при необходимости – со специалистом, врачом иммунологом.
4.2. БИОЛОГИЧЕСКИЕ И МИКРОБИОЛОГИЧЕСКИЕ ФАКТОРЫ
Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов
Дата введения с момента утверждения
1. Разработаны: Центральным научно-исследовательским институтом эпидемиологии Минздрава России (И.С.Королева, Г.В.Белошицкий, Л.В.Спирихина, А.М.Грачева, И.М.Закроева); Центром Госсанэпиднадзора в г.Москве (Н.Н.Филатов, Г.Г.Чистякова); Департаментом Госсанэпиднадзора Минздрава России (Г.Ф.Лазикова, Н.А.Кошкина, З.С.Середа).
2. Утверждены Главным государственным санитарным врачом Российской Федерации, Первым заместителем Министра здравоохранения Российской Федерации Г.Г.Онищенко 4 марта 2004 года.
3. Введены впервые.
1. Область применения
1.1. В настоящих методических указаниях изложены организационные и методологические принципы лабораторной диагностики менингококковой инфекции и гнойных бактериальных менингитов.
1.2. Методические указания предназначены для специалистов органов и учреждений государственной санитарно-эпидемиологической службы и здравоохранения.
2. Общие сведения
Менингиты бактериальной природы - тяжелейшие инфекционные заболевания, при которых в инфекционный процесс вовлекаются мягкие мозговые оболочки основания головного мозга и верхняя часть спинного мозга.
Локализация очага воспаления, а также характерные для этих заболеваний тяжелейшие клинические проявления и генерализация процесса с поражением различных органов и тканей указывают на необходимость быстрого решения вопроса об этиологии заболевания и назначения адекватной антибактериальной терапии, которая неоднозначна для гнойных бактериальных менингитов (ГБМ) разной этиологии.
От грамотного и своевременного проведения исследований по определению этиологического агента заболевания и как можно более раннего начала соответствующего этиотропного лечения зависит исход заболевания, показатели летальности, число и тяжесть постинфекционных осложнений.
Данные лабораторной диагностики бактериальных менингитов и изучение основных биологических свойств у возбудителей лежат в основе определения прогностических критериев в системе эпидемиологического надзора за бактериальными менингитами, в том числе и генерализованными формами менингококковой инфекции (ГФМИ).
Необходимо учитывать, что одним из проявлений ГФМИ является распространенная клиническая форма "менингококковый менингит" без менингококкцемии, при которой точный клинический диагноз без проведения лабораторных исследований поставить невозможно.
Рационально организованная комплексная лабораторная диагностика гнойных бактериальных менингитов любой этиологии позволяет достоверно контролировать состояние проблемы этой инфекционной патологии.
3. Эпидемиологические особенности менингококковой инфекции и гнойных бактериальных менингитов
Гнойные бактериальные менингиты, включающие в себя генерализованные формы менингококковой инфекции, широко распространены во всем мире. Эти заболевания отличаются не только высокими показателями заболеваемости, смертности и летальности, но и частыми осложнениями, затрудняющими нормальное развитие и полноценную жизнь переболевшего менингитом. Показатели летальности от ГБМ в зависимости от возраста, клинических форм болезни и от этиологического агента в развитых странах составляют в среднем 3-19%, а в развивающихся - 37-60%. С признаками тяжелой инвалидизации (глухота, задержка умственного развития, патологическая неврологическая симптоматика и др.) из стационаров выписывается более 50% пациентов. По данным Всемирной организации здравоохранения (ВОЗ) ежегодно в мире регистрируется 1 млн случаев гнойных бактериальных менингитов, из которых 200 тыс. заканчиваются летально.
Заболевание наиболее часто встречается в первые два года жизни, хотя известно, что бактериальный менингит может развиться в любом возрасте. Этиологическими агентами являются менингококки, пневмококки, гемофильные палочки, стафилококки, энтеробактерии, стрептококки, листерии и другие микроорганизмы. Наиболее значимыми возбудителями признаны менингококки, пневмококки и гемофильные палочки типа "b", отвечающие за более чем 90% случаев от числа всех расшифрованных ГБМ. Следует подчеркнуть важную роль и "прочих" микроорганизмов, особенно в этиологии бактериальных менингитов у новорожденных. Клиническая и лабораторная дифференциальная диагностика синдрома менингита должна включать и учитывать большой спектр заболеваний, таких как туберкулезный менингит, малярия, ряд энцефалитов, способных давать похожую на бактериальный менингит клиническую картину.
Среди гнойных бактериальных менингитов генерализованные формы менингококковой инфекции вызывают наибольшую озабоченность в мире из-за периодически возникающих пандемий, эпидемий, эпидемических подъемов заболеваемости и вспышек.
Менингококки классифицируют по составу полисахарида на 12 серологических групп - А, В, С, X, Y, Z, W-135, 29Е, K, L, Н, I, из которых только первые три серогруппы (А, В, С) отвечают за более чем 90% случаев клинически выраженной генерализованной менингококковой инфекции.
Важным параметром эпидемиологического надзора за МИ является изучение серогрупповой характеристики менингококков, выделенных из ликвора и крови больных генерализованными формами менингококковой инфекции. По данным Российского центра по эпидемиологическому надзору за менингококковой инфекцией и гнойными бактериальными менингитами, в 2002 году в серогрупповой характеристике менингококков почти в равных соотношениях выявлены менингококки серогруппы А (38,2%) и В (36,6%). Доля менингококков серогруппы С составила 24,6%. На другие серогруппы менингококков и негруппируемые штаммы приходилось 0,5% (табл.2).
Серогрупповая характеристика менингококков в Российской Федерации в 2002-2003 годах (в % от общего числа отгруппированных штаммов)
* НА - неагглютинирующиеся штаммы.
По обобщенным данным, в 2003 году отмечалось некоторое преобладание менингококков серогруппы А (35%), а доля менингококков серогруппы В и С составила 31 и 17,8% соответственно. На редкие серогруппы менингоккоков приходилось 1,1%, а доля неагглютинирующихся штаммов составила 15,1%.
Выявленные показатели серогруппового пейзажа менингококков в 2003 году различались по территориальным округам Российской Федерации. Так, в Южном и Центральном федеральных округах выявлено преобладание менингококков серогруппы А (52,8 и 44,9% соответственно). В других округах распространение эпидемиологически опасной серогруппы А было незначительным и колебалось от 3 (Северо-Западный федеральный округ) до 9,5% (Дальневосточный федеральный округ). Вместе с тем, в Северо-Западном, Дальневосточном и Сибирском федеральных округах значительно преобладали менингококки серогруппы В (66,7, 52,4 и 48,9% соответственно). Наименьшим территориальным колебаниям было подвержено распространение менингококков серогруппы С, при этом их удельный вес составил в среднем 17,8% с ранжированным интервалом колебаний от 14,6 (Южный федеральный округ) до 37,9% (Уральский федеральный округ).
Микробиологическое подтверждение ГФМИ и изучение биологических свойств менингококков, выделенных от больных (из крови и ликвора), являются необходимой составляющей для формирования системы эпидемиологического надзора и выявления особенностей течения эпидемического процесса МИ на определенной территории. Выявление эпидемиологических параметров позволяет оценивать эпидемиологическую обстановку и определять тактику вакцинопрофилактики. В Российской Федерации разрешены для применения и используются полисахаридные вакцины, способные защитить от заболеваний, вызываемых менингококками серогруппы А и серогруппы С.
Ведущие позиции в этиологии эндемического бактериального менингита занимают гемофильные палочки типа "b" (Haemophilus influenzae тип "b" - Hib) и пневмококки.
Заболевания, вызываемые Hib, распространены повсеместно и входят в блок детских инфекций. Hib-возбудитель вызывает большой спектр гнойно-септических воспалений: менингит, пневмония, эпиглотит, остеомиелит, перикардит, артрит и другие. В этиологической структуре бактериальных менингитов среди детей Hib-возбудитель занимает второе место после менингококков. В отличие от других бактериальных менингитов Hib-менингиты встречаются почти исключительно среди детей раннего возраста: 80-95% Hib-менингитов приходится на возраст до 5 лет. Заболевание не носит различий, связанных с полом: в равной степени болеют лица как женского, так и мужского пола. Внутригодовая сезонность не имеет выраженного характера, но наблюдается возрастание числа случаев заболеваний весной и осенью. Летальность составляет 3-6% и оценивается как высокая. В этой связи Hib-менингиты относят к категории опасных инфекционных заболеваний детского возраста. Применение разрешенных в Российской Федерации вакцинных препаратов защищает от возникновения Hib-заболеваний.
Инфекционные заболевания пневмококковой этиологии являются актуальной проблемой практического здравоохранения, что обусловлено ведущей ролью S.pneumoniae (пневмококка) в структуре инфекций дыхательных путей, особенно внебольничных пневмоний, отитов, синуситов, бактериальных менингитов, в более редких случаях как возбудителя эндокардитов, септических артритов, флегмон и других заболеваний.
Резервуар пневмококковой инфекции - больные и носители. Уровень носительства максимален в организованных коллективах и достигает у детей 30-50%, у взрослых 20-30%. Основной путь передачи - контактный, при вспышках - воздушно-капельный. Пик заболеваемости приходится на осенне-зимний период. Мужчины болеют в два раза чаще, чем женщины.
В результате попадания пневмококков в кровоток и центральную нервную систему возбудитель вызывает инвазивную инфекцию в виде бактериемии и менингита. Генерализация процесса обусловлена низким уровнем специфического и неспецифического иммунитета и вирулентными свойствами возбудителя.
Менингиты пневмококковой этиологии занимают второе место в этиологической структуре бактериальных менингитов, уступая только генерализованным формам менингококковой инфекции. Они отличаются тяжелым и осложненным течением, часто требующим проведения интенсивных терапевтических и реанимационных мероприятий, высокими показателями летальности, развитием резидуальных явлений, нередко приводящих к тяжелой инвалидизации больных. От 50 до 80% больных при поступлении в стационар направляются в реанимационные отделения. Летальность среди детей до года и лиц пожилого возраста старше 65 лет достигает от 40 до 70%. Более трети переболевших страдают цереброгенными астено-вегетативными расстройствами, неврологическими и психическими дефицитами различной степени тяжести.
Пневмококковые менингиты не входят в перечень инфекций, подлежащих обязательной регистрации в Российской Федерации, учет заболеваний проводится только на отдельных территориях. По данным, полученным Российским центром по эпидемиологическому надзору за менингококковой инфекцией и гнойными бактериальными менингитами, уровень заболеваемости пневмококковыми менингитами в 2001-2003 годы (г.Москва) составил 0,8 на 100 тыс. населения. Доля взрослых старше 25 лет в структуре заболевших составляла 80%. Общая летальность определялась на уровне 29% (среди детей до 14 лет - 9%, взрослых - 31,7%). Показатели смертности составили 0,23 на 100 тыс. населения (среди детей до 14 лет - 0,05 на 100 тыс., среди взрослых - 0,27 на 100 тыс. населения).
Пневмококковые менингиты, как правило, являются следствием вторичной локализации S.pneumoniae, и осложняют течение пневмонии, отита, синусита и других гнойно-септических заболеваний. В тех случаях, когда определить первичную локализацию пневмококковой инфекции не удается, говорят о первичном пневмококковом менингите. Инфицирование оболочек и вещества головного мозга чаще всего происходит гематогенным путем, но возможно распространение возбудителя в результате непосредственного перехода из гнойных очагов, расположенных вблизи оболочек мозга (гнойный отит или гайморит), либо путем метастазирования из более отдаленных очагов (абсцесс легкого), либо в результате травмы. Фоном для развития пневмококкового менингита служат острые респираторные заболевания, грипп и другие простудные заболевания.
По капсульным полисахаридам пневмококки разделены на 90 серотипов, имеющих различное эпидемиологическое значение. Из наиболее опасных серотипов приготовлены пневмококковые вакцины, использующиеся для вакцинации групп риска. В группы риска в первую очередь входят дети в возрасте до года и лица пожилого возраста старше 65 лет, лица, имеющие в анамнезе хронические заболевания сердца, легких, печени (особенно у больных алкоголизмом), почек, эндокринную патологию, сахарный диабет, гематологические, онкологические заболевания, черепно-мозговые травмы, ликворею, иммунодефициты различного генеза.
Гнойные бактериальные менингиты, вызванные "прочими" этиологическими агентами, отличаются своей мозаичностью по этиологическому признаку и особенно часто встречаются у новорожденных детей. В неонатальный период (от рождения до 2-х месяцев) преобладающими этиологическим агентами бактериальных менингитов являются бактерии семейства Enterobacteriaceae: Eshericnia coli, Salmonella spp., Citrobacter spp. Значимыми возбудителями в этой возрастной категории являются Streptococcus agalactiae (группа В) и Listeria monocytogenes. С возрастом соотношение этиологических агентов меняется и основными возбудителями становятся менингококки, пневмококки и гемофильные палочки типа "b", каждый из которых может занимать лидирующее положение в зависимости от времени наблюдения, эпидемиологической ситуации, территориальных особенностей и многих других причин. Удельный вес так называемых "прочих" этиологических агентов, по данным Российского центра по эпидемиологическому надзору за менингококковой инфекцией и гнойными бактериальными менингитами составляет 5% от общего числа этиологически подтвержденных случаев. Так, из 1999 бактериологически расшифрованных случаев, количество бактериальных менингитов, обусловленных "прочими" возбудителями, было равно 97, при этом выявлено 17 различных этиологических агентов, среди которых: Candida albicans - 22,7%, Staphylococcus aureus - 17,5%, Streptococcus pyogenes - 14,4%, Streptococcus agalactiae - 10,3%, Escherichia coli - 7,2%, Listeria monocytogenes - 7,2%, Klebsiella pneumoniae - 6,2%, Pseudomonas aeruginosa - 4,1% и другие в единичных случаях.
Таким образом, главная особенность гнойных бактериальных менингитов - полиэтиологичность возбудителей, которые относятся к разным таксономическим категориям и требуют неоднозначных методических приемов при лабораторной идентификации возбудителей.
4. Основные принципы лабораторной диагностики менингококковой инфекции и гнойных бактериальных менингитов
Основные принципы лабораторной службы по этиологической расшифровке гнойных бактериальных менингитов и подтверждению клинического диагноза базируются на особенностях самого заболевания:
тяжелейший симптомокомплекс клинических проявлений в первые дни болезни указывает на необходимость экстренного незамедлительного проведения исследований по определению этиологии заболевания с обязательным использованием методов экспресс-диагностики;
ответ должен быть не только быстрым, но и безошибочно точным. Это чрезвычайно актуально для ГБМ, так как заболевания полиэтиологичны по своей природе. Данное обстоятельство необходимо учитывать при организации работы лабораторий по этиологической расшифровке заболеваний. Показано, что практически любой микроорганизм может быть причиной бактериального менингита, но основных возбудителей три. Это менингококки, пневмококки и гемофильные палочки типа "b", отвечающие за 85-90% от общего числа расшифрованных случаев. На выявление этих основных возбудителей и должны быть направлены все силы и средства лабораторий, занимающихся исследованием материала от больных с подозрением на бактериальный менингит;
учитывая то, что очагом воспаления являются мягкие мозговые оболочки головного мозга и спинной мозг, основным материалом для исследования является спинно-мозговая жидкость (СМЖ). Кроме того, из-за возникающей генерализации процесса обязательным объектом исследования является и кровь.
Исследование носоглотки для подтверждения клинического диагноза ГФМИ представляется нецелесообразным и, если исследование все же проводят и при этом из носоглотки выделяют менингококки, то расценивать данный факт необходимо как выявление локализованных форм - назофарингита (если есть клинические признаки воспаления в носоглотке) или носительства (если нет клинических признаков локализованного воспаления).
Теоретическое обоснование подходов к лабораторной диагностике бактериальных менингитов (в том числе и генерализованных форм менингококковой инфекции) следует сочетать с адекватной практической составляющей. Основой рутинного алгоритма ежедневной работы являются специальные требования к объему патологического материала, подлежащего исследованию, и комплексное методологическое оснащение исследований.
5. Отбор материала для исследования
Основным биологическим материалом для исследования при бактериальных менингитах служат спинно-мозговая жидкость и кровь. Для бактериологического подтверждения менингококкового назофарингита и выявления назофарингеального менингококкового носительства исследуют носоглоточную слизь.
Читайте также:

