Как быстро проходит зуд при лечении молочницы
Обновлено: 24.04.2024
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida. В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урог
Урогенитальный кандидоз — это грибковое заболевание слизистых оболочек и кожи мочеполовых органов, вызываемое дрожжеподобными грибами рода Candida.
В настоящее время описано более 170 биологических видов дрожжеподобных грибов, из них возбудителями урогенитального кандидоза являются: C. albicans — в 80% (за рубежом — в 45–70%), C. glabrata — в 15–30%, C. tropicalis, C. krusei, C. parapsilosis — в 4–7% случаев.
Заболевание поражает и мужчин и женщин, однако чаще встречается у женщин репродуктивного возраста. По распространенности кандидозный вульвовагинит стоит на втором месте среди всех вульвовагинальных инфекций. Пик заболеваемости отмечается в 20–45 лет.
Половой путь передачи инфекции встречается в 30–40% случаев. Чаще (60–70%) заболевание обусловлено эндогенной инфекцией. При беременности заболеваемость возрастает на 10–20%, риск передачи инфекции новорожденному в родах составляет примерно 70–85%.
К факторам риска обычно относят беременность, применение гормональной контрацепции и заместительной гормонотерапии (особенно гормональными препаратами первого поколения), длительное и бессистемное использование антибиотиков, иммунодепрессантов, цитостатиков и некоторых других препаратов. Однако необходимо отметить, что антибактериальные средства выступают как фактор риска только на фоне существующего кандидоносительства и их влияние кратковременно. Нарушения углеводного обмена, обусловленные сахарным диабетом, способствуют упорному течению урогенитального кандидоза с частыми рецидивами, плохо поддающимися терапии.
Иммунодефицитные состояния, системные заболевания, приводящие к иммунной недостаточности, также провоцируют возникновение и рецидивы урогенитального кандидоза. Особенно тяжело протекает кандидаинфекция у ВИЧ-инфицированных пациентов. Нередко в терминальной стадии СПИДа развивается генерализованная кандидаинфекция.
К основным патогенетическим факторам традиционно относят дисбаланс микрофлоры влагалища, повышение концентрации эстрогена и прогестинов в тканях, нарушение местного иммунитета половых путей.
Вульвовагинальный кандидоз — наиболее часто употребляемое название заболевания, поскольку его основными клиническими проявлениями являются вульвит и вагинит. Однако по локализации выделяют также кандидозный цервицит, кольпит, уретрит, бартолинит. По характеру течения заболевания различают:
- острый (свежий, спорадический) кандидоз (протекает не более 2 мес);
- хронический, в том числе: а) рецидивирующий (не менее 4 эпизодов в год); б) персистирующий (симптомы заболевания сохраняются постоянно, несколько уменьшаясь после лечения).
Острый генитальный кандидоз характеризуется ярко выраженной воспалительной картиной. Основные жалобы и симптомы при кандидозном вульвовагините — зуд и жжение, постоянные или усиливающиеся во второй половине дня, вечером, ночью, после длительной ходьбы, а у пациентов с атопической предрасположенностью — под действием множества разных факторов. В области вульвы и половых губ зуд, как правило, интенсивный, сопровождается расчесами. Сильный, постоянный зуд нередко ведет к бессоннице, неврозам. Чувство зуда и жжения, боли, особенно в области расчесов, препятствует мочеиспусканию и может приводить к задержке мочи. Болезненность и чувство жжения во влагалище усиливаются во время коитуса и приводят к появлению страха перед половым сношением и расстройству половой жизни (диспареунии).
Следующий симптом — лейкорея. Бели не обильны, белого цвета, густые (сливкообразные) или хлопьевидные, творожистые, пленчатые, имеют нерезкий, кисловатый запах. Редко бывают водянистыми, с творожисто-крошковатыми вкраплениями. Могут отсутствовать полностью.
При поражении близлежащих кожных покровов отмечаются гиперемия, мацерация кожи, отдельные пустулезные элементы, зуд в области заднего прохода.
У пациентов, имеющих предрасположенность, кандидоз нередко рецидивирует, т. е. наблюдаются возвраты болезни после полного угасания клинических проявлений и восстановления нарушенных функций слизистой в процессе лечения. Если такие рецидивы наблюдаются не менее 4 раз в год, то заболевание классифицируется как хронический рецидивирующий вульвовагинальный кандидоз. Тактика лечения в этом случае отличается от таковой при спорадических эпизодах.
Другая форма течения хронической инфекции — персистирующий вульвовагинальный кандидоз, при котором клинические симптомы сохраняются постоянно и лишь несколько стихают после лечения. Рецидивы следует отличать от обострений, которые развиваются не после болезни, а на фоне сохраняющейся клинической симптоматики. Разумеется, и подход к лечению в этом случае несколько иной, чем при других формах.
Если ранее хронизацию и рецидивирование заболевания объясняли реинфицированием (либо эндо-, либо экзогенным), то в настоящее время причиной этих явлений считают состояние макроорганизма, так как постоянно выделяется один и тот же штамм гриба.
К вторичному вульвовагинальному кандидозу обычно относят случаи возникновения инфекции на фоне существующего неинфекционного поражения половых органов при красном плоском лишае, болезни Бехчета, пемфигоиде.
Как правило, симптомы кандидоза развиваются быстро, за неделю до менструации и несколько стихают во время менструации. При хронической персистирующей форме нарастает их интенсивность.
В плане дифференциальной диагностики схожие симптомы имеют две другие наиболее частые инфекции влагалища — бактериальный вагиноз и трихомониаз.
Симптомы бактериального вагиноза, как правило, возникают в первую неделю менструального цикла и самостоятельно проходят в середине цикла. Рецидив бактериального вагиноза иногда следует за рецидивом вагинального кандидоза.
Для острого трихомониаза характерны зуд и более выраженное жжение. Выделения, как правило, более обильные, жидкие, пенистые.
Микроскопия нативного препарата или окрашенного мазка — наиболее простой и доступный метод выявления гриба, его мицелия и спор. Культуральная диагностика рекомендуется лишь в некоторых случаях:
- для подтверждения диагноза при отрицательном результате микроскопии и наличии типичной клиники;
- для видовой идентификации при подозрении на нетипичную этиологию;
- для определения чувствительности к антимикотикам (обычно вместе с видовой идентификацией).
Выделение более 1•10 4 КОЕ/мл при отсутствии клиники расценивают как бессимптомную колонизацию (кандиданосительство), лечение при этом не назначается (10–25% населения являются транзиторными носителями Candida в полости рта, 65–80% — в кишечнике, 17% — в детрите гастродуоденальных язв). Однако при наличии предрасполагающих (провоцирующих) факторов (например, антибиотико-, химио-, лучевая, стероидная и др. иммуносупрессивная терапия) часто проводят профилактическое (превентивное) лечение. Широко применяемым профилактическим препаратом служит нистатин. Однако он эффективен для профилактики кандидоза только в просвете кишечника. Системная абсорбция его не более 3–5%, поэтому он не способен воздействовать на грибы, находящиеся не в просвете кишечника. Для профилактики урогенитального кандидоза предпочтение отдается местным формам антимикотиков (вагинальным таблеткам и свечам, растворам и мазям). В профилактике кандидоза у лиц, страдающих тяжелыми заболеваниями, которые рассматриваются в качестве предрасполагающих факторов (сахарный диабет), реально эффективными могут быть только системные азольные препараты и амфотерицин.
Противокандидозные препараты включают:
- полиены — нистатин, леворин, амфотерицин;
- имидазолы — кетоконазол, клотримазол, миконазол, бифоназол, изоконазол;
- триазолы — флуконазол, итраконазол;
- прочие — флуцитозин, нитрофунгин, декамин, препараты йода и др.
Большинство случаев вульвовагинального кандидоза поддается терапии местными противогрибковыми средствами и антисептиками.
Преимуществом местных средств является безопасность, так как системная абсорбция практически невелика, в то же время создаются очень высокие концентрации антимикотика непосредственно в области поражения, т. е. на поверхности слизистой.
Вагинальные кремы рекомендуются для лечения вульвитов, таблетки и суппозитории — вагинитов.
При лечении беременных женщин местные антимикотики по показаниям можно назначать только во II и III триместрах. Системные антимикотики при беременности не рекомендуются.
Довольно часто при кандидозном вульвовагините отмечаются сопутствующие инфекции или нарушение влагалищного микробиоценоза. В таких случаях используются комбинированные препараты, которые отличаются высокой клинической эффективностью и могут с успехом применяться в терапии вульвовагинитов смешанной этиологии. Среди таких препаратов наибольшей популярностью пользуются:
- травокорт — изоконазола нитрат + дифторкортолона-21-валерат;
- клион-Д — миконазол + метронидазол;
- макмирор комплекс 500 — нистатин + нифурател;
- полижинакс — нистатин + неомицин + полимиксин;
- тержинан — нистатин + неомицина сульфат + тернидазол + преднизолон.
Однако за рубежом комбинированные формы не рекомендуются к применению, так как, по мнению некоторых исследователей, они ухудшают фармакокинетику за счет конкуренции составляющих комбинированного препарата. В таких случаях предпочтение отдается сочетанию местного лечения с системным.
В терапии вульвовагинального кандидоза используются также местные антисептики:
- растворы соды, борной кислоты, тетрабората натрия, марганцовокислого калия (для спринцеваний и тампонов), анилиновых красителей (для смазывания в зеркалах);
- суппозитории — повидон-йодин (бетадин, вокадин, йодоксид) — на ночь;
- вагинальные капсулы — борная кислота 600 мг/сут;
- кортикостероидные кремы (I и II класса).
При выраженном вульвите назначают теплые ванночки с содой и местные кортикостероидные кремы I и II классов. Отличных результатов в ходе терапии удается достигнуть, применяя при выраженном вульвите крем травокорт, который содержит антимикотик изоконазол в сочетании с кортикостероидом II класса дифлукортолона-21-валератом. Такое оптимальное сочетание позволяет быстро купировать симптомы у женщин и особенно у мужчин. Этот крем удобен в применении, так как назначается всего 1 раз в сутки (на ночь) у женщин и 2 раза (утром и вечером) — у мужчин. Травокорт не имеет запаха и не пачкает белье.
Высокоактивные кортикостероидные мази III и IV классов не рекомендуются, так как могут привести к обострению, усилению симптомов. Патогенетическая терапия включает также использование антигистаминных препаратов и кетотифена.
В упорных случаях и при диссеминированном кандидозе предпочтение отдается системной терапии, а в ряде случаев — сочетанию системного и местного лечения.
При беременности и лактации использовать системные препараты не рекомендуется, а существующие в некоторых работах ссылки на положительные результаты не доказаны достаточным количеством наблюдений и научных исследований.
Продолжительность системной терапии при неосложненном вульвовагинальном кандидозе минимальна (однократный прием, или прием пероральных препаратов не более 5 дней).
Общей рекомендацией по лечению осложненных форм является удлинение курса терапии (объем местной и системной терапии увеличивается вдвое).
На основании собственного опыта нами предложены схемы терапии неосложненного и осложненного вульвовагинального кандидоза (табл.).
Наши наблюдения свидетельствуют о том, что наиболее адекватными являются методы профилактики рецидивов при помощи как местных, так и системных препаратов.
Лечение хронического рецидивирующего вульвовагинального кандидоза
- Начальный курс: микофлюкан (флуконазол) по 50 мг ежедневно в течение 14 дней или по 150 мг 1 раз в 3 дня в течение 2 нед (всего на курс 14 таблеток по 50 мг или 5 таблеток по 150 мг).
- Профилактический курс: микофлюкан (флуконазол) по 150 мг 1 раз в неделю в течение 3–4 мес.
Лечение персистирующего вульвовагинального кандидоза
Начальный курс проводится такой же, как при хроническом рецидивирующем кандидозе. Поддерживающая терапия состоит в постоянном приеме противокандидозных препаратов: флуконазол (микофлюкан), таблетки по 150 мг,1–2 раза в месяц в течение 12–24 мес.
В лечении устойчивого к антимикотикам кандидоза, если терапия оказалась неэффективной, требуется повторно подтвердить диагноз, производя посев и выделение возбудителя с последующим определением его вида и чувствительности к противогрибковым препаратам. Выбор системного или местного антимикотика и его дозы далее осуществляется в соответствии с результатами исследования.
После повторного подтверждения диагноза возможен переход на местную терапию антимикотиками или антисептиками, назначаемыми в высоких дозах, часто и длительными курсами.
Целесообразно также использование витаминных комплексов, содержащих биотин.
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. М. Герасимова, доктор биологических наук, профессор
И. Ф. Вишневская
Уральский НИИ дерматовенерологии и иммунопатологии Минздрава России, г. Екатеринбург
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
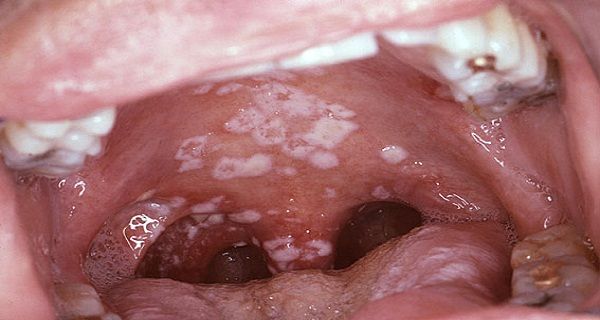
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
По поводу гелев для душа - они подходят только для гигиены тела, интимные области ими обрабатывать не стоит. Подмываться лучше специальными интимными средствами с определенным pH. Можно 2-3 раза в неделю наносить на наружные половые органы гель Вагилак.
Но по анализам у Вас с флорой все идеально, никаких абсолютно отклонений.
С тех пор как отменили Джес симптомы как-то изменились?
Лидия, поняла, спасибо, нет, как отменила Джес, особо ничего не поменялось, может, я ещё не успела заметить, зуд стал меньше мучать, но я подумала, что мне помогает подмывание и принятие внутрь отвара череды. Решила попробовать ее от безысходности.

Лидия, не внутрь влагалища, а просто подмываюсь, внутрь не ввожу и стараюсь пить пару раз в день. После этого стало лучше, подуспокоилось. Использую череду только неделю, а до этого зуд иногда сильно доставал и приносил дискомфорт. Сейчас тоже он есть, но меньше.

Лидия, хорошо, попробую, спасибо.

Валерия, да, сдала, анализ выложила, по фемофлору все норм. Рост 175, вес 70, 5 кг, диабета нет, недавно замеряла сахар, он был 6. Терапевт сказал, что норм, но у верхней границы. Сладкое я люблю.

Последите: нет ли связи жалоб и сладкого. Также сдайте гликированный гемоглобин, чтобы наверняка исключить сахарный диабет. Потому что сд 2 типа может долго компенсироваться, но проявляться подобными жалобами
Валерия, сдавала его 5 ноября (А1с - гликированный гемоглобин). В анализы сейчас выложила и плюс ещё мои анализы крови. Показатель гемоглобина 5.8, а норма меньше 6.

Скажите пожалуйста, аллергическую реакцию исключаете? Ничего не применяете перед возникновением зуда?
Валерия, даже не знаю. Может, когда понервничаю или замерзну, может от этого быть? Или от сладкого когда поем. Питаюсь разнообразно, ничего специфического.

Надо посмотреть, что является провоцирующим фактором. Потому что нельзя исключить вероятность аллергической реакции


Кристина, здравствуйте!
Сколько лет Вам полных?
Результаты анализов сможете к вопросу приложить?
Фемофлор сдали? Если советуют этот анализ сдать- то это действительно необходимо
Анна, мне 32 года, фемофлор выложила. Анализ мне просто посоветовала врач, которая брала у меня в Инвитро анализ, как вариант.

Кристина, по анализам нет отклонений и явных причин дискомфорта.
Когда брали анализы не говорили, что слизистая истончена?
При половом акте боли, сухости, снижения смазки не ощущаете?
Вообще сухости нет у Вас?
По правилам Гигиены нет нарушений: частое использование ежедневных прокладок, частое использование средств гигиены, сладкое и мучное часто едите?
Воды достаточно пьёте?
Глюкоза крови в норме?
Последний рецидив когда был и через какое время сданы эти анализы?
Анна, я уже 5 месяцев не живу половой жизнью, до этого был несколько лет постоянный партнёр, здоровый, он проверялся, у него все хорошо. Во время секса, да у меня бывали и сухость и раздражение часто, ещё принимала Джес, но сейчас месяц как бросила. Анализы выложила и по крови и веществам, и фемофлор, я просто уже в них запуталась, выложила все, какие сдала недавно. По гигиене прокладки ношу, когда идут месячные, подмываюсь гелем для тела, пью не достаточно, можно больше, люблю сладкое покушать.
Анна, зуд испытываю уже долго, просто отчаялась это лечить и до сих пор. Но сейчас, например, ничего не чувствую, завтра внезапно, он может появиться и в течение дня. То отходит, то возвращается, но довольно часто его испытываю в течение дня. Может, это нервное или аллергия. Ещё забыла сказать, гликированный гемоглобин 5.8

Неплохо было бы сделать вульвоскопию.
И сдать гормоны, если не сдавали никогда ранее, пока Вы не на кок - на 2-5 день цикла: ФСГ, эстрадиол, АМГ
Цикл до приема кок был каким по длительности в среднем?
Анна, цикл 24 дня был, бывает, да, что сбивается режим, так как есть ночные смены, спасибо вам, попробую сдать ещё эти анализы тогда.


Здравствуйте, Кристина.
Выделений при этом нет, только зуд и раздражение?
Фемофлор 16 идеальный у Вас, грибов по посеву никаких нет, ВПЧ нет, цитология отличная, лактобактерий достаточно.
ТТГ конечно был очень высокий, на этом фоне тоже могут быть нарушения.
Избыточного веса нет?
Глюкозы крови не увидела, но гликированный гемоглобин в норме.
Сейчас в первую очередь Вам нужно поменять режим:
1. Не носить синтетическое белье - только хлопковое и свободное.
2. Не носить ежедневные прокладки - они создают "парниковый эффект", и в результате начинает расти анаэробная флора, которой не нужен кислород, кандида и другие микроорганизмы.
3. Ограничить сладкое – это питательный субстрат для условно-патогенной флоры, и добавить в рацион больше кисломолочной продукции. Например, стакан кефира каждый вечер.
4. Питьевой режим - не менее 30 мл чистой воды на килограмм веса.
5. Подмываться средствами гигиены без всяких добавок и отдушек - чем проще, тем лучше. Не спринцеваться
Соблюдайте здоровый образ жизни - больше прогулок на свежем воздухе, сбалансированное питание, полноценный сон и отдых, умеренная физическая активность, и самое главное: избегать стрессов
Есть какие то психологические вопросы?
Проблемы в личной жизни, другого рода?
Адэль, выделений нет, избыточного веса нет ( рост 175, вес 70,5), стрессы были несколько месяцев назад, когда я расставалась с человеком, но и сейчас несколько раз были ситуации, да.
Спасибо большое за схему, попробую, может, поможет.

Стресс может провоцировать, да и психосоматически - расставание и усиление жалоб именно в половой сфере взаимосфязаны - поэтому постарайтесь исключить стрессы, расслабиться, переключить внимание и соблюдать режим, вполне вероятно, что в течение нескольких месяцев - это все пройдет без какого либо даже лечения.
Если возникнут вопросы - обращайтесь, рада буду проконсультировать Вас.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Одной из наиболее распространенных жалоб, с которыми приходится сталкиваться гинекологам, является зуд при молочнице. Это весьма неприятное явление, которое вызывает дискомфорт, раздражение, покраснение в области гениталий и довольно сложно поддается лечению. Тем не менее, бороться с этой проблемой не только можно, но и нужно.
Может ли быть зуд при молочнице?
Зуд довольно часто сопровождает молочницу. Это обусловлено тем, что во время молочницы происходит раздражение слизистой оболочки, что и приводит к покраснению, зуду, появлению неприятного запаха. Молочница чаще всего поражает женщин, поскольку этому способствуют особенности анатомического строения женских половых органов, а также некоторые физиологические особенности организма.
Зуд обусловлен обильными выделениями, интенсивным развитием грибковой и бактериальной инфекции, которая прогрессирует на фоне сниженного иммунитета, развития воспалительного процесса, который сопровождает молочницу.

[1], [2], [3], [4]
Причины зуда при молочнице
Основной причиной развития молочницы, и соответственно, зуда, является развитие грибковой инфекции. Именно она выступает в качестве основного этиологического фактора, который и запускает воспалительный процесс. Грибковая инфекция обычно развивается на фоне сниженного иммунитета и нарушенного микробиоценоза.
Так, дисбактериоз выступает в качестве одного из факторов, который нарушает состояние слизистой оболочки и микрофлоры. Дисбактериоз может возникать в том случае, если представители нормальной микрофлоры гибнут, а их место занимают представители патогенной и условно-патогенной микрофлоры.
Антибиотикотерапия, химиотерапия может стать тем фактором, который выступает в качестве пускового механизма, способствующего развитию нарушений микрофлоры. Также причиной может стать нарушение нормального состояния эндокринной системы, нарушение гормонального фона, снижение состояния иммунной системы.
Чаще всего молочница, и зуд, как один из ее симптомов, чаще всего бывает у женщин. Это обусловлено анатомо-физиологическими особенностями женского организма, особенностями иммунитета, гормональным фоном женского организма. У мужчин молочница наблюдается намного реже. При этом необходимо учитывать, что микрофлора динамична и изменчива, поскольку вагинальная микрофлора в большинстве своем определяется гормональным фоном организма женщины. Характер микрофлоры меняется и во многом зависит от состояния организма. Это обеспечивает селективные преимущества в биотопе различным формам микроорганизмов, которые на данный момент являются более адаптированными.
Они являются основой вагинальной микрофлоры и составляют до 97%.
В силу различных причин, таких как лечение антибиотиками, длительные простудные и инфекционные заболевания, может происходить нарушение нормальной микрофлоры. В результате снижается количество лактобацилл, а их место занимают другие организмы, которые являются патогенными или условно-патогенными. Они и могут вызывать заболевание. Достаточно часто именно грибковая инфекция становится причиной развития молочницы, появления зуда.

[5], [6], [7], [8]
Факторы риска
В группу риска попадают люди, которые страдают частыми простудными и инфекционными заболеваниями. Также существенно повышается вероятность появления молочницы у людей, которые принимают антибиотики, получают химиотерапию, принимают некоторые лекарственные препараты.
Также рискуют люди, у которых снижен иммунитет, которые имеют нарушения гормонального фона, дисбактериоз. Также повышается риск у людей, которые неправильно питаются, отличаются недостатком витамин, микроэлементов. Частая смена половых партнеров, наличие половых инфекций, нарушение состояния слизистых оболочек, наличие активных и скрытых инфекций, иммунодефициты также способствуют появлению молочницы. Аллергия может вызвать зуд.

[9], [10], [11], [12], [13], [14], [15], [16]
Патогенез
В основе патогенеза лежит нарушение нормальной микрофлоры, нарушение иммунитета, нарушение нормального состояния слизистых оболочек половых органов. В результате происходит нарушение синтеза иммуноглобулинов. Происходит снижение количества микрофлоры: снижается количество нормальной флоры и существенно возрастает количество условно-патогенной и патогенной флоры. Это приводит к развитию воспалительного процесса, прогрессированию нарушений микрофлоры.

[17], [18], [19], [20], [21], [22]
Симптомы
Зуд, как правило, можно охарактеризовать как жгучий. При этом возникает также жжение, покраснение. Особенно усиливается зуд в ночное время. Вечером он становится сильнее, к утру, как правило, снижается. Также зуд становится легче после того, как промыть промежность теплой водой с мылом. Лучше использовать обычное туалетное мыло без ароматизаторов и красителей. Хорошо подходит детское мыло.
Зуд и жжение при молочнице, нестерпимый зуд при молочнице
Это довольно распространенное явление, которое сопровождает молочницу, особенно на поздних стадиях. Необходимо отметить, что зуд и жжение усиливается в ночное время. Нестерпимый зуд отмечается в том случае, если появилась грибковая инфекция и степень инвазии достаточно высокая.
Зуд вызван нарушениями микрофлоры. Так, в качестве основы должны быть представлены бифидобактерии и лактобациллы. Они формируют основную, нормальную микрофлору. Есть также факультативная микрофлора, которая представлена условно-патогенными формами. Уровень их не должен достигать 3-4 %. Во влагалище находится до 20 видов условных патогенов, активизирующихся при снижении иммунитета, и соответственно, становятся причиной развития дисбактериоза.
Зуд появляется в том случае, если возрастает количество таких микроорганизмов, как эубактерии, клостридии, пептококки, велионелла. Зуд, как правило, развивается в том случае, если их количество превышает 104 КОЕ/мл. В норме количество этих микроорганизмов не должно превышать 103 КОЕ/мл.
Сильный зуд при молочнице
Молочница может сопровождаться сильным зудом, особенно в том случае, если причиной развития воспалительного и инфекционного процесса стала грибковая инфекция. Для развития грибковой инфекции создаются оптимальные условия: своеобразная среда, которая и вызывает у человека раздражение и зуд. Также на слизистых оболочках содержатся продукты метаболизма микроорганизмов, а также токсины, которые вызывают интоксикацию.
Зуд половых губ и во влагалище при молочнице
Молочница часто сопровождается зудом половых органов. Это вызвано воспалительным процессом, нарушением нормальной микрофлоры, присоединением инфекции. Довольно часто этиологическим фактором является грибковая инфекция. Требуется лечение, комплексная диагностика. Чаще всего проводят бактериологическое исследование, вирусологические тесты. Часто применяют гомеопатические средства.
Молочница часто сопровождается зудом и воспалительным процессом. При этом зуд развивается на фоне дисбактериоза, нарушений иммунной системы, нарушений гормонального фона. Избавиться от зуда можно, применяя различные наружные средства, а также внутренние средства. При этом необходимо комплексное лечение, которое включает медикаментозное лечение, народные средства, гомеопатию, а также физиотерапевтические процедуры, массаж, лечебную физкультуру. Хорошо помогают средства релаксации. Для восстановления требуется полноценное питание.
Зуд заднего прохода при молочнице
Зуд возникает в том случае, если инфекция прогрессирует, и произошло ее распространение из влагалища и зоны гениталий в область заднего прохода. При этом развивается воспалительный процесс. Восходящим путем инфекция может подниматься вверх, поэтому в качестве осложнения может развиться воспаление кишечника. При появлении зуда в заднем проходе необходимо обратиться к проктологу, который назначит необходимое лечение. Также необходимо параллельно лечиться у гинеколога, что позволит быстро купировать воспаление. Эффективными средствами являются противогрибковые препараты. Наиболее известным препаратом является флюконазол или флюконазе.
Зуд и отек при молочнице
Отек на фоне молочницы и зуда развивается редко, тем не менее, такое явление не исключено. Причиной отека может стать воспалительная реакция, неправильно подобранный лекарственный препарат, негативная реакция на бактериальные и противогрибковые инфекции. При сильном отеке подключается антигистаминная и противоаллергическая терапия.
Молочница и зуд при беременности
Обычно в таком случае требуется диагностика, по результатам которой и назначается соответствующее лечение. Анализ микрофлоры при беременности очень важен, поскольку именно от женщины зависит, какой будет микрофлора будущего ребенка. Микроорганизмы, содержащиеся во влагалище и родовых путях, обсеменяют кожные покровы ребенка в момент рождения, и являются его первичной микрофлорой, на базе которой и формируется дальнейший микробиоценоз.
Поэтому молочницу нужно обязательно лечить. До родов необходимо избавиться от молочницы. Чаще всего назначают антибактериальную, или противогрибковую терапию. Может потребоваться иммуностимулирующая терапия. Препараты должен подбирать врач, необходимо соблюдать осторожность, поскольку препарат может нанести вред не только матери, но и ребенку.
Зуд при молочнице без выделений
Молочница, сопровождающаяся зудом и не имеющая выделений, встречается значительно реже. Подобная картина наблюдается у женщин репродуктивного возраста. Определить ее можно, основываясь на результатах исследований. Целесообразно провести бактериологический посев, исследование на дисбактериоз. Эти результаты позволят определить количественные и качественные показатели микроорганизмов, и подобрать оптимальное лечение в необходимой концентрации.
Причиной чаще всего является общее нарушение микрофлоры, на фоне которого возрастает число условно-патогенной флоры, в частности, количество грибков группы Кандида. Количественный и качественный анализ можно получить скрининговым методом, например методом фемофлор скрин. При помощи этого метода можно диагностировать наличие, степень тяжести и характер дисбаланса в микрофлоре. Анализ имеет определенные показания, в частности, нужно проводить при планировании беременности, при невозможности забеременеть, многократных выкидышах, невынашивании, перед планируемыми хирургическими вмешательствами гинекологического профиля. Исследование проводится и для профилактики с целью своевременного выявления и коррекции нарушений нормального микробиоценоза.
Материалом исследования служит соскоб эпителиальных клеток из влагалища, уретры, цервикального канала. Оптимальным вариантом для женщин является фемофлор 8, 16, а также фемофлор скрин. Многие специалисты выбирают именно фемофлор скрин, поскольку этот метод является универсальным, и позволяет выявить одновременно существующие нарушения микробиоценоза, а также определить ИППП (при их наличии). В соответствии с результатами этого анализа назначается соответствующее лечение, которое поможет устранить зуд при молочнице, и другие симптомы.
Через сколько проходит зуд при молочнице?
Продолжительность заболевания зависит от того, какой иммунитет у человека, каково его состояние микрофлоры. Также определенную роль играет эффективность терапии, правильность подбора препаратов. Если применять антибактериальную терапию, или противогрибковые средства, может потребоваться от 1 до 14 дней, в зависимости от тяжести состояния.
Так, флюконазол можно принимать курсом от 1 до 3 дней.
При легкой форме заболевания, или для профилактики зуда достаточно одной таблетки. Более тяжелая форма требует от 3 до 5 дней. Если заболевание протекает тяжело, либо прогрессирует, может потребоваться 2 курса, с промежутками в 3-7 дней. Может потребоваться от 10 до 14 дней. Если применять местные противовоспалительные средства, кур лечения может ускориться.
Читайте также:

