Как лечить кашель у ребенка при скарлатине
Обновлено: 18.04.2024
Омикрон — что о нем известно
Новый штамм впервые выявили в Южно-Африканской Республике. Врачи заметили нетипичный для этого региона всплеск заражений, что могло указывать на появление более заразного варианта коронавируса. После исследования генома коронавирусов, взятых у больных, были обнаружены многочисленные мутации, в том числе и в спайк-белке коронавируса¹. Эти изменения позволили коронавирусу стать более заразным. Он размножается в несколько десятков раз быстрее варианта дельта, а рост числа инфицированных сейчас в 5-6 раз превышает показатели предыдущего года².
Симптомы омикрона у детей
«Все последние исследования указывают на то, что омикрон более заразный, но менее смертоносный. Кроме того, эпидемиологи отмечают, что из-за своей заразности омикрон-штамм все больше распространяется среди детей.
При заражении омикроном происходит поражение бронхолегочного дерева, и это чрезвычайно опасно для детей, особенно до 2 лет. Развивается такое заболевание, как бронхиолит, которое сопровождается резким и быстрым нарастанием дыхательной недостаточности, падением сатурации и критическим состоянием ребенка. У детей дошкольного и школьного возраста чаще ковид протекает под маской бронхообструктивного синдрома (свистящее, шумное дыхание), приступов удушья, участия вспомогательной мускулатуры в акте дыхания, часто развивается малопродуктивный кашель. При выраженной обструкции может появиться шумный выдох, увеличение частоты дыхания, развитие дыхательной недостаточности. Как осложнение возникает пневмония.


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
В середине января 2022 года в США суточный показатель заражений доходит до миллиона, во Франции это 200-300 тысяч. Глава Роспотребнадзора Анна Попова допускает, что из-за нового штамма коронавируса число заражений в России может достичь отметки в 100 тысяч в сутки уже в ближайшие недели³.
Предварительные наблюдения за течением болезни показывают, что омикрон менее опасен для здоровья. Несмотря на то, что в США количество инфицированных по сравнению с январем 2021 года увеличилось в 4-5 раз, количество госпитализаций выросло на 15-20%, а количество смертельных исходов снизилось в 1,5-2 раза. Естественно, большую роль в этом сыграла вакцинация, но, как показывают исследования, омикрон практически не проникает в нижние отделы дыхательной системы, чем и объясняют более легкое течение болезни.
5 фактов о лечении коронавируса, о которых нужно знать родителям
1. Результаты ПЦР-теста могут быть негативными, особенно в начале заболевания
Сделайте тест через 2-4 суток после появления первых симптомов. С учетом новой волны коронавируса, все простудные симптомы воспринимайте как ковид. Свяжитесь с врачом и четко следуйте всем рекомендациям.
2. Комфортная одежда и обильное питье
3. Сбивайте температуру парацетамолом или ибупрофеном
Среди жаропонижающих для детей отдавайте предпочтение парацетамолу или ибупрофену. У разных детей эти лекарства срабатывают по-разному. Это самые безопасные для детей жаропонижающие препараты. У других таких лекарств список побочных эффектов больше.
4. Четко следуйте рекомендациям врача
Не занимайтесь самолечением, а также не отменяйте самостоятельно препараты, которых назначил врач. У ребенка могут быть и сопутствующие заболевания, нуждающиеся в специальном лечении. В таком случае иногда требуется консультация сразу нескольких врачей.
5. Вызывайте скорую помощь если:
- состояние ребенка стремительно ухудшается;
- высокая температура держится более 3-5 дней;
- температура тела 40°С и выше;
- аномальное поведение ребенка;
- затрудненное дыхание.
Болеют ли дети омикроном?
Да, омикрон настигает и детей. И как показывают статистические данные из США, по сравнению с волной заражений годичной давности, у детей динамика роста выше, чем у взрослых. Заболеваемость в январе 2022 года по сравнению с аналогичным периодом 2021 года у детей до 4-х лет выросла в 2,6 раза. Это самый большой прирост среди всех возрастных групп. Одно из объяснений такой динамики — отсутствие вакцинации среди малышей данной возрастной категории. Кроме того, маленькие дети чаще других болеют острыми респираторными заболеваниями. Еще один фактор, способствующий распространению коронавируса среди детей — это работающие школы и детские сады. Если в 2020 году почти весь мир переходил на дистанционное образование, то сейчас к таким мерам прибегают значительно реже.
Примечательно, что на такую картину по заболеваемости коронавирусом в США могут оказывать влияние также некоторые социальные и регуляторные аспекты. В частности, пожилые люди ведут себя куда осторожнее детей, и их круг общения значительно уже. Второй немаловажный фактор — порядок тестирования в ряде штатов. Так, с открытием школ детей стали регулярно тестировать (чаще, чем взрослых), а многие взрослые болеют в легкой форме и не тестируются.
Когда ребенку с ковидом нужна госпитализация?


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
Симптомы и признаки омикрона у детей
Симптомы при заражении штаммом омикрон у детей мало чем отличаются от коронавируса, вызванного другими штаммами. Однако некоторые отличия все же есть. Например, если для других штаммов инкубационный период составляет 4-5 суток, то для омикрона это всего 2-3 дня. У омикрона ускоренный жизненный цикл. Это значит, что инфицированный человек быстрее заражает других.

Ковидные пальцы — один из симптомов коронавируса у детей. Фото: Dr. Amy Paller, Northwestern University
К наиболее частым симптомам омикрона у детей относятся:
- боль в горле;
- кашель;
- заложенность носа;
- головная боль;
- высокая температура тела;
- боли в мышцах;
- симптомы со стороны органов пищеварения (тошнота, рвота, диарея);
- необычная сыпь (примерно у 15% детей);
- ковидные пальцы.
Поскольку штамм омикрон интенсивно размножается в верхних и средних отделах дыхательных путей, он способен вызвать воспаления в соответствующих зонах. В частности, это бронхиты, бронхиолиты средних дыхательных путей, а также круп (воспаление гортани). Родители должны внимательно следить за симптомами у своего ребенка и держать в курсе лечащего врача.
Как отличить омикрон от обычной простуды?


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
Сыпь у детей при омикроне
COVID-19 и ранее у некоторых пациентов сопровождался необычной сыпью. Однако с появлением штамма омикрон частота такого симптома возросла, в том числе и среди детей.
Чаще всего это высыпания на руках, пальцах и в области рта. Точные причины таких высыпаний при коронавирусной инфекции неизвестны. Вероятно, что сыпь вызвана непосредственным поражением вируса клеток кожи, что приводит к небольшим очагами воспаления. При этом врачи подчеркивают, что практически любая инфекция может сопровождаться сыпью на коже. В этой связи в медицинских и научных кругах идут споры, считать ли сыпь отличительным признаком омикрона или нет.
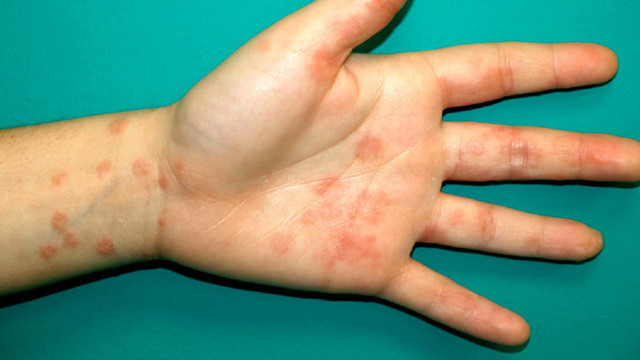
Один из вариантов ковидной сыпи у ребенка. Фото: Actas Dermosifiliogr. / ResearchGate (CC BY-NC-ND 4.0)
Как правило, сыпь при ковиде зудит, особенно в ночное время, что может стать причиной проблем со сном. Среди других кожных симптомов при ковиде также отмечают повышенную чувствительность кожи к ультрафиолетовому излучению (в частности, солнечным лучам).
5 распространенных вопросов о сыпи у ребенка при ковиде
Для родителей (и не только) отвечаем на самые распространенные вопросы о кожной сыпи при ковиде.
Как выглядит сыпь при ковиде?
- Очаговые высыпания, похожие на крапивницу. Это могут быть белые, розовые, красные или фиолетовые пятна. Чаще всего они зудят.
- Несимметричные пятна (напоминают те, что бывают после обморожения). Как правило, такой симптом держится не более двух недель.
- Очаговые высыпания в виде мелких волдырей. Могут возникать до появления других симптомов коронавируса.
- Высыпания в виде плоских или выпуклых волдырей. Часто появляются вместе с другими симптомами коронавирусной инфекции.
- Появление на коже сосудистой сетки. В очень редких случаях высыпание протекает в виде некроза (отмирание тканей).
Где чаще всего появляется сыпь?
Как правило, это руки (чаще пальцы рук). Также сыпь может появиться в области рта и на других участках тела.
Какова причина кожной сыпи? Указывает ли она на проблему со здоровьем?
Причина кожной сыпи при коронавирусе пока неизвестна. У ученых несколько теорий на этот счет. Наиболее реалистичные две — непосредственно поражение кожи или же специфическая реакция иммунной системы.
О наличии каких-либо других проблем со здоровьем у пациентов с кожной сыпью при ковиде ничего неизвестно. Однако если подтвердится теория о специфической реакции иммунной системы, то таким пациентам может быть рекомендована консультация врача-аллерголога или иммунолога.
У меня кожная сыпь, но тест негативный. Что это значит?
Если у вас или вашего ребенка на фоне кожной сыпи отрицательный тест на коронавирус, то это может быть любое кожное или иммунологическое заболевание (например, аллергия). При этом нужно помнить, что результаты тестов могут быть ложноотрицательными. Если помимо сыпи у ребенка или взрослого отмечаются и другие симптомы ковида, то исключать коронавирусную инфекцию нельзя. Врач порекомендует вам сделать повторный тест.
Нужно ли как-то лечить сыпь или она пройдет самостоятельно после выздоровления?
Сыпь со временем уйдет, после выздоровления. Однако если кожные высыпания для вас мучительны (например, сильно зудят, не давая возможности уснуть), врач может порекомендовать местные противовоспалительные или противозудные препараты. Обязательно проконсультируйтесь по этому поводу со своим врачом. Важно, чтобы доктор исключил другие кожные заболевания.
Лечение омикрона у детей
Лечение при заражении штаммом омикрон такое же, как и при других вариантах коронавируса. Схема лечения подбирается индивидуально в зависимости от клинической картины заболевания. В большинстве случаев это легкая форма болезни. В таком случае ребенок остается дома. Лечение такое же, как и при других ОРВИ: обильное питье, домашний режим, прием жаропонижающих препаратов (при необходимости). Если болезнь протекает тяжело, то ребенка госпитализируют.

При коронавирусе, как и при любой другой ОРВИ, рекомендовано обильное теплое питье. Фото: kopitin / Depositphotos
Как протекает омикрон у детей и как они его переносят
Как и в случае с другими штаммами коронавируса, омикрон дети переносят легче, чем взрослые. При этом пациенты до 3-4 лет болеют тяжелее детей более старшего возраста. По данным Роспотребнадзора, омикрон наиболее опасен для детей от 2 до 5 лет.
Вакцинировать ли детей?


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
Опасность омикрона для детей
Основная опасность омикрона в том, что он чрезвычайно быстро распространяется. Несмотря на то, что новый штамм менее опасен для человека (как показывают результаты предварительных исследований), высокий уровень заразности может привести к серьезным сбоям работы системы здравоохранения.
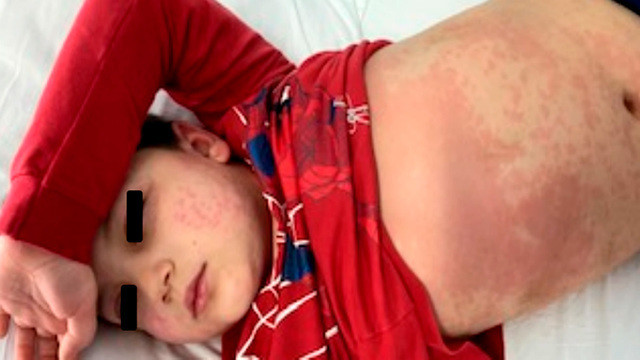
Ребенок с мультисистемным воспалительным синдромом. Это тяжелое осложнение коронавирусной инфекции. Фото: Journal of Biosciences and Medicines / ResearchGate (CC BY 4.0)
Отметим, что текущая волна пандемии привела не только к стремительному увеличению числа инфицированных среди детей, но и госпитализаций. Потребность в стационарном лечении среди взрослых в США в январе 2022 года, по сравнению с январем 2021 года, увеличилась примерно на 25%. В то время как среди детей эта цифра выросла в 4-5 раз!
Одно из объяснений учащенной госпитализации среди детей (помимо отсутствия вакцинации) связано с особенностями инфекции, вызванной штаммом омикрон. По сравнению с дельтой, омикрон хуже размножается в нижних отделах легких, но легко — в бронхах. Из-за анатомических особенностей дыхательной системы у маленьких детей часто развиваются бронхиты и их осложнения — бронхиолиты, которые могут протекать достаточно тяжело. Поскольку у детей просвет бронхов меньше, чем у взрослых, то при воспалении бронхи быстрее закупориваются, что приводит к дыхательной недостаточности. Отметим, что при заражении предыдущими штаммами коронавируса бронхиолиты почти не встречались.
Среди детей, заболевших коронавирусом, регистрируют и смертельные исходы. Как и прежде, уровень смертности среди детей крайне низок. Вероятность летального исхода увеличивается у детей с ожирением, пороками развития сердца и другими хроническими или врожденными заболеваниями.
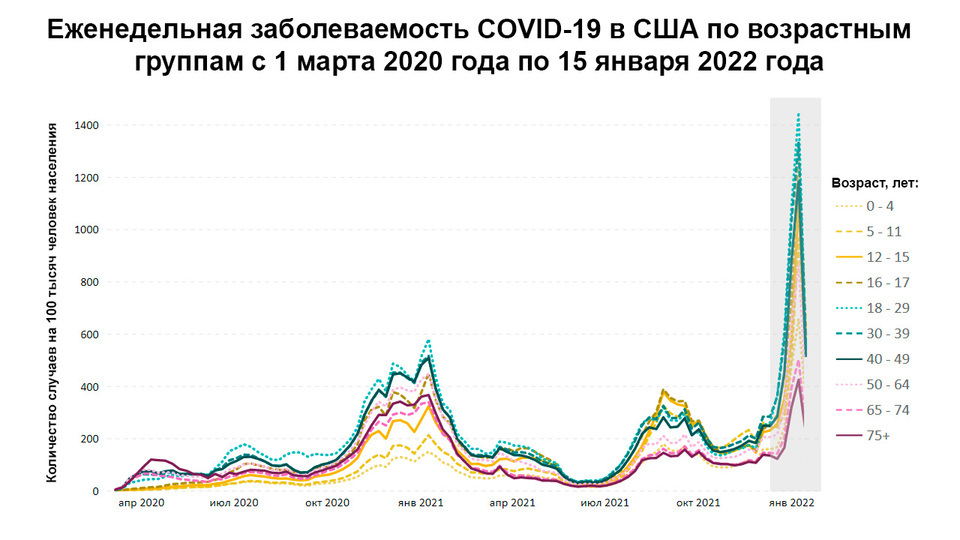
Рисунок 1. Еженедельная заболеваемость коронавирусной инфекцией в США с 1.03.20 по 15.01.22 по возрастным группам. Источник: CDC COVID Data Tracker
Случаи заболевания детей омикроном в России
Коронавирус и диабет у детей
В начале января 2022 года Центр по контролю и профилактике заболеваний США опубликовал на своей странице статью о взаимосвязи между коронавирусной инфекцией и риском развития диабета у лиц младше 18 лет⁴. Данные собирались с марта 2020 по июнь 2021 года. Результаты исследований показывают, что у детей, переболевших ковидом, вероятность развития сахарного диабета 1-го типа возрастает в 2,7 раза (или на 166%).
Причины такого осложнения коронавирусной инфекции пока неизвестны, но, как предполагают ученые, вирус, возможно, атакует и бета-клетки поджелудочной железы. Именно в них синтезируется инсулин, который необходим для утилизации глюкозы.
Такие симптомы, как учащенное мочеиспускание, жажда и беспричинная потеря веса должны насторожить родителей. Они могут указывать на сахарный диабет.
Как говорить с ребенком о коронавирусе?
На лице малыша появились красные пятнышки. Что это? Аллергия? Комариные укусы? А если при этом поднялась температура тела?
- Валерия Александровна, что такое ветряная оспа и как она проявляется у детей?
Симптомы ветряной оспы разнообразны. Это появление на кожных покровах и слизистых оболочках специфической сыпи в виде пятен, узелков и пузырьков. Элементы сыпи обнаруживаются на лице, волосистой части головы, теле, на руках и ногах. Они появляются друг за другом, т.е. вначале появляется пятно или папула, а затем пузырек. Позже на месте вскрывшихся пузырьков образуются корочки, отпадающие спустя 1-2 недели. При этом ладони и подошвы остаются чистыми.
Высыпания на слизистых оболочках сопровождаются болевыми ощущениями, зудом и формированием эрозий и даже язв.
Также отмечаются лихорадка, недомогание, ухудшение аппетита и сна.
- Что вызывает ветрянку?
Вирус Varicella Zoster. Он принадлежит к вирусам герпеса.
Шейнкман Владислав Леонидович
- Как передается ветряная оспа?
Заболеванием можно заразиться воздушно-капельным путем от человека, больного ветряной оспой и опоясывающим герпесом (лишаем). Распространение вируса происходит, когда человек разговаривает, кашляет или чихает.
- Ветряная оспа – это детская болезнь или взрослые ей тоже могут заболеть?
Преимущественно страдают дети, но случаи заражения взрослых также нередки.
- Можно ли повторно заболеть ветрянкой или ей болеют один раз?
Описанная ситуация - это не повторное заражение. Однако это в принципе тоже возможно. Такой риск существует у пожилых ; лиц, получающих химио- или гормонотерапию; после операций по трансплантации органов; инфицированных вирусом иммунодефицита человека. Иными словами, при значительном ослаблении иммунитета.
В настоящее время считается, что вирус ветряной оспы не мутирует, но нельзя исключить, что в будущем это произойдёт. В таком случае можно предположить возникновение повторных инфицирований с классическими проявлениями этого заболевания.
Из личного опыта: за 12 лет работы на педиатрическом участке я не наблюдала повторных случаев у одного и того же ребёнка.
- Почему лучше переболеть ветрянкой в детстве?
Потому что в этом периоде жизни она переносится значительно легче. У лиц в возрасте старше 20 лет инфекция протекает тяжело, после перенесенного заболевания есть высокий риск появления осложнений, опасных не только для здоровья, но и для жизни.
Пример из практики: я была свидетелем случая этого заболевания у взрослой женщины, болевшей одновременно со своим ребенком. У нее наблюдалось тяжелое течение инфекции: с резкими подъемами температуры тела до 40°C, сильной головной болью, свето- и звукобоязнью, галлюцинациями, обильной крупной болезненной сыпью, увеличением лимфоузлов.
- Стоит ли намеренно заражать ребёнка ветрянкой?
Нет, этого делать не следует. Ветряная оспа сильно подрывает иммунитет ребенка. Как и любая инфекция, она вызывает серьезную интоксикацию. Значительной нагрузке подвергается нервная система, страдает сердечно-сосудистая система и опорно-двигательный аппарат, затрагиваются органы дыхания.
Как укрепить иммунитет ребёнка? Читать далее
После перенесенной ветрянки ребенок может начать чаще, чем обычно, болеть респираторными инфекциями. Поэтому сразу после выздоровления идти в детский сад, школу будет неправильно.
- Как долго заразен больной ветрянкой?
Заразным он становится с конца так называемого инкубационного периода, то есть за 2-3 дня до появления элементов сыпи, и остается им на протяжении 4-5 дней после появления последних пузырьков.
- Ветрянка – это безобидное заболевание или у него могут быть негативные последствия?
Чем опасна ветряная оспа для детей и взрослых? Иногда она приводит к развитию осложнений. Среди них, например, такие, как присоединение бактериальной инфекции на коже в местах, пораженных вирусом; воспалительные процессы ротовой полости, гортани, трахеи, легких, мозговых оболочек и ткани головного мозга, суставов, миокарда, почек; увеличение лимфатических узлов; сепсис.
Если заразится беременная женщина за несколько дней до родов, то вероятность заболевания у ее ребенка увеличивается до 17%, причем 30% из заболевших новорожденных, увы, погибают.
- Взрослые, переболевшие в детстве ветрянкой, помнят о том, что основная проблема при этом заболевании – сильный зуд. Как родители могут помочь своему малышу снять зуд? Чем лучше смазывать сыпь при ветряной оспе?
Унять кожный зуд помогут антигистаминные препараты, некоторые средства для наружного применения, в том числе и содержащие противовирусные средства.
Как правильно мазать сыпь при ветрянке? Каждое утро новые пузырьки на теле смазываются раствором бриллиантового зеленого. Наблюдайте за интенсивностью их возникновения. Однажды пузырьки перестанут образовываться. С этого момента спустя 5 дней возбудитель инфекции станет неактивным.
- Как избежать осложнений при ветряной оспе?
Для этого необходимо своевременно обращаться к доктору и выполнять все его рекомендации.
Во время лечения необходимо тщательно следить за чистотой рук и длиной ногтей малыша, дабы избежать загрязнения ранок на его коже.
- Валерия Александровна, какой должна быть диета при ветряной оспе у ребёнка?
Во время заболевания рекомендуется много пить. В питании должны преобладать кисломолочные продукты, овощи, фрукты. Необходимо избегать жареных и жирных продуктов. Они могут способствовать усилению кожного зуда.
- За сколько дней проходит ветрянка?
В течении этого заболевания выделяют такие периоды, как инкубационный, продромальный и период появления сыпи и образования корочек.
Инкубационный период - это отрезок времени от момента попадания микробного агента в организм до проявления болезни. Продолжительность - 11-21 день (в среднем 14 дней).
Продрома наступает на протяжении 1-2-х дней до появления первых элементов сыпи. В детском возрасте проявления этого периода не выражены, у взрослых протекают более тяжело (отмечается головная боль, боли в области поясницы и крестца, повышение температуры тела). Затем наступает период с высыпаниями (в течение как 2-5 дней, так и 7-9 дней).
При неосложненном классическом течении выздоровление наступает в течение 10 дней от момента появления первых элементов сыпи. Период заразности заканчивается спустя 5 дней после появления последних высыпаний.
- Существует ли прививка от ветрянки?
Возможно, вас заинтересуют:
Головко Валерия Александровна
Выпускница медицинского факультета Тульского государственного университета 2004 года.
Другие статьи по теме
Только недавно переболел и вот – опять? Кашель, течёт из носа? Почему. Часто – это сколько? На приёме у педиатра - часто болеющий ребёнок
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный. Кашель кашлю рознь. Как у ребёнка определить коклюш?
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный, что способен буквально измотать человека. Одно из них – коклюш.
- Ульяна Владимировна, что такое коклюш?
Это острое инфекционное заболевание с циклическим течением, наличием спастического кашля. Вызывается коклюш специфической бактерией - коклюшной палочкой.
- Какими симптомами проявляется коклюш?
Признаки типичного его течения у ребёнка следующие:
- повышение температуры тела;
- возможна небольшая раздражительность, возбудимость, нервозность;
- особый кашель, с одышкой на вдохе. Характерны несколько кашлевых толчков на выдохе, а затем происходит свистящий, усиленный вдох. Эти фазы составляют один цикл. В зависимости от тяжести течения, таких приступов на протяжении дня может быть 2-15.
ПРИ КОКЛЮШЕ - ОСОБЫЙ КАШЕЛЬ,
С ОДЫШКОЙ НА ВДОХЕ
Из-за кашля возможно посинение кожных покровов, напряжение - вплоть до разрыва капилляров, носовое кровотечение, вздутие межрёберных промежутков.
При выраженном приступе кашля может быть непроизвольное мочеиспускание или дефекация.
Существуют и другие формы коклюша, при которых симптомы будут отличаться. Несколько иначе протекает он у взрослых.
- По каким признакам можно отличить коклюш от простуды?
При типичном течении коклюша - по характерному спастическому кашлю, который ни с чем не спутаешь.
ЕСЛИ ОБЫЧНАЯ ПРОСТУДА ПРОДОЛЖАЕТСЯ ПРИМЕРНО
7-10 ДНЕЙ, ТО КОКЛЮШ КО ВТОРОЙ НЕДЕЛЕ ТОЛЬКО
"НАБИРАЕТ ОБОРОТЫ" - В ЧАСТНОСТИ, УСИЛИВАЕТСЯ КАШЕЛЬ
При обычной простуде лихорадка и симптомы интоксикации более выражены. У коклюша в начале возможна небольшая лихорадка, невыраженный насморк и кашель. Затем общее состояние больного улучшается, однако его начинает мучить изнуряющий кашель.
- Это заболевание вирусной или бактериальной природы? Как передаётся коклюш?
Коклюш вызывает бактерия. Передаётся заболевание воздушно-капельным путём от больного человека либо носителя инфекции.
- Сколько длится инкубационный период у коклюша?
В среднем 7-10 дней (может колебаться от 6 до 20 дней).
- Как долго заболевший коклюшем ребёнок заразен для окружающих?
После появления первых признаков заболевания - до 1 месяца.
- Ульяна Владимировна, чем чревата эта болезнь для деток? В чём её опасность?
Во-первых, выделяемый бактерией токсин раздражает слизистую оболочку дыхательных путей. В результате в головном мозге возникает длительно существующий активный очаг, который и обусловливает поддержание кашля.
Бактериальный токсин сам по себе может быть и аллергеном.
На протяжении заболевания может присоединяться другая инфекция, из-за чего может, например, развиваться пневмония (воспаление лёгких), воспаление бронхиол. Иногда их лечение довольно сложное, нередко после перенесённого заболевания сохраняется повышенная чувствительность дыхательных путей к заболеваниям (в частности, ОРВИ). В результате со временем может развиваться хронический бронхит.
У детей до года вместо кашлевых приступов как их эквивалент может отмечаться остановка дыхания.
Возможно развитие отёка гортани, стенозирующего ларингита, ложного крупа. У маленьких детей это может вести к развитию дыхательной недостаточности.
Одним из возможных последствий после коклюша может быть эмфизема. При этой болезни лёгкое становится избыточно воздушным, и, как следствие эмфиземы, также может нарушаться кровообращение из-за изменений сосудистой системы лёгкого.
Возможны носовые кровотечения, кровоизлияния (подкожные, в конъюнктиву глаз), формирование паховых и пупочных грыж.
Бактерия может поражать и головной мозг. В этом случае развивается воспаление его ткани - энцефалит. Также возможно развитие энцефалопатии. Впоследствии у ребёнка могут появляться судороги, развиваться глухота.
- Дети какого возраста наиболее уязвимы для коклюша?
Это дошкольники, т.е. фактически от рождения и заканчивая 5-6 годами. В течение первого года жизни у малышей на грудном вскармливании ещё может быть какая-то защита, а вот после этого начинается период наибольшего риска, особенно у непривитых.
- Как проводится диагностика коклюша у детей?
Есть три направления диагностики:
- посев мокроты на специальные питательные среды, чтобы выделить бактерию;
У тех же, кто на момент заболевания был не привит, этот тест информативен;
- ПЦР (полимеразная цепная реакция) - выявление генетического материала бактерии в мазке со слизистой оболочки зева.
- Коклюш лечат в домашних условиях или ребёнка необходимо госпитализировать в стационар?
- возраста. Ребёнка до года обязательно госпитализируют, поскольку у него выше вероятность остановок дыхания;
- тяжести течения болезни. При лёгком течении и возрасте малыша старше года врач может разрешить лечиться в домашних условиях. При среднетяжёлом и тяжёлом течении необходимо лечение в стационаре;
- наличия ряда сопутствующих заболеваний. Если они есть, то также необходима госпитализация.
- Для лечения коклюша используются антибиотики?
Концептуально да. Бактерия, вызывающая этот недуг, чувствительна к некоторым антибиотикам. Однако их назначают только в определённом периоде заболевания. Если время прошло, начался приступообразный кашель, то назначение антибиотиков уже может быть неэффективным.
- Но если не используются антибиотики, то как проводится лечение?
Вводится специфический противококлюшный иммуноглобулин. Кроме того, применяют синдромальное лечение: средства, уменьшающие повышенную реактивность дыхательных путей, антигистаминные, успокаивающие, бронхорасширяющие, кислородотерапия и т.д.
Большое значение имеют нормальная температура и достаточная влажность воздуха в помещении, пребывание на свежем воздухе, исключение звуковых, зрительных раздражителей, дробное питание маленькими порциями.
- Это заболевание встречается только у детей или им могут заболеть и взрослые?
Им может болеть и взрослый. Если человек не привит, вероятность заболеть есть, вне зависимости от возраста.
У взрослого коклюш протекает несколько иначе - например, бывает не такой сильный кашель. Однако его также нельзя оставлять без лечения.
- Как можно защитить ребёнка от коклюша?
Профилактика как у детей, так и у взрослых - это вакцинация. Она входит в национальный календарь прививок.
- Прививка от коклюша гарантирует, что ребёнок никогда не заболеет коклюшем?

Скарлатина — острое инфекционное заболевание, сопровождающееся подъемом температуры тела, ангиной, кожной сыпью и явлениями общей интоксикации. Болезнь распространена повсеместно и чаще всего поражает детей в возрасте от 2 до 7 лет. В большинстве случаев инфекция благополучно проходит, но возможны осложнения на сердце и почки, что может иметь долгосрочные последствия. О характерных симптомах, лечении, профилактике и осложнениях подробно рассказываем в нашем материале.
Что это такое
Скарлатина представляет собой инфекционное заболевание, которое вызывают болезнетворные бактерии — пиогенные стрептококки. Они провоцируют местные воспалительные изменения в миндалинах и области зева. Также данная группа микроорганизмов в ходе жизнедеятельности выделяет в кровь ядовитые вещества (токсины), самым сильным из которых является эритрогенный (скарлатинозный) токсин.
Насколько опасен токсин стрептококков
Токсин приводит к патологическим изменениям во всех органах, в том числе на коже и слизистых оболочках, расширяются мелкие сосуды, что является причиной появления характерной сыпи. Происходит нарушение процессов кератинизации в поверхностном слое кожи (эпидермисе) — кожа сильно шелушится и отслаивается. Токсин также повреждает эритроциты и другие клетки, вызывая лихорадку, слабость и другие симптомы интоксикации.
Еще стрептококки способны вызывать серьезные аллергические и аутоиммунные поражения, обусловленные избыточной реакцией иммунной системы на скарлатинозный токсин. Вследствие этого поражаются сердце и почки, развивается болезнь под названием острая ревматическая лихорадка.
Эпидемиология
Скарлатина на данный момент — редкая болезнь, но встречается повсеместно. Источником инфекции может являться только человек.
Заболевание называют детской инфекцией, наравне с коклюшем, корью, краснухой, свинкой и ветрянкой. Эти инфекции характерны преимущественно для детей дошкольного и младшего школьного возраста, так как в этот период жизни они впервые попадают в большие детские коллективы, где могут встретить больного или скрытого бактерионосителя. Во взрослом периоде болезнь встречается значительно реже.
От инфицирования до первых симптомов проходит в среднем от 2 до 7 дней 4 . Пик заболеваемости отмечается в осенне-зимний период.
Причина заболевания
Непосредственной причиной заболевания является вид бактерий Streptococcus pyogenes группы А, которые также являются возбудителем простой ангины (фарингита), поверхностных инфекций кожи (импетиго), рожистого воспаления и флегмоны. Возбудитель передается преимущественно воздушно-капельным путем от больного или бактерионосителя. Заражение контактным путем через различные предметы маловероятно.
После выздоровления (даже после бессимптомного течения болезни), как правило, формируется стойкий иммунитет. Тем не менее изредка инфекция все-таки может повториться.
Можно ли заболеть скарлатиной повторно?
Можно. Причина повторного заболевания заключается в следующем. В ходе инфекционного процесса вырабатывается 2 типа иммунитета — антитоксический и антимикробный. Первый эффективен против токсинов любых подтипов стрептококков группы А, второй же активен только в отношении конкретного подтипа данного вида бактерий. Этим объясняется повторное заболевание, вызванное новым подтипом возбудителя. У него более легкое течение.
Симптомы скарлатины
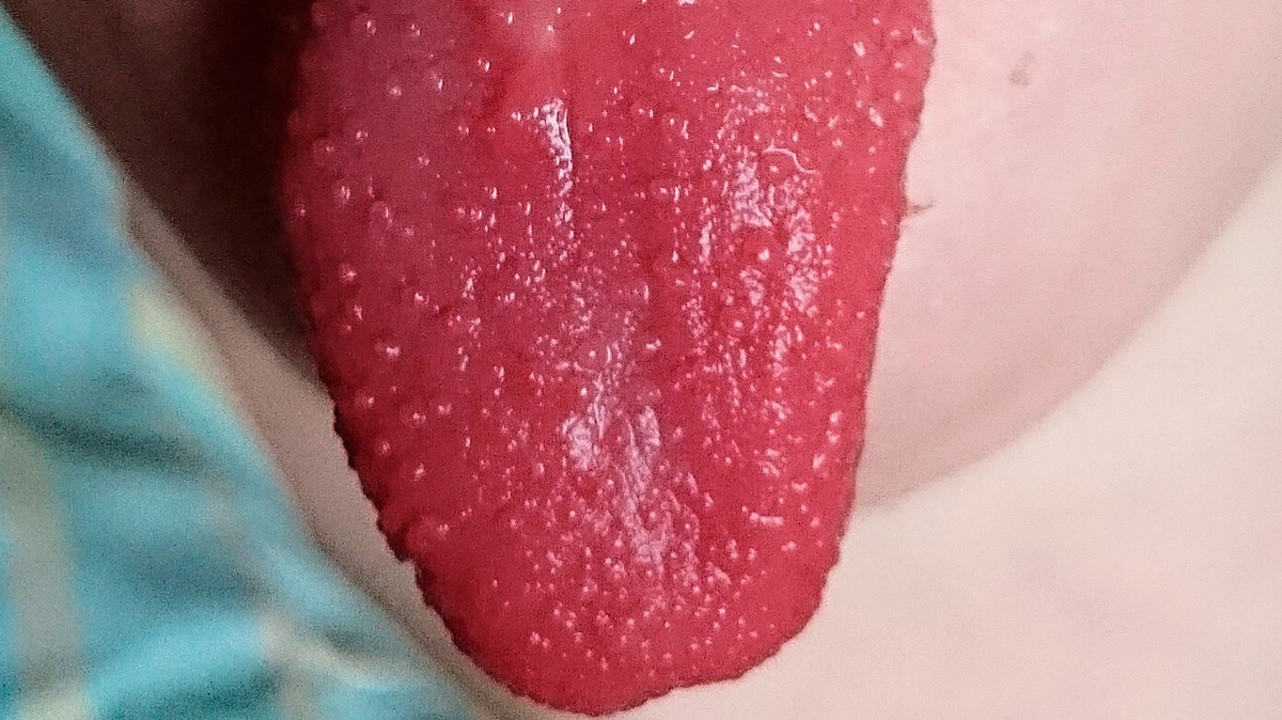
Ярко-красный цвет языка — один из наиболее характерных симптомов скарлатины. Фото: SyntGrisha / Wikipedia(Creative Commons Attribution-Share Alike 4.0 International license)
Скарлатина проявляется характерными симптомами, позволяющими без труда установить диагноз. Выделяются следующие из них:
При обнаружении перечисленных симптомов необходимо исключить контакты с другими людьми и обратиться к врачу. При высокой температуре (под 40°C), выраженной рвоте, судорогах нужно в обязательном порядке вызвать скорую помощь. При выявлении больного скарлатиной вводят карантин. Поэтому нужно предупредить учебную/рабочую организацию о возникшем заболевании.
Классификация и стадии заболевания
В России заболевание принято классифицировать по симптомам, тяжести и характеру течения (см. таблицу ниже).
- Типичная форма — характеризуется стандартным набором симптомов, который встречается чаще всего
- Атипичная форма — резко отличающееся по клинической картине течение. Среди таких форм выделяют: стертую, экстрафарингеальную и усиленную*
- Легкая степень. Характеризуется легкой симптоматикой: температура до 38,5°C, необильная кратковременна ясыпь, длительность до недели и отсутствие осложнений
- Средняя степень. Интоксикация более выраженная, температура достигает 39,5°C, яркая сыпь, симптом Филатова, могут быть признаки поражения печени, выздоровление через 2–3 недели, нередки осложнения
- Тяжелая степень. Резко выраженная интоксикация, температуры выше 39,5°C, яркая распространенная сыпь, тяжелый фарингит, симптом Филатова, признаки поражения печени, течение до 4 недель, протекает с осложнениями
*Атипичные формы встречаются относительно редко. При стертом варианте симптомы выражены очень слабо, сыпь может вообще отсутствовать, заболевание быстро регрессирует в течение нескольких дней.
Усиленные (или аггравированные) формы характеризуются тяжелейшим течением с развитием кровотечений, токсического шока и являются наиболее тяжелыми вариантами заболевания.
Особенности заболевания у взрослых
У взрослых инфекция протекает, как правило, более тяжело — с сильной лихорадкой и судорожными явлениями. Сложности вызывает также постановка диагноза: обычно врач не ожидает увидеть скарлатину у взрослого человека.
Скарлатина у детей раннего возраста
У детей до года инфекция встречается реже. Довольно часто болезнь осложняется пневмонией, бронхитом, отитом и другими патологиями, увеличивающими объем лечения.
Скарлатина у беременных
Скарлатина при беременности может стать причиной выкидышей, а также тяжелых стрептококковых послеродовых инфекций у матери, которые плохо поддаются лечению. Основная сложность связана с тем, что в период беременности использование антибактериальных препаратов ограничено.
Стадийность
Инфекция протекает с определенными закономерностями. Так, говорят о четырех основных периодах или стадиях заболевания:
Осложнения скарлатины
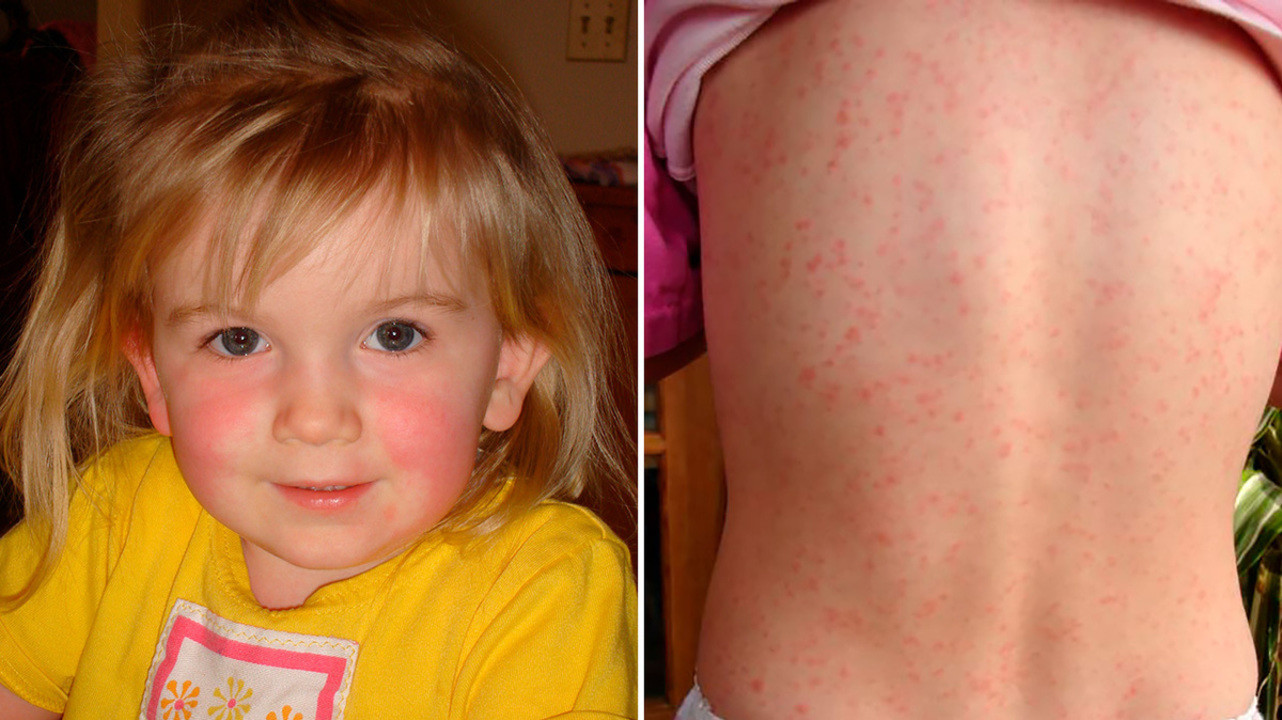
Симптом Филатова (слева) и характерная сыпь на теле - признаки скарлатины. Фото: Estreya at English Wikipedia(Creative Commons Attribution 2.5 Generic license)
Осложненное течение инфекции может быть обусловлено токсическими, септическими и аллергическими осложнениями. Причем первые два типа чаще относят к ранним осложнениям, в то время как аллергические в основном расценивают как поздние.
Для токсической формы характерна крайняя степень проявлений интоксикационного синдрома:
- повышение температуры свыше 40°C;
- многократная рвота;
- судороги;
- нарушения сознания;
- яркая обильная сыпь с подкожными кровоизлияниями;
- ЭКГ-признаки токсического миокардита;
- снижение артериального давления;
- (в некоторых случаях) летальный исход от токсического шока.
Септическую форму отличает чрезмерно выраженный воспалительный процесс гнойно-некротического характера:
- миндалины, дужки и основание язычка воспалены;
- воспаление в лимфатических узлах (что может привести к некрозу окружающих их тканей);
- бронхит;
- пневмония;
- отит;
- паратонзиллярный абсцесс (локальное скопление гноя в области миндалин);
- (при отсутствии своевременного лечения) сепсис и летальный исход.
Важно! Токсическая и септическая формы скарлатины, как правило, развиваются в условиях отсутствия или некорректности лечения. Ранняя грамотная антибиотикотерапия минимизирует риск подобного рода осложнений.
К осложнениям аллергической формы относят:
- миокардит;
- постстрептококковый гломерулонефрит;
- острую ревматическую лихорадку;
- ряд других патологий.
Причины этих осложнений до сих пор являются предметом дискуссии. Чаще всего врачи склоняются к аутоиммунным нарушениям, которые вызваны одним из компонентов клеточной стенки стрептококка. Такие осложнения редко являются причиной летального исхода, но могут привести к долгосрочным последствиям — хроническим поражениям сердца и почек.
Диагностика скарлатины
При установлении диагноза врачи руководствуются типичными симптомами заболевания и рядом клинико-лабораторных методов:
- Клинический анализ крови. Характерно появление неспецифических признаков воспаления: повышение количества лейкоцитов, увеличение скорости оседания эритроцитов (СОЭ).
- Посев мазков из ротоглотки. Материал, собранный с поверхности зева, засевают на специальные бактериологические среды. После культивации изучают свойства выросших на средах колоний и идентифицируют возбудителя.
- Экспресс-методы диагностики. Они основаны на поиске фрагментов микроорганизма в собранном с поверхности зева материале с помощью специальных реактивов.
- Анализ крови на наличие специфических антител к стрептококку, выработанных организмом. Исследование доказывает присутствие возбудителя в организме.
Инструментальные методы исследования при скарлатине
Как правило, изучения симптомов и лабораторных исследований более чем достаточно для постановки диагноза. При тяжелых вариантах болезни с поражениями сердца и почек врачи могут прибегнуть к инструментальным методам их исследования: ЭКГ, УЗИ.
Лечение скарлатины

Чаще всего врач оставляет пациента дома, прописав ему курс антибиотиков, противовоспалительных средств для снижения температуры и витаминов. Фото: ccaetano / Depositphotos
В зависимости от степени тяжести лечение проводят амбулаторно или в условиях стационара. Показаниями к госпитализации являются:
- средне-тяжелые формы инфекции;
- безуспешность амбулаторного лечения;
- нарушения иммунитета;
- врожденные пороки развития сердца и сосудов;
- наличие в семье других детей, не болевших скарлатиной.
Важно! Ни в коем случае не рекомендуется заниматься самолечением. Только врач-педиатр должен определять, в каких условиях следует проводить лечение и какие препараты нужно назначить.
Если врач посчитал, что можно ограничиться домашним лечением, не следует забывать, что ребенку нужно обеспечить покой, обильное питье, качественное полноценное питание, обеспечивающее потребности организма в витаминах и микроэлементах.
Медикаментозное лечение
Включает использование различных групп препаратов:
- Антибактериальные препараты из пенициллинового ряда, макролидов, цефалоспоринов. Применяются с целью устранить возбудителя — причину заболевания. Имеют первостепенное значение в медикаментозной терапии.
- Нестероидные противовоспалительные средства: парацетамол, ибупрофен и другие. Их используют как средства для понижения температуры (при 38°C и выше).
- Местные антисептики в виде аэрозолей. Используют как антимикробные и противовоспалительные средства для орошения зева.
- Антигистаминные препараты и электролитные растворы для инфузий. Применяют в качестве средств для снижения интоксикации организма.
Прогноз и профилактика
Прогноз в абсолютном большинстве случаев благоприятный. Чаще всего ранних осложнений с успехом удается избежать благодаря своевременной антибактериальной терапии.
Основными направлениями профилактики являются:
- изоляция больного от коллектива;
- карантинные меры;
- уменьшение скученности и численности коллектива;
- качественный дезинфекционный режим.
Профилактика инфекции представляет некоторые трудности. Это связано с тем, что возбудитель очень заразен и передается воздушно-капельным путем. И на рынке пока нет вакцины от скарлатины.
Заключение
Скарлатина — это стрептококковая инфекция, чаще всего встречающаяся у детей дошкольного возраста. Проявляется очень характерными симптомами: сыпью, ангиной, повышенной температурой тела и другими. Заболевание может осложняться пневмонией, бронхитом, синуситом, а при определенных обстоятельствах — также кардитом и гломерулонефритом, которые нередко имеют долгосрочные последствия.
Однако в большинстве случаев болезнь протекает без осложнений, главное — вовремя обратиться к педиатру и своевременно начать лечение. Это минимизирует риск осложнений и, таким образом, резко улучшит прогноз.

Стрептококковая ангина – это острое инфекционное заболевание, вызванное бактериями – стрептококками группы А (Streptococcus pyogenes). Нередко инфекцией поражается горло, но также может происходить поражение и других частей тела (например, суставов). Бактерии, вызывающие ангины, также могут вызывать контагиозное кожное заболевание — импетиго.
В большинстве случаев скарлатиной заболевают дети в возрасте от 2 до 10 лет. Иногда скарлатина может развиваться повторно, но это бывает нечасто, так как в большинстве случаев у ребенка после болезни развивается иммунитет к стрептококковым токсинам.
Какие признаки или симптомы у скарлатины?
Кроме эритематозной сыпи и характерного алого окраса зева могут присутствовать некоторые из следующих симптомов:
- Боль в горле в покое и при глотании, которая длится более 24 часов
- Белый налет на языке
- Высокая температура
- Боль в животе
- Головная боль
- Увеличение лимфатических узлов на шее
- Снижение аппетита
Стрептококковая ангина гораздо менее вероятна, если у ребенка есть
- Насморк
- Кашель
- Заложенный нос
Дети младше 3 лет со стрептококковой инфекцией группы А редко болеют скарлатиной в характерной форме. Чаще всего у этих детей наблюдаются стойкие выделения из носа (которые могут быть связаны с неприятным запахом изо рта), лихорадка, раздражительность и потеря аппетита.
Сколько длятся инкубационный и заразный периоды?
Инкубационный период длится от 2 до 5 дней. Риск распространения стрептококковой ангины и скарлатины снижается, если ребенок лечится антибиотиками. До 25% школьников и небольшое количество взрослых являются бессимптомными носителями бактерий, вызывающих заболевание. Во время вспышек инфекции носителями может становиться большая доля детей без симптомов болезни. Однако риск передачи возбудителей от бессимптомного носителя бактерий невелик.
Как происходит распространение инфекции?
Возбудители скарлатины и стрептококковой ангины передаются воздушно-капельным путем, когда происходит контакт с аэровзвесями биожидкостей, которые образуются, когда зараженный человек разговаривает, кашляет или чихает. Эти капли могут попасть в глаза, нос или рот, когда ребенок находится рядом с инфицированным человеком. Капли не остаются в воздухе — они обычно распространяются на метр – полтора и опускаются на землю.
Также возможно заражение через контакт с респираторными выделениями или с предметами, зараженными такими выделениями (платки, салфетки, игрушки, посуда).
Непосредственный телесный контакт с инфицированным человеком (прикосновение к коже, поцелуи и т.п.)
Как можно диагностировать скарлатину?
Посев из горла или экспресс-тест на стрептококк (Стреп-тест) — единственный достоверный способ подтвердить диагноз стрептококковой ангины. Показаниями для тестирования включают внезапное развитие боли в горле, лихорадки, головной боли, боли при глотании, боли в животе, тошноты, рвоты и увеличения болезненных лимфатических узлов в передней части шеи без насморка. У детей младше 2 лет очень мала вероятность заразиться стрептококковой инфекцией. Поэтому тестирование этих детей младшего возраста обычно не рекомендуется, особенно если у них есть признаки вирусного заболевания, например, насморк или кашель.
Если кашель и /или насморк являются основными симптомами, стрептококковая инфекция в этом случае маловероятна и тестирование на стрептококк не показано. Тестирование на стрептококк детей и взрослых, у которых нет симптомов заболевания также не показано.
Как лечат скарлатину?
Даже при отсутствии лечения, большинство детей и взрослых со стрептококковыми инфекциями группы А выздоравливают самостоятельно. У некоторых детей, кто не проходит лечение антибиотиками, развиваются осложнения, в том числе ушные инфекции, синусит, абсцессы миндалин, инфекция лимфатических узлов или пневмония. Редкое, но очень серьезное осложнение скарлатины — это развитие ревматической болезни сердца, состояния, которое влияет на клапаны и функции сердца. Поэтому для профилактики подобных тяжелых осложнений и предупреждения распространения инфекции детям назначают анитибиотикотерапию. Чаще всего врачи назначают пенициллин или амоксициллин курсом 10 дней. При аллергии на пенициллины используется эритромицин.
Когда ребенок перестает быть заразным?
Для возобновления контактов с заболевшим ребенком необходимы, по крайней мере, 24 часов лечения антибиотиками. Исследования показали, что дети, инфицированные стрептококком, не представляют опасности для других после того, как прошли первые сутки лечения антибиотиками. Без лечения ребенок будет распространять инфекцию в течение одной или двух недель.
Читайте также:

