Как лечить лихорадку при диабете
Обновлено: 24.04.2024
Наибольшую угрозу с наибольшим количеством осложнений, вплоть до возникновения критических дисфункций и летального исхода, ОРВИ и грипп представляют для пациентов с диабетом и сердечно-сосудистой патологией.
Простудным заболеваниям, самой распространенной группе инфекционных патологий, подвержены люди любых возрастов и социальных групп. Наибольшую угрозу, однако, ОРВИ и грипп представляют для пациентов с нарушениями функционирования сердечно-сосудистой и эндокринной систем. Именно у них, согласно медицинской статистике, наблюдается наибольшее количество осложнений, вплоть до возникновения критических дисфункций и летального исхода.
Сахарный диабет и сердечно-сосудистая недостаточность являются заболеваниями системными, они негативно влияют на состояние всех органов, в значительной мере снижают сопротивляемость организма к любой инфекции. Из-за слабой реактивности иммунной системы респираторная инфекция часто протекает длительно, возникают осложнения: синуситы, бронхиты, пневмония. Высокая активность инфекционного процесса в свою очередь приводит к еще большей декомпенсации основного заболевания, замыкая порочный круг.
Сахарный диабет нередко наблюдается совместно с гипертонической болезнью и атеросклерозом в составе метаболического синдрома. Такие пациенты при простуде требуют особенно внимательного наблюдения, как со стороны терапевта, так и со стороны кардиолога и эндокринолога.
ОРВИ при сахарном диабете
При инфекционном процессе запускается каскад биохимических реакций, способствующих, в том числе, активному синтезу кортикостероидов, обладающих контринсулярным действием: гормон блокирует работу инсулина на клеточном уровне и тормозит его образование в поджелудочной железе. Суммарное действие кортикостероидов и других биологически активных веществ существенно превосходит эффект инсулина в привычной пациенту дозировке.
При отсутствии должного контроля уровня гликемии, который при ОРВИ желательно проводить каждые 2-3 часа, значительно повышается риск кетоацидоза или гиперосмолярной комы. Нередки случаи, когда ухудшение состояния пациента принимается за явления вирусной интоксикации и непосредственная угроза для жизни диагностируется поздно.
ОРВИ при ИБС
Западные публикации свидетельствуют, что РНК вирусов гриппа обнаруживаются в атеросклеротических бляшках 2 . Таким образом вирусный агент, вероятно, сохраняется в организме, вызывая персистирующую инфекцию и, одновременно, прогрессивный рост бляшки за счет активации аутоиммунных механизмов 3 4 .
Во время простуды в крови существенно повышается концентрация С-реактивного белка, общего холестерина, триглицеридов, молекул адгезии к эндотелию. Моноциты, инфицированные вирусом гриппа, обладают прокоагулянтными свойствами, а некоторые цитокины (интерлейкины 6, 8) могут инициировать за счет локального воспаления разрыв атеросклеротической бляшки 5 .Таким образом, при ОРВИ имеется большой риск нестабильности бляшки, ее роста и/или отрыва с окклюзией коронарной артерии.
Проблема терапии ОРВИ и гриппа у коморбидных больных
ОРВИ и грипп осложняют течение сердечно-сосудистой патологии и сахарного диабета и резко повышают вероятность декомпенсации заболевания. Именно поэтому поиск препаратов для защиты таких пациентов, максимально быстрого и безопасного лечения ОРВИ, является очень насущным вопросом.
Большинство существующих противовирусных препаратов работает только против вируса гриппа, что затрудняет их назначение. Сами препараты довольно агрессивные, имеют длинный список противопоказаний и побочных эффектов. Так, их назначения следует избегать при нарушениях со стороны почек и печени, которые нередко сопровождают ИБС и диабет.
Необходимо также учитывать проблему лекарственного взаимодействия: противовирусные и симптоматические препараты нередко плохо сочетаются со средствами постоянной терапии основных заболеваний.
Противовирусное действие интерферона и препараты его эндогенного синтеза
В последнее время средствами выбора при коморбидной патологии все чаще называют препараты интерферона и стимуляторы его эндогенного синтеза. Противовирусная активность интерферона всесторонне изучена и доказана. Она базируется на препятствовании проникновению вирусного агента в клетку, активации синтеза специфических веществ, нарушающих вирусную репликацию и на ускоренном лизисе инфицированных клеток 6 .
Релиз-активные препараты Эргоферон и Анаферон способствуют повышению продукции эндогенных интерферонов при контакте организма с вирусной инфекцией, а также улучшают связывание молекулы интерферона со своим рецептором, обеспечивая нормальное протекание противовирусного иммунного ответа. Данные препараты обладают рядом преимуществ:
• Они почти не имеют противопоказаний.
• Имеют благоприятный профиль безопасности, а риск атопических реакций гораздо ниже, чем при приеме натурального интерферона
• Их можно легко принимать с препаратами других фармакологических групп
• Благодаря сочетанию нескольких механизмов действия, назначение Эргоферона или Анаферона позволит максимально снизить дозу симптоматических средств и, соответственно, нагрузку на печень.
• Эндогенный синтез интерферона коррелирует с содержанием в организме вируса, благодаря чему отсутствует риск гиперстимуляции системы интерферона.
Как работают релиз-активные препараты
Эффективность Анаферона и Эргоферона обусловлена содержанием аффинно очищенных антител в релиз-активной форме. Недавние исследования убедительно показали, что антитела в релиз-активной форме (РА АТ) к ИФН-у модифицируют пространственную структуру ИФН, вызывая конформационные изменения именно в тех участках молекулы, которые ответственны за связывание интерферона-y с его рецептором. Данные препараты реализуют свои терапевтические эффекты за счет влияния на молекулы регуляторы и медиаторы, участвующие в формировании противовирусного иммунного ответа и развитии инфекционного воспаления.
По мере элиминации вирусных частиц, синтез эндогенного интерферона постепенно снижается до нормальных значений, а в случае обострения – снова активизируется. Такая гибкость действия препаратов на основе РА АТ помогает избежать гиперстимуляции и гипореактивности системы интерферона.
Наряду с противовирусным, иммуномодулирующим и противовоспалительным действием, Эргоферон также оказывает антигистаминный эффект за счет содержания РА АТ к CD-4 и гистамину 7 .
Клинические доказательства эффективности Эргоферона
Доказательная база представлена рандомизированными клиническими исследованиями, в том числе с участием пациентов с нарушениями работы эндокринной и сердечно-сосудистой систем.
В 2016 году Яковлевой Е. Е. была проведена работа по изучению применения Эргоферона при ОРВИ у пациентов с внелегочной патологией. Пациенты из группы, принимавшей Эргоферон, продемонстрировали высокие темпы выздоровления и положительную динамику в оценке показателей физиологической адаптации по опроснику Л. Х. Гаркави 8 .
В исследовании Шаповаловой Ю. С. Эргоферон назначался при простуде пациентам кардиологического профиля, госпитализированным по поводу нестабильной стенокардии, острого инфаркта миокарда, хронической сердечной недостаточности. В 60% случаев Эргоферон назначался в виде монотерапии, в 40% - с другими противовирусными препаратами. Симптомы ОРВИ полностью купировались на 5-10 день приема препарата. У пациентов не отмечалось нежелательных реакций или ухудшения показателей по основному заболеванию 9 .
Препараты на основе антител к ИФН-у в релиз-активной форме соответствуют всем критериям безопасности при назначении пациентам с сердечно-сосудистой патологией и сахарным диабетом. Клинические исследования показывают отличную переносимость препаратов, их высокую противовирусную активность. Восстановление нормального иммунного ответа организма при ОРВИ позволит свести к минимуму риск опасных осложнений хронических заболеваний.
1) Жукова Ю.В, Масычева В.И, Никитин Ю. П. Влияние острых респираторных вирусных инфекций на течение ишемической болезни сердца. Сибирскийнаучныймедицинскийжурнал. 2008.
3) Плесков В.М., Банников А.И., Гуревич В.С., ПлесковаЮ.В. Вирусыгриппаиатеpосклеpоз: pольатеpосклеpотическихбляшеквподдеpжаниипеpсистентнойфоpмыгpиппознойинфекции // Вестн. РАМН. 2003(4) 4. 10-13 c.
4) Gurevich V.S., Pleskov V.M., Levaya M.V. Autoimmune nature of influenza atherogenicity // Ann. NY Acad. Sci. 2005. 1050(2): 410-416 p.
5) Bouwman J.J., Visseren F.L., Bosch M.C. et al. Procoagulant and inflammatory response of virus-infected monocytes//Eur. J. Clin. Invest. 2002. 32(10):759-766p.
8) Яковлева Е.В. Эргоферон: возможность оптимального комплексного подхода в лечении ОРВИ у взрослых. Рецепт. 2016;2:196-206.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
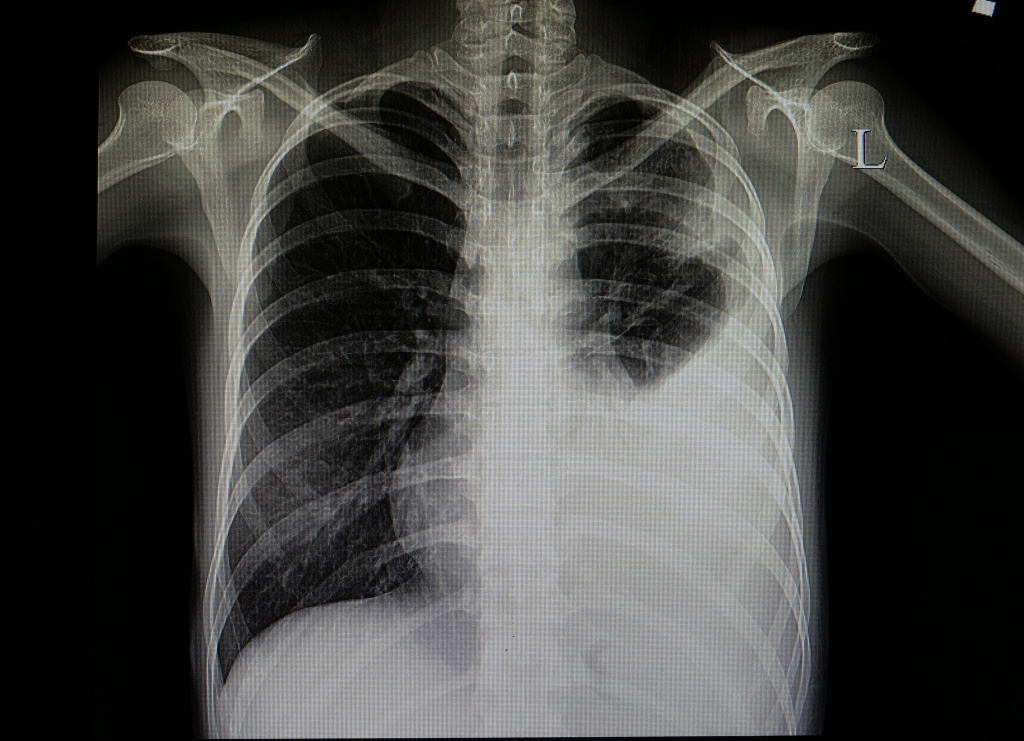
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
- у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
- ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоциты, тромбоциты). Состав и концентрация клеточных элементов в крови меняются при различных физио.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Озноб: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Озноб – это ощущение холода, которое сопровождается появлением гусиной кожи, мышечной дрожи и бледностью кожных покровов. При ознобе происходят частые сокращения мышц, сужение сосудов и замедление микроциркуляции кожи, соответственно, снижается теплоотдача и возникает чувство зябкости. В большинстве случаев с ознобом сталкиваются при повышении температуры тела, однако этот симптом может возникать и по другим причинам, многие из которых требуют незамедлительного врачебного вмешательства.

Разновидности озноба
Наиболее важным для диагностики является определение связи озноба с температурой тела:
- озноб, связанный с повышенной температурой тела;
- озноб, возникающий при нормальной температуре тела;
- озноб, возникший при переохлаждении.
- постоянный озноб – длительностью более часа;
- кратковременный озноб – продолжительностью несколько минут.
- Однократный озноб – возникает при инфекционных заболеваниях с острым началом, таких как пневмония, ангина, грипп; при аллергических реакциях и некоторых других ответных реакциях организма, например, при переливании компонентов крови.
- Многократный озноб – чередование лихорадки с периодами нормальной температуры (характерно для малярии, возвратного сыпного тифа).
Наиболее частой причиной озноба является инфекция, вызывающая повышение температуры тела.
Лихорадка – это аутоиммунный ответ организма на простуду, грипп и т. д. Известно, что повышенная температура тела затрудняет размножение вирусов и позволяет иммунной системе более эффективно бороться с болезнью.
Мозг получает сигнал для повышения температуры тела, после чего в организме усиливается процесс теплопродукции и снижается теплоотдача, в этот момент и возникает озноб.
Редкое, но опасное инфекционное заболевание – малярия, передающаяся комарами рода Anopheles. Малярия сопровождается высокой температурой и сильным ознобом, который наступает внезапно и продолжается до двух часов.
Пациенты, недавно вернувшиеся из тропических стран и жалующиеся на лихорадку с ознобом, должны быть обязательно обследованы на предмет малярии.
Не стоит забывать, что не только инфекционные заболевания, но и онкологический процесс может стать причиной озноба. В таком случае у пациента также наблюдается снижение массы тела, потливость, особенно в ночное время, повышенная утомляемость, ухудшение аппетита.
Озноб может стать следствием сильного переохлаждения. При этом состоянии кровеносные сосуды сужаются, в организме замедляется не только кровоток, но и обменные процессы.
Не самой частой, но все же встречающейся в медицинской практике причиной озноба может стать синдром Рейно, характеризующийся кратковременными спазмами сосудов концевых фаланг кистей и стоп. Данное состояние чаще регистрируется у женщин, а провоцирующим фактором является холод.
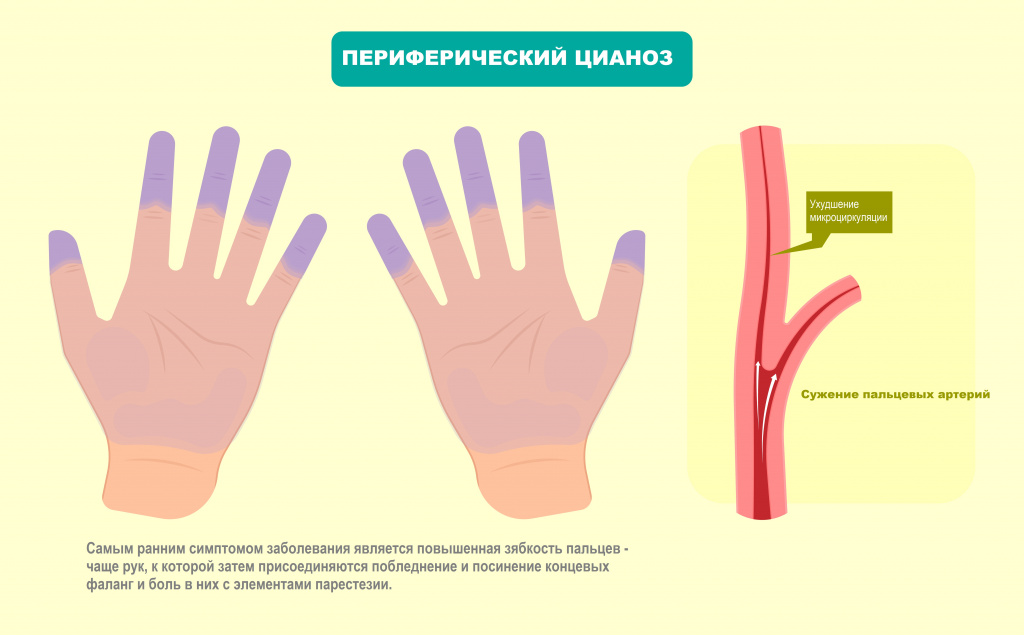
Что касается появления озноба при нормальной температуре тела, то и здесь причин тоже немало.
Эндокринологические нарушения и заболевания. Например, для пациентов с недостаточной функцией щитовидной железы жалобы на озноб – совсем не редкость. Больные сахарным диабетом могут ощущать зябкость в момент резкого снижения уровня глюкозы. У женщин причиной появления озноба порой становится гормональный дисбаланс во время климактерического периода.
Озноб может быть одним из симптомов анемии – заболевания, сопровождающегося снижением количества красных клеток крови (эритроцитов) и содержащегося в них гемоглобина.
Нередко озноб возникает в ответ на повышение или понижение артериального давления. В таком случае помимо озноба пациента будут беспокоить головокружение, резкая слабость, тошнота, рвота.
Озноб без повышения температуры может быть симптомом хронизации инфекционного процесса.
На озноб нередко жалуются люди с дефицитом массы тела (значение индекса массы тела менее 18,5 кг/м2). Для расчета индекса массы тела нужно значение массы тела в килограммах разделить на значение роста в метрах, предварительно возведенное в квадрат.
В некоторых случаях стресс, психоэмоциональное напряжение и тяжелые физические нагрузки являются причиной озноба на фоне нормальной температуры тела.
Озноб может стать побочной реакцией на прием некоторых медикаментов, поэтому при обращении к врачу следует сообщать обо всех принимаемых лекарственных препаратах.
Таким образом, озноб возникает при следующих заболеваниях:
- Острые респираторные заболевания (грипп, ОРВИ, коронавирус).
- Острые инфекционные заболевания верхних и нижних дыхательных путей (синусит, ангина, перитонзиллярный абсцесс, крупозная пневмония).
- Бактериальный эндокардит.
- Инфекционные и воспалительные заболевания пищеварительной системы (бактериальный гастроэнтерит, ротавирусная инфекция, острый панкреатит).
- Инфекционные и воспалительные заболевания верхних и нижних мочевыводящих путей (цистит, уретрит, пиелонефрит, мочекаменная болезнь).
- Заболевания эндокринной системы (гипотиреоз, сахарный диабет).
- Гипертонический криз.
- Онкологические заболевания.
- Туберкулез.
- Малярия.
- Аллергическая реакция.
- Переохлаждение.
- Анемия.
- Стресс, тревожное расстройство, депрессивное расстройство.
Если озноб возник на фоне высокой температуры, особенно у пожилых пациентов или маленьких детей, гипертонического криза, резкого падения сахара в крови, аллергической реакции, то может потребоваться экстренный вызов скорой медицинской помощи.
Диагностика и обследования при ознобе
При обращении пациента с жалобами на озноб врач собирает подробный анамнез, выясняет, сопровождается ли озноб повышением температуры, проводит тщательный физикальный осмотр пациента с целью поиска инфекционного очага, выясняет, какие еще симптомы беспокоят больного, узнает, принимает ли пациент какие-либо лекарственные препараты.
В зависимости от предполагаемой причины появления озноба с целью уточнения диагноза врач может назначить следующие обследования:
-
клинический анализ крови с развернутой лейкоцитарной формулой позволяет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях, исключить анемию;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сахарный диабет: причины появления, симптомы, диагностика и способы лечения.
Определение
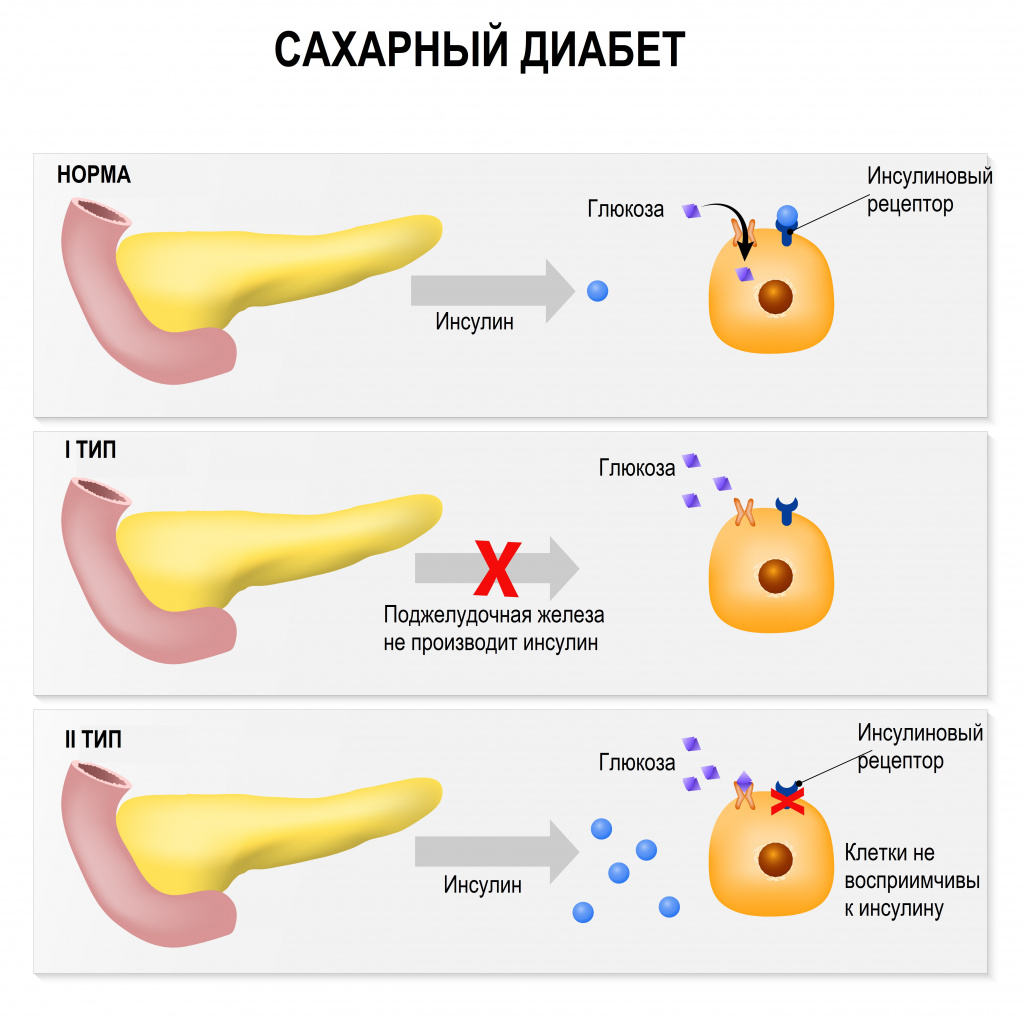
Сахарный диабет (СД) – группа хронических эндокринных патологий, связанных с нарушением усвоения глюкозы, возникающих в результате абсолютной или относительной инсулиновой недостаточности.
Основное его клиническое проявление – длительная гипергликемия вследствие нарушения метаболизма глюкозы в организме.
Причины появления сахарного диабета
Этиологию или патогенез большинства типов СД упрощенно можно описать как нарушение чувствительности к инсулину или как нарушение секреции инсулина.
Инсулин — это гормон, регулирующий уровень содержания сахара в крови и синтезирующийся β-клетками поджелудочной железы - последовательно, в несколько этапов. При диабете поджелудочная железа не вырабатывает достаточно инсулина или организм не может эффективно использовать вырабатываемый ею инсулин. Физиологическим и наиболее важным стимулятором секреции инсулина является глюкоза. Практически во всех тканях организма инсулин влияет на обмен углеводов, жиров, белков и электролитов, увеличивая транспорт глюкозы, белка и других веществ через мембрану клетки. Эндогенный инсулин сначала поступает в печень и лишь затем, меньшая его часть, - в большой круг кровообращения и почки.
К инсулинозависимым тканям относится печень, мышцы и жировая ткань. В клетки этих тканей глюкоза может попасть только с помощью инсулина. Если в организме мало инсулина или клетки невосприимчивы к нему, то глюкоза остается в крови. К инсулиннезависимым тканям относится эндотелий сосудов, нервная ткань и хрусталик глаза.
Хроническая гипергликемия при сахарном диабете сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
Классификация заболевания
По МКБ-10 сахарный диабет имеет кодировки Е10-Е14, однако классификация включает в себя еще 5 уточняющих диагнозов:
- E10 - сахарный диабет I типа.
- E11 - сахарный диабет II типа.
- E12 - сахарный диабет, связанный с недостаточностью питания.
- E13 - другие уточненные формы сахарного диабета.
- E14 - сахарный диабет неуточненный.
- с кетоацидозом (кетоацидотическая) или без него;
- гиперосмолярная;
- гипогликемическая.
- кетоацидоза (ацидоза без упоминания о коме, кетоацидоза без упоминания о коме);
- поражения почек (диабетическая нефропатия, интракапиллярный гломерулонефроз, синдром Киммельстила-Уилсона);
- поражений глаз (диабетическая: катаракта, ретинопатия);
- неврологических осложнений (амиотрофии, автономной невропатии, мононевропатии, полиневропатии);
- нарушений периферического кровообращения (гангрена, язва);
- других уточненных осложнений (диабетической артропатии и т.д.);
- множественными осложнениями;
- неуточненными осложнениями.
- для определения тактики лечения;
- для стимулирования исследования причин и механизмов развития заболевания;
- для обеспечения основы для эпидемиологических исследований.
Наиболее распространенный тип, который определяется различной степенью дисфункции β-клеток и инсулинорезистентностью. СД II типа развивается у людей старшего возраста. Среди основных факторов риска его развития – несбалансированное питание, гиподинамия, избыточный вес, отягощенная наследственность.
- Медленно латентно развивающийся иммуноопосредованный СД у взрослых, при котором дольше сохраняется функция β-клеток.
- СД II типа со склонностью к кетозу и дефициту инсулина (не иммуноопосредованный). Абсолютная потребность в заместительной инсулинотерапии у этих больных может появляться и исчезать.
- Моногенный СД связан с определенными мутациями гена, имеет несколько клинических проявлений, требующих различного лечения. Встречается в детском и молодом возрасте, имеет признаки тяжелой инсулинорезистентности без ожирения.
- СД, связанный с заболеваниями и травмами экзокринной части поджелудочной железы.
- СД, ассоциированный с эндокринопатиями (акромегалия, синдром Кушинга, глюкагонома, гипертиреоз и другие).
- СД, индуцированный лекарственными препаратами или химическими веществами.
- СД, развивающийся в исходе вирусных и бактериальных инфекций.
- Необычные специфические формы иммуноопосредованного СД связаны с редкими иммунными заболеваниями. СД, диагностированный в первые 6 месяцев жизни, в большинстве случаев не является типичным аутоиммунным СД, а относится к так называемому неонатальному СД.
- Другие генетические синдромы, иногда связанные с СД.
- Неклассифицированный СД - должен использоваться временно, когда нет четкой диагностической категории в дебюте заболевания.
- СД I типа или СД II типа, выявленные при беременности.
- Гестационный СД - гипергликемия ниже диагностического порога СД.
Диабет I типа – инсулинозависимый. Заболевание является следствием тотальной инсулиновой недостаточности в организме и чаще всего обнаруживается у лиц молодого возраста. Инсулиновая недостаточность развивается стремительно и имеет классические клинические проявления:
- частые обильные мочеиспускания;
- постоянное чувство жажды;
- потеря веса;
- повышенный аппетит;
- слабость;
- частые головокружения;
- помутнение зрения;
- плохая заживляемость ран, гнойнички на коже.
Диагностика сахарного диабета
Диагностика включает в себя установление формы заболевания, оценку общего состояния организма пациента, выявление сопутствующих патологий.
При наличии оснований подозревать у пациента впервые выявленный сахарный диабет назначаются лабораторные методы обследования.
-
Вначале проводится оценка уровня гликированного гемоглобина и/или уровня глюкозы натощак.
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
Что такое сахарный диабет 2 типа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, диабетолога со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Эпидемия сахарного диабета (СД) длится уже достаточно долго. [9] По данным Всемирной организации здравоохранения (ВОЗ) в 1980 году на планете было около 150 миллионов человек, страдающих от СД, а в 2014 году — около 421 миллионов. К сожалению, тенденция к регрессу заболеваемости за последние десятилетия не наблюдается, и уже сегодня можно смело заявить, что СД является одним из распространённых и тяжёлых болезней.
Сахарный диабет II типа (Type 2 diabetes) — хроническое неинфекционное, эндокринное заболевание, которое проявляется глубокими нарушениями липидного, белкового и углеводного обменов, связанного с абсолютным или же относительным дефицитом гормона, производимого поджелудочной железой.
У пациентов с СД II типа поджелудочная железа продуцирует достаточное количество инсулина — гормона, регулирующего углеводный обмен в организме. Однако из-за нарушения метаболических реакций в ответ на действие инсулина возникает дефицит этого гормона.
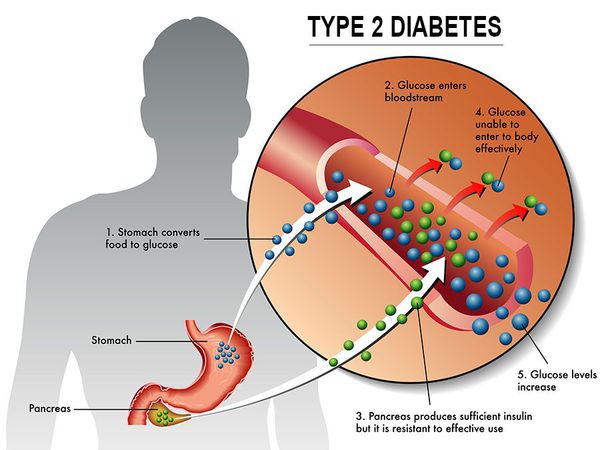
Инсулиннозависимый СД II типа имеет полигенную природу, а также является наследственным заболеванием.
Причиной возникновения данной патологии является совокупность определённых генов, а её развитие и симптоматика определяется сопутствующими факторами риска, такими как ожирение, несбалансированное питание, низкая физическая активность, постоянные стрессовые ситуации, возраст от 40 лет, бессонница. [1] [10]
Нарастающая пандемия ожирения и СД II типа тесно связаны и представляют основные глобальные угрозы здоровью в обществе. [3] Именно эти патологии являются причинами появления хронических заболеваний: ишемической болезни сердца, гипертонии, атеросклероза и гиперлипидемии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сахарного диабета 2 типа
Чаще всего симптоматика при СД II типа выражена слабо, поэтому данное заболевание можно обнаружить благодаря результатам лабораторных исследований. Поэтому людям, относящимся к группе риска (наличие ожирения, высокого давления, различных метаболических синдромов, возраст от 40 лет), следует проходить плановое обследование для исключения или своевременного выявления болезни.
К основным симптомам СД II типа следует отнести:
- перманентную и немотивированную слабость, сонливость;
- постоянную жажду и сухость во рту;
- полиурию — учащённое мочеиспускание;
- усиленный аппетит (в период декомпенсации (прогрессирования и ухудшения) болезни аппетит резко снижается);
- кожный зуд (у женщин часто возникает в области промежности);
- медленно заживающие раны;
- затуманенное зрение;
- онемение конечностей.
Период декомпенсации заболевания проявляется сухостью кожи, снижением упругости и эластичности, грибковыми поражениями. В связи с аномально повышенным уровнем липидов возникает ксантоматоз кожи (доброкачественные новообразования).
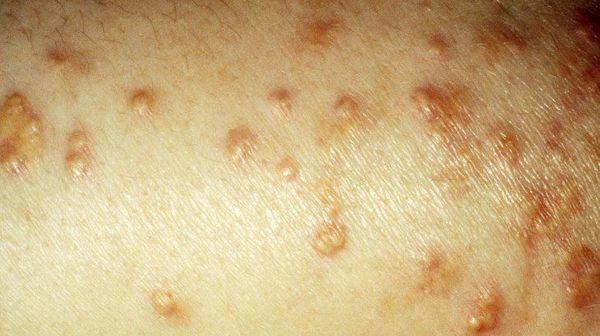
У больных СД II типа ногти подвержены ломкости, потере цвета или же появлению желтизны, а 0,1 – 0,3% пациентов страдают липоидным некробиозом кожи (отложения жиров в разрушенных участках коллагенового слоя).
Помимо симптомов самого СД II типа дают о себе знать также симптомы поздних осложнений заболевания: язвы на ногах, снижение зрения, инфаркты, инсульты, поражения сосудов ног и другие патологии.
Патогенез сахарного диабета 2 типа
Основная причина возникновения СД II типа — это инсулинорезистентность (утрата реакции клеток на инсулин), обусловленная рядом факторов внешней среды и генетическими факторами, протекающая на фоне дисфункции β-клеток. Согласно исследовательским данным, при инсулинорезистентности снижается плотность инсулиновых рецепторов в тканях и происходит транслокация (хромосомная мутация) ГЛЮТ-4 (GLUT4).
Повышенный уровень инсулина в крови (гиперинсулинемия) приводит к уменьшению количества рецепторов на клетках-мишенях. Со временем β -клетки перестают реагировать на повышающийся уровень глюкозы. В итоге образуется относительный дефицит инсулина, при котором нарушается толерантность к углеводам.
Дефицит инсулина приводит к снижению утилизации глюкозы (сахара) в тканях, усилению процессов расщипления гликогена до глюкозы и образования сахара из неуглеводных компонентов в печени, тем самым повышая продукцию глюкозы и усугубляя гимергликемию — симптом, характеризующийся повышенным содержанием сахара в крови.
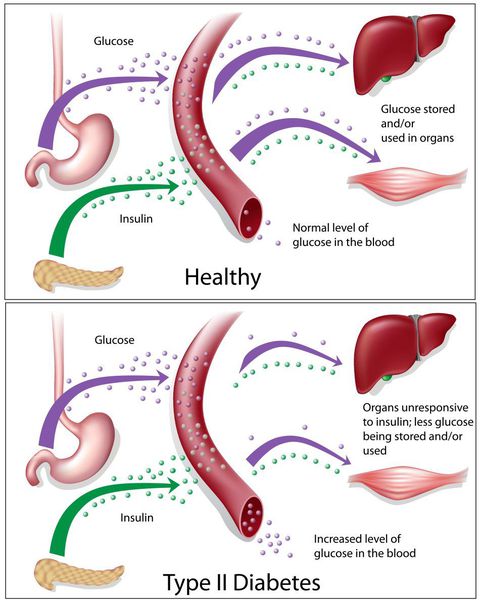
Окончания периферических двигательных нервов выделяют кальцитонин-подобный пептид. Он способствует подавлению секреции инсулина путём активизации АТФ-зависимых калиевых каналов (K+) в мембранах β-клеток, а также подавлению поглощения глюкозы скелетными мышцами.
Избыточный уровень лептина — главного регулятора энергетического обмена — способствует подавлению секреции инсулина, приводя к возникновению инсулинорезистентности скелетных мышц к жировой ткани.
Таким образом инсулинорезистентность включается в себя различные метаболические изменения: нарушение толерантности к углеводам, ожирение, артериальная гипертензия, дислипопротеидемия и атеросклероз. Главную роль в патогенезе этих нарушений играет гиперинсулинемия, как компенсаторное следствие инсулинорезистентности. [6]
Классификация и стадии развития сахарного диабета 2 типа
В настоящее время российские диабетологи классифицируют СД по степени тяжести, а также по состоянию углеводного обмена. Однако Международная Федерация диабета (МФД) довольно часто вносит изменения в цели лечения диабета и классификации его осложнений. По этой причине российские диабетологи вынуждены, постоянно изменять принятые в России классификации СД II типа по тяжести и степени декомпенсации заболевания.
Существуют три степени тяжести заболевания:
- I степень — наблюдаются симптомы осложнений, дисфункция некоторых внутренних органов и систем. Улучшение состояния достигается путём соблюдения диеты, назначается применение препаратов и инъекций.
- II степень — достаточно быстро появляются осложнения органа зрения, происходит активное выделение глюкозы с мочой, появляются проблемы с конечностями. Медикаментозная терапия и диеты не дают эффективных результатов.
- III степень - происходит выведение глюкозы и белка с мочой, развивается почечная недостаточность. В этой степени патология не поддаётся лечению.
По состоянию углеводного обмена выделяют следующие стадии СД II типа:
- компенсированная — нормальный уровень сахара в крови, достигнутый с помощью лечения, и отсутствие сахара в моче;
- субкомпенсированая — уровень глюкозы в крови (до 13,9 ммоль/л) и в моче (до 50 г/л) умеренный, при этом ацетон в урине отсутствует;
- декомпенсированная — все показатели, характерные для субкомпенсации, значительно повышены, в моче обнаруживается ацетон.
Осложнения сахарного диабета 2 типа
К острым осложнениям СД II типа относятся:
- Кетоацидотическая кома — опасное состояние, при котором происходит тотальная интоксикация организма кетоновыми телами, а также развивается метаболический ацидоз (увеличение кислотности), острая печёночная, почечная и сердечно-сосудистая недостаточность.
- Гипогликемическая кома — состояние угнетения сознания, развивающееся при резком уменьшении содержания глюкозы в крови ниже критической отметки.
- Гиперосмолярная кома — данное осложнение развивается в течение нескольких дней, в результате которого нарушается метаболизм, клетки обезвоживаются, резко увеличивается уровень глюкозы в крови.
Поздними осложнениями СД II типа являются:
- диабетическая нефропатия (патология почек);
- ретинопатия (поражение сетчатки глаза, способное привести к слепоте);
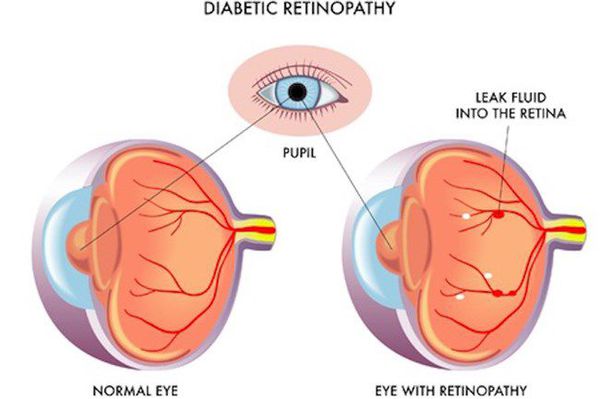
- полинейропатия (поражение периферических нервов, при котором конечности теряют чувствительность);
- синдром диабетической стопы (образование на нижних конечностях открытых язв, гнойных нарывов, некротических (отмирающих) тканей).
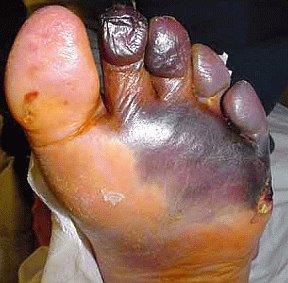
Диагностика сахарного диабета 2 типа
Для того чтобы диагностировать СД II типа необходимо оценить симптомы болезни и провести следующие исследования:
Лечение сахарного диабета 2 типа
Лечение СД II типа предполагает решение основных задач:
- компенсировать недостаток инсулина;
- скорректировать гормонально-метаболические нарушения;
- осуществление терапии и профилактики осложнений.
Для их решения применяется следующие методы лечения:
- диетотерапия;
- физические нагрузки;
- применение сахароснижающих препаратов;
- инсулинотерапия;
- хирургическое вмешательство.
Диетотерапия
Диета при СД II типа, как и обычная диета, предполагает оптимальное соотношение основных веществ, содержащихся в продуктах: белки должны составлять 16% суточного рациона, жиры — 24%, а углеводы — 60%. Отличие диеты при диабете II типа заключается в характере потребляемых углеводов: рафинированные сахара заменяются медленно усваиваемыми углеводами. Так как данное заболевание возникает у полных людей, потеря веса является важнейшим условием, нормализующим содержание глюкозы в крови. В связи с этим рекомендована калорийность диеты, при которой пациент еженедельно будет терять 500 г массы тела до момента достижения идеального веса. Однако при этом еженедельное уменьшение веса не должно превышать 2 кг, в противном случае это приведёт к избыточной потере мышечной, а не жировой ткани. Количество калорий, необходимое для суточного рациона пациентов с СД II типа, рассчитывается следующим образом: женщинам нужно умножить идеальный вес на 20 ккал, а мужчинам — на 25 ккал.
При соблюдении диеты необходимо принимать витамины, так как во время диетотерапии происходит избыточное выведение их с мочой. Нехватку витаминов в организме можно компенсировать при помощи рационального употребления полезных продуктов, таких как свежая зелень, овощи, фрукты и ягоды. В зимние и весенние периоды возможен приём витаминов в дрожжевой форме.
Физическая нагрузка
Верно подобранная система физических упражнений, с учётом течения заболевания, возраста и присутствующих осложнений, способствует значительному улучшению состояния больного СД. Эта методика лечения хороша тем, что необходимость применения инсулита практически отпадает, так как во время физических нагрузок глюкоза и липиды сгорают без его участия.
Лечение сахароснижающими препаратами
На сегодняшний день используют производные сахароснижающих препаратов:
- сульфонилмочевины (толбутамид, глибенкламид);
- бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин);
- тиазолидиндионы (глитазоны), схожие по свойствам с бигуанидами (пиоглитазон, росиглитазон);
- ингибиторы альфа-глюкозидаз, снижающие темпы всасывания глюкозы в желудочно-кишечном тракте (акарбоза);
- агонисты рецепторов глюкагоноподобного пептида-1, стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, аппетит и массу тела, замедляющие эвакуацию пищевого комка из желудка (эксенатид, лираглутид);
- ингибиторы депептидил-пептидазы-4, также стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, не влияющие на скорость эвакуации пищи из желудка и оказывающие нейтральное действие на массу тела (ситаглиптин, вилдаглиптин);
- ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины), снижающие реабсорбцию (поглощение) глюкозы в почках, а также массу тела (дапаглифлозин,эмпаглифлозин).
Инсулинотерапия
В зависимости от тяжести болезни и возникающих осложнений врач назначает приём инсулина. Данный метод лечения показан примерно в 15-20% случаев. Показаниями к применению инсулинотерапии являются:
- быстрая потеря веса без видимой на то причины;
- возникновение осложнений;
- недостаточная эффективность других сахароснижающих препаратов.
Хирургическое лечение
Несмотря на множество гипогликемических препаратов, остаётся не решённым вопрос об их правильной дозировке, а также о приверженности пациентов к выбранному методу терапии. Это, в свою очередь, создаёт трудности при достижении длительной ремиссии СД II типа. Поэтому всё большую популярность в мире получает оперативная терапия данного заболевания — бариатрическая или метаболическая хирургия. МФД считает данный метод лечения пациентов с СД II типа эффективным. В настоящее время в мире проводится более 500 000 бариатрических операций в год. Существует несколько видов метаболической хирургии, самыми распространёнными являются шунтирование желудка и мини гастрошунтирование. [4]
Шунтирование желудка по Ру
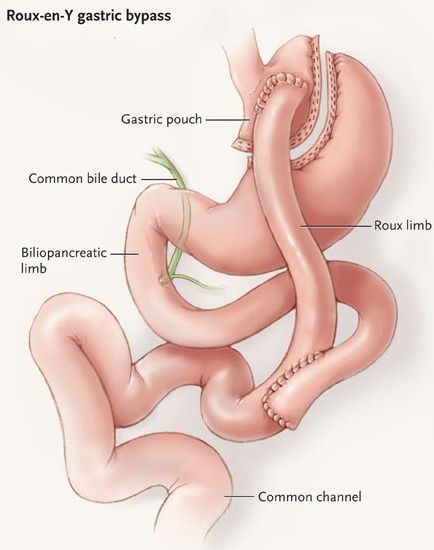
Во время шунтирования, желудок пересекается ниже пищевода таким образом, чтоб его объём сократился до 30 мл. Оставшаяся большая часть желудка не удаляется, а заглушается, предотвращая попадание в неё пищи. [5] В результате пересечения образуется маленький желудок, к которому затем пришивается тонкая кишка, отступив 1 м от её окончания. Таким образом пища будет прямиком попадать в толстую кишку, при этом обработка её пищеварительными соками снизится. Это, свою очередь, провоцирует раздражение L-клеток подвздошной кишки, способствующее снижению аппетита и увеличению роста клеток, синтезирующих инсулин.
Мини шунтирование желудка
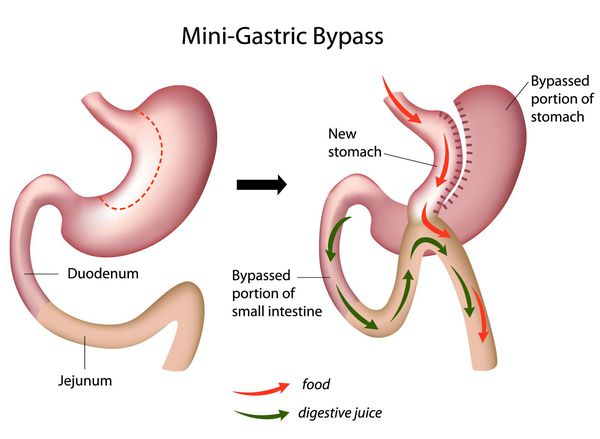
Главное отличие минигастрошунтирования от классического шунтирования желудка — сокращение количества анастомозов (соединений отрезков кишки). [2] При выполнении традиционной операции накладывается два анастомоза: соединение желудка и тонкой кишки и соединение разных отделов тонкой кишки. При минигастрошунтировании анастомоз один — между желудком и тонкой кишкой. Благодаря малому объёму вновь сформированного желудка и быстрому поступлению еды в тонкую кишку у пациента возникает чувство насыщения даже после приёма незначительных порций пищи.
К другим видам бариатрической хирургии относятся:
- гастропликация — ушивание желудка, предотвращающее его растягивание; [8]
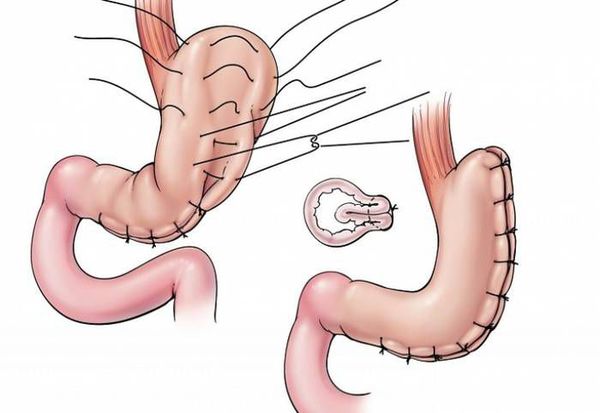
- рукавная гастропластика (иначе её называют лапароскопической продольной резекцией желудка) — отсечение большей части желудка и формирование желудочной трубки объёмом 30 мл, которое способствует быстрому насыщению, а также позволяет избежать соблюдения строгой диеты;
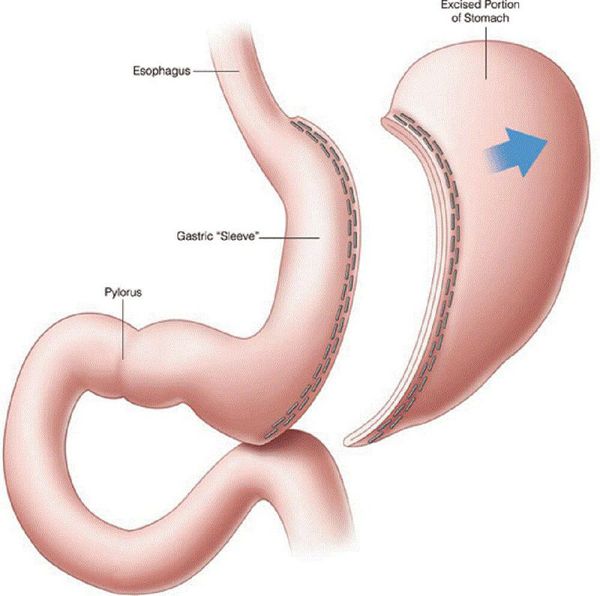
- бандажирование желудка — уменьшение объёма желудка с помощью специального кольца (бандажа), накладывающегося на верхнюю часть желудка (данное вмешательство обратимо).
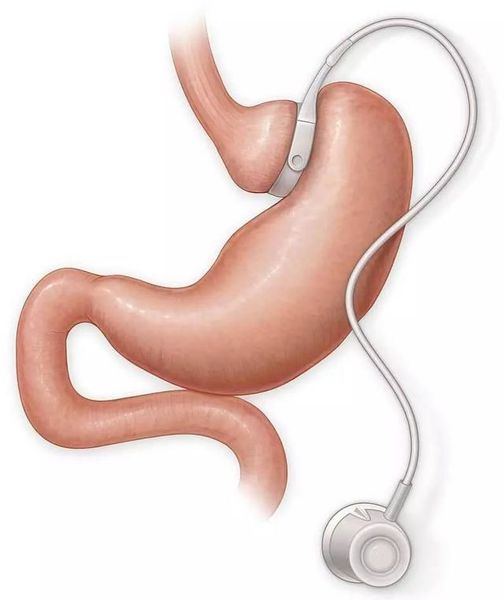
Противопоказания к проведению хирургического лечения — наличие у пациента эзофагита (воспаления слизистой оболочки пищевода), варикозного расширения вен пищевода, портальной гипертенззи, цирозща печени, язвенной болезни желудка или двенадцатиперстной кишки, хронического панкреатита, беременности, алкоголизма, тяжёлых заболеваний сердечно-сосудистой системы или психических расстройств, а также длительное применение гормональных препаратов.
Прогноз. Профилактика
К сожалению, полностью излечиться от СД II типа невозможно. Однако существуют способы улучшения качества жизни пациентов с данным заболеванием.
На сегодняшний день существует большое количество “баз”, где специалисты-эндокринологи объясняют пациентам, каким должен быть их уклад жизни, как правильно питаться, какие продукты не следует употреблять, какими должны быть ежедневные физические нагрузки.
Также создано огромное количество сахароснижающих препаратов, которые ежегодно совершенствуются. Для того, чтобы они оказывали положительное влияние на организма, медикаменты необходимо принимать регулярно.
Практика показывает, что соблюдение всех рекомендаций эндокринологов улучшает процесс лечения СД II типа.
Оперативным методом, повышающим качество жизни при СД II типа по мнению МФД, является бариатрическая хирургия.
Значительно улучшить состояние пациентов с данным заболеванием позволяет проведение гастроинтестинальных операций (терапия морбидного ожирения), вследствие которой нормализуется уровень гликогемоглобина и глюкозы в крови, теряется необходимость применения антидиабетических препаратов и инсулина.
Бариатрическая хирургия может привести к значительной и устойчивой ремиссии, а также к улучшению течения СД II типа и других метаболических факторов риска у тучных пациентов. Хирургическое вмешательство в течение 5 лет после установления диагноза чаще всего приводит к долговременной ремиссии.
Для предупреждения возникновения СД II типа необходимо соблюдать следующие меры профилактики:
Читайте также:

