Как лечить скарлатину гомеопатией
Обновлено: 18.04.2024
Скарлатина – острое инфекционное заболевание, проявляющееся мелкоточечной сыпью, лихорадкой, общей интоксикацией, ангиной. Возбудитель болезни – стрептококк группы А. Заражение происходит от больных воздушно-капельным путем (при кашле, чихании, разговоре), а также через предметы обихода (посуда, игрушки, белье). Особенно опасны больные как источники инфекции в первые дни болезни.
Что провоцирует / Причины Скарлатины:
Возбудитель - стрептококк группы A (S. pyogenes), также вызывающий другие стрептококковые инфекции - ангины, хронические тонзиллиты, ревматизм, острый гломерулонефрит, стрептодермии, рожу и др.
Бета-гемолитический токсигенный стрептококк группы А заселяет носоглотку, реже кожу, вызывая местные воспалительные изменения (ангина, регионарный лимфаденит). Продуцируемый им экзотоксин вызывает симптомы общей интоксикации и экзантему. Стрептококк при условиях, благоприятствующих микробной инвазии, вызывает септический компонент, проявляющийся лимфаденитом, отитом, септицемией. В развитии патологического процесса большую роль играют аллергические механизмы, участвующие в возникновении и патогенезе осложнений в позднем периоде болезни. Развитие осложнений нередко связано со стрептококковой суперинфекцией или реинфекцией.
Механизм передачи - аэрозольный, путь передачи - воздушно-капельный. Обычно заражение происходит при длительном тесном общении с больным или носителем. Возможны алиментарный (пищевой) и контактный (через загрязнённые руки и предметы обихода) пути инфицирования.
Естественная восприимчивость людей высокая. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами бактерий, выделяющих эритрогенные токсины типов А, В и С. Постинфекционный иммунитет типоспецифический; при инфицировании стрептококками группы А другого серовара возможно повторное заболевание.
Характерна связь скарлатины с предшествующими заболеваниями ангиной и другими респираторными проявлениями стрептококковой инфекции, возникающими в детских дошкольных учреждениях, особенно вскоре после их формирования. Заболеваемость в осенне-зимне-весенний период наиболее высокая.
В силу несовершенства системы регистрации, слабо развитой и не всегда доступной населению медицинской помощи, данные официальной статистики царской России не отражают истинного уровня заболеваемости скарлатиной. В отличие от прошлых веков за XX век мы располагаем достаточно обширной информацией.
Патогенез (что происходит?) во время Скарлатины:
Возбудитель проникает в организм человека через слизистые оболочки зева и носоглотки, в редких случаях возможно заражение через слизистые оболочки половых органов или повреждённую кожу. В месте адгезии бактерий формируется местный воспалительно-некротический очаг. Развитие инфекционно-токсического синдрома обусловлен в первую очередь поступлением в кровоток эритрогенного токсина стрептококков (токсина Дика), а также действием пептидогликана клеточной стенки. Токсинемия приводит к генерализованному расширению мелких сосудов во всех органах, в том числе в кожных покровах и слизистых оболочках, и появлению характерной сыпи. Синтез и накопление антитоксических антител в динамике инфекционного процесса, связывание ими токсинов в последующем обусловливают уменьшение и ликвидацию проявлений токсикоза и постепенное исчезновение сыпи. Одновременно развиваются умеренные явления периваскулярной инфильтрации и отёка дермы. Эпидермис пропитывается экссудатом, его клетки подвергаются ороговению, что в дальнейшем приводит к шелушению кожи после угасания скарлатинозной сыпи. Сохранение прочной связи между ороговевшими клетками в толстых слоях эпидермиса на ладонях и подошвах объясняет крупнопластинчатый характер шелушения в этих местах.
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан, белок М) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНК-аза и др.) обусловливают развитие реакций гиперчувствительности замедленного типа, аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза. Во многих случаях их можно считать причиной развития гломерулонефрита, артериитов, эндокардитов и других осложнений иммунопатологического характера.
Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где происходит их накопление, сопровождающееся развитием воспалительных реакций с очагами некроза и лейкоцитарной инфильтрации. Последующая бактериемия в некоторых случаях может привести к проникновению микроорганизмов в различные органы и системы, формированию гнойно-некротических процессов в них (гнойного лимфаденита, отита, поражений костной ткани височной области, твёрдой мозговой оболочки, височных синусов и т.д.).
Симптомы Скарлатины:
Инкубационный период колеблется от 1 до 10 дней. Типичным считают острое начало заболевания; в некоторых случаях уже в первые часы болезни температура тела повышается до высоких цифр, что сопровождается недомоганием, головной болью, слабостью, тахикардией, иногда болями в животе. При высокой лихорадке в первые дни заболевания больные возбуждены, эйфоричны и подвижны или, наоборот, вялы, апатичны и сонливы. Вследствие выраженной интоксикации часто бывает рвота. Вместе с тем следует подчеркнуть, что при современном течении скарлатины температура тела может быть невысокой.
В некоторых случаях наряду с типичной скарлатинозной сыпью могут появляться мелкие везикулы и макуло-папулёзные элементы. Сыпь может появляться поздно, лишь на 3-4-й день болезни, или вообще отсутствовать.
К 3-5-м суткам заболевания самочувствие больного улучшается, температура тела начинает постепенно снижаться. Сыпь бледнеет, постепенно исчезает и к концу первой или началу 2-й недели сменяется мелкочешуйчатым шелушением кожи (на ладонях и подошвах оно носит крупнопластинчатый характер).
Интенсивность экзантемы и сроки её исчезновения могут быть различными. Иногда при лёгком течении скарлатины скудная сыпь может исчезнуть через несколько часов после появления. Выраженность шелушения кожи и его длительность прямо пропорциональны обилию предшествовавшей сыпи.
Экстрабуккальная скарлатина. Воротами инфекции становятся места поражения кожи - ожоги, ранения, очаги стрептодермии и т.д. Сыпь имеет тенденцию распространяться от места внедрения возбудителя. При этой редкой в настоящее время форме заболевания воспалительные изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют.
Стёртые формы скарлатины. Часто встречают у взрослых. Протекают со слабо выраженными общетоксическими симптомами, изменениями в ротоглотке катарального характера, скудной, бледной и быстро исчезающей сыпью. Вместе с тем у взрослых заболевание может иногда проходить и в тяжёлой, так называемой токсико-септической форме.
Токсико-септическая форма развивается редко и, как правило, у взрослых лиц. Характерны бурное начало с гипертермией, быстрое развитие сосудистой недостаточности (глухие тоны сердца, падение артериального давления, нитевидный пульс, холодные конечности), нередко возникают геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза (поражения сердца, суставов, почек) или септического характера (лимфадениты, некротическая ангина, отиты и др.).
Осложнения
К наиболее частым осложнениям скарлатины относят гнойный и некротический лимфаденит, гнойный отит, а также осложнения инфекционно-аллергического генеза, чаще возникающие у взрослых больных - диффузный гломерулонефрит, миокардит.
Диагностика Скарлатины:
Скарлатину следует отличать от кори, краснухи, псевдотуберкулёза, лекарственных дерматитов. В редких случаях развития фибринозных налётов и особенно при их выходе за пределы миндалин заболевание необходимо дифференцировать от дифтерии.
Лабораторная диагностика
Отмечают изменения гемограммы, типичные для бактериальной инфекции: лейкоцитоз, нейтрофилию со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выделение возбудителя практически не проводят в связи с характерной клинической картиной заболевания и широким распространением бактерий у здоровых лиц и больных другими формами стрептококковой инфекции. Для экспресс-диагностики применяют РКА, выявляющую антигены стрептококков.
Лечение Скарлатины:
В настоящее время лечение скарлатины осуществляют на дому, за исключением тяжёлых и осложнённых случаев. Необходимо соблюдать постельный режим в течение 7-10 дней. Этиотропным препаратом выбора остаётся пенициллин в суточной дозе 6 млн ЕД (для взрослых) курсом 10 сут. Альтернативные препараты - макролиды (эритромицин в дозе 250 мг 4 раза в сутки или 500 мг 2 раза в сутки) и цефалоспорины I поколения (цефазолин по 2-4 г/сут). Курс лечения также составляет 10 дней. При наличии противопоказаний к указанным препаратам можно применять полусинтетические пенициллины, линкозамиды. Назначают полоскания горла раствором фурацилина (1:5000), настоями ромашки, календулы, эвкалипта. Показаны витамины и антигистаминные средства в обычных терапевтических дозах.
Профилактика Скарлатины:
Мероприятия в эпидемическом очаге
При скарлатине обязательной госпитализации подлежат следующие лица:
- больные с тяжёлыми и среднетяжёлыми формами инфекции;
- больные из детских учреждений с круглосуточным пребыванием детей (домов ребёнка, детских домов, школ-интернатов, санаториев и т.д.);
- больные из семей, где есть дети в возрасте до 10 лет, не болевшие скарлатиной;
- любые больные при невозможности надлежащего ухода на дому;
- больные из семей, где есть лица, работающие в детских дошкольных учреждениях, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, при невозможности их изоляции от заболевшего.
Выписку больного скарлатиной из стационара осуществляют после клинического выздоровления, но не ранее 10 дней от начала заболевания.
Порядок допуска переболевших скарлатиной и ангиной в детские учреждения:
- реконвалесцентов из числа детей, посещающих детские дошкольные учреждения и первые два класса школ, допускают в эти учреждения через 12 дней после клинического выздоровления;
- для больных скарлатиной детей из закрытых детских учреждений после выписки из стационара дополнительная 12-дневная изоляция допустима в том же закрытом детском учреждении при наличии в нём условий для надёжной изоляции реконвалесцентов;
- взрослых реконвалесцентов из группы декретированных профессий с момента клинического выздоровления на 12 дней переводят на другую работу (где они эпидемиологически не будут опасны);
- больных ангинами из очага скарлатины (детей и взрослых), выявленных на протяжении 7 дней с момента регистрации последнего случая скарлатины, не допускают в перечисленные выше учреждения в течение 22 дней со дня их заболевания (так же, как и больных скарлатиной).
При регистрации заболеваний скарлатиной в детских дошкольных учреждениях на группу, где выявлен больной, накладывают карантин сроком на 7 дней с момента изоляции последнего больного скарлатиной. В группе в обязательном порядке проводят термометрию, осмотр зева и кожных покровов детей и персонала. При появлении у кого-либо из детей повышенной температуры тела или симптомов острого заболевания верхних дыхательных путей следует провести немедленную их изоляцию от окружающих с обязательным осмотром кожных покровов.
Всех контактировавших с больными, а также лиц с хроническими воспалительными поражениями носоглотки подвергают санации томицидом в течение 5 сут (полоскание или орошение зева 4 раза в день после еды). В помещении, где находится больной стрептококковой инфекцией, проводят регулярную текущую дезинфекцию 0,5% раствором хлорамина, посуду и бельё регулярно кипятят. Заключительную дезинфекцию не проводят.
Детей, посещающих детские дошкольные учреждения и первые два класса школы, не болевших скарлатиной и общавшихся с больным скарлатиной на дому, не допускают в детское учреждение в течение 7 сут с момента последнего общения с больным. Взрослых декретированных профессий, общавшихся с больным, к работе допускают, но за ними устанавливают медицинское наблюдение в течение 7 дней для своевременного выявления возможных скарлатины и ангины.
Лиц с выявленными острыми респираторными поражениями (ангиной, фарингитом и др.) следует осмотреть на наличие сыпи и отстранить от занятий, сообщив участковому врачу. Допуск их в детские учреждения осуществляют после выздоровления и предоставления справки о проведении лечения антибиотиками.
Диспансерное наблюдение за переболевшими скарлатиной и ангиной проводят в течение 1 мес после выписки из стационара. Через 7-10 дней проводят клиническое обследование и контрольные анализы мочи и крови, по показаниям - ЭКГ. При отсутствии отклонений от нормы проводят повторное обследование через 3 нед, после чего снимают с диспансерного учёта. При наличии патологии в зависимости от локализации переболевшего необходимо передать под наблюдение ревматолога или нефролога.
К каким докторам следует обращаться если у Вас Скарлатина:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Скарлатины, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Сущность и происхождение болезни. Скарлатина есть заразительная болезнь, вызываемая особым ядом. Болезнь эта передается от человека к человеку и при посредстве вещей, бывших в соприкосновении со скарлатинозным больным. Климатические и почвенные условия не играют большой роли в возникновении скарлатины. Вследствие высокой заразительности своей, скарлатина почти всегда появляется в виде эпидемии. Большую роль в распространении скарлатины играют школы, так как болезнь может передаваться детям от братьев и сестер заболевшего ребенка.
Симптомы и течение. Главными признаками скарлатины являются: сыпь на коже, воспаление зева и повышение температуры. Течение скарлатины разделяется на периоды. 1) Скрытый период продолжается при скарлатине от одного до одиннадцати дней, в большинстве случаев 4-7 дней. Началом его считается предполагаемый момент заражения. Ребенок в это время чувствует себя совершенно здоровым, весело играет, так что окружающие совершенно не ожидают предстоящей опасности. 2) Период высыпания начинается по окончании скрытого периода совершенно внезапно. Ребенок вдруг заболевает, лицо бледнеет, глаза делаются тусклыми. Появляются тошнота и рвота. Температура сильно поднимается после предварительного озноба, и ребенок ложится в постель. Язык обложен, в зеве замечается точечная краснота, которая скоро делается сплошной; миндалевидные железы краснеют и припухают. Пульс учащен до 140–160 ударов в минуту. К концу суток появляется сыпь. На шее и груди появляется краснота, состоящая из отдельных маленьких точек, так что кожа вначале получает мраморный вид. Отсюда краснота быстро распространяется по всему телу и через несколько часов вся кожа ребенка имеет пурпурно-красный цвет; нос, подбородок и верхняя губа остаются не пораженными сыпью, так что эти части резко выдаются своею бледностью; на щеках же краснота кожи сплошная. Через 3–4 дня язык начинает очищаться, на нем выступают красные сосочки и он принимает характерный для скарлатины цвет и вид земляники. Общее состояние тяжелое, иногда появляются поносы. Продолжительность бывает различна; иногда сыпь исчезает уже через несколько часов, иногда же она исчезает медленно в течение нескольких дней, постепенно бледнея. Лихорадка продолжается 7-9 дней, температура быстро поднимается до 39–39,5° С в следующие два дня, а затем в течение 3-4 дней медленно падает. Явления со стороны нервной системы зависят от тяжести случая. В случаях средней тяжести они ограничиваются головной болью, слабостью, плохим сном. В тяжелых же случаях больные находятся в возбужденном состоянии, совершенно не спят, бредят, иногда появляются судороги, которые сменяются сонливостью и полной спячкой. 3) Период шелушения. Через несколько дней после побледнения кожи начинается шелушение ее. Вместе с тем исчезают и главные симптомы скарлатины; температура падает, краснота зева и опухоль подчелюстных желез исчезают, язык бледнеет. Само шелушение имеет характерное для скарлатины течение; на ладонях и ступнях кожица сходит большими лоскутьями, на туловище же и лице — мелкими кусочками, как отруби. Продолжительность шелушения от 2 до 4-х недель.
Не все случаи скарлатины имеют вышеописанное течение. Отклонения от вышеописанной картины болезни встречаются в ту и другую сторону, т. е. бывают более легкие и более тяжелые формы скарлатины. Легкие формы скарлатины отличаются тем, что в них главные симптомы (лихорадка, жаба и сыпь) выражены слабо, или тем, что какой-либо из этих симптомов совершенно отсутствует. При тяжелой форме некоторые припадки чрезвычайно усиливаются, температура очень высока, деятельность сердца слаба, общее состояние сильно страдает. Между тяжелыми формами следует особенно отметить так называемую злокачественную скарлатину, которая начинается внезапной рвотой и повышением температуры; последняя уже в несколько часов достигает 40,5–41,0° С; пульс част, сознание помрачено, конечности холодны. Очень часто смерть в таких случаях наступает уже на 3-й день. Если больной выживает, то у него около этого времени появляется сыпь, которая принимает фиолетовый оттенок, лихорадка остается высокой, как и вначале; лимфатические железы шеи распухают, потом нагнаиваются, воспаление зева получает дифтерический характер (т. е. в зеве происходит распад ткани). Через неделю обыкновенно наступает смерть.
При скарлатине осложнения могут встретиться во всех органах. О дифтерите зева и гнойном воспалении лимфатических желез мы уже упоминали. Такое же гнойное воспаление нередко происходит и в среднем ухе, в различных суставах, в сердечной сумке. Самое же важное и наичаще встречающееся осложнение скарлатины — это воспаление почек, которое обыкновенно появляется в начале третьей недели болезни. Самым явным признаком воспалениния почек служит появление в моче белка.
Распознавание основывается на присутствии трех характерных признаков скарлатины: лихорадки, жабы и сыпи, на быстром начале болезни, на появлении сыпи в первые же сутки после заболевания. Скажем несколько слов об отличии скарлатины от кори: распознавание основывается на присутствии характерной сыпи, лихорадки и катаральных явлений. От скарлатины корь отличается следующим: при скарлатине сыпь разлитая, состоящая из мелких точек, и появляется на лице позже, чем на других местах. Сыпь появляется не позже, чем на следующий день после появления лихорадки. При кори сыпь пятнистая, появляется первоначально на лице, на четвертый день болезни. Лихорадка при скарлатине начинается внезапно и падает постепенно. При кори начало лихорадки тоже внезапное; на следующий день температура понижается, а на четвертый день снова повышается, держится на этой высоте три дня и затем быстро падает. Особенно характерна для кори пятнистая краснота слизистой оболочки зева в конце периода предвестников, т. е. на 3-й день болезни. Заслуживают внимания также присутствующие уже в самом начале болезни катаральные явления.
Предсказание сомнительно во всех очень серьезных случаях скарлатины; всякое осложнение ухудшает предсказание, так как делает положение больного более тяжелым. Обыкновенная же простая скарлатина протекает благоприятно.
Для предупреждения заболевания скарлатиной здоровых детей всегда следует держать отдельно от заболевших и давать им белладонну 3 утром и вечером по 2 капли; это лекарство служит прекрасным предохраняющим средством от заболевания скарлатиной. Необходимо ежедневно осматривать горло как у больных, так и у здоровых детей, нет ли налетов, так как скарлатина часто сопровождается дифтеритом. При первых же признаках поражения горла назначается полосканье из фитолакка ∅ 30 капель на стакан, полоскать чаще и выплевывать; детям, не могущим или не умеющим полоскать горло, назначается попивать глотками почаще фитолакка ХЗ, 30 капель на стакан воды.
Из болезней, сопутствующих и осложняющих скарлатину, кроме самого частого — дифтерийного поражения горла, следует отметить: воспаление околоушной железы (паротит) с воспалением шейной клетчатки и образованием нагноения (нарыва), воспаление почек, воспаление сердца и околосердечной сумки, суставов и проч.
Лечение. Как только ребенок заболевает скарлатиной, его следует уложить в постель. Температура воздуха в комнате больного должна быть прохладной — 12-13° по Реомюру; покрыть больного следует легким покрывалом. В начале болезни, если существует запор, ставится клизма для очищения кишечника. Как питье, вода с лекарством или фитолакка ХЗ, 30 капель на стакан воды при поражении горла, или белладонна 3 при приливах к голове, поражении нервной системы. Против жара дается аконит ХЗ, каждые 1-2 часа по 5 капель.
Пища должна состоять из кипяченого молока и слизистых отваров. Ввиду того, что воспаление почек появляется не позже 21-го дня болезни, больной до истечения этого времени должен особенно остерегаться простуды. На воздух больного можно выпустить только после окончания шелушения, т. е. только через 4-6 недель после начала болезни.
Итак, главными лекарствами являются аконит З и белладонна 3, попеременно через 1-2 ч. по 2 капли, и полоскание фитолаккой, или попивать фитолакка ХЗ.
При налете в горле (дифтеритное поражение) — меркуриус цианатус 6, каждые 2 часа по 2 капли.
При опухоли лимфатических желез, воспалении околоушной железы — апис 3.
При осложнении со стороны среднего уха, для предупреждения развития процесса: пульсатилла 3; при образовании течи из уха: сначала гепар сульфурис 6, а позднее силицея 6.
При тифозном характере лихорадки, с беспамятством, бредом — рус ХЗ как питье, 30 капель на стакан, давать пить возможно чаще.
При упадке сердечной деятельности, большой слабости — арсеник 6 и лахезис 6.
При опасности осложнения со стороны легких — фосфор 6.
При затвердении лимфатических желез — барита карбоника 6, силицея 6 или калькареа карбоника 6.
При воспалении глаз, воспалении мозговых оболочек — апис 3 и белладонна 3.
При воспалении почек — теплые ванны, закутывание в шерстяное одеяло, вызывание пота, а внутрь кантарис 3 и геллеборус 1, через 2 часа попеременно по 2 капли.
Если болезнь затягивается, сыпь замедляется высыпанием, то давать гепар сульфурис 6, утром и вечером по 2 капли.
Дезинфекция. По-видимому, заразное начало скарлатины менее летуче, чем кори, ибо строгим уединением (изоляцией) больного можно воспрепятствовать дальнейшему распространению болезни, и она не переходит на все этажи, как корь. Зато оно более стойко, и комната, где лежит скарлатинозный больной, недостаточно дезинфецированная, может служить очагом заразы в продолжение многих месяцев и даже лет. Скарлатинозный заразителен сначала до конца болезни, но, в противоположность кори, заразительность усиливается от начала болезни до конца шелушения, и чешуйки шелухи являются весьма опасными носителями заразы, на что указывает следующий случай. Одна вдова, жившая с дочерью в Бретани, получила письмо от бывшей гувернантки дочерей из Германии. Гувернантка сообщала, что она перенесла недавно скарлатину и что в то время, как она пишет письмо, чешуйки падают на бумагу, с которой она их стряхивает. Через несколько дней по получении письма и мать и дочь заболели скарлатиной. Так как в местности, где они жили, скарлатины не было, то передатчиком заразы послужило письмо, на которое падали чешуйки шелухи.
Очевидно, что скарлатина, таким образом, может переноситься третьим лицом, которое само не заболевает; вещами, книгами и т. п. предметами, к которым прикасался больной.
В виду большой стойкости скарлатинной заразы, необходимы весьма энергичные меры обеззараживания или обезврежения заразы (дезинфекция).
Когда больной окончательно выздоровел, необходимо произвести весьма строгую дезинфекцию комнаты, где находился он сам и ухаживающий за ним персонал, а также его белья, постели, вещей, обстановки комнаты, игр. Лучшая дезинфекция комнаты, со всеми вещами и обстановкой, — это парами формалина в течение 24 часов.
Кроме того, белье, матрацы, подушки и пр. дезинфецируются горячим паром в дезинфекционной камере, а где таковой нет, то кипячением.
Менее дорогие вещи (игрушки и пр.) следует сжечь; более дорогие предметы обтереть раствором сулемы (1:1000).
Недезинфецированных вещей отнюдь нельзя дарить или переносить в другие комнаты.
Те же меры должны быть применены с величайшей тщательностью и при неблагоприятном исходе болезни.
После умершего отнюдь не раздавать и не дарить его вещей, платья, игрушек и пр. Все должно быть уничтожено.
Средства по этому руководству:
а) для внутреннего употребления:
1) Аконит ХЗ
2) Апис 3
3) Арсеник 6
4) Барита карбоника 6
5) Белладонна 3
6) Геллеборус 1
7) Гепар сульфурис 6
8) Калькареа карбоника 6
9) Кантарис 3
10) Лахезис 6
11) Меркуриус цианатус 6
12) Пульсатилла 3
13) Рус ХЗ
14) Силицея 6
15) Фитолакка ХЗ
16) Фосфор 6
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной А. А., педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной А. А. работали литературный редактор Вера Васина , научный редактор Маргарита Тихонова и шеф-редактор Владимир Горский
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Что такое острый тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушин Д. Е., онколога со стажем в 12 лет.
Над статьей доктора Меркушин Д. Е. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых. [1]
Прочие возбудители острого тонзиллита: [2]
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
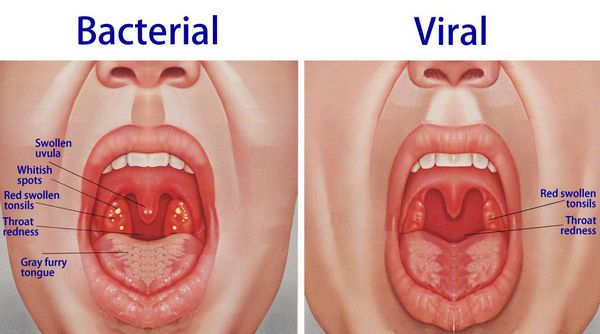
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого тонзиллита
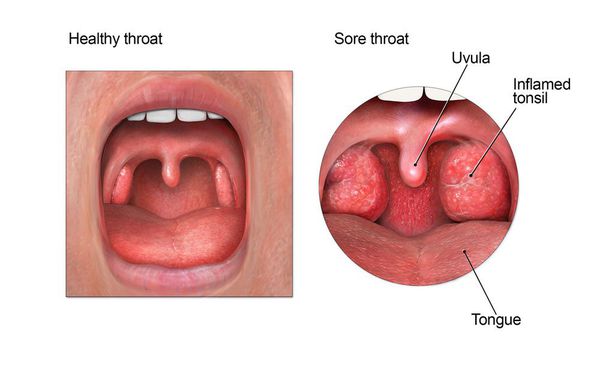
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания. [3]
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота). [8]
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека. [9]
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит). [10]
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита. [11]
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение. [4]
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз. [5]
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату. [7]
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно. [6]
Ориентировочные сроки нетрудоспособности:
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели. [6]
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).
Читайте также:

