Как можно заразиться гонококками
Обновлено: 24.04.2024

Разлад в отношениях, разрушенная семья, обострение хронических заболеваний, стойкое бесплодие – далеко не весь перечень проблем, возникающих в жизни женщины после заражения гонореей. Половые инфекции – это не только медицинская, но и социальная проблема, а гонорея на протяжении многих лет и даже столетий сохраняет лидерство по распространенности во всем мире среди заболеваний, передающихся половым путем.
Что такое гонорея
Возбудитель гонореи – грамотрицательные бактерии Neisseria gonorrhoeae из группы чрезвычайно заразных микроорганизмов – диплококков (рис. 1).
Рисунок 1. Возбудитель гонореи – Neisseria gonorrhoeae. Свое название бактерия получила от имени немецкого врача Альберта Нейссера, открывшего гонококки и длительное время изучавшего природу и осложнения заболевания. Источник: Shutterstock/Fotodom
Гонококки паразитируют в естественных условиях только в человеческом организме. Они отличаются способностью к жизнедеятельности внутри различных клеток: лейкоцитов, клеток эпителия и даже внутри простейших, например, трихомонад. Их жизненный цикл начинается при попадании на слизистую оболочку влагалища, ротовой полости, прямой кишки. Инфекция вызывает гнойное воспаление слизистых.
Ошибочно думать, что заболеть можно только вследствие беспорядочной половой жизни. Гонорея очень широко распространена. По данным медицинской статистики, в мире ежегодно диагностируется более 60 млн случаев заболевания гонореей.
Опасность заболевания связана с тем, что носитель инфекции может не подозревать о том, что он заражен. Особенно это касается женщин, у которых в половине наблюдений гонорея протекает бессимптомно. У мужчин бессимптомное течение гонореи наблюдают приблизительно у 20% заболевших. Часто хроническую форму гонореи диагностируют у женщин уже при обращении к врачу с симптомами других патологий, развившихся вследствие инфицирования гонококком. У мужчин бессимптомная форма встречается лишь в 10% наблюдений.
Половой контакт с человеком, не подозревающим о своей болезни или со смазанными симптомами, - наиболее частая причина заражения.
Пути заражения
Как и любое другое венерическое заболевание, гонорея передается в подавляющем большинстве наблюдений при незащищенных половых контактах . Н ельзя игнорировать и риски инфицирования в бытовых условиях.
Половой путь
Само название группы заболеваний, к которым относится и гонорея, говорит само за себя: основная их причина – секс с инфицированным партнером. На долю интимных контактов приходится 99% заражений и у мужчин, и у женщин. Незащищенный секс с носителем инфекции далеко не всегда ведет к болезни, но у женщины вероятность заболеть после такой интимной встречи гораздо выше, чем у мужчин.
Контагиозность гонореи, т.е. способность гонококков передаваться от одного человека другому, составляет у женщин 50-70%, т.е. больше половины из них при половом акте с больным партнером гарантированно будут инфицированы. У мужчин этот показатель несколько ниже – 25-50%.
Важно! Нельзя питать иллюзии о возможности заражения только при традиционном вагинальном половом акте. Оральный или анальный секс тоже открою т путь бактериям. В некоторых случаях наблюдается полиорганное инфицирование. Гонококки попадают в организм партнера не только при полноценном сексе, закончившемся семяизвержением, но и во время интимных ласк.
Кто в группе риска?
Среди факторов риска заражения гонореей:
- беспечность при выборе партнера,
- пренебрежение элементарными средствами защиты (секс без использования презерватива),
- наличие других венерических заболеваний или ВИЧ,
- асоциальный образ жизни, занятие проституцией,
- для мужчин - секс с мужчинами.
Врачи рекомендуют регулярно, раз в год, проходить обследование на выявление гонореи, если вы сексуально активная женщина в возрасте старше 15 лет, сменяющая половых партнеров (рис. 2). Соблюдение осторожности при половых контактах и обязательное использование презерватива должно быть в приоритете у каждой женщины, и из этого правила не должно быть исключений.
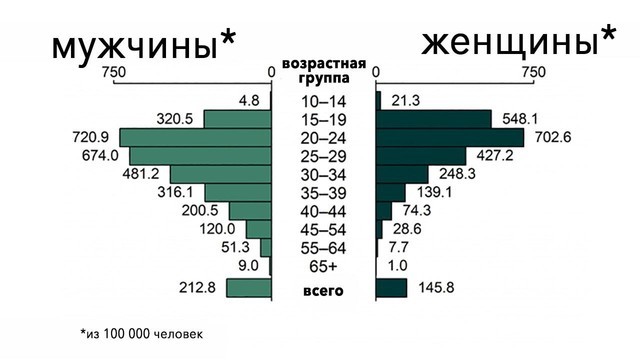
Рисунок 2. Заболеваемость гонореей в США в 2018 году, распределение по полу и возрасту. Источник
Бытовой путь
Инфицирование гонореей в быту в медицинской практике встречается гораздо реже, поскольку гонококки быстро погибают во внешней среде и неустойчивы к физическому и химическому воздействию.
Основная причина бытового заражения – несоблюдение элементарных правил личной гигиены. Инфекция может попасть в организм при использовании полотенец и мочалок, которыми мылся и вытирался больной человек, ношение чужого нижнего белья и т.д. В силу анатомических особенностей строения наружных половых органов, девочки заболевают бытовой гонореей значительно чаще мальчиков.
Фактором риска заражения новорожденного ребенка является прохождение по родовым путям инфицированной матери во время естественных родов. Случаев внутриутробного заражения в клинической практике не выявлено. У новорожденных гонококки чаще всего поражают глаза, вызывая воспаление конъюнктивы (гонобленнорею). В профилактических целях сразу после родов глаза ребенка промываются альбуцидом или 1% раствором нитрата серебра.
Гонобленнорею часто диагностирую и у взрослых женщин с латентной или слабо выраженной формой гонореи. Инфекция попадает на конъюнктиву через полотенце, используемое для интимной гигиены, или через руки.
Виды гонореи
Классифицируют гонорею по разным критериям. В зависимости от давности заражения и формы протекания, гонорею делят на:
- острую – с момента заражения до появления симптомов прошло не больше двух месяцев, сомнений в попадании в организм инфекционного агента нет, идет активный воспалительный процесс с обильными выделениями;
- хроническую – инфицирование произошло достаточно давно, симптомы проявляются периодически и выражены незначительно;
- скрытую – женщина не подозревает о заражении, а небольшое недомогание связывает с менструальным циклом, усталостью, наличием других заболеваний, например, молочницей и другими причинами.
Формы гонореи различаются выраженностью симптоматики, характером течения, особенностями диагностики и подходами к лечению.
Острая форма всегда проявляется после окончания инкубационного периода только у мужчин. У женщин в половине наблюдений она может протекать в виде легкого недомогания с незначительными выделениями и некоторым дискомфортом во время мочеиспускания или полового акта.
Но может быть и совсем другая ситуация: женщина вдруг замечает, что у нее появились заметные выделения необычного цвета, визиты в туалет стали мучительными, ей трудно даже дотронуться до промежности, она чувствует, что ткани влагалища воспалились и отекли.
В этом случае медлить нельзя. Чем раньше она обратиться к врачу, тем больше вероятность, что инфекция будет быстро и бесследно побеждена.
К сожалению, женщины иногдачрезмерно легкомысленны в отношении своего здоровья. Заметив незначительные выделения или почувствовав недомогание, они не спешат к врачу, надеясь, что все пройдет само собой. Но возбудитель инфекции никуда не исчезнет из организма, он будет захватывать все новые и новые цели, нанося ущерб всей репродуктивной системе.
О хронической гонорее говорят после двух месяцев с момента заражения. Иногда она обнаруживается случайно при исследовании состояния влагалища и шейки матки. За это время у женщины часто появляются симптомы других патологий, причина которых связана с живущими в организме гонококками.
Заболевания, возникшие на фоне хронической гонореи, могут привести к самым печальным последствиям.
По локализации различают:
- генитальную гонорею – инфекция поражает слизистые оболочки внутренних и наружных половых органов (влагалище, шейку матки, половые губы и т.д.);
- экстрагенитальные, когда при оральном, анальном сексе или в результате прорыва гнойного абсцесса возбудитель проникает в ротовую полость, глотку, прямую кишку, мочевой пузырь и другие органы.
Также по признаку локализации дифференцируют гонорею нижних мочевыводящих путей (уретрит) и восходящую, когда воспалительный процесс затрагивает органы малого таза (цистит).
Гонорейный уретрит. Самая распространенная разновидность женской гонореи. Выраженные симптомы данной формы отсутствуют практически у половины женщин, а у остальных они схожи с признаками заболевания у мужчин. Основные жалобы связаны с болезненным мочеиспусканием.
- Вестибулит – гонококковое поражение вестибулярных желез, расположенных в области входа во влагалище.
- Бартолинит – полное или частичное инфицирование гонококками больших вестибулярных желез.
- Эндоцервицит – воспалительный процесс локализуется на слизистой оболочке шейки матки, часто сопровождается эрозией.
- Гонорейный вагинит (кольпит) – воспаление влагалищного эпителия. Встречается достаточно редко, в основном у женщин в период менопаузы и в период беременности.
- Гонорейный эндометрит – развивается при попадании гноя в полость матки, сопровождается сукровичными или гнойными выделениями и болями внизу живота.
- Гонококковый сальпингит и сальпингоофорит – воспалительный процесс в яичниках и фаллопиевых трубах, последствием которого часто становится образование спаек.
- Пельвиоперитонит. При попадании возбудителя гонореи на брюшину малого таза начинается активное воспаление с повышением температуры, сильной болью внизу живота и проблемами со стороны органов пищеварения.
Все клинические разновидности гонореи могут протекать как в острой, так и в хронической форме с периодическими обострениями или без выраженных симптомов патологии.
Чем гонорея опасна для женщин
Если гонорею не лечить, инфекция может поразить различные органы заболевшего . Так, д лительный воспалительный процесс в яичниках и полости матки может привести к образованию спаек в маточных трубах и их непроходимости и последующему стойкому бесплодию.
Некоторые из осложнений воспалительных заболеваний органов малого таза:
- Образование рубцовой ткани, в результате чего блокируются маточные трубы - яйцеклетка не может по ним пройти, и беременность не наступает;
- Внематочная беременность (беременность вне матки, тяжелое осложнение, которое может привести к смертельному исходу, требует срочной медицинской помощи);
- Длительные боли в области таза и живота.
- В редких случаях недолеченная гонорея может распространиться на кровь или суставы, что опасно для жизни.
Опасность во время беременности
Инфекция, попавшая в матку на начальном сроке беременности, может спровоцировать выкидыш. Среди других осложнений: преждевременный разрыв плодных оболочек и преждевременные роды. Младенец заражается гонореей от инфицированной матери при родах примерно в 30-50% наблюдений. Иногда это приводит к полной слепоте ребенка – чаще всего инфекция поражает глаза (рис. 3).
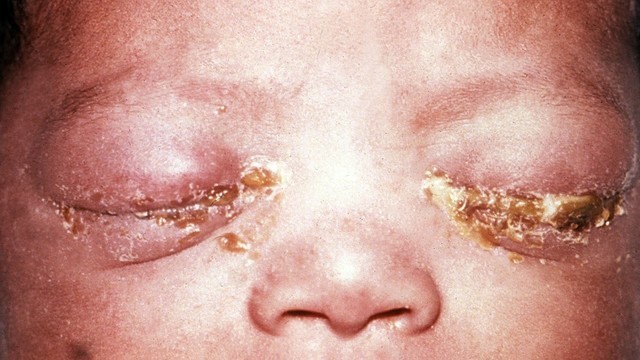
Рисунок. Гонококковая инфекция у ребенка. Источник: CDC/J. Pledger
Симптомы
Основное отличие женской гонореи от мужской заключается в том, что почти у половины пациенток признаки заболевания выражены слабо или остаются вообще незамеченными. Диагноз выясняется при обращении к врачу с жалобами, характерными для других воспалительных патологий мочеполовой системы.
Жалобы пациенток в основном связаны с болезненным мочеиспусканием, выделениями зеленого или желтого цвета, дискомфортом во время интимной близости, боли внизу живота, нарушение менструального цикла.
Инкубационный период
Первые признаки инфицирования у женщин появляются через 3-5 дней после попадания бактерий в организм, но на длительность инкубационного периода влияет ряд факторов.
Например, если одновременно с гонококками произошло также заражение другой патогенной микрофлорой, первые симптомы могут появиться только через две недели, а иногда и через месяц. За время инкубационного периода возбудитель проникает из слизистого слоя в подслизистый и далее в лимфатическую систему.
Период инкубации увеличивается, если женщина на момент принимала антибактериальные препараты. В этом случае активность возбудителя гонореи может быть подавлена, и заболевание будет протекать в бессимптомной форме.
Клинические проявления
Симптоматика гонореи различается в зависимости от локализации воспаления и формы заболевания.
Если же болезнь проявилась сразу после окончания инкубационного периода, то к наиболее общим симптомам гонококкового поражения относят:
- обильные гнойные или гнойно-слизистые выделения из влагалища;
- неприятные ощущения, зуд в области наружных половых органов и влагалища;
- болезненное мочеиспускание;
- гиперемия и отечность в области половых губ.
Эти симптомы характерны при попадании инфекции во влагалище.
При инфицировании ротовой полости развивается гонококковая ангина, симптомы которой – повышенная температура, боль в горле и гнойный налет на миндалинах.
Если гонококки проникли в прямую кишку, то пациентки жалуются на острую боль при дефекации и гнойные выделения из ануса.
При переходе заболевания в хроническую форму его симптомы сохраняются, но становятся менее заметными, проявляясь только в период обострения. Активизировать процесс могут:
- сексуальный контакт;
- менструация;
- употребление острых приправ и спиртных напитков;
- переохлаждение.
В период ремиссии симптомы патологии практически незаметны, женщина считает себя здоровой. Поскольку никаких внешних проявлений болезни нет, она может легко согласиться на незащищенный секс, заразив ничего не подозревающего партнера.
Диагностика
Диагностический алгоритм при подозрении на гонококковую инфекцию разработан давно и успешно применяется на практике.
Первый и обязательный этап диагностики – сбор анамнеза, внешний осмотр половых органов и исследование шейки матки при помощи гинекологического зеркала. К объективным признакам гонореи, которые врач может увидеть во время осмотра даже при отсутствии выраженных симптомов, относятся:
- отек и покраснение в области мочеиспускательного канала, закупорка желез;
- гнойные выделения с примесью слизи из уретры и влагалища;
- воспаление стенок влагалища;
- отечность и изъязвление цервикального канала;
- отек и гиперемия шейки матки и ряд других признаков гнойного воспаления слизистых оболочек.
После первичного осмотра врач назначает необходимые анализы и тесты.
- Диагностические мероприятия включают комплекс обязательных процедур:
- сбор анамнеза и осмотр половых органов ;
- бактериоскопия – анализ мазка для определения возбудителя;
- бакпосев – помещение биоматериала в специальную питательную среду.
Важно! В запущенных случаях при многократных курсах антибактериальной терапии для определения наличия в организме гонококков назначается провокационный тест: уретру или влагалище обрабатывают раствором азотнокислого серебра. Если инфекция не полностью побеждена в процессе лечения, после провокации гонококки выходят на слизистые оболочки мочеполового тракта и легко обнаруживаются в мазке.
В современных лабораториях широко используется метод ПЦР-диагностики, позволяющий выделить из любого биоматериала ДНК возбудителя инфекции. ПЦР используется при наличии сомнений в наличии именно гонококка, поскольку эти бактерии очень чувствительны к воздействию внешней среды и легко меняют свои культуральные и морфологические признаки.
К проведению теста на гонорею следует правильно подготовиться:
- исключить половые контакты за 24 часа до исследования,
- не мочиться сразу перед исследованием,
- не принимать антибиотики как минимум 14 дней,
- не использовать вагинальные свечи и другие местные лекарства за 48 часов.
Сдавать анализ во время месячных нельзя.
Лечение гонореи у женщин
В основе лечения гонореи лежит антибактериальная терапия. Она проводится комплексно и включает прием лекарственных средств для защиты печени, пробиотиков для сохранения нормальной микрофлоры влагалища, противогрибковых и общеукрепляющих препаратов.
Лечение должны пройти все половые партнеры! В период прохождения курса терапии под полный запрет попадают любые алкогольные напитки и половые контакты. Снова заниматься сексом можно через 7 дней после завершения лечения. Помните, что гонореей можно заразиться повторно, если вступить в близость с инфицированным человеком.
Важно! При подозрении на гонорею и при подтвержденном диагнозе исключено любое самолечение, даже самыми разрекламированными средствами! Гонококки могут быть резистентными к некоторым антибиотикам. Симптомы инфекции могут практически исчезнуть, но болезнь не уйдет, а перейдет в хроническую форму.
Разработка схемы лечения и выбор антибиотиков находятся в компетенции лечащего врача. Компоненты терапевтического комплекса подбираются строго индивидуально в зависимости от характера заболевания и его формы.
При отсутствии эффекта от консервативного лечения и нарастании клинической картины острого воспаления назначают хирургическое вмешательство для вскрытия и санации гнойного очага. Такая операция проводится методом лапароскопии. Если же произошло дренирование (и злитие) содержимого гнойного очага в полость малого таза, выполняют экстренную полостную операцию – санацию и дренирование брюшной полости. При перитоните резко возрастает риск необходимости удаления придатков.
У беременных гонорею лечат с использованием препаратов группы цефалоспоринов, они безопасны и для матери, и для плода. Обычно это 1 доза лекарства. Начать терапию можно на любом сроке. Отказ от лечения чреват серьезными последствиями вплоть до прерывания беременности.
Профилактика
Главный принцип профилактики гонореи – исключить незащищенные половые контакты. Минимизировать риск заражения поможет нормализация половой жизни, отказ от секса со случайными партнерами, регулярного употребления алкоголя.
Заключение
Итак, женская гонорея – коварное и опасное заболевание, причиной которого чаще всего является легкомыслие и пренебрежение элементарными правилами защиты. Не верьте широко распространяемым мифам о том, что сейчас эта проблема решается одним уколом и не стесняйтесь обратиться к специалисту, если есть хоть малейшее подозрение на вероятное инфицирование, даже если отсутствуют симптомы.

Необычный запах — одно из ранних неспецифических проявлений половой инфекции. Часто такой симптом остается незамеченным. Первые подозрения возникают уже при расстройстве мочеиспускания и болевых ощущениях. В такой ситуации обоим половым партнерам необходимо как можно раньше обратиться к врачу.
Как проявляются ЗППП
Венерическими болезнями принято считать инфекционные патологии, которые чаще всего передаются при половых контактах. В медицинской литературе такие болезни обозначаются аббревиатурами ЗППП (заболевания, передающиеся половым путем) или ИППП (инфекции, передающиеся половым путем).
Клиническая картина венерических болезней различна. Например, симптоматика при сифилисе и генитальном герпесе будет сильно отличаться. При этом для большинства ЗППП характерны некоторые общие симптомы (как у мужчин, так и женщин), появление которых должно побудить человека обратиться к венерологу. К таким симптомам относят:
- Необычные выделения из половых органов (влагалища, полового члена), мочеиспускательного канала или заднего прохода. Такие выделения могут быть прозрачными, белесыми, желтоватыми или какого-то другого окраса. По консистенции это жидкие, густые или творожистые выделения.
- Неприятный запах. Это один из первых симптомов инфекций, передающихся половым путем, особенно, если речь идет о бактериальных инфекциях. Некоторые ЗППП сопровождаются гнойно-воспалительными процессами в мочеполовых органах, с чем и связано появление зловонного запаха.
- Зуд и жжение. Часто при венерических заболеваниях в области половых органов отмечается зуд и жжение. Это один из признаков воспалительного процесса, развивающемся на фоне инфекции.
- Боль при ЗППП может носить постоянный или временный характер. Например, это боль внизу живота, в промежности или боли в пояснице. У мужчин также могут возникать ноющие боли в области яичек. Болезненные ощущения во время секса, а также боли и рези во время мочеиспускания — явный признак инфекции мочеполовой системы.
- Сыпь и другие изменения на коже. В ряде случаев при ЗППП образуются специфические высыпания на коже. Часто это высыпания непосредственно в области половых органов, но иногда и на других частях тела. Примером кожных проявлений ЗППП служат появляющиеся при сифилисе шанкры; кондиломы при папилломавирусе; характерные высыпания при контагиозном моллюске в виде папул.
- Новообразования. Появление разрастаний в области половых органов также может указывать на ЗППП.
- Увеличение лимфоузлов. Инфекционный процесс часто сопровождается их увеличением.
Важно! Барьерные средства контрацепции (например, презервативы) защищают далеко не от всех инфекций, передающихся половым путем. Заразиться сифилисом, генитальным герпесом или контагиозным моллюском можно и используя презерватив, поскольку заражение происходит через соприкосновение с пораженной инфекцией кожей. Поэтому при появлении вышеупомянутых симптомов лучше воздержаться от половых контактов до выяснения диагноза с последующим лечением.
Инкубационный период
Инкубационным периодом инфекционных заболеваний называют время между заражением и появлением первых симптомов болезни. В ряде случаев в этом периоде бывает сложно определить патоген, поскольку его слишком мало в организме, и реакция иммунной системы не сформировалась.
Первые симптомы половых инфекций могут появиться не сразу после заражения, а спустя дни и даже недели (как, например, с сифилисом или хламидиозом). Инкубационный период для различных ЗППП может иметь разную продолжительность. Если нет нарушений со стороны иммунной системы, то симптомы венерических заболеваний могут не беспокоить человека месяцами. В таблице представлены инкубационные периоды самых распространенных заболеваний, передающихся половым путем.
| Венерическое заболевание | Длительность инкубационного периода |
| Сифилис | От нескольких дней до 6 недель |
| Гонорея | 2-5 суток у женщин; 5-10 суток у мужчин |
| Хламидиоз | 2-5 недель |
| Уреаплазмоз | 2-4 недели |
| Генитальный герпес | 1-26 суток |
| Папилломавирусная инфекция | От 3-х недель до 12 месяцев |
| ВИЧ | От нескольких недель до 12 месяцев |
| Контагиозный моллюск | От 1 недели до нескольких месяцев |
| Молочница | До 5 суток |
| Трихомониаз | От 3 до 28 дней |
| Гарднереллез | От 3 до 10 дней |
Можно сделать вывод, что бактериальные инфекции обычно проявляются быстрее. Чаще всего инкубационный период для бактериальных ЗППП составляет 3-7 дней. С вирусными инфекциями все гораздо сложнее, и время затишья может затянуться на месяцы. Это делает вирусные ЗППП более опасными, поскольку долгое время человек может и не подозревать о своей болезни. А это подвергает опасности их половых партнеров.
Первые симптомы венерических заболеваний
Множество симптомов инфекционных заболеваний, передающихся половым путем, характерны как для мужчин, так и женщин. При этом имеются и некоторые особенности протекания ЗППП у обоих полов. Рассмотрим основные симптомы, на которых следует обратить внимание мужчинам и женщинам, чтобы вовремя заподозрить инфекцию и обратиться к врачу.
Симптомы ЗППП у мужчин
У мужчин, в отличие от женщин, нередко проявления ЗППП выражены слабо. Связано это, главным образом, с особенностями строения мужской мочеполовой системы. Например, у женщин шире и короче уретра (мочеиспускательный канал), из-за чего повышается вероятность заражения самого мочеиспускательного канала и мочевого пузыря. По этой причине женщины чаще мужчин страдают циститом.
Стертый характер клинических проявлений ЗППП часто игнорируется мужчинами. Многие симптомы не воспринимаются всерьез. При этом рано или поздно, но мужчине придется обратиться к врачу, и лучше это сделать всё-таки раньше. Своевременное обращение к врачу — это ответственное отношение не только к своему здоровью, но и здоровью своих половых партнеров.
Чаще всего при ЗППП мужчин беспокоят:
- Расстройства мочеиспускания. Как правило, это учащенное и нередко болезненное мочеиспускание. Ощущение рези при попытке опорожнить мочевой пузырь — типичный симптом ЗППП.
- Выделения из мочеиспускательного канала, слизистые или гнойные. Еще они могут быть прозрачными, мутными, желтоватыми, зеленоватыми или красноватыми. Подобные выделения из уретры имеют резкий неприятный запах, отличающийся от запаха мочи.
- Кровяные или гнойные примеси в сперме.
- Снижение полового влечения. Кроме того, мужчина может столкнуться с проблемой болезненной эякуляции, что указывает на инфекционно-воспалительный процесс в мочеполовой системе.
- Кожные высыпания в области гениталий. Различные образования на коже при ЗППП могут появляться как на половом члене, так и в области половых органов (на внутренней поверхности бедер, в паховой области, ягодицах).
- Болевой синдром. Боли при инфекционно-воспалительном процессе в мочеполовой системе чаще всего затрагивают промежность и мошонку.
Важно! ЗППП и простатит. В подавляющем большинстве наблюдений причиной простатита (воспаления предстательной железы) выступают инфекции, передающиеся половым путем. При этом развитие простатита часто говорит о том, что инфицирование было сравнительно давно. Отсутствие своевременного и надлежащего лечения приводит к таким осложнениям как простатит или эпидидимит (воспаление придатков яичек).
Симптомы ЗППП у женщин
У женщин клиническая картина ЗППП может включать в себя один или несколько следующих симптомов:
- Сухость слизистых оболочек влагалища, что доставляет серьезный дискомфорт.
- Учащенное мочеиспускание. Часто опорожнение мочевого пузыря сопровождается болью, резями или неприятными ощущениями в уретре.
- Появление нетипичных выделений из влагалища. Белые творожистые выделения указывают на молочницу.
- Нарушение менструального цикла. Возможны внеменструальные кровотечения и смещение цикла.
- Болевой синдром. Нередко женщины жалуются на болезненный половой акт, что указывает на воспалительный процесс в половых органах.
- Кожные проявления. При ЗППП возможны высыпания в области гениталий. Кроме того, часто инфекционно-воспалительный процесс сопровождается отечностью и покраснением слизистой половых органов.
Важно! ЗППП и беременность. Ведение беременности в обязательном порядке предусматривает проведение серии анализов, позволяющих выявить различные инфекции, в том числе и передаваемые половым путем. Если такие инфекции обнаруживаются, то приступать к их лечению необходимо как можно раньше. Половые инфекции у матери чреваты развитием серьезных осложнений у будущего малыша вплоть до его смерти. Часто невылеченные ЗППП у беременных женщин приводят к внутриутробным дефектам развития плода, слепоте, глухоте, умственной отсталости и хроническим респираторным заболеваниям у будущего ребенка.

Рисунок 1. Факторы риска заражения половыми инфекциями. Источник: verywell
Диагностика венерических заболеваний
В настоящее время диагностика ЗППП не представляет сложности. Для постановки диагноза в венерологической практике применяются следующие виды диагностики:
- Осмотр пациента. В подавляющем большинстве случаев позволяет врачу установить предварительный диагноз, который впоследствии подтверждается идентификацией возбудителя. У таких патологий как сифилис или контагиозный моллюск достаточно специфические кожные проявления, что по одним только внешним признакам можно понять, что это за болезнь.
- Микроскопия. У пациента берется мазок или соскоб эпителиальных клеток для анализа на прямой или люминесцентной микроскопии. Мазок для анализа берут с внешних частей половых органов, а соскоб — с внутренних.
- ПЦР-анализ. Полимеразная цепная реакция (ПЦР) позволяет идентифицировать в организме конкретный вид возбудителя. На сегодняшний день это наиболее чувствительный метод, позволяющий обнаружить патогенный возбудитель даже при незначительном его количестве.
- Анализ крови. Для определения инфекционного возбудителя или антител к нему выполняется анализ крови. Анализ крови проводят минимум спустя 2 недели после заражения. Если сделать это раньше, то возбудителя или антитела к нему можно не обнаружить из-за незначительного их количества. Анализ крови выполняют при подозрении на сифилис, ВИЧ и вирусные гепатиты.
- Анализ мочи. Для оценки состояния мочевыводящих органов проводится анализ мочи. При проведении анализа мочи можно выявить возбудителя гонореи или молочницы.
- Бактериальный посев. Взятый у пациента образец (мазок) наносят на питательную среду, чтобы бактерии размножились и образовали колонии на чашке Петри. Это необходимо для дальнейшего тестирования лекарственной устойчивости бактерий к антибиотикам. Пациенту назначат тот антибиотик, к которому у бактерий наименьшая устойчивость.
Важно! Всем сексуально активным людям каждый год рекомендуется проходить профилактическое обследование на ВИЧ, сифилис и гепатит В, даже при отсутствии подозрительных симптомов.
Лечение венерических заболеваний
Лечением инфекций, передающихся половым путем, занимается врач-венеролог. При появлении характерных симптомов также можно обращаться к урологу или гинекологу (женщинам).
Алгоритм действий при подозрении на ЗППП для пациента выглядит следующим образом:
- Запись на прием к врачу.
- Подробное описание всех жалоб и осмотр половых органов.
- Сдача анализов.
- Расшифровка анализов вашим лечащим врачом.
- Назначение лечения (в том числе и половому партнеру).
- Контрольные исследования в процессе лечения и по окончанию терапии.
После установления диагноза врач подбирает для пациента схему терапии, которая зависит от типа возбудителя, тяжести заболевания и ряда других особенностей. Основные виды препаратов, используемых в лечении венерических заболеваний:
Антибиотики
При ЗППП бактериального происхождения врач назначит антибиотики. Эти лекарства назначают при гонорее, сифилисе, хламидиозе, уреаплазмозе и микоплазменной инфекции.
Среди большого разнообразия антибиотиков врач для каждого пациента подбирает наиболее оптимальный антибактериальный препарат с учетом теста на чувствительность. Например, для лечения гонореи чаще всего применяют цефалоспорины и аминогликозиды; при хламидиозе — макролиды и антибиотики тетрациклинового ряда; для лечения сифилиса — пенициллины, цефалоспорины, тетрациклины и макролиды; при уреаплазме — только макролиды.
Длительность антибиотикотерапии зависит от конкретного заболевания, и составляет от 7 дней (как при гонорее) и до 6 месяцев (при сифилисе).
Противовирусные препараты
Эти препараты применяются для лечения ЗППП вирусного происхождения. К ним относят генитальный герпес, ВИЧ, вирусные гепатиты и контагиозный моллюск.
При генитальном герпесе применяются препараты на основе ацикловира. Для лечения ВИЧ назначается пожизненная антиретровирусная терапия. Лечение гепатита В базируется на приеме противовирусных препаратов прямого действия и интерферонов. Что касается контагиозного моллюска, то применение противовирусных препаратов при данном заболевании бессмысленно. Выздоровление при контагиозном моллюске наступает спонтанно.
Противогрибковые препараты
Противогрибковые препараты применяются для лечения урогенитального кандидоза (молочницы). Это лекарства на основе миконазола, натамицина, флуконазола, клотримазола, нистатина и других противогрибковых веществ. Длительность противогрибковой терапии подбирается в индивидуальном порядке. Как правило, не более 2-х недель.
Другие препараты
В лечении ЗППП, кроме лекарств, действующих против инфекционного возбудителя, также применяются иммуномодуляторы, гепатопротекторы (при вирусных гепатитах), противовоспалительные препараты и витамины.
Важно! Лечение ЗППП во время беременности. Почти все ЗППП поддаются лечению во время беременности. Современные схемы терапии позволяют даже избежать заражения плода ВИЧ-инфекцией при положительном статусе у матери. Существует перечень антибиотиков и других препаратов, разрешенных для применения на разных этапах беременности.
Последствия венерических инфекций
Симптомы, возникающие при ЗППП, несколько ухудшают качество жизни человека. В частности, это касается таких проявлений как болезненное и учащенное мочеиспускание и боли в области половых органов. Кроме того, ЗППП негативно отражаются и на психическом здоровье человека.
Некоторые симптомы ЗППП проявляются на открытых участках кожи (например, контагиозный моллюск). Если это высыпания на руках или на лице, то болезнь может оказать существенное влияние на жизнь человека, независимо от его или её рода деятельности. К счастью, все эти проявления носят временный характер и поддаются лечению.
Что будет, если не лечить ЗППП

Источник: Womanizer WOW Tech/Unsplash
Если не лечить ЗППП, то инфекция распространяется на другие органы. Многие наслышаны о разрушительных последствиях сифилиса, при котором поражаются нос, глаза и нервная система. Сегодня такие случаи крайне редки, поскольку медицина научилась эффективно справляться с сифилисом и другими инфекциями.
Чаще всего неизлеченные ЗППП приводят к поражению мочеполовых органов, провоцируя появление таких заболеваний как цистит, уретрит, воспаление почек и прямой кишки. Длительное течение ЗППП может привести к мужскому и женскому бесплодию.
Профилактика ЗППП
Профилактика ЗППП заключается в соблюдении следующих рекомендаций:
- Использовать защитную контрацепцию во время секса. Напоминаем, что презерватив защищает не от всех ЗППП, но спасает от большинства из них.
- Важно ограничить число половых партнеров, по крайней мере на время лечения. Если болезнь была диагностирована, следует оповестить об этом всех партнеров.
- Соблюдать интимную гигиену. Не носить чужого белья и не использовать общее полотенце, мочалку и другие средства личной гигиены.
Заключение
Подавляющее большинство ЗППП хорошо поддаются лечению и не приводят к серьезным осложнениям, если вовремя начать лечение. Особую опасность для человека составляют ЗППП, протекающие в скрытой форме, без значимых симптомов. Поэтому каждому, кто ведет половую жизнь, желательно 1 раз в год проходить профилактический осмотр у венеролога или уролога/гинеколога.
Существует множество разновидностей венерологических болезней. Они могут быть вызваны бактериями, вирусами или простейшими. В числе наиболее распространенных заболеваний с половым путем передачи – гонорея.
Поговорим о том, что опасна эта патология, как она передается, как диагностируется и лечится.
Виды инфекции
Гонококковая инфекция вызвана только одним возбудителем – гонококком Нейссера. Существует несколько классификаций этого заболевания. Основная из них выделяет разные виды заболевания, исходя из локализации воспалительного процесса.
Существуют такие типы заболевания:
- гонорея нижних отделов урогенитальной системы (с абсцедированием или без него)

- гонококковая восходящая инфекция внутренних половых органов (орхит, пельвиоперитонит, простатит, сальпингоофорит и т.д.)
- гонорея глаз
- инфекция структур опорно-двигательного аппарата
- поражение глотки (фарингит)
- поражение прямой кишки или области ануса
- инфекция другой локализации (воспаление может развиться где угодно – на лице, в гортани, сердце, головном мозге и т.д.)
При запущенной форме возможен смертельный исход. Потому что заболевание может осложняться сепсисом, абсцессом головного мозга, эндокардитом и другими опасными воспалительными процессами.
В зависимости от давности заражения, гонорея может быть:
- острая – если инфицирование произошло меньше 2 месяцев назад
- хроническая – если человек болеет больше 2 месяцев
Стадии
В диагнозе стадии заболевания не указываются. Стадия – это один из последовательных этапов в развитии заболевания. Для этой инфекции стадийность не характерна.
В разговоре иногда упоминаются некоторые термины, указывающие на определенный этап болезни, хотя в классификации они отсутствуют. Например, о запущенной стадии говорят, когда развитие гонореи привело к осложнениям. Если эти осложнения тяжелые и угрожающие жизни, стадия протекания гонококковой инфекции может быть определена как последняя.
Симптомы
Обычно после того, как произошла передача возбудителя, симптомы развиваются спустя 2-7 дней. Сроки их появления зависят от ряда факторов. Основной из них – это пол.
У женщин первые признаки трипера появляются позже – обычно не меньше, чем через 5 дней. В то же время у мужчин инкубационный период более короткий. Он может длиться лишь 2-3 дня, а иногда проявления гонококковой инфекции возникают уже спустя сутки после заражения. У 20% мужчин и 50% женщин симптомы не развиваются вообще.
Вот как проявляется заболевание у большинства пациентов:
- обильные выделения из уретры или влагалища
- боль при половом акте
- жжение при мочеиспускании

Наиболее характерным клиническим признаком гонококковой инфекции являются обильные гнойные выделения.
При проктите, вызванном возбудителем гонореи, наблюдаются:
- зуд и жжение в прямой кишке
- желтоватые или красные выделения
- ложные позывы к дефекации
- боль при дефекации
- запоры
Как у мужчин, так и у женщин могут поражаться парауретральные железы.
В этом случае симптомы следующие:
- выраженный болевой синдром
- неприятные ощущения при мочеиспускании
- наличие плотных образований, которые можно пропальпировать
При фарингите клиническое течение чаще всего бессимптомное.
Могут наблюдаться слабо выраженные симптомы:
- сухость во рту
- першение или болезненность в горле
- дискомфорт при глотании
- при поражении гортани – хриплый голос
Существует также множество других симптомов, которые могут развиваться при поражении внутренних половых органов. У мужчин и женщин они разные. Какие это симптомы – поговорим отдельно.
Пути передачи
Основные пути передачи гонококковой инфекции:
- половой – заболевание является заразным при любом виде секса, потому что гонококки могут вызывать не только вагинит или уретрит, но также проктит, фарингит
- вертикальный – заболевание передается от матери к ребенку во время родовой деятельности
- бытовой – очень редко тесный бытовой контакт приводит к инфицированию
Кроме того, больной может заразить сам себя, результатом чего становится появление дополнительных очагов воспаления. Чаще всего результатом становится воспаление глаз.
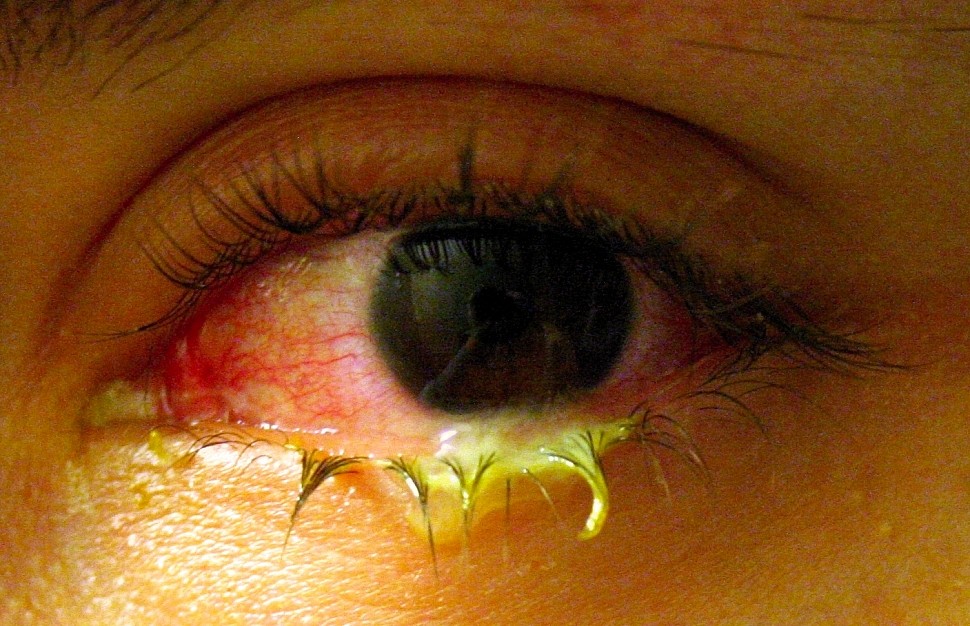
Гонорея у женщин
Очень часто гонорея у женщин протекает без симптомов. Кроме того, проявления могут быть минимальными, поэтому иногда у девушек не возникает потребности в визите к врачу. Результатом становится длительное течение. Она может распространяться на внутренние половые органы с тяжелыми воспалительными процессами и бесплодием.
Основные симптомы при поражении вестибулярных желез:
- обильные выделения из влагалища
- отечность вестибулярных желез
- покраснение
- боль при пальпации
В случае воспаления маточных труб и яичников отмечаются такие признаки заболевания:
- схваткообразные, часто высокоинтенсивные боли в нижней части живота
- нарушения менструального цикла
- болезненность при пальпации живота
- уплотнение маточных труб (при объективном исследовании)
Воспалительный процесс может затронуть слизистую оболочку матки.
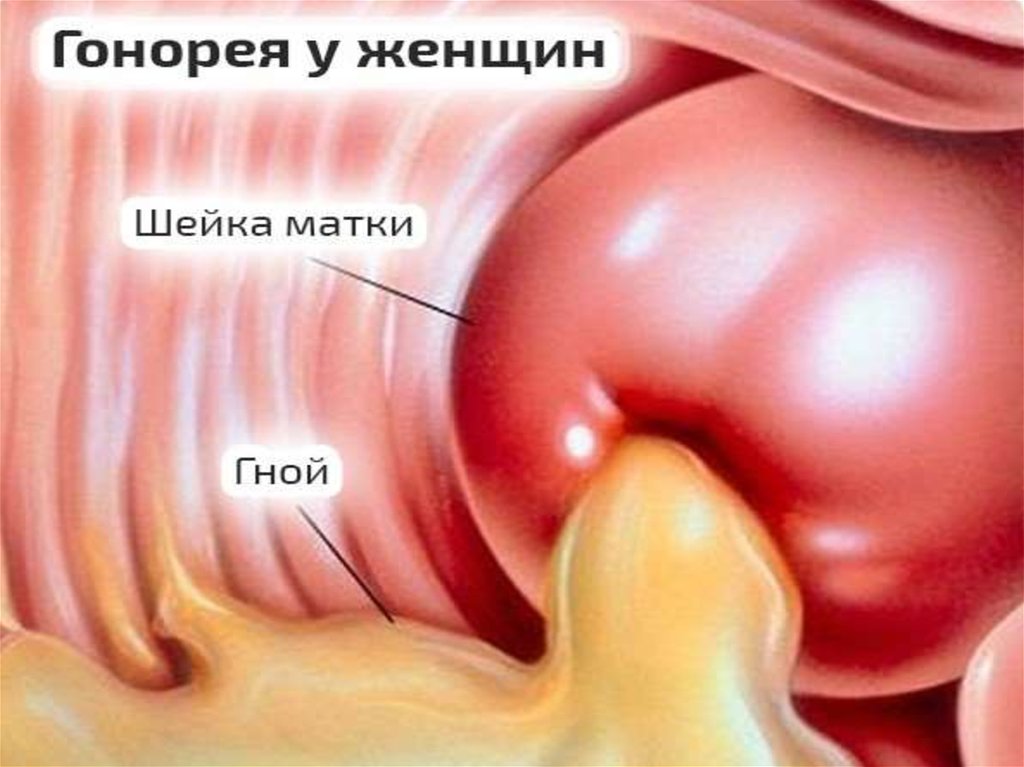
В таком случае развивается у женщин гонококковый эндометрит.
Его проявления:
- тянущая, постоянная боль в нижней части живота
- межменструальные кровотечения с выделением небольшого объема крови
- при объективном исследовании – плотная матка со сниженной подвижностью
Ещё одна женская форма гонореи – это пельвиоперитонит. Через фаллопиевы трубы инфекция может распространиться на тазовую брюшину.
При этом появляются такие симптомы:
- сильная боль в животе
- напряжение мышц передней брюшной стенки
- общая слабость, недомогание
- учащение пульса
- запор
- рвота
Часто при пельвиоперитоните невозможно провести гинекологическое исследование. Причиной является резкая болезненность.
Гонорея у мужчин
Другие проявления может иметь эта инфекция у мужчин. Симптомы бывают другими по понятным причинам: у представителей сильного пола воспаляются другие органы мочеполовой системы при распространении инфекции. Если трипер поразил предстательную железу, возникает гонококковый простатит.

Для него характерны такие симптомы:
- болезненные ощущения в промежности с иррадиацией в прямую кишку
- затрудненное мочеиспускание
- при пальпации через прямую кишку – болезненность простаты и её увеличение в размерах
Нередко при гонорее первый орган, который страдает в случае возникновения осложнений, это придаток яичка.
При отсутствии лечения воспаление может распространяться и на сами мужские половые железы. В таком случае диагностируется орхоэпидидимит.
Данная форма инфекции проявляется:
- болью в мошонке, иногда резкой и сильной
- иррадиация боли в крестец, пах, поясницу
- при осмотре может наблюдаться увеличение в размерах одного яичка и покраснение мошонки
- пальпация часто болезненна
- придаток яичка уплотнен и может быть отечным
У мужчин, как и у женщин, поражение внутренних половых органов может стать причиной бесплодия.
Способы лечения
Лечение требует применения антибактериальных препаратов. Перед тем как лечить болезнь, следует подтвердить её путем лабораторной диагностики. Если возбудитель обнаружен, назначается этиотропная терапия.
Часто пациенты спрашивают, можно ли вылечить трипер и какой лечит это заболевание. Вылечить болезнь, конечно же, можно. Причем, курс терапии в большинстве случаев короткий. Идти с гонореей следует к венерологу.
Если поражены только дистальные отделы мочеполовой системы (уретрит, вагинит, цервицит), то курс лечения включает одну инъекцию цефтриаксона.
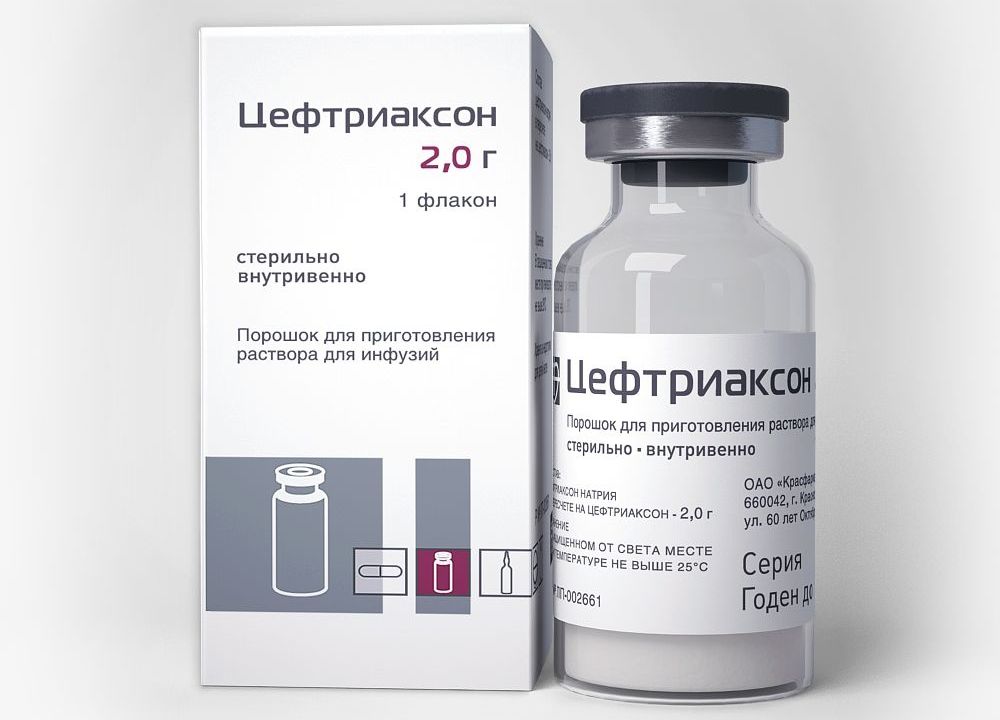
Он вводится в дозе 250 мг в мышцу. Может также использоваться пероральный цефалоспорин – цефиксим. Он принимается внутрь в дозе 0,4 г.
Отзывы пациентов свидетельствуют о том, что большинство из них предпочитают лечиться таблетками. Потому что их введение в организм не вызывает дискомфорта.
Но если у взрослого человека диагностируется гонококковое поражение глаз, для лечения может применяться только цефтриаксон. По-прежнему требуется только один укол. Но дозировка выше в 4 раза.
Цефтриаксон применяется при конъюнктивите в дозе 1 г. Наиболее длительным будет лечение в случае развития осложненной формы. В этом случае может потребоваться госпитализация.
Курс антибиотикотерапии длится 14 дней, а в тяжелых случаях и больше. Используется либо цефтриаксон 1 раз в сутки по 1 грамму, либо цефотаксим по 1 г внутривенно, через каждые 8 часов.
Теперь вы знаете, лечится ли гонорея и к какому врачу обращаться в случае развития этого инфекционного заболевания.
Диагностика
Анализ на гонококк сдается всегда. Потому что перед началом лечения требуется верификация возбудителя.
Как сдать анализ? Очень просто: нужно обратиться к врачу, который возьмет мазок. Он исследует его под микроскопом. Очень часто таким способом доктор определяет гонорею сразу.

Она может обнаруживаться в мазке при бактериоскопическом исследовании.
Чувствительность этого метода достигает 100% при таких условиях:
- мазок берется из уретры
- мужской пол пациента
- наблюдаются обильные гнойные выделения
В иных случаях (взятие мазка из других органов, женский пол, отсутствие выраженных симптомов) инфекция определяется не всегда. Поэтому часто требуются дополнительные диагностические процедуры.
Наиболее достоверным из них считается бактериологический посев. Но недостатком его считается то, сколько делается данный тест. Он занимает несколько дней. Поэтому применяется культуральная диагностика лишь в ограниченном числе случаев.
Чаще используется ПЦР. Метод позволяет выявить возбудителя гонококка быстро – в течение нескольких часов. Чувствительность этого метода остается высокой даже при бессимптомных формах инфекции.
Обычно врач дополнительно назначает анализ крови на вирусные гепатиты, ВИЧ и сифилис. Потому что эти заболевания нередко сопутствуют гонорее.
Препараты для лечения
Таблетки от гонореи должны быть назначены врачом. В разных регионах России могут быть использованы разные препараты. Потому что к определенным средствам у бактерий может развиться резистентность.
Чаще всего назначается лекарство из группы цефалоспоринов. Это цефтриаксон, цефотаксим или цефиксим. Первые два препарата – это уколы.
Таблетированные антибиотики при гонорее могут быть назначены лишь в случае неосложненной формы, с локализацией воспалительного процесса:
- в урогенитальном тракте
- в прямой кишке
- в глотке
Тогда может быть использован цефиксим.

Иногда женщинам дополнительно назначаются вагинальные свечи с антисептиками. Это дополнительные, а не основные препараты.
Как лечить дома? Некоторые пациенты пытаются получить лечение в домашних условиях, не обращаясь к врачу. Причем, используют они не антибиотики, а народные методы.
Такое самостоятельное лечение дома обречено на провал. Посудите сами: как можно вылечить опасную инфекцию крапивой, ромашкой или прочей ерундой! Её можно уничтожить только антибиотиками. Причем перед тем, как лечить заболевание, следует обратиться к доктору и обследоваться.
Во-первых, нужно убедиться, что у вас именно гонорея.
Во-вторых, требуется оценить распространенность инфекции (какие органы поражены), ведь от этого зависят дозы антибиотиков и продолжительность курса.
В-третьих, нужно обследоваться на сопутствующие инфекции, которые в случае гонореи обнаруживаются в большинстве случаев.
Самолечение не доводит до добра. Оно становится причиной осложнений, в том числе необратимых и иногда опасных для жизни.

Вот некоторые из них:
- мужское или женское бесплодие (иногда фертильность не восстанавливается даже после уничтожения инфекции, и лечиться приходится хирургическим путем)
- абсцедирование – формирование полостей с гноем, требующих хирургической операции и длительного восстановления
- гонококковый эндокардит – воспаление соединительной ткани сердечной мышцы, которое может закончиться повреждением клапанного аппарата
- миокардит – воспаление сердечной мышцы с риском возникновения сердечной недостаточности
- перитонит – воспаление брюшины, при котором может потребоваться обширная полостная операция с длительным (несколько месяцев) восстановлением и риском летального исхода
- абсцесс мозга – гнойное воспаление в центральной нервной системе, опасное для жизни, способное вызывать устойчивый неврологический дефицит
Гонорея у детей
Чаще всего гонорея у детей возникает в результате заражения от матери во время родов. Заболевание обычно проявляется офтальмопатией новорожденных.
При гонококковом поражении структур глаза симптомы следующие:
- отечность век
- боязнь света
- покраснение и припухлость
- гнойные выделения с их накоплением в уголках глаз

Риск возникновения детской инфекции при наличии гонококков у матери составляет около 40%, если роды прошли через естественные родовые пути.
Лечение осуществляется сразу после рождения, одним из двух препаратов:
- спектиномицин – 40 мг на кг веса, однократно внутримышечно
- цефтриаксон – 25 мг на кг веса (но не больше 125 мг), 1 раз в день, курсом 2 или 3 дня
Такие же дозировки используются у детей любого возраста весом до 45 кг. Но если речь не идет о новорожденных, то цефтриаксон не применяется курсом 3 дня, а вводится однократно.
Гонорея у беременных
Часто женщины спрашивают, можно ли забеременеть во время гонококковой инфекции. Иногда эта болезнь действительно становится причиной бесплодия. Но случается это относительно редко. Если шансы на беременность и снижаются, то не до нуля.
Поэтому очень часто у беременных обнаруживается гонококковая инфекция. Она опасна для плода. Инфекция при беременности осложняет её течение.

Кроме того, если вовремя не проведено лечение, женщина может заразить ребенка во время родов. Поэтому в случае обнаружения у беременных женщин гонококковой инфекции показана антибактериальная терапия. Она проводится только под контролем врача.
Этим занимается доктор-венеролог, обычно при участии акушера-гинеколога. Препараты назначаются с учетом их безопасности для развития плода, а также учитываются особенности протекания беременности. Обычно используют цефтриаксон, а в некоторых регионах России – спектиномицин.
Для диагностики и лечения обращайтесь в нашу клинику. У нас работают высококлассные специалисты, благодаря которым вы можете быстро избавиться от этого заболевания, избежав опасных осложнений.
Гонорея представляет собой инфекционную патологию с преимущественной половой передачей. Возбудителем служат гонококки рода нейссерий Neisseria gonorrhoeaе. Как правило, данные микроорганизмы вызывают процессы воспалительного характера в урогенитальном тракте человека.
На сегодняшний день гонорея – вторая после хламидиоза по распространенности половая инфекция. Ежегодно свыше 60-ти миллионов человек заражается и заболевает этой болезнью.

Наибольшую опасность представляет женская гонорея: у женщин возрастом моложе 25-ти лет инфекция очень быстро приводит к воспалениям органов малого таза (ВЗОМТ). Как следствие, к бесплодию. Кроме того, ежегодно регистрируется несколько случаев с летальным исходом вследствие гонококкового сепсиса (заражения крови).
Гонорея у женщин проявляется, как инфекция:
- нижнего отдела урогенитальной системы без абсцедирования – цервицит (воспаление маточной шейки), вульвовагинит (с локализацией в области влагалища/вульвы), цистит (патология мочевого пузыря), уретрит (поражение канала мочеиспускательного);
- с абсцедированием – гнойное воспаление с образованием полости в области вестибулярных больших, иначе бартолиновых, желез;
- иная органов урогенитальной системы (например, ВЗОМТ), пельвиоперитонит (воспаление тазовой брюшины);
- глазная – иридоциклит (поражение радужной и сосудистой оболочек), конъюнктивит (поражение слизистой), новорожденных офтальмия;
- костно-мышечной системы – артрит, бурсит, остеомиелит и пр.;
- глотки – фарингит;
- аноректальной зоны – проктит;
- другой локализации – менингит, мио-, пери- и эндокардиты, воспаление легких, мозга абсцесс, сепсис, кожные патологии и др.
Гонорея у женщин – болезнь с зачастую бессимптомным течением.

Вот почему рекомендуется скрининговое обследование сексуально активных женщин и беременных при наличии таких факторов риска, как:
- возрастная категория моложе 25-ти лет;
- перенесенная в прошлом гонорейная инфекция;
- наличие иных ИППП;
- частая смена партнеров;
- проституция;
- отказ от презервативов.
Причины
Возбудитель гонореи – нейссерия. Это бактерия округлой бобоподобной формы с мембранными выростами в виде ниточек. Посредством которых она легко прикрепляется к эпителиальным клеткам мочеполовых органов.
В общем случае гонококки отличаются предпочтительным поражением слизистых оболочек с цилиндрическим эпителием.
Вне организма человека эти бактерии быстро погибают.
Для них губительны высушивание, антисептики, лучи солнца, нагрев выше 56 градусов и охлаждение ниже 18 градусов.
В связи с этими особенностями заражение возможно преимущественно при сексуальном контакте, включая орально-генитальный и анально-генитальный пути передачи.
При этом бытовое инфицирование весьма маловероятно.
Известны единичные случаи того, как передается гонорея у женщин бытовым путем.
Через медицинские манипуляции, туалетные сидения (есть данные о выживаемости бактерий на протяжении 3 часов на их поверхности) и т.д.
Гонорея у девочек подразумевает такие пути заражения, как:
- инфицирование при рождении во время прохождения родовых путей больной матери (этот вариант обычно рассматривается при выявлении заболевания у детей до года);
- несоблюдение правил ухода за детьми, личной гигиены (важно учитывать исключительную редкость этого варианта, поскольку необходим прямой контакт бактерий на поверхности бытового предмета, рук со слизистой оболочкой влагалища, ануса и пр.);
- половой контакт (выявление заболевания у девочек не младенческого возраста предполагает обязательное проведение мероприятий по исключению сексуального насилия).
В итоге: гонорея у девушек, женщин, в том числе и девственниц, подразумевает в первую очередь половой путь заражения, у младенцев – заражение матерью.
Контактно-бытовой вариант рассматривается только после исключения вышеперечисленных вариантов. Риск заражения при сексуальном контакте варьируется от 50% до 90% (для мужчин иные показатели).
Инкубационный период – от 12-ти часов до недели (обычно трое суток). После перенесенного заболевания иммунная защита не формируется. Поэтому риск реинфицирования, а иногда и многократного, остается высоким.
Симптомы
Гонорея у женщин, в отличие от мужчин, может протекать бессимптомно (скрытая форма). Собственно, такой вариант развития событий реализуется в подавляющем числе ситуаций инфицирования. Тогда как у лиц мужского пола симптомы отсутствуют только у 10%.
То, как проявляется инфекция, определяется характером, локализацией и распространенностью проблемы. По выраженности симптоматики различаются острая и хроническая гонорея у женщин. Острая форма может переходить в хроническую, сопровождаясь заметным снижением интенсивности проявлений.
Выделения уменьшаются, содержание возбудителя в них уменьшается и пр. Основные очаги локализуются в области шейки матки и шеечного канала, когда развивается гонококковый цервицит.

Это наиболее частый вариант женской гоноинфекции, при котором практически всегда признаки отсутствуют.
Изредка могут предъявляться жалобы на:
- необильные беловато-желтые влагалищные выделения;
- боли нижней области живота;
- болезненность полового акта.
Отсутствие выраженных симптомов обуславливает позднее обращение больной к врачу и приводит к появлению осложнений. Также вариантом инфекции является проктит.
У мужчин он оказывается обычно результатом гомосексуального контакта. У женщин бывает следствием не только генитально-анального акта, но и контакта влагалищных выделений с анусом.
Признаки:
- ощущения зуда/жжения;
- небольшие по объему выделения, красноватые/желтоватые;
- при испражнении – боли, появление примеси крови и гноя;
- болезненность позывов;
- покраснения, трещины, остроконечные кондиломы в зоне поражения.
После орогенитального сексуального контакта может развиваться гонококковый фарингит. Патологический процесс тогда локализуется в области рта и глотки. Поражаются миндалины, слизистую языка, десна, небные дужки и язычок. Заболевание часто протекает бессимптомно. Выявляется только при исследовании бактериологическом мазка с поверхности ротовой полости.
Иногда больные могут жаловаться на:
- сухость и першение;
- осиплость голоса;
- усиливающаяся при глотании болезненность;
- кровоточивость десен;
- субфебрильную температуру;
- неприятный запах.

При проведении осмотра пациента врачом обнаруживаются покраснение и отек слизистой, участки с серовато-желтым налетом, ярко-алые фолликулы, увеличение лимфоузлов. При несоблюдении личной гигиены взрослыми возможно занесение инфекции на глазную конъюнктиву и развитие гонококкового конъюнктивита. Хотя чаще это заболевание встречается у новорожденных, как результат инфицирования матерью во время родов.
Патология сопровождается:
- глазными болями;
- слезотечением;
- боязнью света;
- отечностью век;
- выделениями гноя.
Последствия
Главные осложнения гонореи у женщин – это заболевание воспалительного характера, затрагивающее органы малого таза (ВЗОМТ) и, как следствие, бесплодие.

Среди всех ВЗОМТ именно гонорея – самая частая причина. Восходящая гонорея у женщин развивается с поражением тазовой брюшины и маточных придатков. Заболевание протекает остро, с лихорадкой, выраженными болями и пр.
При поражении верхних отделов урогенитального тракта могут развиваться:
- эндометрит (поражение внутреннего слизистого маточного слоя);
эндомиометрит; - сальпингит (поражение маточных труб);
- сальпингоофорит (поражение труб и яичников);
- пельвиоперитонит и пр.
При распространении возбудителя через кровь возникает т.н. гонококковая инфекция диссеминированная.
Проявляется состояние:
- кожными высыпаниями;
- артралгией;
- перигепатитом;
- артритом;
- менингитом;
- эндокардитом и др.
Поражения урогенитального тракта при такой форме практически отсутствуют. Серьезное влияние оказывает гонококковая инфекция на беременность. До 14% составляют случаи остановки плодного развития, 23% ‑ прерывания преждевременного (при этом 30% новорожденных погибает), 29% ‑ раннего разрыва плодного пузыря.
Половина малышей заражается при рождении с развитием целого ряда патологий. Признаки проблемы начинают проявляться спустя 2 – 5 суток после рождения.
К самым тяжелым формам инфекции относятся:
- новорожденных офтальмия – воспалительное заболевание глаз (у новорожденных, которые не получали профилактику нитратом серебра, вероятность инфекции конъюнктивы достигает 48%, у получавших – до 10%);

- сепсис (заражение крови);
- менингит;
- артрит;
- абсцесс волосистой части головы (инфицирование происходит через поврежденную кожу) и др.
Менее сложные формы – проктит, ринит, вагинит, уретрит.
Протекающие бессимптомно заселение ротоглотки гонококками и наблюдается у 35% детей с гоноофтальмией, желудка – у 25%.
Гоноофтальмия новорожденных распространена меньше, чем офтальмия, обусловленная хламидиями. Но такое заболевание часто приводит к разрыву яблока глазного, полной потере зрения. При выявлении конъюнктивита у новорожденных выделения подвергают культуральному исследованию и микроскопии. Из-за таких серьезных последствий обследование на гонорею беременных во многих странах является обязательным.
Профилактика
Профилактика последствий инфекции сводится к своевременному обнаружению и адекватной терапии заболевания. Относительно надежной защитой от инфекции является использование презерватива. Именно для данной патологии, в отличие от прочих ИППП, проводился ряд исследований, подтвердивших эффективность этого метода предупреждения. Хотя случаи инфицирования все же имели место. Исследователи связывали это с нарушениями правил пользования презервативом, изменением нормальной проницаемости его стенок или механическим повреждением последних.
На сегодняшний день не существует вакцины от гонореи. Хотя ее разработка ведется и проходит предклинические испытания (вакцина GONOVAX).
Что можно использовать в качестве меры экстренной профилактики?

Выпускаются в виде вагинальных/уретральных гелей, растворов в пластиковых капельницах-флаконах. Действующее вещество активно в отношении как гонококков, так и иных микроорганизмов. Т.е. трихомонад, возбудителей сифилиса, представителей транзиторной микрофлоры.
Средства экстренной профилактики используются в исключительных ситуациях. Применяются не позже пары часов после контакта. Обрабатываются у женщин половые органы наружные, лобок.
Антисептик вводится во влагалище на пару минут. Затем в течение последующих нескольких часов рекомендуется воздерживаться от мочеиспускания.
Важно понимать, что злоупотребление антисептиками опасно. Оно приводит к истреблению нормальной влагалищной флоры и возникновению бактериального вагиноза.
Диагностика
Анализ на гонорею у женщин включает:
- микроскопическое исследование (под микроскопом изучается мазок на предмет наличия бактерий), не рекомендуется как единственный метод установления диагноза;
- культуральное исследование (иначе бактериологический посев – помещение образца в благоприятную для размножения микроорганизма среду).
Как берется анализ на гонорею у женщин?
Забор материала может осуществляться из цервикального и мочеиспускательного канала, влагалища, со слизистой рта, прямой кишки, желез парауретральных/вестибулярных, конъюнктивы глаз.
Обязательным является проведение анализа до начала антибактериального лечения, перед менструацией или после нее через пару суток, спустя 3-4 часа после последнего мочеиспускания. Подробнее о том, как сдавать анализ, как подготовиться к нему, рассказывает врач во время приема.

Исследование рекомендуют при локализации инфекции в области влагалища, уретры, шейки матки. Биоматериал из прямой кишки и ротоглотки не изучается таким методом из-за ложных результатов, обусловленных присутствием других, не гонорейных, видов нейссерий.
ПЦР определяет участок ДНК, характерный для всех человеческих нейссерий, что указывается в результатах анализа как Neisseria sp. С практической точки зрения наличие Neisseria sp. может потребовать повторного исследования на конкретно Neisseria gonorrhoeaе иными методами.
Диагностика у женщин старше 60-ти лет и девочек проводится только на основании культурального метода. При подтверждении диагноза дополнительно показано обследование на предмет иных половых инфекций. В том числе ВИЧ, сифилиса, хламидиоза.
Гонорея у женщин: лечение
Пациентов с данным диагнозам часто волнуют вопросы о том, сколько лечится гонорея у женщин, лечится ли заболевание вообще. Несмотря на всю распространенность патологии, серьезность ее последствий, лечение антибиотиками, в большинстве случаев, не представляет особых сложностей.
Терапия подразумевает всего лишь однократный укол антибиотика (как правило, цефтриаксона). Возможен также однократный прием внутрь ципрофлоксацина или офлоксацина (таблетки). Спустя двое и четырнадцать суток проводится контроль излеченности.
Требуется одновременное обследование и лечение партнеров. В случае, если сексуальный контакт имел место менее, чем за месяц до появления симптоматики. А при бессимптомной форме – менее, чем за два месяца до постановки диагноза. Если заболевание выявлено у лиц, ухаживающих за детьми, необходимо обследование последних.
Окончательное решение о том, как лечить гонорею у женщин и девочек, какая в конкретной ситуации должна использоваться схема, принимает врач. Осложненная гонорея у женщин не лечится в домашних условиях, а только в стационаре.
Цефтриаксон назначается внутримышечно/внутривенно до исчезновения клинических проявлений заболевания и еще в течение двух суток после этого.

При образовании абсцессов может потребоваться и хирургическое вмешательство. Если в процессе обследования выявлена еще какая-либо инфекция, то назначаются дополнительные препараты. Например, при хламидиозе назначается азитромицин однократно или доксициклин в течение недели, при кандидозе – противогрибковые свечи с клотримазолом.
Влагалищная трихомонада встречается в ассоциации с гонококком в 30% эпизодов трихомонадной инфекции. Поэтому часто вместе с лекарством от гонореи у женщин назначается препарат нитроимидазольного ряда – метронидазол (трихопол).
Лечение гонореи у женщин при беременности осуществляется в стационаре антибиотиками ряда цефалоспоринов, макролидов, бензилпенициллинов. Не допускается применение фторхинолонов, тетрациклинов, аминогликозидов. Если гонорея выявлена повторно, после проведения лечения необходимо исключить вероятность реинфицирования. Для этого показано обследование и лечение партнеров.
Провести культурологическое исследование для выявления штамма возбудителя и устойчивости последнего к антибиотикам.
В нашем КВД можно получить консультацию опытного дерматовенеролога по любым вопросам, связанным с гонококковой инфекцией.
Читайте также:

