Как можно заразиться хламидийной пневмонией
Обновлено: 19.04.2024
Как практически поставить диагноз хламидийной инфекции? Имеют ли какой-то смысл мазки и анализы крови? В каком случае проводятся тесты на хламидиоз? Chlamydia trachomatis — самый распространенный бактериальный агент, передающийся половым путем в ра
Как практически поставить диагноз хламидийной инфекции?
Имеют ли какой-то смысл мазки и анализы крови?
В каком случае проводятся тесты на хламидиоз?
Chlamydia trachomatis — самый распространенный бактериальный агент, передающийся половым путем в развитых странах. По данным некоторых исследований, заболеваемость в городах составляет до 10% среди молодых сексуально активных женщин.
Он особенно опасен для репродуктивного здоровья женщин, вызывая воспалительные тазовые заболевания (ВТЗ), хронические тазовые боли, эктопическую беременность и трубное бесплодие [1].
Инфекция часто протекает субклинически, а при появлении симптомов и врачи и пациенты склонны ошибочно их интерпретировать. Невылеченная хламидийная инфекция дорого обходится из-за высокой стоимости лечения бесплодия.
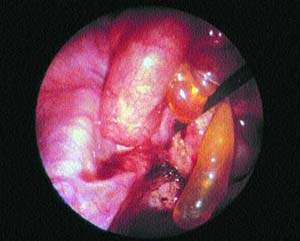 |
| Рисунок 1. Воспалительное тазовое заболевание, развившееся на фоне хламидиоза |
Новые диагностические тесты сделали возможным проведение широкомасштабных неинвазивных скринингов. В Швеции их проведение привело к снижению заболеваемости хламидиозом, ВТЗ и сокращению случаев эктопической беременности. В Великобритании совещательная группа Министерства здравоохранения (МЗ) изыскивает возможности проведения национальной скрининговой программы.
- Клинические проявления и обследование мужчин
У мужчин может выявляться уретрит, как правило через одну-три недели после заражения. Степень дизурии и выделений из уретры может колебаться от средней до тяжелой.
У половины всех мужчин с хламидиозом отсутствуют всякие симптомы заболевания, но при тщательном опросе они могут припомнить эпизод преходящей дизурии.
C. trachomatis обнаруживается у 40% мужчин с негонококковым уретритом (НГУ). Кроме того, возбудителями НГУ считаются Mycoplasma genitaliulm, ulreaplasma ulrealyticulm и Trichomonas vaginalis.
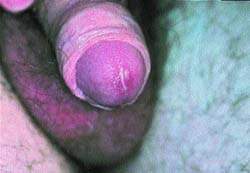 |
| Рисунок 2 (в центре). Негонококковый уретрит — распространенная презентация хламидийной инфекции у мужчин, хотя у половины больных она протекает бессимптомно. Видно покраснение входа в уретру и гнойное отделяемое |
Диагноз НГУ подтверждается определением избыточного числа полиморфноядерных клеток на окрашенном по Граму мазке, сделанном по крайней мере через четыре часа после опорожнения мочевого пузыря. Для взятия мазка на хламидиоз нужно ввести тампон на 2-4 см в уретру. Молодые сексуально активные мужчины с дизурией чаще страдают уретритом, чем инфекцией мочевого тракта.
- Клинические проявления и обследование женщин
У женщин хламидии могут вызывать уретрит, слизисто-гнойный цервицит, эндометрит и сальпингит. ВТЗ — это термин, которым обозначается весь спектр инфекций верхних отделов половых путей, включая сальпингит, оофорит и тазовый перитонит. Проявления заболевания определяются местом поражения.
Иногда женщины с хламидиозом жалуются на дизурию и частое мочеиспускание. Всегда следует подозревать хламидиоз при выявлении стерильной пиурии.
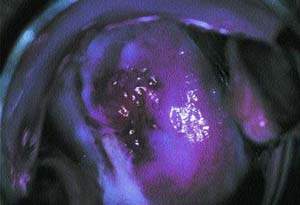 |
| Рисунок 3. Chlamydia trachomatis — наиболее распространенный этиологический агент слизисто-гнойного цервицита. Видно гнойное отделяемое из наружного зева. Шейка покрыта областями контактного кровотечения |
Аномальное влагалищное кровотечение должно навести на мысль о хламидиозе. Воспаленная рыхлая шейка матки является причиной посткоитального кровотечения; эндометрит связан со спонтанным маточным кровотечением. Тазовые боли и тяжелая диспареуния являются симптомами ВТЗ. Однако женщины с хламидиозом могут месяцами и даже годами не предъявлять никаких жалоб.
При обследовании в зеркалах диагностируется слизисто-гнойный цервицит, если в наружном зеве видно гнойное отделяемое. Шейка зачастую рыхлая и сильно кровоточит при прикосновении тампоном.
Клинический диагноз ВТЗ основывается на тазовых болях в анамнезе и диспареунии, сопровождающейся болезненностью при движениях шейки, болезненностью матки и придатков при бимануальном исследовании. Для выявления хламидий используются специальные наборы реактивов. Нужно ввести тампон в цервикальный канал и взять пробу цилиндрического эпителия. При наличии шеечного эктропиона берут пробу с этого места. До того как провести пробу на хламидию, необходимо взять эндоцервикальную пробу и поместить в стандартную бактериологическую транспортную среду для культивирования Neisseria gonorrhoeae. Тампоном можно убрать слизь или гной.
Введение тампона высоко во влагалище не позволяет выявить хламидиоз или гонорею.
Таблица 1. Лапараскопические находки при обследовании женщин с подозрением на ВТЗ
Генитальные инфекции — хламидиоз и гонорея — могут проявляться одинаково. Поэтому гонорею необходимо исключить культивированием мазков, полученных из уретры и шейки матки.
Наиболее важно провести дифференциальный диагноз между ВТЗ и внематочной беременностью. При малейшем сомнении нужно использовать тест на беременность. В случае положительного результата необходима срочная консультация гинеколога. Аппендицит и другие состояния, симптомы которых могут быть похожи на симптомы ВТЗ, согласно данным, суммированным в табл. 1, редко встречаются в госпитальной практике.
Тестирование на хламидиоз может быть проблематичным, поскольку широкодоступные тесты недостаточно чувствительны, даже если мазки собраны правильно.
| Скрининговая программа — единственный способ контроля хламидий |
Поэтому, если клинические проявления позволяют предположить хламидиоз, лечение надо начинать до получения результатов анализа.
“Золотым стандартом” здесь может служить тканевая культура. Однако образцы для культивирования нужно хранить замороженными и обрабатывать быстро, поэтому это исследование не подходит для общей практики, если только не налажена быстрая доставка материала в лабораторию.
Иммуноферментные методы применяются более широко. Образцы в этом случае устойчивее и не разрушаются при транспортировке в лабораторию, где проводится полуавтоматизированное исследование.
Тесты относительно недороги, но их чувствительность в лучшем случае достигает 60-70% [4]. Могут быть ложноположительные результаты, поэтому многие лаборатории используют дополнительный тест, например прямое связывание с флюоресцирующими антителами, для подтверждения положительных результатов.
Не так давно разработаны тесты на определение ДНК: цепная полимеразная реакция и цепная лигазная реакция.
Последние гораздо более чувствительны и дают одинаково хорошие результаты как с образцами мочи и влагалищными мазками, так и с уретральными и шеечными мазками.
Иногда в образце присутствуют ингибиторы ДНК-полимеразы, и получается ложнонегативный результат. Эти тесты можно использовать для скрининга образцов мочи и/или вагинальных мазков на хламидиоз, что дает возможность неинвазивного скрининга. К сожалению, дороговизна этих тестов по сравнению с иммуноферментным анализом ограничивает возможность их применения в Англии.
Схемы лечения, рекомендованные американскими центрами по контролю за болезнями, представлены в табл. 2. Очень эффективен азитромицин (1 г), который принимается однократно, но в целом обходится дороже, чем курс тетрациклина или эритромицина.
При беременности назначают эритромицин дважды в день в дозе 500 мг на прием, так как стандартная схема (по 500 мг четыре раза в день) переносится плохо.
Таблица 2. Лечение хламидиоза
Любую инфекцию, передающуюся половым путем, лечить бесполезно, если пациент возобновляет половые сношения с больным партнером. Необходимо обязательно сообщить о своих партнерах и воздерживаться от сексуальных отношений до обследования и излечения партнера.
- Наблюдение и направление к специалисту
Считается, что стандартный курс антибиотикотерапии излечивает хламидийную инфекцию. Контрольный анализ не обязателен, но его можно провести через две недели после завершения терапии.
Неэффективность лечения обусловлена возобновлением половых сношений с невылеченным партнером.
Беременным женщинам необходимо убедиться в излечении, поскольку при хламидиозе высока вероятность осложнений беременности у матери и риск врожденного инфицирования ребенка.
Врачу общей практики зачастую трудно проконтролировать излечение партнера, находящегося под наблюдением другого врача общей практики.
Многим пациентам помогают рекомендации, информация и поддержка, предоставляемая консультантами в отделении урологии и гинекологии.
У мужчин хламидии могут вызывать эпидидимоорхит, они также, возможно, играют определенную роль в развитии простатита, хотя последнее установлено не точно. Воздействие на фертильность тщательно не изучено.
 |
| Рисунок 4. У женщин с хламидиозом гениталий в два-три раза возрастает риск преждевременных родов |
У женщин хламидиоз — самая рапространенная причина ВТЗ. После первого случая хламидиоза риск трубного бесплодия возрастает на 10%, а после третьего — на 50%. Женщины с асимптоматическим течением хламидиоза, похоже, меньше подвержены риску осложнений, но частота трубного бесплодия в этом случае не оценивалась. После эпизода ВТЗ в 16 раз возрастает вероятность того, что следующая беременность будет эктопической. Интраабдоминальное рапространение хламидий или гонореи может вызвать периаппендицит или перигепатит.
Последний носит название синдрома Фитц–Хьюго–Куртиса. Пациентки жалуются на боли в правом подреберье, болезненность при надавливании и повышение температуры. Часто эти симптомы ошибочно принимаются за холецистит. Тщательное обследование, как правило, выявляет признаки сальпингита. При лапароскопии видны тонкие, как “скрипичные струны”, адгезии между печеночной капсулой и висцеральной брюшиной. Назначают трехнедельный курс соответствующих антибиотиков.
Диссеминирование хламидийной инфекции может вызвать синдром Рейтера или реактивный артрит [3]. Он развивается менее чем в 1% случаев.
Как правило, это выглядит как асимметричный олигоартрит, поражающий крупные суставы нижней конечности. При синдроме Рейтера артрит сопровождается увеитом и сыпью, похожей на псориатическую. Это связано с наличием гаплотипа HLA B27; имеется сходство с другими серонегативными спондилоартритами.
Инфекции половых органов, включая хламидиоз, при высокой заболеваемости ВИЧ-нифекцией в популяции служат дополнительными факторами риска заражения и передачи СПИДа. Основательное исследование, предпринятое в Мванза (Танзания), показало снижение заболеваемости СПИДом в результате реализации программы контроля заболеваний, передающихся половым путем [5].
Заражение половых органов хламидиями во время беременности может вызвать хориоамнионит и преждевременные роды; вероятно, риск последних у таких женщин увеличивается в два-три раза.
Возбудители и хламидиоза, и гонореи являются причиной офтальмопатии новорожденных. Как правило, новорожденный заражается, проходя по инфицированным родовым путям. Согласно оценкам, 20-50% детей, рожденных от матерей с хламидиозом, страдают офтальмопатией, которая, при отсутствии надлежащего лечения, приводит к рубцеванию роговицы и слепоте.
У таких детей на 10-20% возрастает риск развития хламидийной пневмонии в первые месяцы жизни. Поэтому младенцам с офтальмопатией новорожденных проводят дополнительную системную терапию эритромицином.
Диагноз подтверждается исследованием конъюнктивального мазка методом с прямыми флюоресцирующими антителами или ДНК-тестом на хламидиоз и тест-культурой на N. gonorrhoeae. Мать и ее сексуальный партнер должны пройти обследование и соответствующее лечение.
Сейчас имеются все условия для скринингового выявления хламидиоза, удовлетворяющие наиболее важным из перечисленных ниже стандартных критериев.
- Инфекция широко распространена и протекает субклинически.
- Доступны неинвазивные, достоверные тестовые процедуры.
- В случае несвоевременного выявления заболевания возрастает смертность и стоимость лечения.
- Эффективное лечение проводится достаточно просто.
Больше всего хламидиозу подвержены молодые сексуально активные женщины. Во многих руководствах советуют обратить особое внимание на женщин моложе 25 лет. Совещательная группа МЗ считает, что национальной скрининговой программой в первую очередь должны быть охвачены женщины, так как они страдают от более серьезных последствий и чаще посещают лечебные учреждения, чем молодые мужчины.
На практике скрининговое исследование на хламидиоз связано с цервикальным цитологическим скринингом и проводится одновременно с ним. При этом большую часть работы берут на себя врачи общей практики и отделения планирования семьи.
Мужчин и женщин с выявленным хламидиозом направляют в отделения болезней мочеполовой системы для полного обследования и выявления контактов, если это не сделано врачом на первичном приеме.
В Швеции подобная программа привела к стойкому сокращению госпитализаций, связанных с ВТЗ и внематочной беременностью. Недавнее рандоминизированное исследование, охватившее 2607 женщин в США, подтвердило значительное сокращение ВТЗ в связи со скринингом на хламидиоз, который оказался положительным у 645 из обследованных женщин.
Риск развития ВТЗ в следующем году у этих женщин составил 0,44% по сравнению с необследованными женщинами. Инфекция часто протекает субклинически, поэтому скрининг остается единственным методом контроля хламидиоза и снижения заболеваемости ВТЗ, случаев внематочной беременности и трубного бесплодия. В нашем распоряжении есть все средства для успешной реализации таких программ, нужно лишь сконцентрироваться на их внедрении и исполнении.
Пока же врачи общей практики должны учитывать часто встречающиеся незначительные проявления хламидиоза, поскольку своевременное обследование и лечение позволит многим женщинам в будущем избежать очень серьезных проблем.
Литература
1. Hillis S., Black C., Newhall J., Walsh C., Groseclose S. L. New opportulnities for chlamydia prevention: application of science to pulblic health practice // Sex. Transm. Dis. 1995; 22: 196-202.
2. Boag F., Kelly F. Screening for Chlamydia trachomatis // B. M. J. 1998; 316: 1474.
3. Hay P. E., Ghaem-Maghami S. Chlamydia and non-gonococcal ulrethritis // Rev. Infect. Dis. 1997; 10: 44-49.
4. Oakeshott P., Kerry S., Hay S., Hay P. Should women attending inner city general practices for cervical smears be screened for chlamydial infection? // B. M. J. 1998; 316: 351-352.
5. Grosskulrth H., Mosha F., Todd J. et al. Impact of improved treatment of sexulally transmitted diseases on HIV infection in rulral Tanzania: randomised controlled trial // Lancet. 1995; 346: 530-536.
6. Scholes D., Stergachis A., Heidrich F. E., Andrilla H., Holmes K. K., Stamm W. E. Prevention of pelvic inflammatory disease by screening for cervical chlamydial infection // New Engl. J. Med. 1996; 334: 1362-1366.
ТипичнБиология Chlamydia trachomatis
Этот микроорганизм является облигатным внутриклеточным патогеном. Его описывают как “энергетического паразита”: он использует клетку-хозяина для получения АТФ и основных питательных веществ. Серовары D-K — генитальные штаммы, инфицирующие цилиндрический эпителий мочеполового тракта, прямой кишки, глотки и дыхательных путей, а также конъюнктивы.
(Серовары A-C вызывают трахому в эндемичных районах, а серовары L1-L3 — венерическую лимфогранулему; хронические инфекции наблюдаются в основном в тропических странах и проявляются паховой лимфоаденопатией, нагноением и рубцеванием.)
Инфекционная частица, элементарное тельце, попадает в клетку-хозяина путем эндоцитоза. Тельца-включения содержат метаболически активные сетчатые тельца, размножающиеся бинарным делением. По истечении 48 часов элементарные тельца конденсируются с тельцами-включениями и высвобождаются с поверхности клетки. Тканевые повреждения и рубцевание обусловлены в большей степени иммунным ответом на хламидиоз, чем прямым повреждением инфицированных клеток. Степень тканевого поражения не всегда коррелирует с тяжестью проявлений.
Гуморальный иммунитет может обеспечивать ограниченную типоспецифическую защиту против реинфицирования, но клеточный иммунитет играет более важную роль в контролировании инфекции. Он включает секрецию гамма-интерферона, обладающего in vitro хламидиостатическими свойствами, а также Т-хелперы и цитотоксические Т-клетки.
Типичная история болезни
Одинокая женщина 22-х лет поступила с жалобами на усиливающиеся неагрессивные выделения из влагалища, посткоитальные кровотечения и общее недомогание. Три месяца назад она рассталась с прежним партнером и уже месяц находилась в новых отношениях.
В ходе беседы с врачом она сообщила о тяжелой диспареунии в течение двух месяцев и периодической дизурии. Она принимала пероральные контрацептивные пилюли; двумя годами раньше была одна беременность, закончившаяся выкидышем на восьмой неделе. Месячные были нерегулярными, последний цикл начался около семи недель назад.
При обследовании обнаружены слизистые влагалищные выделения и зеленоватая слизь, выделяющаяся из внутреннего зева. Был небольшой эктропион, профузно кровоточивший при надавливании тампоном. Бимануальное исследование выявило ретроверсию и подвижность матки. Определялась болезненность шейки матки при движении (цервикальное возбуждение) и правого придатка.
Анализ мочи на беременность оказался негативным. Был поставлен диагноз тазового воспалительного заболевания и назначен доксициклин 100 мг дважды в день в течение двух недель и метронидазол 400 мг дважды в день в течение пяти дней. Врач велел пациентке вновь прийти на прием, если через три дня боли не уменьшатся.
Анализ на хламидиоз оказался позитивным, и после лечения симптомы исчезли.
И прежний, и новый партнеры прошли обследование на Chlamydia trachomatis в отделении мочеполовых заболеваний с позитивным результатом.
Эта же больная поступила годом позже с правосторонней тазовой болью и аменореей в течение шести недель. В этом случае тест на беременность был положительным; обнаружена эктопическая беременность.
Хламидиоз – это группа инфекций, вызываемых различными видами хламидий. Поражают дыхательную, сердечно-сосудистую, опорно-двигательную, мочеполовую системы, органы зрения. Урогенитальный хламидиоз носит проявления воспалительных заболеваний: уретрита, простатита, цистита, вульвовагинита, цервицита, эрозии, эндометрита и выявляется только специфическими методами диагностики. Характерный симптом - стекловидные выделения из мочеполовых путей. Хламидийные инфекции опасны множественными осложнениями, среди которых восходящие инфекции мочеполовых путей, бесплодие, нейрохламидиозы, поражения суставов, заболевания сердца и сосудов, импотенция – у мужчин.
МКБ-10

Общие сведения
Урогенитальный (мочеполовой) хламидиоз является инфекцией, передающейся половым путем и вызываемой хламидиями (Chlamydia trachomatis). Проблема урогенитального хламидиоза стоит сегодня очень остро. В последние годы наблюдается рост хламидиоза как среди сексуально активного взрослого населения (мужчин и женщин от 20 до 40 лет), так и в подростковой среде. Ранние половые отношения, незащищенный секс со случайными партнерами, недостаточная информированность о возможных последствиях таких связей ставят хламидиоз на одно из первых мест в списке половых инфекций.
Ежегодно хламидиозом заражаются почти 90 млн. человек. Особенно восприимчивы к хламидиозу лица со сниженным иммунитетом. В 40% случаев хламидийная инфекция становится причиной различных гинекологических заболеваний, в 50% - трубно-перитонеального бесплодия. Часто хламидиоз сочетается с другими половыми инфекциями: уреаплазмозом, трихомониазом, гонореей, сифилисом, микоплазмозом. Сочетание нескольких инфекций усугубляют течение друг друга и удлиняют лечение. У женщин отмечается большая восприимчивость к хламидиозу.

Причины хламидиоза
Возбудитель урогенитального хламидиоза - Chlamidia trachomatis - представляет собой мелкую бактерию, паразитирующую внутри клеток человека. Хламидии способны долгое время существовать в организме человека и не проявлять себя. При подавлении защитных сил, ослаблении организма они начинают активно размножаться и вызывать клинические проявления хламидиоза. Известно 15 различных видов хламидий, вызывающих поражение глаз, лимфоузлов, мочеполовых органов и т. д.
Наиболее частый путь передачи хламидиоза – половой. Инфицирование новорожденного возможно в процессе родов, оно сопровождается развитием у ребенка врожденного хламидиоза. Гораздо реже отмечается бытовой путь передачи хламидиоза в семье через постельные и туалетные принадлежности, белье и т.д. Обычно от момента заражения и до появления первых симптомов хламидиоза проходит 1-2 недели (реже до 1 месяца).
Симптомы хламидиоза
Бессимптомное течение хламидиоза встречается у 67 % женщин и 46 % мужчин, что часто затрудняет его диагностику и лечение, увеличивает риск возникновения осложнений. Даже при скрытом течении хламидиоза больной человек потенциально опасен и способен заразить своего полового партнера. Обычно первые клинические проявления хламидиоза отмечаются через 7-14 дней после полового заражения.
Хламидиоз у мужчин
У мужчин появляются слизисто-гнойные или водянистые выделения из уретры, зуд и жжение при акте мочеиспускания. Отмечается отек и покраснение наружного отверстия мочеиспускательного канала. Постепенно симптомы стихают, выделения наблюдаются только по утрам. Острая фаза хламидиоза сменяется хронической с поражением мочеиспускательного канала.
Хламидиоз у женщин
У женщин хламидиоз проявляется патологическими выделениями из влагалища слизистого или слизисто-гнойного характера, желтоватого оттенка, с запахом. Иногда выделения сопровождаются зудом, жжением, невысокой температурой, болями в животе.
Хламидиоз у детей
Хламидиоз у детей чаще протекает с поражением органов дыхания, глаз, ушей. При появлении симптомов хламидиоза следует незамедлительно обратиться к врачу. Особую опасность представляет хламидиоз новорожденных, возникающий в результате инфицирования ребенка от больной матери в процессе родов. Основными формами врожденного хламидиоза являются:
- хламидийный конъюнктивит (офтальмохламидиоз) - воспаление слизистой оболочки глаз
- генерализованная форма хламидиоза - поражение сердца, лёгких, печени, пищеварительного тракта
- энцефалопатия, сопровождающаяся судорогами и остановкой дыхания
- хламидийная пневмония — крайне тяжелая форма воспаления лёгких с высоким процентом летальности.
Осложнения
Урогенитальными осложнениями хламидиоза у мужчин являются хламидийные простатит, уретрит, эпидидимит. Урогенитальные осложнения хламидиоза чреваты для мужчин нарушением сперматогенеза и бесплодием.
- простатит развивается при вовлечении в инфекционный процесс предстательной железы. Хламидийный простатит сопровождается неприятными ощущениями и болями в пояснице, прямой кишке, промежности, незначительными слизистыми или водянистыми выделениями из уретры, затруднением мочеиспускания, нарушением потенции;
- уретрит протекает с поражением мочеиспускательного канала и характеризуется зудом в уретре, частыми болезненными позывами к мочеиспусканию, слизисто-гнойными выделениями. Хронический уретрит, вызванный хламидиями, приводит к стриктуре уретры;
- эпидидимит развивается при воспалении придатка яичка, что сопровождается высокой температурой, отеком и покраснением мошонки, увеличением придатка яичка.
Не меньшую опасность представляет хламидиоз и для женщин, вызывая различные поражения женской половой системы. Восхождение хламидийной инфекции по половым путям может вызывать воспалительные изменения со стороны:
- шейки матки – эндоцервицит. Хламидиоз увеличивает риск развития опухолевых процессов в шейке матки;
- слизистой оболочки полости матки – эндометрит;
- фаллопиевых (маточных) труб – сальпингит;
- придатков матки – сальпингоофорит.
Воспалительные процессы матки и придатков матки с последующим образованием спаек и рубцов в маточных трубах служат причиной трубного бесплодия, внематочной беременности, самопроизвольного прерывания беременности.
Другими последствиями хламидиоза у мужчин и женщин могут служить воспалительные процессы глотки, прямой кишки, почек, суставов, легких, бронхов и т.д. Одним из серьезных осложнений хламидиоза является болезнь Рейтера, характеризующаяся триадой клинических проявлений: конъюнктивит, уретрит, артрит. Повторное заражение хламидиозом значительно увеличивает риск развития осложнений.
Диагностика

Диагностику хламидиоза у мужчин часто проводят урологи. Посещение венеролога нужно для исключения других ИППП, которыми пациент мог заразиться наряду с хламидиозом. Женщинам необходима консультация гинеколога.
- Общий мазок. Микроскопия отделяемого уретры, влагалища и шейки матки не дает объективной картины наличия хламидиоза. Количество лейкоцитов при этом может быть незначительно повышено или находиться в пределах нормы.
- ПЦР. С появлением ПЦР-диагностики (метод полимеразной цепной реакции) венерология получила наиболее точный способ выявления хламидиоза, позволяющий обнаружить в исследуемом материале даже малое количество возбудителя. Точность результата при ПЦР достигает 95%.
- ИФА. Информативны с точностью до 70% методы ИФА (имунноферментного анализа), выявляющего наличие антител к возбудителю и ПИФ (прямой иммунофлюоресценции) – микроскопии мазков, окрашенных определенным образом.
- Культуральное исследование. Для диагностики хламидиоза применяется также бакпосев взятого материала и определение чувствительности к антибиотикам.
В качестве материала для диагностики хламидиоза используют мочу, кровь, сперму у мужчин, выделения из половых органов, соскоб клеток пораженного органа.
Лечение хламидиоза
Лечение хламидийной инфекции представляет сложную медицинскую проблему, и решать ее нужно с учетом индивидуальности каждого пациента. В лечении хламидиоза нельзя рекомендовать использования готовых алгоритмов. У лиц пожилого возраста, имеющих сопутствующие заболевания, следует учитывать состояние иммунитета, микрофлоры кишечника и мочеполового тракта. На протяжении курса лечения (в среднем 3 недели) рекомендуется исключить сексуальные контакты, употребление алкоголя, пряностей, острой пищи, чрезмерную физическую активность.
- Антибактериальные препараты. Поскольку возбудитель хламидиоза Chlamidia trachomatis является паразитирующим внутриклеточным микроорганизмом, то выбор антибиотиков ограничивается теми препаратами, которые проникают внутрь клеток. К таким препаратам относятся антибиотики макролиды, тетрациклины и фторхинолоны. При подборе антибиотиков учитывается наличие смешанной инфекции (микоплазмы, гарднереллы, уреаплазмы) для их одномоментного лечения.
- Дополнительная фармакотерапия. Кроме антибиотика, в схему лечения хламидиоза включают иммуномодуляторы (интерферон, меглюмина акридонацетат), противогрибковые препараты (нистатин, флюконазол), поливитамины, ферменты (панкреатин), бактериофаги (стафилококковый, протейный и пр.), пробиотики.
- Местная терапия. Для местного лечения хламидиоза применяют вагинальные и ректальные свечи, ванночки, тампоны, клизмы.
- ФТЛ. Применяются физиопроцедуры: ультразвуковая терапия, магнитотерапия, ионофорез и электрофорез с лекарственными веществами.
Профилактика
Хламидиоз является той инфекцией, которую легче избежать, чем от нее избавиться. Главными правилами профилактики хламидиоза, как и других половых инфекций, являются:
- наличие постоянного сексуального партнера;
- отказ от случайных половых контактов или использование презервативов;
- обследование на инфекции, если был случайный незащищенный половой акт;
- извещение всех половых партнеров в случае подтверждения диагноза хламидиоза;
- обследование женщин, планирующих беременность на скрытые инфекции (в т. ч. на хламидиоз) и тщательное ведение беременности для профилактики заболевания у новорожденного;
- воздержание от половой жизни во время лечения хламидиоза.
Прогноз
При выявлении хламидиоза у одного из половых партнеров очень важным является обследование и лечение другого на наличие инфекции, даже при отсутствии явных симптомов заболевания. Если один из инфицированных хламидиозом половых партнеров не пройдет курса лечения, то другой, пролеченный, может заразиться вновь.
Для контроля излеченности применяется диагностика методами ИФА и ПЦР через 1,5-2 месяца после завершения курса терапии (у женщин – перед началом менструации). Критерии излеченности – отрицательные результаты анализов на хламидии и отсутствие симптомов хламидиоза.
Острый неосложненный хламидиоз при одновременном лечении всех половых партнеров дает благоприятный прогноз на полное выздоровление. Если хламидиоз запущен (поздно диагностирован, недолечен, осложнен), то в перспективе могут развиться различные нарушения половой функции – от импотенции до бесплодия.
Cреди всех видов пневмоний практическому врачу наиболее часто приходится сталкиваться с внебольничной пневмонией. По данным официальной статистики МЗ РФ, заболеваемость внебольничной пневмонией в России среди лиц старше 18 лет составляет
Cреди всех видов пневмоний практическому врачу наиболее часто приходится сталкиваться с внебольничной пневмонией. По данным официальной статистики МЗ РФ, заболеваемость внебольничной пневмонией в России среди лиц старше 18 лет составляет 3,9%. Зарубежные исследователи установили, что заболеваемость внебольничной пневмонией среди лиц молодого и среднего возраста варьирует от 1 до 11,6%, а в старшей возрастной группе достигает 25–44% [11, 13].
Наиболее распространенной причиной внебольничных пневмоний является Streptococcus pneumoniae (30–50%) [5, 11, 13]. Однако все большее значение среди этиологических факторов внебольничной пневмонии в последние годы придается так называемым атипичным микроорганизмам, прежде всего Mycoplasma pneumoniae и Chlamydophila (Chlamidia) pneumoniae, на долю которых приходится от 8 до 25% случаев заболевания [5, 9, 12].
Mycoplasma pneumoniae в структуре внебольничных пневмоний варьирует в пределах 5–50% [7, 11, 13]. Наиболее часто микоплазменная пневмония диагностируется у детей старше 5 лет и лиц молодого возраста (до 25 лет) [3, 4, 7, 10]. Каждые 3–5 лет наблюдаются эпидемиологические подъемы заболеваемости, которые длятся несколько месяцев. Вспышки заболевания характерны для изолированных и полуизолированных групп населения (военнослужащие, студенты, школьники и др., семейные вспышки) [10, 11]. Признается наличие сезонных колебаний, а именно большая распространенность инфекции в осенне-зимний период [6, 10, 13]. Источником инфекции являются как больные, так и носители. Механизм передачи инфекции — аэрогенный, путь передачи — воздушно-капельный. Инкубационный период длится 2–3 нед. Летальность при микоплазменной пневмонии составляет 1,4% [4, 11].
Mycoplasma pneumoniae занимает промежуточное положение между вирусами, бактериями и простейшими и является мембрано-ассоциированным (но может быть и внутриклеточным) анаэробом, имеет трехслойную цитоплазматическую мембрану вместо клеточной стенки, что обусловливает резистентность к различным агентам, подавляющим синтез клеточной стенки, прежде всего к пенициллину и другим β-лактамам [6, 10]. С помощью терминальной структуры микоплазма прикрепляется к клеткам хозяина (эритроцитам, клеткам реснитчатого эпителия бронхов и др.) [6]. Микоплазма также обладает механизмом мимикрии под антигенный состав клетки-хозяина, что способствует длительной персистенции возбудителя и вызывает образование аутоантител и развитие аутоиммунных процессов при микоплазменной инфекции [6, 10]. Предполагается, что именно с формированием аутоантител связано развитие нереспираторных проявлений Mycoplasma pneumoniae-инфекции.
Считается, что от 5 до 15% внебольничных пневмоний вызываются хламидиями, а в период эпидемии эти показатели могут увеличиваться до 25% [4, 5, 10]. Наиболее часто хламидийная пневмония встречается у взрослых, особенно у лиц среднего и пожилого возраста [2, 10]. Описаны эпидемиологические вспышки в изолированных и полуизолированных коллективах, случаи внутрисемейной передачи хламидийной инфекции [7, 10, 13]. Сезонной закономерности распространения этой инфекции не выявлено. Единственным известным резервуаром инфекции является человек. Механизм передачи — аэрогенный, путь передачи — воздушно-капельный. Инкубационный период составляет 2–4 нед. Летальность при хламидийных пневмониях достигает 9,8% [4, 5, 13].
Chlamydophila pneumoniae — это патогенные облигатные внутриклеточные грамотрицательные бактерии, способные к латентному существованию или персистенции в организме хозяина. Характеризуются двухфазным циклом развития, состоящим из чередования функционально и морфологически различных форм — элементарных и ретикулярных телец [2, 4, 7, 10].
Клинические проявления микоплазменнойи хламидийной пневмоний
У 30–40% пациентов, заболевших микоплазменной и/или хламидийной пневмонией, диагноз ставится лишь в конце первой недели болезни; первоначально у них чаще всего ошибочно диагностируются бронхит, трахеит или ОРЗ. Это связано с тем, что, в отличие от бактериальных пневмоний, микоплазменная и хламидийная не имеют отчетливых физикальных и рентгенологических признаков инфильтрации, а культуральная диагностика их невозможна, так как микоплазмы и хламидии являются внутриклеточными возбудителями. Поэтому диагностика микоплазменной и хламидийной пневмоний основывается в первую очередь на выявлении особенностей клинико-рентгенологических данных и подтверждается серологически или с помощью полимеразно-цепной реакции (ПЦР).
Обычно микоплазменная и хламидийная пневмонии начинаются с респираторного синдрома, проявляющегося трахеобронхитом, назофарингитом, ларингитом; протекают с субфебрильной температурой, малопродуктивным, мучительным кашлем, скудными аускультативными данными; характеризуются наличием внелегочных проявлений — кожных, суставных, гематологических, гастроэнтерологических, неврологических и других, а также нетипичными лабораторными показателями — отсутствием лейкоцитоза и нейтрофильного сдвига в периферической крови [3, 4, 7, 10, 11]. Рентгенологические изменения в легких отмечаются усилением легочного рисунка, перибронхиальной или субсегментарной инфильтрацией [5, 10, 11, 13].
Нами были обследованы 60 пациентов: 44 — с микоплазменной пневмонией и 16 — с хламидийной пневмонией. Анализ клинического материала показал, что начало заболевания при микоплазменной и хламидийной пневмониях может быть как острым, так и постепенным (табл. 1). При подостром течении пневмония начинается с поражения верхних дыхательных путей, ухудшения общего состояния и познабливания. Температура тела может быть нормальной или субфебрильной в течение 6–10 дней и лишь потом повышается до 38–39,9°С при микоплазменной и до 38–38,9°С при хламидийной пневмонии. При остром начале симптомы интоксикации появляются уже в первый день и достигают максимума к 3-му дню болезни. У пациентов с постепенным началом болезни интоксикация наиболее выражена на 7–12-й день от начала заболевания. Характерными признаками интоксикации для микоплазменной и хламидийной пневмоний являются умеренная головная боль, миалгия, общая слабость.
Одним из постоянных признаков микоплазменной и хламидийной пневмоний, по нашим данным, является кашель, который возникает одновременно с лихорадкой. У больных микоплазменной пневмонией, в отличие от хламидийной, наблюдается частый, преимущественно непродуктивный, навязчивый, мучительный, приступообразный кашель (см. табл. 1). Наряду с кашлем, у пациентов с хламидийной и микоплазменной пневмониями наблюдаются умеренные признаки поражения верхних дыхательных путей — ринит, фарингит, ларингит. Ринит чаще всего встречается у больных хламидийной пневмонией (75,0 ± 10,8%, р < 0,001) и проявляется заложенностью носа и нарушением носового дыхания, у части больных наблюдаются небольшие либо умеренные слизисто-серозные или слизисто-гнойные выделения из носа. У пациентов же с микоплазменной пневмонией чаще регистрируются явления фарингита и ларингита, проявляющиеся гиперемией ротоглотки и осиплостью голоса (77,3 ± 6,3%, р < 0,05).
Из внелегочных проявлений при микоплазменной пневмонии чаще отмечались миалгия (63,6%), макуло-папулезная сыпь (22,7%), явления желудочно-кишечного дискомфорта (25%), при хламидийной — артралгия (18,8%) и миалгия (31,3%).
Изменения в легких, характерные для уплотнения легочной ткани, при физикальном обследовании пациентов с пневмониями, вызванными атипичными возбудителями (в отличие от больных с бактериальными пневмониями), определялись не всегда. В частности, укорочение перкуторного звука у больных микоплазменной и хламидийной пневмониями наблюдалось в 68,2 и 68,8% случаев соответственно (табл. 1). Этот признак всегда выявлялся у больных с сегментарной, полисегментарной, долевой пневмонией и лишь у 1/3 пациентов с перибронхиальной инфильтрацией. У больных микоплазменной пневмонией над зоной поражения чаще выслушивались ослабленное дыхание (40,9%), сухие и влажные хрипы (47,7%), у пациентов с хламидийной пневмонией — как ослабленное (37,5%), так и бронхиальное дыхание (31,2%) и влажные хрипы (62,5%).
При рентгенографии органов грудной клетки у больных микоплазменной и хламидийной пневмониями выявлялись и типичные пневмонические инфильтрации и интерстициальные изменения. При микоплазменной пневмонии чаще наблюдается двустороннее поражение легких (40,9%) с усилением легочного рисунка (22,7%) и перибронхиальной инфильтрацией (50%), при хламидийной пневмонии — наоборот, чаще полисегментарная инфильтрация (43,7%) и реже интерстициальные изменения (31,3%).
В общем анализе крови у больных микоплазменной и хламидийной пневмониями чаще отмечается нормальное количество лейкоцитов и умеренное повышение СОЭ (в среднем 37,1 ± 1,9 мм/ч).
По нашим наблюдениям, для микоплазменной и хламидийной пневмоний характерно затяжное рецидивирующее течение.
Таким образом, согласно клинико-рентгенологическим данным и с учетом эпидемиологической ситуации, из общего числа пациентов с внебольничными пневмониями можно выделить больных с микоплазменной и/или хламидийной пневмониями. В нашем исследовании таких больных оказалось 80, из них у 60 (75%) в дальнейшем лабораторным методом была установлена микоплазменная или хламидийная этиология пневмонии.
Диагностика микоплазменной и хламидийной пневмоний
Решающая роль в выявлении микоплазменной и хламидийной инфекции отводится лабораторной диагностике.
Также в последнее время для этиологической диагностики микоплазменной и хламидийной инфекции используется ПЦР, основанная на определении ДНК возбудителя с применением метода генных зондов [3, 4, 5, 7, 10]. С помощью ПЦР возможна быстрая диагностика микоплазменной и хламидийной инфекции, но этот метод не позволяет отличить активную инфекцию от персистирующей [1, 7, 10, 11].
Таким образом, для достоверной этиологической идентификации микоплазменной и хламидийной пневмоний необходимо проведение серологических тестов в комплексе с методами, основанными на выявлении ДНК микроорганизма.
Лечение микоплазменной и хламидийной пневмоний
Рассмотренные выше микробиологические особенности Mycoplasma pneumoniae и Chlamydophila pneumoniae (главным образом внутриклеточный цикл развития) объясняют неэффективность широко используемых в клинической практике β-лактамных антибиотиков (пенициллины и цефалоспорины) и обусловливают необходимость применения антимикробных препаратов, способных проникать и накапливаться в пораженных клетках, а также блокировать внутриклеточный синтез белка. Такими свойствами обладают макролиды, фторхинолоны и тетрациклины, которые и являются средствами эрадикационной терапии при Mycoplasma pneumoniae- и Chlamydophila pneumoniae-инфекции [3, 4, 7, 10, 11].
В России макролиды представлены широким спектром препаратов (см. табл. 3). Среди них наиболее активным в отношении Mycoplasma pneumoniae признан азитромицин, имеющий ряд преимуществ перед эритромицином и кларитромицином [4, 10, 11]. В отношении Chlamydophila pneumoniae наиболее активным средством признается кларитромицин [10]. Также эффективны в отношении этих внутриклеточных патогенов и некоторые другие представители макролидов: джозамицин, спирамицин. Старый антимикробный препарат из этой группы — эритромицин — также обладает антимикоплазменной и антихламидийной активностью, но, несомненно, уступает в этом отношении вышеперечисленным антибиотикам, обладая при этом целым рядом побочных эффектов [5, 10, 11].
Значительной активностью по отношению к Mycoplasma pneumoniae и Chlamydophila pneumoniae обладают фторхинолоны — офлоксацин (заноцин, таривид, офло), ципрофлоксацин (ципробай, ципролет, цифран, сифлокс, медоциприн, цифлоксинал), в связи с чем эти антимикробные препараты рассматриваются в качестве альтернативы макролидам при данной инфекции. Высокую активность проявляют новые фторхинолоны — левофлоксацин (таваник) и моксифлоксацин (авелокс). Моксифлоксацин и левофлоксацин успешно подавляют практически любую флору, вызывающую пневмонии.
При лечении микоплазменных и хламидийных пневмоний эффективны и тетрациклины, однако антибиотики этой группы не применяются при беременности, а также печеночной недостаточности. Вероятность проявления побочных эффектов при их применении может быть выше. Из тетрациклинов активны в отношении атипичных микроорганизмов доксициклин и моноциклин (см. табл. 3).
Продолжительность антимикробной терапии неосложненных бактериальных внебольничных пневмоний составляет 5–10 дней. Для лечения микоплазменной и хламидийной пневмоний рекомендуется применять антимикробные средства не менее 2–3 нед [4, 5, 10, 11]. Сокращение сроков лечения чревато развитием рецидива инфекции [4, 10].
При нетяжелом течении микоплазменной и хламидийной пневмоний антимикробные препараты назначаются внутрь в среднетерапевтических дозах. Естественно, при тяжелых пневмониях предпочтение следует отдавать внутривенному применению антибиотика. Эритромицин фосфат назначается до 1–2 г/сут в 2–3 введения (максимально по 1 г каждые 6 ч). Спирамицин используется внутривенно по 1,5 млн МЕ 3 раза в сутки, а кларитромицин — по 250 мг 2 раза в сутки с равными интервалами. Для разведения спирамицина и кларитромицина следует применять 5%-ный раствор глюкозы.
Стоимость внутривенного лечения антибиотиками (в частности, макролидами) весьма высока, поэтому используют ступенчатую терапию, при которой лечение начинается с внутривенного применения антибиотиков, а по достижении клинического эффекта (обычно через 2–3 дня) пациент переводится на пероральную терапию тем же препаратом или другим макролидом. Ступенчатая монотерапия макролидами может проводиться эритромицином, кларитромицином, спирамицином, т. е. препаратами, которые выпускаются в двух формах: для внутривенного введения и для приема внутрь.
Несмотря на большой спектр противомикробных препаратов, эффективное лечение микоплазменных и хламидийных пневмоний представляет до настоящего времени большую проблему [2, 6, 10, 11]. Это связано с тем, что их развитие, как правило, происходит на фоне снижения антиинфекционной резистентности организма, обусловленного угнетением иммунитета [8, 9, 10, 12]. Проведенное нами исследование показателей иммунограммы у пациентов с внебольничной пневмонией микоплазменной и хламидийной этиологии выявило снижение абсолютного числа лимфоцитов, зрелых Т-лимфоцитов (CD3+), Т-хелперов (CD4+), абсолютного числа Т-супрессоров (CD8+), угнетение функциональной активности Т-системы, проявляющееся снижением плотности рецепторов к IL-2 (CD25+), способности к бласттрансформации (CD71+ — лимфоциты) и апоптозу (CD95+), а также активацию гуморального иммунитета, что проявлялось повышением числа В-лимфоцитов (CD20+), уровня IgM и ЦИК.
Микоплазмы и хламидии на разных стадиях развития располагаются как внутриклеточно, так и внеклеточно, что требует для их элиминации участия гуморальных и клеточных механизмов иммунитета [8, 9, 10, 12]. Большинство антимикробных средств действует преимущественно на внеклеточную форму возбудителей. Это приводит к персистенции возбудителей, диссеминации ее в организме, хронизации процесса, формированию осложнений. Применение лишь антимикробных средств означает лишь временное подавление возбудителей, так как на фоне такой терапии происходит сохранение и даже усугубление иммунологических расстройств, что повышает риск рецидива заболеваний [14]. Так, по результатам наших исследований, к концу курса традиционной терапии происходило усугубление Т-клеточной депрессии: снижалось относительное и абсолютное количество Т-лимфоцитов (CD3+), Т-хелперов (CD4+), Т-супрессоров (CD8+) на фоне повышения уровня IgG, ЦИК, фагоцитарного индекса и уменьшения IgA.
В связи с этим хотелось бы подчеркнуть, что терапия микоплазменной и хламидийной пневмоний должна быть комплексной и включать, помимо антимикробных средств, препараты, действие которых направлено на коррекцию иммунного ответа.
С этой целью у больных микоплазменной и хламидийной пневмониями нами применяются иммуномодуляторы (ронколейкин, ликопид, тималин, тимоген).
Включение иммуномодуляторов в комплексное лечение микоплазменных и хламидийных пневмоний позволяет добиться ярко выраженного иммунологического эффекта. Последний сочетается с выраженным клиническим воздействием, проявляющимся сокращением сроков достижения клинико-лабораторной ремиссии в среднем на 3 койко-дня, уменьшением интоксикационных симптомов через 1–3 сут после начала лечения, сокращением лихорадочного периода в 2 раза, четкой положительной рентгенологической динамикой к 12-му дню лечения у 76,7% больных; значительным уменьшением вероятности развития повторных рецидивов и хронизации процесса.
Литература
- Бочкарев Е. Г. Лабораторная диагностика хламидийной инфекции // Иммунопатология, аллергология, инфектология. — 2000. — № 4. — С. 65–72.
- Гранитов В. М. Хламидиозы. — М., 2000. — 48 с.
- Новиков Ю. К. Атипичные пневмонии // Русский медицинский журнал. — 2002. — Т. 10. — № 20. — С. 915–918.
- Ноников В. Е. Диагностика и лечение атипичных пневмоний // CONSILIUM medicum. — 2001. — T. 3. — № 12. — C. 569–574.
- Проект практических рекомендаций МЗ РФ. Внебольничная пневмония у взрослых: диагностика, лечение, профилактика. — М., 2002. — 51 с.
- Прозоровский С. В., Раковская И. В., Вульфович Ю. В. Медицинская микоплазмология. — М.: Медицина, 1995. — 285 с.
- Синопальников А. И. Атипичная пневмония // Русский медицинский журнал. — 2002. — Т. 10. — № 23. — С. 1080–1085.
- Справочник по иммунотерапии для практического врача / Под ред. А. С. Симбирцева. — СПб.: Диалог, 2002. — 480 с.
- Хаитов Р. М., Игнатьева Г. А., Сидорович И. Г. Иммунология. — М.: Медицина, 2000. — 432 с.
- Хаитов Р. Ф., Пальмова Л. Ю. Mycoplasma pneumoniae и Chlamydophila pneumoniae инфекции в пульмонологии: актуальные вопросы клиники, диагностики и лечения. — Казань, 2001. — 64 с.
- Чучалин А. Г., Синопальников А. И, Чернеховская Н. Е. Пневмония. — М.: Экономика и информатика, 2002. — 480 с.
- Boym A. Separation of leucocytes from blood und bone marrow // Scand J Clin. Lad. Jnvest. — 1968. — V. 21. — Suppl. 87. — P. 77–82.
- Guidelines for management of adult community-acquired lower respiratory tract infections. European Study in Community-acquired Pneumonia (ESOCAP) Committee // Eur Resp J. — 1998. — № 11. — Р. 986–991.
- Kawamoto M., Oshita Y., Yoshida H. et al. Two cases hypoxemic acute broncholitis due to Mycoplasma pneumoniae // Kansenshogaku Zasshi. — 2000. — V. 74. — № 3. — P. 259–263.
Г. Г. Мусалимова, кандидат медицинских наук
В. Н. Саперов, доктор медицинских наук, профессор
Т. А. Никонорова
Чувашский ГМУ, г. Чебоксары

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 23.12.2019
- Reading time: 2 минут чтения
У 43-летнего британского мужчины был обнаружен орнитоз. Это заболевание, вызванное хламидиями, обычно возникает у птицеводов. Однако больной никогда не держал птиц.
Причиной инфекции оказались зараженные одеяло и подушки. Врачи очень долго не могли найти причину болезни, поскольку не предполагали, что британец заболел из-за постельных принадлежностей.
Что такое орнитоз. Как хламидии атакуют лёгкие
Причина болезни — бактерия Chlamydophila psittaci из семейства хламидий, передаваемая от птиц. Источником заражения могут стать утки, куры, гуси, индюшки, домашние попугайчики и уличные голуби. Заражение происходит при вдыхании пыли, загрязнённой возбудителем. Можно заболеть, вдохнув частички зараженного п тичьего пуха.

Птичий пух
Возбудители могут проникнуть в организм через пищеварительный тракт, вызвав воспалительный процесс в печени, почках и селезенке. После попадания в кровь хламидии разносятся по организму, приводя к поражению суставов и лимфатических узлов. Самое тяжелое осложнение болезни – орнитозный менингит, возникающий из-за проникновения бактерий в головной мозг.
Орнитоз – от одеяла
Среди птицеводов и торговцев птицами хламидийная пневмония – распространенное профессиональное заболевание. Однако 43 -летний британский мужчина, который обратился к врачам после трех месяцев страданий, вызванных затрудненным дыханием и истощением, не работал в этой сфере.
Вначале пациента безрезультатно лечили от респираторной инфекции. Однако его состояние ухудшилось настолько, что он не мог работать и с трудом передвигался. Из-за одышки мужчине требовалось полчаса, чтобы подняться по лестнице в спальню – после каждых двух шагов приходилось садиться и отдыхать.
Врачи долго не могли найти причину болезни – в доме не было плесени, которая могла вызывать аллергические реакции и респираторные заболевания. Больной держал собаку и кошку, но они появились задолго до болезни, поэтому не могли вызывать такую реакцию. Мужчина не курил, не страдал туберкулезом и болезнями сердца, которые могут вызвать сильный кашель, одышку и истощение.
Врач-пульмонолог Королевского лазарета Абердина догадался о причине болезни, узнав, что мужчина заменил синтетические одеяла и подушки пухоперовыми. Пух и перья, которые применялись для их изготовления, оказались заражены хламидиями. Это показал анализ крови, в котором были выявлены антитела, выработанные организмом в ответ на проникновение возбудителя орнитоза.

Одеяло с подушкой
Больной вдыхал пыль с возбудителями, которые проникли в организм, вызвав пневмонию, осложнившуюся аллергической реакцией.
Только после замены подушек и одеял синтетическими, мужчина начал выздоравливать. Ему пришлось долгое время лечиться, но сейчас больной чувствует себя хорошо.
Если бы причина болезни не была выяснена, у британца мог возникнуть легочный фиброз – заболевание, при котором воздушные пузырьки в лёгких покрываются плотной тканью и утолщаются. Это затрудняет процесс дыхания, приводя к одышке и легочной недостаточности. При дальнейшем развитии инфекция могли развиться менингит, поражение суставов и другие тяжелые осложнения.
Поэтому врачи предупреждают, что при длительном кашле, одышке и других респираторных симптомах нужно обязательно сдать кровь на антитела к хламидиям. Это позволит назначить правильное лечение, не допустив тяжелых осложнений болезни.
Читайте также:

