Как отличить ангину от дифтерии комаровский
Обновлено: 19.04.2024
Что такое острый тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушин Д. Е., онколога со стажем в 12 лет.
Над статьей доктора Меркушин Д. Е. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых. [1]
Прочие возбудители острого тонзиллита: [2]
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
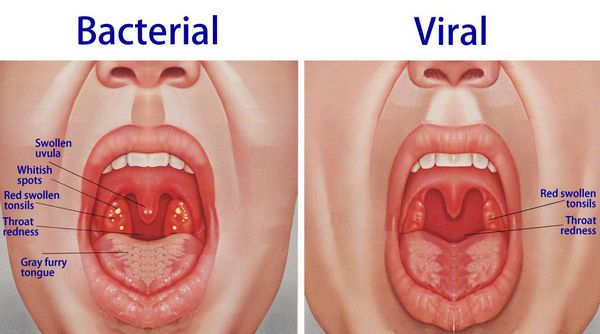
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого тонзиллита
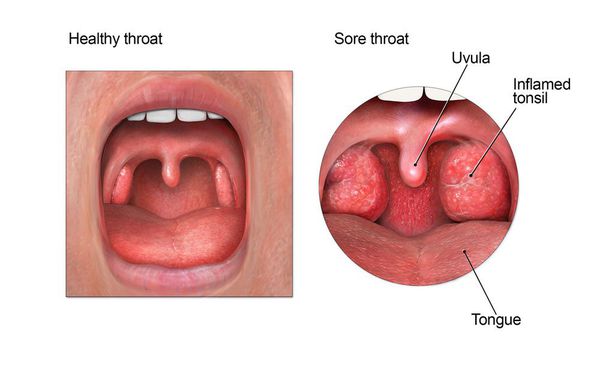
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания. [3]
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота). [8]
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека. [9]
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит). [10]
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита. [11]
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение. [4]
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз. [5]
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату. [7]
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно. [6]
Ориентировочные сроки нетрудоспособности:
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели. [6]
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).
Заражаются дифтерией воздушно-капельным путем. Дифтерийная палочка вызывает воспалительный процесс, который чаще всего (более 90% всех случаев дифтерии) локализуется в зеве[1].
Нетрудно себе представить, насколько тяжело будет протекать болезнь, если пленки будут образовываться не на миндалинах, а в гортани. Поражение гортани сопровождается развитием дифтерийного крупа[3], который, в отличие от крупа вирусного, характеризуется:
- медленным развитием симптомов и постепенным нарастанием тяжести состояния;
- очень выраженными изменениями голоса;
- отсутствием проявлений ОРВИ — насморка, высокой температуры тела.
Что необходимо знать:
Как лечат дифтерию?
Прежде всего, разумеется, вводят сыворотку. Обязательно назначают антибиотики (чаще всего обычный эритромицин) — чем быстрее будет погублена дифтерийная палочка, тем меньше она успеет выработать токсина это, во-первых, и во-вторых, именно антибиотики делают больного дифтерией и носителей дифтерийной полочки безопасными для окружающих.
При дифтерийном крупе, если больной не в состоянии сам откашлять пленки, их убирают — под наркозом, с помощью специального прибора осматривают гортань и щипцами или электроотсосом удаляют пленки. В тяжелых случая приходится делать интубацию или трахеостомию[4].
При развитии осложнений способов помочь больному имеется множество, но, к сожалению, эффективность этой помощи оставляет желать лучшего. Лечить приходится довольно долго (несколько месяцев), однако утешает тот факт, что дифтерийные осложнения редко оставляют пожизненные следы — т. е. если уж дело пошло на поправку, выздоровление будет полным, без особых последствий и инвалидностей.
[1] Помимо дифтерии зева, встречаются и более редкие формы болезни — дифтерия носа, дифтерия глаза, дифтерия половых органов. Редкие формы обычно протекают легче, чем классическая дифтерия зева. Особый случай — дифтерия гортани, но об этом подробнее в тексте.
[2] Эта особенность — отсутствие высокой температуры тела — является общей для всех экзотоксических инфекций — и для дифтерии, и для ботулизма, и для столбняка. Но если уж температура тела повысилась до высоких цифр (39 °С и выше), то это однозначно свидетельствует о значительной тяжести заболевания.
Дифтерия является серьезной бактериальной инфекцией, которая поражает слизистые оболочки горла и носа, а также несет серьезные последствия для организма, вплоть до летального исхода. Хотя она легко распространяется от одного человека к другому, эту инфекцию можно предотвратить с помощью вакцинации.
Немедленно позвоните своему врачу, если вы считаете, что у вас дифтерия. Если ее не лечить, это может привести к серьезным повреждениям почек, нервной системы и сердца. По данным Mayo Clinic, дифтерия без лечения заканчивается примерно в 3 процентах случаев гибелью пациента.
Что вызывает дифтерию?
Тип бактерий, называемый Corynebacterium diphtheriae, вызывает дифтерию. Это заболевание обычно передается при контакте от человека к человеку или при контакте с объектами, на которых есть бактерии (посуда, одежда, полотенца, дверные ручки…). Вы также можете заразиться дифтерией, если находитесь рядом с инфицированным человеком, когда он чихает, кашляет или сморкается.
Даже если у зараженного человека нет признаков или симптомов дифтерии, он способен передавать бактериальную инфекцию в течение шести недель после первоначального инфицирования.
Бактерии чаще всего проникают в нос и горло. После заражения бактерии выделяют опасные вещества, называемые токсинами. Токсины распространяются через кровоток и часто вызывают образование плотного серого налета в следующих местах:
- Нос;
- Горло;
- Язык;
- дыхательные пути.
В некоторых случаях токсины могут также повредить другие органы, включая сердце, мозг и почки. Это может привести к потенциально опасным для жизни осложнениям, таким как:
- миокардит, или воспаление сердечной мышцы;
- паралич;
- почечная недостаточность.
Какие факторы увеличивают риск заражения дифтерией?
Детей в Соединенных Штатах и Европе регулярно вакцинируют против дифтерии, поэтому там заболевание встречается редко. Тем не менее дифтерия все еще довольно распространена в странах, где уровень иммунизации низок. Дети в возрасте до 5 лет и люди старше 60 лет особенно подвержены риску заболевания дифтерией.
Люди рискуют заразиться дифтерией, если они:
- не в курсе своей вакцинации;
- посетили страну, где низок уровень охвата населения вакцинацией;
- имеют болезни иммунной системы, например СПИД;
- живут в антисанитарных условиях или в условиях перенаселенности.
Каковы симптомы дифтерии?
Признаки дифтерии часто появляются в течение двух-пяти дней после заражения. Некоторые люди не испытывают никаких признаков недомогания, в то время как у других наблюдаются легкие симптомы, похожие на простуду.
Наиболее явным и распространенным симптомом дифтерии является плотный серый налет на горле и миндалинах. Другие общие симптомы включают в себя:
Дополнительные симптомы могут возникнуть по мере прогрессирования инфекции, в том числе:
- затрудненное дыхание или глотание;
- нарушение зрения;
- невнятная речь;
- признаки шока, такие как бледная и холодная кожа, потливость и учащенное сердцебиение.
Если у вас дома плохие санитарные условия или вы живете в тропической зоне, у вас также может развиться дифтерия кожи. Дифтерия кожи обычно вызывает язвы и покраснения на пораженном участке.
Как диагностировать дифтерию?
Врач, скорее всего, сначала проведет медицинский осмотр, чтобы проверить, не увеличены ли у вас на шее лимфатические узлы. Он также спросит вас о прививках, болезнях и симптомах, которые у вас были.
Как лечить дифтерию?
Дифтерия — это серьезное заболевание, поэтому ваш врач будет действовать быстро.
Первым этапом лечения является инъекция антитоксина, или сыворотки. Его используют для противодействия токсину, вырабатываемому бактериями. Обязательно сообщите своему врачу, если вы подозреваете, что у вас может быть аллергия на антитоксин. Он может назначить вам небольшие дозы антитоксина, чтобы постепенно накопить его. Ваш врач также назначит антибиотики, такие как эритромицин или пенициллин, чтобы нейтрализовать инфекцию.
Во время лечения врач может оставить вас в больнице, чтобы избежать передачи инфекции другим людям, а также назначить антибиотики для близких, контактировавших с вами.
Как избежать заражения дифтерией?
Дифтерию можно предотвратить только с помощью вакцинации.
Вакцина от дифтерии называется АКДС (DTaP). Для вакцинации применяют комплексную вакцину, в состав которой входит вакцина от коклюша, дифтерии и столбняка. Вакцина DTaP вводится в пять приемов. Рекомендуемая схема вакцинации в США:
- 2 месяца;
- 4 месяца;
- 6 месяцев;
- От 15 до 18 месяцев;
- От 4 до 6 лет.
В редких случаях у ребенка может возникнуть аллергическая реакция на вакцину. Это может привести к судорогам или крапивнице, которые позже пройдут.
Вакцина действуют только в течение 10 лет, поэтому вашему ребенку потребуется повторная вакцинация в возрасте около 14–16 лет. Для взрослых рекомендуется один раз сделать комбинированную вакцинацию против дифтерии-столбняка-коклюша, а потом каждые 10 лет вы должны получать вакцину против столбняка и дифтерии (Td). Выполнение этих простых действий поможет предотвратить заражение дифтерией как у взрослых, так и у детей.
Материалы по теме:
опубликовано 30/10/2019 15:55
обновлено 25/12/2019
— Инфекционные болезни
А что, это разные вещи? Какая разница? Тонзиллит и ангина — острое воспаление нёбных (чаще всего) миндалин. Я не говорю о пересічних, но спросите студента медвуза, врача GP (общей практики, семейного), узкого специалиста — ЛОРа, да даже неискушённого инфекциониста, и в ответ можете получить недоуменное пожимание плечами: без разницы, не занимайтесь схоластикой.
— Тонзиллит — заболевание хроническое, а ангина — острое.
На это отвечаю, что имею в виду как раз острый тонзиллит. Задумываются.
— Тонзиллит — это не гнойное воспаление, а ангина — гнойное.
— Нет, — говорю. — И тонзиллит может быть гнойным, и ангина — катаральной, без гнойных наложений.
Не согласен, извините. И я постараюсь мысль свою донести.
Ангина — самостоятельное заболевание, отдельная нозологическая форма. Её обособили, потому что часто встречается и поражает только миндалины. Ключевое слово — ТОЛЬКО. Боль в горле, затруднённое глотание, гнойный налёт на миндалинах, как следствие — общие симптомы: температура, интоксикация (слабость, боли в суставах, мышцах). всё!
Всё остальное, когда кроме поражения миндалин есть другие жалобы и симптомы — тонзиллит. Не важно? Ок. Начнём.
Дифтерия. На первый взгляд, всё одинаково: боль в горле, налёт на миндалинах, температура, интоксикация. Но! Совершенно другой патогенез, ключевая роль экзотоксина, фатальные поражения сердца, почек и нервной системы, кроме миндалин, поражение которых относительно не значимо (специалисты, не возмущайтесь! — я сейчас акцентирую на различиях) — они играют в данном случае лишь роль локализации возбудителя — дифтерийной палочки, которая сидит себе в них и вырабатывает яд (тот самый экзотоксин). И именно он, переносимый кровью, — причина всех бедствий и смертей. И главное — вот оно! — лечение разное! Антибиотик — да, но без противодифтерийной сыворотки больной, скорее всего, умрёт или останется инвалидом. А ангину сывороткой лечить не надо.
Аденовирусная инфекция. Единственная инфекция из ОРВИ, которая может сопровождаться налётами на миндалинах, а значит, диагноз с лёту какой? Правильно, ангина. Причина — вирус, как видно из названия. Кроме миндалин — поражение глаз и лимфоузлов, печени, дыхательных путей. Часто сыпи, как и при мононуклеозе. И сыпи эти абсолютно не настораживают клиницистов: ангина с сыпью — аллергия! На том диагностический поиск заканчивается. Могут быть пневмонии, чего никогда не будет при ангине, как и кашля, насморка. Кашель, насморк — это уже не ангина!
Кстати, интересно, что и ангина, и скарлатина — стрептококковой этиологии. Казалось бы, надо отнести скарлатину к ангинам — один же возбудитель. Но мы договорились, что главный критерий этой классификации — поражение, кроме миндалин, других органов и систем. Да и клиника у скарлатины очень уж специфична: осложнения чаще, быстрее и тяжелее. Отчего же так, если один возбудитель? Или рожа — тоже стрептококковая инфекция, а поражается кожа. И скарлатина не повторяется, а рожа и ангина — сколько угодно. Это уже тема отдельного разговора, очень захватывающего и интересного. Как-нибудь в другой раз.
Тут же можно вспомнить и о туберкулёзе — тоже чаще односторонний процесс. Да, поражение миндалин при нём эксклюзивно. Но мы входим в эру мультирезистентного tbc, т.е. фактически таких его форм, которые обильно встречались в доантибиотическую эру и о которых мы основательно успели подзабыть. А раньше эту форму туберкулёза описывали, и достаточно часто, обычно уже на фоне развившегося процесса в лёгких.
Агранулоцитоз. Часто проявляется ангиной. Заболевание скорее гематологическое. Состояние резкого, иногда критического, несовместимого с жизнью снижения в крови количества нейтрофилов — ядерных лейкоцитов. По разным, не всегда понятным причинам, чаще из-за токсического действия медикаментов. В основном опасна группа нестероидных противовоспалительных средств (осторожнее с глотанием по любому чиху парацетамола, ибупрофена и аспирина!), но не редки и антибиотики. Важно? Ведь видим-то ангину и. правильно, добавим ещё антибиотиков, усилим токсическое действие. Причём ангина тяжёлая, некротическая, соответственно и антибиотики назначаем мощные, резервные, в/м, а лучше в/в. У меня такая бабушка лет 20 назад умерла в течение двух часов нахождения в стационаре, на всю жизнь запомнил.
Кстати, бабушки и дедушки очень редко болеют ангинами. Почему? Интересный вопрос, тема следующего разговора. Видите ангину у пожилого человека — усомнитесь и тут-то и вспомните про неинфекционные варианты: рак, агранулоцитоз, лейкоз, системные заболевания, а также про грибок, иммунодефицит на фоне каких-то других патологических процессов, в том числе онкологии иной локализации.
Лейкоз — это лейкоциты 30 и выше, не путать с лейкоцитозом при ангинах (практически такой высокий никогда не бывает, ну 12–15) и лейкемоидными реакциями (специфическая формула). Агранулоцитоз — противоположно: лейкоциты ноль-один целых фиг десятых, и те все за счёт лимфоцитов, палочек-сегментов нет. Срочно — гидрокортизон в сочетании с дексаметазоном в вену (первый — быстрее, второй — мощнее) и никаких антибиотиков! И срочно гематолога. Может, и успеете. Были у нас и удачи, не только смерти.
Но есть и другие причины, менее извинительные. Это леность ума, забывчивость, нежелание или неумение задуматься, игнорирование симптомов, не укладывающихся в удобную и быструю схему, кажущаяся простота диагноза и довление одного-единственного симптома — налёта на миндалинах.
Пациента надо раздеть, осмотреть кожу в поисках сыпи (она может быть необильная и незаметная, в труднодоступных местах пациент её может не заметить и, соответственно, не жалуется), пропальпировать печень, селезёнку, лимфоузлы других групп, выслушать лёгкие, а главное — задать умные, целенаправленные вопросы. Не для галочки, а логически вытекающие из вашей живой врачебной пульсирующей мысли и один из другого, нанизывающиеся, как колечки детской пирамидки, на стержень законченного диагноза. Изящного и правильного. И тогда не будет врачебной ошибки, досадной оплошности, за которую в первую очередь перед собой стыдно. Поверьте, я не поучаю, я далёк от занудного назидательства. Просто я через это прошёл. Мне было стыдно и больно. И мне хочется, чтобы и у вас, и у меня таких случаев было меньше.
А для этого предлагаю пользоваться предложенной мной схемой, или, если хотите, классификацией, очень практической и помогающей понять разницу между тонзиллитом и ангиной.
Какая такая вторичная ангина при дифтерии?!
Я надеюсь, вы согласны теперь, что это вопрос не схоластический, а очень практический, вплотную влияющий на выбор лечебной тактики, позволяющий избежать лишних ошибок, осложнений и даже смертей. Включающий мысль и настороженность.
Просьба к коллегам — откликнитесь, давайте обсудим. Может, я в чём-то не прав, готов выслушать ваши точки зрения.
И просьба к пересічним громадянам. Затронутая тема достаточно трудна, специфична. Возможно, понятна только врачам, хотя я пытался заменять и интерпретировать сложные медицинские термины. Мне кажется, главное, что вы должны вынести из этого рассказа: ангина не такая уж простая болезнь, с которой нет смысла идти к врачу. Всё якобы легко: болит горло, фармацевт в аптеке посоветует антибиотик, попьём, и всё пройдёт. А посмотрите, сколько под её маской встречается диагнозов с труднопроизносимыми названиями, иногда даже смертельными при нераспознавании и неправильном лечении. Антибиотики далеко не всегда помогают, хорошо, если просто бесполезны, а иногда они критически вредны.
В этих болячках надо уметь разбираться. Я всё это написал не для того, чтобы вы прошли краткий курс инфекционных болезней и не тревожили нас. Как раз наоборот — для того, чтобы вы поняли, как это сложно, и не взваливали тяжкий груз ответственности за себя и своих близких. Предоставьте это нам, мы на это учились. Не занимайтесь самодиагностикой и самолечением, не обращайтесь за помощью к соседям, друзьям и шарлатанам от медицины.
Что такое ангина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Этиология (причина ангины)
Впервые стрептококк был обнаружен т. Бильротом в 1874 году.
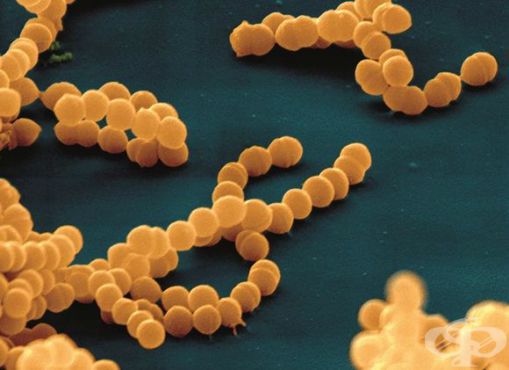
Стрептококки являются неподвижными грамположительными бактериями. Они располагаются парами, цепочками. Их таксономическое деление основано на различиях строения А-липополисахарида (обеспечивает сродство к соединительной ткани).
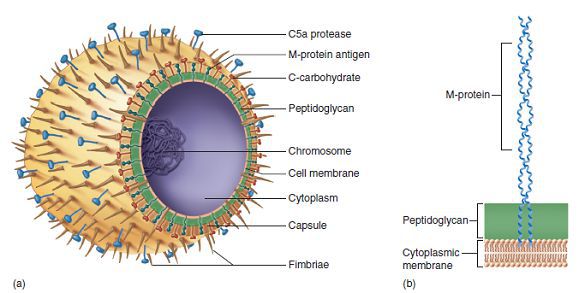
Строение стрептококка:
- Протеины клеточной стенки:
- М — подавляет фагоцитоз, имеет сродство к соединительной ткани сердца;
- Т — фактор типоспецифичности;
- R — нуклеопротеид;
- Протеиназа — вызывает набухание соединительной ткани сердца;
- Стрептокиназа — участвует в переводе плазмина в плазминоген, т. е. вызывает фибринолиз
- Липотейхоевая кислота — обладает сродством к эпителию лимфоидного аппарата глотки, обеспечивает фиксацию стрептококка, т. е. является рецептором;
- Гиалуроновая кислота — входит в состав капсулы, препятствует фагоцитозу возбудителя и расщепляет гликозаминогликаны;
- Стрептолизины:
- S (гемолиз эритроцитов, иммуносупрессия);
- О (кардиотоксичен — воздействует на митохондрии, блокирует тканевое дыхание в сердечной мышце и нарушает проведение сердечных импульсов);
- Эритрогенный экзотоксин — т. н. токсин Дика, вызывающий типичные проявления скарлатины, а в совокупности с другими факторами патогенности поражает капилляры, вызывая точечную сыпь. Первичная инфекция, как правило, протекает по типу скарлатины, а все повторные заражения — по типу ангины, так как к токсину Дика вырабатывается иммунитет. Однако следует помнить, что проявления жизни на Земле весьма обширны и многообразны, и не всегда подчиняются правилам — иногда скарлатина не проявляется, например, при субклинической форме, когда первичное заболевание протекает скрыто, а иммунитет к токсину формируется, или конкретный штамм стрептококка является нетоксигенным, т. е. не вырабатывает токсин, и первая встреча с возбудителем будет типичной ангиной. Также возможна повторная скарлатина, вызванная различными антигенными вариантами стрептококка).
При реакции организма на разные типы стрептококков выделяют однородный иммунитет (стойкий полииммунитет), который защищает от заражения, а также моноиммунитет (обусловленный бактериальными типоспецифичными М-антигенами), который не предохраняет от заболевания другими типами.
Возбудитель чувствителен к высыханию, погибает при нагревании до 60°C за 30 минут, высокочувствителен к антибиотикам пенициллинового и цефалоспоринового рядов. Стрептококки размножаются на кровяном агаре (вызывают гемолиз эритроцитов), могут расти в молочных продуктах, мясном фарше и салатах. [2] [3] [4]
Эпидемиология
Антропоноз. Источник инфекции — больные ангиной, скарлатиной и другими формами стрептококковой инфекции (бета-гемолитический стрептококк группы А) и носители стрептококка.
Механизм передачи: аэрозольный (путь передачи воздушно-капельный), возможен алиментарный (связанный с неполноценным питанием) и контактный пути передачи, особенно у детей раннего возраста.
Восприимчивость к инфекции высокая, сезонность осенне-зимняя. Значительную роль в распространении заболевания имеет повышенная скученность населения. [1] [3] [5]
Факторы риска
Чаще всего ангиной заболевают:
- дети от 5 до 15 лет;
- родители ребёнка школьного возраста;
- взрослые, часто контактирующие с детьми.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ангины
Инкубационный период — до 2-х суток. Начало острое.
- общей инфекционной интоксикации;
- тонзиллита (острый, гнойный);
- углочелюстного лимфаденита.
Повышение температуры, озноб и общая утомляемость
Головные боли и ломота в мышцах
При ангине появляется головная боль (тупая, без чёткой локализации) и выраженная ломота в мышцах и суставах.
Боли в горле
В первые сутки заболевания боли в горле проявляются при глотании, затем переходят в постоянное проявление и могут отдавать в ухо.
Увеличение и болезненность лимфатических узлов
Увеличиваются углочелюстные лимфоузлы, становятся очень болезненными, плотноэластической консистенции, не спаяны между собой и окружающими тканями.
Очень характерными являются данные, получаемые при фарингоскопии:
- открывание рта свободное;
- нёбные дужки, язычок, миндалины и мягкое нёбо в первые дни ярко гиперемированы.
Основные проявления тонзиллитов
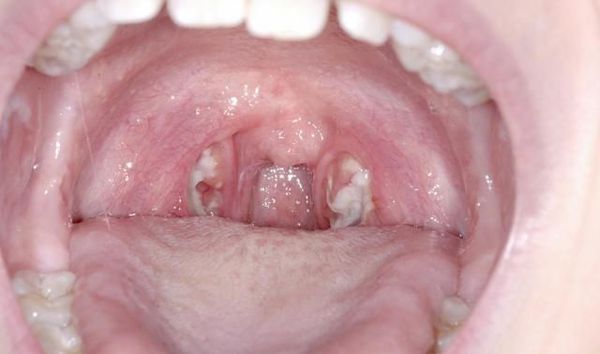
С третьего дня в лакунах появляется отделяемое жёлто-белого цвета (гной) — фолликулярно-лакунарный тонзиллит.
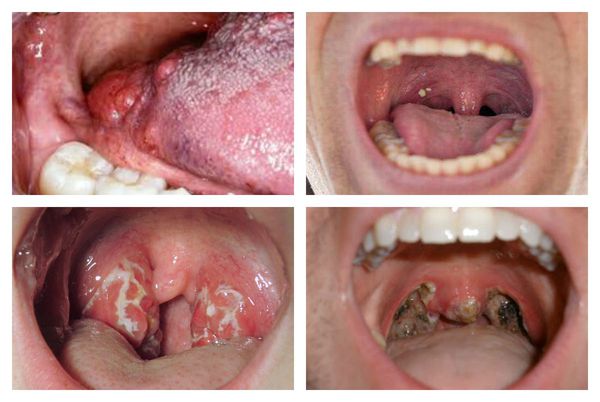
Как выглядит горло при ангине:
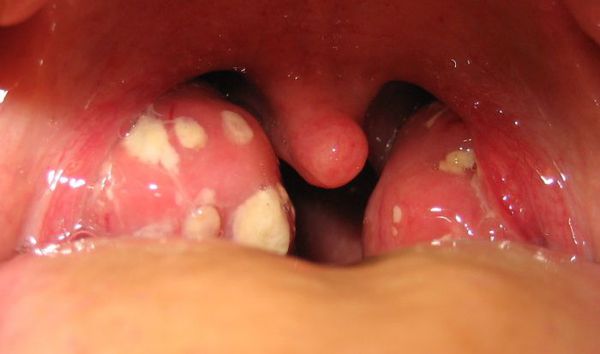
Далее при тяжёлых формах возникает некротический тонзиллит: тёмно-серый цвет миндалин, после отторжения гнойно-некротических масс остаются дефекты ткани.
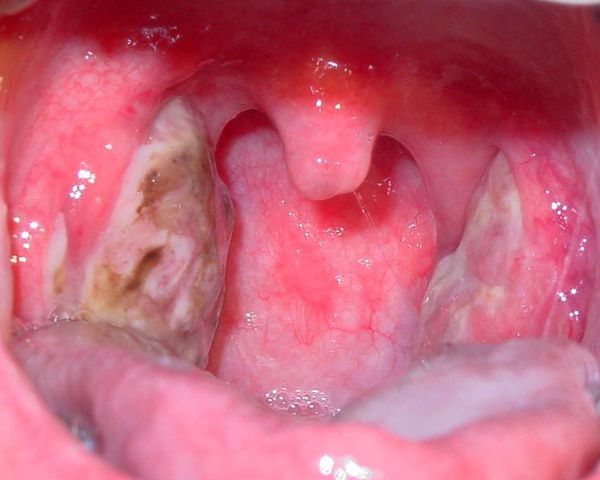
Необходимо помнить, что гнойный налёт при ангине не распространяется за пределы миндалин, легко снимается, не тонет в воде — появление каких-либо других вариантов течения является поводом для сомнения в диагнозе. [2] [3] [5] [6]
Флегмонозный тонзиллит
Флегмонозный тонзиллит — наиболее тяжёлая форма ангины. Характеризуется развитием в ткани миндалин чаще одностороннего гнойного очага без чётких границ. Резко усиливается интоксикация, возникает выраженная болезненность на стороне поражения и отёк, становится сложно открыть рот. Заболевание требует срочного хирургического лечения.
Язвенно-плёнчатая форма тонзиллита
При язвенно-плёнчатой форме ангины возникают изъязвления на поверхности ткани миндалин, сильная болезненность и налёт, который легко снимается шпателем.
Как протекает вирусная и герпесная ангина
"Вирусные ангины" не имеют ничего общего с классической стрептококковой ангиной. Они являются лишь отдельными синдромами при вирусных заболеваниях: аденовирусной, цитомегаловирусной и энтеровирусной (герпангина) инфекции и множестве других. Термин "ангина" применим только к заболеваниям, вызванным бета-гемолитическим стрептококком группы А. Все остальные воспаления ткани миндалины следует называть острым или хроническим тонзиллитом.
По этой причине выделять герпетическую ангину, ангину при дифтерии, гриппе, скарлатине и инфекционном мононуклеозе некорректно.
Как протекает ангина у детей
У детей симптомы ангины более выражены, чем у взрослых. Сильнее интоксикация, ребёнок вялый, отказывается от еды, возможны боли в животе, сильные головные боли, тошнота и рвота.
При каких симптомах ангины стоит бить тревогу
Когда обратиться к врачу:
- при подъёме температуры свыше 37,5 °C;
- сильной и мучительной боли в горле;
- выраженной интоксикации;
- болезненности углочелюстных лимфатических узлов.
Патогенез ангины
Ворота инфекции — лимфоидные образования кольца Пирогова — Лангханса. Происходит проникновение в них стрептококков, воспалительная реакция и дальнейшее распространение возбудителя, его токсинов и продуктов распада бактерий и клеток организма по лимфатическим путям в углочелюстные лимфоузлы (углочелюстной лимфаденит).
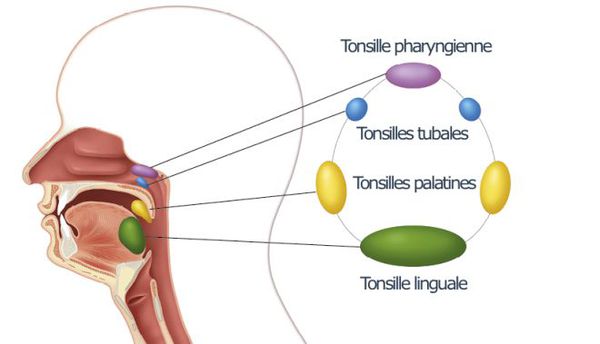
При благоприятном течении этим процесс ограничивается. При барьерной недостаточности стрептококки проникают в околоминдаликовую клетчатку (паратонзиллит, паратонзиллярный абсцесс), вызывают токсическое поражение всего организма. При проходе через слуховую трубу в среднее ухо возбудитель способен вызвать развитие отита и синусита. Достаточно редко при выраженном иммунодефиците развивается сепсис.
В ответ на проникновение бактериальных антигенов в организме больного образуются антитела, которые при взаимодействии с антигенами образуют циркулирующие иммунные комплексы антиген-антитело (АГ-АТ). В норме они разрушаются путём фагоцитоза, комплементом и не вызывают иммунопатологических реакций. Однако бывают ситуации, когда механизмы элиминации не срабатывают.
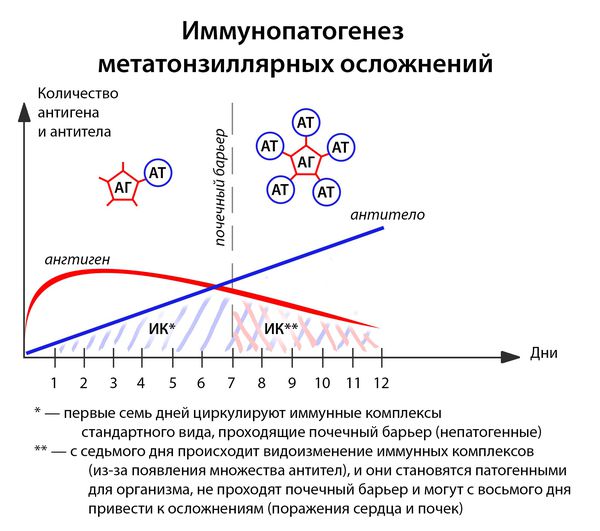
Иммунные комплексы оседают на базальной мембране сосудов (почек) и разрушают её. Далее происходит разрушение подлежащей соединительной ткани. Условиями для этого являются:
- большое количество образующихся иммунных комплексов (при сильном иммунитете, например, у подростков до 17 лет);
- массивная антигенемия (при несвоевременном лечении, высокой вирулентности возбудителя);
- частые повторные заболевания (2 года после перенесенной ангины — это период повышенного риска).
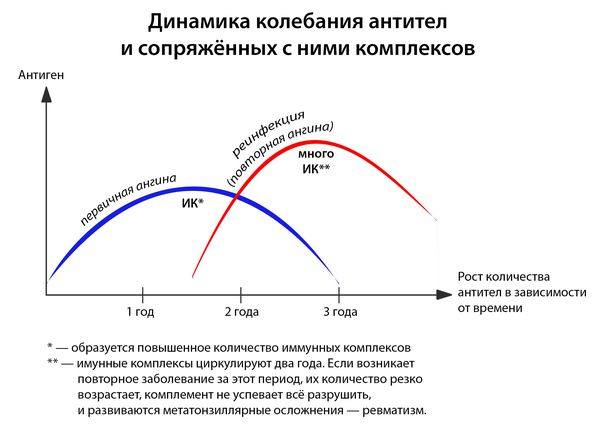
Иммунитет развивается с третьего дня: макрофаги подготавливают антигены, образуется суперантиген, и лишь затем передают его Т- и В-лимфоцитам, вырабатывающим специфические антитела. [1] [3] [4]
Классификация и стадии развития ангины
По степени тяжести ангина бывает:
- лёгкой;
- среднетяжёлой;
- тяжёлой.
По клинической форме:
- первичная — возникшая впервые или не раньше двух лет после ангины, перенесённой ранее);
- повторная — результат реинфицирования людей с повышенной восприимчивостью в течении двух лет от первичной ангины.
По характеру воспаления миндалин:
- катаральная ангина — покраснение и отёк миндалин;
- фолликулярная ангина — фолликулы белого цвета в ткани миндалин;
- лакунарная ангина — гнойное отделяемое из лакун миндалин;
- некротическая ангина — некроз ткани миндалин;
- гнойно-некротическая ангина — некроз и гнойное расплавление ткани миндалин.
- ангина язычной миндалины;
- ангина гортанных валиков;
- ангина нёбных миндалин;
- комбинированная ангина. [3][4]
Осложнения ангины
Осложнения ангины включают пара и метатонзиллярные процессы.
В острый период могут возникнуть:
- паратонзиллит, паратонзиллярный абсцесс (усиление лихорадки, односторонний характер болей, гиперсаливация, болезненность при открывании рта, асимметрия язычка, односторонний отёк, выраженная гиперемия мягкого нёба);
- инфекционно-токсический миокардит (боли в сердце, перебои в его работе, изменение размеров сердца, появление шумов, одышка, повышение ЛДГ на 1-2 нормы); (воспаление придаточных пазух носа);
- медиастенит (воспаление органов средостения — появление боли за грудиной, одышка);
- заглоточный абсцесс (нагноение лимфатических узлов и клетчатки заглоточного пространства — затруднение глотания, одышка, усиление инотоксикации);
- сепсис (полиорганное заражение, циркуляция возбудителя в крови).
В период выздоровления:
Диагностика ангины
Подготовка к посещению врача
При повышении температуры свыше 37,5 °С, сильной и мучительной боли в горле, болезненности углочелюстных лимфатических узлов и выраженной интоксикации нужно как можно скорее посетить терапевта. Специальная подготовка для этого не требуется.
Лабораторная диагностика
К методам лабораторной диагностики относятся:
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общий анализ мочи (мочевой синдром при осложнениях);
- ЭКГ (выполняется в день поступления и при выписке, могут быть признаки гипоксии, нарушения проводимости);
- бактериальный посев с миндалин (мазок) на бета-гемолитический стрептококк (и дифтерию);
- биохимия крови (АСЛО, РФ, СРБ). [3][4]
Дифференциальная диагностика
Боли в горле и повышение температуры тела являются достаточно частыми симптомами множества заболеваний, поэтому вопросы отличия ангины от других патологий являются основополагающими в практике любого врача:
Как отличить ангину от ОРЗ или фарингита
При остром респираторном заболевании поражается не паренхима миндалин, а в основном слизистая оболочка ротоглотки и других отделов респираторного тракта, отсутствует углочелюстной лимфаденит. При фарингите затрагиваются поверхностные слои гортани (слизистая оболочка).
Лечение ангины
Как долго лечится ангина
Режим и диета. Рекомендации и противопоказания для заболевших
Лечение осуществляется в домашних условиях, тяжёлые и осложнённые формы ангины лечатся в стационаре.
Режим палатный, диета — общий стол, при выраженном болевом синдроме показана механически и химически щадящая пища, обильное питьё.
Народные методы терапии. Лечение ангины народными способами и средствами недоказательной медицины недопустимо — это опасно для жизни и здоровья.
Антибиотики — лекарства для лечения ангины
Несмотря на длительное и широкое применение антибактериальных препаратов первого поколения бета-гемолитический стрептококк остаётся высокочувствителен к пенициллиновой и аминопенициллиновой группе антибиотиков, которые и являются препаратами первого выбора терапии — к концу вторых суток применения антибиотиков возбудитель уже погибает. При невозможности использования препаратов данных групп возможна замена на цефалоспориновый или макролидный ряд антибиотиков.
Уход на дому
При лечении ангины на дому первые три дня показано активное ежедневное наблюдение врача в целях своевременного выявления развития осложнений и исключения дифтерии зева.
В качестве патогенетической и симптоматической терапии широко используется:
- антисептические растворы — орошение ротоглотки и миндалин;
- полоскания горла;
- антигистаминные препараты;
- общеукрепляющие средства для повышения иммунитета;
- дезинтоксикационная парентеральная инфузионная терапия — при выраженном синдроме общей инфекционной интоксикации.
Основа лечения ангины — это высокоэффективная антибактериальная терапия. Поэтому применение трав, снимающих боль в горле, и ингаляций при болезни являются лишь вспомогательными. Противогрибковые препараты и компрессы при патологии не используются.
Выписка больных
Выписка пациентов осуществляется не ранее семи дней нормализации температуры тела при условии нормальных анализов крови, мочи и ЭКГ. [2] [3] [6]
Лечение гнойной ангины
В большинстве случаев ангина — это гнойно-воспалительное заболевание, которое требует скорейшего применения антибиотиков и при необходимости нестероидных противовоспалительных и противоаллергических средств.
Лечение простой и хронической ангины
Ангина — это острое заболевание без хронических форм. Однако есть термин "стрептококковое носительство" — отсутствие болезни как таковой, чаще на фоне хронической ЛОР-патологии. В этом случае проводят санирование очага, применяют антибиотики с учётом чувствительности к ним и аппаратно промывают миндалины.
Стоит ли удалять гланды
При ангине не удаляют миндалины. Хирургическое лечение возможно лишь при флегмонозной форме ангины и при редких случаях тяжёлого течения заболевания. При развитии осложнений, например, паратонзиллярного абсцесса производится вскрытие гнойника под местной анестезией и его санация.
Прогноз. Профилактика
Прогноз обычно благоприятный. У людей с тяжёлым иммунодефицитом повышенный риск развития осложнений в острый период болезни.
Поможет ли профилактика
Методы профилактики ангины не разработаны. Основное значение при возникновении очага заболевания имеют:
- изоляция больного и его лечение;
- обследование и санация контактных лиц (бактерионосителей);
- при частых повторных заболеваниях — бициллинопрофилактика, по показаниям — удаление миндалин (решение принимает ЛОР-врач);
- здоровый образ жизни, закаливание, приём витаминов.[reference:] [4]
Кормление грудью при болезни
Грудное вскармливание при ангине можно продолжить. Однако необходимо соблюдать меры профилактики заражения ребёнка:
- не дышать и не кашлять на него;
- чаще мыть руки;
- пользоваться защитной маской, не забывать постоянно менять её;
- регулярно проветривать помещение.
Также следует принимать индивидуально подобранный антибиотик, разрешённый при грудном вскармливании.
Читайте также:

