Как отличить бронхиальную астму от туберкулеза
Обновлено: 17.04.2024
Препараты от одышки. Что поможет снять приступы одышки?
Одышка - это затруднение дыхания, сопровождающиеся комплексом неприятных ощущений в виде мучительного чувства удушья и стеснения в груди. При несвоевременном оказании помощи приступы одышки могут привести к потемнению в глазах, шуму в ушах, обильному потоотделению, слабости, головокружению и падению в обморок.
Вызвать одышку могут разные причины, но чаще всего это болезни:
- легких: хронический обструктивный бронхит, бронхиальная астма, туберкулез, рак легких, плевриты и т.д.
- грудного отдела позвоночника: кифоз, сколиоз, метеоризм, грудной остеохондроз и радикулит.
- сердечно-сосудистой системы: порок сердца, анемия, сердечная недостаточность, полицитемия, тромбоэмболия легочной артерии и т.д.
- эндокринной системы: нарушение работы щитовидной железы, ожирение и истощение.
- нервной системы: истерические нервозы, опухоли мозга, инсульты и другие психические заболевания.
Как видно из вышеперечисленного списка, вылечить одышку в большинстве случаях невозможно, если она вызвана болезнью, длящейся на всю жизнь. Например, астмой, грудным сколиозом или другой патологией легких и сердца, не поддающихся лечению. Конечно, это не значит, что не нужно бороться с одышкой. Любое проявление одышки требуют обследования у врача и лечения, чтобы предотвратить прогрессирования болезни и учащения приступов. Например, при болезнях сердца врач для снятия одышки назначает принимать лекарства, улучшающие питание сердечной мышцы кислородом и улучшения кровообращения, при анемии необходимо принимать препараты железа, повышающие уровень гемоглобина - главного переносчика кислорода.
Лечение одышки для каждого больного индивидуальное, универсального лекарства от одышки для всех нет и не может быть. Однако всех людей, страдающих одышкой, объединяет одно, это боязнь начала приступов удушья при контакте с аллергенами, ходьбе или других видах физической нагрузки. Поэтому как "средство скорой помощи" для предотвращения приступов одышки рекомендуется всегда иметь с собой ингалятор с препаратом, который назначает врач.

Ингалятор - карманное устройство, с помощью которого удобно и быстро вводится лекарство, расширяющее просветы в бронхах. Наиболее популярны дозированные ингаляторы, представляющие собой небольшой аэрозольный флакон с насадкой-ингалятором. В отличие от лекарств, которые нужно принимать перорально или внутривенно, препараты аэрозольных ингаляторов попадают прямо в легкие через рот, после нажатия на насадку и вдыхании. Это помогает предотвратить развитие одышки быстрее и с меньшими побочными эффектами.
Тем, у кого одышка появляется при ходьбе или выполнении физических упражнений, надо использовать ингалятор за 20 минут до начала прогулки или занятий. Отказываться от мысли, прогуляться на свежем воздухе или делать утреннюю гимнастику, из-за боязни начала приступа одышки - крайне неправильно. Сделав пару вдохов через ингалятор с бронхорасширяющим препаратом, можно совершать прогулки на дальние расстояния и делать физические упражнения в течение 20-30 минут.
В ингаляторах, применяемых для устранения спазма бронхов и их расширения, могут содержаться следующие группы лекарств:
1. Препараты быстрого действия. По длительности действия лекарства от одышки могут быть быстрого и длительного действия. К препаратам быстрого действия относятся: сальбутомол, вентолин, тербуталин, фенотерол и беротек. В дозированных аэрозолях в одной дозе содержится 0,1-0,25 мг лекарства. Препараты быстрого действия применяются для быстрого снятия признаков удушья и предотвращения их начала. Ингаляторы с препаратами быстрого действия не рекомендуется применять чаще 4-х раз в сутки. Потребность в частом применении препарата свидетельствует об ухудшении течения заболевания.
2. Препараты длительного действия. Эти препараты чаще всего назначаются при необходимости постоянного контроля над приступами одышки, например, при хронических формах астмы. Они помогают не только предотвратить развитие бронхостеноза, но и не допустить дальнейшего развития воспалительных процессов в дыхательных путях. Препараты длительного действия надо применять ежедневно в течение периода, который назначает врач. К ним относятся сальтос, вольмакс, форматерол, оксис, форадил, клебутерол и сальметерол. В дозированных ингаляторах в одной дозе содержится 0,02- 0,09 мг лекарства, но некоторые препараты длительного действия выпускается только в виде таблеток.
3. Комбинированные препараты. В дозированных аэрозолях могут использоваться одновременно противовоспалительные препараты и лекарства, вызывающие расслабление мышц бронхов. Их называют комбинированными ингаляторами. Наиболее популярные среди них беродуал и дитек. Эти препараты в своем составе содержат препараты, предотвращающие бронхоспазмы и блокирующие выработку воспалительной слизи. За счет такого действия достигается эффективность препарата на более длительный срок, а назначаются они в основном для лечения одышки при обструктивном бронхите и астме.
Можно ли вылечить астму? Как полноценно жить с астмой?
К сожалению, мы начинаем ценить что-то только тогда, когда возникает беспокойство, что его можем скоро потерять. Так и с дыханием. Вдох-выдох, вдох-выдох …. Это процесс нам кажется так естественным, что мы не обращаем внимания на него до тех пор, пока не ощущаем затруднения в дыхании.
В норме по продолжительности вдох должен быть равен выдоху, если же в дыхательных путях имеется воспаление, бронхи резко сужаются, и человек не может сделать полноценный выдох. Такой симптом уже может быть сигналом начала бронхиальной астмы - хронического воспаления бронхов. Однако ставить себе этот диагноз самостоятельно нельзя, даже врач не может быть в этом уверенным без проведения спирографии, клинического анализа крови и мокроты.
По официальной статистике в нашей стране больных бронхиальной астмой насчитывается около 1,5 миллионов человек, но как показали результаты недавних исследований на самом деле их число в 7 раз больше. В проведении исследования участвовали пациенты, которые проходили в своей поликлинике различные обследования по поводу наличия одышки, затрудненного дыхания и мучительного кашля. У каждого 4-го имелись симптомы астмы, но в амбулаторной карте такой диагноз стоял менее чем у 7% обследованных.
Диагноз "бронхиальная астма" у нас ставят слишком поздно, когда болезнь уже "набрала обороты". Причина этого вовсе ни в том, что больные астмой должны получать льготные лекарства, а в том, что во многих поликлиниках в настоящее время нет пульмонологов и аллергологов, а терапевты чаще всего пациентам, которые жалуются на одышку, свистящее дыхание и кашель, ставят диагноз "обструктивный бронхит".
И проблема здесь не только в квалификации участкового терапевта, а в отсутствии стимула. Ведь сегодня врачи этой специальности настолько загружены писаниной, беготней по вызовам и приемом больных, на прием каждого из которых им отводится не более 15 минут, что у них просто не остается времени думать об эффективности лечения. Да и размер зарплаты у них этому никак не способствует…

Мы сами тоже относимся не очень внимательно к своему здоровью, отсюда и многие проблемы. Бронхиальная астма не всегда начинается с приступов удушья, в начале развития болезни могут беспокоить только одышка, кашель, чувство заложенности в горле и свистящее дыхание. Большинство из нас не придает значения этим симптомам и идет к врачу только тогда, когда возникают резкие проявления удушья.
Принято различать три вида астмы: атопическая, инфекционно-аллергическая и лекарственная. Самой распространенной является атопическая астма, вызванная реакцией организма на аллергены. Инфекционно-аллергическая астма развивается на фоне хронической инфекции в дыхательных путях. Это может быть осложнения после бронхита, синусита и тонзиллита. Лекарственная астма возникает после длительного употребления определенных препаратов. Например, аспирина или нестероидных противовоспалительных средств.
Поэтому прежде чем назначить лечение, врач должен выявить первопричину развития астмы и поставить правильный диагноз, и только потом порекомендовать избегать контакта с аллергенами, пролечить инфекцию дыхательных путей или прекратить прием препаратов, способствующих возникновению кашля и приступов удушья.
При атопической астме обязательно нужно делать специальный анализ крови на выявление чувствительности организма к "попавшим под подозрение" аллергенам. Диагностика астмы по анализу крови - один из самых достоверных способов. Если в крови определяются повышение уровня иммуноглобулина Е (IgE) или иммуноглобулина G (IgG), то первый показатель указывает на наличие аллергической реакции, а второй - на непереносимость определенного пищевого аллергена.
Бронхиальная астма - болезнь неизлечимая, но управляемая. Это значит, астму вылечить нельзя, но человек больной астмой может жить полноценно и долго, если будет держать болезнь в узде. Для этого он должен каждый день контролировать свое состояние, принимать лекарства, назначенные врачом и вести обычный образ жизни. В этом случае больные астмой могут даже заниматься спортом, их жизнь ничем не будет отличаться от жизни здоровых людей.
Главное в лечении астмы - не купирование приступов удушья, а их профилактика. Правильное лечение астмы состоит из 3-х схем:
1. Начальный этап развития астмы. Симптомы болезни проявляются не чаще 2-х раз в неделю, а ночные приступы случаются примерно 1 раз в месяц. Для лечения назначаются противовоспалительные негормональные препараты, стабилизирующие мембрану тучных клеток, "запускающих аллергический процесс". На этой стадии болезни нельзя злоупотреблять бронхорасширяющими средствами, такими как эуфиллин и теофиллин.
2. Средняя степень развития астмы. Кашель, одышка и выделение прозрачной мокроты из дыхательных путей уже наблюдается каждый день, а примерно 1 раз в неделю случается и приступы удушья. На этом этапе развития астмы уже необходимо пользоваться и глюкокортикостероидами - ингаляционными гормонами и препаратами группы бета-агонистов. Они улучшают работу легких, расширяют бронхи и снимают одышку.
3. Тяжелая степень развития астмы. Уже наблюдаются частые приступы удушья в ночное время. На этом этапе необходимо добавлять к описанной выше терапии астмы прием глюкокортикостероидов в таблетках, обычно один раз в день.
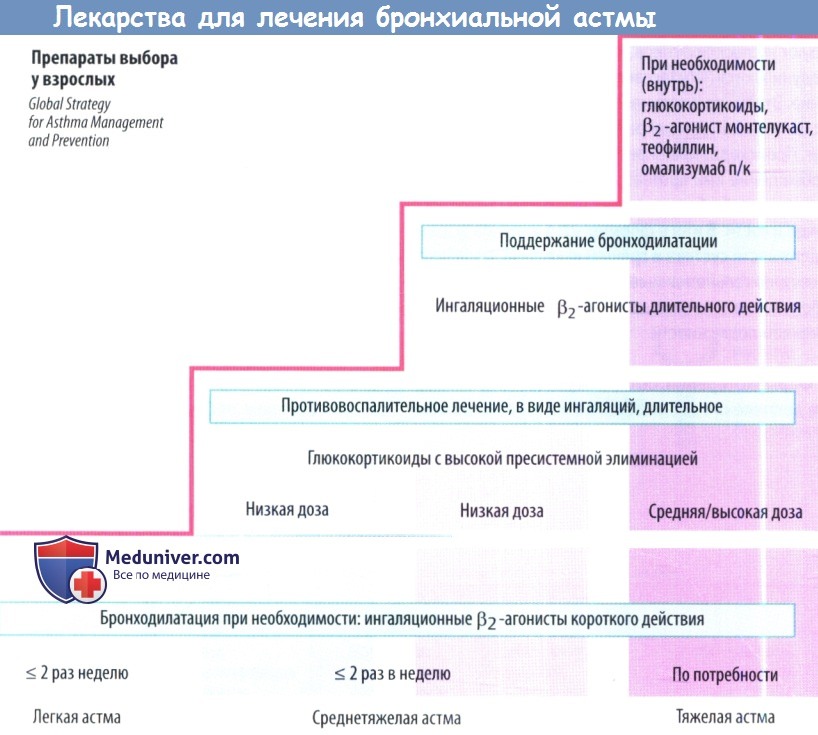
Чем эффективнее будет проводиться лечение противовоспалительными средствами на начальном этапе развития астмы, тем выше шанс вести полноценный образ жизни и реже будет возникать потребность в ингаляционных гормонах и бронхорасширяющих препаратах. Поэтому и важно начать лечение астмы при появлении первых симптомов.
Дополнением ко всем 3-м схемам лечения должно стать постоянный контроль за состоянием своего здоровья - измерение скорости вдоха и выдоха с помощью пикфлоуметра, ведение дневника приема лекарственных средств и реакции на них.
В чем отличие обструктивного бронхита от астмы? Диагностика астмы у детей
Бронхиальная астма - коварная болезнь, которая может достичь любого, не глядя на его возраст. Приступ астмы обычно развивается внезапно, затрудняется выдох, учащается дыхание, появляется свистящий хрип при дыхании и сухой настойчивый кашель. Из-за затруднения выдоха воздух задерживается в грудной клетке, и она вздувается, что вызывает сдавливание и боль в груди. Приступ астмы может держаться от считанных минут до нескольких суток, часто он прекращается самопроизвольно. Однако ждать, когда приступ пройдет недопустимо, сильное удушье может привести к полному закрытию дыхательных путей, что уже опасно для жизни.
За последние годы число детей страдающих различными видами бронхиальной обструкции сильно увеличилось. Во многом это связано с ухудшением экологической обстановки, неправильным питанием и ростом острых респираторных инфекций. Все они способствуют увеличению аллергических заболеваний у детей и бронхиальной астмы, в основе которой также лежит аллергическое воспаление дыхательных путей, приводящие к усилению выделения слизи и развитию спазма бронхов.
Основной причиной развития приступа бронхиальной астмы у детей является вдыхание аллергенов - частиц искусственного меха от игрушек, шерсти животных, пылевых клещей, пыльца растений, плесени и так далее. Зачастую обострение приступов астмы наблюдается после физической нагрузки, заболеваний ОРВИ, поступления холодного воздуха и табачного дыма в дыхательные пути, стресса, приема лекарств и употребления вредных продуктов питания. У многих детей астматиков отмечается наследственная предрасположенность к болезни.
У большинства заболевших детей первые симптомы бронхиальной астмы проявляются в возрасте до трех лет. Чаще всего ребенок заболевает гриппом или другой острой вирусной инфекцией, на фоне которой возникают одышка и сухой кашель. Согласно медицинской статистике, такое протекание ОРВИ больше наблюдается у мальчиков, чем у девочек. Однако, заметив у ребенка одышку и удушье во время болезни, не стоит впадать в отчаяние. Эти симптомы наблюдаются не только при астме, в большинстве случаев они просто сигнализирует о начале развития бронхиальной обструкции у ребенка на фоне воспаления дыхательных путей.
Обструктивный бронхит после лечения антибиотиками и проведения ингаляций обычно проходит, а при бронхиальной астме приступы могут повторяться не только при острых респираторных заболеваниях, но и при взаимодействии с аллергеном. Обструктивный бронхит будет повторяться каждый раз, как только ребенок подхватит какую-то инфекцию, но по мере роста ребенка и увеличения диаметра его бронхов существенных проявлений одышки и удушья уже не будет.

Обычно у мальчиков старше 10 лет бронхиальной обструкции при инфекционных заболеваниях уже не бывает. Но несвоевременное или неправильное лечение обструктивного бронхита иногда приводит к развитию бронхиальной астмы. Особенно большой риск развития бронхиальной астмы на фоне обструктивного бронхита у следующих категорий детей:
- имеющих наследственную предрасположенность к аллергии;
- у которых обструктивный бронхит протекает без температуры;
- у которых наблюдается более трех обструктивных эпизодов за год.
По мнению большинства врачей, всем детям в возрасте старше 3-х лет, у которых все простудные заболевания протекают с обструктивными проявлениями можно ставить диагноз бронхиальная астма. Дело в том, что у детей до 3-х летнего возраста объем легких очень маленький и сужение бронхов у них может вызываться разными причинами. Если же затрудненное дыхание у ребенка продолжается и в старшем возрасте, то следует подумать об астме.
Многие родители, услышав диагноз бронхиальная астма, начинают искать чудодейственные способы, которые бы полностью излечили ребенка. К сожалению, бронхиальную астму нельзя вылечить ни одним из известных средств. Медикаментозное лечение, дыхательные упражнения, ингаляции помогают облегчить состояние больного, но не избавляют его от болезни. Но родителям не стоит отчаиваться, как показывает практика у большинства детей астма рано или поздно проходит само собой. Если даже приступы астмы не прекратятся совсем, при правильном лечении под наблюдением опытного врача их частота и тяжесть намного снижается.

Для получения положительного эффекта от лечения бронхиальной астмы очень важно правильное ее диагностирование, которая проводится в несколько этапов:
1 этап - определение аллергена провоцирующего астму на основании сбора анамнеза из рассказа родителей и ребенка о специфических особенностях протекания бронхиальной астмы. При необходимости аллерголог может назначить сдачу кожных анализов или провести иммунологическое исследование крови ребенка для выявления аллергена.
Для ежедневного наблюдения за состоянием ребенка можно купить портативный пикфлоуметр, с помощью которого измеряют максимальную скорость выдыхаемого воздуха. Пикфлоуметрию проводят для корректировки лечения и предупреждения обострения бронхиальной астмы.
- Вернуться в оглавление раздела "Пульмонология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей. Оно характеризуется повышенной чувствительностью тканей к различным раздражителям. В ответ на раздражитель в бронхах происходит мышечный спазм, сужается их просвет, начинается усиленная выработка слизи. Это затрудняет дыхание, вызывает сильную одышку и кашель.
Заболевание встречается у 5 % популяции — по данным ВОЗ, в 2017 году бронхиальной астмой страдали 235 миллионов людей в мире. Самое опасное, что распространенность патологии продолжает расти.
Причины развития
Нарушения гормонального фона
- Патологии щитовидной железы (гипотиреоз, тиреотоксикоз) могут стать косвенным фактором развития БА. Из-за нехватки или переизбытка гормонов слизистая оболочка бронхов отекает, трахеи сдавливаются, нарастает бронхиальная обструкция (недостаточная вентиляция легких). Также нарушения в работе щитовидной железы ухудшают течение уже имеющейся астмы. Доказано, что у больных БА с параллельным формированием зоба приступы удушья встречаются чаще, а периоды ремиссии намного короче.
- Ожирение — еще один фактор, влияющий на развитие заболевания. В жировой ткани синтезируется гормон лептин, который в норме способствует снижению массы тела. Но у людей с избыточным весом лептин вырабатывается чрезмерно и провоцирует воспалительный процесс в бронхах. Чем выше уровень вещества, тем дольше длится воспаление, тем сложнее будет лечение.
Заболевания дыхательной системы, инфекции
Риск развития астмы возрастает при хронических бронхитах, тонзиллитах, пневмонии, а также вирусных респираторных инфекциях. Раздраженная, отекшая слизистая при частых рецидивах просто не успевает восстанавливаться.
Генетическая предрасположенность
Исследователи выявили пока небольшое количество генов, отвечающих за развитие бронхиальной астмы. Если один их родителей страдает БА, вероятность заболевания у ребенка составляет 20–30 %, а если больны оба родителя — уже 75 %.
Неблагоприятные факторы окружающей среды
Подразумевается постоянное наличие в воздухе веществ, способных вызвать раздражение дыхательных путей: табачный дым, пыльца растений и плесневых грибов, домашняя пыль, агрессивные химические соединения.
Основные симптомы заболевания
- нехватка воздуха, переходящая в одышку,
- приступы удушья,
- свистящие хрипы при дыхании,
- сухой кашель с появлением мокроты.
Виды бронхиальной астмы
- Аллергическая (экзогенная). Проявляется чувствительностью к аллергенам животного, растительного происхождения, парам химических веществ. Организм при этом вырабатывает антитела к аллергенам.
- Неаллергическая (эндогенная). Симптомы развиваются без контакта с аллергенами. Часто заболевание возникает на фоне стрессов, нарушений в иммунной системе, тяжелых физических нагрузок, приема некоторых медикаментов.
- Смешанная. Присутствуют признаки обоих видов бронхиальной астмы.
Степени тяжести
- 1-я ступень. Характеризуется 1 дневным приступом за неделю и 2 ночными в месяц;
- 2-я ступень. Дневные приступы случаются несколько раз в неделю, ночные — чаще 2 раз в месяц;
- 3-я ступень. Приступы почти ежедневные, ночью — чаще, чем раз за неделю;
- 4-я ступень. Дневные приступы становятся постоянными, возможны несколько раз днем и ночью.
Что может вызвать приступ
- орехи,
- молоко,
- яйца,
- морепродукты,
- мед.
Если астма неаллергическая, приступы могут начаться из-за обострения хронических ЛОР-заболеваний.
Лекарственные препараты также часто становятся триггерами. Яркий пример — аспириновая астма на фоне повышенной чувствительности к ацетилсалициловой кислоте и НПВС в целом. Спровоцировать приступ способны и адреноблокаторы, необходимые для лечения сердечно-сосудистых заболеваний.
Что делать во время приступа
- постарайтесь успокоиться — паника усиливает симптомы;
- примите сидячее положение — оно облегчит дыхание;
- в увеличенной дозе вдохните лекарство-аэрозоль — спазм бронхов помешает поступлению всей дозы в стандартном объеме;
- через 15–20 минут разрешается вдохнуть еще одну дозу лекарства.
Диагностика
Спирометрия
Тест определяет, сколько воздуха человек может выдохнуть в целом. Пациент делает вдох так, чтобы легкие максимально заполнились, а затем выдыхает весь возможный объем в трубку прибора — спирометра. Полученные показатели вдыхаемого, удерживаемого и выдыхаемого воздуха сравниваются с нормальными, делается заключение о жизненном объеме легких.
Пикфлуометрия
Измерение похоже на спирометрию. Отличие в том, что нужно сделать форсированные (усиленные, быстрые) вдох и выдох. Этим методом определяется пиковая скорость выдоха (ПСВ), которая снижается при бронхиальной астме. Пикфлоуметрия позволяет выяснить, насколько сильно сужены дыхательные пути, оценить эффективность лечения.
Рентгенография
Требуется, если есть подозрение на туберкулез, опухолевые образования, утолщения стенок органов. Обследуют не только органы грудной клетки, но и пазухи носа, чтобы исключить альтернативные диагнозы.
Лабораторные исследования
Помогают оценить тяжесть воспалительного процесса. Сюда входят общий и биохимический анализ крови, исследование мочи, определение уровня сахара, анализы на гепатит, ВИЧ и сифилис. Обязательно при астме берутся пробы отделяемого из дыхательных путей на флору, чувствительность к антибиотикам. Дополнительно врач может назначить тесты с аллергенами, определение количества антител.
Лечение
Исходя из вида бронхиальной астмы, ее степени тяжести и длительности, врач подбирает оптимальное лечение.
Лекарственная терапия
Медикаменты для терапии астмы делятся на 2 группы. Одни обладают бронхорасширяющим действием и купируют острый приступ. Другие используются в базисной терапии, устраняют саму причину заболевания — хроническое воспаление в дыхательных путях. Принимаются базисные лекарства длительно, так как эффект развивается спустя 2–4 недели применения.
В обеих группах распространены препараты в ингаляционной форме — аэрозоли. Это самые эффективные и безопасные средства при бронхиальной астме. Действующее вещество в высоких концентрациях за секунды доставляется именно туда, где оно необходимо — в бронхи.
Аэрозоли
Бета-адреномиметики (сальбутамол и сальметерол) — самые распространенные ЛП для быстрого снятия симптомов во время приступа.
Глюкокортикоиды (беклометазон, будесонид, флутиказон) — не подходят для купирования приступа, так как их эффект накопительный. Используются в комплексном лечении астмы.
М-холинолитики (ипратропия бромид). Основное действие — снятие спазма бронхов, используются и в комплексном лечении, и в профилактике приступов.
Неингаляционные препараты
- Антагонисты лейкотриеновых рецепторов (монтелукаст, зилеутон, зафирлукаст) —таблетки для устранения приступов, возникающих от физической нагрузки.
- Метилксантины (эуфиллин, теофиллин) — инъекции для экстренной помощи. Расслабляют гладкую мускулатуру внутренних органов и снимают бронхоспазм.
Аллерген-специфическая иммунотерапия (АСИТ)
В организм больного в микроскопических дозах вводят выявленный аллерген. С каждым разом дозу немного увеличивают. В результате вырабатывается терпимость к раздражителю, иммунный ответ становится более адекватным. Проявления бронхиальной астмы ослабевают, снижается риск развития осложнений.
Терапия длится 3–5 лет, поэтому нужно настроиться на продолжительное лечение и не ждать быстрых результатов.
Дополнительная терапия
Психотерапия
Такое лечение поможет пациенту держать эмоции под контролем во время конфликтных ситуаций, чтобы избыточная эмоциональная реактивность не спровоцировала приступ.
Иглорефлексотерапия
Иглы механически раздражают активные точки на теле, в ответ организм вырабатывает простагландины. Эти вещества, в свою очередь, повышают чувствительность бронхов к бронходилитаторам (т. е. препаратам, которые снимают спазм).
Лечебный массаж
При частых приступах дыхательная мускулатура испытывает повышенные нагрузки. Массаж снимает усталость мышц, облегчает отхождение мокроты, выравнивает дыхание. Процедуру назначают и в период обострения, и в стадии ремиссии, чтобы закрепить результат лечения.
Дыхательная гимнастика
Цель метода — научить человека управлять дыхательным аппаратом, а также освоить поверхностный тип дыхания, чтобы купировать начинающийся приступ. Несложные упражнения улучшают подвижность грудной клетки, очищают воздухоносные пути, помогают поддерживать нормальный тонус бронхиальных мышц. Наиболее популярна гимнастика по Стрельниковой и Бутейко. Один из примеров упражнений по методу Бутейко – на картинке.
Профилактика приступов
- убрать из комнаты ковры, мягкие игрушки, плотные шторы — они накапливают пыль;
- делать легкую влажную уборку 2–3 раза в день;
- не заводить домашних животных;
- не использовать парфюмерию, аэрозольные дезодоранты;
- отказаться от курения;
- составить подробный список аллергенных продуктов и не употреблять их;
- закалить организм пониженными температурами.
Чтобы достигнуть лучших результатов, профилактические меры надо проводить регулярно, а не от случая к случаю. И помнить, что они не могут заменить схему лечения, назначенную пульмонологом.
Жизнь с бронхиальной астмой
- посещать пульмонолога регулярно — не только в период обострений, но и для профилактических осмотров. Ведь вы можете не придать значения каким-либо симптомам и запустить заболевание;
- обзавестись пикфлуометром, чтобы вовремя заметить изменения в дыхательной функции и обратиться к врачу;
- изучать заболевание самостоятельно по достоверным медицинским источникам;
- контролировать образ жизни, формировать комфортную для себя окружающую обстановку.
- точную диагностику — все оборудование поверено, показатели соответствуют реальным;
- консультацию опытного пульмонолога — лечим все виды бронхиальной астмы у пациентов любого возраста;
- оптимальный курс лечения — учитываем ваш анамнез, сопутствующие заболевания;
- информацию о профилактике — расскажем, как уменьшить частоту приступов.

Методы функциональной диагностики сердечно-сосудистых заболеваний

Лапароскопия яичника в Нижнем Новгороде

Пред — и послеоперационное ведение пациента врачом дерматокосметологом
Бронхиальная астма — тяжелое заболевание, поэтому для назначения правильного лечения важно вовремя отличить его первые признаки от симптомов других заболеваний дыхательной системы. Этот недуг обычно развивается в раннем возрасте, хотя встречаются и взрослые его формы. При правильной терапии около 50% детей с возрастом избавляются от астмы.

Причины возникновения астмы
Бронхиальная астма (БА) — хроническое воспалительное заболевание дыхательных путей, ключевым звеном развития которого является сужение (обструкция) просвета бронхов, проявляющееся повторяющимися эпизодами кашля, свистящих хрипов, одышки, чувством сдавления в груди. Распространенность этого недуга в мире составляет от 4 до 10%. Бронхиальная обструкция может быть обратима: полностью или частично, под воздействием лечения либо спонтанно.
Общим механизмом возникновения различных видов астмы является реактивность и гиперчувствительность бронхов к раздражителям. Астма может быть связана как с наследственной предрасположенностью, так и с факторами окружающей среды, т.е. ее развитие могут спровоцировать аллергены либо частые инфекции верхних дыхательных путей.

Симптомы астмы
Появление симптомов бронхиальной астмы связано с воспалением, сильным сужением и блокированием слизью дыхательных путей. К традиционным проявлениям этого недуга относятся:
- нехватка воздуха и одышка;
- кашель, часто возникающий по ночам;
- свистящее дыхание;
- ощущение сдавленности, тяжесть и боль в груди.
Симптомы БА могут у одного человека быть разными в разное время. Возможно появление этих признаков не одновременно либо различная степень их обострения: от легкой до очень серьезной, требующей немедленной госпитализации.
Обострение симптомов называется приступом бронхиальной астмы. У одних пациентов они случаются достаточно редко, у других — почти ежедневно. Не редки случаи, когда приступ возникает только после перенесенного вирусного заболевания или во время физических нагрузок.

Первые признаки бронхиальной астмы
Очень важно распознать признаки БА на самом раннем этапе развития заболевания и начать его правильное лечение: это позволит остановить дальнейшее прогрессирование недуга и держать его под контролем. Ранние предупреждающие признаки появляются до традиционных симптомов приступа бронхиальной астмы, но они бывают настолько незначительными, что их порой тяжело заметить. Если же вы научитесь вовремя распознавать эти тревожные сигналы, то сможете остановить приступ БА и не допустить ухудшения.
Итак, в каких случаях можно заподозрить бронхиальную астму?

Резюмируя вышесказанное, традиционное развитие бронхиальной астмы можно свести к трем основным стадиям:
- До появления легочных симптомов возникают разнообразные аллергические реакции. Зуд, насморк, покашливание появляются в сезон цветения растений, во время уборки дома и т.д.
- Вторым признаком являются частые простуды, бронхиты, респираторно-вирусные инфекции и т.д. Это состояние уже считается предастмой.
- И собственно астматический приступ — следующая стадия развития БА.

Как распознать признаки бронхиальной астмы у ребенка?
На сегодняшний день это тяжелое заболевание поражает каждого десятого ребенка, причем во всем мире наблюдается стойкая тенденция к еще большему распространению бронхиальной астмы. Более 60% детей с БА имеют родственников с аллергическими заболеваниями, но, как правило, для формирования этого недуга необходимо сочетание отягощенной наследственности и неблагоприятных факторов окружающей среды.
Дети старшего возраста обычно жалуются на чувство сжатия в груди, на нехватку воздуха; малыши становятся плаксивыми, беспокойными, у них нарушается сон. Основными симптомами являются хронический сухой кашель, ночной или проявляющийся в утренние часы насморк, заложенность носа, зудящие высыпания на коже. Может наблюдаться одышка, сопровождающаяся шумным свистящим дыханием; продолжительность выдоха иногда в два раза превышает время вдоха.
Если вы замечаете за собой или за своим ребенком склонность к заболеваниям с подобными проявлениями, обратитесь за консультацией к аллергологу или пульмонологу (в зависимости от характера симптомов). Не повторяйте горький опыт огромного количества людей, думавших, что первый приступ удушья не повлечет последующие, — не откладывайте визит к врачу.
Читайте также:

