Как отличить розацеа от красной волчанки
Обновлено: 19.04.2024
Сыпь — это изменение внешнего вида кожи, ее цвета, структуры с локализацией поражений на лице, коже волосистой части головы, руках, ногах или, в тяжелых случаях, на всем теле.
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии. Хронический зуд и присоединение вторичной инфекции часто провоцируют развитие очагов атрофии кожи: изменение пигментации, истончение или утолщение кожного покрова.
Появление сыпи может сопровождаться следующими симптомами: зуд, боль, повышение температуры тела, боль в мышцах и суставах, головная боль, нарушения сна, аппетита, потеря веса, общее недомогание, слабость, тошнота и рвота, воспаление и поражения слизистых оболочек (глаз, полости рта, половых органов).
Самые частые вопросы на приеме у врача: аллергическая, инфекционная и угревая сыпь. Важно понимать, что причиной появления высыпаний чаще всего являются заболевания — волосяных фолликулов и сальных желез, аллергические реакции, инфекционные, аутоиммунные заболевания. То есть, сыпь не возникает сама по себе, а является внешним признаком патологических процессов в коже, внутренних органах и системах организма.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
-
;
- контактный дерматит; (вызванная аллергической реакцией на пищу или лекарства, инфекцией, стрессом, контактом с животными, химическими веществами, воздействием солнечных лучей, холода и пр.);
- инфекционные заболевания вирусной, бактериальной, грибковой природы (корь, краснуха, ветряная оспа, скарлатина, синдром рука-нога-рот, контагиозный моллюск, розовый лишай, стригущий лишай, себорейный дерматит, инфекционная эритема, опоясывающий лишай, бактериальный тонзиллофарингит, импетиго, мультисистемный воспалительный синдром у детей, ассоциированный с COVID-19);
- акародерматит (паразитарное заболевание, чесотка); ;
- красный плоский лишай;
- аутоиммунные заболевания (псориаз, системная красная волчанка, дерматомиозит);
- злокачественные заболевания молочных желез у женщин (воспалительный рак молочной железы, рак Педжета и др.); ;
- акне новорожденных (неонатальный пустулез);
- токсическая эритема новорожденных;
- пеленочный дерматит;
- потница;
- укусы насекомых;
- прием лекарств (аллергия на амоксициллин, синдром Стивенса — Джонсона, многоформная экссудативная эритема);
- ангионевротический отек (отек Квинке).
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
К каким врачам обращаться по поводу сыпи?
Для определения причин возникновения сыпи необходимо записаться на консультацию к терапевту (педиатру), дерматологу, аллергологу, иммунологу, инфекционисту, офтальмологу.
Классификация, клиника, диагностика и лечение розацеа
Розацеа является одним из самых распространенных дерматологических заболеваний, локализующихся на голове и шее. Основным ее проявлением является эритема выступающих участков лица. Другими наиболее частыми признаками заболевания являются папулы и пустулы, транзиторная гиперемия кожи, телеангиэктазии.
К вторичным признакам розацеа относят зуд и жжение, чешуйки, сухость, отек, поражение глаз, поражение кожи не головы и шеи, образование пустул. Учитывая то, что заболевание поражает кожу лица, пациенты страдают от выраженного психологического дискомфорта в социальной и профессиональной обстановке.
Несмотря на то, что розацеа сопровождается появлением легко идентифицируемых признаков, это заболевание остается диагнозом исключения, в первую очередь потому, что не существует достоверного лабораторного метода диагностики. Часто для исключения заболеваний, имеющих схожую клиническую картину, приходится выполнять биопсию.
Список заболеваний для дифференциальной диагностики весьма обширен: системная красная волчанка, хроническое воздействие солнечного света, истинная полицитемия, дерматомиозит, смешанное поражение соединительной ткани, карциноид, мастоцитоз, аллергический контактный дерматит.
а) Патогенез розацеа. Хотя существуют разные варианты объяснения происхождения розацеа, истинные причины заболевания остаются неизвестными. Особенно дискуссионным является вопрос о том, имеют ли разные формы розацеа единую этиологию. Существует мнение, что каждая форма розацеа является самостоятельным заболеванием с уникальным патогенезом.
Учитывая многообразие клинических проявлений и разный ответ на лечение, вероятно, что каждая форма заболевания проявляется в результате определенного физиологического ответа на провоцирующие внешние факторы.
Предлагаемые теории этиологии заболевания можно разделить по тому, какому фактору каждая из них отводит ключевую роль. Предполагается роль сосудистых факторов, воздействия факторов окружающей среды, дегенерации кожного матрикса, воздействия химических и алиментарных факторов, аномалий сально-волосяного комплекса, действия микроорганизмов.
И хотя каждая из этих теорий патогенеза подтверждается некоторыми фактами, ни одна из них не может полностью объяснить развитие заболевания.

б) Классификация розацеа. В 2002 году Национальный экспертный комитет розацеа по классификации и стадированию разработал единую систему классификации, согласно которой розаеа подразделяется на четыре формы. И хотя формы заболевания имеют общие черты, комитет подчеркнул важность распознавания отдельных клинических форм в качестве самостоятельных состояний.
Важность этой классификации состоит в том, что выбор метода лечения зависит от сочетания клинических признаков, характерных для каждой отдельной формы. Также были разработаны единые диагностические критерии, с помощью которых стало возможным проведение качественных междисциплинарных исследований.
Экспертная группа разработала рекомендации по лечению каждой из форм заболевания, они также будут рассмотрены ниже. Важно отметить, что одна форма заболевания в другую обычно не переходит.
1. Эритематозно-телеангиэктатическая. Основным признаком эритематозно-телеангиэктати-ческой формы розацеа является гиперемия и персистирующая эритема центральной части лица, с характерным отсутствием поражения вокруг глаз. Факторами, провоцирующими покраснение кожи, может быть эмоциональный стресс, горячие напитки, алкоголь, еда с большим количеством специй, физические упражнения, горячий или холодный воздух, горячие душ и ванна.
Иногда у пациентов имеются телеангиэктазии, но их наличие не является обязательным критерием постановки диагноза. К менее значимым признакам относят чувство жжения и зуда, отек, огрубление и шелушение кожи. Как правило, у больных с данной формой розацеа эффективны местные средства. Кожа обычно имеет нормальную текстуру, без избыточной сальности, характерной для других форм заболевания.
Лечение представляет значительную сложность. Не существует ни одного одобренного препарата для уменьшения выраженности гиперемии. Поэтому в основе лечения лежит ограничение провоцирующих факторов образа жизни и окружающей среды. Для того, чтобы скрыть покраснение и телеангиоэктазии, можно использовать нераздражающую косметику.
Также при телеангиэктазии и эритеме может использоваться лечение лазером. Большинство лазеров, использующихся в лечении розацеа с выраженным сосудистым компонентом, имеют длину волны 500-600 нм, не вызывающую разрушения тканей. Возможно использование длинноимпульсного лазера на красителе, калий-титанил-фосфатного и диодного лазера. Также эффективен импульсный лазер на красителе с накачкой лампой-вспышкой.
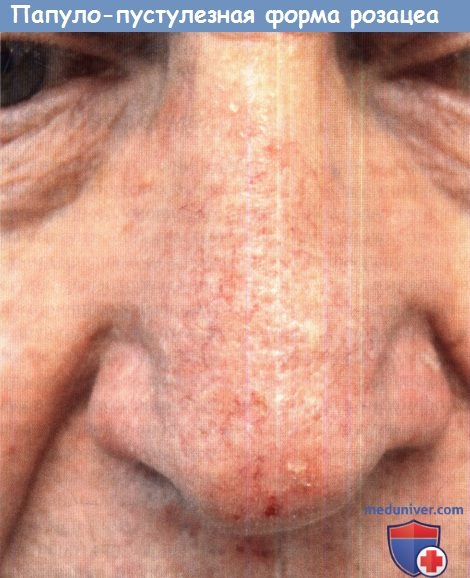
Папуло-пустулезная форма розацеа.
2. Папуло-пустулезная форма. Папуло-пустулезная форма считается классической формой розацеа. Она характеризуется наличием персистирующей эритемы центральной части лица, периодически возникающими папулами и пустулами, либо и тем, и другим. Иногда пациенты предъявляют жалобы на жжение и зуд. Покраснение обычно менее выраженное, чем при эритематозно-телеангиэктатической форме.
Могут присутствовать телеангиэктазии, но на фоне выраженной эритемы они могут быть не всегда заметны. Иногда встречается раздражение кожи от постоянного нанесения топических препаратов или воздействия факторов окружающей среды.
Как и при других формах, лечение зависит от тяжести состояния. При легкой форме могут использоваться местные препараты с метронидазолом, азелаиновой кислотой, сульфацетамидом натрия. Если заболевание имеет более тяжелое течение, используются пероральные препараты. Препаратом первой линии, одобренным Управлением по контролю за продуктами и лекарствами, является пероральный доксициклин с контролируемым составом.
При использовании такой лекарственной формы удается добиться таких концентраций препарата в плазме крови, когда он проявляет свои противовоспалительные, но не антимикробные свойства.
При сохранении симптомов можно назначать не входящие в перечень Управления пероральные формы триметоприма/сульфаметоксазола, метронидазола, эритромицина, ампициллина, клиндамицина или дапсона.
3. Папулезно-узловатая форма. Для папулезно-узловатой формы характерны многие из описанных ранее основных симптомов розацеа: покраснение кожи, эритема, появление папул и пустул. Но специфичным именно для данной формы розацеа считается утолщение кожи, появление узлов неправильной формы и открытых волосяных фолликулов. Могут поражаться подбородок, лоб, щеки и уши, но чаще всего данная форма розацеа встречается на носу (т.е. ринофима).
Как уже говорилось раньше, в большинстве случаев перехода одной формы розацеа в другую не происходит. Исключение составляет лишь переход тяжелой папуло-пустулезной розацеа в папулезно-узловатую.
На ранних стадиях заболевания при наличии признаков воспаления используются местные и системные антибиотики. Было показано, что у молодых пациентов на ранних стадиях заболевания приводить к уменьшению носа может терапия изотреонином, хотя после отмены препарата объем тканей может вырасти вновь. Более тяжелые формы требуют хирургического лечения, которое описано в разделе о ринофиме.
4. Офтальморозацеа. Основными симптомами данной формы являются блефарит и конъюнктивит. Глаза обычно красные или влажные, пациенты жалуются на зуд, жжение, ощущение инородного тела, сухость, светобоязнь, снижение зрения. Иногда встречается рецидивирующий халазион. Также иногда встречается эритема кожи вокруг глаз, телеангиэктазии краев век.
Могут воспалятся мейбомиевые железы. Иногда офтальмологические симптомы возникают за годы до поражения кожи, и около 60% пациентов с кожной розацеа также имеют жалобы со стороны глаз.
Как правило, пациентов с офтальморозацеа должен регулярно осматривать офтальмолог. На ранних стадиях заболевания используют искусственную слезу, теплые компрессы, омывание ресниц детским шампунем. Антибактериальные мази снижают обсемененность кожи Propionibacterium acnes, Staphylococcus epidermidis и Staphylococcus aureus. При тяжелом течении заболевания применяется пероральный тетрациклин, возможно сочетание с местными кортикостероидами.
Также при тяжелых формах местно на глаза применяется эмульсия циклоспорина.
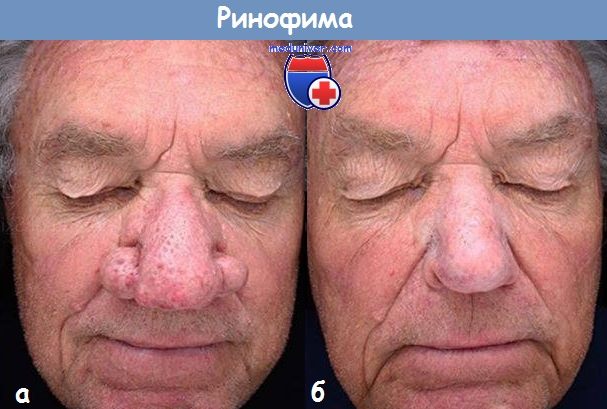
Иногда ринофима рассматривается как конечная стадия розацеа, потому что у мужчин с ринофимой чаще всего (но не всегда) ее появлению предшествовало наличие розацеа. Предположительно, триггером воспалительного процесса может выступать клещ Demodex folliculorum. Существует четыре формы ринофимы.
- Железистая форма. При данной форме увеличение носа обусловлено в первую очередь гиперплазией сальных желез крыльев носа. На поверхности кожи носа образуются впадины и ямочки. Также на носу образуется опухолевидное разрастание ткани, часто асимметричное, при сдавлении которого появляется отделяемое желтого цвета.
- Фиброзная форма. Основной чертой данной формы является разрастание соединительной ткани. Также в той или иной степени присутствует гиперплазия сальных желез.
- Фиброзно-ангиоэктатическая форма. При данной форме ринофимы нос приобретает медно-красный или темно-красный цвет. Часто появляются пустулы и расширенные вены.
- Солнечная форма. Данная форма чаще всего встречается у людей с I типом кожи по Фицпатрику), характеризуется разрастанием эластичных узлов.
- Затруднение носового дыхания. При прогрессировании заболевания опухоль своей массой может сдавливать верхние латеральные хрящи, затрудняя прохождение потока воздуха через область внутреннего носового клапана. Также могут сдавливать ся и крылья носа, в результате чего страдает наружный клапан носа. В крайне запущенных формах, описанных Lomeo и соавт., ринофима может полностью блокировать прохождение воздуха.

Пациент с ринофимой после удаления по Mohs двух участков базальноклеточного рака кожи.
Обратите внимание на резкое утолщение кожи.
в) Лечение розацеа. Консервативное лечение показано при легких формах заболевания, а также тем пациентам, у которых имеются противопоказания к проведению операции, либо ее лучше избегать по другим причинам. Используются те же методы лечения, что и на ранних стадиях розацеа. Также для лечения акне, себореи, розацеа и ринофимы могут использоваться топические формы статинов. Если консервативное лечение оказывается неэффективным, после проведения консультации выполняется оперативное лечение.
Как и всегда в пластической хирургии лица, обязательной является дооперационная фотодокументация. Для улучшения внешнего облика больных с ринофимой было предложено несколько методов.
Farrior обнаружил, что сначала избыточную ткань можно удалить при помощи дерматома, а затем обработать края дермабрадером с проволочной щеточкой. С ним соглашаются Williams и Lam, также считая, что ткань ринофимы заживает дольше, поэтому приходится дольше использовать окклюзионные повязки и мази.
Также могут использоваться электрокатуризация и криохирургия. Seiverling установил, что для улучшения носового дыхания при ринофиме может использоваться скальпель по Shaw. Удовлетворительных результатов можно достичь при помощи коблатора, по мнению Timms и соавт., преимуществом является использование более низких температур. Arikan и соавт. описывают радиочастотную хирургию ринофимы, также предлагалось использовать гармонический скальпель.
Некоторые авторы для уменьшения объема тканей и для поддержания эффекта оперативного лечения рекомендуют до и после операции небольшие дозы изотреонина. Тем не менее, существует мнение, что прием перорального изотреонина незадолго до операции повышает риск образования гипертрофических рубцов. Поэтому многие пластические хирурги предпочитают не оперировать пациентов, принимавших изотреонин, в течение 6-12 месяцев с момента отмены препарата.
г) Прочие соображения. Удаленная ткань должна быть отправлена на гистологическое исследование. В литературе описано около 46 случаев обнаружения злокачественной опухоли в ткани ринофимы. В исследовании Lazeri и соавт. при микроскопии тканей было обнаружено два случая базальноклеточного рака и один случай плоскоклеточного рака.
д) Ключевые моменты:
• Основным проявлением розацеа является эритема выступающих частей лица. Также характерно временное покраснение кожи, появление папул, пустул, телеангиоэктазий.
• Существует четыре различных формы розацеа: папуло-пустулезная, эритематозно-телеангиэктатическая, папулезно-узловатая и офтальморозацеа.
• Ринофима представляет собой медленно прогрессирующее дерматологическое заболевание сальных желез кожи наружного носа, в результате чего он становится крупным, сальным, иногда эритематозным.
• Выделяют четыре формы ринофимы: железистую, фиброзную, фиброзно-ангиоэктатическую, солнечную.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Для цитирования: Яковлев А.Б. Дерматологические симптомы цирроза печени: значимость междисциплинарной проблемы. РМЖ. 2014;20:1471.
Печень взрослого человека весит около 1,5 кг. Она покрыта тонкой прочной соединительнотканной оболочкой – глиссоновой капсулой [1]. Большая часть печени располагается в правой стороне туловища. Печень проецируется на переднюю брюшную стенку надчревной области. Верхняя граница печени в норме начинается в 10-м межреберье справа по средней подмышечной линии. Отсюда она круто поднимается кверху и медиально. По правой сосковой линии граница печени может достигать в норме 4-го межреберья. Далее граница печени опускается влево, пересекает грудину несколько выше основания мечевидного отростка, верхняя граница печени доходит до середины расстояния между левой грудинной и левой сосковой линией.
Нижняя граница печени также начинается в 10-м межреберье справа, но идет наискосок и медиально, пересекает 9-й и 10-й реберные хрящи справа, идет по области над чревьем наискосок влево и вверх, пересекает реберную дугу на уровне 7-го левого реберного хряща и в 5-м межреберье соединяется с верхней границей [2]. Расположение нижней границы печени – одна из наиболее важных клинических характеристик ее размера. В норме она определяется ниже края реберной дуги справа, выступ должен быть не более чем 2 см.
Печень состоит из 2-х главных долей, правая доля значительно крупнее левой. Нижняя поверхность печени называется висцеральной и соприкасается с некоторыми частями ЖКТ и правой почкой. Верхняя поверхность печени гладкая, непосредственно прилежит к диафрагме. На нижней поверхности печени имеется короткая глубокая поперечная борозда – ворота печени.
Относительная массовая доля печени неодинакова в различные периоды жизни человека: у новорожденного печень занимает большую часть брюшной полости, а масса составляет 1:20 массы тела; у взрослого масса печени – 1:50 массы тела, а ее скелетотопия соответствует описанной выше [2].
Печень состоит из паренхимы, формируемой гепатоцитами, и соединительнотканной стромы. Гепатоциты – функциональные клетки печени, выполняющие не менее 500 различных функций – от накопительных (гликоген) до детоксицирующих (глюкуронид).
Гипертрофические поражения ногтей, их чрезмерное уплотнение (склеронихия), гиппократовы ногти для цирроза печени не характерны.
Классическим признаком длительно пьющего человека всегда считалась эритема лица – симптом, описанный во многих художественных произведениях. Между тем сама по себе эритема лица, или розацеа, напрямую не коррелирует с тяжестью поражения печени, а лишь выдает факт злоупотребления алкоголем. Именно под действием алкоголя происходит расширение сосудов лица, которое в дальнейшем становится стойким. Однако считается, что крайняя степень розацеа – ринофима все же определенным образом коррелирует с тяжестью поражения печени и может служить ориентировочным симптомом сформировавшегося цирроза, дающим основание для целенаправленного поиска. Такими ориентировочными симптомами являются многие из описанных кожных изменений. Считается, что ринофима представляет собой завершающую инфильтративно-продуктивную стадию развития розацеа. Процесс может локализоваться в области не только носа (ринофима), но и подбородка (гнатофима), на ушах (отофима), веках (блефарофимоз) [15]. Из 4-х видов ринофимы (гландулярная, фиброзная, фиброангиоматозная, актиническая) для цирроза печени в большей степени характерна форма, связанная с инсоляцией, – актиническая. Но могут наблюдаться все перечисленные формы ринофимы.
Крапивница является неспецифическим синдромом и в целом для цирроза не характерна. Но она может быть одним из признаков активного вирусного гепатита. В далеко зашедших случаях цирротического поражения появление крапивницы обусловлено скорее токсическими влияниями [1, 16].
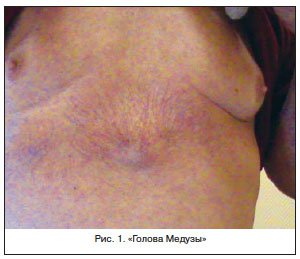
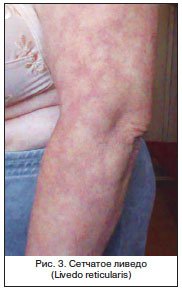
Сосудистые звездочки (телеангиэктазии) проявляются на коже из-за стойкого расширения капилляров (самых тонких кровеносных сосудов).
Распространенность телеангиэктазий выше у женщин, сосудистые звездочки или сеточки (красного, фиолетового, синего цвета) могут образоваться на любом участке тела (в том числе на слизистых оболочках), но чаще всего возникают на лице (купероз) и ногах — на бедрах, ниже колен, лодыжек. В англоязычной литературе сосудистые звездочки называют spider veins.
В большинстве случаев появление сосудистых звездочек не связано с серьезными медицинскими состояниями. Однако изредка они могут кровоточить, а при образовании в головном мозге или кишечнике вызывать опасные для жизни кровотечения.
Причины образования телеангиэктазий
Появление телеангиэктазий может быть обусловлено воздействием солнечных лучей, связано с естественным процессом старения человека, их образование на ногах не всегда указывает на развитие варикозной болезни, хотя иногда может быть ее симптомом.
Причины, которыми обусловлено возникновение сосудистых звездочек:
-
;
- гормональные изменения (при беременности, климаксе);
- длительное использование местных или системных средств, содержащих кортикостероиды;
- прием оральных контрацептивов;
- локальные травмы; ;
- наследственные заболевания, генодерматозы (атаксия телеангиэктазия, наследственная геморрагическая телеангиэктазия, синдром Блума, болезнь Рандю — Вебера — Ослера, пигментная ксеродерма);
- пламенеющий невус (винное пятно);
- синдром Клиппеля — Треноне — Вебера;
- коллагенозы;
- заболевания соединительной ткани (склеродермия, дерматомиозит, системная красная волчанка).
Когда при появлении телеангиэктазий необходимо обратиться к врачу?
Лечение сосудистых звездочек не требуется (если только их внешний вид не вызывает беспокойства), чаще всего это косметическая проблема. В этом случае удаление телеангиэктазий (лазерная коагуляция, склеротерапия) зависит от желания пациента. Для снижения риска образования сосудистых звездочек используйте солнцезащитные средства. Если вам назначено применение местных кортикостероидных средств (кремов, мазей), следуйте рекомендациям врача, не используйте их длительно.
Обратиться к врачу необходимо, если стойкое расширение мелких сосудов сопровождается симптомами варикозной болезни (ощущение тяжести в ногах, боль, отеки, жжение, покалывание, мышечные судороги в ночное время); если сосудистые звездочки кровоточат; если их образование связано с основным заболеванием. В этом случае назначаются диагностические исследования, в зависимости от предполагаемой причины (допплерография, анализы крови, КТ, МРТ, рентгенография, обследования членов семьи при подозрении на наследственное заболевание).
К каким врачам обращаться по поводу образования сосудистых звездочек?
Для определения причин образования сосудистых звездочек, диагностики состояния и лечения необходимо обратиться к флебологу.
Системную красную волчанку лечит ревматолог. На фоне терапии антималярийными (гидроксихлорохин, хлорохин) препаратами необходимо наблюдение офтальмолога. При подозрении на развитие плоскоклеточного рака кожи на фоне дискоидной формы красной волчанки необходима консультация онколога.
Высыпания красной волчанки на коже и/или слизистых могут быть самостоятельным заболеванием или проявлением системной красной волчанки — хронического заболевания, связанного с формированием антител к компонентам ядер клеток. Антитела вызывают повреждение и воспаление разных тканей, в том числе и кожи.
Формы и осложнения
Кожные проявления красной волчанки включают три группы, в каждую входят специфические кожные проявления:
- острая кожная красная волчанка (локализованная, генерализованная и подобная токсическому эпидермальному некролизу);
- подострая кожная красная волчанка (кольцевидная, папулосквамозная, лекарственно индуцированная, эритродермическая, пойкилодермическая, везиклобулезная, синдром Роуэлл);
- хроническая кожная красная волчанка (дискоидная, отечная, панникулит, перниоподобная, лихеноидная).
Выделение этих форм обусловлено не только продолжительностью течения кожного заболевания, но также отражает связь с системной красной волчанкой.
Чаще всего проявлением системного заболевания являются острые формы, тогда как дискоидная форма наблюдается только в 5-15% всех случаев. Чем дольше кожные проявления существуют изолированно, тем меньше риск формирования системной формы заболевания. Риск системного заболевания при наличии кожных проявлений выше у женщин и детей.
Высыпания красной волчанки могут возникать у детей (антитела передаются плоду) от матерей с системной красной волчанкой. Такая форма называется неонатальной волчанкой, возникает в течение первых двух месяцев жизни ребенка и может быть первым признаком системной красной волчанки у мамы.
В комплекс системной красной волчанки могут входить и другие, неспецифичные исключительно для этого заболевания, изменения кожи и ее придатков.
Причины возникновения
Причины развития заболевания не ясны, но предполагается значение следующих факторов:
- ультрафиолетовое излучение (почти 50% людей, страдающих волчанкой, светочувствительны);
- некоторые лекарства;
- вирусы;
- наследственность;
- гормональные влияния;
- курение;
- переохлаждение.
Симптомы
Кожные проявления красной волчанки многообразны. Знаковым проявлением, почти всегда ассоциированным с системным заболеванием, являются высыпания на лице, по форме напоминающие бабочку: с крыльями — на скулах и щеках и туловищем — на переносице и спинке носа. Высыпания могут проявляться возвышающимися или залегающими в глубине тканей элементами розового и синюшно-красного цвета. Имеется тенденция к формированию кольцевидных очагов, покрытых очень плотными, болезненными при снимании чешуйками. В ряде случаев формируется так называемая ознобленная красная волчанка, при которой болезненные ярко-красные синюшные узелки возникают на пальцах ног, рук, носу, ушах в холодную погоду. Повреждение сосудов сопровождается появлением высыпаний, напоминающих синяки, расширенные сосуды могут просвечивать в ногтевых ложах. Некоторые пациенты с СКВ имеют симптомы, напоминающие красный плоский лишай.
Бывают и тяжелые поражения с формированием пузырей и отслаиванием кожи, что больше характерно для начала системного заболевания. Изменения могут затрагивать слизистые оболочки, особенно часто это слизистая губ, полости рта. Очаги волчанки на голове могут проявляться потерей волос. Возможно и диффузное выпадение, и разрежение волос.
Стадии протекания
Обострения чаще возникают в весенне-летнее время в период интенсивного солнечного излучения.
Лечение кожной красной волчанки
Основой лечения служат кортикостероидные гормоны. При этом заболевании они могут наноситься на очаги в виде мазей, вводиться с помощью инъекций непосредственно в очаг пораженной кожи. В тяжелых случаях возможно назначение системных кортикостероидов. В качестве альтернативы или для усиления терапии возможно нанесение на очаги препаратов ингибиторов кальциневрина.
В случаях тяжелого поражения кожи, недостаточном эффекте от наружного лечения проводится системная терапия с использованием антималярийных препаратов (хлорохин, гидроксихлорохин), противовоспалительных препаратов (метотрексат, микофенолат, дапсон, азатиоприн и др.).
Особенности методики лечения
Первой линией терапии является назначение наружных кортикостероидов и гидроксихлорохина.
Для уменьшения общей дозы и побочных эффектов наружных кортикостероидов в лечение включаются ингибиторы кальциневрина.
В период лечения гидроксихлорохином необходим регулярный контроль врача. Обязательно проводится контроль состояния сетчатки, так как препарат при длительном (более 5 лет) применении может нарушить зрение. Этот побочный эффект встречается нечасто, но появление признаков повреждения сетчатки может потребовать отмены препарата.
Внутриочаговое введение лекарственных средств (кортикостероидных гормонов) при помощи множества поверхностных уколов непосредственно в очаг пораженной кожи позволяет создать высокую концентрацию лекарства в очаге, уменьшив при этом риски системных побочных эффектов. Лекарство вводится врачом в условиях перевязочного кабинета на глубину 2-3 мм. Процедура является болезненной, но боль не резкая, во многом зависит от чувствительности рецепторов пациента. Для уменьшения боли используется тонкая игла, возможно использование мази с анестетиком.
Всем пациентам обязательно назначаются средства защиты кожи от ультрафиолета.
Как происходит лечение красной волчанки в клинике Рассвет
Дерматолог попросит рассказать о течении заболевания и лечении, которое проводилось ранее. Врач осмотрит кожу (в том числе волосистую часть головы), слизистые оболочки. Информативным может быть проведение дерматоскопии, трихоскопии. При этом заболевании для установления диагноза в большинстве случаев потребуется проведение биопсии кожи с дополнительным проведением реакции иммунофлуоресценции.
При подозрении на кожную красную волчанку необходимо будет обсудить возможность системных проявлений, оценить состояние других органов и систем организма. Могут потребоваться дополнительные исследования для выявления системного процесса (анализы крови, мочи и др.).
Рекомендации пациентам
Соблюдайте режим фотозащиты:
- избегайте прямых солнечных лучей, не находитесь на улице в период интенсивного солнечного излучения (примерно с 11 до 17 часов дня, в зависимости от региона и времени года часы могут отличаться);
- носите головные уборы с широкими полями, одежду с длинными рукавами и штанинами, закрытым декольте;
- используйте фотозащитные средства широкого спектра с SPF 30 и выше.
Если вы курите, желательно избавиться от этой привычки.
Если очаги находятся на открытых участках кожи, возможно использование средств медицинского камуфляжа.
Если вы планируете беременность, обсудите с лечащим врачом возможные риски. Желательно дождаться исчезновения симптомов — на протяжении не менее 6 месяцев.
Прогноз при кожных формах красной волчанки в большинстве случаев благоприятный! Помните о возможном риске развития на фоне очагов плоскоклеточного рака кожи и соблюдайте рекомендованный врачом график наблюдения.
Читайте также:

