Как отличить скарлатину от орви
Обновлено: 19.04.2024
Заболевание вызывает β-гемолитический стрептококк группы А. Это шаровидная или овальная грамположительная бактерия группы Streptococcaceae. Имеет высокий уровень патогенности для человеческого организма, так как полностью разрушает эритроциты. Инфекция устойчива в окружающей среде, к высушиванию. В биологических материалах (мокроте, гное, слизи) сохраняется несколько месяцев. Погибает под воздействием химических дезинфицирующих средств, пенициллинов, при температуре 60°С.
Источник распространения инфекции — здоровый носитель, реконвалесцент (человек, который перенес стрептококковую инфекцию) и больной. Вероятность передачи возбудителя увеличивается в первые несколько дней с начала заболевания и практически исчезает спустя 20–25 дней с момента появления первых симптомов.
Справка! 15–20% населения — бессимптомные носители, которые выделяют инфекцию на протяжении нескольких месяцев, и даже лет.
Основные механизмы передачи β-гемолитического стрептококка группы А:
Аэрогенный (воздушный) и воздушно-капельный. Возбудитель поступает в воздушную среду при кашле, чихании и внедряется в организм здорового человека при вдыхании зараженного воздуха.
Контактно-бытовой. Инфекция с кожи, слизистых оболочек ротовой полости выделяется на столовые приборы, бытовые предметы. Заражение происходит при непосредственном контакте с носителем инфекции при объятии, рукопожатии или через предметы обстановки.
После перенесенной инфекции формируется типоспецифический иммунитет, что не исключает возможность заражения другим фенотипом стрептококка.
Скарлатина — сезонное заболевания, уровень заболеваемости возрастает в осенне-зимний период.
Патогенез скарлатины
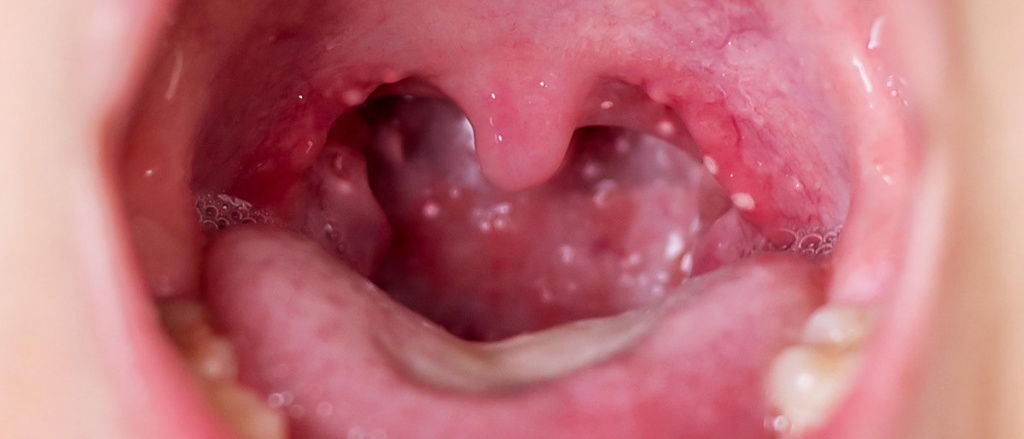
У здорового человека стрептококковая инфекция проникает через верхние дыхательные пути, встречает препятствие в виде иммунной и мукоцилиарной системы, которые обеспечивают удаление микроорганизмов наружу, не допуская их размножения и повреждения слизистой оболочки ротоглотки.
У людей с ослабленным иммунитетом, хроническими заболеваниями β-гемолитический стрептококк группы А преодолевает защитный механизм, через дыхательные пути проникает в клетки респираторного тракта, запускает воспалительный процесс. В очаге инфекции микроорганизмы размножаются, выделяют в кровь токсины, которые способствуют общей интоксикации и бактериемии.
Токсические вещества в общем кровотоке активизируют расширение мелких сосудов в различных органах, в частности кожных покровах в виде специфической сыпи, оказывают аллергизирующее воздействие. Если в кровь попадает непосредственно сам возбудитель, то возрастает угроза повреждения других органов и систем: сердечных и мозговых оболочек, лимфатических узлов, слухового аппарата.
На следующем этапе постепенно формируется антитоксический иммунитет, аллергические реакции и признаки интоксикации стихают.
Справка! При атипичной форме скарлатины входными воротами для инфекции служит раневая и ожоговая поверхность, крайне редко — половые органы.
Симптомы
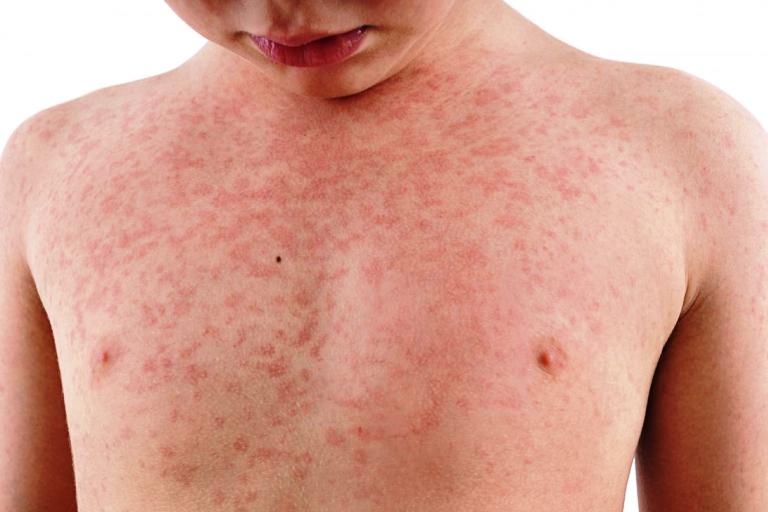
Инкубационный период продолжается от 2 до 12 дней, преимущественно длится 2–3 дня.
Болезнь начинается остро, и сопровождается признаками интоксикации:
ломотой в мышцах,
незначительным повышением температуры тела.
Ощущается боль в горле, дискомфорт при глотании. При осмотре глотки выявляется гипертрофия и отек миндалин, дужек язычка, мягкого неба. В отдельных случаях миндалины покрыты белесым или слизисто-гнойным налетом. На 4–5 день заболевания язык становится зернистым, малинового цвета с гипертрофированными сосочками. Лимфатические узлы при пальпации болезненны, увеличены.
Типичный признак скарлатины — мелкоточечная сыпь. Появляется на 1–4 день болезни, и локализуется на лбу, щеках, верхней части туловища. При надавливании высыпания временно исчезают. Кожа носогубного треугольника чистая от сыпи, бледная. На локтевом и подколенном сгибе, в паху, подмышечной впадине сыпь сгущается, и образует большую эритему.
Спустя 4–5 дней общее состояние пациента стабилизируется, клинические проявления стихают, сыпь бледнеет. Полностью высыпания проходят через 7–10 дней, оставляют крупнопластинчатое шелушение на ладонях и стопах, и мелкочешуйчатое на коже.
При проникновении инфекции в организм через раны, ссадины, ожоговые поверхности поражений в области зева не наблюдается. Вокруг места повреждения кожи образуется гнойно-некротический очаг, от которого распространяется сыпь.
В отдельных случаях у взрослых скарлатина протекает со стертой симптоматикой: слабовыраженный интоксикацией, умеренной отечностью покраснения зева, с бледной сыпью. Иногда, также у взрослых, заболевание имеет крайне тяжелое течение с развитием токсико-септического шока, сердечно-сосудистой недостаточности. Интенсивность клинических проявлений зависит от состояния иммунной системы, дозы возбудителя.
Осложнения
Нежелательные последствия скарлатины это токсикосептические, аллергические и аутоиммунные поражения внутренних органов и систем. Чаще всего заболевание на ранней стадии отягощает воспаление лимфатических узлов и уха.
Поздние осложнения:
кардит — воспалительное поражение различных оболочек миокарда;
артрит — воспаление суставов;
ревматизм — инфекционно-аллергическое поражение соединительной ткани, преимущественно сердца и сосудов;
нефрит и гломерулонефрит — иммуновоспалительный процесс в почках;
сепсис — заражение крови;
некротический миозит — воспаление скелетных мышц.
У 2–4% пациентов происходит повторное заражение возбудителем. Но во второй раз заболевание проходит в более легкой форме.
Диагностика
Специфические симптомы позволяют диагностировать скарлатину по клинической картине и жалобам пациента. Активность воспаления определяют с помощью клинического анализа крови. Для стрептококковой инфекции характерно высокое содержание нейтрофилов, повышенная скорость оседания эритроцитов, наличие незрелых палочкоядерных нейтрофилов.
При развитии осложнений пациенты нуждаются в консультации узких специалистов — ревматолога, кардиолога, инфекциониста, нефролога, отоларинголога. С учетом специфики симптомов назначают инструментальные исследования: УЗИ сердца, почек, отоскопию (осмотр уха), электрокардиограмму.
Как лечить скарлатину
Терапию проводят в домашних условиях. При тяжелой форме заболевания пациента госпитализируют в инфекционное отделение. На весь период лихорадки назначают постельный режим, обильное питье, щадящее питание. При наличии боли в горле и болезненности при глотании пациента переводят на пищу жидкой консистенции.
Для уничтожения стрептококковой инфекции назначают антибактериальные препараты пенициллинового ряда курсом 10–12 дней. При неэффективности пенициллина в течение пяти дней его меняют на макролиды, цефалоспорины.
В дополнение к этиотропному лечению назначают симптоматическую терапию:
Нестероидные противовоспалительные препараты хорошо снимают боль, прекращают воспаление, обладают жаропонижающим действием. Имеют побочные эффекты для сердечно-сосудистой и пищеварительной системы, поэтому дозировку, лекарственную форму, продолжительность курса определяет врач в индивидуальном порядке.
Антисептические средства обеззараживают слизистые оболочки, устраняют болезненность в горле. На выбор используют таблетки, пастилки для рассасывания, спрей для орошения горла, растворы для полоскания.
Противоаллергические препараты тормозят выработку медиаторов воспаления и боли, снижают выраженность симптомов.
Миорелаксанты снимают мышечный спазм, расслабляют гладкую мускулатуру. Их применение оправдано в случае мышечной, суставной и головной боли.
Витамины и иммуномодуляторы помогают восполнить дефицит витаминов, микро- и макроэлементов, стимулируют защитный механизм, ускоряют сроки выздоровления.
При выраженной интоксикации стафилококковой инфекцией, сильной рвоте, диарее внутривенно вводят солевые растворы для восстановления кислотно-щелочного равновесия, недопущения обезвоживания. Сердечно-сосудистые отклонения корректируют кардиологическими препаратами.
В подостром периоде хороший эффект оказывают физиопроцедуры: электрофорез с анестетиком, ингаляции с эфирными маслами и гормональными средствами, магнитотерапия, УВЧ.
При развитии гнойно-воспалительных процессов, образовании абсцессов проводят хирургическое лечение. Через небольшой надрез удаляют содержимое, промывают полость раны антибактериальными и антисептическими растворами.
Прогноз и профилактика
При раннем назначении антибактериальных препаратов удается уничтожить стрептококковую инфекцию, достичь полного выздоровления. Осложнения связаны с развитием токсической и септической формы заболевания.
Первичная профилактика скарлатины включает меры по предотвращению распространения инфекции и укреплению иммунитета:
соблюдение норм гигиены,
здоровый образ жизни,
регулярные умеренные физические нагрузки,
При посещении мест массового скопления людей необходимо прикрывать дыхательные пути марлевой повязкой. При уже существующих заболеваниях важно своевременно обращаться к врачу, строго выполнять все его назначения и рекомендации.
Общая профилактика предусматривает полномерный контроль над состоянием здоровья в коллективах: профилактические осмотры в дошкольных и школьных учреждениях, самоизоляцию больного.
Особого внимания требует профилактика внутрибольничного заражения. Пациенты находящиеся в стационаре с ослабленным иммунитетом больше подвержены инфицированию и тяжелее переносят заболевание.


Насколько опасна скарлатина? Может ли ею заболеть взрослый? На эти и другие вопросы отвечает зам. главврача Пермской краевой клинической инфекционной больницы Галина Батракова.
Основные симптомы
Скарлатина – инфекционное заболевание, вызванное стрептококком группы А. Болезнь относится к экзантемной (когда на теле появляется сыпь) острой инфекции. По-другому её ещё называют пурпурная лихорадка. В самом названии уже раскрываются основные симптомы.

Скарлатину по праву считают детской инфекцией, так как в основном ею болеют дети с раннего дошкольного возраста и до пятого класса. Среди подростков и взрослых болезнь почти не встречается, поскольку к 11-12 годам многие уже переболели стрептококковой ангиной или ринофарингитом (осложнение на фоне ОРВИ) и у них выработался иммунитет. Не исключается, что носителем стрептококка может быть любой человек, но он не будет источником инфекции.

В некоторых случаях медики не могут поставить точный диагноз, потому что обращают внимание на сторонние симптомы. А у детей очень много заболеваний с похожими проявлениями. Сухость и шершавость кожи может вызвать аллергия, но она протекает без температуры. Исключения – когда аллергия развивается на фоне простуды или гриппа. Бывает, что у ребёнка температура, но это симптом другой болезни, например синусита (воспаление пазух носа). Родители при этом дают больному сироп, на который у него аллергия. И в результате – на теле появляются высыпания. Получается, что температура и сыпь никак не связаны. Чтобы точно определить болезнь, нужна лабораторная диагностика.
Скарлатина, так же как корь и краснуха, передаётся воздушно-капельным путём. Но, в отличие от первых двух, нужен максимально близкий контакт. Например, в семье, где взрослый человек болеет ангиной либо назафарингитом, ребёнок может легко заболеть скарлатиной. Поэтому взрослого нужно изолировать на время лечения.
Осложнения болезни
Вакцины от скарлатины нет. Как и любая другая инфекция, она чревата осложнениями. Болезнь может негативно отразиться на работе дыхательных путей, не исключают гнойные отиты и синуситы, пневмонию, проблемы с мочевыводящими путями. Самое опасное – поражение сердца, развитие кардита (воспаление сердца) и кардиопатии (воспаление или нарушение работы сердца).
Чтобы избежать серьёзных последствий, при первых признаках болезни нужно незамедлительно обратиться к врачу. Для начала – вызвать скорую помощь. Медики диагностируют степень заболевания и определят, направлять ребёнка в инфекционное отделение или нет. Но лучше сразу поехать в больницу. Это позволит соблюдать режим сна и питания.
Что такое клубничный язык и синдром нашлепанных щек? Почему корь называют первой болезнью, а скарлатину – второй? Почему банальная розеола так пугает родителей? В честь Дня защиты детей говорим про детские инфекции.
Любой студент-медик знает про шесть первичных экзантем. Это инфекционные болезни с похожими проявлениями: они всегда начинаются с лихорадки и сопровождаются кожными высыпаниями, которые и называются иначе экзантемами. Болеют ими в основном дети – обычно легко, но некоторые инфекции из этого списка могут быть опасными, а другие хоть и безобидны, однако часто заставляют родителей понервничать. Вот эта знаменитая классическая шестерка.
Первая: корь
Корь, с которой практикующие педиатры долгое время не сталкивались, сейчас у всех на слуху – вспышка первой болезни распространилась на полтора десятка европейских стран, растет заболеваемость и в России. Корь не такое легкое заболевание, как принято считать. Болеть ею неприятно даже в детском возрасте, а взрослые из-за особенностей работы иммунной системы переносят ее тяжело. Кроме того, она опасна осложнениями, которые могут развиться у любого: коревой пневмонией, гнойным отитом, стенозом гортани, бронхитом, поражениями почек, печени и головного мозга. Последствием кори могут быть глухота или слепота, от нее до сих пор умирают.
Типичный симптом: пятна Бельского – Филатов – Коплика – похожая на манную крупу белая сыпь, окруженная красной каймой. Они появляются на слизистой щек примерно за сутки до коревой сыпи.
Профилактика и лечение: лекарств от кори нет, самая надежная профилактика заражения – двукратная вакцинация.
Вторая: скарлатина
Скарлатину вызывает гемолитический стрептококк группы А. Она похожа на ангину, но проявляется не только высокой температурой, общим недомоганием и болью в горле, но и мелкой сыпью, которая обычно через сутки после начала болезни выступает на щеках, на сгибах рук и ног, под мышками, по бокам тела. Скарлатина – очень заразная болезнь, по санитарным нормам она подлежит контролю: поставив такой диагноз, врач должен сообщить в орган эпидемического надзора. После выздоровления устанавливается карантин до 12 дней.
Типичный симптом:клубничный язык – поверхность языка алого цвета, усеяна белыми точками.
Профилактика и лечение:гемолитический стрептококк передается воздушно-капельным путем, риск заражения снижает личная гигиена — мытье рук, влажная уборка и пр. Лечат скарлатину антибиотиками.

Третья: краснуха
Учитывая высокую заразность краснухи и тот факт, что выделять вирус больной начинает задолго до появления первых симптомов, заболеть ею легко, если нет прививки. Часто краснуха протекает очень легко, порой только с сыпью, а то и вообще бессимптомно. Иногда, когда высыпаний нет, ее принимают за легкое ОРВИ. При этом больной все равно заразен.
Главную опасность краснуха представляет для беременных женщин: заражение во время беременности может привести к прерыванию или тяжелым патологиям у плода. Риск тем выше, чем меньше срок беременности, именно поэтому анализ крови на антитела к краснухе и, если он отрицательный, последующая прививка, входят в план подготовки к зачатию. Детей от краснухи прививают одновременно с корью – в 12 месяцев и 6 лет.
Типичный симптом: увеличение шейных лимфоузлов перед появлением сыпи, красные точки на небе – так называемые пятна Форксгеймера. Сама сыпь на ощупь гладкая, похожа на капли краски. Она выступает сначала на лице и за ушами, потом на остальных участках кожи.
Профилактика и лечение: от краснухи есть вакцина, а специфического лечения нет.
Четвертая: мононуклеоз
Раньше четвертой была болезнь Филатова-Дьюкса – скарлатинозная краснуха. Ее описывали как легкую форму скарлатины – с невысокой температурой, увеличением лимфоузлов и похожей сыпью, которая проходила сама и не давала осложнений. Впоследствии она перестала считаться самостоятельным заболеванием.
Типичные симптомы: длительная лихорадка, воспаление миндалин, значительное увеличение лимфоузлов, ампициллиновая сыпь.
Профилактика и лечение:личная гигиена – вирус Эпштейна-Барра очень распространен и легко передается воздушно-капельным путем и при бытовом контакте (мононуклеоз еще называют болезнью поцелуев). Лечат заболевание противовирусными и симптоматическими препаратами.
Пятая: инфекционная эритема
Пятая болезнь, парвовирусная инфекция, болезнь пощечины — все это инфекционная эритема, очень распространенная среди детей. Начинается она с лихорадки, головной боли и насморка, но от ОРЗ отличается высыпаниями на щеках, а потом и на теле. Сыпь медленно проходит, иногда зудит, становится ярче, например, на жаре. Пятая болезнь, которую вызывает парвовирус B19, протекает легко и без последствий. Однако есть две категории людей, для которых эта инфекция может быть опасна – беременные, особенно на ранних сроках, и больные анемией, в частности серповидноклеточной. Им при заражении парвовирусом нужно обратиться к врачу.
Типичный симптом:у детей – синдром нашлепанных щек (ярко-красная кожа на щеках), у взрослых – боль в суставах. Сыпь на теле похожа на кружева.
Профилактика и лечение:личная гигиена, лечение обычно не требуется.
Шестая: розеола
Эта болезнь очень пугает родителей, а врачи не всегда ее узнают, что приводит к ненужному назначению антибиотиков. У ребенка внезапно поднимается высокая температура, которая плохо поддается снижению с помощью жаропонижающих средств. Никаких других симптомов нет — ни кашля, ни насморка, ни каких-либо болей.
На самом деле в розеоле нет ничего опасного. Она развивается, когда ребенок заражается вирусом герпеса 6 типа. Происходит это настолько часто, что до 5 лет розеолой успевают переболеть практически все дети. Перенести ее можно только один раз в жизни.
Типичный симптом: ровно через 3 суток температура резко нормализуется (отсюда другое название розеолы – детская трехдневная лихорадка) и еще через сутки появляется сыпь.
Профилактика и лечение: не требуются — розеола не опасна и проходит самостоятельно.
Конечно, этими шестью болезнями список инфекций, которые могут сопровождаться высыпаниями, не исчерпывается. Он довольно большой – это и ветрянка, и энтеровирусная инфекция, и иерсиниоз, и опоясывающий лишай, и многие другие. К сожалению, среди таких инфекций есть и очень опасные, при которых промедление может привести к тяжелым последствиям и гибели человека. Как не пропустить подобные ситуации, на что обращать особое внимание, когда сыпь – тревожный симптом, в каких случаях нужны лабораторные исследования рассказывает врач-педиатр Елена Никифорова, медицинский эксперт лаборатории персонифицированной медицины ЛабКвест.

В каких случаях нужно сдавать анализы?
– Как правило эти заболевания диагностируются клинически, потому что есть типичная картина болезни. Это касается кори, краснухи, розеолы, инфекционной эритемы, при которых сыпь появляется в определенный момент и поэтапно. При кори диагноз в дальнейшем подтверждается в инфекционном отделении – эту болезнь не лечат на дому. При краснухе врач может назначить общие анализы крови и мочи, если есть подозрения, что присоединилась бактериальная инфекция.
При скарлатине диагностикой является тест на стрептококк группы А. Есть домашние тесты, которые помогают на месте дифференцировать возбудителя, в лаборатории берется мазок из зева. Сдать анализ нужно оперативно, при первых симптомах, до начала лечения и даже использования симптоматических средств – спрея для горла, таблеток для рассасывания и пр. Если результат положительный, а у ребенка температура, красное горло, налеты на миндалинах, назначается антибиотик.
Сейчас массово назначают анализ крови на антитела к вирусу Эпштейна-Барр, который вызывает мононуклеоз. И зачастую лечение назначается даже в том случае, если выявляются антитела типа IgG, которые говорят о перенесенной ранее инфекции и сформировавшемся иммунитете. Мононуклеоз же лечится только в острый период – определить это можно с помощью исследования крови на антитела типа М (IgM).
Когда лихорадка и сыпь – повод вызвать скорую помощь?
Геморрагическая сыпь может появиться и при таком заболевании, как идиопатическая тромбоцитопения. Это аутоиммунная болезнь, которое может развиться на фоне любого инфекционного процесса. У больного падает уровень тромбоцитов в крови и может появиться характерная сыпь – обычно на ногах, на животе. Идиопатическая тромбоцитопения может быть жизнеугрожающей, поэтому при обнаружении на коже пурпурной сыпи, пятен, мелких синяков нужно обратиться к врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
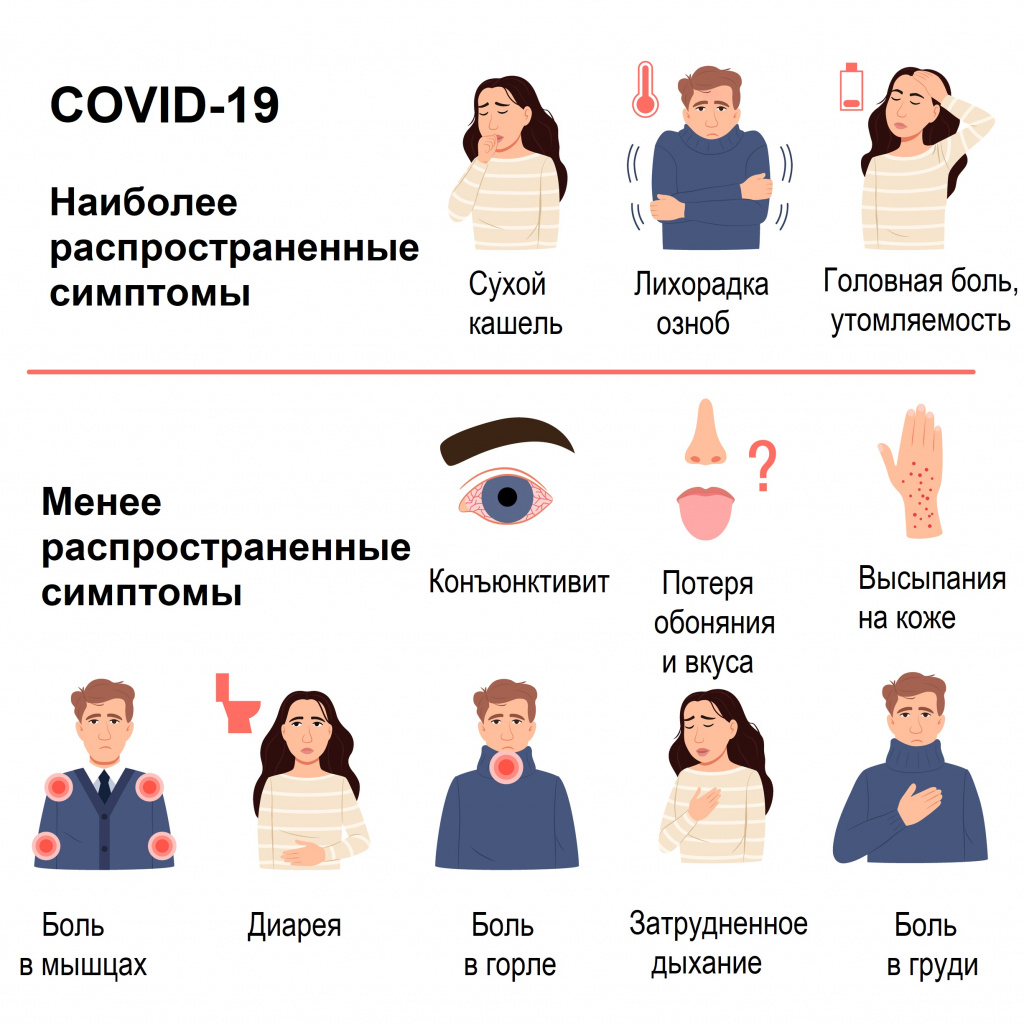
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
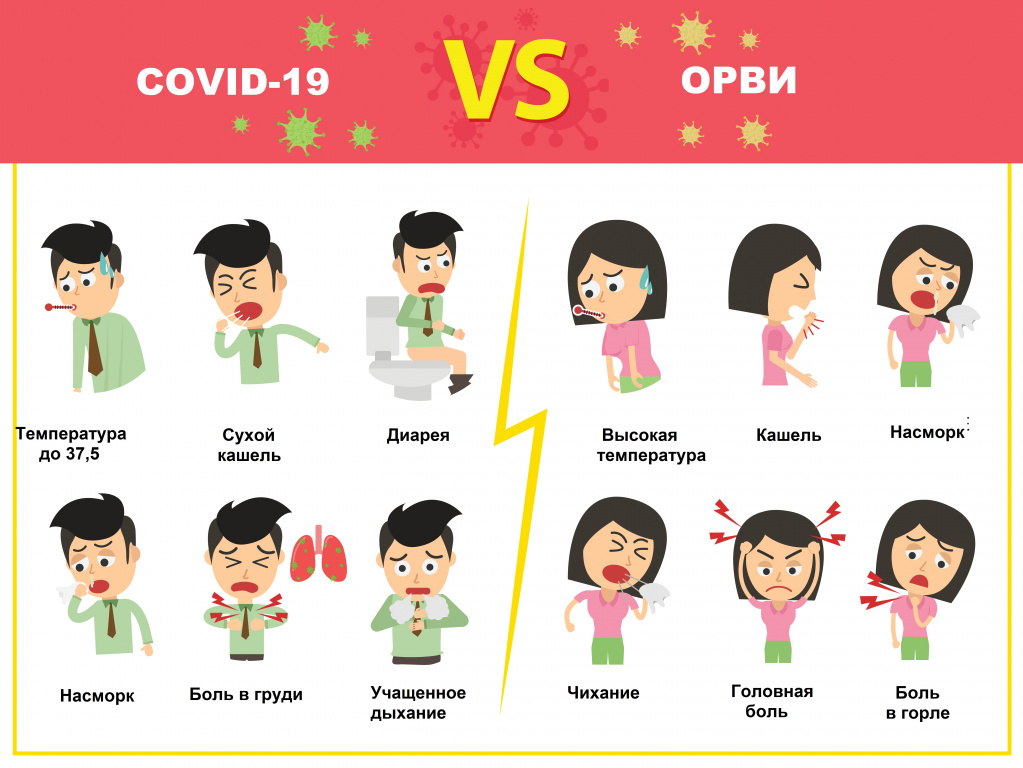
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.

Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.

В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Читайте также: