Как переболевших коклюшем прививать от коклюша
Обновлено: 25.04.2024
Напомним, что коклюш – крайне заразное заболевание, передающееся воздушно-капельным путем. При отсутствии специфического иммунитета к болезни тесный контакт с больным дает очень высокую вероятность заболевания.
– В нашей стране, как и во многих европейских странах, уровень вакцинации от коклюша достаточно высокий, но заболеваемость продолжает встречаться, и в том числе – среди привитых. Почему?
– Да, действительно, несмотря на то, что во многих странах привито более 95% детей, специалисты сталкиваются с заболеваниями коклюшем детей и взрослых. Больше всего беспокоит заболеваемость детей первого года жизни, так как в этом возрасте болеют тяжело, с осложнениями со стороны легких (пневмония) и нервной системы (судороги). С другой стороны, источником инфекции для малышей, как оказалось, являются подростки и взрослые, причем доля привитых школьников среди заболевших растет. Почему? Этот вопрос активно изучается.
Во-первых, изменилась диагностика заболевания. Сейчас до 3-х недель с начала приступообразного кашля эффективно используется ПЦР-диагностика (в мазке из носоглотки), а в поздние сроки применяют метод определения титров антител.
Во-вторых, выяснилось, что иммунитет после вакцинации недолговечен (впрочем, и при инфекции он не пожизненный, как думали еще несколько лет назад). Изучение уровня противококлюшных антител у ранее привитых детей, проведенное в рамках планового надзора сотрудниками Роспотребнадзора Санкт-Петербурга, показало, что защитные титры антител к 6-7-летнему возрасту имеют только около 20% ранее привитых, а к 10 годам число защищенных увеличивается в 2 раза – т.е. в этот период времени дети переболевали коклюшем. Оценка эффективности вакцинации по уровню заболеваемости привитых и непривитых одного возраста показала (данные также Роспотребнадзора СПБ), что привитые дети в возрасте до 1 года болеют коклюшем в 100 раз реже непривитых, а в 4 года – только в 10 раз реже. Наблюдение за длительностью сохранения антител к коклюшу при вакцинации цельноклеточной коклюшной вакциной (АКДС) выявило, что они пропадают через 4-12 лет, а при применении бесклеточной коклюшной вакцины – через 3-5 лет.
Сама болезнь тоже не дает пожизненного иммунитета. Международные исследования показывают, что иммунитет после болезни сохраняется несколько лет (от 4 до 20). Считается, что человек болеет коклюшем в среднем 3 раза в жизни, но повторно болеющие люди переносят заболевание легко. При этом встреча с таким больным для непривитых, а особенно детей до 1 года жизни – опасна. Для маленьких детей осложнения очень серьезны. Среди них:
- бронхопневмония (24%),
- судороги (3%),
- Поражение головного мозга – энцефалопатия (1%), которая в будущем может привести к расстройствам нервной системы,
- Кашель часто провоцирует грыжу,
- Более редкие, но очень опасные осложнения – эмфизема легких, кровоизлияние в мозг или в оболочки глаза,
- Крайне неблагоприятно наслоение ОРВИ, стафилококковой инфекции – они усиливают коклюшные изменения, что в свою очередь приводит к более тяжелому течению воспалительных процессов.
Сейчас в России ежегодно регистрируется около 5000-6000 тысяч заболеваний, а в довакцинальный период (до 1955-1959 гг., когда начали массово использовать вакцину) эти показатели были в десятки раз выше, смертность маленьких детей от коклюша также была достаточно частым случаем.
– А что, если сейчас отказаться от вакцинации детей?
– Это уже было в 1960-е годы. Тогда появились опасения по поводу влияния цельноклеточной вакцины на развитие неврологических заболеваний. СМИ, подхватив эту идею, напугали многих родителей. И тогда две страны – Япония и Великобритания – просто отменили вакцинацию. А закончилось это подъемом заболеваемости в обеих странах и трагической гибелью маленьких детей.
Надо сказать, что в Великобритании после изучения частоты неврологических состояний в группах привитых и непривитых оправданий опасениям не нашли и вакцину для использования вернули. А Япония разработала и с 1981 г. постепенно ввела в применение бесклеточную коклюшную вакцину, которую в 2000-ых взяли на вооружение многие страны мира.
По оценкам ВОЗ, благодаря коклюшным вакцинам мир сохраняет ежегодно 687 000 жизней детей (по данным 2008 г.).
– А есть ли разница между вакцинами?
– По средней продолжительности иммунитета более эффективна цельноклеточная (защита в среднем длится 6-7 лет), чем бесклеточная/ацеллюлярная (3-5 лет) – это уже по данным ВОЗ. Но бесклеточная – менее реактогенная, поэтому только ее применяют у детей старшего возраста и взрослых.
– А вы видите разницу в протекании болезни у привитых и непривитых?
– Да, конечно, только у непривитых маленьких детей возникают апноэ, судорожные состояния, серьезные пневмонии. У привитых болезнь протекает легче и быстрее.
– А новорожденный приобретает временный иммунитет от матери, как это бывает с другими инфекциями?
– Раньше считали, что коклюшные антитела не проникают через плаценту. Потом выяснили, что на самом деле, конечно, проникают, но только если они есть у матери. А к возрасту, когда женщины рожают детей, иммунитет после детских прививок или перенесенного в детстве заболевания чаще всего уже исчезает. Детям первая прививка проводится в нашей стране в 3 месяца (в других – в 2 месяца), но защита возникает только после 3-х прививок – т.е. после 6-месячного возраста. А если прививки и к 6 месяцам не сделаны, то тяжелая болезнь очень вероятна.
С учетом выявленных особенностей сохранения иммунитета против коклюша стало понятно, что необходимо прививать беременных женщин и взрослых членов семьи. Сейчас это делается в ряде стран бесклеточными вакцинами. ВОЗ в 2015г. опубликовала позиционную статью, в которой рекомендует троекратно прививать против коклюша всех непривитых в возрасте до 7 лет.
Очень хочется напомнить родителям, что чем позднее мы прививаем ребенка против коклюша, тем больше риск тяжелого течения заболевания при встрече с инфекцией. А также то, что чем меньше ребенок, тем легче реакция организма на прививку.
– Мы, конечно, не можем не спросить о серьезных осложнениях на прививку АКДС, которыми так пугают в Сети. Расскажите о ваших наблюдениях на этот счет.
– Хочу напомнить, что обычные реакции организма на прививку – это раздражительность, недомогание, температура, боль, припухлость в месте укола. Они возникают в первые 1-2 дня у 10-15% вакцинированных и проходят самостоятельно.
Из более серьезных последствий бывают фебрильные судороги при температуре более 38 градусов и пронзительный крик. Хочу заметить, что фебрильные судороги закодированы генетически и могут быть спровоцированы любым подъемом температуры при любых инфекциях (грипп, парагрипп, энтеровирусные инфекции и т.п.). К тому же, по наблюдениям неврологов, именно на 3-6 месяцы жизни (иногда до 9-го месяца) приходится период реализации судорожных синдромов – а это как раз время вакцинации АКДС, так что тут может быть временная связь. Кроме того, возможны осложнения аллергического характера (как правило, при повторных введениях той же вакцины), частота их в среднем – 1 на 20 000-30 000 доз вакцины.
Чаще всего у привитых возникают не осложнения, а заболевания подхваченными после прививки острыми инфекциями – родители же воспринимают это как осложнения прививки, что абсолютно неверно. Поэтому еще раз хочу подчеркнуть одно важное правило: после прививок не контактировать с больными! Ведь даже простой герпес (простуда на губах) – это инфекция, которая у малыша может вызвать серьезное заболевание.
Бояться нужно инфекций, а к прививкам подходить взвешенно, разумно, а в некоторых случаях – с медикаментозной поддержкой.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
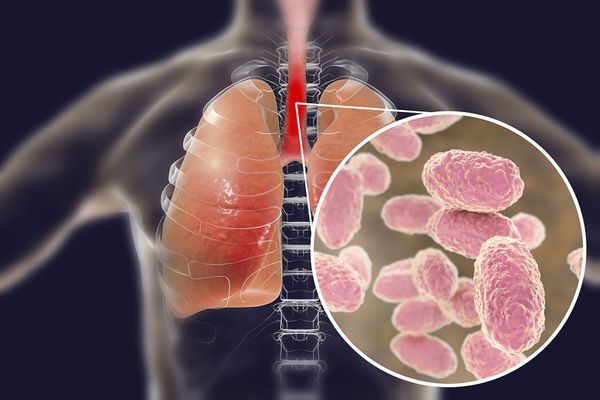
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
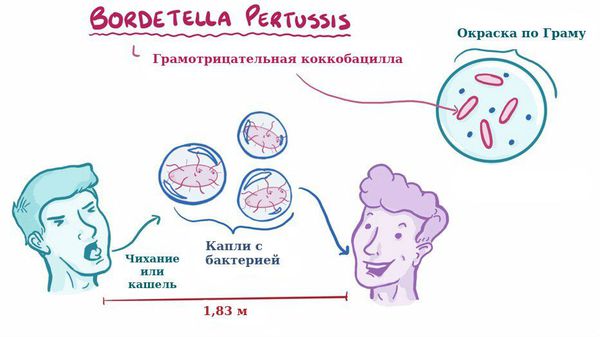
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
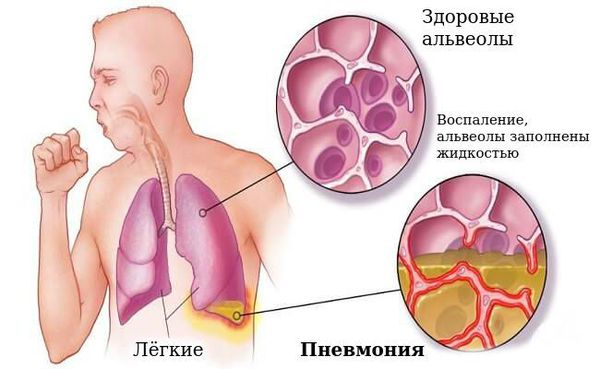
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
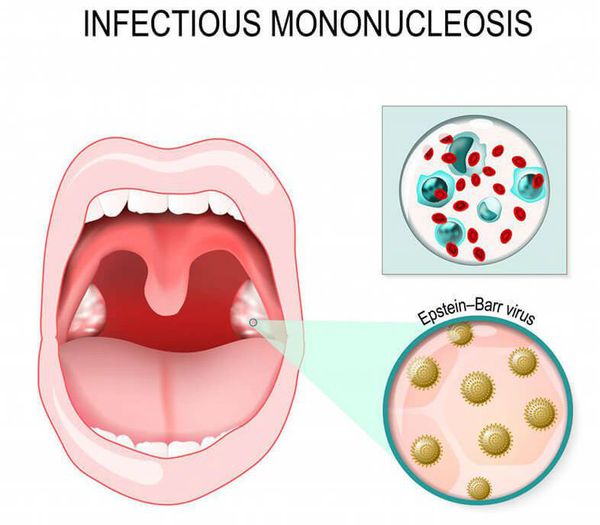
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
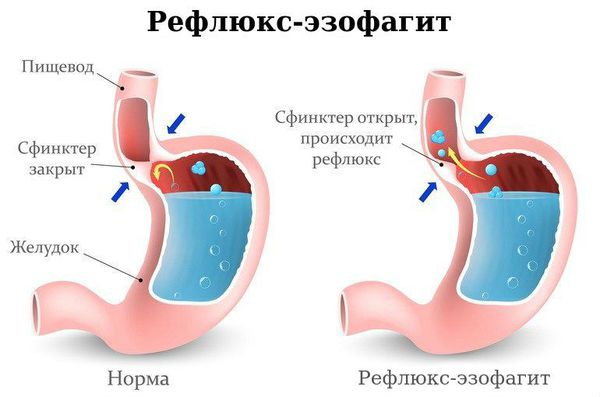
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
государственное бюджетное учреждение здравоохранения Ярославской области

Материалы Профилактика Вакцинация и иммунопрофилактика Виды вакцин Прививка от столбняка
Прививка от коклюша
Постоянный кашель в течение нескольких недель или месяцев может довести до невроза любого человека. Особенно в таком случае раздражает неэффективность практически всех противокашлевых лекарственных средств. Но это не единственный неприятный момент, связанный с коклюшем. Несмотря на редкие случаи заболеваемости в наши дни — болезнь до сих пор считается одной из самых опасных для детей с рождения.
Нужна ли прививка от коклюша?
Коклюш относится к числу парадоксальных инфекций — бактерии крайне неустойчивы во внешней среде и при этом в случае развития заболевания от него практически невозможно избавиться. На окружающих человека предметах микроорганизм не задерживается более нескольких минут. На него губительно действуют любые дезинфектанты, солнечный свет и просто текущая уборка помещения.

Почему нужна вакцинация от коклюша?
- Заболевание протекает длительно, в течение нескольких месяцев (от двух до трёх и больше) ведущим симптомом является постоянный сухой кашель, от которого нет лечения.
- Классический симптом болезни — репризы, когда во время нескольких коротких кашлевых толчков, следующих друг за другом, ребёнок пытается вдохнуть через суженную голосовую щель, что сопровождается свистящим звуком.
- От мамы ребёнку не передаётся иммунитет против коклюша, даже если женщина сама переболела этим недугом.
- До сих пор врачи не придумали действенных методов лечения этой болезни, оно чаще сводится к назначению симптоматических препаратов. Иногда приходится часто менять лекарственные средства.
- До года дети переносят коклюш тяжелее. Среди маленьких детей велика вероятность летальных исходов.
- До введения прививки многие дети в нашей стране болели коклюшем, 80% случаев заболевания выявляли у малышей возрастом до 5 лет.
- С момента начала вакцинации и до наших дней смертность от коклюша сократилась в 45 раз только благодаря прививкам!
- Перенесённое заболевание не гарантирует стойкий пожизненный иммунитет.
- К осложнениям относятся пневмония, кровоизлияние в сетчатку глаза или головной мозг, разрыв барабанной перепонки, появления грыжи, выпадение прямой кишки, а в возрасте до года самое частое — смертельный случай.
Надо ли проводить профилактику коклюша? — да, ведь даже в случае заражения привитого ребёнка заболевание протекает намного легче и без тяжёлых последствий. Коклюш относится к немногим заболеваниям, лечение которого обходится намного дороже профилактики.
Эта прививка является плановой, её делают одну из самых первых, так как это заболевание тяжелее протекает у малышей до года. Лечение инфекции у новорождённых всегда проводится в стационаре из-за опасности осложнений, поэтому иммунизацию проводят в ранние сроки.

Прививка от коклюша — во сколько месяцев её делают ребёнку? Типичный график вакцинации выглядит следующим образом:
- первая вакцина вводится в три месяца вместе с профилактикой дифтерии и столбняка;
- во второй и третий раз делают прививку в 4,5 и 6 месяцев, промежутки между введениями вакцины должны быть не менее одного месяца;
- до какого возраста делают прививку от коклюша? — в возрасте 18 месяцев проводится ревакцинация, способствующая формированию более стойкого и длительного иммунитета.
Куда делают прививку от коклюша детям?
В детском возрасте допускается только внутримышечное введение препарата. Вакцину вводят в передненаружную поверхность бедра. Прививочная детская доза составляет 0,5 мл.
Противопоказания для прививки
Показанием для введения вакцины является профилактика тяжёлых случаев заболевания и её осложнений. Прививка не всегда гарантирует иммунитет к этой болезни до конца жизни. Можно ли заболеть коклюшем, если есть прививка? — да, так как вакцина действует не пожизненно. Кроме того, ребёнка могут привить некачественным препаратом, но это бывает очень редко.
Когда прививку временно откладывают?
- При развитии острых заболеваний или обострении хронических недугов прививка временно противопоказана до нормализации состояния ребёнка.
- Прививку не делают, если на предыдущую была выраженная реакция с ухудшением общего состояния.
- Прогрессирующие заболевания нервной системы тоже являются противопоказанием.
- После перенесения коклюша прививку не делают, так как некоторое время в организме ребёнка находятся защитные клетки от этой инфекции.
- Насморк или першение в горле не является противопоказанием, но на усмотрение врача можно прививку временно перенести, чтобы понаблюдать за малышом.
Реакции и осложнения на коклюшный компонент прививки
В России для профилактики коклюша в возрасте до 6 лет применяют комплексную вакцину АКДС, содержащую, кроме того, защитные клетки от дифтерии и столбняка.
Во всех странах есть два основных типа вакцин против коклюша:
- цельноклеточные (живые, но инактивированные);
- расщеплённые.
В России используют первый вариант защиты от инфекции, то есть живые вакцины. Есть некоторые плюсы и минусы такой защиты. Из минусов — АКДС — это самая реактогенная вакцина, именно за счёт коклюшного компонента.
Какие реакции на коклюшный компонент прививки бывают чаще всего?
Их делят на местные и общие.
- Местные реакции — это покраснение и припухлость или уплотнение в области введения препарата, нормальной считается реакция с уплотнением не более 2,5 см.
- Общая реакция немного напоминает ОРВИ — недомогание, временное повышение температуры тела, иногда до 38,5 °C. Такие реакции благоприятно протекают и проходят быстро. Но в случае увеличения уплотнения или длительного повышения температуры тела не стоит ждать самостоятельного разрешения ситуации, нужно сообщить врачу.
Осложнения после прививки против коклюша длятся дольше и практически всегда требуют назначения лекарственных препаратов:
- местное осложнение в виде асептического инфильтрата в глубине мягких тканей;
- аллергические реакции, которые проявляется сыпью в месте введения вакцины, возможно, появление отёка Квинке и анафилактического шока в тяжёлых случаях;
- осложнения со стороны нервной системы: у деток младшего возраста они сопровождаются криком, плачем, беспокойством и кратковременным повышением температуры тела;
- к последствиям прививки от коклюша относится судорожный синдром или он носит название энцефалическая реакция, развивается она, спустя 2–3 дня после прививки, судороги развиваются после повышения температуры, нередко такие состояния сопровождаются потерей сознания, в более лёгком случае у ребёнка наблюдается только подёргивание мышц и конечностей;
- воспаление головного мозга (энцефалит) хоть и редкое осложнение, но всё-таки возможное;
- поствакцинальный коклюш — это крайне редкое осложнение, которое, возможно, лишь при резком снижении иммунитета или при введении некачественной вакцины.
Чтобы минимизировать тяжёлые реакции и возможные осложнения стоит проконсультироваться с врачом о правилах поведения до и после прививки против коклюша. Не помешает запастись противовоспалительными жаропонижающими препаратами для быстрой помощи ребёнку.
Как лучше перенести прививку от коклюша?,
Самое важное правило — получение информации о предстоящей иммунизации. Накануне проведения прививки нужно проконсультироваться с врачом о вакцине, какие после неё могут быть осложнения и что нужно предпринять после появления реакций.
Что ещё не помешает знать об иммунизации против коклюша?
Если перед обычными прививками нужен осмотр педиатра или терапевта, то перед профилактикой коклюша не помешает осмотр невролога, чтобы исключить наличие прогрессирующих заболеваний нервной системы.
После прививки от коклюша можно и нужно гулять на свежем воздухе с ребёнком, если позволят погодные условия. В холодное время года прогулки тоже допускаются.
Купать ребёнка можно, но только не больше 10–15 минут. В день вакцинации лучше принять душ. Нельзя только растирать место инъекции и купаться в природных водоёмах.
Временно ограничивается пребывание в местах большого скопления людей, чтобы малыш не встретился с заболевшими. Гостей в поствакцинальный период тоже лучше не приглашать.
Маленьким детям в период вакцинации против коклюша не нужно вводить в рацион новые продукты, так снизится вероятность появления аллергической сыпи.
В остальном нужно вести привычный образ жизни, без каких-либо особенностей и изменений.
Вакцины против коклюша
Как уже говорилось есть два вида вакцин против коклюша:
- цельноклеточные (производятся с использованием живых ослабленных клеток);
- расщеплённые, в состав которых не входят цельные клетки против коклюша.
Вторые менее реактогенные, переносятся лучше и стоят намного дороже, поэтому за бюджетные деньги прививают цельноклеточными отечественными препаратами.
Как называется прививка от коклюша?
Самый часто используемый препарат от этой инфекции в странах постсоветского пространства — это комплексная вакцина АКДС (адсорбированная коклюшно-дифтерийно-столбнячная). В одном миллилитре содержится 20 млрд микробных коклюшных клеток, что соответствует двум дозам.
Аналогами являются живые вакцины:
Бесклеточные или расщеплённые вакцины:
Есть ли отдельная прививка против коклюша? — да, в европейских странах такие вакцины существуют, но у нас они не применяются. Если нет выраженной реакции на вакцину проще использовать многокомпонентные препараты, чем делать несколько прививок.
Частые вопросы, связанные с вакцинацией коклюша

- Делают ли прививку от коклюша взрослым? Нет, взрослым вакцинация не проводится. Заболевание намного тяжелее и с большим количеством осложнений проходит у маленьких детей. У взрослых, кроме затяжного кашля, практически нет никаких проявлений коклюша. По этой причине детей старшего возраста и взрослых не вакцинируют и не выпускают отечественные моновакцины. Прививка от коклюша во время беременности также не делается.
- Сколько действует прививка от коклюша? Полноценная вакцинация обеспечивает иммунитет от заболевания на срок от трёх до пяти лет. Максимально защитные клетки в организме ребёнка сохраняются в течение 12 лет. Цель прививки — защитить новорождённых детей и малышей до пяти лет.
- Бывает ли коклюш после прививки? Да, единичные случаи у детей встречались. Взрослые болеют часто, но заболевание не всегда диагностируется. Вакцина защищает всего лишь на короткий промежуток времени, поэтому дети старшего возраста могут заболеть после целого курса противококлюшных прививок. Бывает так, что вакцина не сработала из-за введения некачественного препарата.
В довоенные времена коклюшем болели все дети. Эта инфекция занимала лидирующие позиции по частоте смертельных случаев среди младенцев. В то время вакцина считалась волшебным лекарством, которое поможет защитить детей от тяжёлого недуга. С тех пор ничего не изменилось — в наше время прививка является единственным средством способным спасти ребёнка от коклюша.
Для возрастных ревакцинаций против коклюша детей старше 6 лет и взрослых, как правило, применяются комбинированные вакцины с беcклеточным коклюшным компонентом, в состав которых также входят дифтерийный анатоксин в уменьшенном содержании и столбнячный анатоксин (вакцина Адасель).
Принципы и цели вакцинации
Основной целью вакцинации против коклюша является снижение риска возникновения острого коклюша в грудном возрасте. Важно отметить, что дети в возрастной группе от 7 до 14 лет занимают лидирующее место в структуре заболевших за счет ослабления поствакцинального иммунитета как раз к возрасту 6–7 лет. У детей школьного возраста и взрослых коклюш также может протекать весьма тяжело, поэтому, для продления иммунитета, возможно проведение возрастных ревакцинаций в более старших возрастах. Более того, именно дети школьного возраста, а также родители являются одними из основных источников инфекции для не привитых детей первых месяцев жизни, у которых коклюш протекает особенно тяжело.
Эффективность вакцин
Несмотря на значительные различия в содержании, способе изготовления между цельноклеточными и бесклеточными вакцинами против коклюша, комплексные клинические испытания показали, что наиболее действенные вакцины любой из этих категорий защищают от клинических проявлений болезни более 85% вакцинированных лиц. Лучшие бесклеточные вакцины демонстрируют такую же эффективность, что и лучшие цельноклеточные вакцины (85%).
До сих пор ведутся споры о том, являются ли моновалентные или бивалентные бесклеточные вакцины (содержащие один только инактивированный коклюшный токсин или в комбинации с FHA) столь же эффективными, что и поливалентные бесклеточные вакцины (содержащие 3-5 компонентов). Однако все лицензированные бесклеточные вакцины продемонстрировали свою высокую эффективность в борьбе с коклюшем среди детей грудного и раннего возраста при условии достижения надлежащего уровня охвата прививками (>90%).
В 2008 г. около 82% всех детей грудного возраста в мире были привиты тремя дозами вакцины против коклюша. По оценкам ВОЗ, в 2008 году в результате вакцинации против коклюша было предотвращено около 687 000 случаев смерти.
Поcтвакцинальные реакции
Если прививки проводятся вакцинами АКДС, то следует помнить, сто что эти вакцины являются наиболее реактогенными, "тяжелыми" вакцинными препаратами. В среднем нежелательные явления встречаются у трети привитых. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Как правило, все поствакцинальные реакции на АКДС-вакцины развиваются не позднее 72 часов после прививки и длятся не более 48 часов. Бесклеточные вакцины считаются менее реактогенными. Наиболее характерными для бесклеточных вакцин можно назвать низкую частоту температурных реакций, местных реакций в месте введения и, что наиболее важно, частоты развития поствакцинальных осложнений.
Риск поствакцинальных осложнений
К вероятным специфическим осложнениям на АКДС-вакцины можно отнести неврологические осложнения, которые крайне редки. Как предполагается, они могут быть вызваны тем, что токсины (даже инактивированные) коклюшной палочки в комбинированных вакцинах имеют свойство раздражать у крайне небольшой части восприимчивых детей мозговые оболочки. Осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых.
В настоящее время в мире судороги без повышения температуры не считают осложнением на прививку. Исследования, проведённые в Великобритании в 1960-1970 гг. свидетельствуют об одинаковой частоте развития судорог и у привитых и у непривитых детей. При этом первые проявления таких заболеваний как эпилепсия, органическое поражение головного мозга могут появляться в возрасте 3-4 месяцев в виде судорог, когда проводят вакцинацию, и связаны с прививкой только временным фактором.
Развитие афебрильных судорог свидетельствует о наличии у ребенка органического поражения нервной системы, которое не было учтено и выявлено или не могло быть выявлено до прививки по объективным причинам. Поэтому в случае развития афебрильных приступов необходимо проведение всестороннего неврологического обследования для постановки диагноза.
Противопоказания
Всех детей грудного возраста, включая ВИЧ-позитивных, следует иммунизировать против коклюша. За исключением анафилактической реакции на предыдущее введение вакцины, строгих противопоказаний для этой вакцинации не имеется. Данных в поддержку представления о том, что перенесенный ранее энцефалит может являться противопоказанием для вакцинации против коклюша, нет.
Когда прививать?
С 3 месяцев. Вакцинация проводится троекратно с интервалом 45 дней и однократной ревакцинацией через 12 месяцев после 3-й прививки, т.е. в 18 месяцев жизни.
Оптимальной стратегией контроля коклюшной инфекции является максимальный своевременный охват профилактическими прививками детей первых двух лет жизни в сроки, рекомендованные национальным календарём профилактических прививок (в 3-4,5-6-18 мес.); догоняющая иммунизация детей, не привитых своевременно; проведение возрастных ревакцинаций против коклюша детей в 6-7 лет, 14 лет, подростков и взрослых с 18 лет каждые 10 лет с момента последней ревакцинации.
Как долго держится иммунитет после прививки от коклюша? Почему в России не ставят привики от коклюша после 4-х летнего возраста?
Отвечает Полибин Роман Владимирович
Иммунитет после вакцинации против коклюша сохраняется в течение 4-5 лет. Соответственно, дети к школьному возрасту и особенно подростки имеют риски заболеть этой инфекцией, что и происходит в реальной жизни. Прививки против коклюша у детей старше 4-х лет в России не проводятся по причине отсутствия вакцины для данной возрастной категории. На сегодняшний день предпринимаются попытки решить этот вопрос.
Можно ли у вас сделать прививку АКДС? И как с вами связаться, для уточнения информации.
Отвечает Харит Сусанна Михайловна
Наш проект направлен на повышение знаний о вакцинопрофилактике и информирование населения. Мы не являемся медицинским учреждением и не осуществляем вакцинацию.
Разъясните, пожалуйста, как необходимо продолжить вакцинацию взрослых вакциной АДС-М, если более 10 лет назад человек при первичной вакцинации получил только 2 аппликации данной вакциной?
Отвечает Полибин Роман Владимирович
В данном случае необходимо повторить полный комплекс прививок АДС-М: 2 вакцинации с интервалом 1,5 месяца и ревакцинация через 6-9 месяцев
В интернете фигурирует такая информация. В США не прививают вакциной АКДС? А у нас прививают. Это так?
Отвечает Харит Сусанна Михайловна
Добрый вечер. Подскажите , пожалуйста , у нас у дочки в 3,5 месяцев ввели АКДС +полиомиелит , поднялась температура в этот же день, на следующий день спала, а потом после прививок, стала замечать, что доча стала отставать в развитии моторики, пошли к врачу неврологу поставили диагноз гипотонус, и посоветовали воздержаться от прививок, т.к . Сейчас готовимся отдать ребенка в детский, заставляют делать прививку от полиомиелита и манту, иначе не хотят подписать нашу мед. Карту для детского сада, ссылаясь на какой то закон от сентября 2015 г., что нам делать, если у нас была такая реакция ( повлияла на мышцы ребенка), прививки или нет?
Отвечает Полибин Роман Владимирович
Вакцина АКДС не оказывает влияние на мышечный тонус и на психомоторное развитие ребенка. В первые сутки вы наблюдали нормальную кратковременную температурную реакцию на прививку. Вероятно, в данном случае имела место изначальная патология, которая стала заметной после 3-х месяцев. Это стало бы понятней после изучения истории развития малыша. Вам необходимо продолжить вакцинацию. Наличие противопоказаний должен оценить врач педиатр или иммунолог. Прививка против полиомиелита (инактивированная полиовакцина) практически не имеет противопоказаний. А вот сам полиомиелит – инвалидизирующее заболевание. Реакция Манту – это кожная проба на инфицированность туберкулезом, не прививка.
Можно привить от коклюша ребенка 7 лет? Если можно, то какие вакцины лучше использовать?
Отвечает Харит Сусанна Михайловна
Как прививать переболевшего коклюшем ребёнка?
Отвечает Полибин Роман Владимирович
Согласно методическим документам в случае перенесенного подтвержденного коклюша вакцинация против этой инфекции не проводится. Иммунизация будет осуществляться вакциной АДС (АДС-М для ребенка старше 4 лет) + вакцина против полиомиелита (ИПВ). АДС двукратно с интервалом 1,5 месяца и ревакцинация через 9-12 месяцев.
Подскажите, как правильно называть АКДС цельноклеточную. Вакциной или анатоксином?
Отвечает Полибин Роман Владимирович
АКДС – это вакцина для профилактики дифтерии, столбняка и коклюша, в состав которой в качестве антигенов входят обезвреженные токсины дифтерийной и столбнячной палочки – анатоксины, цельноклеточный компонент коклюшной палочки, также включающий коклюшный анатоксин.
Здравствуйте.Скажите пожалуйста, если не привитому ребенку в 1 год и 7 мес по показаниям был введен столбнячный анатоксин, то дальше как начать прививать АКДС вакциной - по обычной схеме или есть особенности?
Отвечает Полибин Роман Владимирович
Вакцинацию далее следует продолжать по обычной схеме вакциной АКДС + полиомиелит.
Ребёнку 1.8 впервые предстоит вакцинация адсм т.к до этого отвод был по неврологии. Достаточно ли нам будет 2 раза сделать вакцинацию для иммунитета?
Отвечает Харит Сусанна Михайловна
Если у ребенка в настоящее время сняты противопоказания к коклюшному компоненту, вы можете начать вакцинацию зарубежными бесклеточными вакцинами Пентаксим или Инфанрикс Гекса. Они вводятся трехкратно с ревакцинацией через год. Если противопоказания к коклюшному компоненту сохраняются (у ребенка есть тяжелое, прогрессирующее заболевание центральной нервной системы, судорожные состояния) действительно осуществляется иммунизация вакциной АДС (не АДС-М в данном возрасте) и для полноценной защиты от дифтерии и столбняка необходима двукратная вакцинация с интервалом 1,5 месяца и третье введение через 9-12 месяцев (в сочетании с вакциной против полиомиелита).
Я хочу задать вопрос относительно отечественной вакцины АКДС. Нам предстоит сделать эту прививку на днях, в наличие в нашем городе - пентаксим и отечественная акдс. Я склонна выбрать отечественную вакцину, так как слышала мнение о том, что она формирует более устойчивый иммунитет. Права ли я? Однако у отца ребёнка была "плохая" реакция на акдс, в связи с чем последующие после первого разы он был привит вакциной без коклюшного компонента. Значит ли это, что и ребёнок может тяжело перенести? И хотелось бы, чтобы вы развеяли мифы об опасности вакцины, много страшилок пишут в интернете.
Отвечает Харит Сусанна Михайловна
Цельноклеточная АКДС по некоторым данным действительно является более эффективной, по сравнению с бесклеточными коклюшными вакцинами. И ВОЗ рекомендует странам, которые используют АКДС не спешить отказываться от ее применения.
Какую вакцину выбрать АКДС, Пентаксим или Инфантрикс?
Можно ли менять вакцину? Например сначала сделать АКДС, а потом поменять её на импортную, так как уже 2 месяца жду импортную вакцину, а её ни как не везут в следствии чего и так отложили вакцинацию на месяц ( нам уже 4 месяца)?
Отвечает Полибин Роман Владимирович
Вакцины АКДС, Пентаксим, Инфанрикс взаимозаменяемы на любом этапе с учетом входящих в их состав компонентов. При отсутствии противопоказаний – продолжите вакцинацию АКДС, если импортной вакцины нет в наличии.
Читайте также:


