Как попадает инфекция в организм после операции
Обновлено: 24.04.2024
Послеоперационные инфекции в гинекологии
Инфекции — главные причины послеоперационных осложнений. Факторами риска инфекционного заболевания у больных со злокачественными новообразованиями половых органов служат недостаточная профилактика антибиотиками до операции, контаминация операционного поля из инфицированных тканей или выход содержимого толстой кишки в брюшную полость, ослабление иммунитета, диабет, несбалансированное питание, хроническое и тяжелое заболевание, неквалифицированное выполнение операции и существование очаговой или системной инфекции.
Источниками послеоперационной инфекции могут быть легкие, мочевыводящий тракт, операционная рана, боковая стенка таза, культя влагалища и места введения в/в катетеров. Для эффективных результатов терапии любых инфекционных потенциально опасных осложнений необходимы ранняя диагностика и лечение.
Хотя инфекционное заболевание — неизбежное осложнение после операции, вероятность инфицирования может быть снижена за счет адекватных простых мер профилактики. Также неизбежен выход в брюшную полость содержимого толстой кишки при ее травматизации. Проведение до операции механической и антибактериальной подготовки кишечника в сочетании с системной профилактикой антибиотиками поможет снизить вероятность послеоперационного тазового и абдоминального инфицирования. Хирург может снизить риск инфекционных осложнений, используя хорошо отработанные хирургические методики.
Кровь и некротическая ткань служат превосходной средой для роста аэробных и анаэробных микроорганизмов. В случаях более высокой, чем обычно, вероятности скопления сыворотки и крови в местах, которые были контаминированы микроорганизмами, закрытый аспирационный дренаж может снизить риск инфекции. Плановые хирургические вмешательства у пациенток с инфекционным заболеванием должны быть отложены.
Исторически сложилось, что стандартом для определения лихорадки у оперированных больных было два последовательных повышения температуры тела до 38 °С как минимум с интервалом 4 ч, за исключением первых суток после операции. Однако в других работах лихорадочное состояние определялось как два последовательных повышения температуры тела более 38,3 °С. Предполагают, что лихорадочное состояние наблюдается у половины больных после операции; однако оно часто исчезает самостоятельно и, как правило, не есть следствие инфекции.

Для дифференциальной диагностики инфекционной этиологии лихорадочных состояний и других их причин чаще используют показатель температуры 38,3 °С, а не 38 °С.
Оценка лихорадочных состояний у оперированных больных должна включать анализ истории болезни, причем особое внимание следует уделять факторам риска. И при изучении истории болезни, и при физикальном исследовании необходимо рассматривать вероятные источники инфекции. Следует обследовать носоглотку, провести полное исследование легких, перкуссию почек, чтобы определить болезненность в реберно-позвоночном углу, пальпировать место разреза брюшной стенки, осмотреть места расположения в/в катетеров и конечности, чтобы выявить наличие тромбоза глубоких вен (ТГВ) или тромбофлебита.
У больных со злокачественными новообразованиями женских половых органов диагностика может также включать исследование и пальпацию культи влагалища (определить индурацию, болезненность или гнойные выделения). Необходимо провести гинекологическое исследование с целью диагностики тазовой гематомы, абсцесса или параметрита.
Больные с лихорадкой в ранний послеоперационный период нуждаются в активной санации дыхательных путей, включая стимулирующую спирометрию. Если лихорадка сохраняется более 72 ч после операции, необходимо получить результаты дополнительных лабораторных исследований, которые могут включать клинический анализ крови, определение лейкоцитарной формулы и анализ мочи.
Информативность общепринятого бактериологического исследования мочи составляет лишь 9 %, поэтому не следует проводить это исследование, пока не получены результаты анализа мочи или не выявлены симптомы. Рутинная рентгенография грудной клетки информативна в 12,5 % случаев и необходима больным с и без признаков локализации инфекции в легких. Также можно провести посев крови, но если у больной нет высокой температуры тела (38,9 °С), скорее всего, информативность этого исследования будет минимальной.
Больным, испытывающим боль в реберно-позвоночном углу, следует выполнить КТ, УЗИ почек или внутривенную пиелографию, чтобы исключить повреждение мочеточника или его обструкцию вследствие операции, особенно если отсутствуют лабораторные доказательства инфицирования мочевых путей. Больным, у которых лихорадка сохраняется и причина ее не определена, необходимо провести КТ органов брюшной полости и таза, чтобы исключить интраабдоминальный абсцесс. Наконец, после операции на ЖКТ в 1-ю неделю после хирургического вмешательства, если сохраняется высокая температура тела, требуется ирригоскопия или исследование верхних отделов ЖКТ вместе с тонкой кишкой, чтобы исключить нарушение целостности анастомоза или наличие свища.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
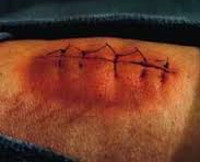
Раневая инфекция – это комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Патология проявляется болью, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Края раны отечные, гиперемированные. Наблюдается выделение серозного или гнойного отделяемого, в отдельных случаях образуются участки некроза. Диагноз выставляется на основании анамнеза, клинических признаков и результатов анализов. Лечение комплексное: вскрытие, перевязки, антибиотикотерапия.
МКБ-10
Общие сведения
Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в гнойной хирургии, так и в травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.

Причины
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Раневая инфекция развивается в случае, когда количество микробов в ране превышает некий критический уровень. При свежих травматических повреждениях у ранее здорового человека этот уровень составляет 100 тыс. микроорганизмов на 1 г ткани. При ухудшении общего состояния организма и определенных особенностях раны этот порог может существенно снижаться.
К числу местных факторов, повышающих вероятность развития раневой инфекции, относится присутствие в ране инородных тел, сгустков крови и некротических тканей. Также имеет значение плохая иммобилизация при транспортировке (становится причиной дополнительной травмы мягких тканей, вызывает ухудшение микроциркуляции, увеличение гематом и расширение зоны некроза), недостаточное кровоснабжение поврежденных тканей, большая глубина раны при малом диаметре раневого канала, наличие слепых карманов и боковых ходов.
Общее состояние организма может провоцировать развитие раневой инфекции при грубых расстройствах микроциркуляции (централизация кровообращения при травматическом шоке, гиповолемические расстройства), нарушениях иммунитета вследствие недостаточного питания, нервного истощения, химических и радиационных поражений, а также хронических соматических заболеваний. Особенно значимы в таких случаях злокачественные новообразования, лейкемия, уремия, цирроз, сахарный диабет и ожирение. Кроме того, снижение сопротивляемости инфекции наблюдается при проведении лучевой терапии и при приеме ряда лекарственных средств, в том числе – иммунодепрессантов, стероидов и больших доз антибиотиков.
Классификация
В зависимости от преобладания тех или иных клинических проявлений гнойные хирурги выделяют две общие формы раневой инфекции (сепсис без метастазов и сепсис с метастазами) и несколько местных. Общие формы протекают тяжелее местных, вероятность летального исхода при них повышается. Самой тяжелой формой раневой инфекции является сепсис с метастазами, который обычно развивается при резком снижении сопротивляемости организма и раневом истощении вследствие потери больших количеств белка.
К числу местных форм относятся:
- Инфекция раны. Является локализованным процессом, развивается в поврежденных тканях с пониженной сопротивляемостью. Зона инфицирования ограничена стенками раневого канала, между ней и нормальными живыми тканями есть четкая демаркационная линия.
- Околораневой абсцесс. Обычно соединен с раневым каналом, окружен соединительнотканной капсулой, отделяющей участок инфекции от здоровых тканей.
- Раневая флегмона. Возникает в случаях, когда инфекция выходит за пределы раны. Демаркационная линия исчезает, процесс захватывает прилежащие здоровые ткани и проявляет выраженную тенденцию к распространению.
- Гнойный затек. Развивается при недостаточном оттоке гноя вследствие неадекватного дренирования или зашивании раны наглухо без использования дренажа. В подобных случаях гной не может выйти наружу и начинает пассивно распространяться в ткани, образуя полости в межмышечных, межфасциальных и околокостных пространствах, а также в пространствах вокруг сосудов и нервов.
- Свищ. Образуется на поздних стадиях раневого процесса, в случаях, когда на поверхности рана закрывается грануляциями, а в глубине сохраняется очаг инфекции.
- Тромбофлебит. Развивается через 1-2 мес. после повреждения. Является опасным осложнением, обусловлен инфицированием тромба с последующим распространением инфекции по стенке вены.
- Лимфангит и лимфаденит. Возникают вследствие других раневых осложнений, исчезают после адекватной санации основного гнойного очага.
Симптомы раневой инфекции
Как правило, патология развивается спустя 3-7 дней с момента ранения. К числу общих признаков относится повышение температуры тела, учащение пульса, ознобы и признаки общей интоксикации (слабость, разбитость, головная боль, тошнота). В числе местных признаков – пять классических симптомов, которые были описаны еще во времена Древнего Рима врачом Аулусом Корнелиусом Сельсусом: боль (dolor), местное повышение температуры (calor), местное покраснение (rubor), отек, припухлость (tumor) и нарушение функции (functio laesa).
Характерной особенностью болей является их распирающий, пульсирующий характер. Края раны отечны, гиперемированы, в полости раны иногда имеются фибринозно-гнойные сгустки. Пальпация пораженной области болезненна. В остальном симптоматика может варьироваться в зависимости от формы раневой инфекции. При околораневом абсцессе отделяемое из раны нередко незначительное, наблюдается выраженная гиперемия краев раны, резкое напряжение тканей и увеличение окружности конечности. Образование абсцесса сопровождается снижением аппетита и гектической лихорадкой.
При раневых флегмонах выявляется существенное повышение местной температуры и резкое ухудшение состояния больного, однако рана выглядит относительно благополучно. Формирование гнойного затека также сопровождается значительным ухудшением состояния пациента при относительном благополучии в области раны. Температура повышается до 40 градусов и более, отмечаются ознобы, вялость, адинамия и снижение аппетита. Гнойное отделяемое отсутствует или незначительное, гной выделяется только при надавливании на окружающие ткани, иногда – удаленные от основного очага инфекции. При свищах общее состояние остается удовлетворительным или близким к удовлетворительному, на коже формируется свищевой ход, по которому оттекает гнойное отделяемое.
Осложнения
Осложнения обусловлены распространением инфекции. При гнойных тромбофлебитах общее состояние ухудшается, в зоне поражения определяются умеренные признаки воспаления, при расплавлении стенки вены возможно формирование флегмоны или абсцесса. Лимфангит и лимфаденит проявляются болезненностью, отечностью мягких тканей и гиперемией кожи в проекции лимфатических узлов и по ходу лимфатических сосудов. Отмечается ухудшение общего состояния, ознобы, гипертермия и повышенное потоотделение. При сепсисе состояние тяжелое, кожа бледная, наблюдается снижение АД, выраженная тахикардия, бессонница и нарастающая анемия.
Лечение раневой инфекции
Лечение заключается в широком вскрытии и дренировании гнойных очагов, а также промывании раны антисептиками. В последующем при перевязках используются сорбенты и протеолитические ферменты. В фазе регенерации основное внимание уделяется стимуляции иммунитета и защите нежных грануляций от случайного повреждения. В фазе эпителизации и рубцевания при больших, длительно незаживающих ранах выполняют кожную пластику.
Прогноз и профилактика
Прогноз определяется тяжестью патологии. При небольших ранах исход благоприятный, наблюдается полное заживление. При обширных глубоких ранах, развитии осложнений требуется длительное лечение, в ряде случаев возникает угроза для жизни. Профилактика раневой инфекции включает в себя раннее наложение асептической повязки и строгое соблюдение правил асептики и антисептики в ходе операций и перевязок. Необходима тщательная санация раневой полости с иссечением нежизнеспособных тканей, адекватным промыванием и дренированием. Пациентам назначают антибиотики, проводят борьбу с шоком, алиментарными нарушениями и белково-электролитными сдвигами.
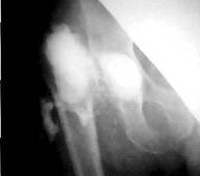
Парапротезная инфекция – это инфекционный процесс в области сустава, возникающий после эндопротезирования и патогенетически связанный с наличием имплантата. Проявляется локальными признаками воспаления: отеком, болезненностью, местной гиперемией и гипертермией, нарушением функции конечности в сочетании с симптомами общей интоксикации. Нередко протекает со стертой клинической симптоматикой. Диагностируется с учетом анамнеза, лабораторных анализов, рентгенологических методик, МРТ, УЗИ. В зависимости от вида параэндопротезной инфекции выполняются ревизии с сохранением эндопротеза либо удаление имплантата с реэндопротезированием, артродезом, костно-мышечной пластикой.
МКБ-10
Общие сведения
Парапротезная инфекция – актуальная проблема современной травматологии и ортопедии. Последние десятилетия ознаменовались широким распространением эндопротезирования. Увеличилось не только общее количество операций, но и количество протезируемых суставов. Если раньше замене, в основном, подвергали тазобедренный сустав, то в наши дни рутинной практикой стало протезирование коленного, плечевого, других средних и мелких суставов конечностей. Соответственно, возросло число случаев развития инфекционного процесса в области оперативного вмешательства. Распространенность патологии при первичном эндопротезировании составляет 0,3-1%. Частота осложнения при повторной установке искусственного сустава, по различным данным, колеблется от 9 до 40%. В большинстве случаев осложнение возникает в первые два года после операции.

Причины
Непосредственной причиной парапротезной инфекции становятся болезнетворные бактерии, при этом существует определенная связь между типом возбудителя и видом протеза, обусловленная склонностью микробов к адгезии к тем или иным инородным материалам, находящимся в организме пациента. Так, в области металлических частей имплантата инфекция чаще вызывается золотистым стафилококком, в зоне полимерных – эпидермальным стафилококком. Наряду со стафилококковой флорой воспаление могут провоцировать стрептококки, кишечная палочка и некоторые другие микроорганизмы. Обстоятельствами, способствующими возникновению воспалительного процесса, считаются:
- Особенности вмешательства. Установлено, что при длительности операции более 3 часов вероятность осложнения увеличивается, что связано с продолжительным контактом тканей с внешней средой, нарушениями кровообращения, локальными обменными расстройствами и общей реакцией организма на стресс. Большое значение имеют интраоперационные осложнения, технические трудности и значительная кровопотеря, усугубляющие действие перечисленных факторов.
- Особенности установки эндопротеза. Риск развития инфекции в зоне искусственного сустава повышается при применении дополнительных биологических и синтетических материалов, нестабильности имплантата. В первом случае имеет значение реакция организма на наличие чужеродных элементов, во втором появляется постоянный источник травматизации окружающих тканей, создаются благоприятные условия для внедрения инфекционных агентов.
К числу особенностей организма пациента, способствующих появлению данного осложнения, относят пожилой возраст, наличие тяжелой соматической патологии и иммунные нарушения различного генеза. Негативную роль играет многократное или длительное применение антибиотиков перед операцией, обуславливающее устойчивость микроорганизмов к антибактериальной терапии, нарушение рекомендаций врача относительно режима активности и реабилитационных мероприятий в послеоперационном периоде.
Патогенез
Парапротезная инфекция – разновидность имплантат-ассоциированной инфекции, которая возникает после эндопротезирования вследствие способности патогенных микробов к колонизации имплантатов. Бактерии, вызывающие это осложнение, обладают свойством формировать биофильмы (биологические пленки) на поверхностях чужеродных материалов в организме больного. Выделяют два механизма возникновения биопленок. Первый – неспецифическое взаимодействие непосредственно между поверхностью протеза и микроорганизмами за счет сил поверхностного натяжения, водородных связей, гидрофобности, электростатического поля и т. д.
Второй – контакт бактерий с белками, располагающимися на поверхности искусственной конструкции. После установки части эндопротеза очень быстро покрываются слоем белков, среди которых преобладают альбумины. При адгезии микробов к этим белкам формируются микроколонии. Вначале имплантат колонизируется аэробными микроорганизмами, в последующем в глубоких слоях биофильма создается благоприятная среда для развития анаэробной микрофлоры. При увеличении биопленки или под влиянием внешних воздействий ее части отрываются от поверхности имплантата, происходит диссеминация процесса. Исследование перечисленных механизмов позволило объяснить устойчивость инфекции и неэффективность консервативной терапии этого осложнения.
Классификация
Существует много вариантов классификации параэндопротезной инфекции, однако общепризнанная международная систематизация этого осложнения пока отсутствует. Обычно травматологи-ортопеды используют классификацию Ковентри-Фитцджеральда, в основе которой лежит временной период между операцией и манифестацией инфекционного процесса. Различают четыре типа парапротезной инфекции:
- Острая послеоперационная. Признаки инфицирования определяются в течение месяца после вмешательства.
- Поздняя хроническая. Осложнение диагностируется во временном промежутке от 1 месяца до 1 года с момента операции.
- Острая гематогенная. Симптомы патологии возникают через 1 и более год после установки искусственного сустава.
- Положительная интраоперационная культура. Характеризуется бессимптомным течением при выявлении бактерий в 2-х и более интраоперационных образцах ткани.
В российской клинической практике также применяют систематизацию инфекций в области хирургических вмешательств, разработанную сотрудниками Новосибирского НИИТО. Согласно этой классификации различают три вида послеоперационных инфекционных процессов: ранний острый (возникший в первые 3 месяца), поздний острый (развившийся в течение 3-12 месяцев), хронический (диагностированный спустя 1 год и более после операции). При постановке диагноза отмечают наличие или отсутствие нестабильности эндопротеза.
С учетом формы выделяют флегмоноподобную, свищевую, латентную и атипичную инфекции, с учетом глубины – поверхностную и глубокую. Несмотря на то, что поверхностная инфекция протекает без вовлечения эндопротеза (то есть, имеет другой патогенез), поражает только кожные покровы и подкожную клетчатку, поддается консервативной терапии, специалисты рассматривают ее в рамках параэндопротезной инфекции, поскольку такой подход позволяет учесть все возможные варианты инфекционных осложнений эндопротезирования.
Симптомы парапротезной инфекции
Проявления патологии зависят от времени возникновения и глубины процесса. Поверхностная инфекция развивается в период восстановления после операции, сопровождается воспалением мягких тканей при интактности оперированного сустава. Характеризуется гиперемией, локальной припухлостью, повышением местной температуры, незначительными или умеренными болями, нарушением заживления раны, расхождением ее краев, наличием гнойного отделяемого. Возможно образование участков поверхностного некроза, формирование лигатурных свищей. Выраженность общей интоксикации определяется распространенностью поражения кожи и жировой клетчатки.
Глубокая парапротезная инфекция может манифестировать как в раннем послеоперационном периоде, так и спустя продолжительное время после вмешательства. Поражает мышцы и фасции. Проявляется отечностью мягких тканей, болью в проекции сустава, ограничением функции конечности, общими интоксикационными симптомами: повышением температуры тела до 38 °С и выше, ознобами, слабостью, разбитостью, тахикардией, тахипноэ. Возможно сочетание глубокого и поверхностного процесса, рассматриваемое специалистами как разновидность глубокой инфекции. Из-за распространенности иммунологических нарушений в популяции патология часто протекает со сглаженной симптоматикой. Снижение иммунитета усугубляют переливания крови, лекарственная терапия и другие лечебные мероприятия, проводимые на пред- и послеоперационном этапе.
Осложнения
Наиболее частые осложнения параэндопротезной инфекции обусловлены распространением гнойного процесса. Наблюдается образование абсцессов и флегмон. Особенно опасны глубокие затеки в полость таза, иногда формирующиеся при поражении оперированного тазобедренного сустава. В тяжелых случаях возможно развитие сепсиса. При часто рецидивирующей патологии снижается или утрачивается трудоспособность, ухудшается качество жизни больных, персистирующий очаг инфекции оказывает негативное влияние на деятельность внутренних органов.
Диагностика
Диагноз обычно выставляют специалисты в области ортопедии, наблюдающие пациентов, перенесших эндопротезирование сустава. Из-за часто встречающихся стертых форм и неспецифичности результатов дополнительных методик распознавание парапротезной инфекции может представлять определенные затруднения. Программа обследования обычно включает следующие методы:
- Опрос, осмотр. Признаком, указывающим на вероятность возникновения данной патологии, является замена сустава в анамнезе. Ортопед уточняет жалобы, время появления и динамику развития симптомов, оценивает внешний вид и функцию сустава, выявляет признаки воспаления, участки некроза, свищевые ходы и пр.
- Ультразвуковое сканирование. УЗИ сустава применяется в качестве скринингового метода, позволяет обнаружить абсцессы или гематомы, выполнить прицельную пункцию гнойного очага для последующего изучения содержимого в процессе бактериологического исследования.
- Рентгенологические методики. Результаты обычной рентгенографии часто неоднозначны. О наличии заболевания могут свидетельствовать остеолиз и периостальная реакция, без видимых причин возникшие после успешного вмешательства. Для оценки динамики процесса обязательно выполняют контрольные снимки. При свищах производят рентгенофистулографию для определения локализации свищевых ходов и затеков.
- Магнитно-резонансная томография. Является уточняющим методом, назначается на этапе предоперационного обследования для оценки размеров и расположения глубоких (в том числе – внутритазовых) абсцессов, уточнения объема хирургического вмешательства.
- Лабораторные анализы. При острой патологии в ОАК обнаруживаются признаки воспаления: лейкоцитоз, нейтрофилез, лимфоцитопения, сдвиг формулы влево, повышение СОЭ. При хронических формах изменения крови могут быть выражены незначительно. Более специфичны результаты исследования на С-реактивный белок, отражающие динамику воспалительного процесса, а также данные бакпосева раневого отделяемого. Микробиологический анализ синовиальной жидкости часто отрицательный из-за формирования биопленок.
Лечение парапротезной инфекции
В случаях поверхностного инфекционного процесса тактика такая же, как при других инфицированных ранах. Осуществляется санация поверхностного гнойного очага на фоне антибиотикотерапии, операции на суставе не требуются. При глубокой инфекции тактика определяется типом патологии с учетом времени ее возникновения, наличием либо отсутствием нестабильности сустава, расположением и размером гнойных затеков, состоянием костей и мягких тканей, устойчивостью флоры к антибактериальным препаратам и некоторыми другими факторами. Лечение только хирургическое. Существуют следующие варианты вмешательств:
- Ревизия с сохранением имплантата. Проводится при раннем инфицировании, сохранении стабильности сустава, незначительном поражении элементов эндопротеза. Сустав вскрывают, исследуют его поверхности. Инфицированные окружающие ткани иссекают, полиэтиленовый вкладыш заменяют (при необходимости – вместе с головкой протеза), рану ушивают, дренируют.
- Ревизионное эндопротезирование. Рекомендуется при поздней хронической и иногда – острой гематогенной парапротезной инфекции, предполагает одно- двух- или трехэтапную замену имплантата. Чаще всего используют двухэтапное реэндопротезирование, на первом этапе выполняют ревизию раны, затем после курса антибиотикотерапии устанавливают новый протез. При трехэтапном вмешательстве на втором этапе производят костную пластику.
- Артродез сустава. Показан при рецидивирующей инфекции, резистентности патогенной флоры к антибиотикам. Предусматривает удаление эндопротеза и наложение аппарата внешней фиксации для создания неподвижного соединения между концами костей.
- Ампутация или экзартикуляция. Осуществляется редко, в качестве показаний рассматривается наличие упорно рецидивирующего очага инфекции, представляющего угрозу для жизни больного, при одновременной утрате функции конечности.
Прогноз и профилактика
1. Медицинские и социальные проблемы эндопротезирования суставов конечностей/ Москалев В.П., Корнилов Н.В., Шапиро. К.И. - 2001
2. Инфекционные осложнения после эндопротезирования крупных суставов как актуальная проблема современной ортопедии/ Муконин А.А.// Новые медицинские технологии - 2006 -№ 8
3. Лечение параэндопротезной инфекции тазобедренного сустава: клинические рекомендации/ Министерство здравоохранения РФ - 2013
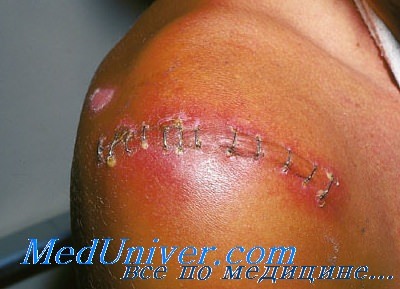
Послеоперационные раневые инфекции. Факторы риска
Анализ данных Национальной сети по безопасности в здравоохранении США (NHSN) показал, что на 26,6 млн хирургических операций, выполняемых ежегодно в США, приходится 250 000-1 000 000 раневая инфекция (РИ). При этом РИ добавляют 3,7 млн койко-дней и увеличивают затраты на 1,6 млрд долларов. Пациент, у которого во время госпитализации развивается раневая инфекция (РИ), имеет более 60% риск поступления в отделение реанимации и в 15 раз больший риск повторного поступления в стационар в течение 30 дней после выписки.
При этом пребывание больного в стационаре увеличивается в среднем на 6,5 дня, а стоимость лечения возрастает более чем на 3000 долларов.
Послеоперационная инфекция никогда не возникает случайно. Она зависит от присутствия различных, в большей или меньшей степени влияющих на риск РИ факторов.
В группу факторов риска, связанных с макроорганизмом, входит пожилой возраст (> 60 лет), нарушение питания (кахексия, ожирение), курение (вызывает вазоконстрикцию и замедляет заживление раны), алкоголизм, наличие сопутствующих заболеваний и др.
К важнейшим факторам риска относятся сахарный диабет/периоперационная гипергликемия, низкий сывороточный альбумин, антибиотикотерапия в дооперационном периоде, длительная предшествующая госпитализация, наличие отдаленного очага инфекции в момент операции и колонизация кожи и слизистых оболочек золотистым стафилококком.
Важные факторы риска у онкологических больных — наличие злокачественной опухоли (независимый фактор раневых инфекций (РИ)), угнетение иммунитета из-за наличия новообразования и проводимого противоопухолевого лечения (химио- и лучевая терапия), осложнения противоопухолевого лечения (лейкопения, нейтропения, лучевые дерматиты и др.).
Колонизация золотистым стафилококком носовых ходов пациента — важнейший фактор риска раневых инфекций (РИ), вызванной данным микроорганизмом, особенно у больных сахарным диабетом или на фоне гемодиализа, у которых подобная колонизация превышает 50%. Исследование у больных, подвергнутых плановым операциям в кардиоторакальных, общехирургических, онкологических, гинекологических и неврологических отделениях, показало 4-кратное увеличение риска РИ, вызванной золотистым стафилококком у больных с колонизацией по сравнению с отсутствием таковой.
Под факторами, связанными с операцией, подразумевается нерациональная обработка кожи операционного поля (использование бритвы для удаления волос вызывает микроабразии), удаление волос вечером перед операцией (разумнее — утром в день операции), неправильная обработка кожи и многое другое.
Некоторые авторы к факторам риска раневых инфекций (РИ) относят отсутствие периоперационной АБП. Если последнее встречается нечасто, то нерациональное назначение профилактического антибиотика (несвоевременное введение, отсутствие дополнительной дозы, неадекватная доза, неправильно выбранный антибиотик) тоже может способствовать развитию РИ.
К факторам риска также относятся периоперационная гипотермия и гипоксия тканей, а также переливание крови во время операции. Периоперационная гипотермия в результате нарушения терморегуляции под действием анестетиков запускает вазоконстрикцию и приводит к низкому напряжению кислорода в тканях, что само по себе служит фактором риска, а также воздействует на нейтрофилы, уменьшая хемотаксис, снижая продукцию супероксида, и т. д.
Роль переливаний крови в развитии раневых инфекций (РИ), возможно, связана с тем, что лейкоциты донора индуцируют иммуносуирессию, однако эти исследования не раз критиковались, т. к. не были стандартизованными и проводился только однофакторный анализ.
Неадекватная вентиляция операционной, нарушение стерильности и асептики, неправильная стерилизация инструментов, пребывание большого количества людей в операционной в процессе операции также играют роль в развитии РИ. В частности, исследование, включавшее около 3000 операций, показало 4-кратное увеличение частоты РИ, если во время операции в операционной находилось более 17 человек (по сравнению с 0-8 человек).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

