Как правильно написать диагноз вич
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Анализы перед плановой госпитализацией: показания к назначению, правила подготовки к сдаче анализов, расшифровка результатов и показатели нормы.
Показания для назначения исследования
Перед любой плановой госпитализацией пациенту назначают определенный перечень обследований, включающий ряд анализов, о которых и пойдет речь в этой статье. Кроме того, выполняют рентгенографию органов грудной клетки и электрокардиограмму (ЭКГ).
Данные обследования нужны для оценки состояние здоровья пациента в целом, исключения острых состояний и обострений хронических заболеваний, в том числе инфекционных - туберкулеза (по рентгенографии органов грудной клетки), ВИЧ, гепатитов В и С, сифилиса (по анализам крови). Исключение данных заболеваний позволяет избежать эпидемических вспышек болезни в стационаре и заражения медицинского персонала и инструментария.
Кроме того, проведенная на амбулаторном этапе диагностика дает возможность оптимизировать сроки подготовки к операции в стационаре или безотлагательно начать обследование и лечение заболевания, послужившего причиной госпитализации. Предварительное обследование помогает выявить заболевания, которые могут вызвать осложнения во время операции или ухудшить течение послеоперационного периода.
Подготовка к процедуре
Как и любое плановое исследование, сдачу анализов для госпитализации надо проводить вне острых вирусных и бактериальных заболеваний, не ранее, чем через две недели после выздоровления.
Когда речь идет об общем анализе мочи, то рекомендовано сдавать на исследование среднюю порцию утренней мочи. Перед сбором анализа необходимо провести гигиеническую обработку наружных половых органов.
Контейнер для сбора мочи можно заранее взять в любом медицинском офисе ИНВИТРО или приобрести в аптеке.
Такой контейнер не требует дополнительного ополаскивания водой и обработки моющими средствами. При первом утреннем мочеиспускании небольшое количество мочи выпустить в унитаз (первые 2-3 секунды) и собрать среднюю порцию мочи в объеме около 50 мл (примерно 2/3 объема контейнера). После сбора мочи сразу плотно закрыть контейнер и как можно быстрее доставить его в лабораторию. Контейнер с биоматериалом можно некоторое время хранить в холодильнике при температуре + 2… +8оС.
Женщинам не рекомендуется сдавать мочу во время менструации. В случае крайней необходимости можно использовать во время сбора мочи гинекологический тампон.

Срок исполнения
Анализы выполняются в течение одного рабочего дня. Следует учитывать, что результаты общего анализа крови, общего анализа мочи, биохимического анализа крови и коагулограммы в рамках госпитального комплекса считаются годными не более 10 дней. Анализ крови на ВИЧ, гепатиты В и С, сифилис - не более одного месяца.
Что может повлиять на результаты
На корректность результатов могут влиять целый ряд факторов:
- применение некоторых лекарственных препаратов,
- переедание,
- инфекционные, вирусные заболевания,
- значительные физические и психоэмоциональные нагрузки накануне и даже за 2-3 дня до исследования,
- употребление алкоголя накануне исследования.
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
Набор анализов для госпитализации в терапевтический и хирургический стационар несколько различаются.
Перед госпитализацией в терапевтический стационар исследуются следующие анализы:
-
общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
-
анализ на определение группы крови и резус-принадлежность;
Синонимы: Анализ крови на определение группы; Группа крови АВ0; Группа крови по системе АВО; Определение группы крови. ABO Grouping, Blood Typing, Blood Group, Blood Type. Краткое описание исследования Группа крови Группа крови — это генетически наследуемый признак, не изменяющийся в теч.
Синонимы: Анализ крови на резус-фактор; Резус-принадлежность; Резус-фактор крови; Резус. Rh; Rh type; Rh typing; Rh-factor; Rhesus factor. Краткое описание исследования Резус-принадлежность В системе резус различают пять основных антигенов. Антиген Rh (D) − основной (наиболее иммуногенны.
Расшифровка показателей
Общий анализ крови, включая лейкоцитарную формулу и СОЭ.
Этот анализ относится к базовым клиническим тестам и позволяет оценить количество форменных элементов крови – эритроцитов, лейкоцитов и тромбоцитов, а также уровень гемоглобина и СОЭ. Выявленные изменения могут быть связаны с различными физиологическими и патологическими состояниями, такими как обезвоживание, аутоиммунное или инфекционное воспаление, кровопотеря, онкологические заболевания и др.

Основная функция эритроцитов и содержащегося в них гемоглобина – перенос кислорода от легких ко всем тканям организма. Снижение гемоглобина (анемия) может быть как самостоятельным заболеванием, так и проявлением какой-либо болезни. Гемоглобин содержит железо, в связи с этим одна из частых причин анемии – недостаточное поступление железа с пищей, нарушение всасывания железа в кишечнике при острых или хронических заболеваниях ЖКТ. Нередко анемия развивается из-за повышенного расхода железа в результате кровопотерь, воспалительных, онкологических заболеваний, а также из-за нарушения синтеза или гемолиза (разрушения) эритроцитов, например, при различных гематологических заболеваниях.
Лейкоциты защищают организм от инфекций: распознают и обезвреживают чужеродные агенты – бактерии и вирусы, уничтожают измененные клетки собственного организма. Различные виды лейкоцитов – нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы выполняют различные функции. Их количество и соотношение отражено в лейкоцитарной формуле. Повышение общего числа лейкоцитов (в сочетании с повышением СОЭ) чаще всего свидетельствует о бактериальной инфекции.
Скорость оседания эритроцитов (СОЭ) – неспецифический показатель: его повышение в большинстве случаев свидетельствует о патологии, но не позволяет установить точный диагноз, поэтому требуется дополнительное обследование. Самая частая причина повышения СОЭ – воспалительные процессы.
Биохимический анализ крови перед госпитализацией включает определение следующих показателей: глюкоза, общий белок, билирубин общий, билирубин прямой, АлАТ, АсАТ, гамма-глутамилтранспептидаза (ГГТ), фосфатаза щелочная, креатинин, мочевина, калий, натрий, хлор.
Общий белок (сумма альбуминов и глобулинов) участвует в свертывании крови, осуществляет транспортную функцию, участвует в иммунных реакциях. Уровень общего белка может изменяться при болезнях печени и почек, нарушении обмена веществ, онкологических и инфекционных заболеваниях.
Исследование общего и прямого билирубина, АлАТ, АсАТ, ГГТ, щелочной фосфатазы, а также определение маркеров гепатита В и С важно для оценки работы печени. Повышение этих показателей может встречаться при жировом гепатозе, гепатите, в том числе вирусной этиологии, циррозе печени, печеночной недостаточности. Поскольку метаболизм лекарственных препаратов происходит в печени, выявление нарушений ее функции крайне важно для подбора безопасной лекарственной терапии.
Креатинин и мочевина отражают функцию почек. При повышении данных показателей может быть противопоказан ряд диагностических процедур (например, внутривенное введение йодсодержащего контрастного вещества при рентгенографии) и лекарственных препаратов, обладающих нефротоксичным действием, например, нестероидные противовоспалительные средства (обезболивающие препараты), некоторые антибиотики и противоопухолевые средства.
Изменения уровня калия, натрия, хлора указывают на нарушения электролитного баланса при различных патологических процессах. Например, изменения уровня калия могут приводить к серьезным нарушениям сердечного ритма и проводимости, снижению артериального давления, мышечной слабости и другим проявлениям.
Общий анализ мочи в рамках подготовки к госпитализации проводится, прежде всего, для исключения бактериального воспаления – пиелонефрита, цистита, простатита. Кроме того, проводится оценка количества эритроцитов и белка в моче – как возможное проявление гломерулонефрита. Выявление большого количества эритроцитов требует исключения нарушений в свертывающей системе крови, мочекаменной болезни. Обнаружение глюкозы в моче может свидетельствовать о декомпенсации сахарного диабета. При выявлении изменений в общем анализе мочи могут дополнительно назначаться анализ мочи по Нечипоренко для подсчета количества лейкоцитов и эритроцитов в 1 мл мочи, определение белка, глюкозы в суточной моче, анализ мочи на посев с определением чувствительности к антибиотикам, УЗИ почек и др.
Перед плановой госпитализацией проводятся анализы крови для исключения ВИЧ-инфекции – определяются антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV Ag/Ab Combo), для исключения вирусного гепатита В и С - поверхностный антиген вируса гепатита В (HBsAg, качественный тест) и антитела к антигенам вируса гепатита С (Anti-HCV-total) и для исключения сифилиса - антикардиолипиновый тест (сифилис RPR).
Определение группы крови и резус-принадлежности перед госпитализацией в хирургическое отделение необходимо на случай, если во время операции произойдет значимая кровопотеря и возникнет необходимость в экстренном переливании крови. Оценка свертывающей системы крови перед операцией необходима, чтобы убедиться, что при хирургическом вмешательстве не возникнет патологическое кровотечение.
Анемия, снижение уровня тромбоцитов, повышение лейкоцитов и СОЭ, изменения в коагулограмме могут стать противопоказанием к плановой операции.
Дополнительное обследование при отклонении показателя от нормы
В зависимости от выявленных изменений могут быть назначены дополнительные лабораторные, инструментальные обследования и консультации врачей разных специальностей для уточнения диагноза.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Методическое письмо "Правила постановки диагноза ВИЧ-инфекции"
Настоящее методическое письмо подготовлено Министерством здравоохранения и социального развития Российской Федерации в соответствии с условиями Соглашения между Российской Федерацией и Международным банком реконструкции и развития о займе для финансирования проекта "Профилактика, диагностика, лечение туберкулеза и СПИДа" N 4687-RU в рамках подготовки нормативно-правовых актов и методических документов по вопросам диагностики, лечения, эпидемиологического и поведенческого надзора ВИЧ/СПИД и сопутствующих заболеваний (приказ Минздравсоцразвития России от 1 апреля 2006 года N 251 "О создании Рабочей группы по подготовке нормативных правовых актов и методических документов по вопросам диагностики, лечения, эпидемиологического и поведенческого надзора ВИЧ/СПИД и сопутствующих заболеваний") при участии ФГУ "Федеральный научно-методический центр по профилактике и борьбе со СПИДом Роспотребнадзора" (академик РАМН, д.м.н., профессор В.В.Покровский, д.м.н. О.Г.Юрин, к.м.н. Н.В.Козырина, Е.В.Буравцова).
Методическое письмо предназначено для специалистов лечебно-профилактических учреждений, осуществляющих диагностику и лечение больных ВИЧ-инфекцией, а также для врачей-интернов, клинических ординаторов, аспирантов по специальностям "инфекционные болезни", "кожные и венерические болезни", "акушерство и гинекология", "урология", "врач общей практики".
Список сокращений
ВИЧ - вирус иммунодефицита человека
ВИЧ-инфекция - заболевание, вызываемое ВИЧ
ВГВ - вирусный гепатит В
ВГС - вирусный гепатит С
ИБ - иммунный блоттинг
ИФА - иммуноферментный анализ
МКБ-10 - Международная классификация болезней, 10 пересмотр.
ПГЛ - персистирующая генерализованная лимфоаденопатия
ПЦР (PCR) - полимеразная цепная реакция
СПИД - синдром приобретенного иммунного дефицита
p24Ag - антиген ВИЧ - р24
Введение
ВИЧ-инфекция - длительно текущая инфекционная болезнь, развивающаяся в результате инфицирования вирусом иммунодефицита человека (ВИЧ). Важной особенностью ВИЧ является способность поражать и вызывать гибель некоторых клеток иммунной системы, в результате чего развивается и медленно прогрессирует иммунодефицитное состояние (откуда и название заболевания). Через несколько лет после заражения этот иммунодефицит приводит к появлению у больного заболеваний, вызванных условно-патогенными микроорганизмами. По мере прогрессирования иммунодефицита эти заболевания становятся все более тяжелыми и, при отсутствии лечения, приводят к гибели больного. Под термином СПИД (синдром приобретенного иммунодефицита) подразумеваются некоторые тяжелые оппортунистические заболевания (инфекционной, паразитарной или онкологической природы), развивающиеся у больных ВИЧ-инфекцией.
Своевременное применение препаратов, подавляющих размножение ВИЧ (антиретровирусная терапия), в сочетании с профилактикой и лечением оппортунистических заболеваний позволяет восстановить иммунную систему, предупредить развитие оппортунистических заболеваний (или привести к их исчезновению, если они уже появились), сохранить трудоспособность и улучшить качество жизни людей, зараженных ВИЧ.
Стандартизация методов диагностики и лечения ВИЧ-инфекции позволяет оптимизировать оказание медицинской помощи лицам, зараженным ВИЧ.
1. Постановка диагноза ВИЧ-инфекции
Согласно Федеральному закону от 30 марта 1995 года N 35-ФЗ* "О предупреждении распространения в Российской Федерации заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ-инфекции)" государством гарантируется доступность медицинского освидетельствования для выявления ВИЧ-инфекции, в том числе и анонимного, с предварительным и последующим консультированием (статья 4).
Статья 7 того же Закона предусматривает, что: "Медицинское освидетельствование проводится в учреждениях государственной муниципальной и частной системы здравоохранения и включает в себя, в том числе, соответствующее лабораторное исследование, которое проводится на основании лицензии, предоставленной в порядке, установленном законодательством Российской Федерации"; "Выдача официального документа о наличии или об отсутствии ВИЧ-инфекции у освидетельствуемого лица осуществляется только учреждениями государственной или системы здравоохранения".
Выявление ВИЧ-инфекции, точнее, положительного результата исследования на антитела к ВИЧ, возможно как в результате скринингового обследования, так и в результате обращения пациента к врачу для обследования на ВИЧ или с клиническими проявлениями, подозрительными на ВИЧ-инфекцию.
Установление диагноза ВИЧ-инфекции осуществляется врачом клиницистом путем комплексной оценки эпидемиологических данных, результатов клинического обследования и лабораторных исследований.
Диагностика ВИЧ-инфекции включает в себя два последовательных этапа.
1. Установление собственно диагноза ВИЧ-инфекции, то есть определение состояния инфицирования ВИЧ.
2. Установление развернутого клинического диагноза, то есть определение стадии, характера течения ВИЧ-инфекции, наличия вторичных (развившихся вследствие ВИЧ-инфекции) и сопутствующих заболеваний, определение маркеров прогрессирования ВИЧ-инфекции (уровня CD4-клеток в крови и уровня РНК ВИЧ в крови).
1.1. Установление факта инфицирования ВИЧ
Эпидемиологические критерии диагноза ВИЧ-инфекции
Первым этапом диагностики ВИЧ-инфекции является сбор эпидемиологического анамнеза и других эпидемиологических данных об обследуемом пациенте.
При этом у пациента или из представленных им медицинских документов необходимо выяснить:
- Факторы, свидетельствующие об очень высоком риске заражения ВИЧ:
- переливание крови или ее препаратов, пересадка органов и тканей от ВИЧ-инфицированного лица;
- рождение обследуемой женщиной ребенка, инфицированного ВИЧ.
- Факторы, свидетельствующие о высоком риске заражения ВИЧ:
- рождение обследуемого лица от ВИЧ-инфицированной матери;
- регулярные незащищенные (без использования презерватива) половые контакты с больным ВИЧ-инфекцией или совместный с ним парентеральный прием психоактивных веществ;
- грудное вскармливание ВИЧ-инфицированного ребенка;
- грудное (путем приложения к груди или с использованием сцеженного молока) вскармливание ребенка ВИЧ-инфицированной женщиной.
- Факторы, свидетельствующие об определенном риске заражения ВИЧ:
- парентеральные вмешательства или повреждения, осуществлявшиеся инструментами, возможно контаминированными ВИЧ (то есть парентеральные вмешательства, которые проводились во внутрибольничных и подобных им очагах ВИЧ-инфекции с парентеральным путем передачи ВИЧ или на территориях с высоким уровнем распространения ВИЧ);
- повреждение кожных покровов или слизистых инструментом, контамини-рованным ВИЧ (например, при оказании медицинской помощи больному ВИЧ-инфекцией), попадание крови больного ВИЧ-инфекцией на слизистые или поврежденную кожу обследуемого;
- однократный половой контакт с больным ВИЧ-инфекцией или регулярные половые контакты с использованием презерватива;
- половые связи, парентеральный прием наркотиков на территориях, где ВИЧ значительно распространен среди той группы риска, к которой относится пациент;
- переливание крови, пересадка органов и тканей, парентеральные вмешательства на территориях с высоким (более 1%) уровнем распространения ВИЧ.
- Факторы, свидетельствующие о возможности заражения ВИЧ:
- половые связи, прием психоактивных веществ, парентеральные вмешательства на территориях с низким уровнем распространения ВИЧ.
Отсутствие факторов очень высокого, высокого или определенного, а тем более, и возможного, риска заражения ВИЧ может ставить под сомнение данные лабораторных исследований, которые в таких случаях рекомендуется повторить.
Клинические критерии диагностики ВИЧ-инфекции
Одним из наиболее характерных для ВИЧ-инфекции симптомов, встречаемых практически на всех стадиях заболевания, является так называемая персистирующая генерализованная лимфоаденопатия (ПГЛ). Под ней понимают увеличение не менее двух лимфоузлов не менее чем в двух не связанных между собой группах (у взрослых, не считая паховых) до размера более 1 см (у детей - более 0,5 см) в диаметре, сохраняющееся в течение не менее трех месяцев. Лимфатические узлы у больных ВИЧ-инфекцией обычно эластичные, безболезненные, не спаяны с окружающей тканью, кожа над ними не изменена. Однако увеличение лимфоузлов у больных ВИЧ-инфекцией может и не отмечаться или отмечаться, но не соответствовать критериям ПГЛ.
Кроме того, о наличии ВИЧ-инфекции может свидетельствовать обнаружение у больного заболеваний, которые обычно не развиваются у людей с нормальным иммунитетом. Особенно это касается тяжелых форм этих заболеваний.
В частности, о высокой вероятности наличия ВИЧ-инфекции свидетельствует обнаружение у пациента хотя бы одного из следующих заболеваний (при отсутствии других причин для их развития):
1. Кандидоз трахеи, бронхов, легких, пищевода.
2. Кокцидиодомикоз (диссеминированный или внелегочный).
3. Криптококкоз внелегочный.
4. Криптоспоридиаз с диареей более 1 мес.
5. Цитомегаловирусная инфекция (поражение других органов кроме печени, селезенки, лимфатических узлов у больных старше 1 мес, цитомегаловирусный ретинит с потерей зрения).
6. Инфекция вирусом простого герпеса (хронические язвы, не заживающие более 1 месяца, или бронхит, пневмония, эзофагит).
7. Прогрессирующая деменция, приводящая к затруднению в повседневной деятельности.
8. Синдром истощения - потеря веса более 10% от исходного или диарея продолжительностью не менее 1 месяца или лихорадка более 1 месяца.
9. Гистоплазмоз (диссеминированный или внелегочный).
10. Изоспориаз кишечника, хронический (более 1 месяца).
11. Саркома Капоши.
12. Лимфома Беркита.
13. Иммунобластная саркома.
14. Лимфома мозга первичная.
15. Микобактериозы, вызванные M.Avium-intracellulare или М.Kansassii или другими атипичными микобактериями (диссеминированные или с поражениями вне легких, кожи, шейных или воротных лимфоузлов).
16. Туберкулез внелегочный.
17. Сальмонеллезная (но не тифо-паратифозная) возвратная септецемия.
18. Пневмоцистная пневмония.
19. Прогрессирующая многоочаговая лейкоэнцефалопатия.
20. Токсоплазмоз мозга у пациентов старше 1 мес.
Кроме того, у многих больных ВИЧ-инфекцией имеются признаки развивающихся на фоне иммунодефицита вторичных заболеваний, не перечисленных в этом списке (бактериальные поражения, кандидозные стоматиты, вульвовагиниты и т.д.). Несмотря на то, что они достаточно часто встречаются не только у больных ВИЧ-инфекцией, такие поражения можно рассматривать как свидетельствующие об определенной вероятности наличия ВИЧ-инфекции.
Несмотря на то, что иногда наблюдается бессимптомное течение ВИЧ-инфекции, отсутствие каких-либо ее клинических проявлений заставляет более критично относиться к данным лабораторных исследований и повторить их.
Лабораторное подтверждение диагноза ВИЧ-инфекции
Лабораторное обследование на ВИЧ производится при обязательном согласии пациента и ему должно предшествовать дотестовое консультирование пациента по вопросам ВИЧ-инфекции. После обследования, при любом его исходе, проводится послетестовое консультирование. Целью консультирования является информирование пациента по вопросам профилактики ВИЧ-инфекции, осознание им степени опасности своего поведения с точки зрения возможности заражения ВИЧ-инфекцией и мотивация изменения поведения в сторону более безопасного. Другой целью консультирования является психологическая подготовка пациента к адекватному восприятию возможного диагноза ВИЧ-инфекции и адаптация его к возможной перспективе жизни с ВИЧ-инфекцией. Консультирование проводится специально подготовленным специалистом, не обязательно медиком. В случае получения положительного результата обследования на ВИЧ или подтверждения диагноза ВИЧ-инфекции послетестовое консультирование проводится подготовленным специалистом с медицинским образованием.
Для лабораторной диагностики ВИЧ-инфекции используются различные методы обнаружения ВИЧ, антигенов и генного материала ВИЧ, а также методы обнаружения антител к ВИЧ.
Обнаружение антител к ВИЧ
В России в настоящее время стандартной процедурой лабораторной диагностики ВИЧ-инфекции является обнаружение антител к ВИЧ с последующим подтверждением их специфичности в реакции иммунного блоттинга.
Антитела к ВИЧ появляются у 90-95% зараженных в течение 3 месяцев после заражения, у 5-9% - через 6 месяцев от момента заражения, и у 0,5-1% - в более поздние сроки. Наиболее ранний срок обнаружения антител - 2 недели от момента заражения.
Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ-инфекция) и синдром приобретенного иммунодефицита (СПИД) — хроническая инфекция, которая при отсутствии лечения приводит к снижению иммунитета к другим инфекциям.
Факторы риска — внутривенные инъекции, незащищенный секс с несколькими партнерами.
За последние 20 лет ВИЧ-инфекции стала самой опасной и самой интенсивно изучаемой болезнью в мире. Несмотря на разработку высокоэффективных лекарств, которые ограничивают проявление болезни, до сих пор не найдено вакцины против вируса, поэтому число людей, инфицированных ВИЧ, продолжает расти, особенно в развивающихся странах.
Есть мнение, что люди были заражены вирусом через слюну обезьян, которые кусали людей. Потом через контакты биологических жидкостей вирус начал распространяться от человека к человеку. ВИЧ инфицирует и постепенно разрушает клетки иммунной системы, ослабляя устойчивость организма к инфекциям и раку.
По всему миру считаются инфицированными более 30 миллиона человек, хотя 9 из 10 этих людей не подозревают об этом. В развитых странах начиная с 1995 года благодаря медикаментозному лечению резко упала смертность от СПИДа. В развивающихся странах проблема СПИД стоит более остро, потому что там живет большинство людей, инфицированных ВИЧ, и им недоступны лекарства от этой тяжелой болезни.
ВИЧ передается с биологическими жидкостями (кровью, спермой, влагалищными выделениями, слюной и грудным молоком). Человек становится более восприимчивым к ВИЧ-инфекции, и у него более вероятно заражение, если он уже страдает от другой болезни, передающейся половым путем.
В группу риска по заражению ВИЧ-инфекцией входят и те люди, которые вводят наркотики или лекарства внутривенно и пользуются для этого общими шприцами и иглами. Кроме того, в группу риска входят и медработники, потому что они контактируют с загрязненными иглами и биологическими жидкостями больных людей, но у них уровень риска намного ниже.
ВИЧ-инфекция может передаваться oт инфицированной женщины к плоду через плаценту или к новорожденному ребенку при рождении или с грудным молоком. Вирусом можно заразиться при трансплантации органов или переливании крови. Но во многих странах сейчас тщательно контролируют отсутствие ВИЧ во всех органах, крови и тканях, что способствует значительному снижению риска заражения. ВИЧ-инфекцией нельзя заразиться при повседневных контактах с людьми, таких как рукопожатие, а также воздушно-капельным путем, через кашель и чихание, поэтому инфицированные люди не представляют опасности для окружающих, которые рядом с ними живут или работают.
ВИЧ проникает в кровь и инфицирует клетки, имеющие на своей поверхности специальные структуры, называемые рецепторами CD4 — СD4-лимфоциты, которые отвечают за борьбу с инфекцией. Внутри этих клеток происходит быстрая репродукция вируса, что приводит к их полному разрушению.
У людей, инфицированных ВИЧ, в течение многих лет не проявляются никакие симптомы, или отмечается незначительное снижение иммунитета: они чаще или дольше, чем обычно, болеют легкими инфекциями. Началом болезни принято считать серьезное ухудшение иммунитета. После этого у больного развиваются тяжелые инфекции, которые вызывают микроорганизмы, абсолютно безвредные для здоровых людей; он также становится очень восприимчив к определенным видам рака.
Вначале иммунная система продолжает нормально работать, несмотря на инфекцию, именно поэтому симптомы могут не появляться годами. Но количество СD4-лимфоцитов неизбежно уменьшается (особенно при отсутствии лечения), вызывая повышенную восприимчивость к другим инфекциям и некоторым видам рака.
Первые признаки ВИЧ-инфекции обычно появляются в течение 6 недель после заражения. Иногда они похожи на грипп, но могут появляться и следующие симптомы:
- увеличение лимфатических узлов;
- повышение температуры;
- слабость;
- сыпь;
- боли в мышцах;
- боль в горле.
Эти симптомы обычно проходят через несколько недель, и большинство людей с ВИЧ-инфекцией чувствуют себя вполне здоровыми. Однако у остальных могут появиться следующие легкие нарушения:
- постоянное увеличение лимфатических узлов;
- болезнь десен;
- тяжелые и хронические инфекции вирусом простого герпеса, такие как герпетическая лихорадка;
- интенсивный рост кондилом;
- зуд и шелушение кожи;
- потеря в весе.
Время между заражением ВИЧ и началом СПИДа отличается у людей, оно может составлять от года до 14 лет. Часто люди долгие годы не подозревают, что они инфицированы ВИЧ, пока у них не разовьется одна или несколько тяжелых инфекций или рак; которые считаются болезнями, сопутствующими СПИДу.
Единственным осложнением ВИЧ-инфекции является развитие СПИДа. О человеке, инфицированном ВИЧ, говорят, что он заболел СПИДом, когда уровень его СD4-лимфоцитов падает ниже определенного предела, либо у него развиваются болезни, сопутствующие СПИДу. Этими болезнями являются оппортунистические инфекции (инфекции, возникающие только при сниженном иммунитете), некоторые виды рака и расстройства нервной системы, которые могут привести к слабоумию, спутанности сознания, изменениям поведения и потере памяти.
Возбудителями оппортунистических инфекций могут быть простейшие, грибки, вирусы, бактерии, и все они опасны для жизни больных СПИДом. Одним из самых распространенных заболеваний людей со СПИДом является тяжелая инфекция, вызванная паразитом Pneumocystis carnii, другой распространенной болезнью являются инфекция криптоспоридиоз, которая приводит к затяжным поносам и токсоплазмоз, сопровождающийся поражением головного мозга.
Candida albicans — это вид грибков, который способен вызывать только легкую поверхностную инфекцию у здоровых людей, приводит к тяжелому заболеванию больных СПИДом.
Криптококковые грибки вызывают лихорадку, головную боль и инфекции легких.
Люди со СПИДом страдают от тяжелых вирусных и бактериальных инфекций. К бактериальным инфекциям относятся туберкулез и листериоз, которые могут вызвать заражение крови. Вирусные инфекции вызывают в основном герпесвирусы. Вирус простого герпеса может поражать головной мозг, вызывая менингит и вирусный энцефалит. Цитомегаловирусная инфекция может привести к таким тяжелым заболеваниям, как пневмония, вирусный энцефалит и воспаление глаз, приводящее к слепоте. Однако больные СПИДом не больше здоровых людей подвержены таким распространенным инфекциям, как простуда.
Самым распространенным видом рака, поражающим больных СПИДом, является саркома Капоши. Это раковая опухоль кожи, которая образуется на внутренней поверхности полости рта и внутренних органах, таких как легкие. Другими видами рака, которые часто наблюдаются у больных СПИДом, являются лимфомы, такие как неходжкинская лимфома. Рак шейки матки также часто встречается у женщин, инфицированных ВИЧ.
При любых подозрениях на возможность заражения ВИЧ нужно сделать анализ крови на антитела к этому вирусу. Анализ крови выполняют также, если у человека появились симптомы, причиной которых может быть ВИЧ-инфекция..
Если анализ на ВИЧ дал отрицательные результаты, то необходимо сделать повторный анализ через 3 месяца, потому что для развития антител требуется время. Очень трудно диагностировать ВИЧ-инфекцию у ребенка, родившегося у инфицированной матери, потому что материнские антитела могут оставаться в его крови до 18 месяцев. СПИД диагностируют после развития обусловленных им болезней, таких как пневмоцистоз, либо когда анализ крови показывает падение количества CD4-лимфоцитов ниже определенного уровня.
Лекарства назначают, когда у больного находят ВИЧ-инфекцию, либо обнаруживают резкое падение уровня СD4-лимфоцитов. Достигнуты большие успехи в применении комбинированной терапии специальными противовирусными лекарствами, которые предотвращают репликацию ВИЧ. Это дает возможность остановить развитие ВИЧ-инфекции в СПИД, а у некоторых людей даже подавить вирусную инфекцию до неопределимого уровня.
После развития СПИДа начинается борьба с оппортунистическими инфекциями, если они есть, а также в некоторых случаях проводится профилактическое лечение против большинства распространенных инфекций. Эмоциональную поддержку и психологическую помощь можно получить у соответствующих специалистов, которые помогают людям с ВИЧ-инфекцией и СПИДом.
Профилактика
Заражение ВИЧ можно предотвратить, если каждый узнает о факторах риска с самого раннего возраста. Две основные меры предосторожности позволяют избежать заражения половым путем — это применение презерватива во время полового акта и половая жизнь с одним партнером. Также обоим партнерам рекомендуется сделать анализы на ВИЧ перед началом незащищенного секса. Особым группам населения нужны специальные меры предосторожности. Например, если больному назначены внутривенные инъекции, всегда следует использовать новую иглу и шприц.
Людям с положительными анализами на ВИЧ нужно соблюдать меры предосторожности, чтобы не заразить других через контакт с кровью или биологическими жидкостями. Они должны информировать медицинский персонал и стоматолога, что у них ВИЧ-инфекция. Если беременная женщина ВИЧ-инфицирована, ей могут назначить противовирусные лекарства, чтобы снизить риск передачи вируса плоду. Помимо этого, ей рекомендуют сделать кесарево сечение и не кормить ребенка грудью, чтобы еще больше снизить риск заражения ВИЧ.
Медицинские работники предпринимают все усилия, чтобы не допустить распространения ВИЧ. Все составляющие крови и тканей для трансплантации тщательно проверяют, а для работы примененяют стерильное оборудование. Проводятся обширные исследования, направленные как на разработку вакцины против ВИЧ, так и на создание мер профилактики развития СПИДа. Однако, несмотря на твердую уверенность ученых в успехе, они не смогут предотвратить миллионы смертей по всему миру прежде, чем будет найдено действенное лечение, доступное всем.
Категории МКБ: Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других состояний (B23), Болезнь, вызванная вирусом иммунодефицита человека [вич], неуточненная (B24), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других уточненных болезней (B22), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде злокачественных новообразований (B21), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде инфекционных и паразитарных болезней (B20), Острый ВИЧ-инфекционный синдром (B23.0)
Общая информация
Краткое описание
ВИЧ-инфекция - инфекционная болезнь, развивающаяся в результате многолетнего персистирования в лимфоцитах, макрофагах и клетках нервной ткани вируса иммунодефицита человека (далее - ВИЧ), характеризующаяся медленно прогрессирующим дефектом иммунной системы, который приводит к гибели больного от вторичных поражений, описанных как синдром приобретенного иммунодефицита (далее - СПИД) [1].
B20 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде инфекционных и паразитарных болезней;
B21 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде злокачественных новообразований;
B22 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде других уточненных болезней;
Пользователи протокола: инфекционисты, терапевты, врачи общей практики, клинической лабораторной диагностики, фтизиатры.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
• нейтропения (
• хронический герпес (оролабиальный, генитальный или аноректальный длительностью более месяца или висцеральный любой локализации);
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• число лимфоцитов CD4 (абсолютное и процентное содержание) - двукратное измерение с интервалом не менее 7 дней;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Заболевание начинается постепенно.
• половые контакты (гетеро- или гомосексуальные; тип контактов: оральный, вагинальный, анальный) с ВИЧ-статус партнерами (если известно);
• патологическое увеличение лимфатических узлов, персистирующая генерализованная лимфоаденопатия.
Ротоглотка: стоматит, язвенно-некротические поражения, разрастание слизистой полости рта, преимущественно боковой поверхности языка.
Мочеполовая система и перианальная область: признаки следующих заболеваний: нефропатия, инфекция, вызванная вирусом папилломы человека (остроконечные кондиломы половых органов и заднего прохода, рак шейки матки).
Неврологический и психический статус: нарушение когнитивных функций (Приложение 1), парезы, симптомы нейропатии, нарушение сознания, менингеальные синдром.
Биохимический анализ крови: повышение уровня креатинина и мочевины в крови, гипонатриемия, гипокалиемия (при развитии ОПП).
• полимеразная цепная реакция РНК ВИЧ: определяемая вирусная нагрузка.
МРТ/КТ головного мозга: отек головного мозга, признаки менингоэнцефалита, дисциркуляторная энцефалопатия, объемные процессы;
• консультация невропатолога: при признаках/подозрении на криптококковый менингит, ВИЧ-энфефалопатию, токсоплазмоз ЦНС, ПМЛ, лимфомы головного мозга, периферической полинейропатии;
• консультация психиатра: при признаках/подозрении психического расстройства. ВИЧ-энцефалопатии/деменции;
Дифференциальный диагноз
Дифференциальный диагноз: проводится с оппортунистическими инфекциями и другими вторичными заболеваниями по результатам консультаций специалистов.
Лечение
Курс лечения АРТ – пожизненный, применяется тройная схема, кратность приема АРВ препаратов зависит от формы выпуска.
• эмтрицитабин (FTC) 200 мг, капсула; 200 мг 1 раз в сутки.
• рилпивирин* (RPV) 25 мг таблетка; 25 мг 1 раз в сутки.
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг 2 раза в сутки в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
ИИ с целью: блокирования фермента ВИЧ, участвующий во встраивании провирусной ДНК в геном клетки-мишени.
• долутегравир (DTG) 50 мг таблетка; 50 мг 1 раз в сутки.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
* При регистрации в Республике Казахстан.
В приоритетном порядке АРТ назначается всем пациентам в 3-4 стадии ВИЧ-инфекции или пациентам с количеством CD4+ лимфоцитов ≤ 350 кл/мкл.
− ВИЧ-позитивным лицам в дискордантных парах (для снижения риска трансмиссии ВИЧ неинфицированным партнерам), при условии предварительного консультирования обоих партнеров;
− при подготовке ВИЧ-инфицированного пациента к применению вспомогательных репродуктивных технологий.
Схема АРТ состоит не менее, чем из трех антиретровирусных препаратов. Предпочтение отдается комбинированным препаратам в фиксированных дозировках.
b NVP использовать у лиц с низким числом лимфоцитов CD4 (у женщин с СД4 менее 250/мкл, у мужчин с СД4 менее 400/мкл)
с вместо AZT при умеренной анемии или гранулоцитопении (уровень гемоглобина> 90 г/л или количество нейтрофилов> 1000 клеток/мкл) рекомендуется назначать ABC, или TDF, а при более выраженной анемии или гранулоцитопении – АВС или TDF.
d использование комбинированного препарата фиксированной дозировки DRV/c (при регистрации)
При невозможности использования вышеперечисленных препаратов ddI может быть назначен в качестве НИОТ в комбинации 3TC/FTC +EFV.
• пациенты, получающие противотуберкулезные препараты.
− при количестве CD4+ лимфоцитов от 50 до 250 клеток/мкл и нормальном уровне АЛТ или АСТ – NVP в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC;
− при любом количестве CD4+ лимфоцитов – LPV/r или DRV/r или ATV/r в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC.
Рекомендуемые схемы АРТ: назначается схема из предпочтительных АРВП – 2 НИОТ + 1 ИП/r, или 2НИОТ + 1 ННИОТ, или 2 НИОТ + 1 ИИ.
LPV/r в сочетании с AZT/3TC. В качестве третьего компонента схемы АРТ являются LPV/r в таблетках (400/100 мг 2 раза в сутки).
При непереносимости LPV/r можно использовать (в порядке приоритетности) – DRV/r (600/100 мг 2 раза в сутки), NVP (при CD4 < 250 клеток/мкл и нормальном уровне АЛТ и АСТ). Частота назначения LPV/r и DRV/r – не реже 2 раз в сутки.
При непереносимости LPV/r и DRV/r, можно назначить ATV/r или другие ИП/р. В качестве нуклеозидной основы рекомендуется ZDV/3TC. Применение EFV не рекомендуется в I триместрe беременности.
Для лечения пациентов с низким уровнем CD4+-лимфоцитов рекомендуется применять схемы, включающие бустированный ИП.
В качестве нуклеозидной основы рекомендуется применять комбинацию ABC с 3TC или TDF с 3TC в стандартных дозах (или комбинированный препарат TDF/FTC). Однако у пациентов с ВН более 100 000 копий/мл препараты, содержащие ABC, применять не рекомендуется.
В качестве альтернативы третьим препаратом можно назначить FPV/r из-за минимального влияния на функцию почек либо LPV/r.
ТDF не рекомендуется больным с почечной недостаточностью.
более чем в 2,5 раза выше верхней границы нормы (ВГН) – EFV или RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) в сочетании с TDF+3TC или TDF/FTC;
• при уровне активности АЛТ или АСТ более чем в 2,5 раза выше ВГН – DTG, бустированный RTV ИП (DRV/r или LPV/r) в сочетании с TDF+3TC или TDF/FTC.
При снижении числа CD4+ лимфоцитов менее 500 клеток/мкл рекомендуют начать АРТ одновременно с терапией ХГС.
При количестве CD4+лимфоцитов менее 350 клеток/мкл начинают лечение ВИЧ-инфекции, а затем присоединяют терапию ХГС.
Не рекомендуется сочетание рибавирина с зидовудином (увеличивается частота развития анемии), диданозином (повышается вероятность декомпенсации заболевания печени).
Оптимальным сочетанием НИОТ является TDF + 3TC или FTC в стандартных дозировках. При невозможности применять TDF назначают АВС.
• при нормальном уровне активности АЛТ/АСТ или повышении его не более чем в 2,5 раза выше ВГН – EFV, RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) или DTG (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ >100000 копий/мл) в сочетании с АВС или TDF + 3TC или TDF/FTC.
• при уровне активности АЛТ/АСТ более чем в 2,5 раза выше ВГН – DTG или бустированный ИП (LPV/r или DRV/r) в сочетании с АВС или TDF + 3TC или TDF/FTC.
У больных при сочетании ВИЧ-инфекции и ХГС, не получающих лечения ХГС, в состав схемы АРТ может быть включено сочетание ZDV+3TC.
Все ЛЖВ с диагностированным туберкулезом нуждаются в лечении ТБ и ВИЧ-инфекции, независимо от числа лимфоцитов CD4.
Первым начинают противотуберкулезное лечение, а затем как можно быстрее (в первые 8 недель лечения) назначают АРТ.
Больным ВИЧ/ТБ, имеющим выраженный иммунодефицит (число лимфоцитов CD4 менее 50 клеток/мкл), необходимо начать АРТ немедленно – в течение первых 2 недель после начала лечения ТБ.
При наличии туберкулезного менингита начало АРТ следует отложить до завершения фазы интенсивной терапии ТБ.
В начале АРТ у больных, получающих противотуберкулезное лечение, предпочтительным ННИОТ является EFV, который назначают вместе с двумя НИОТ.
При отсутствии EFV рекомендована схема лечения - 3TC (или FTC) + ZDV + ABC (или TDF).
В таблице 3 представлены варианты замены антиретровирусных препаратов при развитии нежелательныхэффектов.
Неудача лечения определяется как постоянно выявляемая вирусная нагрузка более 1000 копий/мл по результатам двух последовательных измерений, проведенных с интервалом в 2-4 недели, но не ранее, чем через шесть месяцев после начала использования АРВ-препаратов.
Основные лекарственные средства, имеющие 100% вероятность применения: см пункт Медикаментозное лечение, оказываемое на амбулаторном уровне.
• эмтрицитабин (FTC) 200 мг, капсула;
• рилпивирин* (RPV) 25 мг таблетка;
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
• элвитегравир 150 мг/кобицистат 150 мг* 1 таблетка 1 раз в сутки.
Хирургические вмешательства: нет.
• туберкулеза (при исключении у пациента активного туберкулеза) –однократно изониазид (5 мг/кг), но не более 0,3 г в сутки + пиридоксин (при наличии) в дозе 25 мг/сут не менее 6 месяцев;
• пневмоцистной пневмонии в случае CD4 < 200 клеток/мкл, токсоплазмоза, в случае CD4 < 100 клеток/мкл – котримоксазол (960 мг 3 раза/неделю). Отменить профилактику если у пациента более 3 месяцев количество CD4+ - лимфоцитов стабильно превышает 200 кл/мкл, возобновить при падении количества CD4+ - лимфоцитов
• Диспансерное наблюдение пациентов получающих АРТ осуществляется совместно ПМСП и территориальным центром СПИД с кратностью посещений не менее 1 раза в 3 месяца.
• Вирусная нагрузка определяется перед началом АРТ. В дальнейшем следует измерять ВН первый раз не позднее 3 месяцев, затем 1 раз в 6 месяцев, при достижении неопределяемого уровня ВН.
• В случае отсутствия снижения ВН через 6 месяцев от начала лечения на 1 lоg10 или последовательного двукратного повышения ВН после исходной супрессии, следует провести генотипический тест на определение резистентности ВИЧ к антиретровирусным препаратам.
• Число лимфоцитов CD4 нужно измерять через 3 месяца, затем каждые 6 месяцев, при необходимости чаще в течение 1-го года АРТ, далее не реже 1 раз в год (за исключением случаев неэффективности лечения).
• Лабораторные исследования необходимо проводить не менее одного раза в 6 месяцев.
Таблица 4. Сроки проведения лабораторных исследований
х - лабораторное исследование показано независимо от используемых АРВ-препаратов;
x (АРВ-препарат) - исследование показано пациентам, которые получают указанный в скобках препарат.
b Пациентам с хроническими гепатитами биохимические показатели определяют согласно клиническому протоколу диагностики и лечения хронического вирусного гепатита В и С у взрослых в РК.
Через 3 месяца после начала приема АРВ-препарата клинически проявляющиеся побочные эффекты должны отсутствовать (а также субклинические, которые со временем могут проявиться клинически )
b Вирусная нагрузка уменьшается постепенно: у большинства пациентов (за исключением имеющих изначально высокую вирусную нагрузку) через 24 недели АРТ она должна быть < 50 копий/мл либо демонстрировать выраженную тенденцию снижения до этого уровня.
При расхождении между вирусологическими и иммунологическими показателями, приоритет за вирусологическими.
Число лимфоцитов CD4 необходимо определять каждые 3 месяца, по стабилизации СД4 лимфоцитов на фоне АРТ - 1 раз в 6 месяцев.
Цель АРТ - снижение ВН до неопределяемого уровня (пороговый уровень
При показателях ВН от 200 до 400 коп/мл – развитие резистентности возможно, необходимо усилить работу по соблюдению приверженности к АРТ.
Госпитализация
III степень (тяжелая) - повседневная жизнь существенно нарушена, часто требуется дополнительная помощь близких, медицинская помощь и лечение, возможно в стационаре;
IV степень (крайне тяжелая, жизнеугрожающая) - нормальная повседневная жизнь невозможна, требуется постоянная помощь посторонних, серьезное лечение, чаще всего в стационаре.
Информация
Источники и литература
Информация
5) Трумова Жанна Зиапеденовна – доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Оценку нарушений познавательной деятельности (когнитивных функций) целесообразно проводить у всех ВИЧ-инфицированных пациентов без отягощающих факторов(тяжелые психиатрические заболевания, злоупотребление психоактивными веществами, в том числе алкоголем, текущие оппортунистические инфекции центральной нервной системы, другие неврологические заболевания) в течение 6 мес. со времени постановки диагноза. Данный подход позволяет точно определить исходные показатели и, соответственно, более точно оценить дальнейшие изменения. Для раннего скрининга когнитивных функций необходимо задать пациенту 3 вопроса (S.Simionietal. AIDS 2009, EACS 2012):
1. Часто ли у Вас бывают случаи потери памяти (например, Вы забываете значительные события, даже самые недавние, назначенные встречи и т.д.)?
Нейропсихологическое обследование должно включать в себя тесты для изучения следующих характеристик познавательной деятельности: слухоречевая и зрительная память, счет, скорость восприятия информации, внимание, , двигательные навыки. (Antinorietal.Neurology, 2007). В случае выявления патологии требуется обследование пациента у невролога, проведение МРТ головного мозга и исследовании спинномозговой жидкости (СМЖ) на вирусную нагрузку и, если есть к тому показания, провести исследование генотипической резистентности к препаратам в двойной пробе СМЖ и плазмы крови. Если у пациента выявлена патология нейрокогнитивных функций на этапе скрининга или при дальнейшем нейропсихологическом обследовании, необходимо рассмотреть возможность включения в схему препаратов, потенциально воздействующих на центральную нервную систему. К ним относятся либо те препараты, проникновение которых в СМЖ было продемонстрировано в исследованиях, проведенных у здоровых ВИЧ-инфицированных пациентов(концентрация выше IC90 у более чем 90% обследуемых пациентов), либо те, для которых доказана краткосрочная (3–6 мес.) эффективность воздействия на когнитивные функции или на снижение ВН на СМЖ, при условии, что оценка проводится в отсутствие каких-либо других совместно принимаемых препаратов или в рамках контролируемых исследований, результаты которых рецензируются экспертами (EACS 2012).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Антитела к ВИЧ-1/2 и антиген ВИЧ-1/2 (HIV Ag/Ab Combo): показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
ВИЧ-инфекция - инфекционная болезнь, развивающаяся в результате многолетнего персистирования (постоянного пребывания) в лимфоцитах, макрофагах и клетках нервной ткани вируса иммунодефицита человека (далее - ВИЧ), характеризующаяся медленно прогрессирующим дефектом иммунной системы, который приводит к гибели больного от вторичных поражений, описанных как синдром приобретенного иммунодефицита (далее - СПИД).
ВИЧ (Вирус Иммунодефицита Человека) – вирус, относящийся к семейству ретровирусов (семейство РНК-содержащих вирусов, заражающих преимущественно позвоночных), который поражает клетки иммунной системы человека. Через несколько недель с момента заражения начинают вырабатываться антитела к ВИЧ.
Показания на проведение исследования
Показаниями для назначения анализа является подготовка к госпитализации и плановому оперативному вмешательству. В профилактических целях следует провести исследование при подозрении на заражение при половом контакте. В первую очередь это касается лиц групп риска: употребляющих наркотики, вводимые внутривенно, часто меняющих половых партнеров и не использующих средств защиты.
Вирус иммунодефицита человека размножается в организме человека достаточно медленно, и количественный результат в отношении антигенов и антител к вирусу можно получить, как правило, не ранее чем через 3-6 недель после инфицирования. При этом клинические симптомы заболевания еще отсутствуют.
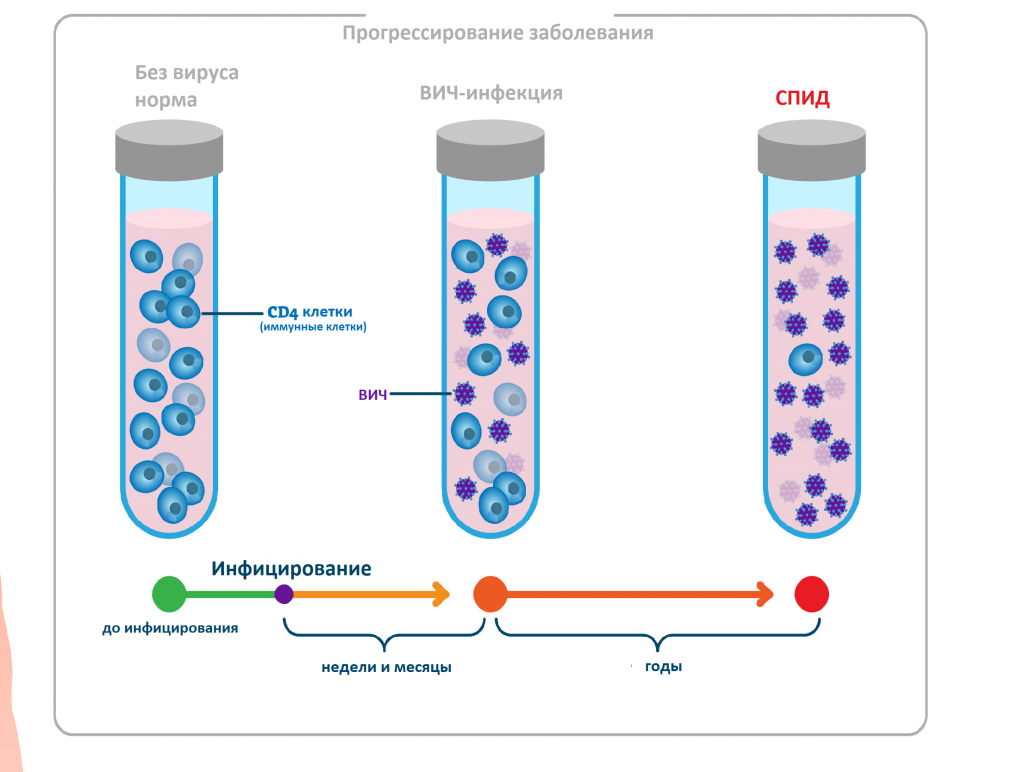
Через три месяца антигены ВИЧ и антитела к вирусу определяются практически у всех заболевших. Благодаря появлению новых комбинированных тест-систем четвертого поколения получение точного результата качественного анализа на ВИЧ-инфекцию возможно уже через две недели с момента попадания вируса в организм. При этом исследовании выявляют антиген р24 ВИЧ – белок вирусного капсида (внешней оболочки вируса).
Анализ на антитела к ВИЧ 1/2 и антиген ВИЧ 1/2 назначают на этапе планирования и при ведении беременности, когда возможна передача вируса плоду. Анализ проводят и после родов, поскольку ребенок ВИЧ-положительной матери может быть инфицирован во время прохождения через родовые пути и при кормлении грудью.

Лихорадка, потеря веса без объективных причин, повышенная утомляемость, увеличение регионарных лимфатических узлов, потливость, особенно в ночное время, длительный кашель, диарея – эти устойчивые клинические симптомы неясного происхождения, отмечаемые в течение 2-3 недель, также служат показанием к проведению исследования на антитела к ВИЧ 1/2 и антиген ВИЧ 1/2.
Кожные проявления также могут быть симптомом ВИЧ-инфекции, поскольку развиваются на фоне ослабления иммунитета. К их числу относится рецидивирующая герпетическая сыпь, поражающая обширные участки кожи, полость рта, половые органы. Герпес поражает и глубокие слои кожи с развитием язвенно-некротической формы. Образуются язвы и эрозии с последующим образованием рубцов, которых не бывает при обычном герпесе.
Еще один характерный симптом ВИЧ-инфекции – волосатая лейкоплакия, которая связана с активацией латентной инфекции, вызванной вирусом Эпштейна-Барр (что свидетельствует об иммуносупрессии). Заболевание проявляется нитевидными образованиями белого цвета с дальнейшим ороговением пораженных участков языка и слизистой оболочки рта.
Обширные грибковые поражения (в первую очередь дрожжевыми грибками рода Candida) также служат типичным признаком, сопровождающим ВИЧ-инфекцию. Сначала кандидоз поражает слизистую оболочку рта и пищевода, затем распространяется на слизистые желудочно-кишечного и мочеполового тракта. При этом формируются обширные очаги, характеризующиеся болезненностью и склонностью к изъязвлению.
ВИЧ-инфекция может сопровождаться развитием обширного папилломатоза. У ВИЧ-инфицированных женщин папилломы цервикального канала склонны быстро вызывать рак шейки матки.
СПИД-индикаторным заболеванием служит саркома Капоши – многоочаговая сосудистая опухоль, которая поражает кожные покровы и слизистые оболочки. Ее очаги в виде красноватых или буроватых узелков и бляшек сливаются, быстро распространяясь по всему телу. Со временем они образуют опухолевые поля, которые изъязвляются и нагнаиваются.
К числу патологических состояний, которые почти у всех пациентов сопровождают ВИЧ-инфекцию, относят полиаденопатию (увеличение лимфатических узлов). Как правило, в первую очередь увеличиваются под- и надключичные, подбородочные, околоушные и шейные лимфоузлы. В дальнейшем к ним может присоединяться увеличение паховых и бедренных лимфатических узлов. Они могут быть мягкими или плотными на ощупь, безболезненными и подвижными. Иногда несколько лимфоузлов сливаются, образуя своеобразный конгломерат. Воспаление двух и более групп лимфоузлов считают признаком генерализованной лимфаденопатии. Поражение лимфатических узлов может наблюдаться в течение нескольких лет, при этом периоды обострения сменяются ремиссией.
К легочным заболеваниям, сопровождающим ВИЧ-инфекцию, относят туберкулез и пневмонию.
Анализ на антигены и антитела к ВИЧ рекомендуют сделать, если у пациента выявлены заболевания, передаваемые половым путем (сифилис, хламидиоз, гонорея, генитальный герпес, бактериальный вагиноз).
Читайте также:

