Как принимать ванну при микозе
Обновлено: 13.05.2024
В последние годы микозы с их разнообразной локализацией и клиническими проявлениями углубленно изучаются врачами самых различных специальностей. Так, по данным ВОЗ, 20% населения всего мира, т.е. каждый пятый житель планеты, поражены грибковой инфекцией [Аравийский Р.А. и сотр., 2004; Pontes Z.B. et al., 2009]. Широкое распространение грибов в природе, их постоянное присутствие как в окружающей среде, так и в организме обусловливает неизбежность контактов и инфицированность ими человека.
В настоящее время отмечается увеличение числа больных с микотическим поражением ЛОР-органов и, в частности, наружного и среднего уха, включая послеоперационные полости среднего уха. Рост числа больных обусловлен как существенным увеличением факторов риска развития микоза, так и бессистемным неконтролируемым применением местных антибактериальных препаратов при лечении отита. Кроме того, отмечено повышение удельного веса хронического грибкового воспаления с частыми рецидивами, не поддающимися медикаментозной коррекции, что, в свою очередь, приводит к увеличению сроков нетрудоспособности и инвалидизации населения [Гацко Ю.С., 2007, 2008; Тарасова Г.Д., 2007; Лучихин Л.А., 2008]. Это обусловило необходимость проведения настоящего исследования.
С целью определения частоты заболеваемости отомикозом, повышения эффективности диагностики и лечения грибкового поражения уха нами проведено исследование среди жителей г. Москвы, обратившихся в консультативно-диагностическое отделение МНПЦ оториноларингологии ДЗМ. Объект исследования - 1762 больных с воспалительными заболеваниями ушей, которые наблюдались и проходили лечение в период с января 2003 г. по декабрь 2007 г. Проведен ретроспективный анализ отчетной документации ЛОР-кабинетов городских поликлиник за 2003-2007 гг., включающий 500 амбулаторных карт больных с хронической воспалительной патологией уха.
Методы исследования: клиническое, эндомикроскопическое, микробиологическое, микологическое, рентгенологическое (включая КТ, МРТ), эпидемиологическое, статистическое.
Микологические исследования у больных отомикозом проводили в два этапа. Сначала применяли экспресс-методы - отомикроскопию (осмотр уха под операционным микроскопом), исследование нативных и окрашенных препаратов в световом и люминесцентном микроскопе с использованием просветляющих растворов, метиленового синего, комплекса красителей Грама. Впервые для быстрого обнаружения грибов при отомикозе нами применен метод окрашивания калькофлюором белым, который связывается с полисахаридами клеточных стенок грибов. Преимущество метода состоит в его простоте, оперативности, низкой стоимости, хорошей специфичности и отсутствии ложноположительных результатов. На основании результатов микроскопии определяли род гриба. Параллельно отбирали материал для микологических исследований, в ходе которых проводился посев патологического отделяемого на жидкие или твердые питательные среды с последующим подсчетом колоний, оценкой интенсивности роста, видовой идентификации и чувствительности к антимикотическим препаратам. Видовую идентификацию дрожжеподобных грибов проводили с помощью тест-систем API 20 (bioMerieux, Франция), плесневых по протоколу MI 38.
Примененный комплексный подход к диагностике отомикоза позволил установить грибковую природу заболевания у 405 из 1762 больных (22,98%), в том числе у 228 женщин (56,3%) в возрасте от 16 до 85 лет (средний возраст - 54,6±2,04 года) и у 177 мужчин (43,7%) в возрасте от 17 до 82 лет (средний возраст - 51,2±3,45 года).
С целью выявления особенностей этиологии, патогенеза, клинической картины и разработки оптимального лечения все больные отомикозом были разделены на 3 группы в соответствии с локализацией воспалительного процесса: 1-я группа - пациенты с наружным грибковым отитом (280 человек), 2-я группа - пациенты с грибковым поражением среднего уха (72 человека) и 3-я группа - пациенты с микотическим поражением послеоперационной полости среднего уха (53 человека). У 157 больных процесс был двусторонним. Длительность заболевания составила от 2 месяцев до 45 лет.
Анализ результатов исследования патогенов при различной локализации микоза выявил следующее. Всего подтверждено поражение грибами 562 ушей (24,9%), при этом монокультура гриба выявлена в 470 случаях, а еще у 92 имелись грибково-грибковые или грибково-бактериальные ассоциации.
В зависимости от локализации процесса выявлены различия. Так, при наружном грибковом отите основными возбудителями являлись плесневые грибы, выявленные у 180 больных (64,3%), при этом на долю рода Aspergillus приходилось 162 наблюдения (57,85%). Дрожжеподобные грибы определены как этиологический фактор в 100 наблюдениях (35,7%), при этом наиболее патогенный вид грибов Candida albicans выделен только у 21 больного.
На втором месте по значимости стоит вид Candida tropicalis, выделенный у 17 больных наружным грибковым отитом. При обследовании 40 больных с помощью метода окрашивания калькофлюором белым и микроскопии мазков в УФ-спектре наличие грибов рода Candida было установлено в 100% случаев при первичном осмотре. У всех пациентов присутствие гриба этого рода было подтверждено при микроскопии окрашенного мазка и при посеве на селективные питательные смеси. Установлена этиопатогенетическая значимость и других видов грибов рода Candida: C. tropicalis, C. krusei, C. sake, C. parapsilosis, C. pseudotropicalis, C. glabrata, C. hellermanii, C. ciferrii, C. dubliniensis, C. famata, C. globosa, C. curvata, C. intermedia, Candida spp. Эти данные важно учитывать при диагностике и лечении отомикоза.
Установлено, что у больных со средним грибковым отитом преобладающими возбудителями являлись дрожжеподобные грибы рода Candidа (79,2%), а доля плесневых грибов составляла 20,8%, что является главным отличием от больных с грибковым поражением наружного уха и послеоперационных полостей среднего уха. Среди грибов рода Candida доля Candida albicans составляла лишь 24,5% от всех видов дрожжеподобных грибов, а доля штаммов Candida non-albicans - 75,5%.
У 15 больных возбудителем среднего отита были различные плесневые грибы: Aspergillus niger - 10 наблюдений, у 2 больных возбудителем воспалительного процесса были грибы Aspergillus fumigatus, и у 2 больных - другие виды аспергилл. У одного больного причиной заболевания являлся гриб рода Mucor.
У больных с грибковым поражением послеоперационных полостей среднего уха преобладающими возбудителями были плесневые грибы, доля которых составила 94,3% от общего числа больных с этой патологией. Доминировали грибы рода Aspergillus, выделенные в 88,67% случаев, тогда как на долю грибов рода Candida пришлось лишь 5,7%. Установленный нами факт, что при микозе послеоперационных полостей среднего уха доминируют плесневые грибы, необходимо учитывать при выборе препарата для лечения.
Объективное клиническое обследование 280 больных с грибковым наружным отитом помогло нам выявить наиболее характерные клинические проявления как при плесневых, так и при кандидозных поражениях. Основными клиническими проявлениями грибкового наружного отита являются боль и окрашенные выделения из уха. При осмотре выявляется патологическое отделяемое в виде казеознонекротических масс, окрашенных в зависимости от гриба-возбудителя. При клиническом обследовании больных с грибковым средним отитом и микозе послеоперационных полостей выявлено, что основными жалобами были ушная боль, шум, наличие выделений, головокружение. Частота характерных жалоб представлена в таблице 1.
Таблица 1. Частота жалоб при локализации микотического процесса в разных отделах уха
Тщательный сбор анамнеза позволил установить факторы, провоцирующие развитие отомикоза. Нами установлено, что в патогенезе заболевания важную роль играет снижение общей противоинфекционной резистентности организма, формирующееся на фоне соматической патологии, например сахарного диабета. Местные факторы представлены в таблице 2.
Таблица 2. Основные факторы, провоцирующие развитие отомикоза у обследованных больных по данным анамнеза
При терапии отомикоза мы придерживались определенных принципов: лечение должно быть направлено не только на грибковую инфекцию, но и на устранение различного рода факторов, играющих роль в патогенезе данного микоза. Нами применялась системная и местная терапия. В ходе лечения проводилась смена препаратов с учетом чувствительности возбудителя.
Анализ течения заболевания показал, что, по сравнению с бактериальным, при грибковом поражении уха длительное время сохраняются патологические выделения, имеющие как специфический, так и неспецифический для микоза характер.
При лечении наружного грибкового отита мы применяли только местные лекарственные формы противогрибковых препаратов групп аллиламинов, азолов и полиенов в виде растворов и кремов. При лечении больных с грибковым средним отитом и поражением послеоперационных полостей среднего уха помимо местных форм применялись системные противогрибковые препараты групп азолов и аллиламинов. Продолжительность лечения составила от 14 до 48 дней. У 355 больных (87,6%) после одного курса лечения достигнуто излечение, подтвержденное микологическими исследованиями. У 50 больных один курс лечения оказался неэффективным, что потребовало проведения повторных курсов противогрибковой терапии. В отдаленном периоде (сроки наблюдения составили от 4-х мес. до 4,5 года) заболевание рецидивировало у 76 больных (18,8%).
Серьезной проблемой при лечении наружного грибкового отита остается изменение состояния кожи, сохраняющееся и после лабораторного излечения, подтвержденного неоднократными результатами микологических исследований.
Согласно рекомендации дерматологов, при терапии экзематозного поражения кожи препаратами выбора являются топические кортикостероиды в виде мазей и кремов, что противоречит концепции лечения грибковых заболеваний, т.к. роль кортикостероидов в развитии поверхностного микоза велика.
В арсенале практического врача имеются комбинированные лекарственные средства, имеющие в своем составе антибактериальные, противогрибковые препараты, кортикостероиды, анестетики.
Примером таких комбинаций являются: клотримазол, гентамицин, бетаметазон (в виде крема и мази Тридерм, Акридерм); изоконазол и дифлукортолон (мазь Травокорт); пимафуцин, натамицин, гидрокортизон (крем и мазь Пимафукорт); клотримазол, хлорамфеникол, беклометазон и лигнокаин (капли Кандибиотик). Однако входящие в их состав азоловые и полиеновые антимикотики, согласно данным наших исследований, высокоэффективны лишь при лечении кандидозного поражения.
Лекарственные формы в виде мази неудобны для самостоятельного применения пациентом при лечении отита, т.к. провести тщательную обработку наружного слухового прохода и послеоперационной полости среднего уха можно лишь под контролем зрения, а самостоятельный туалет уха при поврежденной барабанной перепонке недопустим в связи с высоким риском повреждения структур внутреннего уха.
Таким образом, средством выбора при лечении больных с наружным грибковым отитом и микозом послеоперационной полости среднего уха, вызванным дрожжеподобными грибами, может стать препарат Кандибиотик.
Кандибиотик обладает выраженными местными анестезирующим, противовоспалительным, противоаллергическим, антимикотическим и антибактериальным свойствами. Выпускается в виде ушных капель во флаконах темного стекла по 5 мл в комплекте с пробкой-пипеткой.
В его состав входят: действующие вещества - клотримазол, хлорамфеникол, беклометазона дипропионат, лигнокаина гидрохлорид; вспомогательные вещества - пропиленгликоль и глицерин.
Клотримазол - противогрибковое средство для местного применения из группы производных имидазола. Нарушает синтез эргостерола (основной структурный компонент клеточной мембраны грибов), изменяет проницаемость мембраны гриба, способствует выходу из клетки калия, внутриклеточных соединений фосфора и распаду клеточных нуклеиновых кислот. Провоцирует лизис грибковой клетки. Ингибирует трансформацию бластоспор Candida albicans в инвазивную мицелиальную форму. Клотримазол действует главным образом на растущие и делящиеся микроорганизмы. Штаммы грибов, имеющих естественную резистентность к клотримазолу, встречаются редко.
Хлорамфеникол - бактериостатический антибиотик широкого спектра действия, которое связано с нарушением синтеза белка рибосомами. Активен в отношении грамположительных и грамотрицательных бактерий. Ототоксический эффект при его применении не описан.
Беклометазона дипропионат - глюкокортикостероид. Оказывает противовоспалительное и противоаллергическое действие.
Лигнокаина гидрохлорид — местноанестезирующее средство. Вызывает обратимую блокаду проведения импульса по нервным волокнам за счет блокирования прохождения ионов натрия через мембрану.
Показаниями к применению препарата Кандибиотик являются аллергические и воспалительные заболевания уха, в том числе: острый и хронический диффузный наружный отит, острый средний отит, состояние после хирургических вмешательств на ухе.
Применение препарата Кандибиотик противопоказано при перфорации барабанной перепонки, однако входящие в его состав мощный анестетик и кортикостероид делают его препаратом выбора (в комплексном лечении) при остром среднем отите. Результаты исследований подтверждают быстрый обезболивающий эффект при остром среднем отите. Пиковый эффект при применении лидокаина наступает уже на 4-5 минуте после закапывания капель в наружный слуховой проход. А через 10 минут после закапывания интенсивность боли снижается вдвое у всех больных.
Благодаря кортикостероиду, входящему в состав препарата Кандибиотик, удается в короткие сроки уменьшить явления воспаления со стороны кожи наружного слухового прохода.
Противопоказанием к применению препарата Кандибиотик является повышенная чувствительность к компонентам препарата. Вопрос о целесообразности назначения препарата во время беременности должен решаться индивидуально после консультации врача. Несмотря на то, что в клинических и экспериментальных исследованиях отрицательное влияние на здоровье женщины или плода не установлено, не следует использовать препарат в больших количествах и в течение длительного времени.
Нежелательные явления, связанные с применением препарата Кандибиотик, отмечаются редко.
Кандибиотик применяют местно, закапывая по 4-5 капель в наружный слуховой проход больного уха 3-4 раза в день. Улучшение состояния наступает в течение 3-5 дней, курс лечения - 7-10 дней.
Таким образом, при лечении больных с длительно текущим воспалением в наружном и среднем ухе необходимо проведение комплексного микологического обследования патологического отделяемого из уха, включающего микроскопическое и культуральное исследования. При лечении больных отомикозом, вызванным дрожжеподобными грибами, может быть применен препарат Кандибиотик. Применение только местных лекарственных форм допустимо при лечении больных с наружным грибковым отитом. При лечении больных со средним грибковым отитом и микозом послеоперационных полостей среднего уха необходимо применение системных препаратов. Больные, перенесшие отомикоз, нуждаются в диспансерном наблюдении.

Грибки являются частью естественной среды. Они живут в почве, на растениях или деревьях, на кожных покровах, и процветают в теплых, влажных условиях. Существует около 1,5 миллионов различных видов грибов, но только около 300 из них вызывают заболевания у людей.
Любой, кто вступает в контакт с болезнетворными грибками, может заразиться, но люди со слабой иммунной системой, дети до подросткового возраста, более восприимчивы.
Грибковые поражения кожи, слизистых оболочек, волос и ногтей, заразны. Большинство случаев грибковой инфекции кожи вызваны дерматофитами. Дерматофиты атакуют внешние ткани организма, которые содержат кератин (белок, который находится в коже, ногтях и волосах), но не могут вторгаться в клетки.
Можно ли предотвратить распространение заболевания, если в семье кто-то заразился грибковой инфекцией? Безусловно.
Решающее значение для профилактики имеют ежедневная гигиена тела, индивидуальные предметы личной гигиены и чистота в доме. Грибковые инфекции распространяются через контакт, а совместное использование личных вещей с другими членами семьи увеличивает риск распространения спор грибов.

- Не пользуйтесь личными вещами больного: одеждой, полотенцем, тапочками и носками, макияжем и дезодорантом, маникюрными ножницами, расческой и головными уборами.
- Обязательно дезинфицируйте ванну моющим средством. При некоторых грибковых инфекциях нужна тщательная влажная уборка квартиры с моющими средствами - детергентами. Можно использовать пылесос для чистки мягкой мебели.
- Постельное белье и одежду больного стирают отдельно на режиме интенсивной стирки, иногда кипятят в содовом растворе и хорошо проглаживают. Как правило, регулярной гигиенической уборки помещений, ванной, своевременной смены белья и соблюдения правил личной гигиены достаточно, чтобы не заразиться грибковой инфекцией в семье.
- Мытье рук - один из простых, но важных способов защиты от грибковых заболеваний. Многие грибковые заболевания проникают и через другие части тела, такие как ноги, поэтому рекомендуется регулярно принимать душ. Мытье с мылом и водой поможет удалить любые грибковые споры с тела, если вы вступили с ними в контакт. Мойте волосы, хорошо втирая шампунь в кожу головы. Однако некоторые люди плохо переносят ежедневное мытье тела из-за возникновения сухости кожи и сильного раздражения, что может увеличить риск заражения. Грибковые инфекции ногтей иногда могут быть результатом чрезмерного воздействия воды и моющих средств. Здесь важен индивидуальный подход.
- Хорошо просушивайте полотенцем кожу тела после принятия водных процедур, особенно вокруг шеи, между пальцами ног, в области паха и поддерживайте ступни ног в сухом состоянии, потому что ногтевые грибки предпочитают влагу и тепло.
- Нормализуйте питание. Сбалансированное, полноценное питание укрепляет иммунитет, а употребление ацидофильного йогурта помогает победить молочницу.
- Учитесь справляться со стрессом. Помните, что затяжной стресс увеличивает шансы на развитие дрожжевой инфекции.
- Особо следует сказать о микроспории, которой часто заражаются от животных дети до 12 лет. Интересный факт: у рыжеволосых детей микроспория практически не возникает. Современные препараты эффективно излечивают заболевание. Домашние животные тоже проходят курс лечения, после которого полностью излечиваются в течение 1,5 месяцев. Избавляться от своего питомца, как это было еще пару десятилетий назад, к счастью, теперь не надо. Благодаря новейшим ветеринарным препаратам животные быстро выздоравливают, а дети не испытывают психологическую травму, теряя любимого кота или собаку.
Большинство грибковых инфекций являются неприятными и раздражающими заболеваниями, но все они излечимы. Вы можете предотвратить распространение инфекции в доме с помощью разумной гигиены, но всегда обращайтесь за медицинской помощью, если проблема ухудшается.
Дезинфекция в доме
При проведении дезинфекционных мероприятий выбирайте безопасные средства и используйте перчатки, а если необходимо, то и одноразовую маску. Во время санобработки не должны присутствовать дети или домашние животные.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
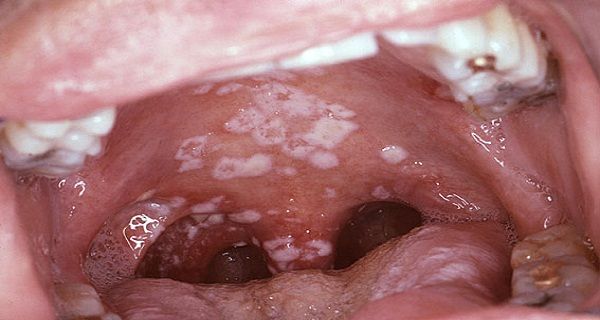
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Флуконазол - триазольное противогрибковое средство, которое ингибирует ферменты грибов и нарушает процесс их роста. В основном Флуконазол подавляет активность грибов рода Candida. Лекарство отличается высокой биодоступностью и хорошей переносимостью.

Флуконазол - показания к применению
Спектр назначений у него очень широкий, поскольку грибковые инфекции могут беспокоить любого человека в случаях, когда у него снижен иммунитет. Кандидоз слизистых оболочек и кожи сам по себе не опасен и легко поддается лечению. К примеру, в легких случаях от молочницы достаточно принять всего одну капсулу Флуконазол однократно. Но проблемы возникают, когда грибок проникает глубоко в органы и ткани, в таких случаях речь идет о системном микозе. К счастью, генерализованная форма встречается редко, и ею занимаются врачи в стационаре. Мы в этой статье перечислим общие показания и сделаем акцент на безрецептурной форме препарата Флуконазол. Несмотря на безопасность и легкость приема препарата, мы все же не рекомендуем заниматься самолечением.
- вагинальный кандидоз;*
- кандидоз на слизистых оболочках полости рта (орофарингиальный кандидоз), кандидоз пищевода;
- кандидоз хронический ротовой полости у пациентов, применяющих зубные протезы;*
- баланит кандидозный (грибковое воспаление на половом органе мужчин);*
- инвазивный (системный) кандидоз;
- кандидурия - (грибки рода Candida в моче);
- кандидоз хронический на коже и слизистых;
- дерматомикозы, включая: дерматофития стоп, туловища, паха, разноцветный лишай и кожный кандидоз, когда назначена системная терапия;
- дерматофития ногтей (онихомикоз), когда терапия другими препаратами невозможна;
- криптококковый менингит;
- кокцидиоидомикоз.
* когда местное лечение не применимо.
В случаях, если иммунная система пациента не справляется, Флуконазол назначают для профилактики рецидивов:
- криптококкового менингита;
- кандидоза ротовой полости и пищевода у ВИЧ-инфицированных больных;
- вагинального кандидоза (если симптомы молочницы появлялись 4 раза в год или более);
- для профилактики кандидоза у больных с длительной нейтропенией (с гемобластозами, проходящими химиотерапию или трансплантацию гемопоэтических стволовых клеток).
Флуконазол для детей - показания
- кандидоз ротовой полости и пищевода;
- системный кандидоз;
- криптококковый менингита и профилактики кандидозных инфекций у детей с ослабленным иммунитетом.
Флуконазол - инструкция по применению
Капсулы проглатывают, запивая водой. Обычно пациенты уточняют, как принимать - до еды или после? В данном случае это не имеет значения, пища не влияет на биодоступность.
- Хронический атрофический кандидоз полости рта при ношении зубных протезов, назначают в дозе 50 мг 1 раз/сут. в течение 2-х недель в сочетании с местным антисептическим лечением.
- Острый вагинальный кандидоз, баланит, осложненный грибами рода Candida, Флуконазол назначают однократно внутрь в дозе 150 мг. Для предотвращения рецидивов вагинального кандидоза применяют 150 мг через каждые три дня – всего 3 дозы (в 1-й, 4-й и 7-й день), далее для поддержания по 150 мг 1 раз в неделю. Поддерживающую терапию при необходимости можно проводить вплоть до 6 месяцев.
- Дерматомикозы. Инфекции кожи, включая дерматофитию стоп, туловища, паховой области, при кандидозных инфекциях доза составляет 150 мг 1 раз в неделю или 50 мг 1 раз в сутки. Продолжительность лечения обычно 2-4 недели, при инфекциях стоп возможна терапия до 6 недель.
- Разноцветный лишай - 300-400 мг 1 раз/нед в течение 1-3 недель или по 50 мг 1 раз в сутки в течение 2-4 недель (в зависимости от схемы пациент покупает дозировку 150 мг или 50 мг).
- Грибок ногтей (онихомикоз) - по 150 мг 1 раз/нед, лечение должно продолжаться до тех пор, пока не произойдет замещение инфицированного ногтя на здоровый. Для этого может потребоваться несколько месяцев.
Как принимать Флуконазол при молочнице?
При этой патологии пациенты могут приобрести лекарство без рецепта и по совету провизора. Если посетить врача, то он уверенно назначит Флуконазол еще до получения результатов анализов на болезнетворные микроорганизмы. Позже при наличии итогов обследования доктору потребуется только скорректировать схему терапии, или продолжить выбранную тактику. Флуконазол в капсулах помогает очень быстро.
При приеме внутрь уровень биодоступности препарата такой же высокий, как и при внутривенном введении, поэтому достаточно принять одну капсулу 150мг однократно, запивая водой. Для того, чтобы симптомы не возвращались, возможен прием по схеме каждые три дня, всего 3 дозы - на 1, 4 и 7 дни.
Флуконазол может начать действовать уже через день. В частности, производитель оригинального препарата Pfizer (Дифлюкан) сообщает конкретно, что облегчение наступает уже через 24 часа. Однако, необходимо советоваться с врачом с тем, чтобы исключить наличие других болезнетворных агентов.

Флуконазол 150 мг
Сама молочница не относится к инфекциям, передающимся половым путем. Кандидоз развивается на фоне сниженного иммунитета, например, после применения антибиотиков, при ношении синтетического белья, в периоды очень жаркой погоды и даже при стрессах. Пациентам во время визита к врачу необходимо сообщить о наличии полового партнера для того, чтобы и ему были назначены профилактические или же лечебные меры.
Часто женщины задают вопрос: может ли появиться цистит от молочницы? В данном случае объективный ответ дает только врач. Развитие цистита на фоне молочницы вполне реальный сценарий, если пациент игнорирует посещение специалиста. Дрожжеподобные грибки попадают из уретры в мочевой пузырь и там вызывают воспаление. Симптомы вагинального кандидоза и цистита могут быть похожи. В дальнейшем инфекция из мочевого пузыря может достигнуть почек и там привести к острой почечной недостаточности. Поэтому терапию надо начинать вовремя. Иногда у женщин нет кандидоза, но он развивается после лечения цистита антибиотиками. Скорректировать неприятный эффект поможет врач.
Можно ли применять Флуконазол при грудном вскармливании и беременности?
Следует избегать применение препарата при беременности, исключение составляют тяжелые или угрожающие жизни системные грибковые инфекции, когда ожидаемая польза терапии для матери превышает возможный риск для плода.
Также нужно использовать надежные методы контрацепции женщинам детородного возраста в период лечения препаратом Флуконазол и как минимум неделю после принятия последней дозы. Поскольку, есть информация о случаях самопроизвольного аборта и появления врожденных патологий у детей, чьи матери получали Флуконазол в дозе 150 мг однократно или повторно в I триместре беременности.
При приеме беременными увеличенных доз длительно в первом триместре, растет и количество пороков у младенцев: искривление бедренных костей, нарушение формирования свода черепа, брахицефалия, нарушение развития лицевой части черепа, волчья пасть, истончение и удлинение ребер, артрогрипоз и врожденные пороки сердца.
Флуконазол проникает в грудное молоко, поэтому запрещено применение при грудном вскармливании .
Можно ли пить Флуконазол при приеме антибиотиков?
Комбинации антибиотиков и противогрибковых средств определяет только врач. Если после проведения лечения антибиотиками у пациента развивается кандидоз, назначение препарата Флуконазол возможно. Но одновременный прием не всегда возможен из-за того, что лекарство активно взаимодействует с другими веществами. В группе риска находятся некоторые антибиотики, сердечно-сосудистые средства, психотропные и многие другие. Поэтому пациенту необходимо сообщать обо всех своих сопутствующих заболеваниях и принимаемых лекарствах.
Противопоказано совместное применение с препаратами
Эритромицин, Цизаприд, Терфенадин, Астемизол, Пимозид, Хинидин
Не рекомендуется использовать с лекарствами
Галофантрин, Амиодарон, Гидрохлоротиазид, Рифампицин, Алфентанил, Амитриптилин, Нортриптилин, Амфотерицин B, Антикоагулянты, Бензодиазепины (короткого действия), Карбамазепин, Блокаторы кальциевых каналов, Невирапин, Циклоспорин, Циклофосфамид, Фентанил, Ингибиторы ГМГ-КоА-редуктазы, Лозартан, Метадон, Нестероидные противовоспалительные препараты (НПВП), Фенитоин, Ивакафтор, Преднизон, Рифабутин.
Полный список взаимодействий читайте в инструкции к препарату.
Побочное действие
Обычно Флуконазол хорошо переносится в рекомендованных дозировках. Тем не менее, описаны случаи нежелательных проявлений со стороны разных систем организма, частоту их можно прочитать в инструкции подробно.
Читайте также:

