Как проявляется болезнь лайма у детей
Обновлено: 24.04.2024
Иксодовые клещевые боррелиозы (ИКБ) представляют собой полиэтиологическую группу зоонозных инфекций из группы спирохетозов, передающихся через укусы иксодовых клещей и характеризующихся склонностью к затяжному и хроническому течению. На протяжении длите
Иксодовые клещевые боррелиозы (ИКБ) представляют собой полиэтиологическую группу зоонозных инфекций из группы спирохетозов, передающихся через укусы иксодовых клещей и характеризующихся склонностью к затяжному и хроническому течению.
Возбудителями ИКБ являются представители комплекса геновидов Borrelia burgdorferi sensu lato, относящиеся к роду Borrelia, семейству Spirochaetaceae. Патогенные для человека геновиды —это Borrelia burgdorferi sensu stricto, Borrelia afzelii, Borrelia garinii. Роль других боррелий в развитии заболевания только обсуждается.
Боррелии характеризуются как грам-отрицательные, подвижные, облигатные внутриклеточные паразиты. Спирохеты содержат несколько мембранных липопротеинов, включая Osp (outer surfase proteins — протеины наружной мембраны), которые обозначаются латинскими буквами от А до F. Именно данная группа липопротеинов лежит в основе серотипирования боррелий и конструирования вакцинных препаратов.
Несмотря на то что инфицироваться могут и домашние животные, включая мелкий и крупный рогатый скот, существование иных механизмов заражения людей, кроме трансмиссивного, не доказано. Поскольку укус клеща безболезненный, только около 50% больных с установленным диагнозом ИКБ указывают на факт присасывания клеща.
Степень эндемичности территории определяется интенсивностью инфицирования клещей: в высокоэндемичных районах инфицированность клещей достигает 40 и более процентов.
Восприимчивость людей к боррелиям высокая. Заболеваемость регистрируется во всех возрастных группах, но чаще болеют лица трудоспособного возраста, в отношении которых можно говорить о профессиональном факторе (охотники, фермеры, работники лесных хозяйств и др.). Заражение городского населения происходит, как правило, в пригородной зоне и связано с сезонными работами на садово-огородных участках, поездками за ягодами, грибами и т. д. В литературе имеются сведения о том, что в городских лесопарковых зонах могут обнаруживаться зараженные боррелиями иксодовые клещи. Связь сезонной активности клещей с первичной заболеваемостью ИКБ показана на рисунке 2.
Иммунитет при ИКБ нестерильный, видоспецифический. Возможны повторные случаи заражения.
Многие стороны патогенеза ИКБ по-прежнему недостаточно изучены. Учитывая склонность заболевания к затяжному и хроническому течению, расшифровка именно этих механизмов имеет наибольшее практическое значение.
В месте инокуляции боррелий происходит их первичное накопление, чему способствуют ингибирование фагоцитоза компонентами слюны клещей и отсутствие специфических антител. Накопление возбудителя в месте входных ворот сопровождается развитием местного воспалительного процесса, что соответствует клинической стадии локализованной инфекции. Из-за медленного формирования естественного иммунитета (максимальные титры антител класса IgM регистрируются только к третьей–шестой неделе болезни, а антител класса IgG — к 1,5–3 мес от начала болезни) достаточно быстро происходит гематогенная диссеминация боррелий, характеризующаяся поражением других органов и систем.
Боррелии способны преодолевать гематоэнцефалический барьер, вызывая поражение ЦНС. Благодаря способности боррелий к внутриклеточному паразитированию у больных регистрируется длительная персистенция возбудителя, которая предопределяет развитие иммунопатологических реакций, лежащих в основе хронических форм заболевания.
Хотя санация организма может происходить на любой стадии развития инфекционного процесса, в случае спонтанного развития высок риск формирования затяжной и хронической формы заболевания.
Инкубационный период при ИКБ варьирует от 5 дней до 1 мес (в среднем 2–3 нед).
Возможно клинически манифестное и латентное течение заболевания. Стадии и варианты, которые выделяют наиболее часто, отражены в таблице 1.
В 70% случаев при ИКБ наблюдается последовательное развитие всех стадий заболевания.
Кожный вариант локализованной стадии ИКБ характеризуется возникновением мигрирующей эритемы (МЭ), визуализирующейся только в месте укуса инфицированного боррелиями клеща. Первоначально на коже появляется небольшое пятно (в большинстве случаев его возникновение не сопровождается чувством зуда и жжения), которое в течение нескольких дней увеличивается в размерах за счет центробежного роста, достигая 15–20 см и более в диаметре. МЭ обычно имеет овальную или округлую форму с четкими контурами. Интенсивность окраски МЭ варьирует от бледно-розовых до насыщенно-красных тонов. По мере периферического роста центральная часть МЭ может бледнеть, формируя характерную классическую кольцевидную форму эритемы, хотя весьма часто бывает гомогенно окрашенной. Края МЭ несколько возвышаются над непораженной кожей. Для МЭ не типично наличие геморрагических элементов сыпи. Изредка в центре МЭ формируются папулы или везикулы, которые могут трансформироваться в язвочки. В 10–30% случаев у больных может выявляться регионарный лимфаденит. На фоне развития МЭ общее состояние изменяется незначительно. В 50% случаев наблюдается повышение температуры, которая обычно не превышает субфебрильных значений. Больные жалуются на слабость, головную боль, недомогание, миалгии и некоторые другие субъективные проявления.
МЭ сохраняется у больного без проведения этиотропного лечения в течение 3–4 нед, после чего наблюдается ее обратное развитие с возможным формированием на месте эритемы небольшой пигментации и шелушения. Спонтанное купирование МЭ не является свидетельством выздоровления больного и может отражать переход в следующую стадию развития ИКБ.
Диагностические критерии мигрирующей эритемы:
Учитывая минимальную выраженность общих проявлений при локализованной форме ИКБ, тяжелое течение заболевания практически не регистрируется.
На фоне проведения этиотропного лечения МЭ быстро уменьшается в размерах и исчезает уже через 3–5 дней.
Безэритемный дебют ИКБ (первично-диссеминированная стадия) отмечается у 20–30% больных. В этих случаях лихорадка наблюдается в 90% случаев и, в отличие от локализованной формы, бывает более выраженной (фебрильной) и длительной, а клинические проявления соответствуют диссеминированной форме болезни.
Для диссеминированной стадии ИКБ характерен полиморфизм клинических проявлений с преимущественным поражением кожных покровов, опорно-двигательного аппарата, нервной и сердечно-сосудистой систем. В то же время частота вовлеченности различных органов и систем в патологический процесс варьирует в широких пределах, что некоторыми исследователями объясняется различными свойствами боррелий.
В типичных случаях начало диссеминированной фазы проявляется развитием лихорадки неправильного типа, выраженной слабости и утомляемости, мышечных и суставных болей. Кроме того, могут выявляться регионарная или генерализованная лимфоаденопатия, гепатит, спленомегалия, гематурия, протеинурия, орхиты и признаки поражения других органов и систем.
Тяжесть течения болезни определяется прежде всего характером и выраженностью органопатологии.
Поражения кожи характеризуются появлением вторичных элементов сыпи, не связанных с входными воротами. Они возникают на других участках кожи, удаленных от места присасывания клеща, имеют меньшие размеры, чем МЭ.
Достаточно редкое кожное проявление ИКБ — доброкачественная лимфоцитома кожи, которая характеризуется появлением единичного инфильтрата, узелка или диссеминированных опухолевидных образований темно-вишневого цвета, внешне напоминающих саркому Капоши. Окраска данных элементов может варьировать от синюшно-красной до буровато-коричневой. Наиболее часто поражаются мочки ушных раковин, ареолы сосков, которые отечны, слегка болезненны при пальпации.
Поражения нервной системы характеризуются широким диапазоном клинических проявлений, среди которых преобладают моно- и полинейропатии (радикулоневриты) с поражением моторных или чувствительных нервных волокон. Клинически поражения периферической нервной системы проявляются парестезиями, снижением мышечной силы и кожной чувствительности, чувством онемения и др. Возможны поражения черепно-мозговых нервов, среди которых наиболее часто регистрируется неврит лицевого нерва. Среди возможных поражений ЦНС описаны лимфоцитарный менингит, подострый энцефалит.
Суставной вариант диссеминированной стадии ИКБ клинически может протекать по артралгическому и артритическому типам с преимущественным вовлечением крупных и средних суставов. Артралгический тип характеризуется летучими болями в суставах без объективных признаков поражения суставов. При артритическом типе выявляются болезненность при движении в суставах с ограничением объема движений, достаточно часто отмечается поражение периартикулярных структур (тендиниты, тендовагиниты, миозиты, фасцииты, периферическая энтезопатия).
Сердечно-сосудистая система страдает достаточно редко (5–8% больных). При этом характерны атриовентрикулярные блокады (наиболее типично), желудочковая тахикардия, имеющие преходящий характер, миокардит. Крайне редко регистрируются перикардит и панкардит.
Офтальмологический вариант как самостоятельный встречается крайне редко и может проявляться конъюнктивитом, эписклеритом, иритом, хориоидитом, панофтальмитом.
Если не проводить лечения, диссеминированная форма может иметь перемежающий характер с последующим переходом в персистирующую стадию ИКБ.
Персистирующая стадия ИКБ по сути является хронической инфекцией. Для нее характерны стойкие полиорганные поражения, выраженность которых определяет тяжесть течения заболевания.
Общие проявления выражены, как правило, слабо и не доминируют в клинической картине, а имеющиеся специфические клинические проявления обусловлены длительной персистенцией боррелий в пораженных тканях.
Еще один вид кожного варианта течения персистирующей стадии ИКБ — локализованные склеродермоподобные изменения кожи, которые имеют различные клинические проявления (диссеминированная поверхностная бляшечная форма склеродермии, атрофодермия Пазини-Пьерини, анетодермия или пятнистая атрофия кожи).
Суставной вариант характеризуется формированием хронического артрита, достаточно резистентного к проводимому лечению. Нередко заболевание протекает по типу моно- или олигоартрита.
Поражения нервной системы проявляются хроническим подострым энцефалитом, прогрессирующим энцефаломиелитом, периферическими нейропатиями, когнитивными и поведенческими расстройствами, нарушениями сна, атаксией.
Среди прочих клинических проявлений описаны дилятационная кардиомиопатия, кератит.
Диагностика
Ввиду полиморфизма клинических проявлений, склонности к затяжному и хроническому течению, диагностика ИКБ может представлять определенные трудности, поэтому она должна основываться на совокупности эпидемиологических, клинических и лабораторных данных [2]. Рутинные методы исследований при ИКБ практически не информативны.
На основании клинико-эпидемиологических данных (без лабораторной верификации) диагноз ИКБ может быть установлен только в локализованной стадии, при наличии у больного следующих критериев: а) документированный укус иксодового клеща; б) развитие в сроки от 5 дней до 4 нед, от момента укуса клеща, зоны эритемы в месте присасывания клеща; в) развитие типичной мигрирующей эритемы диаметром не менее 5 см. Использование серологических методов диагностики на этой стадии процесса имеет ограниченное применение ввиду поздних сроков выработки антител.
Все остальные стадии заболевания требуют обязательной лабораторной верификации, включающей проведение серологического исследования. В качестве серологических методов в РФ применяются реакция непрямой иммунофлюоресценции (н-РИФ), ИФА. Материалом для исследования могут служить сыворотка крови и синовиальная жидкость, что определяется вариантом течения заболевания.
Несмотря на возможность культивирования боррелий на селективной питательной среде Barbour-Stoenner-Kelly (BSK), бактериологический метод в широкой клинической практике не используется из-за значительных методологических трудностей.
Косвенным указанием на возможность инфицирования человека может служить обнаружение боррелий при темнопольной микроскопии в клещах, снятых с пациента.
Круг заболеваний, с которыми необходимо проводить дифференциальную диагностику, определяется стадией болезни и включает инфекционные и неинфекционные заболевания, в клинической картине которых выявляются признаки поражения кожных покровов, опорно-двигательной, нервной и сердечно-сосудистой систем, схожие с ИКБ.
Лечение
Госпитализация больных ИКБ проводится по клиническим показаниям и, как правило, на локализованной стадии болезни не требуется.
Лечение предусматривает проведение комплексной терапии, с обязательным назначением этиотропных и патогенетических средств.
Режим больных ИКБ определяется вариантом и тяжестью течения заболевания. Например, пациентам с поражением ЦНС необходимо строго соблюдать постельный режим, тогда как при поражении других органов и систем возможны некоторые послабления.
Этиотропная терапия больным ИКБ показана вне зависимости от стадии, варианта и тяжести течения заболевания. Проведение этиотропного лечения персистирующей стадии болезни целесообразно только в периоде обострения.
Курс и длительность антибактериальной терапии зависят от стадии и варианта заболевания. На сегодняшний день не существует единых общепринятых стандартов по проведению этиотропной терапии. Ни одна из ныне действующих схем антибактериальной терапии не гарантирует полной элиминации возбудителя. Способ введения антибиотиков (пероральный или парентеральный) определяется вариантом течения ИКБ. Необходимым условием проведением этиотропной терапии является ее длительность (не менее 14–21 дней при пероральном применении и не менее 14–28 — при парентеральном).
В качестве препарата первого выбора стартовой терапии ИКБ выступает доксициклин (юнидокс солютаб, вибрамицин, доксициклин, доксициклин-АКОС, медомицин, тетрадокс), назначаемый по 200 мг per os в сутки (2 раза в день). Препараты резервных групп указаны в таблице 2. Возбудители ИКБ резистентны к действию аминогликозидов, рифампицину, гликопептидным антибиотикам (ванкомицину), фторхинолоновым препаратам и сульфаниламидам, что абсолютно исключает их применение.
Парентеральное введение антибиотиков целесообразно при поражении ЦНС, блокадах проводящей системы сердца высокой степени. В этих случаях препаратами выбора являются цефалоспорины II и III поколений (цефотаксим, цефтриаксон, цефоперазон, цефтазидим) и бензилпенициллин.
Варианты применения этиотропных препаратов при различных формах течения ИКБ представлены в таблице 3.
Примерно в 10% случаев даже своевременное и адекватное этиотропное лечение может быть неэффективным и заболевание приобретает затяжное и хроническое течение.
Патогенетическое лечение проводится по показаниям и предусматривает применение дезинтоксикационной терапии (5% р-р глюкозы, кристаллоидные и коллоидные растворы), нестероидных противовоспалительных препаратов (диклофенак — ортофен, артрозан, диклобене, наклофен, рантен рапид, индометацин — индобене, метиндол), десенсибилизирующей терапии, витаминных препаратов (группы В и С) и др. Эффективность проведенного лечения оценивается по клинико-лабораторным данным.
После перенесенного заболевания больной должен находиться на диспансерном наблюдении не менее 2 лет с проведением полного клинико-лабораторного обследования. Средства специфической профилактики отсутствуют.
По вопросам литературы обращайтесь в редакцию.
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук, доцент
ММА им. И. М. Сеченова, Москва
Что такое болезнь Лайма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут дклещи о 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
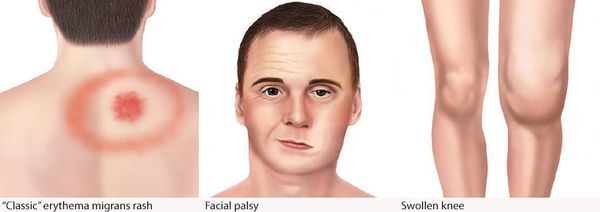
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.

В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.

Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза

Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
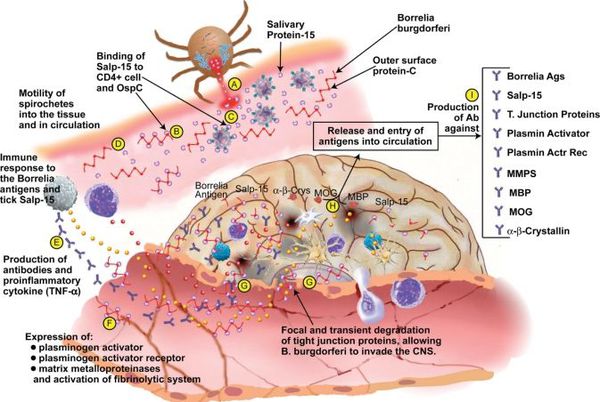
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Описан спектр неврологических осложнений у детей с клещевыми боррелиозами. В исследование были включены дети в возрасте от 0 до 16 лет, госпитализированные с признаками поражения нервной системы на фоне клещевого боррелиоза в период с 2011 по 2015 гг. В
The spectrum of neurological complications in children with Lyme borreliosis is described. The study included children aged 0–16 years who were placed into hospital with signs of affection of nervous system against the background of borreliosis in the period from 2011 to 2015. During the observation, clinical syndromes included: meningitis, mononeuropathy.
Иксодовые клещевые боррелиозы (ИКБ) представляют собой полиэтиологическую группу зоонозных инфекций из группы спирохетозов, передающихся через укусы иксодовых клещей и характеризующихся склонностью к затяжному и хроническому течению. Актуальность ИКБ обусловлена широким его распространением как во всем мире, так и в России [1, 2], массовостью ежегодных новых случаев заболевания, полиморфизмом клинических проявлений [3, 4], способностью заболевания протекать в латентной форме и принимать хроническое течение с длительной утратой трудоспособности [5], недостаточной изученностью эффективности антибиотикотерапии, отсутствием мер специфической профилактики [6].
На долю безэритемных форм болезни приходится от 4% до 32%. При этом у 20–40% заболевших ИКБ отсутствует не только эритема, но и сведения о клещевой инокуляции, что затрудняет своевременное выявление заболевания и способствует позднему проведению этиотропной терапии [7].
Отличительной особенностью у детей является сочетанное поражение нервной системы в виде менингита и паралича Белла [8].
Методы исследования
Больным проводилось клиническое обследование, которое включало ежедневный врачебный осмотр с оценкой неврологического статуса (оценка функции черепных нервов, определение мышечной силы (мышечная сила оценивается в баллах от 0 до 5), общий анализ мочи, крови, ликвора), методом иммуноферментного анализа (ИФА) определялись титры антител к боррелиям в сыворотке крови и ликворе.
Данное исследование одобрено этическим комитетом ИКБ № 1. Согласие родителей пациентов на использование информации из истории болезни получено.
Результаты
Проанализированы истории 4 детей с менингитами. Жалобы, предъявляемые пациентами при поступлении в стационар: упорная головная боль, повторная рвота. При клиническом осмотре у всех пациентов выявлялись положительные менингеальные знаки. Всем проведена люмбальная пункция. Значения ликворограмм указаны в табл. 1.
У 3 пациентов было указание на присасывание клеща, у 2 из них — отмечалась эритема. У 1 пациента отсутствовал факт присасывания клеща, но отмечалась кольцевидная эритема. В среднем менингит развивался на 26-й день от момента присасывания. Госпитализировались дети в среднем на 7-й день от появления общемозговой симптоматики.
Серологические исследования ЦСЖ, сыворотки крови на обнаружение антител классов М, G к боррелиям приведены в табл. 2.
Как видно из табл. 2, антитела класса М в ликворе не определялись, антитела класса G определялись у 2 пациентов в ликворе. В сыворотке крови IgG в диагностическом титре обнаружены у 3 пациентов, у одного пациента определялся только синтез IgM-антител в сыворотке.
Все пациенты получили антибактериальную терапию цефалоспоринами 3-го поколения, введенными внутривенно, в течение 21-го дня. Санация ликвора достигнута у 2 детей на 21-й день от начала болезни, у 2 — на 50-й.
При нейропатиях лицевого нерва дети поступали от 2 до 11 недель от момента присасывания клеща. Эритема отмечена у 5 из 6 пациентов. В табл. 3 указана локализация клещевой эритемы, срок ее возникновения, а также срок развития слабости лицевой мускулатуры от момента присасывания клеща.
Как видно из табл. 3, нейропатии лицевого нерва в большинстве случаев возникают у пациентов с присасыванием клеща в область головы и шеи, однако нейропатии также могут развиваться при других локализациях присасывания.
Серологические исследования на обнаружение антител классов М, G к боррелиям в сыворотке крови указаны в табл. 4.
Все пациенты получали комплексную терапию, включающую антибактериальную терапию, дегидратационную терапию, ноотропную терапию, стимуляторы нервно-мышечной передачи, витамины, физиотерапевтическое лечение, лечебная физкультура, массаж.
Оценка мышечной силы в лицевой мускулатуре при поступлении и выписке у детей с нейропатией лицевого нерва на фоне боррелиоза указана в табл. 5.
Все пациенты выписаны из стационара с полным выздоровлением или улучшением.
Ниже приведены клинические примеры.
Клинический пример № 1
Девочка 5 лет госпитализирована в отделение 27 сентября.
Из анамнеза установлено, что в августе в Ногинском районе Московской области был факт присасывания клеща.
Динамика симптомов:
- 17 сентября — повышение температуры, однократная рвота;
- 20 сентября — головная боль, температура;
- 23 сентября — нормализация температура, сохраняется выраженная головная боль, нарастающая вялость.
Объективно на момент поступления: состояние средней степени тяжести, выраженная головная боль, в области шеи справа эритема диаметром 20 см, положительные менингеальные знаки, очаговой симптоматики нет.
Лабораторные данные:
- клинический анализ крови: лейкоциты 11,5 × 10 9 /л, гемоглобин 147 г/л, тромбоциты 322 × 10 9 /л;
- биохимический анализ крови: АЛТ 10 Е/л, АСТ 32 Е/л, КФК 47 Е/л, ЛДГ 218 Е/л;
- электрокардиография — вертикальное положение электрической оси сердца;
- спинномозговая жидкость: цитоз 533/3 (90% — лимфоциты, 10% — нейтрофилы), сахар 3,1 ммоль/л, белок 0,9 г/л;
- полимеразная цепная реакция крови на вирус клещевого энцефалита, возбудителей эрлихиоза, анаплазмоза и иксодового клещевого боррелиоза — отрицательно;
- серология ЦСЖ на вирусы простого герпеса, вирус Эпштейна–Барр, цитомегаловирус — отрицательно;
- серологическое исследование на иксодовый клещевой боррелиоз: кровь: IgM — отрицательно, IgG — 1,088 (0,34); ЦСЖ: IgM — отрицательно, IgG — 1,797 (0,34).
Проведенное лечение:
- цефтриаксон 100 мг/кг/сут;
- на 9-й день терапии возникла токсико-аллергическая реакция, цефтриаксон отменен, назначен преднизолон до 30 мг/сут;
- доксициклин 100 мг/сут 13 дней per os;
- дегидратационная терапия;
- ноотропная терапия;
- биопрепараты;
- противогрибковые препараты.
Течение заболевания на фоне терапии: эритема исчезла на 3-и сутки от начала антибактериальной терапии, быстро угас менингеальный синдром, купировалась лихорадка. На 11-й день лечения санация ЦСЖ: цитоз 65/3 (лимфоциты 95%, нейтрофилы 5%), белок 0,31 г/л, сахар 2,5 ммоль/л.
Клинический пример № 2
Девочка 7 лет госпитализирована в отделение 14 июня.
Из анамнеза установлено, что 5 мая был факт присасывания клеща в волосистую часть головы в Раменском районе Московской области.
Динамика симптомов:
- 6 июня — эритема на левой щеке;
- 8 июня — головная боль, эритема распространилась на грудную клетку;
- 13 июня — асимметрия лица за счет слабости слева.
Объективно на момент поступления состояние средней степени тяжести, не лихорадит, кольцевидная эритема на коже груди и спины, парез лицевого нерва с оценкой не более 2 баллов, менингеальных знаков нет.
Лабораторные данные:
- клинический анализ крови: лейкоциты 10,6 × 10 9 /л, эритроциты 4,7 × 10 12 /л, гемоглобин 138 г/л, тромбоциты 306 × 10 9 /л, СОЭ 5 мм/ч;
- биохимический анализ крови: АЛТ 16 Е/л, АСТ 24 Е/л, КФК 758 Е/л (норма до 190), СКМВ 29 (норма до 25);
- электрокардиография — без отклонений;
- серологическое исследование на иксодовый клещевой боррелиоз: кровь IgM — 1,393, IgG — 0,894 (0,34).
Проведенное лечение:
- цефтриаксон 100 мг/кг/сут в/в;
- ноотропная терапия;
- стимуляторы нервно-мышечной передачи
- биопрепараты;
- противогрибковые препараты.
Течение заболевания на фоне проводимой терапии: эритема исчезла на 3-и сутки от начала антибактериальной терапии, лихорадки не было. К моменту выписки восстановление объема мимических движений (на 14-е сутки).
По полученным нами данным нейробореллиоз у детей развивается в 5,7% случаев. Из всех описанных в литературе синдромов мы наблюдали серозные менингиты и нейропатии лицевого нерва. Поражения нервной системы могут возникнуть как при эритемной, так и при безэритемной формах клещевого боррелиоза, а также у детей, у которых не установлен факт присасывания клеща. Нейропатии лицевого нерва наиболее часто встречаются при присасывании клеща в область головы и шеи, однако иная локализация присасывания не исключает развитие данной патологии. Терапия парентеральными формами цефалоспоринов 3-го поколения высокоэффективна при данной патологии.
Выводы
- Наличие факта присасывания клеща в период, предшествующий развитию неврологической симптоматики, является убедительным аргументом в пользу нейроборрелиоза.
- Отсутствие эпиданамнеза не исключает возможность развития нейроборрелиоза.
- Отсутствие эритемы не исключает возможность развития нейроборрелиоза.
- Наиболее частым неврологическим осложнением у детей является нейропатия лицевого нерва, менингит.
- Пациенты с нейропатиями лицевого нерва должны обследоваться на иксодовый клещевой боррелиоз.
- Пациенты с серозными менингитами должны быть обследованы на иксодовый клещевой боррелиоз при отрицательных результатах вирусологического исследования на энтеровирусную инфекцию.
Литература
- Коренберг Э. И. Таксономия, филогенетические связи и области формообразования спирохет рода Borrelia, передающихся иксодовыми клещами // Успехи современной биологии. 1996. Т. 116. Вып. 4. С. 389–406.
- White D. J., Chang H. G., Benach J. L., Bosler E. M., Meldrum S. C., Means R. G., Debbie J. G., Birkhead G. S., Morse D. L. The geographic spread and temporal increase of the Lyme disease epidemic // The Journal of the American Medical Association. 1991. Vol. 266 (9). P. 1230–1236.
- Goldberg E. M., Rotondo K. M. Complete antrioventricular block due to Lyme reinfection in a six year-old boy // Medicine & Health Rhode Island. 2010. Vol. 93 (5). P. 158–160.
- Gorson K. C., Kolb D. A., Marks D. S., Hayes M. T., Baquis G. D. Acute brachial diplegia due to Lyme disease // Neurologist. 2011. Vol. 17 (1). P. 27–27.
- Воробьева Н. Н. Клиника, лечение и профилактика иксодовых клещевых боррелиозов. Пермь: Урал-Пресс, 1998. 136 c.
- Коренберг Э. И. Боррелиозы. Руководство по эпидемиологии инфекционных болезней / Под ред. В. И. Покровского. М.: Медицина. Т. 2, 1993. С. 382–392.
- Sood S. K. Lyme disease // Pediatric Infectious Disease Journal. 1999. Vol. 18 (10). P. 913–925.
- Smith I. S., Rechlin D. P. Delayed diagnosis of neuroborreliosis presenting as bell palsy and meningitis // Journal of the American Osteopathic Association. 2010. Vol. 110 (8). P. 441–444.
И. Х. Белялетдинова* , 1
И. В. Митрофанова**
М. И. Прыткова**
С. В. Шахгильдян**
Н. Н. Зверева***, кандидат медицинских наук
* ФБГНУ ИПВЭ им. М. П. Чумакова, Москва
** ГБУЗ ИКБ № 1 ДЗМ, Москва
*** ФГБОУ ВО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
В статье представлены основные сведения, касающиеся клинико-эпидемиологических особенностей клещевых боррелиозов у детей, проживающих на территории Новосибирской области. Наблюдения за показателями заболеваемости фиксируют отчетливый тренд в повышении кол
Иксодовые клещевые боррелиозы (ИКБ) (синонимы: болезнь Лайма, Лайм-боррелиоз) в настоящее время рассматриваются как группа природно-очаговых инфекций, с трансмиссивным механизмом передачи, характеризующаяся полисистемным поражением и большим полиморфизмом клинических проявлений.
До открытия возбудителя ИКБ проявления болезни описывались как отдельные синдромы или самостоятельные заболевания с неясной этиологией: лимфоцитарный менингорадикулит (синдром Баннварта), серозный менингит, хронический артрит, клещевая эритема, лимфоцитома и т. д. (A. Bannwarth, V. Sedlacek и др.). В России нозологическую самостоятельность иксодовые клещевые боррелиозы получили с 1991 года, а с 1992 года — были введены в форму статистической отчетности по инфекционным заболеваниям [1, 2].
Проводимые исследования в самих природных очагах как на территории Российской Федерации, так и в странах Европы показывают увеличение численности клещей и усиление активности циркуляции самого возбудителя [1, 5], что определяет тенденцию к повышению заболеваемости клещевыми боррелиозами в настоящее время.
Этиология клещевых боррелиозов
Сегодня известно (Johnson и соавт., 1984), что спирохеты, вызывающие клещевые боррелиозы, относятся к роду Borrelia. Данный род представляет собой гетерогенную популяцию микроорганизмов и подразделяется на две большие подгруппы:
1) возбудители возвратной клещевой лихорадки: B. recurrentis, B. duttoni, B. parkeri, B. turicatae, B. hermsii, B. miyamotoi и др.;
2) возбудители Лайм-боррелиозов: B. burgdorferi sensu stricto, B. garinii, B. afzelii, B. usitaniаe, B. valaisiana, B. andersonii, B. bissettii, B. japonica, B. tanukii, B. turdi, B. inica.
Указанные виды боррелий вследствие высокого фенотипического и генетического сходства были объединены в единый комплекс B. burgdorferi sensu lato [7]. Хотя этот комплекс сегодня включает до 18 видов Borrelia, только три из них являются явно патогенными: B. afzelii, B. burgdorferi и B. garinii (в том числе B. garinii OspA, тип 4, или B. bavariensis) [8, 9]. Зараженность клещей боррелиями в природных очагах варьирует от 10% до 80% [7, 10, 11]. В Новосибирской области как в природном очаге, так и у больных иксодовыми клещевыми боррелиозами чаще выявляется ДНК Borrelia garinii и Borrelia afzelii.
Основной механизм заражения при ИКБ — трансмиссивный, боррелии попадают в организм человека со слюной инфицированных клещей при кровососании. Пути передачи: трансмиссивный, алиментарный, контактный (через микротравмы кожных покровов при снятии и раздавливании клеща) и трансплацентарный. Сезонность заболевания — весенне-летняя, обусловленная периодом активности клещей. Иммунитет нестерильный, возбудитель способен к длительной персистенции в организме, возможны супер- и реинфекции [11]. После укуса клеща вероятность сероконверсии у человека находится в диапазоне от 3% до 6%. Клинически манифестные формы заболевания возникают в 0,3–1,4% случаев от всех укусов клещей.
Учитывая, что входными воротами инфекции при клещевых боррелиозах является кожа, где происходит размножение возбудителя с последующим лимфогенным распространением его в ближайшие лимфатические узлы и развитием регионарного лимфаденита, в месте присасывания клеща возникает первичный аффект с образованием эритемы [11–13]. Согласно статистическим данным, по мнению и отечественных и зарубежных авторов [3, 14], эритемные формы заболевания наблюдаются в клинической картине ИКБ в 40–70% случаев. При анализе заболеваемости трансмиссивными клещевыми инфекциями 125 детей в возрасте от 1 до 18 лет, проживающих в Новосибирской области, за 13 лет (период с 1999 по 2011 годы), было установлено, что иксодовыми клещевыми боррелиозами заболели 78,5% из них (95 человек). Заболевание протекало в эритемной форме у 94 больных ИКБ (98,9%). Диагноз выставлялся в соответствии с МКБ 10-го пересмотра на основании клинико-эпидемиологических, общеклинических, специфических (серологического — иммуноферментный анализ (ИФА), молекулярно-генетического — полимеразная цепная реакция (ПЦР)) и биохимических методов обследования.
Поражением кожи — мигрирующей эритемой — характеризуется период ранних локализованных проявлений (стадия локальной инфекции) при ИКБ. Эритема обычно возникает через 7–14 дней от момента укуса клеща (от 3 до 30 дней), локализуется вокруг места укуса, имеет округлую или овальную форму и тенденцию к распространению. В месте эритемы возможно возникновение кожного зуда, парестезий, повышение местной температуры. В отсутствие антибактериальной терапии эритема спонтанно угасает в сроки от нескольких дней до нескольких недель (в среднем — около 4 недель). У 10–30% больных мигрирующая эритема сопровождается неспецифическими симптомами, такими как недомогание, субфебрильная температура, кратковременные мигрирующие боли в мышцах и небольших суставах, утомляемость [15].
По нашим данным, в 44 случаях (46,3%) первыми признаками заболевания при ИКБ у детей явилось именно покраснение в месте укуса клеща. При наблюдении за детьми с эритемной формой иксодовых клещевых боррелизов, эритема появлялась в месте укуса клеща в срок до 45 дней (максимально) от момента присасывания клеща к коже, в среднем — на 11 ± 7 день. Размеры эритемы составляли от 1,5 до 20 см (в среднем — 6,6 ± 4 см). В редких случаях отмечался рост эритемы в размерах за период наблюдения. Эритема сохранялась на коже максимально до 36 дней, в среднем 8 ± 5 дней, с момента начала антибактериальной терапии угасала в среднем через 7 ± 4 дней. В 11 случаях (11,6%) эритема угасала с последующим шелушением. В двух случаях отмечалась эритема в виде двойного кольца, у троих детей отмечалось повышение местной температуры в области мигрирующей эритемы. В 5 случаях (5,3%) кожные проявления были представлены экзантемой (петехиальные, крупно- и среднепятнистые элементы сыпи), в сочетании с эритемой в месте присасывания клеща. Во всех пяти случаях сочетания эритемы и сыпи на туловище, у больных отмечалась лихорадка до фебрильных цифр и довольно интенсивные проявления интоксикации.
Наличие мигрирующей эритемы является патогномоничным симптомом клещевого боррелиоза. В последующем происходит диссеминация возбудителя: гематогенно, лимфогенно и периневрально боррелии распространяются на другие участки кожи, во внутренние органы (печень, селезенку, почки, сердце), суставы, оболочки мозга, центральную и периферическую нервную системы.
Генерализация инфекции (стадия диссеминации боррелий) у взрослых наиболее часто характеризуется поражением нервной системы в виде менингорадикулоневрита (синдрома Баннварта): сочетание серозного менингита, радикулита и поражения черепномозговых нервов (чаще всего в виде одно- или двустороннего периферического паралича лицевого нерва). Генерализованная стадия заболевания может протекать также с формированием кардита, лимфоцитомы (доброкачественная опухоль красно-фиолетового цвета), которая обычно локализуется на мочке уха у детей, а у взрослых в области ареол, мошонки, носа и предплечий.
К поздним и персистирующим клиническим проявлениям ИКБ (стадия органных поражений) относятся хронический атрофический акродерматит (acrodermatitis chronica atrophicans of Herxheimer, ACA) и хронический артрит, а также полинейропатии, хронический прогрессирующий менингоэнцефалит и мультифокальный церебральный васкулит, которые характеризуются необратимым неврологическим дефицитом и прогредиентным течением болезни. Обычно такие проявления развиваются не более чем у 5% пациентов, перенесших нейроборрелиоз. Также редко описываются случаи экстрапирамидных нарушений на фоне хронической боррелиозной инфекции. Суставные поражения могут возникать отсроченно, при отсутствии терапии, через несколько месяцев и даже лет после укуса клеща и обычно протекают в виде хронического олигоартрита, с ассиметричным поражением одного из суставов (чаще коленных и локтевых). Хронические формы иксодовых клещевых боррелиозов являются наиболее сложными с точки зрения диагностики и лечения. Это связано с тем, что заболевание имеет неспецифические симптомы, которые могут быть характерны также для заболеваний другой этиологии (например, артрит, энцефаломиелит или периферическая невропатия), которые не позволяют уточнить диагноз при отрицательных или сомнительных лабораторных и клинических критериях.
У детей в течении ИКБ можно выделить следующие клинические особенности.
- Наиболее часто ИКБ заболевают дети в возрасте от 3 до 10 лет.
- Мигрирующая эритема развивается у детей в 70–80% случаев и у большинства больных имеет кольцевидную форму.
- Характерной локализацией эритемы у детей является волосистая часть головы, околоушная область, лицо, верхняя часть туловища.
- Общеинфекционный синдром наблюдается у 60–70% больных ИКБ детей и обычно более выражен, чем у взрослых.
- У большинства больных детей наблюдается увеличение регионарных к месту укуса клеща лимфатических узлов.
- У 10% больных детей с острым течением ИКБ наблюдается вовлечение в патологический процесс мозговых оболочек с развитием серозного менингита.
- Развитие хронического течения после перенесенных острых ИКБ у детей наблюдается в 15–20% случаев.
Диагностика ИКБ
Для постановки диагноза ИКБ необходимо учитывать сведения эпидемиологического анамнеза (присасывание клеща, посещение мест с высокой вероятностью нападения клеща — выезд на природу, выход в лес) с учетом времени года (весенне-осенний период), клинические проявления: появление мигрирующей кольцевидной эритемы, увеличение регионарных лимфоузлов, наличие неврологической, суставной и кардиальной симптоматики.
Более доступны в практическом применении серологические методы диагностики. К наиболее распространенным методам определения антиборрелиозных антител относят иммуноферментный анализ (ИФА и ELISA), метод непрямой иммунофлюоресценции, реакция связывания комплемента, реакция пассивной гемагглютинации, а также иммуноблоттинг.
При ИКБ антитела класса IgM в максимальном количестве вырабатываются к 3–4 неделе болезни, ко второму месяцу появляются антитела класса IgG. У некоторых больных синтез IgM может задерживаться или отсутствовать вообще [3, 7, 11, 16]. Сероконверсия наблюдается у 20–50%, а по некоторым данным, у 80% больных ранним боррелиозом [8]. Наличие IgM-антител к боррелиям в сыворотке крови, как правило, указывает на раннюю инфекцию. Наличие IgG-антител указывает на диссеминацию боррелий или на переход в стадию хронического персистирования. Оба класса антител могут определяться в течение длительного времени (до 10 лет), в том числе и после успешно проведенной антибактериальной терапии [17–19].
С целью повышения диагностической точности американским Центром контроля болезней было предложено проверять положительные или пограничные результаты скрининговых тестов с помощью иммунноблоттинга, используя стандартизированные критерии серопозитивности метода [20]. Основным скрининг-тестом в этой схеме является ИФА. Исследуемые образцы с положительными или сомнительными результатами в ИФА обязательно дополнительно тестируют методом иммунного блоттинга [3, 7, 20, 21]. Согласно этим рекомендациям, серологическое тестирование на болезнь Лайма считается положительным, если в одной сыворотке как скрининговый метод, так и иммунноблоттинг дали положительные результаты. В РФ не имеется таких стандартизированных критериев диагностики, однако, учитывая сложный иммунопатогенез при боррелиозах, не следует основываться для постановки диагноза лишь на одном диагностическом тесте. Расширенное обследование с использованием всех доступных методов дает преимущество, особенно в диагностике безэритемных форм и поздних стадий заболевания, а также позволяет избежать диагностических ошибок, связанных с ложноположительными реакциями.
Своевременная диагностика и раннее назначение этиотропных препаратов являются эффективным средством предупреждения развития органных поражений и хронизации заболевания. Раннее назначение антибактериальной терапии при иксодовых клещевых боррелиозах позволяет достоверно снизить риск развития неврологических, суставных и кардиальных осложнений.
Лечение и профилактика ИКБ
В настоящее время стандартом терапии иксодовых клещевых боррелиозов считается использование у детей старше 8 лет и взрослых пациентов доксициклина (100 мг 2 раза в сутки) или амоксициллина (500 мг 3 раза в сутки) в течение 14 дней при острых ИКБ. При генерализованных формах (нейроборрелиоз) терапия проводится парентеральным введением пенициллина или препаратов группы цефалоспоринов (цефотаксим, цефтриаксон) не менее 14 дней. Эффективность антибактериальной терапии оценивается по характеру клинических проявлений.
Попытки создания вакцин против клещевого боррелиоза были предприняты в США, но оказались неэффективными в связи с большим разнообразием геновидов возбудителя. В настоящее время работы по созданию вакцин продолжаются [22].
Наиболее эффективными профилактическими мерами являются мероприятия по защите от укусов инфицированных клещей при посещении мест их вероятного обитания: специальная одежда, использование защитных репеллентов, акарицидные обработки лесопарковых зон, само- и взаимоосмотры [23]. Укусов клещей также можно избежать путем тщательного осмотра и удаления клещей с домашних животных [24].
При обнаружении клеща необходимо как можно скорее удалить его с помощью пинцета, избегая раздавливания насекомого. Удалять клеща необходимо полностью, поскольку оставшиеся в коже части насекомого могут привести к аллергическим реакциям и вторичной бактериальной инфекции. Использование вазелина при удалении клеща для нарушения функции дыхания у насекомого не является эффективным, поскольку клещи имеют низкую частоту дыхания (3–15 вдохов в час) и время, требуемое для гибели насекомого, может быть достаточным для передачи возбудителя человеку [25].
Возможность и необходимость превентивной антибиотикопрофилактики после укуса инфицированного клеща в настоящее время широко обсуждается отечественными и зарубежными авторами. В США антибиотикопрофилактика после укуса инфицированного клеща проводится, если:
- клещ находился на коже более 72 часов;
- продолжительность питания клеща неизвестна;
- клещ отпал сам после насыщения.
Превентивная антибиотикотерапия не показана, если:
- укус клеща случился вне эндемичных территорий;
- клещ находился на коже менее 24 часов;
- с момента укуса прошло более 72 часов.
Если клещ находился на коже от 24 до 72 часов, вопрос решается в индивидуальном порядке, например, если сделан анализ клеща и он заражен боррелиями. Для антибиотикопрофилактики используется доксициклин 200 мг — однократный прием. Для детей старше 8 лет доза составляет 4 мг/кг массы тела до максимальной 200 мг. Беременным и кормящим женщинам, детям до 8 лет назначают амоксициллин. Время до начала приема антибиотика должно составлять не более 72 часов после удаления клеща.
В России предлагаются следующие варианты антибактериальной профилактики:
- доксициклин в дозе 0,1 г 2 раза в день курсом от 3 до 5 дней, альтернативными препаратами с целью терапии и профилактики ИКБ могут быть ампициллин, азитромицин (Н. Н. Воробьева, Э. И. Коренберг) [12];
- тетрациклин по 0,5 г 4 раза в сутки 5 дней, бензатина бензилпенициллин + бензилпенициллин прокаина + бензилпенициллин 1,2–2,4 млн ЕД внутримышечно однократно, бензатина бензилпенициллин в дозе 2,4 млн ЕД внутримышечно однократно, доксициклин по 0,1 г 2 раза в сутки в течение 10 дней, амоксициллин + клавулановая кислота по 0,375 г 4 раза в сутки в течение 5 дней. Лечение проводят не позже 5-го дня от момента укуса. Риск возникновения заболевания уменьшается до 80% (Ю. В. Лобзин, С. С. Козлов, А. Н. Усков) [26].
Если говорить о выборе оптимального препарата для профилактики ИКБ, то антибиотик, используемый в этих целях, должен обладать, с одной стороны, высокой активностью в отношении боррелий даже при однократном приеме, с другой — благоприятным спектром безопасности. Доксициклин является наиболее часто применяемым для профилактики ИКБ препаратом, так как отвечает обоим требованиям. В целях минимизации риска побочных явлений предпочтительно использовать доксициклин в форме его нейтральной соли — моногидрата, который практически не ассоциирован с развитием кислотозависимых заболеваний ЖКТ (таких, как эзофагит, язва пищевода). Кроме того, доксициклина моногидрат, представленный в форме солютаб, характеризуется максимальным удобством применения, что немаловажно для пациентов, получающих антибиотик без отрыва от повседневной активности.
Резюмируя вышесказанное, можно заключить, что тактика ведения пациентов с риском развития клещевого боррелиоза должна предусматривать рациональное назначение эффективного антибактериального препарата, позволяющего предотвратить заболевание и его потенциальные осложнения.
Литература
И. В. Куимова 1 , доктор медицинских наук, профессор
О. А. Радионова
Е. И. Краснова, доктор медицинских наук, профессор
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск
Abstract. The article reveals the basic information on the clinical and epidemiological characteristics of tick-borne borreliosis in children living in the Novosibirsk region. Observation has indicated a certain tendency of increasing the amount of Ixodes tick-bore borrelioses.
Читайте также:

