Как проявляется менингококковая инфекция у ребенка
Обновлено: 25.04.2024
Менингит у детей – инфекционно-воспалительный процесс, затрагивающий мозговые оболочки. Течение менингита у детей сопровождается общеинфекционным (гипертермией), общемозговым (головной болью, рвотой, судорогами, нарушением сознания) и менингеальным синдромом (ригидностью затылочных мышц, общей гиперестезией, менингеальной позой, положительными симптомами Кернига, Лессажа, Брудзинского, выбуханием большого родничка). Диагностика менингита у детей требует проведения люмбальной пункции, исследования ликвора и крови. Основными принципами лечения менингита у детей являются: госпитализация ребенка, постельный режим, проведение антибактериальной/противовирусной, дезинтоксикационной, дегидратационной терапии.
Общие сведения
Менингит у детей – нейроинфекция, вызывающая преимущественное поражение мягкой мозговой оболочки головного и спинного мозга; протекающая с развитием общеинфекционных, общемозговых, менингеальных симптомов и воспалительных изменений в цереброспинальной жидкости. В структуре педиатрии и детской инфекционной патологии менингитам уделяется повышенное внимание, что объясняется частым органическим поражением ЦНС, высокой летальностью от данной патологии, тяжелыми медико-социальными последствиями. Уровень заболеваемости менингитом среди детей до 14 лет составляет 10 случаев на 100 тысяч населения; при этом около 80% заболевших составляют дети до 5 лет. Риск летальности при менингите зависит от возраста детей: чем младше ребенок, тем выше вероятность трагического исхода.

Причины менингита у детей
Менингиты у детей могут вызываться самыми различными возбудителями: бактериями, вирусами, грибами, простейшими. Наиболее многочисленная группа возбудителей менингита у детей представлена бактериями: менингококком, пневмококком, гемофильной палочкой серогруппы b, стафилококком, энтеробактериями, микобактериями туберкулеза. Вирусные менингиты у детей чаще всего ассоциированы с вирусами ECHO, Коксаки, эпидемического паротита, ветряной оспы, кори, краснухи, полиомиелита, клещевого энцефалита, Эбштейна-Барр, герпеса, энтеровирусами, аденовирусами и др. Менингиты у детей, вызываемые грибами, риккетсиями, спирохетами, токсоплазмой, малярийным плазмодием, гельминтами и другими патогенами, относятся к числу редко встречаемых форм.
Потенциальным источником инфекции служит больной человек или бактерионоситель; инфицирование может происходить воздушно-капельным, контактно-бытовым, алиментарным, водным, трансмиссивным, вертикальным, гематогенным, лимфогенным, периневральным путями.
Развитию менингита у новорожденных детей способствует неблагоприятное течение беременности и родов, гипоксия плода, недоношенность, внутриутробные инфекции. У детей раннего возраста факторами риска развития менингита служат гнойные заболевания различной локализации (отиты, мастоидиты, синуситы, фарингиты, тонзиллиты, гастроэнтероколиты, фурункулы лица и шеи, остеомиелит, эндокардит), ОРВИ, инфекционные заболевания детского возраста, кишечные инфекции, черепно-мозговые травмы. Предрасположенность к менингиту детей первых лет жизни объясняется незрелостью иммунной системы и повышенной проницаемостью гематоэнцефалического барьера. Фоном для развития патологического процесса в оболочках мозга могут служить гипотрофия, дефекты ухода за ребенком, переохлаждение, смена климатических условий, стресс, чрезмерные физические нагрузки.
Для вспышек менингита у детей характерна сезонность (пик заболеваемости приходится на зимне-весенний период) и цикличность (подъем заболеваемости отмечается каждые 10-15 лет).
Патогенез менингита у детей
При первичных менингитах у детей входными воротами для инфекции чаще всего служат слизистые оболочки респираторного или желудочно-кишечного тракта. Проникновение возбудителя в полость черепа и мозговые оболочки происходит гематогенным, сегментарно-васкулярным или контактным путями. Выраженная токсемия и нарастание уровня биологически активных веществ создают условия для повышения проницаемости сосудистых мембран, гематоэнцефалического барьера, проникновения микроорганизмов и их токсинов в ЦНС с развитием серозного, серозно-гнойного или гнойного воспаления мозговых оболочек.
Скопление воспалительного экссудата вызывает раздражение сосудистых сплетений желудочков головного мозга, что сопровождается увеличением продукции цереброспинальной жидкости и увеличением внутричерепного давления. Именно с развитием гипертензионно-гидроцефального синдрома связаны основные клинические проявления менингита у детей. Следствием расширения ликворных пространств и сдавления тканей мозга служит ухудшение перфузии, развитие гипоксии, выход жидкости из сосудистого русла и возникновение отека головного мозга.
При правильном лечении менингита у детей в фазу обратного развития происходит резорбция воспалительного экссудата, нормализация ликворопродукции и внутричерепного давления. В случае нерационального лечения менингита у детей может произойти организация гнойного экссудата и формирование фиброза, следствием чего будет являться нарушение ликвородинамики с развитием гидроцефалии.
Классификация
Первичные менингиты у детей возникают без предшествующего локального воспалительного процесса или инфекции; вторичные менингиты у детей развиваются на фоне основного заболевания и выступают его осложнением.
С учетом глубины поражения в структуре менингитов у детей различают: панменингит – воспаление всех мозговых оболочек; пахименингит – преимущественное воспаление твердой мозговой оболочки; лептоменингит – сочетанное воспаление паутинной и мягкой мозговых оболочек. Отдельно выделяют арахноидит - изолированное поражение паутинной оболочки, имеющее свои клинические особенности.
По выраженности интоксикационного и общемозгового синдрома, а также воспалительных изменений в спинно-мозговой жидкости, различают легкую, среднюю и тяжелую форму менингита у детей. Течение нейроинфекции может быть молниеносным, острым, подострым и хроническим.
В этиологическом отношении, в соответствии с принадлежностью возбудителей, менингиты у детей делятся на вирусные, бактериальные, грибковые, риккетсиозные, спирохетозные, гельминтные, протозойные и смешанные. В зависимости от характера ликвора, менингиты у детей могут быть серозными, геморрагическими и гнойными. В структуре патологии в педиатрии преобладают серозные вирусные и бактериальные (менингококковый, гемофильный, пневмококковый) менингиты у детей.
Симптомы менингита у детей
Независимо от этиологической принадлежности, течение менингита у детей сопровождается общеинфекционными, общемозговыми, менингеальными симптомами, а также типичными воспалительными изменениями ликвора.
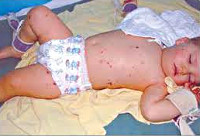
Общеинфекционная симптоматика при менингите у детей характеризуется резким повышением температуры, ознобами, тахипноэ и тахикардией, отказом ребенка от еды и питья. Может отмечаться бледность или гиперемия кожных покровов, геморрагическая сыпь на коже, связанная с бактериальной эмболией или токсическим парезом мелких сосудов. Отдельные неспецифические симптомы встречаются при определенных формах менингита у детей: острая надпочечниковая недостаточность - при менингококковой, дыхательная недостаточность - при пневмококковой, тяжелая диарея - при энтеровирусной инфекции.
Для общемозгового синдрома, сопровождающего течение менингита у детей, типичны интенсивные головные боли, связанные как с токсическим, так и механическим раздражением мозговых оболочек. Головная боль может быть диффузной, распирающей или локализованной в лобно-височной или затылочной области. Вследствие рефлекторного или прямого раздражения рецепторов рвотного центра в продолговатом мозге возникает повторная, не связанная с приемом пищи и не приносящая облегчения рвота. Нарушение сознания при менингите у детей может выражаться в сомнолентности, психомоторном возбуждении, развитии сопорозного состояния или комы. Нередко при менингите у детей возникают судороги, выраженность которых может варьировать от подергиваний отдельных мышц до генерализованного эпиприступа. Возможно развитие очаговой симптоматики в виде глазодвигательных расстройств, гемипареза, гиперкинезов.
К течению гнойного менингита у детей могут присоединяться другие инфекционно-септические осложнения - пневмония, артриты, эндокардит, перикардит, эпиглоттит, остеомиелит, сепсис. Поздними осложнениями со стороны нервной системы могут стать нарушения интеллекта, гипертензионно-гидроцефальный синдром, эпилепсия, параличи и парезы, гипоталамический синдром, поражение черепных нервов (косоглазие, птоз верхнего века, тугоухость, асимметрия лица и др.).
Диагностика менингита у детей
В процессе распознавания менингита у детей для педиатра и детского инфекциониста важен учет эпиданамнеза, клинических данных, менингеальных симптомов. Для правильной оценки объективного статуса ребенка необходимы консультации детского невролога, детского офтальмолога с осмотром глазного дна (офтальмоскопией); при необходимости – детского отоларинголога и нейрохирурга.
Подозрение на менингит у детей является показанием к проведению люмбальной пункции и получению ликвора для биохимического, бактериологического/вирусологического и цитологического исследования. Результаты исследования цереброспинальной жидкости позволяют дифференцировать менингизм и менингит, определить этиологию серозного или гнойного менингита у детей.
С помощью серологических методов (РНГА, РИФ, РСК, ИФА) выявляется наличие и нарастание специфических антител в сыворотке крови. Перспективно ПЦР-исследование спинномозговой жидкости и крови на наличие ДНК возбудителя. В рамках диагностического поиска проводятся бактериологические посевы крови и отделяемого носоглотки на селективные питательные среды.
По назначению консультантов может рекомендоваться расширенное обследование с выполнением нейросонографии через родничок, рентгенографии черепа, ЭЭГ, МРТ головного мозга ребенку.
Дифференциальную диагностику менингита у детей необходимо проводить с субарахноидальным кровоизлиянием, артериовенозными мальформациями головного мозга, ЧМТ, опухолями головного мозга, синдромом Рея, нейролейкозом, диабетической комой и др.
Лечение менингита у детей
Подозрение на менингит является абсолютным показанием к госпитализации детей в инфекционный стационар. В остром периоде детям показан постельный режим; максимальный покой; полноценная, механически и химически щадящая диета; контроль показателей гемо- и ликвородинамики, физиологических отправлений.
Этиотропная терапия менингита у детей предполагает внутримышечное или внутривенное назначение антибактериальных препаратов: пенициллинов, цефалоспоринов, аминогликозидов, карбапенемов. При тяжелом течении менингита у детей антибиотики могут вводится эндолюмбально. До установления этиологии антибиотик назначается эмпирически; после получения результатов лабораторной диагностики проводится коррекция терапии. Длительность антибиотикотерапии при менингите у детей составляет не менее 10-14 дней.
После установления этиологии менингита у детей может осуществляться введение противоменингококкового гамма-глобулина или плазмы, антистафилококковой плазмы или гамма-глобулина и др. При вирусных менингитах у детей проводится противовирусная терапия ацикловиром, рекомбинантными интерферонами, индукторами эндогенного интерферона, иммуномодуляторами.
Патогенетическая подход к лечению менингита у детей включает дезинтоксикационную (введение глюкозо-солевых и коллоидных растворов, альбумина, плазмы), дегидратационную (фуросемид, маннитол), противосудорожную терапию (ГОМК, тиопентал натрия, фенобарбитал). С целью профилактики мозговой ишемии используются ноотропные препараты и нейрометаболиты.
При тяжелом течении менингита у детей показана респираторная поддержка (кислородотерапия, ИВЛ), УФО крови.
Прогноз и профилактика менингита у детей
Прогноз менингита у детей определяется его этиологией, преморбидным фоном, тяжестью течения заболевания, своевременностью и адекватностью терапии. В настоящее время в большинстве случаев удается достичь выздоровления детей; летальные исходы регистрируются в 1-5% случаев. В резидуальном периоде менингита у детей чаще всего отмечаются астенический и гипертензивный синдромы.
Дети, переболевшие менингитом, подлежат наблюдению педиатра, инфекциониста и невролога с проведением инструментальных исследований (ЭЭГ, ЭхоЭГ, ультрасонографии).
В числе мер, направленных на снижение заболеваемости менингитом, главная роль принадлежит вакцинопрофилактике. При выявлении ребенка, больного менингитом в детском учреждении, осуществляются карантинные мероприятия, проводится бакобследование контактных лиц, введение им специфического гамма-глобулина или вакцины. Неспецифическая профилактика менингита у детей заключается в своевременном и полном лечении инфекций, закаливании детей, приучению их к соблюдению норм личной гигиены и питьевого режима (мытью рук, употреблению кипяченой воды и т. д.).
Менингококковая инфекция, без сомнения, является одним из самых опасных инфекционных заболеваний у детей. Несмотря на все достижения современной медицины, достаточно часто случается гибель маленьких пациентов от этого заболевания. Начинается оно в большинстве случаев как обыкновенное ОРВИ, но уже в течение нескольких часов состояние ребенка прогрессивно ухудшается, нарастает специфическая симптоматика, приводя родителей в полную растерянность. Драгоценное время уходит, а запоздалая госпитализация нередко не может компенсировать уже упущенные возможности.

Возбудитель инфекции
Возбудителем данного заболевания является менингококк. Существует 12 серогрупп этой бактерии. Тяжелые формы инфекции вызывают 6 из них (A, B, C, W, Y и X). В России наиболее распространен серотип А. Данный микроб очень хитер: он имеет защитную полисахаридную капсулу, которая окружает его и предохраняет от воздействия иммунной системы человека. Особенно опасна встреча с данным микробом детям до 5 лет. Новорожденные и дети до 3 месяцев, находящиеся исключительно на грудном вскармливании, подвержены заболеванию меньше, так как они защищены материнскими антителами, попадающими к ним через молоко.
Причины
Менингококковая инфекция поражает детей в определенные сезоны, чаще зимой и осенью. При этом каждые 10-15 лет происходят массовые вспышки заболеваемости. Причина вспышек в том, что менингококк с годами мутирует (изменяется), а коллективный иммунитет не успевает приспособиться к его видоизмененной форме.
Инфекция передается только воздушно-капельным путем от человека к человеку, проникая через слизистую верхних дыхательных путей. Источником инфекции может быть как больной любой формой инфекцией, так и ее здоровый носитель. Дети до 3 лет никогда не бывают просто носителями инфекции, они могут только заразиться и переболеть обычно генерализованной формой инфекции.
Наиболее часто распространение инфекции происходит в местах большого скопления людей, преимущественно в детских коллективах (сады, школы, группы развития, оздоровительные лагеря, детские медицинские учреждения).
Носителями или больными, переносящими менингококковый назофарингит (не угрожающая жизни локальная форма инфекции), часто являются пожилые люди. Они могут даже не подозревать об имеющимся у них опасном микробе. Так достаточно часты случаи заболевания маленьких детей генерализованными формами инфекции после посещения и обильных поцелуев у бабушек и дедушек. обладая информацией об этом факте, родители должны пресекать близкие контакты в виде обильных поцелуев в лицо пожилых родственников с детьми первых 5 лет жизни.
В открытом пространстве инфекция долго не живет, поскольку боится:
- солнечных лучей;
- сухой среды;
- холода;
- высоких температур (выше 50 по цельсию).
Во всех этих случаях она просто погибает.

Формы заболевания и симптомы.
Инкубационный период - время от попадания инфекции в организм до появления первых клинических симптомов - составляет от 2 до 10 дней. В среднем, 4 - 5 дней.
В зависимости от возраста ребенка, состояния его иммунной системы и наличия/отсутствия сопутствующих заболеваний может развиться локализованная или генерализованная форма болезни.
К локализованным формам относятся:
Бессимптомное носительство: менингококк остается на слизистой, размножается и периодически выделяется во внешнюю среду. Сам пациент не болеет, но является заразным для окружающих.
Развиваются они в случае, если защитные силы организма справляются с инфекцией, и она не попадает в кровь. Чаще такими формами болеют старшие дети и подростки с хорошим иммунитетом.
К генерализованным формам относятся:
- Менингит
- Менингоэнцефалит
- Менингококковый сепсис - заражение крови (менингококцемия).
Развиваются они, если возбудителю удается преодолеть местную иммунную защиту на слизистых оболочках носоглотки, и он попадает в кровь. С током крови и по лимфатическим сосудам бактерии разносятся по организму, проникают в кожу, почки, надпочечники, легкие, оболочки головного мозга, в сердце. Размножение и гибель менингококков приводит к выбросу эндотоксина — токсичного продукта распада бактерий, который разрушает стенки сосудов, приводя к образованию кровоизлияний на коже и слизистых оболочках. Первоначально они напоминают сыпь - красноватые точки на коже или слизистых полости рта, носоглотки, иногда глаз, а затем принимают типичный вид кровоизлияний, не исчезающих при надавливании, склонных к слиянию, приводящих к формированию участков некроза кожи.
Этот же бактериальный токсин приводит к развитию отека мозга и обширным кровоизлияниям во внутренние органы.
Существуют также смешанные ( сочетание, например, менингита и сепсиса) и редкие формы (менингококковый полиартрит, менингококковая пневмония, перикардит, иридоциклит и др.)
Клиническая картина
Клиническая картина определяется формой заболевания. Локализованный формы отличаются легким, среднетяжелым или даже бессимптомным течением. Генерализованные - практически всегда тяжелое или крайнетяжелое состояние.
Носительство протекает без жалоб, возбудитель обнаруживается только при лабораторном обследовании.
Острый менингококковый назофарингит практически не отличим от ОРВИ (повышение температуры, слабость, головная боль, сонливость, насморк со слизисто-гнойным отделяемым, боли в горле при глотании). Он может закончиться выздоровлением, переходом в носительство или стать причиной развития генерализованных форм заболевания. Появление даже единичных геморрагических высыпаний свидетельствует от генерализации процесса даже при хорошем самочувствии ребенка и требует немедленной госпитализации машиной скорой помощи в инфекционный стационар.
Если заболевание принимает генерализованную форму, то симптоматика меняется. Заболевание развивается крайне быстро. Причем, чем младше ребенок, тем меньше времени есть у медиков на то, чтобы оказать ему помощь.
При менингокоцемии (сепсисе) наиважнейшим симптомом является характерная сыпь в виде пятен сине-багровой окраски, не исчезающих при надавливании, быстро распространяющихся по всему телу и имеющих склонность к слиянию. Эти пятно есть ничто иное, как кровоизлияние. Причем такая сыпь в некоторых случаях может быть первым и единственным признаком инфекции - остальные симптомы попросту не успевают развиться, и ребенок погибает от тяжелейшего инфекционно-токсического шока, причем температура тела может быть даже пониженной
Именно поэтому при обнаружении даже единичного элемента подобного характера даже на фоне хорошего самочувствия ребенка необходимо немедленно вызывать скорую помощь. Менингококковая инфекция - это повод к помещению ребенка в условия реанимации.
Тоже самое касается и различного рода кровотечений, в том числе, и носовых, развившихся у заболевшего ребенка. Любой больной ребенок, переносящий ОРВИ, с кровотечением должен быть немедленно обследован для исключения менингококковой инфекции.
Менингококовый менингит и менингоэнцефалит отличается тяжелым течением в сравнении с вирусными менингитами. Заболевание также развивается крайне быстро. Порой, одних суток достаточно, чтобы получить развернутую клиническую картину.
К симптомам менингита относятся:
- тошнота и отвращение к еде;
- рвота, не связанная с приемом пищи и не приносящая облегчения;
- фебрильная лихорадка
- ничем не купируемая головная боль
- обезвоживание и постоянное чувство жажды;
- свето- и звукобоязнь;
- дезориентация;
- галлюцинации;
- сильная головная боль;
- вынужденная поза - поза "легавой собаки" ( ребенок может лежать с запрокинутой головой и подтянутыми ногами, сильно плакать при попытке изменить положение)
- могут присоединятся судороги и учащение дыхания, связанное с вовлечением в патологический процесс дыхательного центра
- при вовлечении в процесс сосудистого центра развивается брадикардия. Таким образом, наблюдается парадоксальная реакция: замедление ЧСС при повышении температуры тела
При любых подозрениях на менингококковую инфекцию нужно сразу же вызвать скорую помощь.
Диагностика
Менингококковая инфекция у детей проблематично диагностируется из-за схожести начальных симптомов с другими заболеваниями.
Самым информативным методом диагностики считается взятие пробы ликвора (спинномозговой жидкости). После пункции образец исследуют с помощью ряда анализов. В нормальном состоянии ликвор прозрачный, бесцветный, как вода. При поражении инфекцией он мутнеет. Другие показатели ликвора, указывающие на менингококк:
- повышенное содержание белка;
- пониженное содержание глюкозы;
- наличие бактерий менингококка;
- наличие гноя.
Кроме ликвора исследуют кровь, мочу и слизь из носоглотки. В качестве дополнительных методов диагностики используют НСГ (УЗИ головного мозга у младенцев, КТ, ЭЭГ). Лечением занимаются инфекционисты, неврологи, кардиологи, реаниматологи.
Визуально врач может предварительно диагностировать менингококковую инфекцию по характерным высыпаниям на теле ребенка и определить степень тяжести, чтобы правильно выбрать тактику лечения на догоспитальном этапе и этапе транспортировки ребенка в медучреждение.
Лечение
Крайне важно как можно раньше поставить предварительный диагноз и начать лечение на догоспитальном этапе. Ребенку с подозрением на менингококковую инфекцию немедленно (еще дома) вводится антибиотик, подходящий для борьбы с грамм "-" микроорганизмами, и максимально разрешенная для данного возраста доза глюкокртикостероидных гормонов. Далее, ребенок транспортируется строго в лежачем положении в машине скорой помощи (не папа везет. ) в инфекционный стационар. Ребенка несут на носилках, а не он идет своими ногами по лестнице, даже при хорошем самочувствие, так как инфекционно-токсический шок может развиться стремительно.
Для лечения менингококковой инфекции применяют следующие группы препаратов:
- глюкокортикоиды;
- антибиотики, к которым чувствителен возбудитель;
- мочегонные средства;
- противосудорожные;
- медикаменты, повышающие давление;
- препараты для поддержания сердечной деятельности
- препараты, предотвращающие образование тромбов
- витамины;
- иммуномодуляторы.
Проводится мощнейшая дезинтоксикационная терапия.
Когда состояние стабилизируется, врач назначает следующие препараты:
- поливитамины;
- ноотропные препараты;
- средства, улучшающие микроциркуляцию
Для реабилитационного периода подходят различные физиотерапевтические процедуры, например, УВЧ, магнитотерапия, электрофорез, массаж.
Питание во время лечения также играет роль. Нельзя заставлять малыша насильно есть. Пища должна быть сбалансированной, есть нужно небольшими порциями по 5-6 раз в день.
Последствия и осложнения
Менингококк может вызвать ряд серьезнейших осложнений.
К осложнениям острого периода заболевания относятся:
- отек легких;
- токсический шок;
- отек головного мозга;
- острая сердечная недостаточность;
- почечная недостаточность;
- острый отек и набухание головного мозга
- эпендиматит (поражение оболочки, выстилающей желудочки мозга)
К последствиям перенесенного заболевания относятся:
- задержка развития;
- церебрастенический синдром (быстрая утомляемость, ухудшение памяти, снижение познавательной активности);
- неврозоподобные состояния (навязчивые движения, заикания, страхи, головные боли, нарушения сна, головокружения, чрезмерная возбудимость);
- эпилептиформные припадки;
- стойкая очаговая неврологическая симптоматика
Избежать последствий можно при своевременном лечении.
Если ребенок перенес менингококковую инфекцию, то у него вырабатывается стойкий иммунитет. После полного выздоровления малыша его должны осмотреть педиатр и невролог и дать свое заключение. Примерно через месяц после полного излечения ребенка допускают в учебные учреждения. После перенесенной инфекции необходимо наблюдаться у специалистов.
Профилактика
Предотвратить заболевание менингококковым менингитом можно, если сделать прививку. Это не обязательная вакцина и делается она по личному желанию. Однако ее необходимо сделать, если в окружении ребенка кто-то уже болеет менингитом, либо если планируется поездка в страны, где эта болезнь распространена.
Уже заболевшие должны быть помещены в специальные отдельные палаты в инфекционном отделении больницы. Если у ребенка назофарингит, он также должен пребывать на карантине, но можно обойтись домашними условиями.
Чтобы не заразиться менингококком, нужно придерживаться простых мер профилактики:
- избегать мест массового скопления людей в период вспышки менингита;
- укреплять иммунитет;
- следить за гигиеной.
В детских садах должна чаще проводиться влажная уборка. Если больной ребенок находится дома, необходимо чаще проветривать помещение, а также кипятить его одежду и постельное белье, посуду также нужно ополаскивать в кипятке.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Менингококковый менингит – это форма менингококковой инфекции, которая характеризуется гнойным воспалением мягкой и арахноидальной оболочек головного мозга. Заболевание сопровождается типичной триадой клинических признаков (головной болью, лихорадкой и рвотой), менингеальными знаками, общемозговыми и общетоксическими симптомами. Менингит может сочетаться с менингококцемией, осложняться инфекционно-токсическим шоком, недостаточностью надпочечников, энцефалитом. Решающее значение в диагностике играют методы лабораторной идентификации возбудителя. Основу лечения составляет антибактериальная и патогенетическая терапия.
МКБ-10
Общие сведения

Причины
Этиологическим фактором менингококкового менингита является менингококк – Neisseria meningitidis. Это парно расположенная шаровидная грамотрицательная бактерия (диплококк), окруженная капсулой с ресничками. Возбудитель обладает низкой устойчивостью к факторам внешней среды, быстро погибает под действием ультрафиолетовых лучей, высоких и низких температур. Менингококки относятся к аэробам, чувствительны к показателям pH, дезинфицирующим агентам.
Микроб имеет сложную антигенную структуру. Различают 13 серогрупп N. meningitidis, отличающихся составом специфического капсульного полисахарида. Наиболее распространены штаммы групп A, B, C, в последнее время регистрируют рост частоты выявления бактерий с антигенами Y и W-135. Возбудителю присуща высокая изменчивость: он подвергается L-трансформации с потерей капсулы, показывает гетероморфный рост, приобретает резистентность к химиопрепаратам.
Главным фактором патогенности менингококка считается эндотоксин – липоолигосахаридный комплекс, выделяющийся при разрушении микробной клетки. Возбудитель способен вырабатывать и ряд других повреждающих веществ (гемолизин, протеазы, гиалуронидазу), проникать сквозь гематоэнцефалический барьер. Фиксация к назофарингеальному эпителию происходит благодаря ресничкам, а капсула защищает бактерию от механизмов фагоцитоза.
Предрасположенность к развитию менингококкового менингита формируется в условиях снижения местной и общей резистентности организма. Факторами риска признаются врожденный дефицит комплемента, ВИЧ-инфекция, анатомическая или функциональная аспления. Слизистая оболочка носоглотки повреждается при курении и ОРВИ, что повышает риск бактериальной инвазии. Распространению инфекции способствует большая скученность населения.
Патогенез
При размножении менингококка развивается вначале серозно-гнойное, затем гнойное воспаление мягкой и паутинной оболочек. Чаще всего поражаются конвекситальные поверхности и основание головного мозга, иногда процесс распространяется в спинальном направлении. Макроскопически мягкая оболочка выглядит отечной, гиперемированной, мутной, поверхность мозга будто покрыта шапочкой из гноя. Микроскопическая картина представлена выраженной инфильтрацией полиморфноядерными мононуклеарными клетками. Спаечный процесс может вызвать закупорку путей ликворооттока.
Классификация
Согласно клинической классификации менингококковой инфекции, менингит относится к ее генерализованным формам. С учетом выраженности патологического процесса инфекция может протекать в легкой, среднетяжелой, тяжелой или крайне тяжелой формах. Менингит, вызванный N. meningitidis, является гнойным. Клинически он представлен следующими вариантами:
- Классический. Инфекционный процесс имеет изолированный характер, поражаются только мягкая и паутинная оболочки головного мозга.
- Смешанный. Картина менингита дополняется признаками воспаления мозгового вещества (менингоэнцефалита), бактериемией (менингококцемией).
- Осложненный. Сопровождается развитием локальных и системных осложнений, обусловленных влиянием воспалительных изменений или токсинов возбудителя.
По длительности патологический процесс бывает острым (до 3 месяцев), затяжным (до полугода), хроническим (свыше 6 месяцев). В зависимости от локализации пораженных церебральных структур менингит подразделяется на конвекситальный (большие полушария), базальный (нижняя поверхность) и спинальный. Дополнительно выделяют ограниченную и тотальную формы.
Симптомы менингококкового менингита
Началу болезни обычно предшествует назофарингит, но симптомы могут возникнуть внезапно, на фоне полного благополучия. С большим постоянством в клинической картине обнаруживают так называемую менингеальную триаду – головные боли, лихорадку, рвоту. Температура резко поднимается до 40-42° C, сопровождается сильным ознобом. Мучительные головные боли носят диффузный давяще-распирающий или пульсирующий характер, локализуются преимущественно в лобно-теменной области, усиливаются в ночное время, при перемене положения головы, действии внешних раздражителей.
Среди объективных симптомов на первое место выходят менингеальные знаки, которые появляются в самом начале заболевания и быстро прогрессируют. Наиболее постоянными являются ригидность затылочных мышц, симптомы Кернига и Брудзинского (верхний, средний, нижний). У детей отмечают признак Лесажа, выбухание и пульсацию родничка. Пациент принимает вынужденную позу – лежа на боку с запрокинутой назад головой и подтянутыми к животу коленями. Выраженность менингеального синдрома может не соответствовать тяжести патологии.
При неврологическом осмотре часто выявляют асимметрию сухожильных и кожных рефлексов, ослабляющихся по мере нарастания интоксикации, патологические стопные знаки. Базальные менингиты сопровождаются поражением черепных нервов, особенно III, IV, VII, VIII пар. Наличие стойкого красного дермографизма говорит о сопутствующих вегетативных расстройствах. Признаками интоксикации являются вначале тахикардия, а затем относительная брадикардия, гипотония, приглушенность сердечных тонов. У пациентов учащается дыхание, язык обложен грязно-коричневым налетом, сухой.
Осложнения
Крайне неблагоприятным вариантом является молниеносное течение болезни с отеком-набуханием головного мозга. Ситуация угрожает вклинением стволовых структур в большое затылочное отверстие черепа, что ведет к нарушению витальных функций. Медленное разрешение гнойного воспаления опасно развитием гидроцефалии, у детей младшего возраста могут возникать церебральная гипотония, субдуральный выпот.
Результатом тяжелых или сочетанных форм менингококкового менингита становятся инфекционно-токсический шок, острая надпочечниковая недостаточность. При запоздалом или неадекватном лечении гнойный процесс переходит на эпендиму желудочков и мозговое вещество, осложняясь вентрикулитом (эпендиматитом), энцефалитом. В поздние сроки отмечается риск глухоты, эпилепсии, задержки психомоторного развития у детей.
Диагностика
Установить происхождение менингококкового менингита на основании клинических данных удается при его сочетании с бактериемией. На вероятную этиологию изолированных форм болезни косвенно указывает эпидемиологическая и анамнестическая информация (наличие назофарингита, контакт с больным). Точную верификацию патологии обеспечивают лабораторно-инструментальные методы:
- Клинические анализы. Гемограмма показывает выраженный лейкоцитоз со сдвигом формулы влево, анэозинофилию, ускорение СОЭ. В спинномозговой жидкости отмечается полиморфноядерный плеоцитоз, снижение концентрации глюкозы, повышение белка. Изменения в анализе мочи неспецифичны, свидетельствуют о токсических явлениях.
- Бактериоскопия и посев. Менингококки выявляются в нейтрофилах при прямой бактериоскопии окрашенных по Граму мазков. Посев ликвора на сывороточный агар или другие питательные среды дает возможность уточнить культуральные, ферментные, антигенные свойства возбудителя, определить его чувствительность к антибиотикам.
- Серологические тесты. После выделения менингококка идентифицировать его по серогруппам можно при постановке реакции агглютинации. Для обнаружения антител в крови применяют РНГА, экспресс-диагностику проводят с помощью ИФА, методов встречного иммуноэлектрофореза.
- Молекулярно-генетический анализ. В дополнение к стандартным процедурам используют ПЦР, позволяющую выявить бактериальную ДНК. Это быстрый и чувствительный диагностический тест. Особую ценность он приобретает при невозможности выделить возбудителя из ликвора или крови.
- Нейровизуализация. Показаниями для церебральной томографии могут быть нарушения сознания, очаговые неврологические симптомы. КТ головного мозга подтверждает ликворную гипертензию, внутримозговые кровоизлияния, церебральный отек. МРТ с контрастированием предпочтительнее, так как лучше визуализирует менингеальную оболочку, субарахноидальное пространство.
В качестве дополнительного исследования при судорогах для регистрации биоэлектрической активности мозга назначают ЭЭГ. Помощь в диагностическом поиске оказывают офтальмолог (осмотр глазного дна), инфекционист. Заболевание необходимо дифференцировать с менингитами иной этиологии, эпидуральным абсцессом, субдуральной эмпиемой. Следует исключать энцефалиты, острый рассеянный энцефаломиелит, субарахноидальную гематому.
Лечение менингококкового менингита
Любые формы генерализованной инфекции сопряжены с высокой опасностью летального исхода и тяжелых осложнений. Поэтому менингококковый менингит должен рассматриваться как неотложное состояние, требующее срочной госпитализации в профильный стационар. Обычно пациенты сразу попадают в палату интенсивной терапии под круглосуточное наблюдение специалистов. Им показан строгий постельный режим. Основой лечения является фармакотерапия:
- Этиотропная. Центральное место отводится антибиотикотерапии препаратами пенициллинового (бензилпенициллином, ампициллином) или цефалоспоринового ряда (цефтриаксоном, цефотаксимом). Альтернативными медикаментами выступают карбапенемы, хлорамфеникол. Сначала назначается эмпирическая терапия, которая затем корректируется с учетом данных антибиотикочувствительности.
- Патогенетическая. Для купирования отека головного мозга используются глюкокортикоиды, осмотические и петлевые диуретики (маннитол, фуросемид). Гемодинамическая нестабильность и токсикоз требуют инфузионной поддержки (кристаллоидами, коллоидами, плазмой), введения вазопрессоров, оксигенотерапии. В тяжелых случаях проводят экстракорпоральную детоксикацию.
- Симптоматическая. В комплексном лечении менингококкового менингита применяют симптоматические препараты. При судорожной активности показаны антиконвульсанты (диазепам, натрия оксибутират). Высокую лихорадку купируют жаропонижающими средствами.
Выписка из стационара осуществляется при полном клиническом выздоровлении. Все пациенты, перенесшие менингококковый менингит, должны находиться под диспансерным наблюдением невролога с прохождением регулярного обследования. Последствия и остаточные явления устраняются комплексной реабилитацией, которая включает физиотерапию, лечебную гимнастику, когнитивную коррекцию.
Прогноз и профилактика
При своевременной специфической терапии менингококкового менингита прогноз относительно благоприятный, сочетанные и осложненные формы существенно ухудшают исход. Генерализованная инфекция всегда сопряжена с риском жизнеугрожающих состояний – даже на фоне лечения уровень летальности составляет 10-15%. Плохими прогностическими факторами считают очаговую неврологическую симптоматику, нарушение сознания, лабораторные сдвиги (анемию, тромбоцитопению, лейкопению).
Профилактика подразумевает воздействие на все звенья эпидемического процесса. В отношении источника инфекции проводят раннее выявление, изоляцию и лечение больных, санацию носителей. Разорвать механизмы передачи помогают санитарно-гигиенические мероприятия, дезинфекция в очаге. Для создания специфического иммунитета у восприимчивых лиц рекомендуют вакцинацию против менингококковой инфекции. Повышению неспецифической резистентности способствует закаливание, своевременная терапия респираторных заболеваний.
1. Инфекционные болезни. Учебник для студентов медицинских вузов/ Шувалова Е.П., Белозеров Е.С., Беляева Т.В. - 2016.
2. Инфекционные и паразитарные болезни. Учебное пособие для студентов медицинских вузов/ Возианова Ж.И. - 2000.
4. Микробиологическая диагностика менингококковой инфекции и гнойных бактериальных менингитов/ Краева Л.А.// Инфекция и иммунитет – 2011 - №1.

Менингококковая инфекция остается одной из наиболее опасных патологий, вызываемых бактериями. Особенно опасны ее генерализованные формы, например менингококцемия. Состояние больного ухудшается довольно быстро, а процент летальных случаев до сих пор остается высоким. Поэтому важно знать о том, что это такое – менингококцемия, каковы ее симптомы у детей и взрослых.
Что такое менингококковый сепсис?
Менингококцемия (другими словами – менингококковый сепсис) – это патологическое состояние, которое характеризуется выраженными признаками интоксикации. Причиной данного состояния является менингококк – грамотрицательный микроорганизм. Протекать менингококцемия может в легкой, средней и тяжелой степени, также выделяют фульминантную (молниеносную) форму.
Симптомы у детей и взрослых
Менингококцемия чаще встречается у детей в дошкольном и школьном возрасте: это обусловлено пребыванием в больших коллективах и особенностями поведения, способствующими проникновению бактерий на слизистые носа, рта, глаз. У взрослых патология тоже встречается, но гораздо реже.
Менингококцемия обычно развивается как вторичный процесс (сепсис) на фоне первичной менингококковой инфекции, которая может быть локализована в носоглотке, легких или головном мозге. Как таковой инкубационный период у септической формы отсутствует.

Заболевание может возникать и внезапно: нередко пациент или его родители могут назвать точное время возникновения первых симптомов, особенно у детей. Вначале отмечается подъем температуры до высоких цифр – 39 и более градусов. С того момента, как появилась лихорадка, нарастают признаки интоксикации организма:
- выраженная бледность кожи;
- сильная слабость;
- жажда;
- ломота в мышцах и суставах;
- больной отказывается от еды.
При обследовании отмечается снижение цифр артериального давления, учащение дыхания и сердцебиения, одышка. В связи с высокой температурой снижается диурез, могут быть нарушения стула, особенно в детском возрасте. Одним из характерных признаков менингококцемии является кожная сыпь.
Характерные особенности сыпи
Сыпь на коже при менингококковой инфекции является важным диагностическим признаком. Ее отсутствие в большинстве случаев говорит о другой природе заболевания.
Сыпь при менингококцемии появляется в первые сутки от начала заболевания, причем чем раньше образовались первые элементы, тем более худший прогноз. Элементы сыпи локализуются преимущественно на ногах, ягодицах, бедрах, кистях.
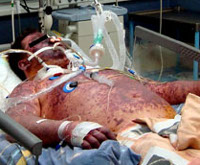
Высыпания вначале имеют пятнисто-папулезный характер, но затем быстро приобретают геморрагический вид. Отдельные элементы имеют неправильную звездчатую форму, размер их от пары миллиметров до нескольких сантиметров. При пальпации можно заметить, что высыпания плотные, немного возвышаются над кожей. В тяжелых случаях геморрагическая сыпь распространяется на все тело, элементы сливаются и образуют обширные кровоизлияния.
На лице сыпь обнаруживается редко, отдельные элементы встречаются на мочках ушей, кончике носа. Если менингококковый сепсис приобретает молниеносный характер, то участки геморрагической сыпи сливаются между собой (чаще на конечностях), формируя обширную зону поражения. Данный признак напоминает внешне высокие сапоги или перчатки, говорит о необратимости изменений, а летальность при этом чрезвычайно высокая.
Кровоизлияния могут находиться на слизистых оболочках: на конъюнктиве, склерах, в ротовой полости. Выраженность поражения кожных покровов, обилие сыпи, скорость ее распространения являются важными параметрами для установления состояния тяжести инфекционного больного.
Мелкие высыпания спустя некоторое время пигментируются, а затем пропадают совсем. Крупные зоны поражения кожи покрываются коркой, которая со временем отторгается с формированием на этом месте рубца. Возможно развитие гангрены и некроза пальцев рук и ног, кистей и голеней, стоп, кончиков ушей и носа.

Молниеносная форма болезни
Наиболее тяжелой формой менингококковой инфекции является молниеносная. Она характеризуется симптомами инфекционно-токсического шока и высокой летальностью.
Молниеносная генерализация инфекции развивается в течение нескольких часов, в особо тяжелых случаях смерть наступает через 3-5 часов от появления первых симптомов.
Признаки молниеносной формы:
- Начинается с подъема температуры более 40 градусов.
- Лихорадка сопровождается выраженным ознобом, болями в костях и мышцах, учащается сердцебиение и дыхание.
- Давление зависит от стадии шока: вначале оно находится в норме или даже повышено, но затем неуклонно снижается.
- На коже в первые часы начала заболевания появляется обильная сыпь, которая быстро распространяется по всему телу. Визуализируются пятна больших размеров, имеющие красновато-синюшный оттенок. Эти пятна смещаются при смене положения больного.
- Постепенно шок переходит в стадию декомпенсации, когда системы организма уже не могут адекватно реагировать на массивную интоксикацию.
- На этом фоне наблюдается падение температуры до нормальных значений и ниже, снижается также и давление.
- Сердцебиение и дыхание учащаются, на фоне выраженной головной боли и интоксикации организма постепенно утрачивается сознание.
- Кожа бледная с цианотичным оттенком.
- У больного возникают судороги: сначала они кратковременные, наблюдаются в икроножных мышцах, а затем приобретают генерализованный характер.
- Постепенно снижается диурез, в терминальной стадии наступает анурия. Могут наблюдаться кровотечения внутренних органов.
Смерть наступает по разным причинам, обусловленным полиорганной недостаточностью и кровоизлияниями.
Неотложная помощь

Основным методом лечения менингококцемии является назначение антибактериальных средств, причем как можно скорее. Препаратом выбора является левомицетина сукцинат, также можно использовать цефалоспорины 3 поколения. Левомицетина сукцинат вводится внутримышечно 4 раза в сутки по 50-100 мл, дозировка подбирается в зависимости от возраста и состояния больного.
Неотложную помощь у детей особенно важно начинать сразу, так как патология у них прогрессирует очень быстро.
При молниеносной форме необходимо срочно начинать неотложные мероприятия. Сразу же нужно обеспечить сосудистый доступ, так как на фоне неуклонного снижения давления это будет сделать сложнее. Пациента переводят при необходимости на аппарат искусственной вентиляции легких. Используют препараты для ликвидации интоксикации:
- физиологический раствор;
- глюкозу;
- раствор Рингера;
- плазму;
- альбумины.
Диуретики (Фуросемид, Лазикс) используются для профилактики развития отека мозга, а также для форсированного диуреза (осторожно использовать при нарушении функции почек). Противосудорожные препарата – Диазепам (0,1-0,15 мл ввести пациенту, при отсутствии эффекта в течение 5 минут – повторить). В некоторых случаях, когда инфекция принимает тяжелое течение, назначаются глюкокортикостероиды. Если на фоне вышеперечисленной терапии давление повысить не удалось, то пациенту внутривенно капельно медленно (можно использовать инфузомат) назначается дофамин.
Лечение
Терапия генерализованной формы менингококковой инфекции включает в себя следующее:
- антибактериальная терапия – этиотропное лечение;
- введение инфузионных растворов для ослабления признаков интоксикации и поддержания нужного ОЦК;
- профилактика возникновения полиорганной недостаточности и других осложнений;
- предупреждение дальнейшего распространения патологического процесса.
Все больные с симптомами, напоминающими менингококцемию, сразу же госпитализируются в стационар, за их близким окружением устанавливается медицинское наблюдение даже при отсутствии симптомов.
Учитывая то, что при менингококцемии велик риск возникновения осложнений, а патология прогрессирует, целесообразна госпитализация пациентов в отделение реанимации. Там осуществляется интенсивное наблюдение за состоянием больных, проводится непрерывное мониторирование жизненно важных показателей. При необходимости осуществляются реанимационные мероприятия.
В том случае, когда состояние больного стабилизировалось, отсутствуют нарушения со стороны гемостаза и функций дыхательной, сердечно-сосудистой и мочевыделительной системы, пациента переводят из отделения реанимации в профильное отделение инфекционной больницы.

Может ли выжить ребенок?
При развитии инфекционно-токсического шока летальность высокая: до 80% – даже при своевременном начале терапии. Причиной смерти являются расстройства микроциркуляции, нарушения функции сердечно-сосудистой, дыхательной и мочевыделительной систем.
При быстром и грамотном назначении лечения менингококцемии прогноз для выздоровления благоприятный, ребенок может выжить даже при молниеносной менингококцемии, однако это в большей мере зависит от вирулентности инфекции, а также иммунитета.
Возможные последствия, которые могут остаться после перенесенной менингококцемии:
- астенический синдром (слабость организма, быстрая усталость, периодические головные боли);
- парезы и параличи;
- эпилепсия (в головном мозге формируется зона, в которой наблюдается патологическое возбуждение в ответ на незначительные воздействия);
- гипертензивный синдром (повышение внутричерепного давления);
- снижение интеллекта, памяти, остроты слуха.
Есть ли различие между менингококцемией и менингококкемией?
В различных литературных источниках можно встретить оба варианта слова, но смысл у них один и тот же. То есть различия между менингококцемией и менингококкемией нет.
Вирусный менингит

Это воспаление мозговых оболочек, которое возникает вследствие проникновения вируса. Заболевание может носить первичный характер, когда поражается только мозг, или же являться осложнением основной патологии (вторичный менингит). Характеризуется сильной головной болью и наличием характерных менингеальных симптомов.
Характер воспалительного процесса при менингите
По анализу и внешнему виду ликвора, а также по состоянию пациента можно установить характер воспалительного процесса и быстро принять лечебные меры.
Гнойный
Тяжелая форма менингита, вызванная бактериями, характеризуется накоплением гнойного экссудата. Вследствие этого нарушается отток спинномозговой жидкости, наблюдаются выраженные признаки интоксикации, нередко нарушается сознание. Требуется назначение высоких дох антибиотика, иначе летальность очень высока – до 95%.
Серозный
Является признаком вирусного менингита. Он протекает благоприятно, часто заканчивается полным выздоровлением. Отличается относительно краткосрочным течением: в первые 2-3 дня от начала симптомов наблюдается острая клиническая картина, а при своевременном лечение улучшение состояния наступает уже на 5-6 сутки.
Симптомы менингита
Признаки воспаления мозговых оболочек следующие:
- выраженная лихорадка (более 39 градусов);
- интоксикация организма;
- сильная головная боль;
- тошнота и рвота, которая не дает облегчения самочувствия;
- фото- и светобоязнь;
- ригидность затылочных мышц и другие менингеальные симптомы.
Прививка против менингококка
Менингококковая инфекция характеризуется относительно высокой летальностью, поэтому целесообразно проводить вакцинопрофилактику. Вакцина не входит в национальный календарь прививок, ее можно поставить в лечебных учреждениях за собственные деньги. Организм в ответ на введенную вакцину вырабатывает антитела, поэтому при встрече с менингококком иммунная система сможет противостоять данному микроорганизму.
Заключение
Менингококцемия является тяжелой формой менингококковой инфекции, характеризуется большой частотой летальных случаев.
Одним из ее характерных признаков является высокая лихорадка и геморрагическая сыпь, появляющаяся в первые сутки от начала болезни.
Лечение заключается в назначении антибактериальных средств и проведении дезинтоксикационной терапии, больной обязательно госпитализируется в стационар.
Вовремя начатое лечение позволяет предотвратить развитие осложнений и увеличить шансы на полное выздоровление больного.
Читайте также:

