Как снять отек с глаз при инфекции
Обновлено: 15.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отечность век: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Отечность век – это патологическое состояние, обусловленное скоплением жидкости в рыхлой подкожно-жировой ткани периорбитальной зоны. Оно может быть единичным или редким, вызванным, например, недостаточным количеством сна. В норме отек век проходит самостоятельно в течение суток. Если же неприятный симптом приобретает постоянную форму, требуется проведение полной диагностики организма.
Отек век в большинстве случаев сигнализирует о развитии в организме серьезных патологических процессов.
Разновидности отеков век
Отечность век может быть классифицирована по нескольким параметрам.
Во-первых, отек может иметь воспалительное (инфекционное, аллергическое) и невоспалительное происхождение. В первом случае отеки век сопровождаются их покраснением, болью, повышением температуры тканей периорбитальной зоны, слезотечением. Для невоспалительных отеков вышеуказанные признаки не характерны.
Во-вторых, отечность век может быть односторонней или двусторонней. Так, односторонний отек чаще является инфекционным, в то время как двусторонние отеки имеют более широкий спектр вызвавших их причин.
В-третьих, отечная ткань может быть мягкой и плотной, что играет немаловажную роль в определении причины развития отеков.
Наконец, отеки век могут быть единственным проявлением отечного синдрома, а могут сочетаться с отеками других локализаций, в т.ч. с отеками, распространенными по всему телу.
Возможные причины развития отечности век
Отек представляет собой скопление избыточного количества жидкости в тканях вне кровеносных и лимфатических сосудов. Существует несколько факторов, способствующих выходу и накоплению жидкости в ткани. К ним относятся:
- высокое давление, создаваемое потоком крови внутри сосудов;
- повышение проницаемости стенки сосуда;
- уменьшение концентрации белков плазмы крови, которые за счет осмотических сил удерживают жидкую часть крови внутри кровеносного сосуда;
- увеличение концентрации белков и неорганических ионов в тканях, притягивающих к себе воду подобно магниту.
Симметричные отеки век, появляющиеся по утрам, могут быть следствием потребления чрезмерного количества жидкости накануне перед сном. Такие отеки обычно исчезают самостоятельно при соблюдении питьевого режима.
При каких заболеваниях возникают отеки век
В первую очередь отеки век могут свидетельствовать о заболеваниях почек:
- гломерулонефрит – воспалительное поражение клубочков почек после перенесенной стрептококковой или иной инфекции;
- вторичное поражение почечных клубочков при сахарном диабете, хронической гипертонической болезни;
- пиелонефрит– заболевание (чаще инфекционно-воспалительного происхождения), характеризующееся повреждением чашечно-лоханочной системы почек и интерстиция;
- тубулоинтерстициальные нефриты – группа заболеваний, первично поражающих канальцы почек, например токсическое поражение почек солями тяжелых металлов;
- иные патологические процессы в почках, приводящие к развитию острого почечного повреждения или хронической болезни почек.
Данное состояние является жизнеугрожающим и возникает в ответ на контакт организма с аллергенами, поступающими с пищей, с вдыхаемым воздухом и т.д.
Плотные стойкие отеки век типичны для микседемы – приобретенной недостаточности функции щитовидной железы, для которой характерно состояние гипотиреоза – снижения концентрации гормонов тироксина и трийодтиронина.
Также отеки развиваются при нарушении синтеза белков плазмы печенью, что имеет место, например, при циррозе печени.
К каким врачам обращаться при появлении отечности век
Поскольку существует множество причин развития отеков, первым врачом, к которому следует обратиться, является врач обшей практики или терапевт . После развернутого клинического, лабораторного и инструментального обследования пациент может быть направлен к узким специалистам - нефрологу (врачу, специализирующемуся на заболеваниях почек), эндокринологу , кардиологу , аллергологу-иммунологу, офтальмологу, гепатологу.
Диагностика и обследование при отеках век
Основная цель диагностики – установить причину появления отеков век. Тщательный клинический осмотр дает врачу много информации. Однако заболевания почек, одна из основных причин развития отечности век, могут иметь слабо выраженные клинические проявления. В этом случае требуется лабораторно-инструментальная диагностика, которая обычно включает следующие исследования.
-
клинический анализ крови с развернутой лейкоцитарной формулой для определения наличия воспалительного процесса в организме;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Такой патологический процесс, как отек сетчатки глаза, сопровождается снижением остроты зрения. Возникает он из-за повреждения сосудов зрительного аппарата. Вылечить заболевание можно с помощью консервативных методов или путем хирургического вмешательства.
Макулярный отек - что это, как возникает?
Макулярный отек сетчатки - это физиологическое состояние, когда в центральной зоне сетчатки (макуле или желтом пятне) скапливается жидкость.

Макула отвечает за четкость нашего зрения. Ее диаметр не превышает 5 мм. При этом в ней сосредоточено скопление клеток, которые обладают светочувствительной функцией. Благодаря этим фоторецепторам формируется центральное предметное зрение.
Сетчатка является одним из главных элементов зрительного аппарата. Она расположена в центральной части глазного яблока. Основной функцией органа является преобразование световых лучей в нервные импульсы, которые впоследствие передаются в головной мозг.
Если сосуды глазного дна были травмированы или в глазу развивается воспалительный процесс, внутри сетчатки начинает скапливаться жидкость и белковые массы. Данный процесс и является макулярным отеком. При этом состоянии у человека нарушается цветовосприятие и резко падает острота зрения.
Причины возникновения отека сетчатки глаза
Отек макулы не является самостоятельным заболеванием. данное патологическое состояние развивается вследствие возникновения других расстройств зрительной системы. Основная проблема накопления жидкости в сетчатке глаза - повышенная проницаемость стенок сосудов. Результатом этого становится выход жидкости из кровеносного русла в межклеточное пространство.

К основным причинам развития отека сетчатки офтальмологи относят:
- Аномалия строения сосудистой сетки глаза;
- Офтальмологические заболевания (глаукома, аметропия, ретинит);
- Травмы зрительного аппарата;
- Тромбы в сосудах;
- Заболевания эндокринной системы;
- Атеросклероз;
- Заболевания почек;
- Снижение остроты зрения на фоне миопии или дальнозоркости;
- Отслойка или истончение сетчатки;
- Вывих хрусталика;
- Высокое внутриглазное давление;
- Инфекционные заболевания (туберкулез, ВИЧ);
- Онкология.
Также есть ряд факторов, которые могут спровоцировать развитие отека сетчатки глаза. К ним относят операции на глазах, аллергию, физические нагрузки, интоксикацию.
Признаки макулярного отека
Длительный отек макулы способствует падению остроты зрения, истончению сетчатой оболочки и разрыву желтого пятна. Пациент может долгое время не замечать патологию, поскольку происходит компенсация ухудшающегося зрения за счет здорового глаза. С увеличением жидкости пациент может заметить следующие симптомы:
- Неспособность четко рассмотреть контуры предметов;
- Размытость изображения;
- Двоение картинки;
- Повышенная светочувствительность;
- Резкое ухудшение зрения;
- Неспособность рассмотреть предметы на разном расстоянии, несмотря на использование корректирующей оптики;
- Метаморфопсия (неправильное восприятие форм, очертаний предметов).

Еще одним признаком данного патологического состояния является искажение цветовосприятия. Человек видит мир в розовых тонах. Помимо этого, пациент может ощущать на себе симптомы основного заболевания, которое стало причиной развития сопутствующей патологии.
На начальной стадии развитии макулярный отек самостоятельно выявить невозможно. Падение остроты зрения и другие симптомы компенсируются здоровым глазом. Диагностировать процесс можно только пройдя обследование зрительной системы. Проверить зрение, выявить дисфункцию работы зрительного аппарата, получить квалифицированное лечение макулярного отека сетчатки глаза можно в клинике ЭЛИТ ПЛЮС.
Разновидности макулярного отека
Существует три вида отека макулярной зоны. Они отличаются механизмом действия, причиной развития, симптомами и клиническими проявлениями.
Диабетический отек
Снижение остроты зрения в этом случае наблюдается у людей, страдающих сахарным диабетом 1-го типа. У таких пациентов развивается диабетическая ретинопатия. Процесс этот может длится более десяти лет. Причиной возникновения патологии является истончение сосудов всего организма и в частности в сетчатке глаза.
В большинстве случаев это заболевание приводит к полной потере зрения. Одним из его проявлений является макулярный отек. Состояние капиллярной сетки ухудшается, сосуды становятся тонкими и хрупкими. В результате плазма попадает в желтое тело, накапливается в нем и провоцирует отечность.

Офтальмологи выделяют два типа диабетического отека сетчатки:
- Фокальный - располагается по краю желтого пятна, не затрагивая его центральную часть. Размер поражения незначительный, намного меньше в диаметре диска зрительного нерва;
- Диффузный - скопление жидкости происходит в центре макулы. Диаметр отека превышает диск зрительного нерва минимум вдвое. В данном случае отчетность провоцирует стремительное снижение остроты зрения и дистрофию сетчатки.
Кистозный макулярный отек глаза
Причиной возникновения этого вида отека является хирургическое удаление катаракты путем лазерной или ультразвуковой факоэмульсификации. После дробления хрусталика и удаления его остатков через микроразрез у пациента может возникнуть отечность глаза. Как правило, она возникает спустя 6-10 недель после вмешательства. Спровоцировать развитие этого процесса может также напряжение, возникающее между сетчаткой и стекловидным телом.

Кистозный макулярный отек также может возникнуть, если у пациента диагностировали:
- Увеит;
- Циклит;
- Онкологию любой области зрительной системы;
- Пигментный ретинит.
Неправильная диагностика и лечение патологии может привести к хронической форме недуга. Важно при первых признаках падения остроты зрения обратиться к офтальмологу и пройти обследование зрительной системы.
Дистрофический макулярный отек
Данная форма симптомы развивается вследствие возрастных изменений в организме. Чаще всего этой формой недуга страдают женщины после сорока лет. Отек развивается по следующим причинам:
- Наследственность;
- Истонченные стенки сосудов;
- Избыточный вес;
- Механические травмы глаз;
- Курение и употребление алкоголя;
- Ухудшение экологии;
- Недостаток в организме витаминов;
- Несбалансированное питание.

Данный вид патологии характеризуется нарушением цветовосприятия и невозможностью правильно определить очертания предметов. Также большинство пациентов отмечают, что испытывают трудности во время чтения.
Диагностика
Скопление жидкости в желтом пятне является серьезной патологией, которая может привести к нарушению центрального зрения или его полной потре. Своевременное выявление заболевания и правильная терапия могут не только предотвратить его прогрессирование, но и восстановить работу зрительной системы. При диагностике офтальмологи используют стандартные и специализированные методы обследования:
- Сбор анамнезе пациента (опрос и выявление симптомов расстройства);
- Проверка остроты зрения (визометрия);
- Измерение полей зрения с помощью специального компьютерного оборудования (периметрия);
- Анализ состояния глазного дна (офтальмоскопия);
- Исследование состояния сосудов и количества жидкости в сетчатке с помощью введения специального красителя (флуоресцентная ангиография);
- Определение толщины каждого участка сетчатой оболочки глаза (оптическая когерентная томография).
Методика выявления заболевания и определения размера отчетности определяется окулистом индивидуально для каждого пациента. Выбранный способ зависит от наличия сопутствующих заболеваний и типа макулярного отека.
Лечение отека сетчатки

Консервативная терапия
Традиционная терапия отека центральной части сетчатой оболочки глаза основывается на применении противовоспалительных лекарственных препаратах. Пациенту могут назначить глазные капли, таблетки или инъекции. В некоторых случаях применяется лечение отека сетчатки глаза уколом (введение препарата непосредственно в полость линзы). В зависимости от ситуации, врач может назначить стероидные или нестероидные противовоспалительные лекарственные средства (кеналог, луцентис).
Лазерная коагуляция
Лечение отека сетчатки лазером применяется, когда патология развивается на фоне сахарного диабета. Лазер не травмирует центральную область сетчатки. Его действие направлено на пораженные сосуды глазного яблока. Под воздействием терапии, сосудистая сетка приводится к коагуляции. Результатом лечения является нормализация жидкостного клеточного обмена и постепенное устранение отека. Несмотря на безопасность процедуры, существуют следующие противопоказания к ее применению:
- Помутнение хрусталика или роговицы;
- Разрастание сосудистой сетки радужки глаза;
- Попадание крови в стекловидное тело;
- Низкая острота зрения (ниже 0,1);
- Истончение роговицы;
- Ретинальное кровоизлияние.
Хирургическое лечение
Если вышеперечисленные методики не дали положительной динамики, офтальмолог назначает операцию по удалению стекловидного тела. Хирургическое вмешательство проводится под местной анестезией и длится около часа. После удаления стекловидного тела в образованную полость вводится вещество-имплант, обладающее схожими свойствами с удаленным органом. Это может быть силикон, специальный солевой раствор или газовый пузырь.
Полностью отек исчезает спустя несколько месяцев после операции. Если процедура была проведена своевременно и без осложнений, пациенту удается в полной мере восстановить функции зрительной системы.
Народные средства
Применение народных средств для лечения отека макулы не является панацей. Любые нетрадиционные рецепты должны быть одобрены офтальмологом. Самолечение не только может не принести положительных результатов, но и усугубить протекание патологии. В сети можно найти несколько народных средств, которые, по убеждению авторов, способны избавить человека от симптомов этой болезни:
- Глазные капли на основе отвара из чистотела;
- Отвар из луковой шелухи и хвои (принимается во внутрь);
- Капли для глаз из василька и тмина.
Эффективность этих средств не доказана ни одним медицинским исследованием. Поэтому без консультации окулиста не стоит проверять их действием на себе.
Профилактика отека сетчатки глаза
Чтобы избежать возникновения патологии, офтальмологи рекомендуют своим пациентам соблюдать такие профилактические меры:
- Людям с сахарным диабетом рекомендуется следить за уровнем сахара в крови;
- Сбалансированно питаться;
- Регулировать артериальное давление;
- Исключить возможность получения травмы глаз;
- Снизить зрительную нагрузку;
- Вести здоровый образ жизни;
- Избегать стрессовых ситуаций.

Чтобы вовремя заметить отек сетчатки глаза или другое офтальмологическое заболевание, необходимо регулярно (не реже одного раза в год) посещать окулиста. Своевременная диагностика поможет вовремя выявить отек и успешно его вылечить.
Полезное видео: Макулярный отек сетчатки глаза
Часто задаваемые вопросы
❓ Почему развивается отек макулы?
✅ Это не самостоятельная патология, а следствие первопричины - основного заболевания. Причинами развития отека могут быть сахарный диабет, офтальмологические расстройства, инфекционные заболевания, травмы глаз, опухоли, дистрофия сетчатой оболочки.
❓ Как возникает отек макулы?
✅ Скопление жидкости в центральной части сетчатой оболочки глаза возникает из-за высокой проницаемости сосудистой сетки. Плазма из капилляров просачивается в межклеточное пространство.
❓ ИВВ - что это такое?
✅ ИВВ - это интравитреальное введение препарата или проще говоря укол в глаз. Данный метод применяется для устранения отека. Он является менее травматичным, чем оперативное вмешательство. С его помощью препарат попадает непосредственно в пораженную область.
❓ Чем опасен макулярный отек?
✅ Патология может привести к воспалению глаз, снижению остроты зрения или слепоте, повышению внутриглазного давления, отслоению фрагментов сетчатой оболочки.
Что такое блефарит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Цыганка Сергея Александровича, офтальмолога со стажем в 11 лет.
Над статьей доктора Цыганка Сергея Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Блефарит — это воспалительное заболевание век, которое в большинстве случаев носит хронический характер. Для лучшего понимания причин и механизмов возникновения данной болезни необходимо иметь представление об анатомии века.
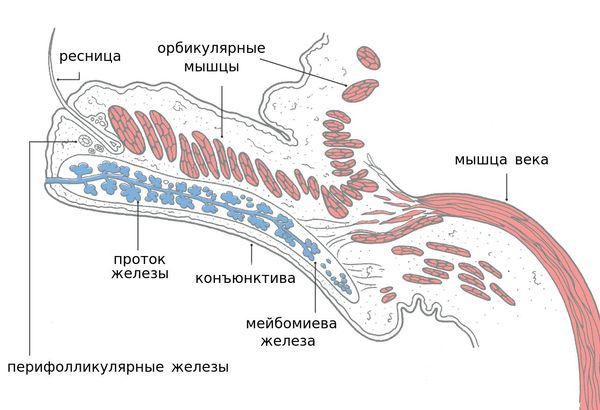
Этиология
Экзогенные причины (внешние)
К заболеваниям, которые могут стать причиной блефарита, относятся бактериальная (обычно стафилококковая) инфекция век или протоков глубоких желёз, при которой обнажаются края век, и некоторые вирусные инфекции (обычно вирус простого герпеса).
Также в некоторых случаях к блефариту может привести применение глазных капель, вызывающих аллергическую реакцию [13] .
Эндогенные причины (внутренние)
Кроме того, достоверно известно, что блефариты иногда являются предвестниками метаболического синдрома и требуют обращения к эндокринологу. Об этом свидетельствуют данные исследования, проводившегося в Тайвани, в котором приняли участие более 50000 исследуемых. [2]
К счастью, всё не так страшно, и зачастую причины возникновения блефарита не такие глобальные. Однако, эти причины, к сожалению, так же часто не решаются раз и навсегда.
В большинстве случаев блефариты — двусторонние заболевания, которые нередко сопровождаются инфекцией, но почти все не являются заразными.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы блефарита
Симптомы блефарита достаточно типичны и не отличаются разнообразием. Зачастую к ним относятся покраснение, зуд, шелушение, отёчность век. К ним также присоединяются симптомы сухости, чувство инородного тела, ощущение песка и раздражения в глазах — всё это следствие синдрома сухого глаза, который очень нередко сопровождает блефариты.
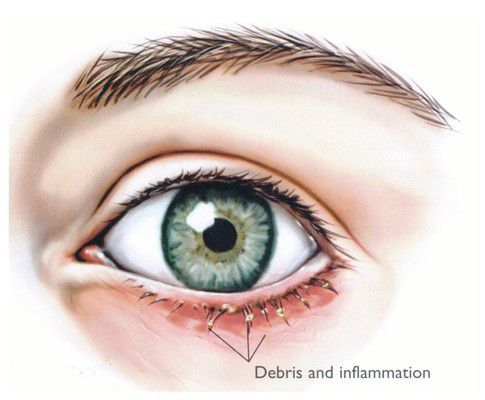
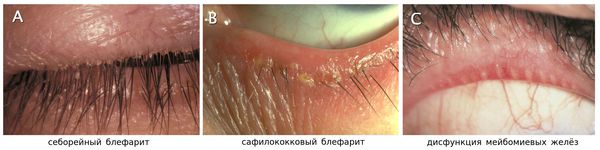
Себорейный блефарит характеризуется меньшим проявлением воспаления, чем стафилококковый блефарит, но с более маслянистым или жирным налётом.
Патогенез блефарита
Точный патогенез блефарита не установлен, однако существует предположение о многофакторности появления данного заболевания.
Считается, что стафилококковый блефарит вызывается стафилококковыми бактериями на поверхности глаз. Исследование глазной флоры у пациентов с диагнозом стафилококковый блефарит выявило, что у 46-51% исследуемых были обнаружены Staphylococcus aureus. [3]
Механизм возникновения блефарита по причине бактерий, со всеми вытекающими неприятными симптомами, изучен не полностью, поэтому может включать как прямое раздражение от бактериальных токсинов, так усиленный клеточно-опосредованный иммунитет к стафилококкам. [4] [5] Есть предположение, что локальное снижение уровня лизоцима и иммуноглобулина способно породить резистентность (сопротивляемость) бактерией к естественным иммунным барьерам. [6]
Дисфункция мейбомиевых желёз является частным диагнозом, который объединяет все разновидности блефаритов. Она характеризуется функциональными аномалиями мейбомиевых желёз и изменённой секрецией, которая играет важную роль в замедлении испарения слёзной плёнки и её сглаживания для обеспечения чёткой оптической поверхности.
Некоторые врачи придерживаются гипотезы, что возникновение блефарита связано с активным размножением кожного клеща демодекс. Но однозначно утверждать, что именно демодекс провоцирует болезнь, нельзя, так как отсутствуют убедительные клинические данные об этом. Скорее всего, появление болезни и размножение демодекса имеет общую причину, поэтому прослеживается такая взаимосвязь. В норме в небольшом количестве клещи демодекс присутствуют на коже всех людей.
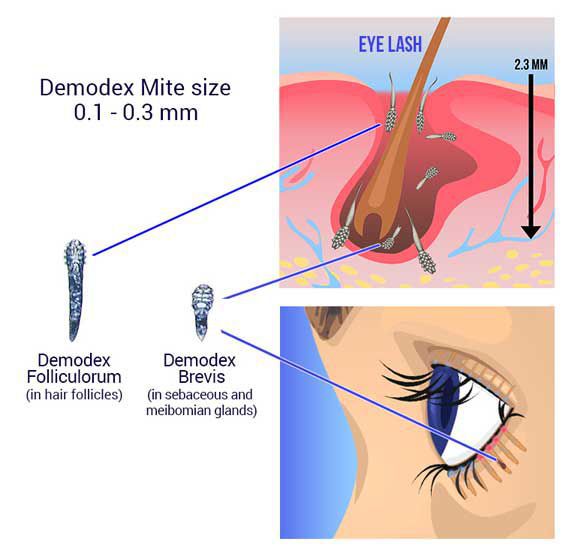
Классификация и стадии развития блефарита
В России выделяют два вида блефарита:
- передний блефарит чаще всего характеризуется вовлечением в процесс ресниц, фолликул вокруг ресниц и переднего края;
- задний (мейбомиевый) блефарит зачастую затрагивает более глубокие структуры, например протоки мейбомиевых желёз.
Передний блефарит в свою очередь подразедляется на стафилококковый и себорейный. Как уже упоминалось в патогенезе, в подавляющем большинстве случаев передний блефарит ассоциирован с бактериальной инфекцией. В случае с себорейный блефаритом виною заболевания являются чешуйки ороговевшей ткани головы или бровей, также возможна комбинация этих двух факторов.
Острый и хронический блефарит
Разделение на острый и хронический блефарит весьма условно. В современной литературе нет такой классификации, подострый блефарит относится к хроническому. Острое состояние — это следствие ранее предшествовавшего хронического блефарита.
Аллергический блефарит
Самый редко встречающийся вид блефарита — аллергический. Чаще всего он является следствием аллергических конъюнктивитов или поражения паразитами.
В некоторых источниках выделяют чешуйчатый, язвенный, демодекозный и угловой блефарит. Такая классификация не имеет отношения ни к практическому опыту врачей, ни к научным исследованиям.
Осложнения блефарита
К наиболее часто встречающимся осложениям блефарита следует отнести (осложнения расположены по мере увеличения опасности):
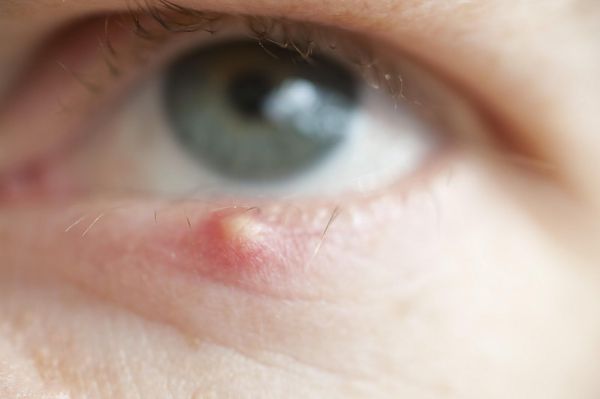
- Халязион — это медленно прогрессирующее образование внутри века, характеризующееся отёком и закупоркой мейбомиевых желёз. Очень часто его путают с ячменём в силу того, что оба заболевания приводят к воспалению (или являются следствием воспаления), отёку и покраснению.
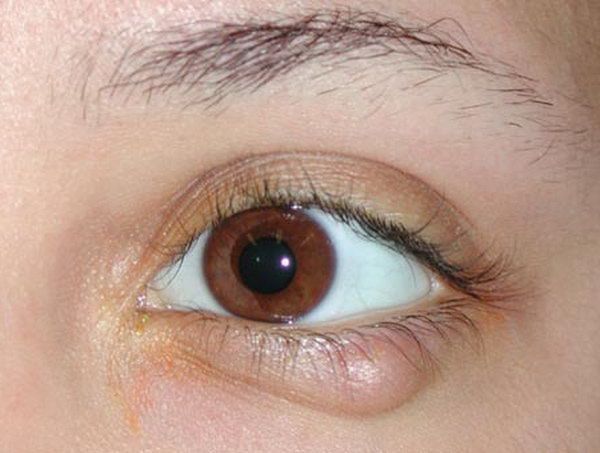
Диагностика блефарита
По косвенным признакам можно установить снижение осмолярности слёзной жидкости, что будет являться следствием синдрома сухого глаза, часто сопровождающего блефарит.
Анализы для выявления клеща (demodex)
В некоторых случаях врач может предложить сделать микроскопическое исследования ресниц для выявления клёща demodex, но целесообразность этого анализа довольно спорная. В остальном, что касается диагностики — доктор опирается на клинические признаки, анамнез и данные осмотра.
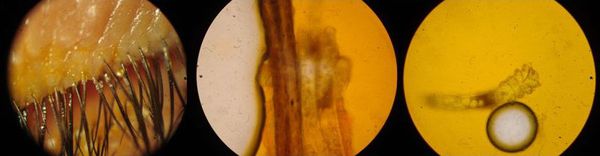
Выявление демодекозного блефарита — это пережитки прошлого, при котором любой зуд в веках ввиду мейбомиевого блефарита трактовался как шевеление клещей. На самом деле зуд связан с воспалением в области желёз, рефлекторно вызывающим желание чесать глаза.
В американской классификации демодекозный блефарит не выделяют, поскольку он не является самостоятельным заболеванием. Диагностику с удалением ресниц и микроскопированием личинок и взрослых особей также не проводят. Клещи живут на подушках, на коже и т. д., бороться с тем, что окружает нас ежедневно, не имеет смысла, поэтому для офтальмологов всего мира этот анализ не играет никакой роли. Как только обострение блефарита устранено, то и количество клещей становится нормальным.
Лечение блефарита
Для лечения блефарита применяют медикаментозную терапию
Медикаментозная терапия
Медикаментозная терапия включает антибиотики местного и системного действия, глюкокортикостероиды местного действия и слезозаместительную терапию.
Антибиотики местного действия
Для передних блефаритов актуален этот метод лечения. В данном случае пациенты могут использовать мазевые формы или формы глазных капель. К сожалению, некоторые пациенты нуждаются в хронической терапии. [9]
Антибиотики системного действия (внутрь)
Существуют данные, подтверждающие, что препараты из группы тетрациклинов и макролидов эффективны в отношении дисфункции мейбомиевой железы. Их действие основано не на прямой борьбе с микроорганизмами, а на снятии воспаления и возможности регулировать липидный обмен. [10]
Глюкокортикостероиды местного действия
Короткие курсы местной терапии стероидами показаны для облегчения симптомов, а в комбинации со специфическими антибиотикам (например комбинация тобрамицин/дексаметазон) — особенно выигрышна ввиду липидостабилизирующих свойств первого препарата из связки. Есть единичные ретроспективные исследования, доказывающие эффективность 0,05% циклоспорина, но эти факты требуют более полного изучения.
Слезозаместительная терапия
Данный метод лечения блефарита весьма распространён, поскольку большинство пациентов с блефаритом имеют проблемы, связанные с быстрым разрывом слёзной плёнки, который может быть неприятен как и самим синдромом сухого глаза, так и усилением самого блефарита ввиду избыточного трения века о недостаточно увлажненную поверхность конъюнктивы.
Применение Омега-3 полиненасыщенных жирных кислот
Согласно рекомендации The international workshop on meibomian gland dysfunction, их употребление может уменьшить частоту и выраженность дисфункции мейбомиевой железы.
LipiFlow
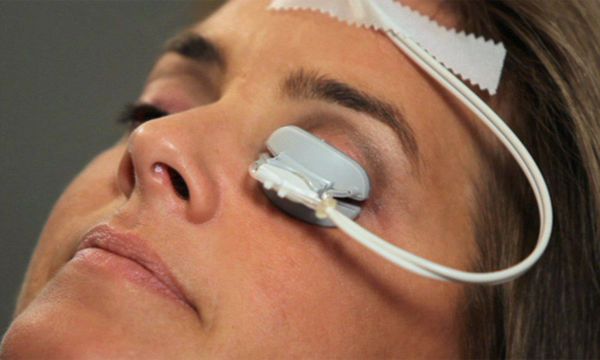
Интрадуктальное зондирование мейбомиевой железы
Эта медицинская процедура, которая крайне редко встречается на территории России, имеет высокую эффективность ввиду устранения первопричины. [12] В мейбомиеву железу проникает зонд, через который вводится лекарственный препарат.
Прочие процедуры и физиотерапия для лечения блефарита
Эффективными будут воздействия, которые сводятся к прогреванию и выдавливанию мейбума. Однако физиотерапия, помимо основного воздействия, имеет второстепенные недостаточно исследованные эффекты. Дарсонвализация и магнитотерапия — бездоказательные методики, их применяют только в странах СНГ.
Диета при блефарите
Некоторые исследователи утверждают, что соблюдение диеты, богатой Омега-3 полиненасыщенными жирными кислотами, благотворно влияет на течение заднего блефарита.
Также рекомендованы продукты:
- льняное масло;
- жирная рыба — лосось, скумбрия, сельдь, сардины и тунец;
- цельные злаки;
- растительный белок, бобы;
- свежие фрукты и зеленые овощи.
Следует пить больше воды, избегать продуктов с трансжирами и насыщенными жирами, ограничить потребление алкоголя [14] .
Рекомендации на время лечения блефарита
Во время лечения блефарита не следует наносить косметику на край века, нужно с осторожностью применять тушь, подкрашивая только край ресниц. Не рекомендуется использовать подводки и тени. Ношение контактных линз не противопоказано, если у пациента не блефароконъюнктивит, или если блефарит не сопряжен с бактериальной инфекцией. Однако важно тщательно следить за чистотой мягких контактных линз, поскольку они могут избыточно загрязняться мейбумом.
Лечение блефарита у детей
У детей блефариты часто сопряжены с нарушением функций ЖКТ. Достоверных данных о прямой связи, как и о патофизиологии процесса нет, но многие специалисты отмечают такую связь. Наиболее часто блефариты сопровождают запоры.
Профилактика и лечение блефарита у детей осложнены невозможностью адекватно и регулярно выполнять гигиену век, компрессы и массаж.
Как лечить блефарит в домашних условиях
При хронической форме заднего блефарита можно самостоятельно делать компрессы с массажем, описанные ниже. При остальных видах блефарита, особенно в стадии обострения, нежелательно заниматься самолечением, ввиду отсутствия возможности у пациента поставить верный диагноз самому себе. Для диагностики требуется биомикроскопия (осмотр на щелевой лампе) и некоторые другие тесты.
Прогноз. Профилактика
Первым шагом в лечении блефарита является гигиена век, которая включает в себя тёплые компрессы, массаж век.
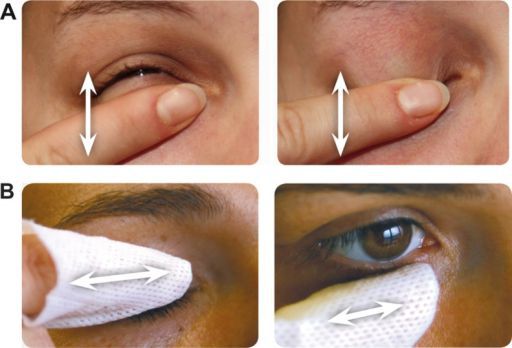
Проводите такую гигиену регулярно по мере появления чувства тяжести в веках, покраснения или зуда.
Как предотвратить блефарит
Большинство случаев блефарита предотвратить невозможно. Но чтобы свести к минимуму симптомы блефарита, можно предпринять следующие меры:
Опухшие глаза – это не только эстетическая проблема, но и источник дискомфорта. Обычно отечность появляется по утрам сразу после пробуждения. Иногда она сопровождается другими неприятными ощущениями, такими, как сухость, ощущение жжения, темные круги. Отечность глаз может быть обычной косметической проблемой, которая не требует лечения. В некоторых случаях такой симптом говорит о проблемах со здоровьем (например, патологическое скопление лимфатической жидкости в области век).
Симптомы отечности глаз
Специалисты рассматривают два варианта отечности: когда отекают веки, конъюнктива, орбиты или подкожная клетчатка под глазами. Отекать может оба или один глаз, причем чаще всего без дополнительных симптомов. Односторонний отек при отсутствии других симптомов обычно не является поводом для беспокойства. А вот при наличии сильной отечности верхнего и нижнего века (с одной или двух сторон) стоит проверить здоровье. Наряду с отечностью могут появиться такие симптомы:
- ограниченное зрение (особенно из-за сильного отека);
- обильное слезотечение;
- светобоязнь;
- ощущение сухости;
- шелушение кожи.
Иногда при сильной припухлости появляются слизистые выделения. Они могут иметь липкую консистенцию, быть влажными или засохшими. Отечность век также может сопровождаться болезненными ощущениями, покраснением, раздражением слизистой оболочки.
Причины, приводящие к отеку глаз
Кратковременная припухлость, которая проходит быстро и самостоятельно, обычно не связана с внешними факторами, болезнями, физиологией. Чаще она вызвана такими факторами:
- неправильное питание (употребление большого количества жидкости перед сном, прием алкоголя, пристрастие к копченостям, пряной, соленой пище);
- стрессы;
- плач;
- нарушение режима ношения контактных линз;
- зрительные нагрузки;
- индивидуальные особенности организма;
- нарушение режима труда и отдыха;
- вредные привычки;
- постоянные недосыпы.
Среди других субъективных симптомов отечности век выделяют ощущение жжения, затуманивание зрения, покраснение склеры. Обычно они стойкие и ярко выраженные, что лишний раз подтверждает наличие глазных или системных заболеваний.
Может ли отек быть симптомом аллергии?
Аллергическая реакция – одна из частых причин появления припухлости. Это происходит потому, что тучные клетки выделяют биологически активные белки для нейтрализации аллергенов. Но при соединении с раздражителями они вызывают реакцию, которая похожа на воспаление. Отсюда отеки, покраснение век. Среди офтальмологических причин отечности век наиболее частыми считаются:
- глаукома;
- конъюнктивит;
- периорбитальный целлюлит;
- опухоли век;
- травмы;
- укусы насекомых;
- термические, химические ожоги.
Нередко появление отечности является реакцией организма на дым, пыль и другие раздражители из внешней среды.
Она обеспечивает питание, увлажнение и защиту роговицы. Но когда слез вырабатывается мало или меняется их состав, слезная пленка быстро начинает испаряться. Из-за этого слизистая оболочка пересыхает, появляется ощущение жжения, зуд, покраснение, припухлость.
Развитию ССГ способствуют разные причины. Это может быть прием антидепрессантов, антигистаминных препаратов, длительная работа за компьютером, пребывание в помещении с сухим воздухом. ССГ может прогрессировать в период активного солнца (летом), поскольку слишком высокая температура воздуха приводит к испарению слез.
Компенсировать дефицит влаги можно при помощи слезозаменителей. Это специальные капли, которые содержат увлажняющие компоненты. Но, несмотря на то что они имеют приближенный к слезе состав, в них нет муцинов и липидов, которые помогают слезной пленке держаться на поверхности глазного яблока и сохранять стабильность.
Один из эффективных способов восстановления слезной пленки – применение средства Дельфанто® в капсулах. В их состав входит рекордное количество антиоксидантов (не менее 35%), которые помогают стимулировать выработку собственной слезы.
При каких заболеваниях могут отекать глаза?
Такой симптом сопровождает не только офтальмологические патологии. Он может быть связан с системными заболеваниями. Например:
- болезнями ЖКТ;
- патологиями гипофиза, щитовидной железы;
- болезнями желудочно-кишечного тракта;
- инфекционными, вирусными заболеваниями;
- болезнями печени, почек.
Список можно продолжать, ведь существует более 70 болезней, которые сопровождаются опуханием век. Это может быть говорить о проблемах практически с любым органом.
Как убрать отечность под глазами?
Моментально определить причину появления припухлости сложно. Но можно попробовать исключить провоцирующие факторы, например, нормализовать режим дня, питание, избавиться от вредных привычек.
Если отеки постоянные, нужно обратиться за врачебной помощью. Только специалист может определить причину, по которой опухают веки и назначить терапию.
Иногда быстро снять отечность помогают охлажденные чайные пакетики. В составе чая присутствует кофеин, который помогает вывести лишнюю жидкость из тканей. Чайные пакетики необходимо прикладывать в течение 15-20 минут.
Можно также попробовать убрать отеки при помощи массажа (по 10-15 минут в день). Также нужно хорошо отдыхать. Сон должен длиться не менее 7 часов в сутки, причем отход ко сну желательно делать в одно и то же время.
Если отеки все равно периодически напоминают о себе, тогда нужно обратиться за помощью к специалисту. Раннее выявление патологий, вызывающих отекание век, помогает предотвратить серьезные осложнения.
Если отечность сопровождается ощущением жжения, сухостью глаз, зудом, раздражением, нужно регулярно принимать капсулы Дельфанто®. Они помогают на 89% повысить продукцию слезной жидкости, за счет чего роговица и конъюнктива получает естественное увлажнение.
Диагностика и лечение отечности глаз
Опухшие глаза не нужно как-то по-особенному лечить. Терапия обычно направлена на устранение причин отечности (первичного заболевания). Чтобы выяснить истинные причины отечности мягких тканей век, нужно пройти обследование. При обнаружении патологий, которые способствуют отечности, проводится терапия основного заболевания. После окончания курса лечения отеки должны уйти.
При наличии офтальмологических причин отечности, нужно пройти курс лечения. Если отек связан с аллергией, также может потребоваться дополнительная врачебная консультация (чтобы выявить аллерген и подобрать антигистаминные препараты).
Отеки воспалительного характера требуют комплексного лечения. Оно включает прием антибиотиков, противовирусных средств, противовоспалительных капель (Диклофенак, Офтальмоферон, Комбинил, Макситрол) и мазей (Зирган, Солкосерил, Бонафтон, др.). Иногда требуется применение обезболивающих средств, проведение физиопроцедур, а также прием витаминных препаратов.
Борьба с аллергией предусматривает прием антигистаминных препаратов (Супрастин, Цетиризин и т.п.), противоаллергических капель (Лекролин, Опатанол, Аллергодил), гормонального лечения, исключения контакта с аллергеном. Если отекание век не связано с воспалением, то устранить его можно при помощи препаратов, которые выводят из организма лишнюю жидкость. Не лишней будет диета, компрессы.
Для лечения также могут быть назначены противоотечные капли, например, Визин и Окуметил. При наличии признаков ССГ, может потребоваться применение слезозаменителей. Это может быть Офтагель, линейка препаратов Систейн, Оксиал, Видисик, Офтолик, Лакрисин, Стиллавит, Визин Чистая слеза, Хило-Комод, Хилозар-Комод и др.
Одним из современных средств от ССГ являются капсулыДельфанто®, обладающие мощной антиоксидантной активностью. Средство хорошо зарекомендовало себя в Германии, Японии и других странах (под другим названием) и стремительно набирает популярность в России. В отличие от увлажняющих глазных капель, оно действует на причины сухости, а именно нарушение работы слезного аппарата. За счет увеличения продукции собственной глазные ткани получают естественное увлажнение.
Читайте также:

