Как выглядит рожа на ноге и ее симптомы и лечения
Обновлено: 24.04.2024
Рожа - это кожное инфекционное заболевание.
Больные рожей малозаразны. Женщины болеют чаще мужчин. Более чем в 60% случаев рожу переносят люди в возрасте 40 лет и старше. Заболевание характеризуется отчетливой летне-осенней сезонностью.
Инкубационный период рожи - от нескольких часов до 3-5 дней. У больных с рецидивирующим течением развитию очередного приступа заболевания часто предшествуют переохлаждение, стресс. В подавляющем большинстве случаев заболевание начинается остро.
Начальный период рожи характеризуется быстрым развитием общетоксических явлений, которые более чем у половины больных на срок от нескольких часов до 1-2 суток опережают возникновение местных проявлений болезни. Отмечаются
Разгар заболевания наступает в сроки от нескольких часов до 1-2 суток после первых проявлений болезни. Достигают своего максимума общетоксические проявления и лихорадка. Возникают характерные местные проявления.
Чаще всего рожа локализуется на нижних конечностях, реже на лице и верхних конечностях, очень редко лишь на туловище, в области молочной железы, промежности, в области наружных половых органов.
Проявления на коже
Сначала на коже появляется небольшое красное или розовое пятно, которое в течение нескольких часов превращается в характерное рожистое покраснение. Покраснение представляет собой четко отграниченный участок кожи с неровными границами в виде зубцов, "языков". Кожа в области покраснения напряжена, горячая на ощупь, умеренно болезненная при ощупывании. В ряде случаев можно обнаружить "краевой валик" в виде возвышающихся краев покраснения. Наряду с покраснением кожи развивается ее отек, распространяющийся за пределы покраснения.
Развитие пузырей связано с повышенным выпотом в очаге воспаления. При повреждении пузырей или их самопроизвольном разрыве происходит истечение жидкости, на месте пузырей возникают поверхностные раны. При сохранении целостности пузырей они постепенно ссыхаются с образованием желтых или коричневых корок.
К остаточным явлениям рожи, сохраняющимся на протяжении нескольких недель и месяцев, относятся отечность и пигментация кожи, плотные сухие корки на месте пузырей.
Диагностика рожи осуществляется врачом-терапевтом или инфекционистом.
- Определенное диагностическое значение имеют повышенные титры антистрептолизина-О и других противострептококковых антител, выявление стрептококка в крови больных (с помощью ПЦР)
- Воспалительные изменения в общем анализе крови
- Нарушения гемостаза и фибринолиза (повышение уровня в крови фибриногена, ПДФ, РКМФ, увеличение или снижение количества плазминогена, плазмина, антитромбина III, повышение уровня 4-го фактора тромбоцитов, уменьшение их количества)
Диагностическими критериями рожи в типичных случаях являются:
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение рожи должно проводиться с учетом формы заболевания, характера поражений, наличия осложнений и последствий. В настоящее время большинство больных с легким течением рожи и многие пациенты со среднетяжелой формой лечатся в условиях поликлиники. Показаниями для обязательной госпитализации в инфекционные больницы (отделения) являются:
- тяжелое течение;
- частые рецидивы рожи;
- наличие тяжелых общих сопутствующих заболеваний;
- старческий или детский возраст.
Важнейшее место в комплексном лечении больных рожей занимает противомикробная терапия. При лечении больных в условиях поликлиники и на дому целесообразно назначение антибиотиков в таблетках:
-
, , ,
- спирамицин ( курс лечения 7-10 дней), , (5-7 дней), (7-10 дней).
При непереносимости антибиотиков показаны фуразолидон (10 дней); делагил (10 дней).
Лечение рожи в условиях стационара целесообразно проводить бензилпенициллином, курс 7-10 дней. При тяжелом течении заболевания, развитии осложнений (абсцесс, флегмона и др.) возможны сочетание бензилпенициллина и гентамицина, назначение цефалоспоринов.
При выраженном воспалении кожи показаны противовоспалительные препараты: хлотазол или бутадион в течение 10-15 дней.
Больным рожей необходимо назначение комплекса витаминов на 2-4 недели. При тяжелом течении рожи проводится внутривенная дезинтоксикационная терапия (гемодез, реополиглюкин, 5% раствор глюкозы, физиологический раствор) с добавлением 5-10 мл 5% раствора аскорбиновой кислоты, преднизолона. Назначаются сердечно-сосудистые, мочегонные, жаропонижающие средства.
Лечение больных рецидивирующей рожей
Местная терапия рожи
Лечение местных проявлений рожи проводится лишь при ее пузырных формах с локализацией процесса на конечностях. Эритематозная форма рожи не требует применения местных средств лечения, а многие из них (ихтиоловая мазь, бальзам Вишневского, мази с антибиотиками) вообще противопоказаны. В остром периоде при наличии неповрежденных пузырей их осторожно надрезают у одного из краев и после выхода жидкости на очаг воспаления накладывают повязки с 0,1% раствором риванола или 0,02% раствором фурацилина, меняя их несколько раз в течение дня. Тугое бинтование недопустимо.
При наличии обширных мокнущих раневых поверхностей на месте вскрывшихся пузырей местное лечение начинают с марганцевых ванн для конечностей с последующим наложением перечисленных выше повязок. Для лечения кровоточивости применяют 5-10% линимент дибунола в виде аппликаций в области очага воспаления 2 раза в сутки на протяжении 5-7 дней.
Традиционно в остром периоде рожи назначается ультрафиолетовое облучение на область очага воспаления, на область лимфатических узлов. Назначают аппликации озокерита или повязки с подогретой нафталановой мазью (на нижние конечности), аппликации парафина (на лицо), электрофорез лидазы, хлорида кальция, радоновые ванны. Показана высокая эффективность низкоинтенсивной лазертерапии местного очага воспаления. Применяемая доза лазерного излучения варьирует в зависимости от состояния очага, наличия сопутствующих заболеваний.
Осложнения
Осложнения рожи, преимущественно местного характера, наблюдаются у небольшого количества больных. К местным осложнениям относят абсцессы, флегмоны, омертвения кожи, нагноение пузырей, воспаление вен, тромбофлебиты, воспаление лимфатических сосудов. К общим осложнениям, развивающимся у больных рожей достаточно редко, относятся сепсис, токсико-инфекционный шок, острая сердечно-сосудистая недостаточность, тромбоэмболия легочной артерии и др. К последствиям рожи относятся стойкий застой лимфы. По современным представлениям, застой лимфы в большинстве случаев развивается у больных рожей на фоне уже имевшейся функциональной недостаточности лимфообращения кожи (врожденной, посттравматической и др.).
Профилактика рецидивов рожи
Профилактика рецидивов рожи является составной частью комплексного диспансерного лечения больных, страдающих рецидивирующей формой заболевания. Профилактическое внутримышечное введение бициллина (5-1,5 млн ЕД) или ретарпена (2,4 млн ЕД) предупреждает рецидивы болезни, связанные с реинфекцией стрептококком.
При частых рецидивах (не менее 3 за последний год) целесообразна непрерывная (круглогодичная) бициллинопрофилактика на протяжении 2-3 лет с интервалом введения бициллина 3-4 недели (в первые месяцы интервал может быть сокращен до 2 недель). При сезонных рецидивах препарат начинают вводить за месяц до начала сезона заболеваемости у данного больного с интервалом в 4 недели на протяжении 3-4 месяца ежегодно. При наличии значительных остаточных явлений после перенесенной рожи, бициллин вводят с интервалом в 4 недели на протяжении 4-6 месяцев.
Что такое рожа
Рожа — это инфекционно-аллергическое заболевание, которое поражает кожу, подкожную клетчатку и поверхностные лимфатические сосуды. Причиной патологии становятся вредоносные бактерии, чаще всего – стрептококки. В структуре инфекционных болезней рожа стоит на четвертом месте, уступая по своей распространенности только острым респираторным и кишечным инфекциям, а также вирусным гепатитам.¹
Заболеванию больше подвержены люди старшей возрастной группы, а у женщин нередко воспаление становится хроническим, с регулярными обострениями. В тяжелых формах патология может серьезно ограничивать жизнедеятельность пациентов. Но главная опасность заболевания – в риске осложнений: флегмона, менингит, гангрена и сепсис.
Причины заболевания
Рожистое воспаление в большинстве случаев вызывают бета-гемолитические стрептококки группы А (рис. 1). Эти микроорганизмы нередко становятся причиной и других заболеваний, например, острого отита, фарингита, тонзиллита, скарлатины, ангины. Вместе с рожистым воспалением их объединяют в общую группу стрептококковых инфекций.
Оговоримся, что носительство стрептококка далеко не всегда означает, что болезнь разовьется, даже если он паразитирует на кожных покровах и слизистых оболочках. Коварство бактерий в том, что здоровые носители наравне с людьми, которые страдают стрептококковыми заболеваниями, становятся источниками рожистой инфекции и заражают других людей.
Рисунок 1. Возбудитель рожистого воспаления. Источник: Artemida-psy / Depositphotos
Чаще всего стрептококки передаются от одного человека к другому воздушно-капельным путем — при кашле, чихании, разговоре.
На кожу инфекция может попасть и при прямом контакте (через грязные руки), а также через поверхности — например, посуду, бытовые предметы, нестерильные инструменты и перевязочный материал. До введения четких санитарно-гигиенических норм в хирургическую практику рожистое воспаление было одним из основных осложнений любых операций. Сейчас вероятность передачи инфекции во время хирургического вмешательства сводится к нулю.
Важно помнить, что воротами для возбудителя могут стать различные микротравмы кожи и слизистых — ссадины, царапины, раны или язвочки. В капилляры кожи бактерии попадают и с током крови из любого очага стрептококковой инфекции, например, из миндалин при тонзиллите. Такой путь распространения называют гематогенным.
Почему рожа часто возникает на ногах?
Чаще всего рожистое воспаление появляется на ногах, и особенно склонны к развитию патологии люди с частыми отеками нижних конечностей.
Значительно увеличивают вероятность развития рожи на ногах:
- чрезмерная физическая активность;
- долгая стоячая работа;
- варикозная болезнь нижних конечностей;
- грибковое поражение кожи стоп;
- повышенная нагрузка на нижние конечности из-за ожирения;
- несоблюдение правил личной гигиены.
Среди факторов, которые повышают риск развития рожистого воспаления:
- женский пол;
- сопутствующие заболевания — хронические заболевания лор-органов и полости рта, сахарный диабет, хроническая сердечная недостаточность;
- длительный прием кортикостероидных гормонов;
- патологии кровеносных и лимфатических капилляров, в том числе осложнения сахарного диабета;
- другие хронические заболевания — гипертония, ожирение, нарушения углеводного и липидного обмена.
Непосредственно развитию рожи предшествуют:
- нарушение целостности кожных покровов или слизистых оболочек;
- сильный эмоциональный стресс;
- перегревание или переохлаждение;
- длительное пребывание на солнце;
- ушибы.
- Они создают благоприятные условия для развития воспаления, поэтому важно избегать этих факторов риска.
Заразна ли рожа?
Для развития рожи недостаточно заразиться бета-гемолитическим стрептококком группы А. Кроме этого необходимо наличие еще двух условий:
- высокой сенсибилизации организма к стрептококку и продуктам его жизнедеятельности — перенесенные ангины, тонзиллиты и другие стрептококковые инфекции;
- снижение иммунитета.
Риск развития новых случаев рожистого воспаления внутри семьи считается незначительным. Еще большему снижению такого риска способствует грамотное лечение — прием антибактериальных препаратов. ⁵
Как развивается болезнь
Рассмотрим подробнее, как именно развивается рожистое воспаление и что при этом происходит с организмом (рис. 2).
На первом этапе, сразу после внедрения в кожу, возбудители начинают активно размножаться в лимфатических капиллярах — мелких сосудах, по которым перемещается тканевая жидкость с продуктами обмена веществ. Это вызывает местную реакцию, появляются характерные изменения на коже в виде покраснения и отека. Также в момент активной жизнедеятельности стрептококков образуются токсичные вещества — они массово поступают в кровоток, вызывая общие симптомы болезни.
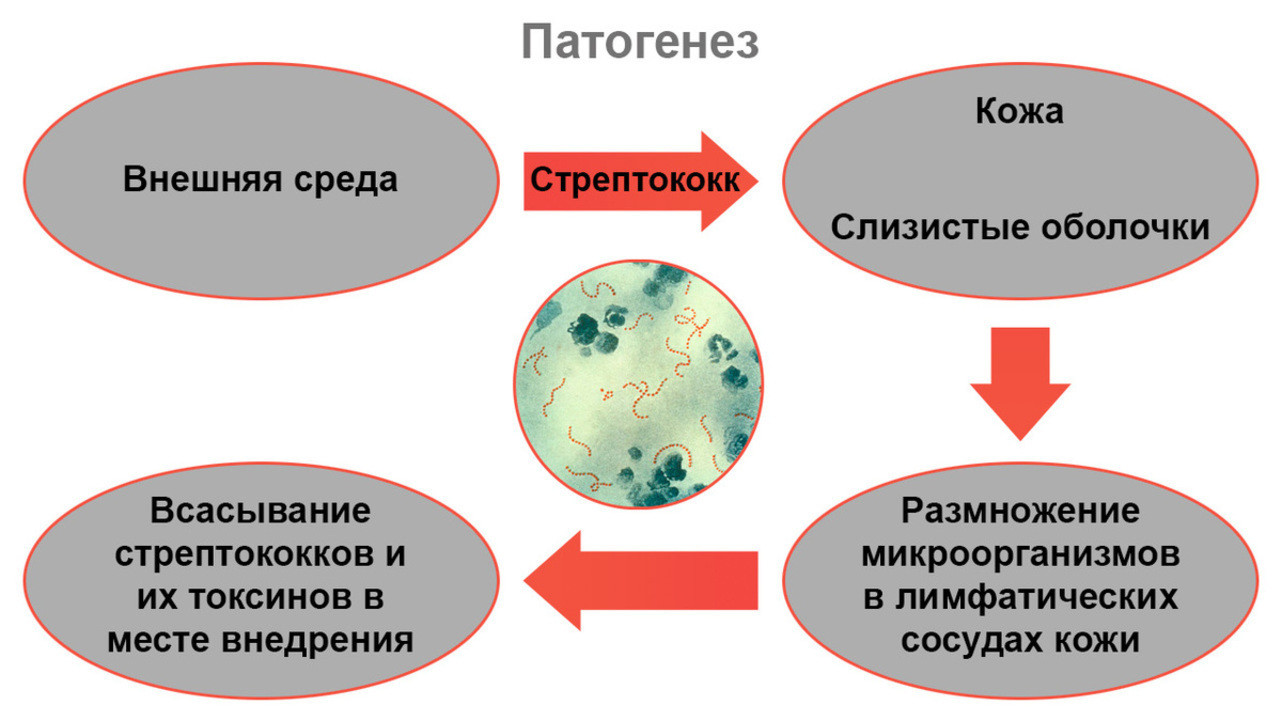
Рисунок 2. Патогенез рожи Источник: МедПортал
Кроме того, при роже у людей со стрептококковой инфекцией и у бессимптомных бактерионосителей формируется повышенная чувствительность к стрептококкам и продуктам их жизнедеятельности — происходит сенсибилизация. В результате иммунная система реагирует на появившееся воспаление сверхсильной реакцией, поэтому патологический процесс носит не только инфекционный, но и аллергический характер. В воспаление активно вовлекаются лимфатические и кровеносные капилляры. Это приводит к образованию венозных тромбов и застою лимфы — лимфостазу.
В 25–35% случаев в коже и ближайших лимфатических узлах формируются очаги хронической стрептококковой инфекции. Они создают предпосылки для перехода рожи в рецидивирующую форму — чередование периодов улучшения и обострения болезни.4 Однако чаще болезнь проходит полностью. При своевременном лечении и хорошем иммунном ответе организм избавляется от стрептококков, а кожные покровы постепенно приходят в норму.
Классификация рожи
Все виды рожистого воспаления разделяют по нескольким признакам (табл. 1):
- по тяжести течения;
- по распространенности и характеру местных проявлений;
- по кратности течения.
Классификация помогает правильно поставить диагноз, назначить лечение и дать прогноз заболевания.
Симптомы
С момента попадания возбудителя на кожу до появления первых симптомов проходит от нескольких часов до нескольких суток — этот период называется инкубационным.
Затем заболевание приобретает острое течение. Воздействие токсических продуктов обмена бактерий приводит к развитию интоксикационного синдрома.
У человека внезапно появляется головная и мышечная боль, ломота в суставах, сильный озноб. Температура тела быстро повышается до 39–40 °C. В некоторых случаях наблюдаются тошнота, многократная рвота, судороги, бред. Появление этих симптомов связано с занесением с током крови в головной мозг как самих стрептококков, так и выделяемых ими токсинов.
Спустя несколько часов начинают появляться местные симптомы. Чаще всего происходит развитие рожи на ногах в области голеней (рис. 3). Но патологический процесс может поражать и другие участки тела:
- лицо и волосистую часть головы;
- верхние конечности;
- грудную клетку.
В пораженном участке кожи возникают жжение и болезненные ощущения, зуд, чувство распирания. Это место становится отечным, красным и горячим на ощупь, а во время движения может отмечаться болезненность в ближайших лимфатических узлах — на ногах они располагаются в подколенной ямке и паховой области.
При рожистом воспалении волосистой части головы могут возникать сильные распирающие головные боли.
По мере прогрессирования заболевания выраженность интоксикации нарастает. Сохраняется лихорадка, практически полностью исчезает аппетит, появляются нарушения сна.
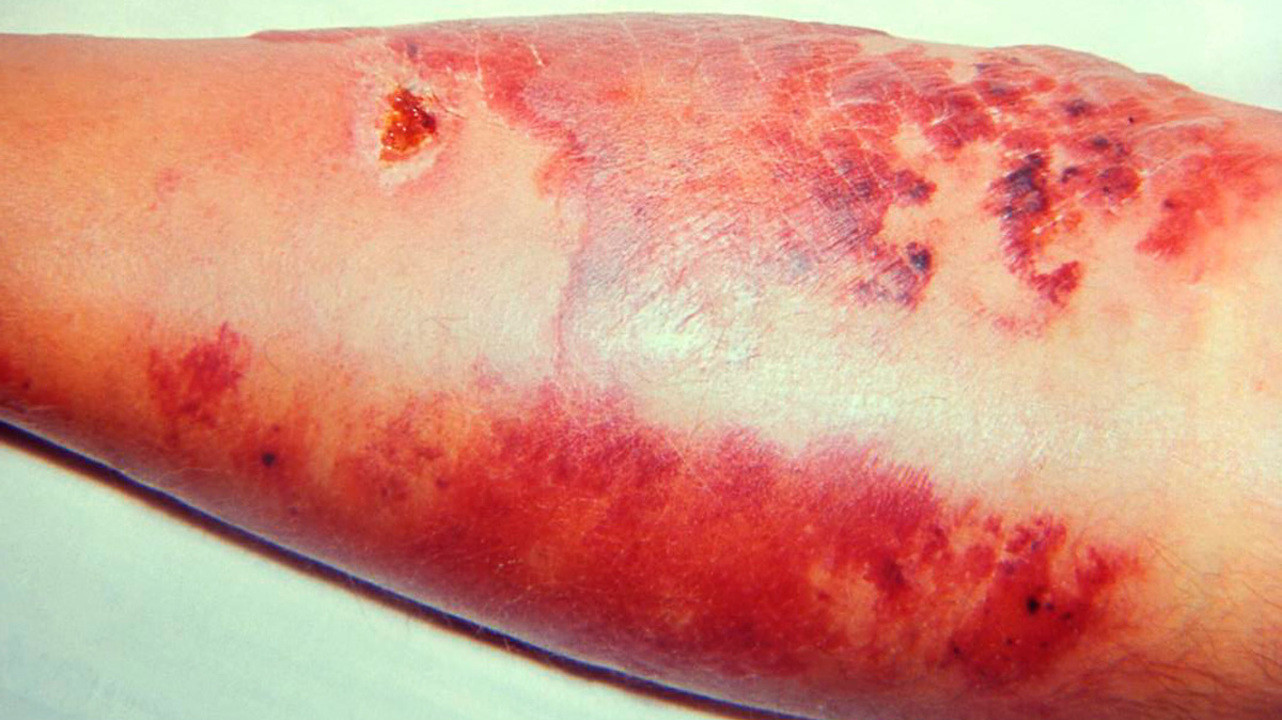
Рожа с эритемой. Источник: PHIL CDC
При поражении кожи лица эритема нередко распространяется на обе щеки и спинку носа, напоминая по своим очертаниям бабочку.
Повышенная температура тела и признаки интоксикации обычно сохраняются от 3 до 10 дней в зависимости от формы заболевания. Затем температура тела постепенно начинает снижаться, аппетит восстанавливается, головные боли проходят, сон нормализуется.
Кожные симптомы заболевания сохраняются дольше — до 15–20 суток. Яркий цвет пятна постепенно бледнеет. Там возникает шелушение в виде мелких чешуек.
На месте воспаления на ноге нередко остается гиперпигментация — изменение нормального цвета кожи на различные тона коричневого. Такие последствия связаны с тем, что в этом месте происходит активизация клеток-меланоцитов, которые начинают с избытком синтезировать красящий пигмент — меланин.
Как понять, что рожа стала хронической?
Полным выздоровлением рожистое воспаление завершается далеко не всегда. Заподозрить формирование хронического очага стрептококковой инфекции с высоким риском возобновления симптомов рожи можно по следующим признакам:
- увеличение и болезненность лимфатических узлов;
- отечность кожи;
- повышенная до 37,0–37,5 °C температура тела.
Если эти симптомы сохраняются даже после улучшения общего самочувствия, это может означать переход воспаления в рецидивирующую форму.
О хронической роже говорят в тех случаях, когда повторные поражения возникают в течение двух лет с момента появления первых симптомов. При этом воспаление должно располагаться на одном и том же месте. Клиническая картина при рецидивах выражена менее ярко: интоксикация умеренная, лимфатические узлы не увеличиваются, а эритема отличается более бледным цветом и отсутствием четких границ.
У пожилых при развитии рожи симптомы обычно выражены ярче, чем у людей молодого и среднего возраста. Повышенная температура тела у них сохраняется не менее месяца, а на фоне заметной интоксикации часто обостряются сопутствующие хронические заболевания. При этом воспалительный процесс обычно не затрагивает ближайшие лимфатические узлы.
Осложнения рожистого воспаления
Осложнения при роже могут быть как местными, так и общими. Локальные осложнения развиваются в 5-10% случаев — они возникают в непосредственной близости от очага воспаления . 7 К ним относятся:
- абсцесс — ограниченное гнойное повреждение мягких тканей в капсуле из соединительной ткани;
- флегмона — нагноение подкожной клетчатки;
- некроз — гибель мягких тканей;
- тромбофлебит — воспаление вен с образованием кровяных сгустков — тромбов;
- лимфангит — воспаление лимфатических сосудов;
- периаденит — воспаление тканей, которые окружают лимфатический узел.
Может ли рожа закончиться ампутацией?
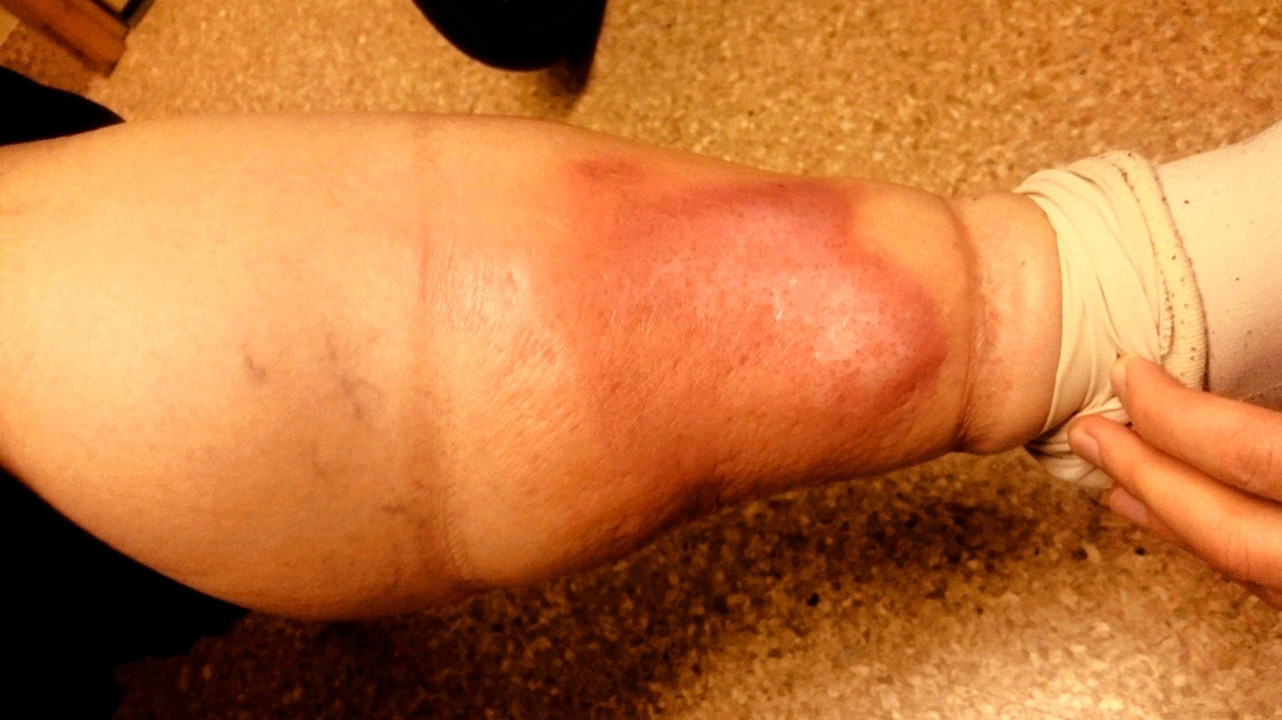
Отек при рожистом воспалении. Источник: Wikipedia
Лечение осложнений рожи часто проводится в стационаре хирургического профиля.
Общие осложнения при рожистом воспалении возникают редко — всего в 0,1-0,5% случаев. 7 Они связаны с проникновением токсинов бактерий в кровеносное русло, которые с током крови разносятся по всему организму и могут вызвать патологии различных органов и систем:
- воспаление легких и плевры;
- менингит — воспаление оболочек головного и спинного мозга;
- миокардит — воспаление сердечной мышцы;
- артрит — воспаление суставов;
- формирование гнойных очагов — абсцессов и флегмон.
Если при роже лечение начинается несвоевременно, то существует риск развития сепсиса — заражения крови с системной воспалительной реакцией. Риск летального исхода у таких пациентов очень высокий — согласно данным ВОЗ, это осложнение вызывает каждую пятую смерть в мире. 8
Диагностика рожи
Определение рожистого воспаления обычно не вызывает сложностей — правильно поставить диагноз помогает характерная клиническая картина заболевания. Основные диагностические критерии:
- острое начало болезни;
- выраженная интоксикация;
- повышение температуры тела до 38,0–40,0 °C;
- преимущественное расположение эритемы на нижних конечностях или на лице;
- увеличение ближайших к очагу поражения лимфатических узлов;
- умеренная болезненность в области кожного воспаления (кроме рожи головы).
При диагностике рожи практически не прибегают к бактериологическим методам исследования. Это объясняется тем, что выделение бета-гемолитического стрептококка группы А из воспалительного очага наблюдается крайне редко.
Определенную роль в диагностике заболевания и прогнозировании его возможных рецидивов играет выявление в крови антистрептококковых антител, например, антистрептолизина-О. Также для поиска стрептококковых инфекций часто используют метод полимеразной цепной реакции (ПЦР). Он позволяет обнаружить наличие в крови даже небольшого количества генетического материала возбудителя инфекционного процесса.
С чем можно спутать рожу?
Несмотря на яркую клиническую картину рожи, в некоторых случаях поставить диагноз бывает не так просто. Рожистое воспаление требует проведения дифференциальной диагностики с другими заболеваниями:
- эризепелоид — свиная рожа;
- гнойные болезни — абсцессы, флегмоны;
- заболевания сосудов — облитерирующий эндартериит;
- дерматиты различного происхождения;
- системная красная волчанка;
- скарлатина;
- туберкулоидная лепра;
- ангионевротический отек.
Всего насчитывают около 50 болезней, которые могут имитировать признаки рожи. Поэтому при необходимости людей с подозрением на рожистое воспаление направляют на консультацию к врачам-аллергологам, инфекционистам, ревматологам и другим смежным специалистам. ⁴
Лечение рожистого воспаления
В соответствии с актуальными клиническими рекомендациями лечение неосложненной рожи проводят в амбулаторных условиях. Госпитализация показана при развитии заболевания у детей раннего возраста и пожилых людей, а также при осложнениях.
Лечение рожи начинают с антибактериальной терапии. Наиболее эффективны против стрептококков антибиотики-пенициллины, цефалоспорины и фторхинолоны. При индивидуальной непереносимости препаратов из этих групп врачи назначают сульфаниламиды, нитрофураны, эритромицин, однако они менее эффективны против возбудителей рожи. Антибиотики используют в средних терапевтических дозах курсом на 7–10 дней. При рецидивирующем рожистом воспалении проводят длительный курс лечения антибиотиком пенициллинового ряда — бициллином. Инъекции препарата выполняют один раз в 21 день на протяжении двух лет.
При частых обострениях показано последовательное применение антибиотиков из двух разных групп. Обычно сначала проводят курс бета-лактонными пенициллинами (ампициллин, оксациллин) или цефалоспоринами, а через 5–7 дней после его окончания назначают линкомицин.
Для уменьшения выраженности интоксикации рекомендуют обильное питье, а в тяжелых ситуациях внутривенно вводят солевые растворы и растворы глюкозы. Улучшить обменные процессы и повысить активность иммунитета помогает витаминотерапия.
Чтобы облегчить симптомы местного воспаления, снять боль и нормализовать температуру тела, назначают нестероидные противовоспалительные средства. Учитывая, что в патогенезе развития рожистого воспаления важную роль играет аллергическая реакция на стрептококки, в комплексную терапию заболевания обязательно включают и антигистаминные (противоаллергические) препараты.
Местное лечение – чем намазать рожу?
Местное лечение проводят только при буллезных формах рожи. Буллы вскрывают при помощи стерильных ножниц, а затем очаг поражения закрывают марлевыми салфетками, которые предварительно смачивают в 0,02% растворе фурацилина. Нежелательно применение антибактериальных мазей с дегтем в составе — они могут вызывать раздражение кожи и тем самым препятствовать скорейшему заживлению кожных дефектов.
В период выздоровления для уменьшения проявлений застоя лимфы и связанной с ним отечности широко применяют аппликации озокерита. С этой же целью на ноги накладывают повязки с теплой нафталановой мазью, а на лицо — аппликации парафина.
В комплексное лечение рожистого воспаления включают и методы физиотерапии. В остром периоде хороший эффект оказывают такие процедуры, как УФ-облучение очага поражения и УВЧ на область ближайших лимфатических узлов. При эритематозно-буллезной и буллезно-геморрагической форме рожи показана низкочастотная лазеротерапия. Но эти методы не заменяют традиционной терапии, поэтому могут быть только дополнительными лечебными мероприятиями.
Прогноз и профилактика
При неосложненном течении и своевременной терапии рожистое воспаление обычно заканчивается выздоровлением. У людей со сниженным иммунитетом, с хроническими заболеваниями, нарушениями лимфообращения кожи и у лиц пожилого возраста возрастает риск развития осложнений рожистого воспаления или перехода его в рецидивирующую форму.
Профилактика заболеваемости рожей основана на соблюдении личной гигиены, тщательной обработке антисептиками любых повреждений кожи, а также своевременном лечении всех очагов хронической стрептококковой инфекции в организме.
Как предупредить рожу?
Чтобы рожа не возникала, следуйте этим правилам:
- следите за чистотой кожных покровов;
- соблюдайте правила гигиены — ежедневно очищайте тело от загрязнений с помощью воды и мыльных растворов, используйте отдельное полотенце для рук, лица и ног;
- своевременно обрабатывайте ранки и трещины на коже растворами антисептиков местного действия, используйте противомикробные мази для профилактики заражения, закрывайте поврежденные участки лейкопластырем или одеждой;
- лечите гнойничковые заболевания согласно рекомендациям дерматологов или хирургов;
- косметические процедуры (маникюр, депиляция) проходите только в специализированных салонах, соблюдающих правила асептики.
Заключение
Рожа — серьезное инфекционное заболевание, которое может привести к целому ряду опасных осложнений. Но при своевременной диагностике и адекватной терапии оно в большинстве случаев заканчивается полным выздоровлением. Для профилактики развития рожистого воспаления важно соблюдать личную гигиену и всегда проводить обработку даже самых незначительных на первый взгляд кожных повреждений. Кроме того, следует регулярно выполнять медицинские осмотры, которые помогут своевременно определить хронические очаги стрептококковой инфекции и начать их лечение. При появлении первых признаков болезни необходимо обращаться к врачу. Попытки самолечения в этом случае не только не приведут к выздоровлению, но могут стать причиной перехода болезни в хроническую форму и развития опасных для здоровья осложнений.
Развитие флегмоны нельзя оставлять без внимания даже на самых ранних стадиях. Это не тот случай, когда можно полагаться на применение народных методов лечения или самостоятельный выбор медикаментов. Если лечение не начать вовремя, флегмона может быть чревата такими тяжелыми осложнениями, как сепсис, гнойный артрит, остеомиелит и даже летальный исход. Давайте разберемся в причинах появления флегмоны и методах ее лечения.
Что такое флегмона
Флегмона – это гнойно-некротическое воспаление, которое затрагивает подкожную жировую клетчатку и прилегающие к ней ткани. Сама подкожная жировая клетчатка – это нижний слой кожи (верхний называется эпидермисом, а средний – дермой). Она представляет собой сеть волокон из коллагена и эластина, которую заполняет жировая ткань.
В отличие от абсцесса, который ограничен от остальных тканей пиогенной капсулой (гнойной оболочкой), флегмона – это разлитое гнойное воспаление без четких границ.
Некоторые виды флегмон предполагают вовлечение в гнойно-воспалительный процесс не только жировой клетчатки, но и прилегающих к ней твердых и мягких тканей.
Причины
Основные причины развития флегмоны:
- открытые повреждения тканей;
- попадание инородных тел;
- укусы животных (чаще – собак);
- попадание под кожу химически-агрессивных веществ (бензин, скипидар);
- очаги гнойно-воспалительных процессов в организме, способствующие распространению инфекции с кровотоком.
Отдельным фактором риска можно назвать инъекции и другие инвазивные манипуляции, при выполнении которых нарушались правила асептики - антисептики и/или техника выполнения. При попадании под кожу гипертонических растворов (раствор кордиамина, сульфата магния и др.) риск развития флегмоны очень велик.
Сам воспалительный процесс провоцирует патогенная микрофлора – стрептококк, золотистый стафилококк, гемофильные бактерии и т.д. Они попадают в подкожную жировую клетчатку через механические повреждения тканей.
У людей с ослабленным иммунитетом риск развития флегмоны выше, чем у остальных. Снижению защитных сил организма способствуют хронические очаги инфекции в организме, а также заболевания, провоцирующие резкое ослабление иммунитета (например, ВИЧ и СПИД, сахарный диабет).
Отдельно следует упомянуть хроническую интоксикацию организма, которая, как правило, обусловлена вредными привычками. Сюда можно отнести злоупотребление алкоголем и наркотиками. У тех наркоманов, кто принимает инъекционные наркотики чаще всего можно наблюдать гнойничковую сыпь, абсцессы и флегмоны – это объясняется резким снижением иммунитета и неспособностью организма противостоять инфекции. Причем флегмона может развиться не только в месте инъекций, которые наркозависимые нередко выполняют с нарушением базовых правил антисептики. Даже незначительная ссадина или порез может стать входными воротами инфекции.
Еще один фактор риска для людей, страдающих зависимостью от наркотических препаратов – расчесы на коже. Одним из побочных действий опиоидов является кожный зуд. Поэтому нередко у наркозависимых флегмона возникает на лице или руках, где кожный зуд проявляется сильнее всего.
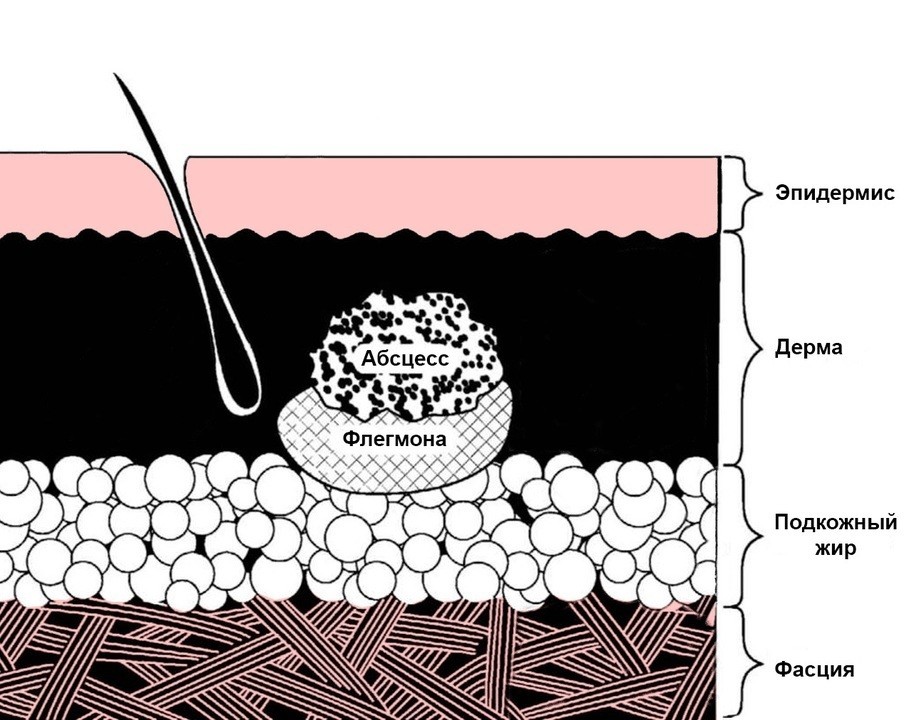
Рисунок 1. Схема анатомических участков инфекции мягких тканей. Источник: Doctorlib
Таким образом, в группу риска входят пациенты с ослабленным иммунитетом, у которых флегмона развивается как осложнение после инъекций, а также в послеоперационном периоде. Сюда же входят наркозависимые, употребляющие инъекционные наркотики, а также люди, чья профессиональная деятельность связана с риском травматизации (нарушения целостности кожных покровов) или использованием химически агрессивных веществ.
Классификация
В медицине существует сразу несколько классификаций флегмон.
По характеру патологических изменений
- Серозная. Характеризуется скоплением жидкости в пораженном участке. Это начальный этап воспаления, который может перейти в гнилостную или гнойную флегмону.
- Гнойная. В результате расплавления тканей образуется гнойная жидкость, накапливающаяся в области развития воспаления. В патологический процесс вовлекаются прилегающие ткани.
- Гнилостная. Сопровождается гниением тканей и изменением их цвета (чаще – на зеленоватый и коричневый). В результате гнилостных процессов выделяется газ с характерным тяжелым запахом. Эти процессы вызывают сильную интоксикацию организма, которая обычно сопровождается повышением температуры, рвотой, спутанностью сознания.
- Некротическая. Характеризуется обширным омертвением тканей, на месте которых образуется раневая поверхность, края которой ограничены лейкоцитарным валом. По сути флегмона перерождается в крупный абсцесс. Выражены явления интоксикации.
- Анаэробная. Возникает как осложнение обширных повреждений, затрагивающих мышечную и костную ткань. Кожа лоснится и приобретает либо болезненно-бледный, либо синюшный оттенок. Внутри пораженных тканей скапливается газ. Интоксикация может быть настолько сильной, что пострадавший пребывает в состоянии сопора – предкоматозного состояния.
По причине возникновения
- Первичная. Флегмона развивается из-за повреждения тканей и попадания инфекции в раневую поверхность.
- Вторичная. Инфекция разносится кровотоком из других очагов воспаления в организме.
Существует множество заболеваний, способных спровоцировать развитие флегмоны. Наиболее распространенные из них – туберкулез, гнойный артрит, сахарный диабет, остеомиелит и пиелонефрит. Вторичная флегмона также может развиться как осложнение локальных гнойно-воспалительных заболеваний кожи, к числу которых относятся фурункулы, карбункулы, абсцессы и гнойничковая сыпь.
По месту расположения
- подкожная;
- межорганная;
- межмышечная;
- забрюшинная;
- субфасциальная;
- флегмона клетчатки средостения (комплекса органов, нервов и сосудов, расположенных в грудной полости).
По тяжести течения
- Острая. Характерно быстрое развитие патологического процесса с характерными для флегмоны клиническими проявлениями.
- Хроническая. Обычно развивается при слабом инфицировании в сочетании с сильным иммунитетом. Клиническая картина менее яркая, само образование, как правило, плотное на ощупь.
Симптомы
К характерным клиническим проявлениям флегмоны относятся:
- Образование под кожей плотного инфильтрата (скопления лимфы, крови и клеточных элементов).
- В месте образования флегмоны отмечается локальное повышение температуры.
- Выраженная болезненность, усиливающаяся при пальпации (прощупывании).
- Отечность воспаленных тканей.
- Увеличение лимфатических узлов, прилегающих к месту воспаления.
- Кожа в месте образования меняет цвет: он может быть белесым, красноватым или синюшным (синюшность больше характерна для хронической формы).
Со временем образовавшийся плотный инфильтрат размягчается. Начинаются гнилостные процессы, распространяющиеся на прилегающие ткани. Усиливаются признаки интоксикации (отравления организма):
- тошнота;
- рвота;
- общая слабость;
- спутанность сознания;
- озноб;
- повышение температуры тела;
- болезненные ощущения в мышцах и суставах.
Даже незначительное уплотнение и болезненность в месте недавнего повреждения тканей должны стать поводом для срочного обращения к врачу. Если при этом повышается температура тела и нарастают явления интоксикации, следует незамедлительно вызвать бригаду скорой помощи.
Осложнения
Неправильное или несвоевременное лечение может привести к целому ряду осложнений, наиболее опасным из которых является сепсис. Это состояние представляет собой генерализацию инфекции, то есть ее распространение по всему организму вместе с кровотоком, что приводит к сильнейшей интоксикации и воспалительным процессам в органах и тканях. Генерализация инфекции со временем приводит к септическому шоку – состоянию, при котором нарушается кровоснабжение жизненно важных органов, что примерно в 70% случаев приводит к летальному исходу.
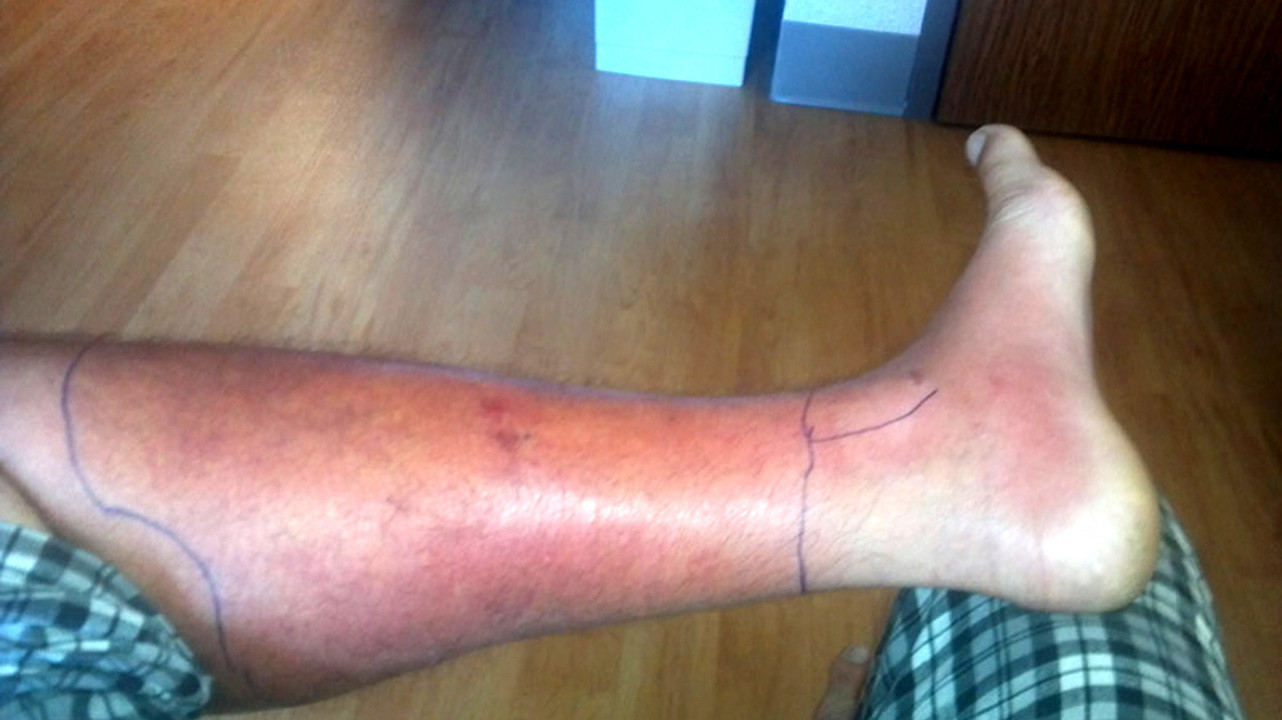
Рисунок 3. Целлюлит на ноге (частная форма флегмоны), ранний этап. Источник: Pshawnoah / Wikipedia
Другие возможные осложнения:
- Гнойный медиастенит - воспаление средостения.
- Остеомиелит. Гнойно-воспалительный процесс, затрагивающий костную ткань. Чаще всего развивается как следствие анаэробной флегмоны, когда воспаление переходит на прилегающие ткани.
- Аритмии. При сильной интоксикации возникают нарушения регулярного ритма сердечных сокращений, что в конечном итоге может привести к смерти.
- Гнойный менингит. Гнойно-воспалительный процесс затрагивает оболочки головного мозга в результате распространения инфекции с кровотоком. Чаще возникает в тех случаях, когда флегмона расположена на лице. Гнойный менингит, будучи осложнением флегмоны, может привести к другим необратимым осложнениям: глухоте, потере зрения, нарушению интеллектуальной деятельности, параличу и летальному исходу.
- Гнойный плеврит. Жизнеугрожающее состояние, при котором воспаляются серозные оболочки легких, в результате чего помимо нарастающих проявлений интоксикации у пациента затрудняется дыхание и возникает боль в области грудной клетки.
- Воспаление крупных сосудов. Распространение инфекции нередко приводит к воспалительным процессам в артериях и магистральных венах. При выраженном воспалении и попадании в кровоток омертвевших клеток возможна закупорка сосудов, которая в свою очередь приводит к смерти больного. Гнойное расплавление стенок артерии приводит к обширному кровотечению. В этом случае кровопотери могут быть несовместимыми с жизнью.
Возможны и другие осложнения, при которых воспалительно-гнойный процесс затрагивает близлежащие органы, в том числе и жизненно-важные.
Отдельно следует упомянуть хронические воспалительные заболевания, течение которых может усугубиться при распространении инфекции по организму, возникающего в результате несвоевременного обращения к врачу при появлении флегмоны.
Лечение
Лечение флегмоны должно носить комплексный характер. Это означает, что помимо хирургических манипуляций необходима поддержка в виде медикаментозной терапии, которая в свою очередь направлена на борьбу с патогенными микроорганизмами и устранение симптомов, возникших в результате гнойно-воспалительных процессов.
Оперативное
В зависимости от локализации флегмоны может применяться как местное, так и общее обезболивание. Оперативное лечение не проводится в начальной стадии развития флегмоны, поскольку гной еще не образовался.
При помощи скальпеля производится вскрытие флегмоны. Врач производит рассечение не только поверхностных, но и глубоких тканей, чтобы обеспечить их максимальное очищение. Все омертвевшие ткани и патологическое содержимое удаляются, а полость раны промывается антисептическими растворами.
После этого устанавливаются дренажные трубки и накладывается стерильная повязка, пропитанная гипертоническим раствором или мазями, содержащими антибиотики (левомеколь, левосин) и некролитические средства (трипсин, террилитин). Если флегмона расположена в брюшной или забрюшинной области, применяют лапароскопию и общий наркоз.
Консервативное
В послеоперационном периоде больному необходима фармакологическая поддержка. Основные направления:
- Детоксикация. Помогает снизить проявления отравления организма. Чаще всего применяют изотонический раствор хлорида натрия (0,09%) и раствор Рингера.
- Антибиотикотерапия. Для борьбы с возбудителем врач подбирает и назначает курс антибиотиков, как правило внутримышечно. Выбор препарата осуществляют после диагностических исследований, в ходе которых выявляется возбудитель и его чувствительность к антибиотикам. Длительность курса составляет 10-14 дней.
- Противовоспалительная терапия. Чтобы снизить выраженность воспалительных процессов, назначается курс кортикостероидов.
- Анальгетики. При выраженных болевых ощущениях могут применяться наркотические анальгетики (не более 10 дней).
- Иммуномодулирующие препараты. Назначаются для повышения защитных сил ослабленного организма.
При анаэробной флегмоне назначаются противогангренозные сыворотки.
В дополнение к медикаментозным средствам рекомендуется пройти курс физиотерапевтических процедур (УВЧ, лазеротерапия, электрофорез).
Прогноз
При своевременно начатом лечении прогноз благоприятный. Однако отсутствие лечения или попытка самостоятельно вылечиться народными средствами могут привести к тяжелым осложнениям и летальному исходу.
Заключение
Флегмона представляет собой разлитой гнойно-воспалительный процесс, возникающий в подкожной жировой клетчатке и способный распространяться на прилегающие ткани. Причинами развития могут выступать как повреждения тканей, так и распространение инфекции по организму с кровотоком из очагов воспаления.
Поскольку флегмона может привести к жизнеугрожающим осложнениям, при первых ее проявлениях следует обратиться к хирургу. Это не тот случай, когда можно рассчитывать, что все пройдет само собой – промедление может стоить больному слишком дорого. Также не следует полагаться за целебные отвары, настойки и прочие знахарские методы лечения. В клинической практике регулярно встречаются случаи обширного распространения гнойно-воспалительного процесса, который приводит к инвалидизации и даже смерти пациента. Только своевременное комплексное лечение дает благоприятный прогноз.
Врач-невролог-алголог, врач по лечебной физкультуре, врач-реабилитолог, Член Союза Реабилитологов России.
Под миозитом мышц у взрослых понимают целую группу патологических изменений в скелетной мускулатуре. Если брать узкий термин, то это воспаление мышечной ткани, отвечающей за работу опорно-двигательного аппарата. Но миозит мышц у взрослых бывает не только воспалительного характера, но и токсического либо травматического. Наиболее распространенная форма – это шейный миозит (более 50% всех случаев этого заболевания). Второе место занимает миозит суставов спины, особенно поясничный.
Симптомы и признаки
Симптомы и лечение миозита мышц у взрослых полностью взаимосвязаны. Терапию подбирают с учетом формы недуга. Симптомы миозита будут отличаться в зависимости от распространения болезни. Выделяют 2 основные разновидности – локальная и полимиозит. В первом случае воспалительные процессы затрагивают только одну мышцу. Если они распространяются на целую группу, то это уже полимиозит. Он встречается намного чаще локальной формы болезни.
Шейный миозит возникает обычно чаще, чем в остальных местах тела. Боли при миозите такого типа очень сильные. Из-за этого сковываются движения головы. Также неприятные ощущения распространяются не только на шею, но и на затылок, уши либо в лопатки, а также могут переходить в миозит плеча и грудной клетки.
Миозит мышц шеи и спины – самые распространенные варианты заболевания, однако встречаются и другие формы, например, миозит ног и икроножный, а также челюстно-лицевой области и рук.
Миозит суставов спины занимает второе место по распространенности среди всех остальных форм этой болезни. Недуг затрагивает мышцы поясничной области. Симптомы миозита спины менее выражены, чем при проблеме шеи, боли носят ноющий характер. При пальпации проблемной области врач обнаружит уплотнения. Во время этой процедуры боли при миозите только усиливаются. Эта форма патологии больше распространена среди людей пенсионного возраста.
Миозит ног и рук встречается тоже часто, особенно это касается генерализованной формы. Локальные встречаются намного чаще, это в основном миозит плеча или икроножный. При генерализованной форме в этом случае больному очень сложно передвигаться – ходить, поднимать руки выше головы. При любом напряжении этих мышц появляются боли.
Миозит может развиваться как самостоятельное заболевание, так и в качестве проявления другой болезни, например, из-за туберкулеза может развиться миозит грудной клетки. Часто воспалительные процессы в мышцах появляются на фоне аутоиммунной реакции. Одна из самых тяжелых форм болезни – дерматомиозит либо синдром Вагнера. В этом случае поражены не только мышечные и соединительные волокна, но и кожные ткани.
Почему появляется заболевание
Причины миозита условно разделяются на эндогенные и экзогенные. Первые возникают внутри организма, а вторые вызваны окружающей средой.
Эндогенные причины миозита, следующие:
- аутоиммунные болезни. Сюда относится системная красная волчанка и ревматоидный артрит. Патологический процесс соединительной прослойки (эндомизием) распространяется на мышечные волокна. Антигеном, который может вызвать аллергическую реакцию, могут выступать грибки, микробы, бактерии. Чаще всего у пациента развивается подострый миозит на этом фоне;
- инфекции. Заболевание может быть вызвано энтеровирусной инфекцией, гриппом, тифом. Инфекция попадает по крови и лимфе на мышечную ткань. В этом случае миозит может быть гнойным и негнойным. Первый вариант развивается на фоне сифилиса, ОРВИ, тифа, туберкулеза, а второй – из-за генерализованной стрептококковой или стафилококковой инфекции. Последняя форма является очень тяжелой и требуется проведения операции;
- паразиты. Чаще всего возникает на фоне трихинеллеза, токсоплазмоза или эхинококкоза. В мышцах обнаруживаются цисты и кальцинированные участки, а это место для жизни паразитов. Из-за их внедрения в мускулатуру начинается воспаление;
- интоксикация разного рода. Острый миозит может развиться из-за воздействия токсичных веществ, причем это может быть не только спиртное, но и укусы насекомых.
Экзогенные причины миозита бывают следующего типа:
- травмы. На месте, где травма, разрываются мышечные волокна, из-за чего в дальнейшем начинается отек и воспаление. Из-за травм также развивается и нестандартная форма болезни – оссифицирующий миозит. В этом случае в мышечных тканях, точнее в местах, где есть соединительная, начинается окостенение;
- чрезмерное постоянное мышечное напряжение. Обычно это происходит у музыкантов или спортсменов. Из-за неудобного положения тела мышцы напрягаются и уплотняются. Процесс поступления полезных веществ нарушен из-за того, что кровоток замедлен. Из-за недостатка кислорода и микроэлементов начинаются дистрофические процессы;
- резкое переохлаждение. Очень частая причина развития острого миозита – сквозняки. Чаще всего страдают мышцы спины, шеи. Воспалительные процессы распространяются и на нервные окончания.
Лечение миозита мышц зависит от того, какие причины вызвали его развитие и распространение воспалительных процессов. Вот почему необходимо сначала выявить, что побудило патологию активизироваться.
Факторы риска
Миозит называют офисной болезнью современности. Обычно от него страдают те, кто ведет сидячий образ жизни из-за профессии. У людей с более подвижной работой он возникает гораздо реже. У офисных сотрудников часто развивается миозит из-за того, что им приходится находиться в неудобной позе, работая за столом по 6-8 часов. Часто рядом еще и кондиционер работает. Из-за этого развивается шейный или поясничный миозит. Различными формами такой болезни страдают более половины городских жителей.
Осложнения
Лечение грудного миозита или любого другого должно быть своевременным. Это связано с особенностями функционирования мышц. Из-за воспаления возникает боль, а это в свою очередь активирует рефлекторный механизм, ограничивающий подвижность пострадавшего участка. Если мышечные ткани не будут активно двигаться, то начинается кислородное голодание, замедляется метаболизм, а без полезных веществ функциональность утратится. Если не начинать лечение миозита шеи или другой части тела, то могут развиться атрофические или даже некротические процессы, так как ткани начнут отмирать.
Помимо этого, мышечная ткань также влияет не биомеханические процессы в суставах. Если в течение длительного времени ограничивается его работа (из-за боли в мышцах не сгибается и не разгибается сустав), то его функциональность нарушается, например, из-за шейного миозита может развиться критическое ослабление, то есть больной уже не сможет держать голову ровно без поддерживающего корсета.
Но самая большая опасность миозита связана с его влиянием на наиболее важные для жизни процессы в организме. Если отсутствует своевременное лечение миозита шеи, то воспалительные процессы распространяются на гортань, приводят к проблемам с дыханием. Если вовремя не начать лечение миозита спины или ребер, то может начинаться одышка, дыхательная недостаточность.
Когда следует обратиться к врачу
Обратиться к доктору необходимо в случае, если чувствуется боль в мышце. Она может быть локализованной или распространяться на другие части тела. Сначала болевые ощущения незначительные, но потом постепенно усиливаются. В некоторых случаях боль сразу возникает в острой форме, ограничивается подвижность. Необходимо как можно быстрее обратиться в больницу.
Подготовка к посещению врача
Для посещения терапевта, хирурга или невролога не понадобится специальная предварительная подготовка. Если есть подозрения на миозит, необходимо вспомнить все симптомы и детально записать их, а потом уже рассказать доктору, чтобы он смог установить точный диагноз и подобрать лекарства при миозите.
Диагностика
Прежде чем решать, как лечить миозит, врач проводит детальный осмотр пострадавшей области, выслушивает жалобы пациента и сверяется с анамнезом. После этого проводится диагностика. Она включает такие обследования:
- рентген;
- компьютерную и магнитно-резонансную томографию;
- УЗИ;
- лабораторные анализы, чтобы подтвердить или опровергнуть наличие инфекции, отравления, наличия паразитов или аутоиммунной реакции организма.
Лечение

Лечение миозита мышц осуществляется медикаментозным способом. Врач прописывает лекарства, которые направлены на то, чтобы устранить воспалительные процессы. Как правило, используются при миозите препараты нестероидного типа. Они не только обладают противовоспалительным действием, но еще и жаропонижающим, а также обезболивают. Врачи могут подобрать эффективные средства с локальным воздействием – мази, гели. Также выбирают лекарства с системным эффектом – это таблетки либо растворы для инъекций. Использование первого или второго типа лекарств зависит о степени поражения тканей и распространенности воспалительных процессов.
Если заболевание имеет инфекционное происхождение, то дополнительно назначают антибиотики, противовирусные или противопаразитарные средства – это уже зависит от возбудителя недуга. Если миозит возник на фоне аутоиммунной реакции, то выбирают цитостатики и глюкокортикостероиды. Дополнительно используют витаминно-минеральные комплексы, чтобы укреплять организм.
Домашние средства лечения
Дополнительно для лечения назначают лечебную физкультуру (когда проходит острая стадия болезни) и массаж. Также в домашних условиях можно делать компрессы и примочки из вареного картофеля, капусты, а также протирать проблемные места отварами донника, ромашки, липы, хвоща. Помните, все домашние и народные средства можно начинать использовать только после консультации у специалиста.
Профилактика
В качестве профилактики больному необходимо:
- обеспечить правильное, сбалансированное питание, употребление достаточного количества воды;
- вести активный образ жизни, устраивать частые прогулки на свежем воздухе, заниматься спортом;
- проводить своевременное лечение простуды и других болезней.
Не допускается постоянное пребывание в сидячем положении, нахождение на сквозняке, переохлаждение организма.
Как записаться к терапевту, хирургу, неврологу
Читайте также:

