Как вылечить кандидоз глаз
Обновлено: 22.04.2024
Симптомы грибковых болезней пазух носа и их лечение
Грибы распространены повсеместно и часто попадают в дыхательные пути, поэтому грибы в полости носа выявляют и в норме. Грибковую инфекцию делят на:
• неинвазивную (наиболее частый вид грибковой инфекции);
• инвазивную (встречается редко).
Грибы участвуют также в патогенезе эозинофильного грибкового риносинусита, для которого характерна выраженная склонность к образованию полипов и эозинофилия слизистой оболочки. По современным представлениям эозинофилы в большом количестве мигрируют в слизистую оболочку и переходят из нее в слизь, покрывающую эпителий, где они скапливаются вокруг гифов и спор грибов. При дегрануляции эозинофилов высвобождается главный основный белок, который высокотоксичен и способствует разрушению грибов. При дальнейшем вдыхании грибов этот процесс продолжается, и концентрация главного основного белка возрастает.
Неинвазивная грибковая инфекция
а) Сапрофитные формы. Грибы колонизируют слизистые корки, фрагменты нежизнеспособных тканей, инородные тела, ортопедические конструкции и шины, стенты и назогастральные зонды. Лечение состоит в удалении слизи, корок и инородных тел. Поскольку корки часто образуются на патологически измененных участках слизистой оболочки, следует исключить злокачественную трансформацию.
б) Грибковый шар. В околоносовых пазухах и их ячейках могут накапливаться грибковые массы, которые раздражают слизистую оболочку, оказывая эффект инородного тела.
Клиническая картина. Грибковый шар вызывает симптомы, напоминающие хронический синусит. Фрагменты грибкового конгломерата могут достигать полости носа, вызывая геморрагические выделения из него с неприятным запахом. Наиболее часто грибковые конгломераты образуются в верхнечелюстной и лобной пазухах.
Диагностика. При назальной эндоскопии выявляют картину хронического риносинусита. На МРТ и КТ отмечается характерное затемнение. На КТ часто выявляют обызвествление центральных участков конгломерата, связанное с отложением сульфата и фосфата кальция и металлов, которые метаболизируются грибами.
Лечение. Лечение заключается в эндоскопическом туалете пораженной околоносовой пазухи и восстановлении ее вентиляции. Грибковые массы следует полностью удалить, сохраняя при этом слизистую оболочку.
Материал, взятый из удаленных масс, отправляют на микологическое и гистологическое исследование. Антимикотическая терапия не показана.
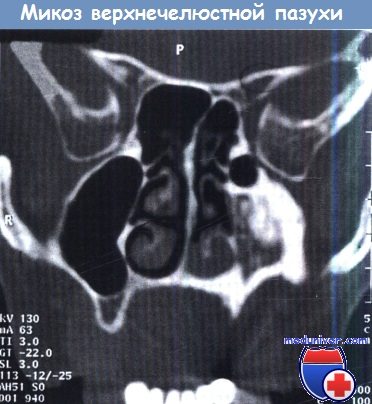
Гипоплазия левой верхнечелюстной пазухи с грибковым конгломератом
и аппозиционным разрастанием кости как реакцией на воспалительный процесс.
Инвазивные формы грибковой инфекции околоносовых пазух
а) Острая молниеносная форма. Клиническая картина. Для молниеносной формы заболевания характерны лихорадка, упадок сил и лицевая боль; позднее появляются расстройство зрения, сонливость, развивается кома.
Этиология и патогенез. Заболевание обычно наблюдается у больных, принимающих антидепрессанты, или у лиц с иммунодефицитом (например, у больных сахарным диабетом, СПИДом или при изнуряющих заболеваниях). Грибы, например Mucor spp., Absidia spp. или Aspergillus, внедряются в ткани, включая кровеносные сосуды, и могут распространиться гематогенным путем в ЦНС или глазницу.
Лечение. Пораженные ткани подлежат незамедлительному иссечению по принципам онкохирургии. Назначают длительную системную терапию амфотерицином В, кетоконазолом, итраконазолом или более современным препаратом вориконазолом. Получены доказательства эффективности итраконазола при грибковом синусите, вызванном инвазивной аспергиллезной инфекцией. Прогноз серьезный.
б) Хроническая вялотекущая гранулематозная форма. В индустриальных странах данная форма заболевания встречается редко, чаще она наблюдается в странах Северной Африки. В отличие от молниеносной формы, у больных обычно нет иммунодефицита.
Клиническая картина. Заболевание характеризуется медленно прогрессирующим течением и длится многие годы. Распространение грибов за пределы околоносовых пазух приводит к инвазии их в глазницу и отеку жировой клетчатки глазницы. Возможно распространение инфекции в подвисочную ямку, а также поражение ЧН.
Диагностика. Материал, взятый из полости носа, отправляют на микробиологическое и гистологическое исследование.
Лечение. Разросшиеся ткани подлежат иссечению. Назначают длительную противогрибковую терапию. Прогноз при таком лечении благоприятный.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Грибковый конъюнктивит – офтальмомикоз, характеризующийся подострым или хроническим воспалением конъюнктивы, вызванным патогенными грибками. В зависимости от вида возбудителя грибковый конъюнктивит может протекать с катаральным или гнойным воспалением, образованием пленок или узелковых инфильтратов на слизистой глаз; нередко заболевание принимает форму кератоконъюнктивита. Основным методом диагностики грибкового конъюнктивита служит лабораторное определение грибка в мазке с конъюнктивы, соскобе, отделяемом конъюнктивальной полости. При грибковом конъюнктивите проводится длительное системное и местное лечение фунгицидными и фунгистатическими препаратами.
Общие сведения
Грибковые конъюнктивиты – группа микозов конъюнктивы, которые могут вызываться различными видами патогенных грибков, обитающих на веках, в конъюнктивальном мешке, слезных путях или попадающих на слизистую глаза извне. В офтальмологии грибковыми конъюнктивиты часто сочетаются с грибковыми блефаритами и кератитами. Кератоконъюнктивиты грибковой этиологии отличаются упорным течением, могут приводить к перфорации роговицы и гибели глаза.
По клинической форме различают гранулематозные и экссудативные грибковые конъюнктивиты. Гранулематозная форма грибкового конъюнктивита наиболее часто развивается при споротрихозе, актиномикозе, риноспородиозе, кокцидиозе и др.; экссудативная форма - при аспергиллезе и кандидозе.

Причины
Грибки, как микрофлора конъюнктивальной полости, не вызывающая явлений воспаления, обнаруживается довольно часто – у 6,6-27,9% взрослых. Патогенными для глаз считаются около 50 видов грибов.
Непосредственными возбудителями гранулематозных грибковых конъюнктивитов выступают паразитарные грибки рода Pennicillium viridans, Coccidioides immitis, Sporotrichum, Actinomicetes. Экссудативные грибковые конъюнктивиты вызываются дрожжеподобными грибками рода Candida albicans и Aspergillus. Источниками заражения могут являться почва, вода, травы, больные люди и животные.
Попаданию грибковой инфекции на конъюнктиву способствуют микротравмы слизистой, лучевые ожоги глаз, микотические блефариты, использование контактных линз с нарушением правил хранения и ношения. Повышенный риск развития грибкового конъюнктивита имеют пациенты с сахарным диабетом, кариесом зубов, микозами кожных покровов, длительно получающие глюкокортикостероиды или антибиотики, лица с иммунодефицитом (особенно ВИЧ-инфекцией). Из экзогенных факторов наибольшее значение имеют теплое время года, повышенная влажность воздуха, запыленность, неблагоприятные санитарно-гигиенические условия.
Симптомы грибкового конъюнктивита
При грибковых конъюнктивитах, обусловленных споротрихозом, риноспоридозом, актиномикозом, на фоне отека и гиперемии конъюнктивы появляются гранулематозные разрастания, крупинчатые включения, инфаркты мейбомиевых желез. При актиномикозе воспаление носит катаральный или гнойный характер; при размягчении узелковые инфильтраты вскрываются с выделением гноя и образованием длительно незаживающих свищей.
Грибковый конъюнктивит, развивающийся при кокцидиомикозе, протекает с появлением фликтеноподобных узелков; поражение конъюнктивы грибком Pennicillium viridans, сопровождается образованием поверхностных язв конъюнктивы, покрытых зеленоватым налетом.
При гранулематозных грибковых конъюнктивитах нередко развивается гнойный лимфаденит, в гнойном содержимом лимфоузлов определяются мицеллы грибов.
При кандидамикозе в конъюнктивальной полости образуются псевдомембраны – сероватые или желтоватые легко снимающиеся пленки. При аспергиллезе конъюнктивит протекает с инфильтрацией и гиперемией конъюнктивы, образованием сосочковых разрастаний, склонных к изъязвлению; часто сочетается с грибковым поражением роговицы – микотическим кератитом. Аспергиллез иногда ошибочно принимают за нагноившийся халязион или ячмень.
Для грибковых конъюнктивитов свойственна скудная клиническая симптоматика, незначительное количество отделяемого из глаз, длительное (более 7-10 дней) течение, неэффективность антибиотикотерапии. Длительное течение грибкового конъюнктивита может приводить к деформации краев и завороту век. Осложнениями грибкового конъюнктивита могут стать поражения роговицы, каналикулит, дакриоцистит.
Диагностика
Распознавание грибкового конъюнктивита проводится офтальмологом на основании данных осмотра и лабораторной идентификации возбудителя. Кроме внешних признаков, на микоз конъюнктивы может указывать усугубление симптоматики при лечении антибиотиками или глюкокортикоидами.
Выявление грибков проводится с помощью микроскопического и цитологического исследования соскоба с конъюнктивы, бактериологического посева отделяемого на питательные среды. При необходимости проводится консультация дерматолога (миколога), исследование соскоба на патогенные грибы с гладкой кожи.
Дифференциальную диагностику грибкового конъюнктивита проводят с конъюнктивитами другой этиологии: бактериальным, вирусным, аллергическим конъюнктивитом и кератитом.
Лечение грибкового конъюнктивита
Терапия грибковых конъюнктивитов требует местного и системного применения специальных антимикотических средств. Местно, в конъюнктивальную полость, назначают инстилляции растворов амфотерицина В, натамицина, нистатина; на ночь за веки закладывают нистатиновую мазь. Фунгицидные и фунгистатические средства (глазные капли и мази) изготовляют экстемпорально.
Для системной терапии используется один из противогрибковых препаратов: флуконазол, интраконазол и др.; при обширных офтальмомикозах показано внутривенное капельное введение амфотерицина В.
Лечение грибкового конъюнктивита проводят в течение 4-6 недель под контролем офтальмолога. После наступления клинического выздоровления повторно выполняют мазки с конъюнктивы. Только отрицательные клинико-лабораторные данные могут гарантировать, что грибковый конъюнктивит не перейдет в латентную форму.
Прогноз и профилактика
При изолированном течении грибкового конъюнктивита прогноз в большинстве случаев благоприятный. При нерациональной или несвоевременной терапии поражение может захватывать веки, слезные канальцы, роговицу и другие структуры органа зрения.
Профилактика грибковых конъюнктивитов требует рационального лечения общих заболеваний и микозов кожи, правильного ухода за контактными линзами, улучшения гигиенических условий на производстве и в быту, рационального назначения антибактериальных средств и глюкокортикостероидов.
Возбудители грибкового конъюнктивита
Грибы, провоцирующие офтальмомикоз, распространены в большом количестве.
В этой статье
Современной офтальмологии известно более шестидесяти видов таких микроорганизмов. Они часто обитают на коже и слизистой оболочке глаз здорового человека, а также в наших внутренних органах, проявляя активность в определенных ситуациях. Благоприятным фактором для проникновения грибков в зрительные органы являются микротравмы роговичных тканей и конъюнктивы. Грибковые конъюнктивиты у взрослых и детей часто развиваются при снижении защитных функций организма.
Словом, возбудителей грибкового конъюнктивита хватает как во внешней среде, так и на самом человеке, а также на растениях и домашних животных. Различные грибки на глазах при отсутствии какого-либо глазного заболевания обнаруживают довольно часто — примерно в 10-27% случаев. Обычно они расположены на краях век (80%), а также на их внутренней оболочке (15%). После длительного приема некоторых антибиотиков (от 1 месяца и более) частота выявления грибков увеличивается до 40%. При употреблении кортикостероидов этот процент возрастает до 67%. Недаром врачи не устают напоминать нам о соблюдении простых правил гигиены, которые помогают избежать многих офтальмологических, и не только, заболеваний.
Причины для развития конъюнктивита грибковой этиологии
Активному размножению грибов различных видов способствуют некоторые эндогенные (внешние) и экзогенные (внутренние) факторы:
- микротравмы глазных структур, в том числе лучевые ожоги;
- нарушение правил эксплуатации контактных линз;
- купание в грязных водоемах — открытых или бассейнах;
- жаркое время года;
- повышенная влажность и запыленность воздуха;
- нарушение санитарно-гигиенических норм;
- сахарный диабет;
- кариес;
- микозы кожных покровов;
- длительный прием антибиотиков;
- СПИД.
Все перечисленные факторы являются причинами для активности микобактерий. При этом конъюнктивит глаз грибкового происхождения делится на два основных вида. Рассмотрим их подробнее.
Гранулематозный конъюнктивит глаз
Данная форма заболевания часто развивается при кокцидиозе, актиномикозе, споротрихозе и других видах офтальмомикозов. Им сопутствует отличительная симптоматика: глаза краснеют и отекают, на них появляются гранулематозные разрастания. При конъюнктивитах, вызванных грибами Penicllum viridans, наблюдаются поверхностные язвы слизистой оболочки, имеющие зеленоватый налет.
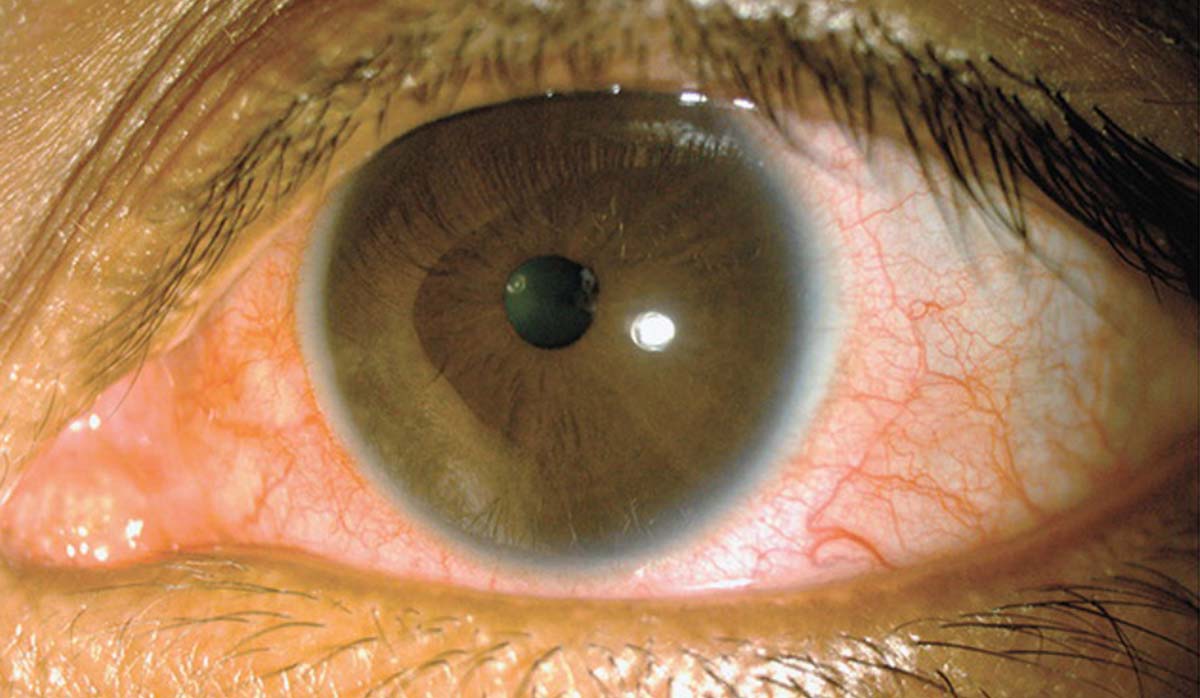
При грибковом конъюнктивите гранулематозной формы может развиться гнойный лимфаденит. Происходит воспаление лимфатических узлов, которые начинают нагнаиваться, а внутри них находятся мицеллы грибов.
Экссудативные офтальмомикозы
Возбудители данного вида глазной патологии — Candida albicans и аспергиллы. При развитии кандидамикоза на конъюнктиве порой образуются так называемые псевдомембраны — пленки серого или желтоватого оттенка, при этом легко удаляющиеся. При аспергиллезе возникают сосочковые разрастания, происходит изъязвление слизистой оболочки или роговицы — в данном случае диагностируется микотический кератит. Аспергиллез также иногда путают с ячменем или халязионом.
Конъюнктивиты грибковой этиологии имеют незначительные клинические проявления, скудное отделяемое из глаз. При этом они сложно поддаются лечению антибиотиками — в этом состоит главная опасность офтальмомикоза. Длительное течение грибкового конъюнктивита глаз может привести к деформации краев век, а также их завороту. Нередко возникают осложнения в виде воспаления слезного канальца, поражается эпителий роговицы.
Диагностика грибковых конъюнктивитов
Внешние симптомы различных воспалений глаз довольно похожи. При выявлении офтальмомикоза проводят также дополнительную диагностику на выявление возбудителей конъюнктивитов другой этиологии: аллергических, бактериальных, вирусных. На грибковое происхождение заболевания может с большой вероятностью указывать длительное течение, а также прием антибиотиков или глюкокортикостероидов до начала развития глазной патологии.

Для проведения исследования берется соскоб с конъюнктивы, капля гнойного отделяемого, мазок-отпечаток и затем проводится их микроскопическое и цитологическое исследование, а также делается бактериальный посев на питательные среды. При необходимости назначается консультация с дерматологом, изучение соскоба на патогенные грибы с гладкой кожи.
Лечение грибкового конъюнктивита у взрослых
При терапии офтальмомикоза очень важно придерживаться назначений врача и не заниматься самолечением — болезнь может затянуться на длительный период. Это тем более целесообразно, так как для лечения конъюнктивитов грибкового происхождения применяют фунгистатические и фунгицидные глазные мази и капли, приготовленные экстемпорально, то есть фармацевты изготавливают их по индивидуальному рецепту от врача. Производители не выпускают офтальмологические противогрибковые средства промышленным способом.
Лечение аналогично для всех разновидностей грибковых конъюнктивитов. 3-6 раз в день назначают инстилляцию жидкости, содержащей амфотерицин В, 5% раствор натамицина или капли, содержащие нистатин — все это противомикозные препараты широкого спектра действия. Также могут быть прописаны мази с содержанием этих компонентов.
После завершения терапевтического курса офтальмолог обязательно делает контрольный анализ — соскоб со слизистой оболочки и его цитологическое и микроскопическое исследование. Только при подтверждении отрицательных клинических результатов можно быть уверенным, что конъюнктивит грибковой этиологии не примет латентное течение.
Медики отмечают, что в последение десятилетия офтальмомикозы стали диагностироваться чаще в связи с повсеместным бесконтрольным применением кортикостероидов, антибиотиков и нарушениями правил эксплуатации контактных линз. Так, длительный прием антибиотиков может спровоцировать суперинфекцию — рост бактерий или грибов другого типа, нежели тех, которые вызвали заболевание.
При своевременном обращении к специалисту и начале лечения грибкового конъюнктивита результат в большинстве случаев положительный. При неправильной или несвоевременной терапии грибок может распространиться на веки, слезные канальцы, роговицу и другие глазные структуры, вызывая негативные последствия.
Профилактика офтальмомикоза требует соблюдения простых правил личной гигиены, о которых постоянно напоминают нам врачи. Мойте руки перед едой и после улицы — это Вы должны делать сами и научить своего ребенка с малых лет. Пользуйтесь только личным полотенцем и средствами гигиены, в том числе косметикой. Соблюдайте правила ухода за контактными линзами: не перенашивайте, не оставляйте на глазах модели дневного ношения, вовремя меняйте оптику по истечении срока службы.
Не стоит злоупотреблять приемом антибиотиков — в большинстве случаев это провоцирует возникновение грибковых конъюнктивитов.
Внимательное отношение к себе и следование санитарно-гигиеническим нормам помогут избежать многих неприятных заболеваний, не только офтальмологических.

Воспаление края век, или блефарит — это заболевание, которое часто характеризуется длительным течением и трудно поддается лечению. Существует много причин развития блефарита, одной из которых являются грибки. По каким симптомам можно обнаружить грибковый блефарит, в чем особенности данного заболевания, как его лечат, расскажем в этой статье.
Строение и функции век
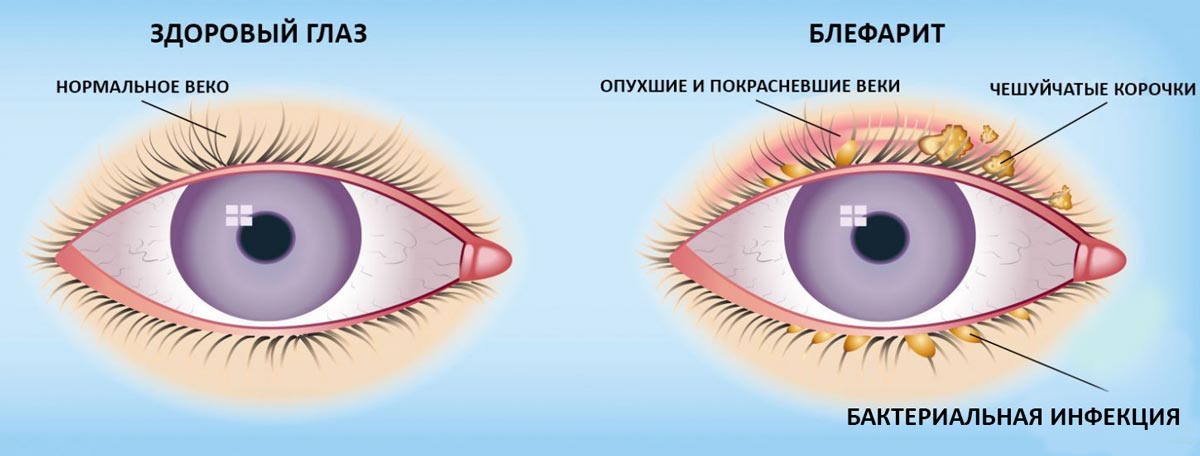
Основная задача век — защищать глаза от попадания инородных предметов, неблагоприятных внешних факторов, а также от пересыхания.
В этой статье
Чтобы веки могли эффективно справляться с данными функциями, они имеют особое строение.
Каждое веко состоит из хрящевой ткани, внутри которой расположены мейбомиевы железы, вырабатывающие сальный секрет (он формирует липидный слой слезной пленки). На внутренней стороне век располагаются железы, продуцирующие слизь, которая обеспечивает тесный контакт всех слоев слезной пленки с поверхностью глаза. Веки соединяются между собой в двух углах — наружном и внутреннем. Возле внутреннего угла располагаются слезные точки — входные отверстия в слезные канальцы. По краю обоих век, которые сверху покрыты кожей, расположены ресницы.
Как блефарит влияет на функции век?
Кожа век и зоны вокруг глаз отличается тонкостью (ее толщина составляет около 0,3 мм), подкожная клетчатка очень рыхлая. В силу таких особенностей эти ткани восприимчивы к травматическим воздействиям, отекам и другим поражениям.
Блефарит часто развивается на фоне ослабленной иммунной системы, после травм или под влиянием внешнего токсического воздействия. Воспалительный процесс может начинаться в ресничных фолликулах или сальных железах. Инфекционные формы заболевания могут развиваться при попадании инфекции прямо в глаза или ее миграции из других органов с током крови. Так или иначе, при блефарите нарушается выработка сального секрета, происходит разрушение слезной пленки, начинается выпадение ресниц, то есть значительно ухудшаются естественные функции век.

Наиболее распространенные причины заболевания
Блефарит может быть вызван различными причинами — инфекционными и неинфекционными. Причиной инфекционной патологии зачастую становится стафилококк, в более редких случаях — стрептококки, вирусы. Грибковый блефарит также относится к инфекционной разновидности заболевания и возникает при поражении глаз кандидой и другими видами грибков.
Инфекция может возникать сразу в области век либо распространяться от других органов.
Одну из форм блефарита вызывают клещи демодекс, которые поселяются в фолликулах ресниц и мейбомиевых железах. Чаще всего блефарит такого типа развивается у людей со сниженным иммунитетом.
Иногда причиной заболевания может быть аллергическая реакция на какой-то раздражитель (косметические средства, шерсть животных, цветочную пыльцу).

Факторы риска
Развитию блефарита могут способствовать следующие факторы:
- травматические поражения глаз;
- хронические патологии зрительных органов;
- несоблюдение правил гигиены;
- недостаток витаминов и микроэлементов в организме;
- заболевания, сопровождающиеся стойким снижением иммунитета;
- сахарный диабет, патологии ЖКТ, анемия и другие хронические болезни;
- перенесенные глазные инфекции;
- пребывание в неблагоприятных внешних условиях (запыленный, грязный воздух).
Основные клинические формы блефарита
Многообразие причин блефарита обуславливает большое количество форм данного заболевания.
Стафилококковый, грибковый блефарит и другие инфекционные виды заболевания чаще всего проявляются именно язвенной формой. Для нее характерен воспалительный процесс в фолликулах ресниц с формированием гнойных корочек и кровоточащих язв, на месте которых затем образуется рубцовая ткань. Часто язвенный блефарит сопровождается частичным выпадением или полной потерей ресниц. Из-за рубцов может произойти деформирование век, нарушиться нормальный рост ресниц.
Блефарит такого типа иначе называют чешуйчатым. Такое наименование объясняется характерными симптомами — образованием чешуек между ресницами. При этом ресничный край обычно утолщен и гиперемирован, вдоль роста ресниц можно увидеть желтоватое отделяемое. В отличие от язвенной формы патологии, при чешуйчатом блефарите даже при удалении чешуек кожа век не кровоточит и не гноится. Но без лечения также возможно выпадение ресниц и деформация века. Себорейный блефарит может распространиться на конъюнктиву и тогда он трансформируется в блефароконъюнктивит.

Блефарит, вызванный клещом демодекс, чаще всего сопровождается сильным зудом, особенно в утренние часы. Края век утолщаются, краснеют, из глаз появляется липкое отделяемое, которое склеивает ресницы. Одним из симптомов этой формы заболевания является налет на веках, который состоит из сального секрета и частичек эпидермиса. У основания выпавших ресниц врач может обнаружить мелких клещей.
Такой блефарит почти всегда сопровождается воспалительным процессом в области конъюнктивы и обусловлен высокой чувствительностью к определенному раздражителю. Характерные симптомы аллергического воспаления век — отечность, слезоточивость, зуд, отделяемое в виде слизи.
Что такое грибковый блефарит?
При поражении кожи век патогенными грибками может развиться грибковый блефарит. Другое название этой патологии — микоз век. Поскольку существует большое количество разных грибков, способных приводить к воспалению век, то и заболевание может отличаться по тяжести и форме протекания.
Спецификой грибкового блефарита является то, что зачастую поражение ресничного края век не является первичным. Как правило, патологический процесс начинается в области висков, лба и уже затем распространяется на веки.

Распространенные виды грибкового блефарита: их симптомы
Среди грибковых блефаритов наиболее распространенными являются следующие.
Возбудителем являются так называемые лучистые грибы, которые могут проникать в зону поражения контактным путем, через кровь или через повреждение кожи. Характерным симптомом является появление плотных узелков на веках, после размягчения и вскрытия которых образуется свищ и выделяется гной с желтыми крупинками. Блефарит такого вида характеризуется долгим заживлением, часто осложняется рубцовыми изменениями кожи век, но при этом редко отражается на качестве зрения.
Это заболевание вызывают дрожжевые грибки-паразиты бластомицеты. Заражение может происходить через кровоток или микроскопические травмы век. При этом виде грибкового блефарита на веках образуются папулы, язвы. Несмотря на благоприятный прогноз лечения, возможны рубцовые изменения кожи и деформация края век.
Его развитие провоцируют грибы рода кандида, которые существуют в нашем организме и являются условно-патогенными. На фоне снижения иммунитета они могут приобретать патогенные свойства, что и приводит к возникновению блефарита. Для кандидоза характерна отечность и краснота век, образование по краю ресниц гнойников, узелки в толще кожи. Прогноз лечения, как правило, благоприятный, но есть вероятность деформации век и развития аллергических реакций у пациента.
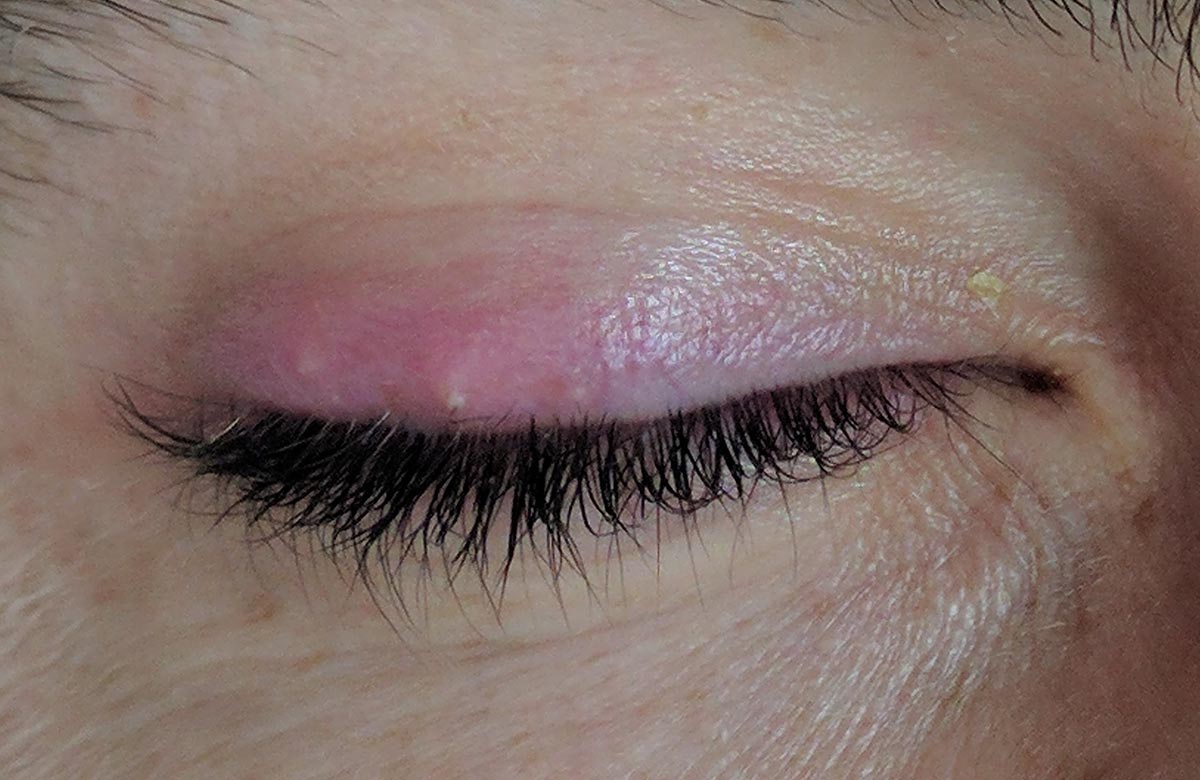
Его возбудителем являются нитчатые диморфные грибы рода Sporotrichum. Грибок может попасть в организм через повреждения кожи, желудочно-кишечный тракт или дыхательные пути. По организму мигрирует с крово- и лимфотоком. Чаще всего грибок попадает на край века со слизистой ротовой полости, далее грибковый блефарит этого вида может осложняться воспалением конъюнктивы и тканей глазницы. Характерными признаками споротрихоза являются фиолетовые узелки по ресничному краю, формирование свищей и серо-желтые гнойные выделения.
Паразитический гриб, который вызывает данное заболевание, чаще всего сначала поражает волосистую часть головы и лишь затем распространяется на края век.
Также грибковый блефарит может быть вызван и другими видами грибков.
Грибковый блефарит — характерные симптомы
Разные виды грибков оказывают различное действие на кожу век, поэтому в зависимости от вида блефарита, симптомы могут отличаться.
Чаще всего грибковый блефарит сопровождается следующими клиническими признаками:
- кровоточащие язвочки и раны на веках;
- узелки и плотные образования под кожей век;
- зуд, резь, жжение в глазах;

- покраснение, отечность кожи век;
- гнойное отделяемое из глаз;
- слезоточивость;
- болезненные ощущения в глазах;
- сниженная острота зрения, затуманенность;
- чешуйки между ресницами (характерны для некоторых форм грибкового блефарита);
- скутулы (желтые корочки в форме блюдца у основания ресниц, характерны для фавуса век);
- рубцы.
На грибковый блефарит симптомы из этого списка могут указывать довольно часто. В любом случае правильно оценить симптомы и подобрать адекватное лечение сможет только врач. Поэтому при появлении первых признаков патологии следует обратиться к офтальмологу.
Как диагностируют грибковый блефарит?
Диагностика заболевания предполагает сбор анамнеза, ряд диагностических мероприятий, лабораторные исследования и дифференциальный диагноз.
При сборе анамнеза имеет значение начало и продолжительность клинических признаков, двустороннее или одностороннее поражение глаз, перенесенные недавно или хронические болезни, употребление пациентом антибиотиков.
Обследование предполагает наружный осмотр век и глаз, биомикроскопическое исследование при помощи щелевой лампы. Специалист оценивает состояние ресниц, краев век, конъюнктивы, роговой оболочки.

Эффективность лечения напрямую зависит от того, будет ли в ходе диагностики точно установлен возбудитель болезни. Чтобы понять, какой именно грибок привел к развитию блефарита, офтальмолог назначает пациенту лабораторное исследование гнойного или слизистого отделяемого, скутул (образований, характерных для некоторых форм микоза век). Если требуется дифференцировать грибковый блефарит от других заболеваний, могут быть назначены дополнительно специфические реакции.
Лечение грибкового блефарита
После диагностики грибковый блефарит требует незамедлительного лечения. Выбор терапевтической схемы зависит от возбудителя болезни. В зависимости от вида блефарита врач может назначить следующие варианты лечения:
- противогрибковые препараты;
- обработка кожи век антисептическими средствами;
- антибактериальные препараты (показаны, например, при актиномикозе);
- иммуномодулирующая терапия.
В некоторых случаях может потребоваться хирургическое вмешательство для вскрытия абсцессов. В каждом конкретном случае схему лечения, подбор препаратов определяет врач. Заниматься самолечением и полагаться на средства народной медицины не стоит, поскольку это может привести к развитию осложнений — распространению болезни на другие ткани, деформации век, снижению зрения.
Профилактика грибкового блефарита
Блефарит — заболевание, которое может протекать довольно долго и плохо реагирует на лечение, при этом риск осложнений довольно высок. Поэтому офтальмологи рекомендуют соблюдать меры профилактики, которые в ряде случаев позволяют предотвратить болезнь. Особенно важно заниматься профилактикой тем людям, которые входят в группу риска по развитию блефарита.
- Строго соблюдайте личную гигиену: пользуйтесь только своим полотенцем и постельным бельем, тщательно мойте руки.

- Не прикасайтесь к лицу и глазам руками.
- Следите за качеством и сроком годности косметики, не используйте чужие косметические средства.
- При наличии любых инфекционных заболеваний лечите их своевременно и до конца.
- Занимайтесь лечением хронических патологий.
- На улице защищайте глаза от солнца ветра и негативных внешних воздействий солнцезащитными очками.
Прогноз лечения грибкового блефарита
Среди многочисленных видов блефарита грибковый является не самым распространенным. И все же вероятность развития подобной болезни существует, особенно у людей из группы риска. Зачастую предупредить грибковый блефарит помогает грамотная профилактика. Если все же болезнь уже началась, то как можно скорее обратитесь за диагностикой к врачу, который подберет эффективное лечение. При грамотно проведенной терапии прогноз излечения грибковых блефаритов чаще всего положительный.
Кандидоз глаз. Поражение глаз при дифтерии
Диссеминированный кандидоз — болезнь, развивающаяся при проникновении в кровоток дрожжеподобных грибов рода Candida, характеризующаяся лихорадкой, интоксикацией, поражением различных органов, в том числе глаз.
Возбудителями кандидоза являются наиболее вирулентные виды грибов рода Candida — С. albicans и С. tropicalis, способные вызывать заболевание в здоровом организме. Они могут расти на агаровых питательных средах.
Дрожжеподобные грибы рода Candida широко распространены в природе и являются частью нормальной флоры ротоглотки и желудочно-кишечного тракта у 50% людей, реже влагалища у женщин и кожи. Заболевание обычно возникает в результате эндогенной инфекции.
Проникновению кандид в кровоток способствуют повреждение кожи и слизистых оболочек при травмах, хирургических операциях, внутривенном введении лекарств и катетеров, иммуносупрессия, наличие тяжелых заболеваний (рак, болезни крови, сахарный диабет и др.). Наиболее часто это происходит у лиц с центральными внутривенными катетерами, при хирургических операциях на желудочно-кишечном тракте, при заболеваниях крови (на фоне применения глюкокортикоидов и иммунодепрессантов). При диссеминированном кандидозе наиболее часто поражаются сетчатка, почки, легкие, головной мозг.
Заболевание начинается с лихорадки неправильного типа с повторными ознобами, перемежающимися с обильным потоотделением. Поражения глаз. В половине случаев при офтальмоскопии выявляются белые, хорошо ограниченные очаги на сетчатке и сосудистой оболочке одного или обоих глаз, распространяющиеся в стекловидное тело. При этом нарушение зрения и боль в глазу могут появиться лишь через несколько недель.
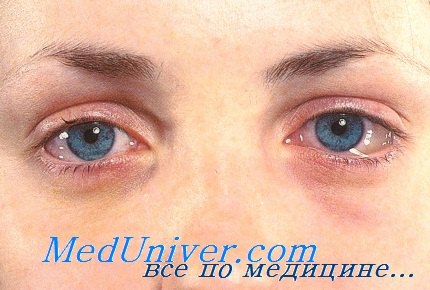
Поражение глаз при дифтерии
Возбудителем дифтерии являются дифтерийные палочки (Corynebacterium diphteriae), большинство штаммов которых в процессе жизнедеятельности выделяют сильнодействующий экзотоксин, обусловливающий практически все проявления болезни. Микроорганизм устойчив во внешней среде, на предметах и в пыли может сохраняться до 6 мес.
По клиническим проявлениям дифтерия может быть локализованной, распространенной и токсической. При комбинированной дифтерии наблюдается поражение нескольких анатомически не связанных между собою органов. Отек век увеличивается, они становятся плотными на ощупь, глаза открываются с большим трудом, отделяемое из конъюнктивального мешка принимает сукровичный характер, вначале скудное, затем более обильное.
На резко отечной конъюнктиве века (при локализованной форме), а также и на конъюнктиве глазного яблока (при распространенной форме) выявляются серовато-белые фибринозные пленки. Их снятие сопровождается кровоточивостью. При токсической дифтерии глаз появляется периорбитальный отек клетчатки.
Осложнения развиваются в основном при распространенной и токсической формах дифтерии. Это инфекционно-токсический миокардит и инфекционно-токсические параличи. При дифтерии глаз — паралич глазных мышц или аккомодации.
Диагноз заболевания основывается преимущественно на клинических данных. Его подтверждение проводится выделением токсигенных коринебактерий дифтерии при бактериологическом обследовании. При дифтерии глаз материал берется с конъюнктивы, из зева и носоглотки одновременно, что повышает высеваемость возбудителя.
В связи с тем что при обычном бактериологическом исследовании ответ может быть получен только через 48 ч от начала исследования, возможно использование предварительной бактериоскопии мазка с тампона от больного, которая делается в бактериологической лаборатории по требованию врача. С этой целью материал для посева с пораженного участка берется двумя тампонами. Один из них используют для посева, а другим делают мазки для бактериоскопии. Бактериоскопия мазка, окрашенного метиленовым синим, дает положительный результат более чем в 75% случаев, а при использовании флюоресцирующих антител — еще чаще.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

