Как вылечить кандидозный моллюск у взрослого
Обновлено: 18.04.2024
— Екатерина Александровна, что такое контагиозный моллюск? Опасен ли он?
— Это заболевание вирусной природы, при котором на поражённом участке кожи появляются кратерообразные узелки. Если на них надавить, то выделяется творожистая масса. Контагиозный моллюск не опасен для здоровья человека и не относится к опухолевым новообразованиям. Воспалительный процесс в местах роста узелков также отсутствует.
— Что общего у этого заболевания с беспозвоночными? Откуда такое название?
— Несмотря на название, никакого отношения к животным класса моллюсков заболевание не имеет. Такое название болезнь получила из-за внешнего сходства (если смотреть под микроскопом) содержимого узелков с формой моллюсков. А возбудителем инфекции является крупный фильтрующийся вирус Molitor hominis, родственный вирусам оспы.
— Как можно заразиться контагиозным моллюском? Кто входит в группу риска?
— Чаще всего вирус передаётся бытовым путём. Из-за большой концентрации возбудителя, к примеру, в песочницах на игровых площадках, в детских коллективах отмечались вспышки заболевания.
Инфицирование контагиозным моллюском у взрослых происходит контактно-бытовым или половым путями.
Больше всего опасности заражения подвержены люди со сниженным иммунитетом. Это больные ВИЧ-инфекцией, онкологическими заболеваниями, страдающие аллергией, ревматоидным артритом, принимающие глюкокортикоиды. К тому же риск заразиться высок у медицинских работников, массажистов, служащих бань и т. д. Т. е. у тех, кто контактирует с кожей большого числа людей.
— Как проявляется инфекция?
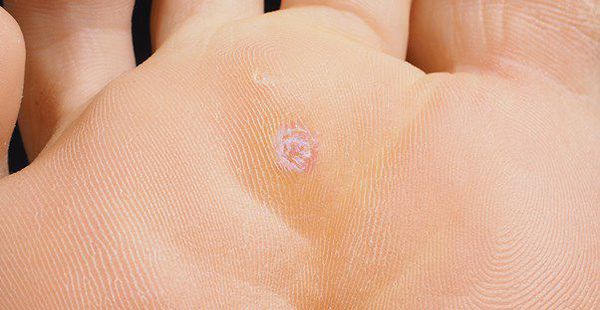
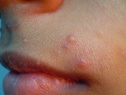
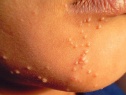
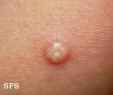
— Основным симптомом контагиозного моллюска является образование на коже узелков размером от 0,1 до 0,2 см. Они безболезненны, но иногда сопровождаются слабым зудом. Высыпания могут находиться на любом участке кожи, кроме ладоней и стоп.
Образования имеют в середине ямочку (пупковидное углубление). Сначала это плотные узелки в форме купола телесного цвета. Через некоторое время они становятся мягче и достигают размера 0,5–0,7 см. При надавливании из них выделяется белая, кашеобразная масса. Число элементов сыпи может быть от 5 и до нескольких десятков.
— Как правило, достаточно визуального осмотра. Но в некоторых ситуациях (при атипичной клинической картине) требуется выполнение микроскопического и (или) патоморфологического анализа биоптатов кожи.
— Как избавиться от контагиозного моллюска? Какие существуют методы лечения?
— Согласно рекомендациям Минздрава РФ лечение контагиозного моллюска осуществляется путём деструкции (разрушения) его элементов.
Для удаления контагиозного моллюска применяются, например, такие способы, как:
- удаление каждого элемента кюреткой (хирургической ложкой, используемой для соскабливания частиц патологических мягких тканей);
- удаление высыпаний с помощью жидкого азота (криодеструкция);
- эвисцерация (вылущивание). Манипуляция производится специальным пинцетом и применяется с целью ликвидации недавно появившихся высыпаний. Полученный материал может быть использован для дальнейшей патогистологической верификации диагноза;
- лазеротерапия;
- электрокоагуляция (процедура, во время которой прижигаются мягкие ткани в необходимом месте при помощи электрического тока).
— Что делать человеку, который обнаружил у себя признаки заболевания? Можно ли удалять контагиозный моллюск самостоятельно?
— Нужно как можно раньше обратиться к врачу-дерматологу. Чем раньше начато лечение, тем быстрее получится избавиться от болезни и избежать осложнений в виде распространения очагов инфицирования по всему телу. Удалять образование самостоятельно не рекомендуется. Дело в том, что вызывающий эту патологию вирус очень заразен, и удалять элементы контагиозного моллюска нужно крайне осторожно, в специальных условиях.
— Каков прогноз при лечении? Человек может заразиться контагиозным моллюском повторно?
— Прогноз при данном заболевании благоприятный, но учитывая потенциальную опасность аутоинокуляции (распространения инфекции на другие участки тела), необходима ликвидация всех элементов моллюска. Чтобы избежать реинфицирования (повторного инфицирования), нужно регулярно производить обработку поражённых участков и прилегающих к ним кожных покровов антисептическими средствами.
— Екатерина Александровна, расскажите о мерах профилактики. Можно ли уберечь себя от инфицирования контагиозным моллюском?
— Прежде всего необходимо неукоснительно соблюдать правила личной гигиены: чаще мыть руки с мылом или протирать их антисептическими салфетками, не пользоваться чужими средствами личной гигиены, одеждой, стараться избегать тактильного контакта с инфицированными лицами. При половом контакте защитить от заражения контагиозным моллюском не способны никакие методы барьерной контрацепции.
Беседовала Марина Воловик
Редакция рекомендует:
Для справки:
Кривдина Екатерина Александровна
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
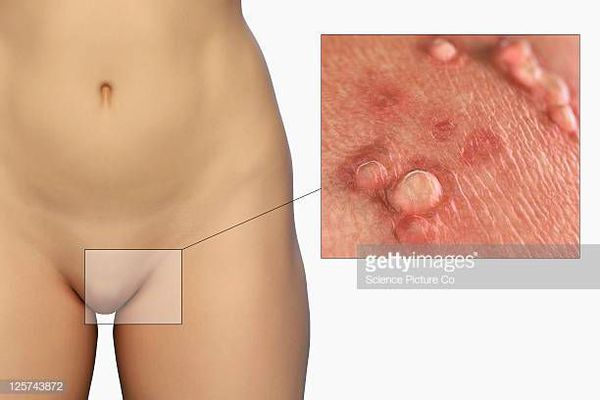
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
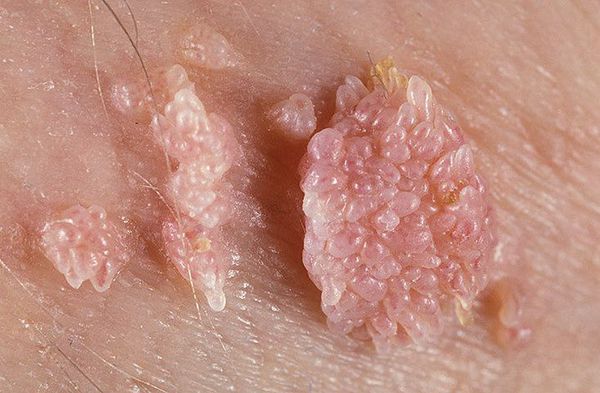
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
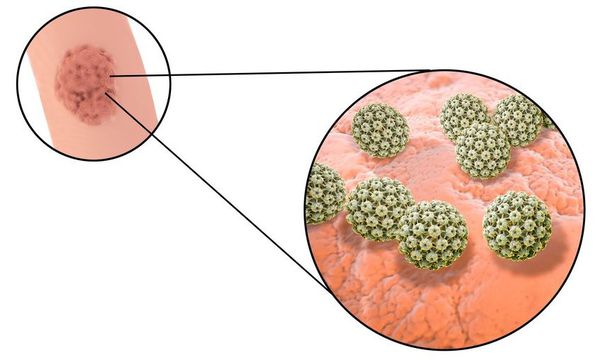
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
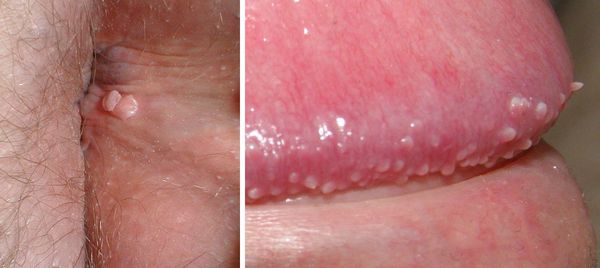
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
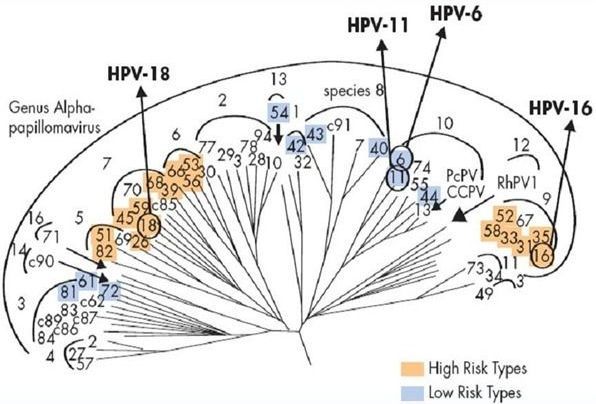
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
Размножение
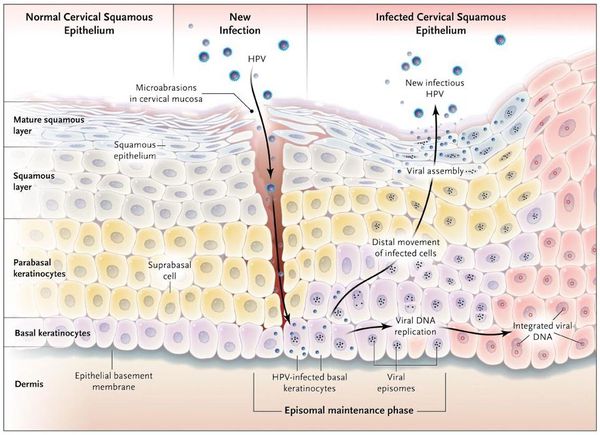
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
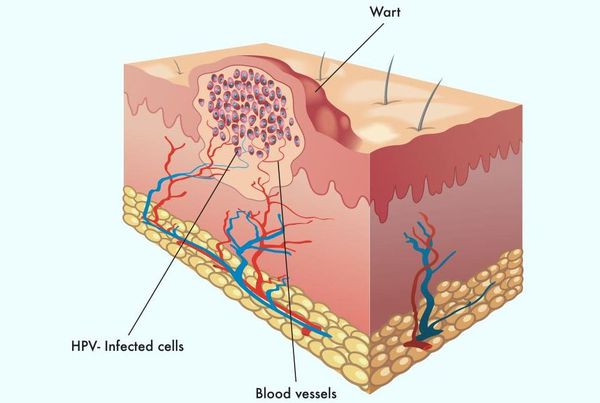
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
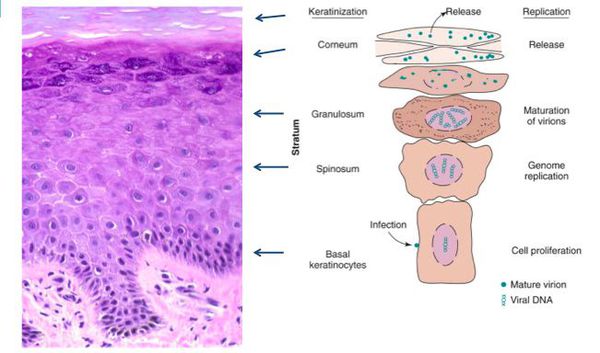
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
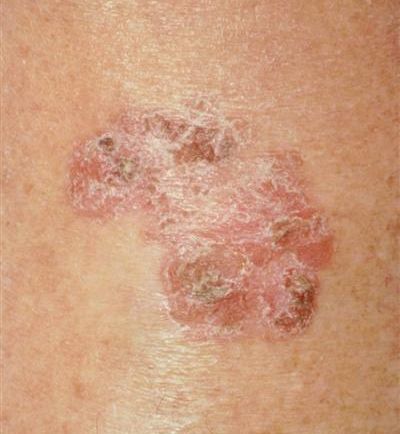
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
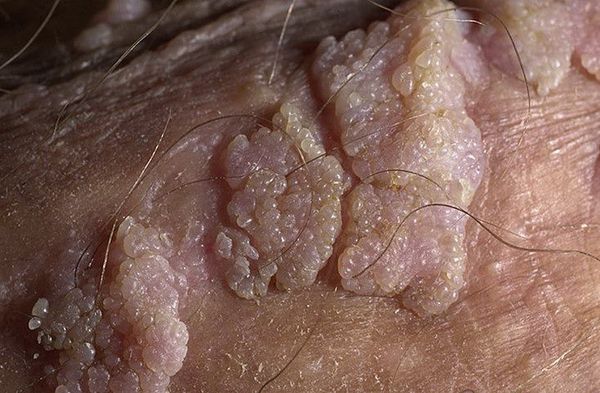
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
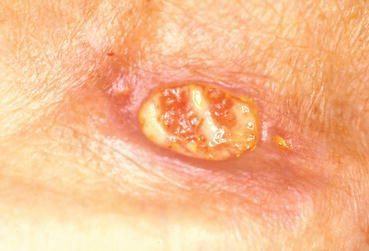
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
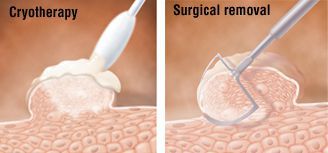
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
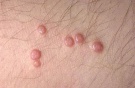
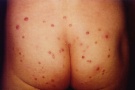
Контагиозный моллюск — вирусное заболевание кожи и слизистых, внешне проявляющееся узелками разного размера с углублением в центре. Их большие скопления напоминают огромный коралловый риф, а в единичных случаях они похожи на мелкие белесые прыщики
Вирус контагиозного моллюска (MCV) относится к вирусам группы оспы. Заболевание встречается у людей любого возраста, хотя, считается, что больше ему подвержены дети. Тем не менее, замечено, что у взрослого населения России данное заболевание часто встречается после возвращения на родину из стран с жарким климатом.
– Источник заражения – прежде всего человек, хотя инфекция может передаться и через предметы быта, – говорит врач-дерматовенеролог, д.м.н., профессор Андрей Бакулев. – У взрослых высыпания контагиозного моллюска чаще всего затрагивают лицо, нижнюю часть живота, внутреннюю поверхность бедер, кожу наружных половых органов. Высыпания при этом не могут пройти самостоятельно. Если больной долгое время ходит с признаками заболеваниями – он представляет угрозу для окружающих.
Причины контагиозного моллюска у взрослых
Помимо того, что взрослые могут подхватить вирус при сексуальном контакте, так же надо учитывать любые случайные или неслучайные прикосновения. Контагиозный моллюск у взрослых может так же передаваться при занятиях борьбой или любым другим видом спорта, предполагающим тесный контакт.
Бытовой путь заражения тоже не исключен: через использование общих полотенец, постельного белья, мочалок, посуды и т.д. в течение длительного времени.
Симптомы контагиозного моллюска у взрослых
Инкубационный период составляет от 1 недели до нескольких месяцев, в среднем – 2-7 недель.
Главный симптом контагиозного моллюска у взрослых – высыпания, представленные скоплениями куполообразных, восковидных или напоминающих жемчужину папул с вдавлением в центре. Количество элементов сыпи бывает разным: от 5 — 10 до нескольких десятков и более. Обычно они имеют 2 — 5 мм в диаметре, но могут достигать и 10 мм. Чаще всего возникают на лице, в области лобка, живота, половых органов мужчин и женщин. Так же могут встречаться на любом участке кожного покрова, включая кожу волосистой части головы, подошв, веках глаз.
Дискомфортом, зудом, болью обычно не сопровождаются.
При сдавлении данных узелков с боков из их центрального отверстия будет выделяться белая, крошковатая (кашицеобразная) масса, которая содержит частицы вируса. По мере того, как организм с ним борется, очаги поражения контагиозным моллюском могут воспаляться и сопровождаться зудом. Но в целом тяжелых ощущений данные высыпания могут не нести и представлять собой лишь сугубо косметическую проблему.
Лечение контагиозного моллюска у взрослых
Специфического лечения нет, есть несколько видов терапии:
- физическое удаление (кюретаж, криодеструкция, лазерная коагуляция или электрокоагуляция);
- применение наружных средств, вызывающих деструкцию (Кантаридин, трихлоруксусная кислота, Третиноин, Тазаротен, подофиллотоксин, гидроксид калия);
- комбинированная терапия (может включать в себя иммуномодулирующие и противовирусные средства).
Диагностика
Опытный врач на основе клинической картины всегда может предположить наличие контагиозного моллюска у взрослых. В ряде случаев понадобится микроскопическое и/или патоморфологическое исследование биоптатов кожи, если клиническая картина заболевания будет не ясна до конца.
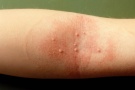
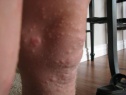
Контагиозный моллюск у взрослых важно дифференцировать с плоскими или вульгарными бородавками, кератоакантомой – особенно у мужчин старше 50 лет.
Современные методы лечения
На данный момент существует несколько вариантов лечения контагиозного моллюска у взрослых, однако оптимальная методика подбирается только лечащим врачом. Это может быть местная терапия медикаментозными средствами, хирургическое удаление контагиозного моллюска лазером, заморозка жидким азотом, радиоволновое лечение, электрокоагуляция, кюретаж. Однако в последнем случае есть опасность распространения заболевания на здоровые участки кожи. Поэтому лучше довериться рекомендациям специалиста, который вас наблюдает.

Профилактика контагиозного моллюска у взрослых в домашних условиях
Прежде всего, это защищенные половые связи и соблюдение правил личной гигиены в быту и общественных местах. Так же нужно учитывать, что при наличии этого заболевании возможно самозаражение. Расчесывая или выдавливая высыпания, инфицированный человек может перенести вирус на другие участки тела.
Популярные вопросы и ответы
Мы попросили эксперта ответить на самые частые вопросы о контагиозном моллюске.
Посещение таких мест, как бани, сауны, бассейны, спортзалы должны оставаться под запретом до полного излечения.
В интернете существует ряд советов, как лечить контагиозный моллюск народными средствами, настойками и отварами. Однако стоит учитывать, что это довольно рискованное мероприятие, которое может не дать должного эффекта. А если народные советы связаны с механическим воздействием на узелки контагиозного моллюска, то данное действо может способствовать не только распространению заболевания, но и присоединению вторичной инфекции, что приведет на больничную койку.
Осложнения при контагиозном моллюске – это воспаление, зуд, дерматит, а так же присоединение вторичной инфекции и выраженное рубцевание. При появлении контагиозного моллюска на веках – хронический конъюнктивит, покраснение глаз и ухудшение зрения.
Контагиозный моллюск – паразитарное поражение кожи и слизистых оболочек специфическим вирусом. Проявляется безболезненными узелковыми высыпаниями с пупковидным вдавлением в центре, из которых при надавливании выделяется творожистое содержимое. При попадании на кожу или слизистые этого секрета происходит самозаражение и передача заболевания контактным лицам. Имеет склонность к рецидивам, часто фиксируется вместе с другими инфекциями, в т. ч. ВИЧ-инфекцией.
МКБ-10





Общие сведения
Контагиозный моллюск – хроническое выскоконтагиозное заболевание кожи, возбудитель контагиозного моллюска входит в оспенную группу вирусов – Molluscipoxvirus. По международной классификации болезней контагиозный моллюск не относится к венерологическим заболеваниям, однако, ВОЗ включает контагиозный моллюск в перечень инфекций передаваемых половым путем. Заражению подвержены лица обоих полов вне зависимости от возрастных групп, но люди неразборчивые в сексуальных контактах и дети попадают в группу риска.
Патогенез контагиозного моллюска
Контагиозный моллюск это доброкачественное новообразование кожи; синтез ДНК-вируса происходит в кератиноцитах эпидермиса, после размножения вируса в клетках хозяина блокируется активность Т-лимфоцитов, а потому иммунные клетки при поражении отсутствуют, что и объясняет иммунную толерантность, которая благоприятствует возбудителю при инфицировании.
Пути заражения и патогенез контагиозного моллюска

Контагиозный моллюск является заболеванием, которому подвержены только люди. Заражение происходит при непосредственном контакте больного человека со здоровым, но имеет место быть опосредованный путь заражения – через загрязненные предметы.
Взрослые в основном заражаются контагиозным моллюском при половом контакте, заражение происходит за счет соприкосновения кожи партнеров, а не посредством коитуса, именно поэтому контагиозный моллюск некоторые международные медицинские организации не относят к группе инфекций, передаваемых половым путем. Область поражения при половых контактах это обычно промежность, внутренняя поверхность бедер, нижняя часть живота, наружные половые органы.

При заражении бытовым путем определенной локализации контагиозного моллюска нет, новообразования можно встретить на любых участках кожи. Наличие повреждений и микротравм кожи является благоприятным условием для инокуляции вируса. Случаи заражения обычно носят единичный характер, несмотря на высокую контагиозность моллюска, но в детских садах поражения могут носить эндемичный характер.
Такие факторы как скученность, контакты с кожей, влажная атмосфера благоприятствуют диссеминации. Инкубационный период контагиозного моллюска составляет от нескольких недель до нескольких месяцев, поэтому бывает сложно установить источник заражения. После появления клинических проявлений контагиозный моллюск распространяется по телу путем самозаражения. Клеточные иммунные дефициты врожденные и приобретенные способствуют заражению, у людей с ВИЧ инфекцией заболеваемость контагиозным моллюском в несколько раз выше.
Поскольку возбудителем контагиозного моллюска является ДНК-вирус, то полного излечения добиться невозможно, однако современные методы воздействия позволяют добиться длительной и стойкой ремиссии.
Клинические проявления контагиозного моллюска
После инкубационного периода на коже появляются единичные безболезненные плотные узелки округлой формы, цвет кожи, пораженной контагиозным моллюском, обычно не изменен или приобретает розовый оттенок, иногда может отмечаться восковидный или перламутровый блеск. Далее происходит увеличение количества элементов контагиозного моллюска за счет самозаражения. Размеры высыпаний от просяного зерна до горошины, иногда при слиянии элементов могут образовываться гигантские контагиозные моллюски, они имеют вид полусферических папул с запавшей центральной частью.

Узелки располагаются на теле повсеместно, но поскольку на втором этапе развития контагиозного моллюска самозаражение происходит через руки, то поражаются участки кожи, к которым наиболее часто прикасаются. Это лицо, шея, верхняя часть туловища и собственно сами кисти рук. Высыпания контагиозного моллюска носят беспорядочный характер, и их количество порой доходит до нескольких сотен, трение рук и непроизвольные почесывания увеличивают количество диссеминаций.
При надавливании пинцетом или случайном повреждении контагиозного моллюска из него выделяется белая кашецеобразная масса, которая состоит из ороговевших клеток и лимфоцитов. Но в ней также содержаться включения моллюскообразных телец, благодаря чему заболевание и получило свое название. Какие-либо субъективные ощущения отсутствуют, но некоторые пациенты больные контагиозным моллюском отмечают зуд и небольшую инфильтрацию, которая случается при присоединении вторичной инфекции.
При атипичных формах контагиозного моллюска характерного вогнутого центра на высыпаниях может не быть, а сами элементы могут быть очень мелких размеров. Профузные формы контагиозного моллюска диагностируют у детей с атопическим дерматитом, у детей с лейкемией и иммунодефицитами, а так же у ВИЧ-положительных пациентов. Как правило, течение контагиозного моллюска проходит без осложнений, возможны асептические и гнойные абсцессы кожи вокруг зоны поражения. В очень редких случаях наблюдается суперинфекция, после которой остаются рубцы.
Диагностика контагиозного моллюска
Диагноз ставится дерматологом на основании клинического осмотра пациента, при сомнительных случаях для диагностики прибегают к гистологическому исследованию, в ходе которого обнаруживаются моллюсковые тельца в цитоплазме клеток эпидермиса. Необходимо дифференцировать контагиозный моллюск с красным плоским лишаем, множественной формы кератоакантомы и бородавками.
Лечение контагиозного моллюска

Хирургическое удаление с помощью кюретажа после предварительной местной анестезии под пленкой дает хороший эффект, так как за один сеанс можно удалить большое количество контагиозных моллюсков из-за практически полного отсутствия болевого синдрома во время процедуры. Обычно проводят один сеанс в месяц, и за несколько месяцев наступает полное клиническое выздоровление. При таком методе лечения не остается содержимого узелков, травматизация кожных покровов минимальна, после кюретажа в некоторых случаях показана электрокоагуляция мест поражения.
Удаление кожных образований контагиозного моллюска возможно путем криодеструкции или радиоволновым методом. Применяется также удаление лазером. Если высыпаний контагиозного моллюска немного, то хороший эффект дают химиопрепараты, но длительно их использовать не рекомендуется из-за раздражающего действия на кожу. При незначительной диссеминации УФ-облучение лечебным ультрафиолетом пораженной кожи и использование кремов с ацикловиром показаны всем пациентам с контагиозным моллюском.
Метод аппликации Туберкулином на пораженный контагиозным моллюском участок особенно часто используется в детской дерматологии, так как является безболезненным. Эта методика новая, а потому точных статистических данных о ее эффективности нет. Но дети должны быть предварительно провакцинированы БЦЖ или изопринозином.
Профилактика и прогноз
В большинстве случаев прогноз при заражении контагиозным моллюском благоприятен, исключения составляют пациенты с иммунодефицитными состояниями. Профилактика заключается в соблюдении личной гигиены как в местах общественного пользования, так и дома. Необходимо, чтобы каждый член семьи имел свою мочалку и иные банные принадлежности. При диагностировании контагиозного моллюска у детей, инфицированных детей изолируют и назначают карантин сроком на длительность инкубационного периода с ежедневным профилактическим осмотром всего детского коллектива и обслуживающего персонала.
Контагиозный моллюск у ребенка – это дерматологическое заболевание с доброкачественным течением, высокой заразностью, проявляющееся папулезными элементами на коже, слизистых оболочках. Основной симптом — внезапное появление безболезненных узелковых высыпаний с характерным творожистым содержимым. При классической клинике постановка диагноза не составляет сложности, достаточно осмотра профильного специалиста. Атипичное течение требует проведения лабораторной верификации. Лечение местное, включает деструкцию патологических очагов физическими, химическими либо механическими способами.
МКБ-10
Общие сведения
За последние десятилетия отмечается рост заболеваемости контагиозным моллюском, что связывают с ухудшением экологической картины мира, снижением иммунореактивности у населения в целом. Заболевание отличается высокой степенью контагиозности: возникают вспышки в детских учреждениях, болеют сразу целые семьи.

Причины
Этиология контагиозного моллюска инфекционная. Заболевание вызывает ДНК-содержащий ортопоксвирус, принадлежащий к семейству поксвирусов (вирусы оспы). Возбудитель имеет 4 подвида, паразитирует только у человека. Наиболее значимый путь передачи у детей — контактный. Заражение происходит непосредственно от больного или опосредованно, через предметы личной гигиены (мочалка, посуда, полотенце).
Возможно инфицирование в бассейне, спортзале, парикмахерской, массажных кабинетах. Для подростков актуален половой механизм передачи возбудителя. Инкубационный период у ребенка длится от 2-х недель до 2-6 мес. К факторам риска относятся:
- нарушение барьерной функции кожи при дерматологических проблемах;
- ношение тесного белья и одежды;
- дефекты личной гигиены;
- иммунный дефицит.
Патогенез
Ортопоксвирус развивается в клетках плоского эпителия человека. Вирус не проникает в глубокие слои кожи, не оказывает системного действия на организм. В процессе жизненного цикла вирус вызывает пролиферацию и дегенерацию эпидермальных клеток. Измененные контагиозным моллюском клетки приобретают вид овальных образований с крупными включениями в цитоплазме — моллюсковые тельца. Пораженные клетки сливаются, образуя внутрикожную папулу. Визуально образование выглядит как узелок.
Симптомы
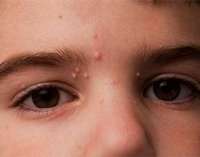
Основной признак контагиозного моллюска – высыпания на коже и/или видимых слизистых. Патологические элементы располагаются на любом участке тела. Излюбленная локализация контагиозного моллюска у детей: кожа лица, шеи, груди, тыльной поверхности кисти. При половом пути передачи сыпь появляется в области наружных половых органов, аноректальной зоны, нижней половины живота. В зависимости от распространенности различают локализованную и генерализованную формы патологии.
Сыпь у ребенка в дебюте выглядит как мелкие (до 2мм) узелки полусферической формы телесного или розового цвета с перламутровым отливом. Количество колеблется от 5 до нескольких десятков штук. В центре узелка располагается втяжение, из которого при надавливании выделяется белая кашицеобразная субстанция. Сыпь может постепенно увеличиваться в размере, достигая 0,5 см и более. Элементы расположены на неизмененной коже изолированно или группами. Патогномоничный признак – распространение сыпи линейно по ходу расчесов (симптом Кебнера).
Диссеминированная форма встречается при сочетании контагиозного моллюска с экземой, атопическим дерматитом. Общее состояние ребенка обычно не нарушено. У части детей отмечается кожный зуд. В 10% случаев встречаются атипичные формы контагиозного моллюска. При сопутствующих иммунодефицитных состояниях формируются гигантские узелки (более 1,5 см в диаметре). На лице и шее контагиозный моллюск иногда напоминает угри. На кистях элементы могут ороговевать, приобретая вид бородавок.
Осложнения
Несвоевременная диагностика и терапия контагиозного моллюска может осложниться рядом патологических состояний. При нарушении эпителиального барьера и травматизации присоединяется вторичная инфекция кожи, формируются пустулы, абсцессы и рубцы. При расположении элементов в периорбитальной зоне возможно развитие конъюнктивита. Редко контагиозный моллюск провоцирует эпителиальный кератит — поражение роговицы. Кератит с вовлечением кровеносных сосудов глаза грозит расстройствами зрения вплоть до слепоты.
Диагностика
Для верификации болезни у ребенка обычно достаточно клинического осмотра детским дерматологом. Атипичные виды сыпи требуют дифференциации с угревой болезнью, плоскими и вульгарными бородавками, милиа. Алгоритм обследования пациента:
- Физикальные данные. Визуально определяется типичная для контагиозного моллюска сыпь — мелкие бледно-розовые узелки на невоспаленном фоне коже. При пальпации врач получает характерное белесое отделяемое, которое состоит из поврежденных эпителиальных клеток и моллюсковых телец.
- Лабораторная диагностика. При наличии сомнительных образований проводят микроскопическое и патоморфологическое исследование содержимого узелков. Диагноз контагиозного моллюска подтверждает наличие пролиферативных и дегенеративные изменений в шиповатом слое кожи. Внутри цитоплазмы обнаруживают частицы вируса.
Лечение контагиозного моллюска у детей
Консервативная терапия
Несмотря на возможное самостоятельное разрешение, больные контагиозным моллюском подлежат лечению с целью предупреждения аутоинфицирования и заражения других детей. Любые неосложненные формы заболевания у ребенка лечатся амбулаторно. Метод терапии врач подбирает индивидуально, исходя из возраста пациента, распространенности процесса, наличия сопутствующей патологии. Диссеминированные формы требуют системного назначения противовирусных препаратов на основе интерферона. Основное направление в терапии — деструкция высыпаний с элиминацией возбудителя.
Химическая деструкция
Применение мазей и кремов целесообразно при единичных элементах. Из местных консервативных техник используют аппликации трихлоруксусной кислоты, нитрата серебра, йода. Суть метода состоит в активации локального иммунитета в ответ на повреждение эпидермиса препаратами. Также применяются пластыри с салициловой или ретиноевой кислотой. Данная техника не рекомендована детям с сопутствующим дерматитом, так как может вызывать дополнительное раздражение кожи.
Криодеструкция
Методика представляет собой вымораживание высыпаний жидким азотом. Подходит для удаления небольших немногочисленных высыпаний контагиозного моллюска. Криодеструкция производится с помощью нанесения на поврежденную кожу низкотемпературного азота тампоном или аэрозольным криодеструктором. Метод почти безболезнен, для выздоровления требуется несколько сеансов.
Радиоволновая деструкция
Электрокоагуляция
Проводится с применением локальной анестезии. Принцип техники — воздействие на образование токов высокой частоты с разрушением телец возбудителя. Электрокоагуляция позволяет эффективно провести деструкцию элементов контагиозного моллюска на обширной площади поражения, гарантированно предупреждая распространение инфекции. После процедуры остаются сухие корочки, которые отшелушиваются без формирования рубца.
Лазерная деструкция
Бесконтактный, безболезненный метод удаления узелковой сыпи с помощью лазерного луча. Пучок света разрушает папулу с содержащимся внутри вирусом, коагулирует сосуды, минимизируя риски рецидива. После процедуры возможны следы в виде гиперемии, которые через несколько суток исчезают без последствий. Лазеротерапия позволяет за один сеанс обработать очаги любой площади.
Хирургическое лечение
Оперативное удаление контагиозного моллюска проводит детский хирург под местным или общим обезболиванием. Для удаления высыпаний используется пинцет, кюретка или ложка Фолькмана. После вылущивания операционное поле обрабатывается растворами антисептиков. Метод приемлем при свежей сыпи, при необходимости патогистологического изучения материала. Хирургическое вмешательство нежелательно применять у детей, больных атопическим дерматитом.
Прогноз и профилактика
Прогноз при контагиозном моллюске в большинстве случаев благоприятен. Спонтанная инволюция может произойти у ребенка на протяжении 6-9 месяцев. Атипичное или затяжное течение (до 5 лет) характерно для больных с иммунодепрессивными состояниями. Специфической профилактики заболевания нет. Неспецифические методы включают использование индивидуальных средств личной гигиены, соблюдение правил сексуальной культуры подростками. Эпидемиологические мероприятия предусматривают изоляцию больного ребенка от коллектива до выздоровления.
1. Федеральные клинические рекомендации по ведению больных контагиозным моллюском/ Российское общество дерматовенерологов и косметологов// Москва — 2013.
2. Контагиозный моллюск в практике детского хирурга/ Литовка В.К, Журило И.П.// Здоровье ребенка. - №3 — 2013.
3. Контагиозный моллюск у детей: особенности течения и современные подходы к терапии/ Мурашкин Н.Н., Материкин А.И.// Педиатрическая фармакология. − №6 − 2016.
4. Контагиозный моллюск: современное состояние проблемы/ Кравченко В.Г.// Дерматовенерология. Косметология. Сексопатология. − № 1(4) − 2016.
Читайте также:

