Как вылечить микобактериоз легких у человека
Обновлено: 24.04.2024
В.А. Сергеева (1), Т.Н. Панкова (2), Т.В. Гаврищук (2)
1) Саратовский государственный медицинский университет им. В.И. Разумовского, Саратов, Россия; 2) Саратовская городская клиническая больница № 1 им. Ю.Я. Гордеева, Саратов, Россия
Обоснование. Микобактериоз легких представляет собой сложное для диагностики и лечения заболевание, развивающееся преимущественно у иммунокомпрометированных пациентов с ВИЧ, а также с рядом сопутствующих заболеваний легких, в т.ч. с бронхоэктатической болезнью (БЭБ).
Описание клинического случая. Представлено динамическое клиническое наблюдение молодой пациентки с сочетанием БЭБ и МБЛ. Описаны ключевые этапы диагностического поиска и сложности установления окончательного диагноза. За длительным безуспешным лечением инфильтративного туберкулеза левого легкого с переходом в цирротический туберкулез последовало оперативное вмешательство в виде резекции левого легкого и пересмотр окончательного диагноза в пользу МБЛ. При этом в клиническом наблюдении продемонстрировано взаимовлияние МБЛ и БЭБ в виде неблагоприятной коморбидной ситуации, при которой возможно прогрессирование обоих заболеваний ввиду неэффективности проводимой терапии.
Заключение. Опыт, вынесенный из представленного клинического наблюдения, может быть полезным коллегам при ведении таких коморбидных пациентов. В терапевтической практике достаточно часто наблюдаются пациенты с БЭБ, но в редких случаях диагностический поиск проходит детально в плане выявления у них МБЛ. В то же время среди пациентов с выделением в мокроте кислотоустойчивых бактерий и рентгенологических изменений в легких незамедлительно устанавливается диагноз туберкулеза, что также не исключает диагноза МБЛ. Накопление опыта терапевтических стратегий таких пациентов тоже будет полезным для создания согласованного документа или рекомендаций ведения пациентов с сочетанием этих заболеваний.
Введение
В повседневной клинической практике терапевту приходится сталкиваться с пациентами, страдающими различными острыми и хроническими заболеваниями легких, среди которых бронхоэктатическая болезнь (БЭБ) занимает особое место. При БЭБ, особенно в дебюте заболевания, симптомы не отличаются специфичностью, многие укладываются в клиническую картину более привычных нозологических форм, таких как хронический бронхит, пневмония, бронхиальная астма, хроническая обструктивная болезнь легких (ХОБЛ) и др. [1]. При обзорной рентгенографии органов грудной полости (ОГП) выявить четкие рентгенологические паттерны не удается [2, 3], а компьютерная томография при этом проводится не всегда. Бронхоскопия и исследования, позволяющие выявлять специфические лабораторные маркеры заболевания, не всегда доступны лечебным учреждениям терапевтического профиля.
В литературе до сих пор ведутся дискуссии о первичности и вторичности развития бронхоэктазов на фоне тех или иных патологических состояний, при этом генетическим дефектам и хроническому воспалению дыхательных путей, чаще связанному с респираторными инфекциями и бронхообструкцией, придают основное значение [2, 4, 5].
Микобактериозы – отдельная группа инфекционных заболеваний, вызываемых нетуберкулезными микобактериями. Начиная с конца XX в. во всем мире растет число случаев этих заболеваний, особенно среди лиц с иммунодефицитными состояниями, ВИЧ-инфекцией, хроническими заболеваниями легких, в числе которых стоит и БЭБ [1, 3, 4]. Официальной статистики по микобактериозу легких (МБЛ) в России нет, отсутствуют нормативные документы по диагностическим и лечебным подходам, социальной поддержке таких пациентов, нет четкого понимания, кто из специалистов ответствен за их лечение и наблюдение [5].
Клинический случай
Представляем клиническое наблюдение пациентки Ж. 37 лет с ВЭБ и МБЛ, которое может быть интересным в плане накопления практического опыта ведения таких пациентов.
Впервые к врачу, будучи взрослой, обратилась в 21 год (2003). На фоне переохлаждения отметила повышение температуры до 38,3°С, появление боли в грудной клетке при глубоком дыхании. Кашель беспокоит пациентку с детства, но в тот период стала отходить мокрота зеленоватого оттенка. При рентгенографии ОГП были выявлены изменения в нижней доле левого легкого инфильтративного характера. Поставлен диагноз внебольничной пневмонии, назначена антибактериальная терапия (АБТ), на фоне которой сохранялись рентгенологические изменения в нижней доле левого легкого, что объясняли вероятным наличием бронхоэктазов. Детального обследования в то время не проводилось.
В декабре 2015 г. в возрасте 33 лет впервые попала в терапевтическое отделение 1-й Городской клинической больницы им. Ю.Я. Гордеева (1ГКБ) Саратова. Предъявляла жалобы на кашель с зеленоватой мокротой, повышение температуры, боль в грудной клетке слева при дыхании и кашле, слабость, потливость, снижение аппетита. Заболела остро после контакта с больной ОРВИ дочерью. 04.12.2015 появился кашель с зеленоватой мокротой, повысилась температура до 38°С. Начала самостоятельно принимать амоксициллин, ацетилцистеин.
К 08.12.2015 состояние несколько улучшилось: кашель беспокоил меньше, но продолжала отходить зеленая мокрота, температура снизилась до 37,5°С, отмечалась только в вечерние часы.
С 09.12.2015 отметила появление боли в грудной клетке слева при дыхании, температура тела – 39°С. Доставлена скорой помощью в отделение терапии. При поступлении выписок из ОКТБ не предоставила, сообщила только, что проходила обследование на туберкулез, и данный диагноз подтвержден не был. Объективно: состояние средней тяжести. Кожные покровы чистые, влажные, без сыпи и видимых отеков. Пальпируются единичные подмышечные лимфоузлы размером с горошину, безболезненные, подвижные. Частота сердечных сокращений (ЧСС) – 100 в 1 минуту, артериальное давление (АД) – 110/70 мм рт.ст., рост – 168 см, масса тела – 52 кг, ИМТ – 19 кг/м2, температура тела – 37,5°С. Форма грудной клетки воронкообразная, деформирована за счет впалой грудины. Обе половины грудной клетки синхронно участвуют в акте дыхания, число дыхательных движений – 18 в 1 минуту. При аускультации: дыхание над большей поверхностью легких жесткое, слева в нижних отделах незначительно ослабленное, там же выслушиваются влажные, мелкопузырчатые, незвучные хрипы. По данным рентгенографии ОГП: слева в S9, S10 определяется затемнение средней интенсивности неоднородной структуры за счет инфильтрации легочной ткани. Справа легочные поля прозрачны, легочный рисунок не изменен. Корни легких существенно не изменены. Синусы плевры свободны. Границы средостения смещены из-за разворота. Диафрагма куполообразная, расположена обычно. Заключение: вероятная левосторонняя нижнедолевая пневмония.
С первых суток пациентка получала внутривенно антибактериальные препараты: цефтриаксон (2 г в сутки) в комбинации с линкомицином (900 мг в сутки), муколитическую терапию. Несмотря на стабилизацию состояния, снижение температуры тела с сохранением субфебрилитета в вечерние часы, улучшение общего самочувствия, уменьшение слабости, кашель с отделением зеленоватой мокроты сохранялся. При рентгеноконтроле на 9-е сутки динамики не выявлено, сохранялась инфильтрация легочной ткани нижней доли левого легкого. В связи с этим проведена смена АБТ на левофлоксацин 750 мг в сутки, прием муколитических препаратов (амброксол через небулайзер) продолжен. На этом фоне уменьшение кашля, прекращение отхождения зеленоватой мокроты, стойкая нормализация температуры тела. На рентгенограмме через 7 дней: сохраняется пятнисто-тяжистое затемнение нижней доли левого легкого. Нижняя доля левого легкого выглядит уменьшенной в объеме. Сердце смещено влево. Справа без инфильтративных и очаговых изменений легочной ткани. Корни тяжистые. Синусы свободны. Заключение: рентгенологическая картина характерна для бронхоэктазов левого легкого. Пациентка была выписана из отделения с улучшением, рекомендовано дальнейшее наблюдение и обследование у пульмонолога.
С апреля 2018 г. отметила значительное ухудшение самочувствия. Кашель усилился, появилась одышка при умеренной физической активности, слабость. Самостоятельно обратилась в ОКТБ, где прошла обследование.
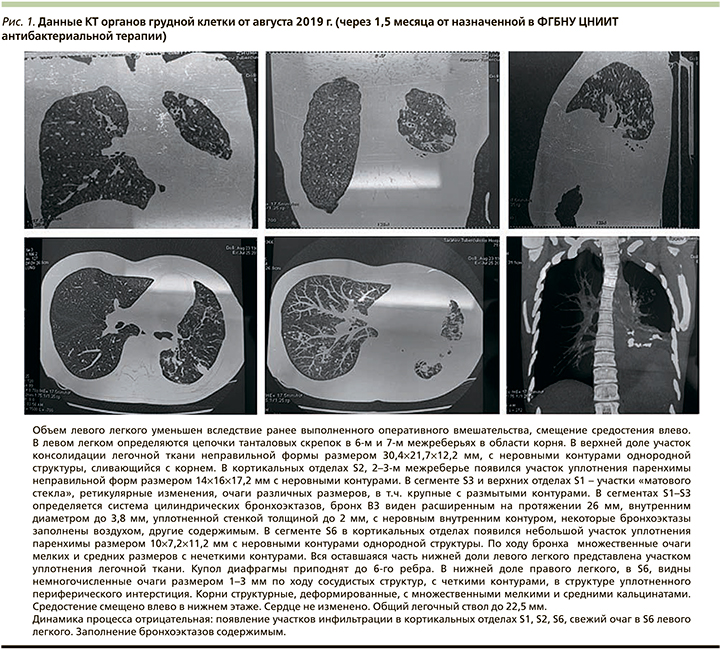
В связи с тем что МБЛ часто развивается у пациентов с ВИЧ-инфекцией [3, 7], пациентка была обследована на ВИЧ, хронические вирусные гепатиты. Результаты серологического исследования отрицательные. Рекомендованное лечение пациентка самостоятельно прервала в связи с развитием аллергических реакций. Данные КТ через 1,5 месяца после назначенного лечения (рис. 1) свидетельствовали об отсутствии положительной динамики.
30.10.2019 у пациентки появилась субфебрильная температура, увеличилось количество мокроты, на фоне кашля развилось кровохарканье, в связи с чем вызвала скорую помощь и была доставлена в терапевтическое отделение 1ГКБ. Со слов больной, до настоящего времени в мокроте очень редко отмечались прожилки крови, в день поступления в стационар в мокроте появились темно-красные сгустки в значительном количестве, данные симптомы отмечала трижды за предшествовавшие госпитализации трое суток; светлая мокрота в объеме до 50 мл отходит ежедневно, раз в 2 недели ее объем достигает 200 мл, при обострении заболевания мокрота приобретает желто-зеленый цвет, иногда с неприятным запахом.
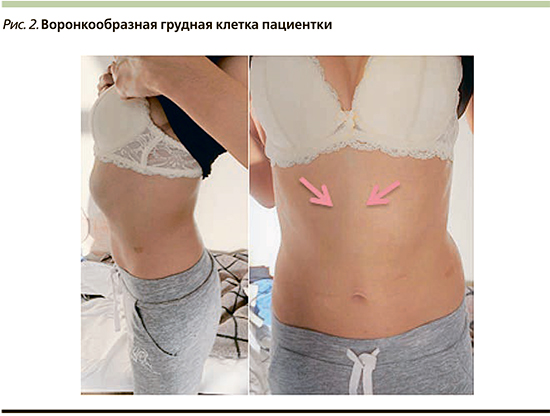
Данные обследования. Состояние пациентки удовлетворительное, занимает активное положение. Температура тела нормальная. Кожные покровы обычной окраски, лимфоузлы не увеличены. Грудная клетка деформирована (грудина вдавлена — воронкообразная грудная клетка; рис. 2), на левой половине грудной клетки имеются послеоперационные рубцы. Акропахии нет. В легких аускультативны сухие свистящие хрипы в проекции верхней доли левого легкого, нижней доли правого легкого на форсированном выдохе; незвучные влажные хрипы в проекции верхней доли левого легкого. Тоны сердца ясные, ритмичные, ЧСС – 82 в 1 минуту, АД –110/75 мм рт.ст. Отеков периферических и полостных не отмечено. На рентгенограммах (рис. 3) свежих инфильтративных изменений не выявлено, т.е. исключена внебольничная пневмония. Показатели общих анализов крови, мочи, биохимического анализа крови, С-реактивного белка в пределах нормальных значений. Признаков дыхательной недостаточности в покое нет, сатурация кислорода в покое – 95%, при умеренной физической активности возникает одышка. При этом занимается восточными танцами, йогой, с повседневной физической активностью справляется. Данные ЭКГ: синусовая тахикардия, ЧСС – 82 в 1 минуту, горизонтальное положение электрической оси, неполная блокада правой ножки пучка Гиса.
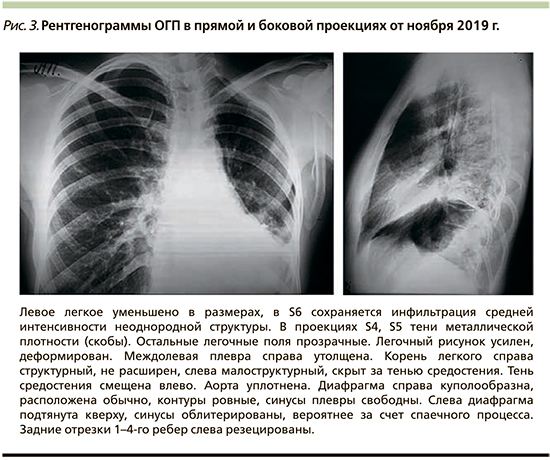
Проведена гемостатическая терапия (этамзилат внутримышечно 500 мг в сутки) с положительным эффектом, рецидива кровохарканья не было. С целью профилактики гемоаспирационной пневмонии к лечению добавлены амоксициллин/клавуланат+метронидазол. Для проведения бронхоскопии и определения дальнейшей тактики ведения пациентка переведена в отделение торакальной хирургии, где при обследовании показаний к оперативному вмешательству выявлено не было, выписана под амбулаторное наблюдение пульмонолога.
При рассмотрении данного клинического наблюдения сразу возникает вопрос относительно очередности развития патологических процессов в легких пациентки и их взаимовлиянии. Учитывая длительный анамнез инфекционных и хронических заболеваний легких, которыми пациентка страдала в детстве, включая врожденную пневмонию, вероятность первичного развития БЭБ очень высока. При первой госпитализации в возрасте 21 года в нижней доле левого легкого были выявлены бронхоэктазы. Затем последовал 15-летний период длительного диагностического поиска с тест-лечением инфильтративного туберкулеза, оперативным вмешательством по поводу развития цирротического туберкулеза, наконец повторным исследованием мокроты и операционного материала, изменением диагноза на МБЛ вследствие неэффективности проводимой химиотерапии. Таким образом, хронологически о наличии БЭБ стало известно раньше, чем о МБЛ. По данным литературы, легочные инфекции, вызванные атипичными микобактериями, наиболее часто встречаются среди лиц с иммуносупрессивными состояниями, у пациентов с заболеваниями легких, например БЭБ [3, 4, 6], что укладывается в клиническую картину заболевания нашей пациентки.
Кроме того, доказано, что M. avium нельзя считать обычным представителем бактериальной микрофлоры при БЭБ [13]. И если ранее считалось, что эти микроорганизмы колонизируют легкие при уже сложившихся структурных изменениях бронхиального дерева, в частности бронхоэктазах, при этом не вызывая прогрессирования процесса, то последние данные говорят о развитии инфильтративных изменений в легких и прогрессирующем ухудшении легочной функции на фоне инфицирования M. avium [13].
В нашем случае нельзя исключить, что клиническая картина хронического обструктивного бронхита, по поводу которого пациентка наблюдалась еще у детского пульмонолога, а впоследствии развитие бронхоэктазии – это и есть вариант течения микобактериоза дыхательных путей. Вопросы о хронологической последовательности развития патологий и их взаимовлиянии остаются дискутабельными. В литературе последних лет дискуссия о взаимовлиянии атипичных микобактерий и БЭБ продолжается [14].
Сложности подбора терапии в условиях данной коморбидности также неоднократно обсуждались в литературе. Известно, что M. avium характеризуется устойчивостью к большинству противотуберкулезных препаратов [13]. И даже после проведенного с положительным эффектом первоначального курса терапии возможны рецидивы инфекции [13]. Курс АБТ, по данным некоторых авторов [1, 7], должен продолжаться 10–12 месяцев после получения абациллярной мокроты. В ситуации с нашей пациенткой высокой приверженности проводимой терапии не наблюдается. Вне лечебных учреждений антибактериальные препараты она не принимает, т.к. считает их малоэффективными. Кроме этого у нее неоднократно развивались аллергические реакции на антибиотики группы макролидов, фторхинолонов, входящие в схемы лечения инфекции M. avium. По некоторым данным, частота плохой переносимости АБТ при лечении МБЛ может достигать 63% [1].
Результаты последней КТ ОГП (см. рис. 1) свидетельствуют о сохранении активного МБЛ у пациентки. В отношении БЭБ также нельзя констатировать стабилизацию течения процесса. Развившееся легочное кровотечение можно расценивать как прогрессирование заболевания и дальнейшую деструкцию бронхиального дерева. Таким образом, необходим дальнейший поиск оптимального лечения пациентки в данной клинической ситуации.
Заключение
В России нет статистических данных о распространенности МБЛ. При этом среди пациентов, обратившихся за медицинской помощью в ЦНИИТ с 2011 по 2014 г. в рамках диагностики туберкулеза, 59,6% был установлен данный диагноз [1]. С проблемой МБЛ может столкнуться терапевт или пульмонолог, при этом необходимо помнить, что пациент мог наблюдаться в прошлом с иным диагнозом, в т.ч. с туберкулезом, либо в анамнезе есть упоминание о наличии бронхоэктазов.
Подбор адекватной АБТ в представленном клиническом наблюдении будет ключевым звеном успеха в лечении пациентки. Элиминация M. avium как одного из ведущих факторов деструктивных изменений в бронхиальном дереве позволит уменьшить частоту обострений БЭБ и стабилизировать состояние пациентки, тем самым улучшить ее качество жизни. В связи с этим необходимо дальнейшее бактериологическое исследование мокроты с определением антибиотикочувствительности и подбора новых схем химиотерапии, в т.ч. с учетом переносимости.
Вклад авторов
Сергеева В.А., Панкова Т.Н., Гаврищук Т.В. – сбор информации, интерпретация данных, написание статьи. Все авторы имели неограниченный доступ к данным и участвовали в обсуждении результатов исследования, а также прочли и одобрили окончательный вариант рукописи.
Литература
1. Эргешов А.Э., Шмелев Е.И., Ковалевская М.Н.и др. Микобактериозы в практике врачей пульмонологов и фтизиатров. Туберкулез и болезни легких. 2016;94(9):39–43.
2. Авдеев С.Н., Черняев А.Л., Синопальников А.И. и др. Бронхоэктазы в фокусе междисциплинарного подхода. XXVII Национальный конгресс по болезням органов дыхания. Эффективная фармакотерапия. Пульмонология и оториноларингология. 2018;1(10):36–50.
3. Соколина И.А. Имидж-диагностика микобактериозов легких. Consilium Medicum. 2017;3:24–28.
4. Эргешов А.Э., Шмелев Е.И., Ковалевская М.Н. и др. Нетуберкулезные микобактерии у пациентов с заболеваниями органов дыхания (клинико6лабораторное исследование). Пульмонология. 2016;26(3):303–8.
5. Зарембо И.А., Киселева Е.А., Зарайская Л.С. и др Бронхоэктазы: современный взгляд на проблему. Практическая пульмонология. 2015;4:27–33.
6. Griffith D.E., Aksamit T., Brown-Elliott B.A., et al. An official ATS/IDSA statement: diagnosis, treatment, and prevention of nontuberculous mycobacterial diseases. Am J Respir Crit Care Med. 2007;175(4):367–416. Doi: 10.1164/rccm.200604-571ST.
8. Соломай Т.В. Эпидемиологические особенности микобактериозов, вызванных нетуберкулезными микобактериями. Санитарный врач. 2015;3:30.
9. Matveychuk A., Fuks L., Priess R., et al. Clinical and radiological features of Mycobacterium kansasii and other NTM infections. Respir Med. 2012;106(10):1472–77. Doi: 10.1016/j.rmed.2018.05.007.
10. Гунтупова Л.Д., Борисов С.Е., Соловьева И.П.и др. Микобактериозы во фтизиопульмонологической практике: обзор литературы и собственный опыт. Практическая медицина. 2011;3(51):39–50.
11. Сергеева В.А., Стешенко Р.Н., Рощина А.А.,Астраханцева Ю.С. Трудный диагноз: Бронхиолоальвеолярный рак в практике пульмонолога. Трудный пациент. 2017;15(10–11):30–36.
12. Сивокозов И.В., Шмелев Е.И., Ловачева О.В. Трудности дифференциальной диагностики диссеминированных процессов в легких. Медицинский совет. 2013;11:58–61.
13. Парсонз П.Э., Хеффнер Д.Э. Секреты пульмонологии. М.: МЕДпресс-информ, 2004.
Чаще всего микобактериоз является не самостоятельной болезнью, а осложнением, возникающим в результате нарушения работы каких-либо систем организма. Такая патология возникает после попадания в организм человека нетуберкулезных микобактерий (НТМ). Без современной диагностики, определения причины и терапии болезнь способна привести к непоправимым последствиям.
В чем суть проблемы?
Сегодня насчитывается более 200 видов бактерий, из них около 70 являются факторами заболеваний человека в разных органах и системах, отмечает медик. Наибольшее значение в клинической практике имеют виды МАС, M. kansasii, M. fortuitum, M. abscessus и M. Chelonae.
Группы риска
Риску заражения наиболее подвержены:
- пациенты с синдромом приобретенного иммунодефицита и другими иммунодефицитами;
- лица после трансплантации внутренних органов;
- пациенты с термическими травмами;
- больные пневмокониозами;
- больные хронической обструктивной болезнью легких;
- больные бронхиальной астмой;
- больные муковисцидозом;
- больные бронхоэктазиями;
- больные саркоидозом;
- больные легочными фиброзами различной природы;
- больные с онкологическими заболеваниями;
- лица, длительно получающие глюкокортикостероидную или иммуносупрессивную терапию;
- лица пожилого возраста;
- больные туберкулезом, а также лица, излеченные от данного заболевания.
Соответственно, с вопросами диагностики микобактериозов сталкиваются врачи самых разных специальностей.
Как заражаются?
Основным природным резервуаром M. avium, отмечает специалист, служат открытые водоемы, M. Kansasii — водопроводная вода, M. xenopi — система горячего водоснабжения. Есть данные о том, что НТМ выделяются из биоматериала животных (крупный рогатый скот, свиньи) и птиц (голуби, воробьи, куры).
Симптомы проблемы
Следует учитывать возможную транзиторную колонизацию слизистых оболочек верхних дыхательных путей НТМ из окружающей среды, в связи с чем выделение микроорганизмов данной группы не всегда является критерием для постановки диагноза.
Важна оценка клинического значения в следующих случаях:
- Многократное выделение НТМ из отделяемого нижних дыхательных путей в 74% случаев является поводом для постановки диагноза.
- Из мочи в 90% случаев выделяются непатогенные НТМ и другие кислотоустойчивые микроорганизмы.
- НТМ выделены из пробы, полученной в стерильных условиях, из закрытого очага (абсцесс, биопсия, операционный материал).
- НТМ выделены из образца обычно стерильной ткани или жидкости (костный мозг, кровь, спинномозговая жидкость).
Как лечат
«Назначение терапии необходимо в тех случаях, когда имеет место выраженная симптоматика заболевания и определены микобактериологические аспекты микобактериозов. Лечение микобактериоза является еще более сложным по сравнению с лечением туберкулеза.
В.А. Сергеева (1), Т.Н. Панкова (2), Т.В. Гаврищук (2)
1) Саратовский государственный медицинский университет им. В.И. Разумовского, Саратов, Россия; 2) Саратовская городская клиническая больница № 1 им. Ю.Я. Гордеева, Саратов, Россия
Обоснование. Микобактериоз легких представляет собой сложное для диагностики и лечения заболевание, развивающееся преимущественно у иммунокомпрометированных пациентов с ВИЧ, а также с рядом сопутствующих заболеваний легких, в т.ч. с бронхоэктатической болезнью (БЭБ).
Описание клинического случая. Представлено динамическое клиническое наблюдение молодой пациентки с сочетанием БЭБ и МБЛ. Описаны ключевые этапы диагностического поиска и сложности установления окончательного диагноза. За длительным безуспешным лечением инфильтративного туберкулеза левого легкого с переходом в цирротический туберкулез последовало оперативное вмешательство в виде резекции левого легкого и пересмотр окончательного диагноза в пользу МБЛ. При этом в клиническом наблюдении продемонстрировано взаимовлияние МБЛ и БЭБ в виде неблагоприятной коморбидной ситуации, при которой возможно прогрессирование обоих заболеваний ввиду неэффективности проводимой терапии.
Заключение. Опыт, вынесенный из представленного клинического наблюдения, может быть полезным коллегам при ведении таких коморбидных пациентов. В терапевтической практике достаточно часто наблюдаются пациенты с БЭБ, но в редких случаях диагностический поиск проходит детально в плане выявления у них МБЛ. В то же время среди пациентов с выделением в мокроте кислотоустойчивых бактерий и рентгенологических изменений в легких незамедлительно устанавливается диагноз туберкулеза, что также не исключает диагноза МБЛ. Накопление опыта терапевтических стратегий таких пациентов тоже будет полезным для создания согласованного документа или рекомендаций ведения пациентов с сочетанием этих заболеваний.
Введение
В повседневной клинической практике терапевту приходится сталкиваться с пациентами, страдающими различными острыми и хроническими заболеваниями легких, среди которых бронхоэктатическая болезнь (БЭБ) занимает особое место. При БЭБ, особенно в дебюте заболевания, симптомы не отличаются специфичностью, многие укладываются в клиническую картину более привычных нозологических форм, таких как хронический бронхит, пневмония, бронхиальная астма, хроническая обструктивная болезнь легких (ХОБЛ) и др. [1]. При обзорной рентгенографии органов грудной полости (ОГП) выявить четкие рентгенологические паттерны не удается [2, 3], а компьютерная томография при этом проводится не всегда. Бронхоскопия и исследования, позволяющие выявлять специфические лабораторные маркеры заболевания, не всегда доступны лечебным учреждениям терапевтического профиля.
В литературе до сих пор ведутся дискуссии о первичности и вторичности развития бронхоэктазов на фоне тех или иных патологических состояний, при этом генетическим дефектам и хроническому воспалению дыхательных путей, чаще связанному с респираторными инфекциями и бронхообструкцией, придают основное значение [2, 4, 5].
Микобактериозы – отдельная группа инфекционных заболеваний, вызываемых нетуберкулезными микобактериями. Начиная с конца XX в. во всем мире растет число случаев этих заболеваний, особенно среди лиц с иммунодефицитными состояниями, ВИЧ-инфекцией, хроническими заболеваниями легких, в числе которых стоит и БЭБ [1, 3, 4]. Официальной статистики по микобактериозу легких (МБЛ) в России нет, отсутствуют нормативные документы по диагностическим и лечебным подходам, социальной поддержке таких пациентов, нет четкого понимания, кто из специалистов ответствен за их лечение и наблюдение [5].
Клинический случай
Представляем клиническое наблюдение пациентки Ж. 37 лет с ВЭБ и МБЛ, которое может быть интересным в плане накопления практического опыта ведения таких пациентов.
Впервые к врачу, будучи взрослой, обратилась в 21 год (2003). На фоне переохлаждения отметила повышение температуры до 38,3°С, появление боли в грудной клетке при глубоком дыхании. Кашель беспокоит пациентку с детства, но в тот период стала отходить мокрота зеленоватого оттенка. При рентгенографии ОГП были выявлены изменения в нижней доле левого легкого инфильтративного характера. Поставлен диагноз внебольничной пневмонии, назначена антибактериальная терапия (АБТ), на фоне которой сохранялись рентгенологические изменения в нижней доле левого легкого, что объясняли вероятным наличием бронхоэктазов. Детального обследования в то время не проводилось.
В декабре 2015 г. в возрасте 33 лет впервые попала в терапевтическое отделение 1-й Городской клинической больницы им. Ю.Я. Гордеева (1ГКБ) Саратова. Предъявляла жалобы на кашель с зеленоватой мокротой, повышение температуры, боль в грудной клетке слева при дыхании и кашле, слабость, потливость, снижение аппетита. Заболела остро после контакта с больной ОРВИ дочерью. 04.12.2015 появился кашель с зеленоватой мокротой, повысилась температура до 38°С. Начала самостоятельно принимать амоксициллин, ацетилцистеин.
К 08.12.2015 состояние несколько улучшилось: кашель беспокоил меньше, но продолжала отходить зеленая мокрота, температура снизилась до 37,5°С, отмечалась только в вечерние часы.
С 09.12.2015 отметила появление боли в грудной клетке слева при дыхании, температура тела – 39°С. Доставлена скорой помощью в отделение терапии. При поступлении выписок из ОКТБ не предоставила, сообщила только, что проходила обследование на туберкулез, и данный диагноз подтвержден не был. Объективно: состояние средней тяжести. Кожные покровы чистые, влажные, без сыпи и видимых отеков. Пальпируются единичные подмышечные лимфоузлы размером с горошину, безболезненные, подвижные. Частота сердечных сокращений (ЧСС) – 100 в 1 минуту, артериальное давление (АД) – 110/70 мм рт.ст., рост – 168 см, масса тела – 52 кг, ИМТ – 19 кг/м2, температура тела – 37,5°С. Форма грудной клетки воронкообразная, деформирована за счет впалой грудины. Обе половины грудной клетки синхронно участвуют в акте дыхания, число дыхательных движений – 18 в 1 минуту. При аускультации: дыхание над большей поверхностью легких жесткое, слева в нижних отделах незначительно ослабленное, там же выслушиваются влажные, мелкопузырчатые, незвучные хрипы. По данным рентгенографии ОГП: слева в S9, S10 определяется затемнение средней интенсивности неоднородной структуры за счет инфильтрации легочной ткани. Справа легочные поля прозрачны, легочный рисунок не изменен. Корни легких существенно не изменены. Синусы плевры свободны. Границы средостения смещены из-за разворота. Диафрагма куполообразная, расположена обычно. Заключение: вероятная левосторонняя нижнедолевая пневмония.
С первых суток пациентка получала внутривенно антибактериальные препараты: цефтриаксон (2 г в сутки) в комбинации с линкомицином (900 мг в сутки), муколитическую терапию. Несмотря на стабилизацию состояния, снижение температуры тела с сохранением субфебрилитета в вечерние часы, улучшение общего самочувствия, уменьшение слабости, кашель с отделением зеленоватой мокроты сохранялся. При рентгеноконтроле на 9-е сутки динамики не выявлено, сохранялась инфильтрация легочной ткани нижней доли левого легкого. В связи с этим проведена смена АБТ на левофлоксацин 750 мг в сутки, прием муколитических препаратов (амброксол через небулайзер) продолжен. На этом фоне уменьшение кашля, прекращение отхождения зеленоватой мокроты, стойкая нормализация температуры тела. На рентгенограмме через 7 дней: сохраняется пятнисто-тяжистое затемнение нижней доли левого легкого. Нижняя доля левого легкого выглядит уменьшенной в объеме. Сердце смещено влево. Справа без инфильтративных и очаговых изменений легочной ткани. Корни тяжистые. Синусы свободны. Заключение: рентгенологическая картина характерна для бронхоэктазов левого легкого. Пациентка была выписана из отделения с улучшением, рекомендовано дальнейшее наблюдение и обследование у пульмонолога.
С апреля 2018 г. отметила значительное ухудшение самочувствия. Кашель усилился, появилась одышка при умеренной физической активности, слабость. Самостоятельно обратилась в ОКТБ, где прошла обследование.
В связи с тем что МБЛ часто развивается у пациентов с ВИЧ-инфекцией [3, 7], пациентка была обследована на ВИЧ, хронические вирусные гепатиты. Результаты серологического исследования отрицательные. Рекомендованное лечение пациентка самостоятельно прервала в связи с развитием аллергических реакций. Данные КТ через 1,5 месяца после назначенного лечения (рис. 1) свидетельствовали об отсутствии положительной динамики.

30.10.2019 у пациентки появилась субфебрильная температура, увеличилось количество мокроты, на фоне кашля развилось кровохарканье, в связи с чем вызвала скорую помощь и была доставлена в терапевтическое отделение 1ГКБ. Со слов больной, до настоящего времени в мокроте очень редко отмечались прожилки крови, в день поступления в стационар в мокроте появились темно-красные сгустки в значительном количестве, данные симптомы отмечала трижды за предшествовавшие госпитализации трое суток; светлая мокрота в объеме до 50 мл отходит ежедневно, раз в 2 недели ее объем достигает 200 мл, при обострении заболевания мокрота приобретает желто-зеленый цвет, иногда с неприятным запахом.

Данные обследования. Состояние пациентки удовлетворительное, занимает активное положение. Температура тела нормальная. Кожные покровы обычной окраски, лимфоузлы не увеличены. Грудная клетка деформирована (грудина вдавлена — воронкообразная грудная клетка; рис. 2), на левой половине грудной клетки имеются послеоперационные рубцы. Акропахии нет. В легких аускультативны сухие свистящие хрипы в проекции верхней доли левого легкого, нижней доли правого легкого на форсированном выдохе; незвучные влажные хрипы в проекции верхней доли левого легкого. Тоны сердца ясные, ритмичные, ЧСС – 82 в 1 минуту, АД –110/75 мм рт.ст. Отеков периферических и полостных не отмечено. На рентгенограммах (рис. 3) свежих инфильтративных изменений не выявлено, т.е. исключена внебольничная пневмония. Показатели общих анализов крови, мочи, биохимического анализа крови, С-реактивного белка в пределах нормальных значений. Признаков дыхательной недостаточности в покое нет, сатурация кислорода в покое – 95%, при умеренной физической активности возникает одышка. При этом занимается восточными танцами, йогой, с повседневной физической активностью справляется. Данные ЭКГ: синусовая тахикардия, ЧСС – 82 в 1 минуту, горизонтальное положение электрической оси, неполная блокада правой ножки пучка Гиса.

Проведена гемостатическая терапия (этамзилат внутримышечно 500 мг в сутки) с положительным эффектом, рецидива кровохарканья не было. С целью профилактики гемоаспирационной пневмонии к лечению добавлены амоксициллин/клавуланат+метронидазол. Для проведения бронхоскопии и определения дальнейшей тактики ведения пациентка переведена в отделение торакальной хирургии, где при обследовании показаний к оперативному вмешательству выявлено не было, выписана под амбулаторное наблюдение пульмонолога.
При рассмотрении данного клинического наблюдения сразу возникает вопрос относительно очередности развития патологических процессов в легких пациентки и их взаимовлиянии. Учитывая длительный анамнез инфекционных и хронических заболеваний легких, которыми пациентка страдала в детстве, включая врожденную пневмонию, вероятность первичного развития БЭБ очень высока. При первой госпитализации в возрасте 21 года в нижней доле левого легкого были выявлены бронхоэктазы. Затем последовал 15-летний период длительного диагностического поиска с тест-лечением инфильтративного туберкулеза, оперативным вмешательством по поводу развития цирротического туберкулеза, наконец повторным исследованием мокроты и операционного материала, изменением диагноза на МБЛ вследствие неэффективности проводимой химиотерапии. Таким образом, хронологически о наличии БЭБ стало известно раньше, чем о МБЛ. По данным литературы, легочные инфекции, вызванные атипичными микобактериями, наиболее часто встречаются среди лиц с иммуносупрессивными состояниями, у пациентов с заболеваниями легких, например БЭБ [3, 4, 6], что укладывается в клиническую картину заболевания нашей пациентки.
Кроме того, доказано, что M. avium нельзя считать обычным представителем бактериальной микрофлоры при БЭБ [13]. И если ранее считалось, что эти микроорганизмы колонизируют легкие при уже сложившихся структурных изменениях бронхиального дерева, в частности бронхоэктазах, при этом не вызывая прогрессирования процесса, то последние данные говорят о развитии инфильтративных изменений в легких и прогрессирующем ухудшении легочной функции на фоне инфицирования M. avium [13].
В нашем случае нельзя исключить, что клиническая картина хронического обструктивного бронхита, по поводу которого пациентка наблюдалась еще у детского пульмонолога, а впоследствии развитие бронхоэктазии – это и есть вариант течения микобактериоза дыхательных путей. Вопросы о хронологической последовательности развития патологий и их взаимовлиянии остаются дискутабельными. В литературе последних лет дискуссия о взаимовлиянии атипичных микобактерий и БЭБ продолжается [14].
Сложности подбора терапии в условиях данной коморбидности также неоднократно обсуждались в литературе. Известно, что M. avium характеризуется устойчивостью к большинству противотуберкулезных препаратов [13]. И даже после проведенного с положительным эффектом первоначального курса терапии возможны рецидивы инфекции [13]. Курс АБТ, по данным некоторых авторов [1, 7], должен продолжаться 10–12 месяцев после получения абациллярной мокроты. В ситуации с нашей пациенткой высокой приверженности проводимой терапии не наблюдается. Вне лечебных учреждений антибактериальные препараты она не принимает, т.к. считает их малоэффективными. Кроме этого у нее неоднократно развивались аллергические реакции на антибиотики группы макролидов, фторхинолонов, входящие в схемы лечения инфекции M. avium. По некоторым данным, частота плохой переносимости АБТ при лечении МБЛ может достигать 63% [1].
Результаты последней КТ ОГП (см. рис. 1) свидетельствуют о сохранении активного МБЛ у пациентки. В отношении БЭБ также нельзя констатировать стабилизацию течения процесса. Развившееся легочное кровотечение можно расценивать как прогрессирование заболевания и дальнейшую деструкцию бронхиального дерева. Таким образом, необходим дальнейший поиск оптимального лечения пациентки в данной клинической ситуации.
Заключение
В России нет статистических данных о распространенности МБЛ. При этом среди пациентов, обратившихся за медицинской помощью в ЦНИИТ с 2011 по 2014 г. в рамках диагностики туберкулеза, 59,6% был установлен данный диагноз [1]. С проблемой МБЛ может столкнуться терапевт или пульмонолог, при этом необходимо помнить, что пациент мог наблюдаться в прошлом с иным диагнозом, в т.ч. с туберкулезом, либо в анамнезе есть упоминание о наличии бронхоэктазов.
Подбор адекватной АБТ в представленном клиническом наблюдении будет ключевым звеном успеха в лечении пациентки. Элиминация M. avium как одного из ведущих факторов деструктивных изменений в бронхиальном дереве позволит уменьшить частоту обострений БЭБ и стабилизировать состояние пациентки, тем самым улучшить ее качество жизни. В связи с этим необходимо дальнейшее бактериологическое исследование мокроты с определением антибиотикочувствительности и подбора новых схем химиотерапии, в т.ч. с учетом переносимости.
Вклад авторов
Сергеева В.А., Панкова Т.Н., Гаврищук Т.В. – сбор информации, интерпретация данных, написание статьи. Все авторы имели неограниченный доступ к данным и участвовали в обсуждении результатов исследования, а также прочли и одобрили окончательный вариант рукописи.
Литература
1. Эргешов А.Э., Шмелев Е.И., Ковалевская М.Н.и др. Микобактериозы в практике врачей пульмонологов и фтизиатров. Туберкулез и болезни легких. 2016;94(9):39–43.
2. Авдеев С.Н., Черняев А.Л., Синопальников А.И. и др. Бронхоэктазы в фокусе междисциплинарного подхода. XXVII Национальный конгресс по болезням органов дыхания. Эффективная фармакотерапия. Пульмонология и оториноларингология. 2018;1(10):36–50.
3. Соколина И.А. Имидж-диагностика микобактериозов легких. Consilium Medicum. 2017;3:24–28.
4. Эргешов А.Э., Шмелев Е.И., Ковалевская М.Н. и др. Нетуберкулезные микобактерии у пациентов с заболеваниями органов дыхания (клинико6лабораторное исследование). Пульмонология. 2016;26(3):303–8.
5. Зарембо И.А., Киселева Е.А., Зарайская Л.С. и др Бронхоэктазы: современный взгляд на проблему. Практическая пульмонология. 2015;4:27–33.
6. Griffith D.E., Aksamit T., Brown-Elliott B.A., et al. An official ATS/IDSA statement: diagnosis, treatment, and prevention of nontuberculous mycobacterial diseases. Am J Respir Crit Care Med. 2007;175(4):367–416. Doi: 10.1164/rccm.200604-571ST.
8. Соломай Т.В. Эпидемиологические особенности микобактериозов, вызванных нетуберкулезными микобактериями. Санитарный врач. 2015;3:30.
9. Matveychuk A., Fuks L., Priess R., et al. Clinical and radiological features of Mycobacterium kansasii and other NTM infections. Respir Med. 2012;106(10):1472–77. Doi: 10.1016/j.rmed.2018.05.007.
10. Гунтупова Л.Д., Борисов С.Е., Соловьева И.П.и др. Микобактериозы во фтизиопульмонологической практике: обзор литературы и собственный опыт. Практическая медицина. 2011;3(51):39–50.
11. Сергеева В.А., Стешенко Р.Н., Рощина А.А.,Астраханцева Ю.С. Трудный диагноз: Бронхиолоальвеолярный рак в практике пульмонолога. Трудный пациент. 2017;15(10–11):30–36.
12. Сивокозов И.В., Шмелев Е.И., Ловачева О.В. Трудности дифференциальной диагностики диссеминированных процессов в легких. Медицинский совет. 2013;11:58–61.
13. Парсонз П.Э., Хеффнер Д.Э. Секреты пульмонологии. М.: МЕДпресс-информ, 2004.
Микобактериозы — инфекционные заболевания, которые вызваны атипичными нетуберкулезными микобактериями M. avium complex (МАК-комплекс), M. fortuitum complex, M. kansasii. Они относятся к оппортунистическим болезням и в основном развиваются при выраженном снижении иммунитета. До 95% микобактериозов диагностируются у людей, живущих с ВИЧ, причем в группе пациентов с уровнем CD4-клеток менее 100 в микролитре заболеваемость составляет 20-40%.
Пути заражения


Факторы риска
Помимо ВИЧ-положительного статуса, повышенную восприимчивость к микобактериозам выявляют у таких категорий населения:
● пациенты с первичными иммунодефицитами
● больные туберкулезом и пациенты, излечившиеся от него
● люди с хроническими заболеваниями бронхолегочной системы (ХОБЛ, бронхиальная астма, бронхоэктатическая болезнь, пневмокониозы)
● пожилые пациенты
● работники вредных производств и сельского хозяйства
Симптомы микобактериоза
По клиническому течению заболевание напоминает туберкулез. Пациенты жалуются на длительный кашель с выделением вязкой мокроты, слабость, повышенную потливость, субфебрильную лихорадку. Возможны боли в верхних отделах живота, расстройства стула. При незначительных изменениях в легких наблюдается бессимптомное течение инфекции. Помимо дыхательных путей, НТМБ поражают лимфоузлы брюшной полости, селезенку, почки, печень, костно-мышечную систему.

Консультация врача
При появлении подозрительных симптомов рекомендуется проконсультироваться с терапевтом или инфекционистом ID-Clinic. Пациенты могут воспользоваться услугой онлайн-консультации или вызвать врача на дом, чтобы получить помощь в комфортных условиях. Также доступен стандартный врачебный прием в клинике по предварительной записи. Первичная диагностика включает сбор жалоб и анамнеза, физикальный осмотр, выдачу направлений на анализы.

Диагностика микобактериозов
● определение атипичных микобактерий при двукратном бактериологическом исследовании мокроты
● однократное выявление НТМБ в ликворе, крови, биоптатах легочной ткани или лимфоузлов
● определение характерного гранулематозного воспаления в биоптатах в сочетании с однократным положительным бакпосевом мокроты
● рентгенография органов грудной клетки для визуализации структурных изменений легких и внутригрудных лимфоузлов
Лечение микобактериозов
Для эрадикации микобактерий показаны курсы антибиотикотерапии. Врач подбирает схему лечения индивидуально с учетом вида выделенных микроорганизмов. У больных с ВИЧ-положительным статусом терапия продолжается не менее 12 месяцев при легочной локализации инфекции. При внелегочных микобактериозах прием препаратов длится не менее полугода. При неэффективности консервативного лечения возможно хирургическое удаление одиночных узловых образований в легких.


Записаться к врачу
Специалисты ID-Clinic принимают пациентов по предварительной записи. Чтобы выбрать желаемый формат и удобное время консультации, оставьте заявку в форме обратной связи. Наш администратор перезвонит вам для уточнения деталей.
Стоимость услуг клиники
Прием (осмотр, консультация) врача-инфекциониста первичный
Online консультация врача-инфекциониста


























































Комплекс перед поездкой в санаторий
УЗИ всего организма для женщин
УЗИ всего организма для мужчин
Комплекс УЗИ “Женское здоровье”
ФЛЮ-М со скидкой 50%

Вианвак от брюшного тифа со скидкой 40%

Скидка по картам других клиник

Липидограмма бесплатно

Комплексная вакцинация перед путешествием или командировкой за один день
Гликированный гемоглобин бесплатно
Истории и отзывы наших пациентов

Делала в клинике вакцину Превинар -13. Все прошло идеально! Врач тщательно осмотрела, дала необходимые рекомендации. После вакцинации в течении 20 минут сидела в клинике, предложили кофе, постоянно интересовались самочувствием. В общем, мне очень все понравилось! Спасибо большое персоналу, врачу, старшей медсестре за Ваш профессионализм и замечательное отношение!

Хожу в Виктории Валерьевне давно. Вылечила давний грибок на ногтях. Она настоящий профессионал своего дела, дает подробные рекомендации по лечению ногтей, на основе анализов подбирает наиболее эффективные лекарства для лечения. В последнее время хожу к доктору на профилактический педикюр и не хочу терять хорошего специалиста.

Мне все понравилось! Врач-терапевт был немного занят, в мое назначенное время, пришлось его подождать. Но если сравнивать время ожидания с поликлиникой, то не страшно. В процедурном кабинете, врач ввел в курс дела, какую прививку будет проводить, о предполагаемых последствиях. После введения чувствовала себя хорошо. Уже записалась на консультацию к другому специалисту, так как мне понравилась клиника.

Прекрасный человек и врач, отзывчивый и понимающий. Одно удовольствие быть у него на приеме. Квалифицированный специалист, который спокойно ответит на все волнующие вопросы. Спасибо вам, Георгий Александрович.

Оказались в клинике впервые, необходимо было сдать срочно пцр-тест. Быстро, качественно, персонал очень внимательный и вежливый. Рекомендую к посещению.

Очень профессионально и внимательно проведён Прием

Мой муж делал прививку от коронавируса Спутник Лайт. Ему все понравилось, до прививки врач провел осмотр, уделил достаточно времени, потом сделал прививку и дал необходимые рекомендации. Никаких осложнений после прививки у супруга не было. Клиника во всем устроила: прием состоялся вовремя, чисто, персонал доброжелательный.

Нужен был экспресс тест на короновирус, с переводом. На следующий день уже рейс. Мне перезвонили, соориентировали по времени, в тот же день сделала, так что я все успела. Спасибо!

Никогда такого не было, чтобы я к врачу попала случайно, наугад. Сначала проверю на сайтах всё по доктору, посоветуюсь, если есть с кем, только тогда записываюсь и обращаюсь к нужному специалисту. А к кардиологу Ольге Владимировне я пришла по рекомендации своей близкой подруге. Поэтому уже заочно была спокойна за то, что доктор профессионал и всё сделает, как нужно. На деле так и оказалось, Ольга Владимировна проявила себя прекрасным, грамотным и уверенным специалистом. Сначала осмотр и диагностика, затем врач объяснила мне всё досконально по моим проблемам с сердцем. Назначенное лечение делает свое дело, даже корректировать через время его не пришлось. Все препараты подошли с первого раза и стали помогать. Я благодарна доктору за точную диагностику и не менее точно подобранное лечение. Могу смело рекомендовать этого доктора.

Огромное спасибо за профессионализм и оперативность оказания услуг. Очень отзывчивые и внимательные администраторы.
Чаще всего микобактериоз является не самостоятельной болезнью, а осложнением, возникающим в результате нарушения работы каких-либо систем организма. Такая патология возникает после попадания в организм человека нетуберкулезных микобактерий (НТМ). Без современной диагностики, определения причины и терапии болезнь способна привести к непоправимым последствиям.
В чем суть проблемы?
Сегодня насчитывается более 200 видов бактерий, из них около 70 являются факторами заболеваний человека в разных органах и системах, отмечает медик. Наибольшее значение в клинической практике имеют виды МАС, M. kansasii, M. fortuitum, M. abscessus и M. Chelonae.
Группы риска
Риску заражения наиболее подвержены:
- пациенты с синдромом приобретенного иммунодефицита и другими иммунодефицитами;
- лица после трансплантации внутренних органов;
- пациенты с термическими травмами;
- больные пневмокониозами;
- больные хронической обструктивной болезнью легких;
- больные бронхиальной астмой;
- больные муковисцидозом;
- больные бронхоэктазиями;
- больные саркоидозом;
- больные легочными фиброзами различной природы;
- больные с онкологическими заболеваниями;
- лица, длительно получающие глюкокортикостероидную или иммуносупрессивную терапию;
- лица пожилого возраста;
- больные туберкулезом, а также лица, излеченные от данного заболевания.
Соответственно, с вопросами диагностики микобактериозов сталкиваются врачи самых разных специальностей.
Как заражаются?
Основным природным резервуаром M. avium, отмечает специалист, служат открытые водоемы, M. Kansasii — водопроводная вода, M. xenopi — система горячего водоснабжения. Есть данные о том, что НТМ выделяются из биоматериала животных (крупный рогатый скот, свиньи) и птиц (голуби, воробьи, куры).
Симптомы проблемы
Следует учитывать возможную транзиторную колонизацию слизистых оболочек верхних дыхательных путей НТМ из окружающей среды, в связи с чем выделение микроорганизмов данной группы не всегда является критерием для постановки диагноза.
Важна оценка клинического значения в следующих случаях:
- Многократное выделение НТМ из отделяемого нижних дыхательных путей в 74% случаев является поводом для постановки диагноза.
- Из мочи в 90% случаев выделяются непатогенные НТМ и другие кислотоустойчивые микроорганизмы.
- НТМ выделены из пробы, полученной в стерильных условиях, из закрытого очага (абсцесс, биопсия, операционный материал).
- НТМ выделены из образца обычно стерильной ткани или жидкости (костный мозг, кровь, спинномозговая жидкость).
Как лечат
«Назначение терапии необходимо в тех случаях, когда имеет место выраженная симптоматика заболевания и определены микобактериологические аспекты микобактериозов. Лечение микобактериоза является еще более сложным по сравнению с лечением туберкулеза.
Читайте также:

