Как вылечить скарлатину в домашних условиях
Обновлено: 22.04.2024
Скарлатина — это заболевание, вызванное, как правило, бактерией стрептококка группы A. Болезнь чаще поражает детей 2-10 лет. Без своевременного лечения и при слабом иммунитете возможно появление осложнений в виде отита, синусита и т.д. Также возможны поздние осложнения, обусловленные иммунными нарушениями (ревматизм и др.). Как правило, осложнения возникают при неправильном лечении.
Причины заболевания
Заражение ребёнка скарлатиной чаще всего происходит воздушно-капельным путём. Иногда и контактно-бытовым, особенно при наличии на коже порезов и ссадин.
Стрептококк является возбудителем не только скарлатины, но и ангины, кишечных инфекций и пр. Непосредственно же скарлатина развивается у детей, не имеющих иммунитета к возбудителю. К подростковому возрасту у большинства людей этот иммунитет возникает, поэтому случаи скарлатины у взрослых крайне редки.
Симптомы скарлатины
Инкубационный период может оставлять до 12 дней. Симптомы скарлатины у детей следующие:
Диагностика болезни
Врач делает предварительное заключение о заболевании скарлатиной на основании осмотра пациента и выявления характерных признаков, среди которых:
Доктор уточняет, болел ли ребенок раньше, имелся ли контакт с заболевшим. Для подтверждения диагноза берут анализы:
- общий анализ крови (при скарлатине наблюдаются отклонения от нормы в показателях эритроцитов и лейкоцитов);
- мазок слизистой горла и носоглотки для определения наличия и типа инфекции, уточнения чувствительности бактерий к антибиотикам;
- мазок слизистой горла на антигены.
Лечение скарлатины
Необходимо комплексное лечение, включающее: строгий постельный режим, прием антибиотиков и соблюдение диеты. Для быстрого выздоровления постельный режим должен длиться не меньше недели и в течение 20 дней не рекомендуется выходить на улицу. Источник:
В.Н. Тимченко, Е.Б. Павлова, Н.В. Павлова, З.Л. Сертакова
Особенности клиники и лечения современной скарлатины
// Детские инфекции, 2004, №3
Нужно исключить общение больного со здоровыми детьми. Заболевание быстро распространяется воздушно-капельным путем и через вещи, прикосновения. После постельного режима физическая активность должна быть минимальной, увеличивайте нагрузку постепенно к 20-му дню. Далее можно переходить к прогулкам на улице, но без бега и активных игр. Необходимо избегать переохлаждения и перегрева, которые могут привести к активности еще не уничтоженной инфекции.
Лечение проводится дома.
Врач выписывает курс антибиотиков пенициллинового типа длительностью 5-7 дней. Терапия антибиотиками не должна быть дольше 7 дней. После курса проводят мероприятия для восстановления микрофлоры кишечника, чтобы избежать дисбактериоза.
Также назначают противоаллергические средства, не допускающие интоксикации, и препараты для укрепления иммунитета. Для вывода токсинов из организма прописывают обильное питье, полоскание рта и носоглотки.
Профилактика
Для недопущения и предотвращения заражения принимают следующие превентивные меры:
- прием осенью, зимой и весной витаминов и микроэлементов в виде свежих овощей, фруктов и витаминных комплексов;
- при вспышке инфекции в детском заведении воздержитесь от посещения, избегайте общественных мест в эпидемические периоды;
- обучение ребенка правилами личной гигиены (не трогать лицо грязными руками);
- если среди членов семьи есть заболевший, выделите ему отдельную посуду, приборы, полотенца и постельные принадлежности;
- регулярно проветривайте помещения и делайте влажную уборку;
- необходимы занятия спортом и закаливание;
- до конца долечивайте отиты, тонзиллиты, синуситы.
Профилактика в детском саду
При выявлении скарлатины группа ставится на карантин, а малыши, имевшие контакт с заболевшим, наблюдаются в течение недели. Исключают контакты с детьми из соседних групп. Проводится обработка помещения специальными растворами, включают кварцевые лампы для уничтожения микробов. Детей осматривают, измеряют температуру.
Инкубационный период составляет 2-7 дней, иногда – до 12.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Что такое острый тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушин Д. Е., онколога со стажем в 12 лет.
Над статьей доктора Меркушин Д. Е. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых. [1]
Прочие возбудители острого тонзиллита: [2]
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
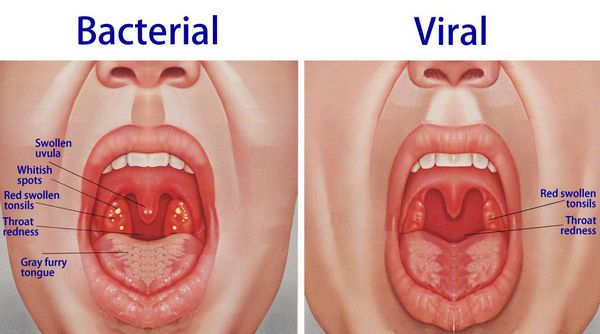
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого тонзиллита
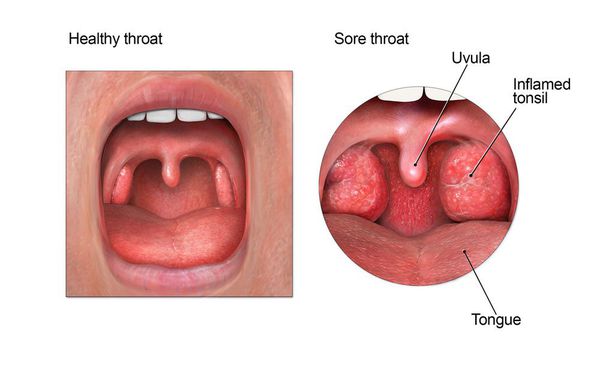
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания. [3]
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота). [8]
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека. [9]
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит). [10]
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита. [11]
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение. [4]
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз. [5]
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату. [7]
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно. [6]
Ориентировочные сроки нетрудоспособности:
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели. [6]
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).

Скарлатина — острое инфекционное заболевание, сопровождающееся подъемом температуры тела, ангиной, кожной сыпью и явлениями общей интоксикации. Болезнь распространена повсеместно и чаще всего поражает детей в возрасте от 2 до 7 лет. В большинстве случаев инфекция благополучно проходит, но возможны осложнения на сердце и почки, что может иметь долгосрочные последствия. О характерных симптомах, лечении, профилактике и осложнениях подробно рассказываем в нашем материале.
Что это такое
Скарлатина представляет собой инфекционное заболевание, которое вызывают болезнетворные бактерии — пиогенные стрептококки. Они провоцируют местные воспалительные изменения в миндалинах и области зева. Также данная группа микроорганизмов в ходе жизнедеятельности выделяет в кровь ядовитые вещества (токсины), самым сильным из которых является эритрогенный (скарлатинозный) токсин.
Насколько опасен токсин стрептококков
Токсин приводит к патологическим изменениям во всех органах, в том числе на коже и слизистых оболочках, расширяются мелкие сосуды, что является причиной появления характерной сыпи. Происходит нарушение процессов кератинизации в поверхностном слое кожи (эпидермисе) — кожа сильно шелушится и отслаивается. Токсин также повреждает эритроциты и другие клетки, вызывая лихорадку, слабость и другие симптомы интоксикации.
Еще стрептококки способны вызывать серьезные аллергические и аутоиммунные поражения, обусловленные избыточной реакцией иммунной системы на скарлатинозный токсин. Вследствие этого поражаются сердце и почки, развивается болезнь под названием острая ревматическая лихорадка.
Эпидемиология
Скарлатина на данный момент — редкая болезнь, но встречается повсеместно. Источником инфекции может являться только человек.
Заболевание называют детской инфекцией, наравне с коклюшем, корью, краснухой, свинкой и ветрянкой. Эти инфекции характерны преимущественно для детей дошкольного и младшего школьного возраста, так как в этот период жизни они впервые попадают в большие детские коллективы, где могут встретить больного или скрытого бактерионосителя. Во взрослом периоде болезнь встречается значительно реже.
От инфицирования до первых симптомов проходит в среднем от 2 до 7 дней 4 . Пик заболеваемости отмечается в осенне-зимний период.
Причина заболевания
Непосредственной причиной заболевания является вид бактерий Streptococcus pyogenes группы А, которые также являются возбудителем простой ангины (фарингита), поверхностных инфекций кожи (импетиго), рожистого воспаления и флегмоны. Возбудитель передается преимущественно воздушно-капельным путем от больного или бактерионосителя. Заражение контактным путем через различные предметы маловероятно.
После выздоровления (даже после бессимптомного течения болезни), как правило, формируется стойкий иммунитет. Тем не менее изредка инфекция все-таки может повториться.
Можно ли заболеть скарлатиной повторно?
Можно. Причина повторного заболевания заключается в следующем. В ходе инфекционного процесса вырабатывается 2 типа иммунитета — антитоксический и антимикробный. Первый эффективен против токсинов любых подтипов стрептококков группы А, второй же активен только в отношении конкретного подтипа данного вида бактерий. Этим объясняется повторное заболевание, вызванное новым подтипом возбудителя. У него более легкое течение.
Симптомы скарлатины
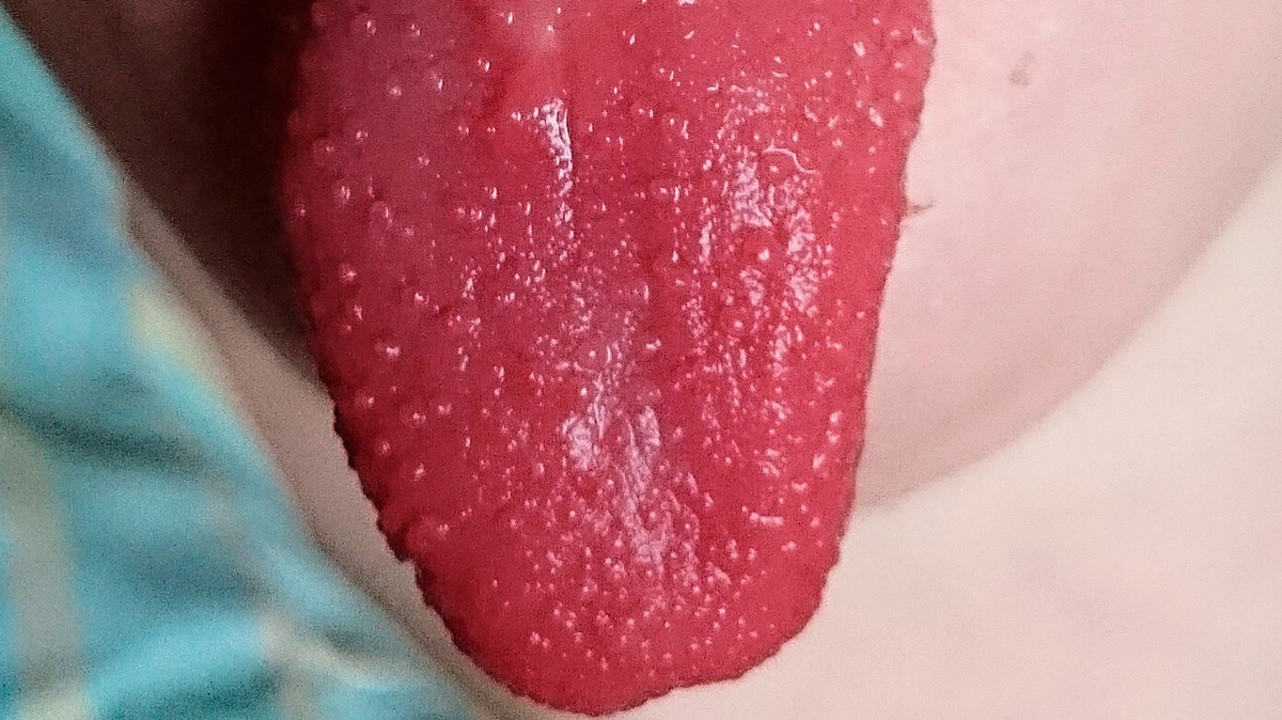
Ярко-красный цвет языка — один из наиболее характерных симптомов скарлатины. Фото: SyntGrisha / Wikipedia(Creative Commons Attribution-Share Alike 4.0 International license)
Скарлатина проявляется характерными симптомами, позволяющими без труда установить диагноз. Выделяются следующие из них:
При обнаружении перечисленных симптомов необходимо исключить контакты с другими людьми и обратиться к врачу. При высокой температуре (под 40°C), выраженной рвоте, судорогах нужно в обязательном порядке вызвать скорую помощь. При выявлении больного скарлатиной вводят карантин. Поэтому нужно предупредить учебную/рабочую организацию о возникшем заболевании.
Классификация и стадии заболевания
В России заболевание принято классифицировать по симптомам, тяжести и характеру течения (см. таблицу ниже).
- Типичная форма — характеризуется стандартным набором симптомов, который встречается чаще всего
- Атипичная форма — резко отличающееся по клинической картине течение. Среди таких форм выделяют: стертую, экстрафарингеальную и усиленную*
- Легкая степень. Характеризуется легкой симптоматикой: температура до 38,5°C, необильная кратковременна ясыпь, длительность до недели и отсутствие осложнений
- Средняя степень. Интоксикация более выраженная, температура достигает 39,5°C, яркая сыпь, симптом Филатова, могут быть признаки поражения печени, выздоровление через 2–3 недели, нередки осложнения
- Тяжелая степень. Резко выраженная интоксикация, температуры выше 39,5°C, яркая распространенная сыпь, тяжелый фарингит, симптом Филатова, признаки поражения печени, течение до 4 недель, протекает с осложнениями
*Атипичные формы встречаются относительно редко. При стертом варианте симптомы выражены очень слабо, сыпь может вообще отсутствовать, заболевание быстро регрессирует в течение нескольких дней.
Усиленные (или аггравированные) формы характеризуются тяжелейшим течением с развитием кровотечений, токсического шока и являются наиболее тяжелыми вариантами заболевания.
Особенности заболевания у взрослых
У взрослых инфекция протекает, как правило, более тяжело — с сильной лихорадкой и судорожными явлениями. Сложности вызывает также постановка диагноза: обычно врач не ожидает увидеть скарлатину у взрослого человека.
Скарлатина у детей раннего возраста
У детей до года инфекция встречается реже. Довольно часто болезнь осложняется пневмонией, бронхитом, отитом и другими патологиями, увеличивающими объем лечения.
Скарлатина у беременных
Скарлатина при беременности может стать причиной выкидышей, а также тяжелых стрептококковых послеродовых инфекций у матери, которые плохо поддаются лечению. Основная сложность связана с тем, что в период беременности использование антибактериальных препаратов ограничено.
Стадийность
Инфекция протекает с определенными закономерностями. Так, говорят о четырех основных периодах или стадиях заболевания:
Осложнения скарлатины
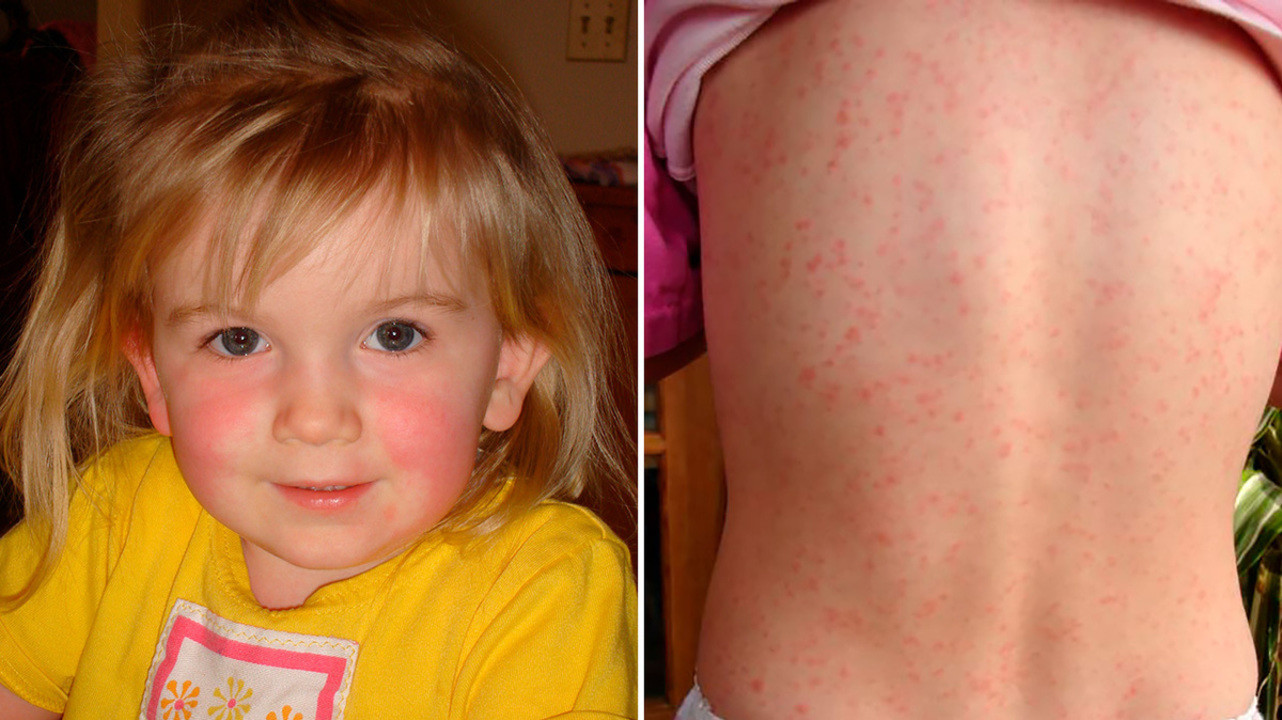
Симптом Филатова (слева) и характерная сыпь на теле - признаки скарлатины. Фото: Estreya at English Wikipedia(Creative Commons Attribution 2.5 Generic license)
Осложненное течение инфекции может быть обусловлено токсическими, септическими и аллергическими осложнениями. Причем первые два типа чаще относят к ранним осложнениям, в то время как аллергические в основном расценивают как поздние.
Для токсической формы характерна крайняя степень проявлений интоксикационного синдрома:
- повышение температуры свыше 40°C;
- многократная рвота;
- судороги;
- нарушения сознания;
- яркая обильная сыпь с подкожными кровоизлияниями;
- ЭКГ-признаки токсического миокардита;
- снижение артериального давления;
- (в некоторых случаях) летальный исход от токсического шока.
Септическую форму отличает чрезмерно выраженный воспалительный процесс гнойно-некротического характера:
- миндалины, дужки и основание язычка воспалены;
- воспаление в лимфатических узлах (что может привести к некрозу окружающих их тканей);
- бронхит;
- пневмония;
- отит;
- паратонзиллярный абсцесс (локальное скопление гноя в области миндалин);
- (при отсутствии своевременного лечения) сепсис и летальный исход.
Важно! Токсическая и септическая формы скарлатины, как правило, развиваются в условиях отсутствия или некорректности лечения. Ранняя грамотная антибиотикотерапия минимизирует риск подобного рода осложнений.
К осложнениям аллергической формы относят:
- миокардит;
- постстрептококковый гломерулонефрит;
- острую ревматическую лихорадку;
- ряд других патологий.
Причины этих осложнений до сих пор являются предметом дискуссии. Чаще всего врачи склоняются к аутоиммунным нарушениям, которые вызваны одним из компонентов клеточной стенки стрептококка. Такие осложнения редко являются причиной летального исхода, но могут привести к долгосрочным последствиям — хроническим поражениям сердца и почек.
Диагностика скарлатины
При установлении диагноза врачи руководствуются типичными симптомами заболевания и рядом клинико-лабораторных методов:
- Клинический анализ крови. Характерно появление неспецифических признаков воспаления: повышение количества лейкоцитов, увеличение скорости оседания эритроцитов (СОЭ).
- Посев мазков из ротоглотки. Материал, собранный с поверхности зева, засевают на специальные бактериологические среды. После культивации изучают свойства выросших на средах колоний и идентифицируют возбудителя.
- Экспресс-методы диагностики. Они основаны на поиске фрагментов микроорганизма в собранном с поверхности зева материале с помощью специальных реактивов.
- Анализ крови на наличие специфических антител к стрептококку, выработанных организмом. Исследование доказывает присутствие возбудителя в организме.
Инструментальные методы исследования при скарлатине
Как правило, изучения симптомов и лабораторных исследований более чем достаточно для постановки диагноза. При тяжелых вариантах болезни с поражениями сердца и почек врачи могут прибегнуть к инструментальным методам их исследования: ЭКГ, УЗИ.
Лечение скарлатины

Чаще всего врач оставляет пациента дома, прописав ему курс антибиотиков, противовоспалительных средств для снижения температуры и витаминов. Фото: ccaetano / Depositphotos
В зависимости от степени тяжести лечение проводят амбулаторно или в условиях стационара. Показаниями к госпитализации являются:
- средне-тяжелые формы инфекции;
- безуспешность амбулаторного лечения;
- нарушения иммунитета;
- врожденные пороки развития сердца и сосудов;
- наличие в семье других детей, не болевших скарлатиной.
Важно! Ни в коем случае не рекомендуется заниматься самолечением. Только врач-педиатр должен определять, в каких условиях следует проводить лечение и какие препараты нужно назначить.
Если врач посчитал, что можно ограничиться домашним лечением, не следует забывать, что ребенку нужно обеспечить покой, обильное питье, качественное полноценное питание, обеспечивающее потребности организма в витаминах и микроэлементах.
Медикаментозное лечение
Включает использование различных групп препаратов:
- Антибактериальные препараты из пенициллинового ряда, макролидов, цефалоспоринов. Применяются с целью устранить возбудителя — причину заболевания. Имеют первостепенное значение в медикаментозной терапии.
- Нестероидные противовоспалительные средства: парацетамол, ибупрофен и другие. Их используют как средства для понижения температуры (при 38°C и выше).
- Местные антисептики в виде аэрозолей. Используют как антимикробные и противовоспалительные средства для орошения зева.
- Антигистаминные препараты и электролитные растворы для инфузий. Применяют в качестве средств для снижения интоксикации организма.
Прогноз и профилактика
Прогноз в абсолютном большинстве случаев благоприятный. Чаще всего ранних осложнений с успехом удается избежать благодаря своевременной антибактериальной терапии.
Основными направлениями профилактики являются:
- изоляция больного от коллектива;
- карантинные меры;
- уменьшение скученности и численности коллектива;
- качественный дезинфекционный режим.
Профилактика инфекции представляет некоторые трудности. Это связано с тем, что возбудитель очень заразен и передается воздушно-капельным путем. И на рынке пока нет вакцины от скарлатины.
Заключение
Скарлатина — это стрептококковая инфекция, чаще всего встречающаяся у детей дошкольного возраста. Проявляется очень характерными симптомами: сыпью, ангиной, повышенной температурой тела и другими. Заболевание может осложняться пневмонией, бронхитом, синуситом, а при определенных обстоятельствах — также кардитом и гломерулонефритом, которые нередко имеют долгосрочные последствия.
Однако в большинстве случаев болезнь протекает без осложнений, главное — вовремя обратиться к педиатру и своевременно начать лечение. Это минимизирует риск осложнений и, таким образом, резко улучшит прогноз.
- Врачи
- Лечение
- Диагностика
- Статья обновлена: 15 ноября 2021
Корь считается детским заболеванием. Однако нередко поражает и взрослых людей. Болезнь может привести к серьезным осложнениям и даже летальному исходу. Поэтому важно при появлении первых признаков коревой инфекции обращаться к врачу. Расскажем, как проходит лечение кори, как не спутать ее с другими заболеваниями и почему лучше привиться, чем переболеть.
Определение болезни
Корь — острое инфекционное заболевание, которое вызывает РНК-содержащий вирус из рода Morbillivirus. Он отличается низкой устойчивостью во внешней среде. При комнатной температуре сохраняет свою активность в течение 24–48 часов. Быстро погибает при высушивании, нагревании до 50°C, воздействии ультрафиолетового излучения.
Корь легко передается от одного человека другому, поэтому в прошлом ее эпидемии возникали регулярно. У многих детей болезнь протекала с развитием серьезных осложнений, которые приводили к смерти.
Непривитый ребенок проконтактировал с больным корью. Что делать?


эксперт

Недоверие населения к вакцинации ВОЗ в 2019 году назвала одной из глобальных проблем современного здравоохранения.
Симптомы кори
В клинической картине коревой инфекции выделяют:
- инкубационный период — время от момента заражения до появления первых признаков недомогания;
- продромальный период — появление общих симптомов, которые характерны для многих вирусных заболеваний;
- кожные высыпания;
- реконвалесценция — выздоровление.

Инкубационный период длится от 7 до 17 дней. Он может увеличиться до 21–28 дней в случае профилактического введения гамма-глобулина.
Для кори характерно острое начало. Повышается температуры тела и появляются признаки интоксикации организма:
- головная боль;
- общая слабость;
- снижение аппетита;
- нарушения сна.
Через несколько часов к перечисленным симптомам присоединяется сухой кашель, насморк со слизисто-гнойным отделяемым. Развивается конъюнктивит — воспаление слизистой оболочки глаз. Яркий свет вызывает ощущение дискомфорта в глазах. Этот симптом называется светобоязнью. При осмотре выявляют покраснение и отечность слизистой оболочки глотки, возможно увеличение лимфатических узлов.

Рисунок 1. Симптомы и осложнения кори. Изображение: Artjita / Depositphotos
В некоторых случаях при кори могут наблюдаться признаки диспепсии:
- тошнота, рвота;
- размягчение каловых масс;
- отрыжка воздухом;
- изжога.
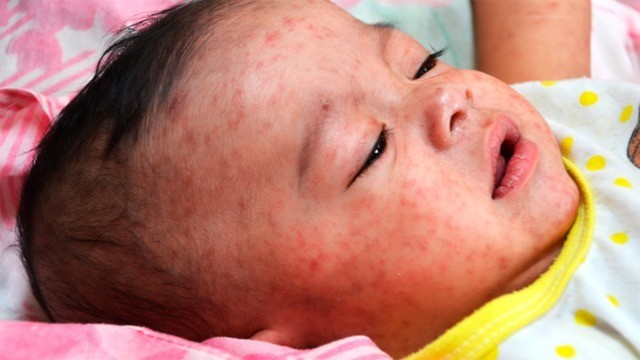
С началом периода высыпаний температура тела еще больше повышается, выраженность симптомов интоксикации и катаральных проявлений усиливается. Основной признак коревой инфекции — четкая последовательность возникновения сыпи. В первый день она появляется на голове и шее, на второй — спускается на плечи и туловище, на третий — охватывает кожу конечностей.


эксперт
Элементы сыпи при кори проявляются ярким розовым или красным цветом, слегка возвышаются над поверхностью кожи. Они могут сливаться, образовывая при этом достаточно крупные фигуры, отделенные друг от друга участками неизмененной кожи.
Примерно через 7–10 дней от появления первых признаков заболевания начинается период реконвалесценции. Элементы сыпи бледнеют, и на их месте остаются пятна светло-коричневого цвета, которые сохраняются на протяжении 5–7 дней. Регресс высыпаний происходит в порядке, обратном их появлению, то есть идет снизу вверх. Температура тела снижается, общее состояние быстро улучшается.
В период реконвалесценции наблюдается значительное ослабление защитных сил организма. В результате этого резко возрастает риск развития других вирусных или бактериальных заболеваний.
Как отличить корь от других заболеваний
Корь необходимо дифференцировать от других инфекционных заболеваний, которые также протекают с возникновением кожной сыпи и, прежде всего, от краснухи (табл. 1).
Лечение кори
Корь в большинстве случаев лечится в домашних условиях. Госпитализация показана только при тяжелом течении заболевания, развитии осложнений.

На протяжении всего периода лихорадки рекомендуется соблюдать постельный режим. Важно избегать яркого света, соблюдать тщательную гигиену полости рта.
Лечение направлено на предотвращение осложнений и облегчение симптомов болезни. Для устранения проявлений интоксикации необходимо обильное теплое питье — минеральная вода без газа, настой шиповника, травяные чаи, морс, компот. При тяжелом протекании может потребоваться дезинтоксикационная терапия — внутривенное введение растворов глюкозы и солевых растворов, прием витаминов. По показаниям используют антигистаминные, отхаркивающие и нестероидные противовоспалительные средства.
Интерфероны и нормальный иммуноглобулин человека используют в терапии тяжелых форм коревой инфекции. Они наиболее эффективны при назначении на ранних стадиях болезни. Лечение бактериальных осложнений проводится антибиотиками широкого спектра действия.
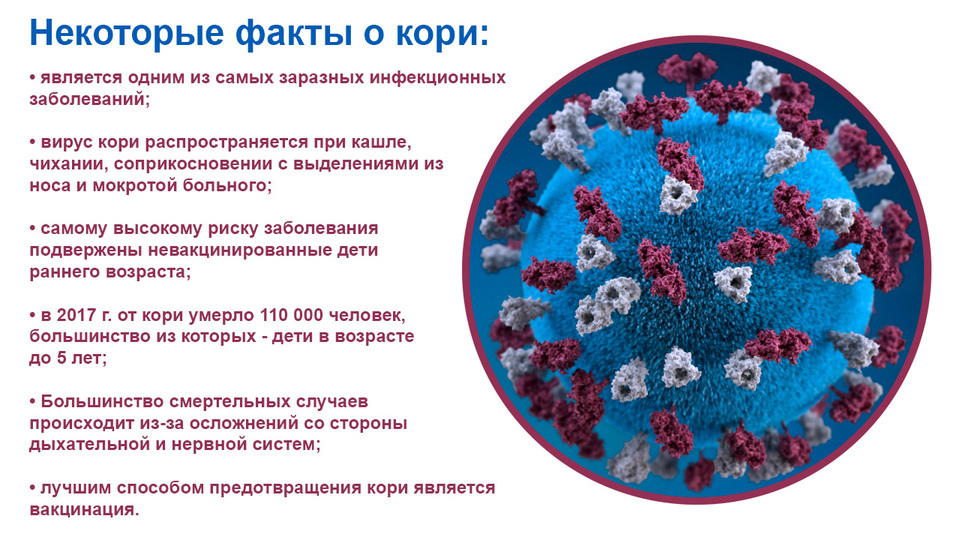
Рисунок 2. Корь в фактах. Источники: ВОЗ и Минздрав Израиля
Корь у взрослого и у ребенка — отличия
Клиническая картина кори у детей и взрослых отличается характерными особенностями, которые представлены в таблице 2.
Корь у детей протекает в более легкой форме, чем у взрослых. Пока специалисты не могут однозначно объяснить это явление. Возможно, оно связано с особенностями иммунного ответа организма ребенка. У детей активно функционирует вилочковая железа, в которой происходит дифференцировка особых клеток — Т-лимфоцитов. Они играют важную роль в защите организма от различных микроорганизмов, в том числе и от вирусов. Но после 5–6 лет активность вилочковой железы снижается, а к 30–40 годам она практически полностью замещается жировой тканью и перестает выполнять свои функции.
Кроме того, у детей младшего возраста в крови количество лимфоцитов, преобладает над количеством нейтрофилов. В возрасте 5–6 лет происходит так называемый перекрест лейкоцитарной формулы. В результате в крови увеличивается содержание нейтрофилов и уменьшается количество лимфоцитов. Нейтрофилы дают защиту от бактериальных инфекций, а лимфоциты — от вирусных. Возможно, с этим обстоятельством связано более тяжелое протекание кори у взрослых людей.
Пожизненный иммунитет
Читайте также:

