Какая длительность характерна для хронических инфекций
Обновлено: 05.05.2024
Вирусные гепатиты представляют серьезную проблему ввиду своего широкого эпидемического распространения.
О современных подходах к диагностике, классификации и лечению этой группы заболеваний рассказывает Главный инфекционист Комитета по здравоохранению Администрации Санкт-Петербурга, д-р мед. наук, профессор Аза Гасановна Рахманова.
Хронический гепатит (ХГ) - диффузное воспаление ткани печени длительностью более 6 месяцев. ХГ как самостоятельная форма традиционно подразделяется на:
- хронический персистирующий гепатит (ХПГ);
- хронический лобулярный гепатит (ХЛГ);
- хронический активный гепатит (ХАГ).
На основе серологических и эпидемиологических исследований (преимущественно ленинградских и петербургских ученых) было доказано, что хронические гепатиты имеют вирусную этиологию. Результаты клинико-морфологических исследований показали идентичность клиники и морфологии ХГ у пациентов с маркерами различных вирусов гепатита и с неверифицированными формами. Есть данные о возникновении острых желтушных форм гепатитов среди окружения больных с циррозом печени. Это стало обоснованием лечения хронических гепатитов противовирусными препаратами. С начала 70-х годов была введена регистрация больных острым и хроническим вирусным гепатитом неверифицированной этиологии в рамках инфекционно-эпидемиологической службы (кабинеты инфекционных заболеваний поликлиник и специализированных отделений инфекционных стационаров).
Формирование классификации ХГ
С 1968 г. для прогноза и оценки тяжести течения ХГ широко использовалась клинико-морфологическая классификация J. de Groote, выделяющая формы ХПГ, ХЛГ и ХАГ. Внедрение методов определения маркеров репликации вирусов гепатита В выявило дополнительные критерии активности заболевания (репликативная и нерепликативная стадии процесса). Новые сведения, а также ненадежность морфологической классификации ХГ требовали нового диагностического подхода. Такая попытка была сделана в 1974 г. на конгрессе гепатологов в Акапулько (Мексика).
В 1994 году, в новой международной классификации (Лос-Анджелес, конгресс гастроэнтерологов) из этиологических факторов ХГ были исключены алкоголь и токсины. Таким образом, все ХГ рассматривались как вирусные, а цирроз печени связывался с активно текущим воспалительным процессом. При этом классификация 1994 года предусматривает оценку тяжести течения и прогноза ХГ на основе вирусологических, биохимических и морфологических данных. Она имеет четкую этиологическую направленность, выделяя роль как известных вирусов (В, С, D, G), так и неопределяемых и неоткрытых к настоящему времени. Цирроз печени рассматривается как стадия течения хронического гепатита.
В новой классификации существует диагноз "криптогенный хронический гепатит". С учетом вирусной этиологии ХГ, на наш взгляд, удобнее рассматривать эту форму как неопределенный вирусный хронический гепатит или хронический вирусный гепатит неверифицированной (неуточненной) этиологии. Именно этот термин употребляется в Санкт-Петербурге с 70-х годов. Самостоятельную форму аутоиммунный гепатит, на наш взгляд, целесообразнее рассматривать как проявление вирусной инфекции: исследования последних лет показали, что хронический гепатит является системным заболеванием вследствие персистенции вирусов в различных тканях организма (костный мозг, поджелудочная железа). Для хронических гепатитов В и С характерны внепеченочные проявления (аутоиммунный тиреоидит, лимфоцитарный сиаладенит, различные кожные проявления в т.ч. синдром Шенгрена). В подобном случае маркеры вирусов могут не выявляться за счет аутоиммунных реакций.
Диспансерное наблюдение хронических вирусных гепатитов в Санкт-Петербурге.
| Нозологические формы | 1997 | 1998 |
| Хронический вирусный гепатит (В, С, неверифицированный, в т.ч. и цирротическая стадия) | 14325 | 28113 |
| Носительство маркеров ВГВ | 8822 | 11611 |
| Носительство анти-ВГС антител | 5503 | 8633 |
| Всего | 28650 | 42357 |
Новые подходы к диагностике ХГ
Введение в диагностическую практику полимеразной цепной реакции (ПЦР) позволило получить достоверные данные о виремии. Это значительно повышает возможность этиологической верификации диагноза хронический вирусный гепатит с более точным выделением репликативных форм болезни. По данным Городского гепатологического центра и больницы им. С.П. Боткина (Санкт-Петербург), неверифицированный вирусными маркерами гепатит наблюдался всего у 3,3 % больных. К сожалению, в обычной клинико-эпидемиологической практике широко доступны лишь серологические методы исследований. В последнее время часто встречаются вирусные гепатиты микст-этиологии, вызываемые двумя или тремя гепатотропными вирусами. Они нередко регистрируются у лиц, получавших большое количество парентеральных манипуляций (в том числе и у наркоманов), а также - у лиц, злоупотребляющих алкоголем. В подавляющем большинстве случаев микст-гепатиты являются суперинфекцией, реже коинфекцией, с последовательной или одновременной активностью нескольких гепатотропных вирусов. При этом этиология ХВГ устанавливается для каждого периода обследования. Хронические микст-гепатиты являются основной причиной тяжелых и молниеносных форм заболевания. Они характеризуются выраженной билирубинемией (более 200 мкмоль/л) и высоким уровнем активности АЛТ (более 10 ммоль/ч*л) и часто заканчиваются смертью. По данным Специализированной клиники вирусных инфекций (Санкт-Петербург), из 16 лиц, умерших от ХВГ, только четверо были больны моногепатитом (трое с ХВГ и 1 с ХГС). С точки зрения диагностики, тактики лечения и прогноза ХГ возникает необходимость не только подтверждения наличия вирусной репликации, но и степени выраженности ведущего синдрома болезни. ХГ может длительно протекать со скудной клинической симптоматикой. Больные, в анамнезе которых отсутствовал острый гепатит, нередко считают себя практически здоровыми. Однако тщательный сбор анамнеза позволяет предполагать у большинства наличие перенесенной в прошлом безжелтушной формы заболевания. При активном опросе у них обнаруживались такие симптомы, как периодическая слабость, снижение работоспособности, плохой аппетит, ноющие боли в правом подреберье, тошнота и др. У одной трети пациентов не удалось выявить в прошлом каких-либо симптомов ХГ. Ввиду этого целесообразно выделять бессимптомные и манифестные формы ХГ с различной выраженностью клинических признаков болезни. Следует отметить, что и бессимптомные формы могут в ряде случаев быть репликативными, в особенности при ВГС инфекции. Это подтверждается результатами обследования доноров: из 28 обследованных нами практически здоровых доноров с нормальными показателями биохимических проб и наличием общих анти-ВГС антител у 20 выявлена РНК ВГС. Предлагаемый нами для широкой клинической практики модифицированный вариант международной классификации хронических вирусных гепатитов предусматривает определение:
1. Этиологии:
- хронические вирусные гепатиты В, С, D
- микст ХВГ
2. Фазы ХВГ:
- репликативная
- нерепликативная (интегративная)
3. Хронического вирусного гепатита неверифицированной (неуточненной) этиологии;
4. Степени активности:
- минимальная
- слабо выраженная
- умеренно выраженная
- выраженная
5. Стадии:
0 - без фиброза
1 - слабо выраженный перипортальиый фиброз
2 - умеренный фиброз с портопортальными септами
3 - выраженный фиброз с портопортальными септами
4 - цирроз печени (степень тяжести определяется выраженностью портальной гипертензии и печеночной недостаточности).
К сожалению, выявлять фазу репликации при хроническом неверифицированном вирусном гепатите не представляется возможным, поэтому в подобном случае в структуре диагноза следует определять фазу обострения или ремиссии. Как при верифицированном, так и при неверифицированном ХВГ необходимо определять периоды манифестации или обострения, ведущий клинический синдром и дополнительные факторы, имеющие значение для характера проявлений ХГ и его терапии: холестаз, цитолиз, или синдром аутоиммунных проявлений в различных сочетаниях. Существенно выделить ХВГ с бактериальными осложнениями как один из частых вариантов течения болезни в период обострений.
Основные направления терапии хронических вирусных гепатитов
С учетом классификации ХГ и внесенных нами дополнений комплексная терапия заболевания должна учитывать:
- степень активности патологического процесса,
- ведущий синдром болезни,
- наличие признаков цирротической стадии и фазы вирусной инфекции (интеграции или репликации).
Стандартная терапия, обязательная при любых синдромах и любой степени активности патологического процесса включает:
- Диета: стол N5, комплекс витаминов в терапевтических дозах, минеральные воды;
- Средства, нормализующие деятельность желудочно-кишечного тракта, препятствующие дисбактериозу, накоплению кишечных эндотоксинов - эубиотики (лактобиктерин, колибактерин, бифидумбактерин) и им подобные. Целесообразен прием лактулозы, энтеродеза, энтеросептола, при необходимости - ферментов (панкреатин, фестал и им подобные);
- Гепатопротекторы, обладающие метаболическими свойствами: рибоксин, цитохром С, гептрал, гепарген, сирепар, карсил, катерен, ЛИВ 52, гепалиф, эссенциале и др.;
- Лекарственные травы, обладающие противовирусным (зверобой, календула, чистотел и др.), желчегонным и спазмолитическим действием (чертополох, мята, спорыш и др.);
- Физиотерапевтические мероприятия, лечебная физкультура;
- Психосоциальная реабилитация больных ХВГ;
- Лечение сопутствующих заболеваний и состояний: симптоматические средства.
Цитолитический синдром, выявляемый при ХГ, требует коррекции путем введения белковых препаратов (альбумины), факторов свертывания (плазма, криопреципитат), обменного переливания свежегепаринизированной крови, перфузии крови через пласты гетеропечени, эмболизации печеночных сосудов, методы экстракорпоральной детоксикации и др.
Холестатический синдром купируется путем назначения абсорбентов (холестирамин, билигнин, карболен, полифепан, ваулен), а также, как показано в последние годы, препаратов ненасыщенных жирных кислот (урсофальк, хенофальк и им подобные), гемоплазмосорбции.
Аутоиммунный синдром требует назначения иммунодепрессантов: азатиоприм (имуран), депагил, кортистероиды, показана плазмосорбция. При ХГ, осложненном вторичной бактериальной инфекцией, показано применение антимикробных средств (трихопол, ампициллин и др.).
Исходя из вирусной этиологии хронических гепатитов, средствами этиотропной терапии при ХГ являются противовирусные и иммуномодулирующие средства.
Вирусная репликация - наиболее значимый критерий в прогнозе заболевания, в особенности для назначения противовирусных препаратов. Как показали наши исследования, постоянная или рецидивирующая виремия выявляется на всех этапах развития ВГВ и ВГС инфекции, в том числе при субклинической активности и даже в цирротической стадии. Испытанными средствами противовирусной терапии для лечения ХГ являются:
- Аденинарабиназид (АРА-А) в разных дозах от 5-15 мг/кг массы тела в сутки и более (даже до 200 мг/кг в сутки;
- Синтетические нуклеозиды (ингибиторы обратной транскриптазы):
- Ацикловир (зовиракс) от 1.0 до 4.0 г/сут.;
- Рибавирин от 1.0 до 2.0 г/сут.;
- Ламивудин (эпивир, 3ТС) - 150-300 мг/сут.;
Адекватные подходы к диагностике, классификации и терапии хронического гепатита должны быть включены как компоненты системы эпиднадзора.
Хронические инфекции в большинстве случаев являются результатом неправильного лечения острых инфекционных заболеваний. Независимо от месторасположения инфекции в организме, при неправильном лечении или игнорировании заболевания, инфекция может перейти в хроническую форму. Дремлющая в организме инфекция способствует снижению иммунитета, периодически проявляется острыми приступами.
Виды хронических инфекций
Наиболее распространенные возбудители хронических инфекций:
Бактериальные инфекции
Широко распространенная стафилококковая инфекция часто протекает хронически: у человека постоянно возникают гнойнички на коже, от маленьких и поверхностных до фурункулов и абсцессов. Стрептококки вызывают хронические тонзиллиты и гнойные высыпания на коже, часто на лице.
Вирусные инфекции
Герпетические высыпания на губах, на носу или на гениталиях беспокоят многих людей. Малейшее ослабление иммунитета, будь то переохлаждение, утомление или смена климата - и болезненные пузырьки появляются снова.
Грибковые инфекции
При нормальном функционировании иммунной системы грибки не причиняют никакого вреда здоровью человека. При снижении иммунитета грибки начинают размножаться, иммунная система не может защитить организм от их влияния и развивается инфекция ("молочница" или кандидоз).
Независимо от природы инфекции, механизм развития хронического заболевания прост: инфекция остается в организме и при малейшем ослаблении иммунитета дает о себе знать. Период обострения сменяется периодом ремиссии до следующего ослабления организма. Таким образом хронические инфекции сохраняются в организме долгие годы, ослабляя здоровье и негативно влияя на жизнь человека.
Симптомы снижения иммунитета
К ним относятся:
- Снижение работоспособности;
- Постоянные простудные заболевания;
- Обострение хронических заболеваний;
- Ухудшение самочувствия;
- Моральная подавленность, депрессия;
- Ухудшение состояния кожи, волос, ногтей.
Если Вы заметили у себя хотя бы 2 признака из вышеперечисленных, это повод обратиться к аллергологу-иммунологу.
Помните, хронические инфекции - симптом снижения иммунитета, а ведь именно здоровье иммунной системы определяет уровень здоровья человека. Берегите себя и своих близких - обращайтесь за медицинской помощью своевременно!
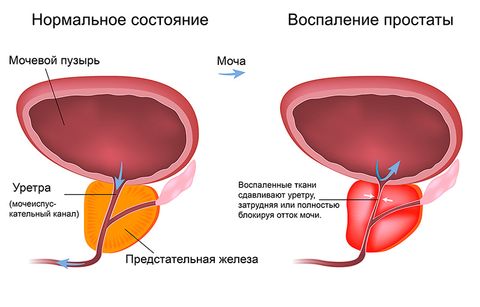
Инфекционно-воспалительные заболевания мочеполовой системы наиболее распространены из всех инфекционных патологий бактериального происхождения. Чаще выявляются у женщин – 50% пациенток переболело ими минимум 1 раз в течение жизни. Среди мужчин до 35 лет – 15%, после 50 лет эти патологии развиваются намного чаще, в основном за счет заболеваний простаты. Также встречаются и у детей – у 2% мальчиков и 8% девочек.Лечением мочеполовых инфекций занимаются гинекологи, урологи, нефрологи и врачи общей практики. При наличии тревожных симптомов важно не откладывать визит к доктору, так как дальнейшее прогрессирование заболевания может привести к осложнениям.
![мочеполовые инфекции]()
Органы мочеполовой системы
Мочеполовой системой называют совокупность органов мочевыделительной и половой систем. Также существуют органы, которые выполняют сразу обе функции: и мочевыделительную, и половую. К ним относится, например, уретра у мужчин.
Органы мочевыделительной системы:
- Почки – парный орган, находящийся в поясничной области и осуществляющий выведение из крови вредных и ненужных веществ, участвующий в процессе образования эритроцитов и поддержании артериального давления.
- Мочеточники – доставляют мочу (избыток жидкости, выводимый из организма почками вместе с вредными веществами) в мочевой пузырь.
- Мочевой пузырь – служит накопителем мочи.
- Мочеиспускательный канал (уретра) – выводит урину из мочевого пузыря.
Органы мочевыделительной системы у мужчин и женщин одинаковы (разве что мочеиспускательный канал имеет неодинаковое строение), а органы репродуктивной системы – разные. К органам половой системы у мужчин относятся:
- Яички и их придатки.
- Семявыводящие и семявыбрасывающие протоки.
- Семенные пузырьки.
- Уретра.
- Предстательная железа (простата).
Половая система женщин состоит из следующих органов:
- Яичников и их придатков.
- Матки, шейки матки и маточных труб.
- Влагалища.
К наружным органам репродуктивной системы у мужчин относятся мошонка и половой член, у женщин – большие и малые половые губы, клитор.
Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
![мочеполовые инфекции]()
Из-за отличий в анатомическом строении заболевания мочевыводящих путей у женщин и мужчин возникают по-разному.
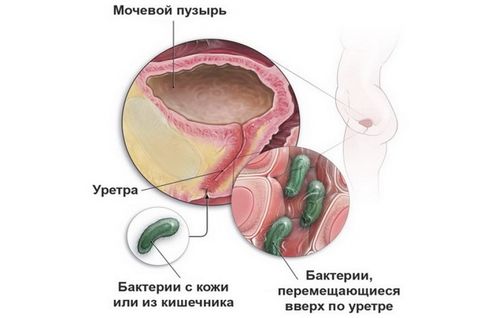
Инфекции у женщин обусловлены строением мочеиспускательного канала: он более широкий и короткий, чем у мужчин. Поэтому инфекции легче проникнуть не только в уретру, но и в мочевой пузырь. Уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) возникают у женщин чаще, чем у мужчин. Этому также способствует тесное соседство заднего прохода, влагалища и уретры. Инфекции могут быть занесены в мочеиспускательный канал как из заднего прохода (при недостаточной или неправильной гигиене), так и из влагалища, во время полового акта.
У мужчин уретра выполняет и половую функцию (по ней проходит семенная жидкость при эякуляции), поэтому она более длинная и узкая, чем у женщин. В мочевой канал открываются, помимо мочевого пузыря, и протоки яичек. Уретра проходит через предстательную железу – орган, участвующий в выработке полового секрета, семенной жидкости. Инфекции у мужчин возникают при заражении во время полового акта, а также при патологическом увеличении предстательной железы, когда верхняя часть уретры сдавливается, возникает застой мочи и, как следствие, воспалительный процесс.
Общие признаки мочеполовых инфекций
- Сильные и частые позывы к мочеиспусканию.
- Изменение цвета и запаха урины, ее помутнение, появление в ней осадка.
- Боли в области поясницы и внизу живота.
- Недоопорожненность мочевого пузыря (урина выделяется небольшими количествами).
- Дискомфорт при мочеиспускании: боли, жжение.
Справка! Вышеперечисленные симптомы могут сопровождаться повышением температуры тела, рвотой, тошнотой.
Классификация мочеполовых инфекций
Инфекции мочевыводящих путей (ИМП) классифицируют по следующим критериям:
По локализации различают инфекции:
- Верхних отделов мочевыводящих путей (почек и мочеточников).
- Нижних отделов МВП (мочевого пузыря, уретры).
Справка! Чаще всего патологические процессы возникают в нижних отделах мочевыводящих путей.
По характеру течения заболевания бывают:
- Неосложненными (без нарушений оттока мочи, структурных изменений мочевыводящих путей, сопутствующих заболеваний).
- Осложненными.
Осложненными считаются любые инфекции мочевыводящих путей у мужчин. У женщин осложненными являются ИМП:
- Возбудителем которых стал атипичный микроорганизм.
- С функциональным или анатомическим нарушением, из-за чего возникает препятствие для оттока мочи или снижается местный или системный иммунитет.
Также выделяют специфические и неспецифические инфекции. Специфические мочеполовые инфекции передаются половым путем и вызываются гонококком, уреаплазмой, трихомонадами, вирусом герпеса, хламидиями, микоплазмами и т.д. Неспецифические возникают из-за повышенной активности условно-патогенных (то есть провоцирующими развитие патологических процессов лишь при определенных условиях) микроорганизмов: стафилококков, кишечных палочек, стрептококков и т.д.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Наиболее распространенные инфекции мочеполовой системы
![мочеполовые инфекции]()
Заболевания мочеполовой системы могут возникать у пациентов любых возрастных категорий, однако существует группа риска, в которую входят:
- Женщины (особенно в период менопаузы и пациентки, пользующиеся для контрацепции вагинальными колпачками).
- Пациенты с аномалиями развития органов мочевыделительной системы.
- Пациенты с заболеваниями, затрудняющими отток мочи (камнями в почках, аденомой простаты и т.д.).
- Пациенты с иммунодефицитными состояниями и патологиями, снижающими иммунитет (например, сахарным диабетом).
Справка! Также в группе риска находятся люди с мочевым катетером.
Уретрит
Уретрит – это воспаление мочеиспускательного канала. Оно может быть как специфическим, так и неспецифическим.
- Жжение при мочеиспускании.
- Выделения из уретры (чаще у мужчин, чем у женщин).
- Учащенные мочеиспускания.
Если уретрит не лечить, он может привести к стриктуре (сужению) мочеиспускательного канала и распространению инфекции на почки или мочевой пузырь.
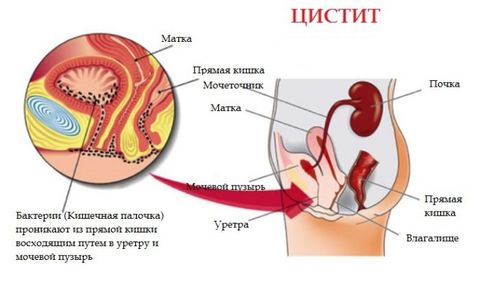
Цистит
![мочеполовые инфекции]()
Цистит – это воспаление мочевого пузыря. Также может быть специфическим и неспецифическим. Различают первичный и вторичный (возникающий на фоне патологий простаты, мочевого пузыря) цистит. Наиболее распространенным возбудителем инфекции является кишечная палочка.
К симптомам цистита относят:
- Учащенные мочеиспускания.
- Дискомфорт в конце мочеиспускания (боли, рези, жжение).
- Чувство недоопорожненности мочевого пузыря.
- Боли в области прямой кишки у мужчин и внизу живота у женщин.
- Потемнение, помутнение мочи.
- Примеси крови в урине.
При отсутствии лечения заболевание может перетечь в хроническую форму.
Пиелонефрит
Пиелонефрит является одним из самых распространенных заболеваний почек. Это неспецифический воспалительный инфекционный процесс. Основными его возбудителями являются кишечная палочка, протей и стафилококк. В большинстве случаев пиелонефрит вызывается не одной, а сразу несколькими бактериями.
Патология может быть первичной или вторичной (возникает на фоне мочекаменной болезни, гинекологических заболеваний, опухолей органов малого таза, сахарного диабета, аденомы простаты). Наиболее часто пиелонефрит развивается у молодых женщин, мужчин старше 55 лет и детей до 7 лет. Может носить острый или хронический характер.
Симптомами пиелонефрита являются:
- Учащенные мочеиспускания.
- Повышение температуры тела.
- Тупые боли в области поясницы.
- Потливость.
- Жажда.
Хронический пиелонефрит выражен менее ярко, его легко спутать с обычной простудой. Главными симптомами являются головные боли, повышение температуры тела, мышечная слабость. Эпизодически могут наблюдаться учащенные мочеиспускания, сухость во рту, ноющие боли в пояснице, отеки, побледнение кожных покровов, изменение цвета мочи.
Вагинит
Вагинит (кольпит) – воспаление влагалища. Может быть как неспецифическим, так и специфическим, острым или хроническим.
Симптомами вагинита являются:
- Зуд и жжение в области половых органов, обычно усиливающиеся во время полового акта или мочеиспускания.
- Вагинальные выделения с неприятным запахом, имеют беловатую или зеленоватую окраску.
Вагинит может иметь и неинфекционное происхождение: возникать из-за микротравм влагалища, гормональных изменений, аллергии, эндокринных нарушений, снижения местного иммунитета.
Аднексит
Аднекситом называют воспалительный процесс в маточных трубах и яичниках. Он может быть односторонним или двустронним, специфическим и неспецифическим. Обычно возникает на фоне снижения иммунитета вследствие стрессов, общих инфекционных заболеваний или гормональных сбоев. Симптомы аднексита:
- Боли внизу живота (с одной или двух сторон, в зависимости от локализации патологического процесса).
- Признаки интоксикации организма: слабость, учащенное сердцебиение, озноб, головные и мышечные боли.
- Повышение температуры тела.
- Нарушения мочеиспускания.
При хроническом аднексите симптомы проявляются лишь в стадии обострения, во время ремиссии их не наблюдается.
Сальпингит
Сальпингит – это воспаление фаллопиевых (маточных) труб. Как самостоятельное заболевание наблюдается лишь в 30% случаев. В остальных случаях сопровождается воспалением яичников (то есть перетекает в аднексит). Бывает одно- и двусторонним. Чаще всего развивается у женщин репродуктивного возраста, однако возникает и в период менопаузы.
К симптомам сальпингита относятся:
- Повышение температуры тела, лихорадочные состояния.
- Учащенные и болезненные мочеиспускания.
- Боли разной степени выраженности внизу живота.
- Вагинальные выделения: зловонные, гнойные или серозно-гнойные.
- Нарушения менструального цикла.
- Тошнота.
- Бесплодие.
- Головные боли и головокружения.
При хроническом сальпингите нередко наблюдаются лишь боли внизу живота в течение длительного времени.
Простатит
![мочеполовые инфекции]()
Простатит – воспаление предстательной железы. Бывает специфическим и неспецифическим. Вызывается вирусами, бактериями, грибками. Может иметь острое и хроническое течение. Общими симптомами (характерными для обеих форм) простатита являются:
- Нарушения мочеиспускания: боли, задержки, слабый напор струи, учащенные позывы.
- Половая дисфункция.
- Выделения из уретры.
- Уменьшение количества или снижение качества спермы.
- Боли в области живота, мошонки, промежности.
Справка! Встречаются неинфекционные разновидности простатита, они возникают из-за застойных явлений в области малого таза.
Везикулит
Везикулит – это воспаление семенных пузырьков у мужчин. Может быть специфическим и неспецифическим. Часто является осложнением других мочеполовых инфекций: простатита, уретрита, эпидидимита. Симптомами везикулита являются:
- Боли внизу живота, усиливающиеся при мочеиспускании и эякуляции.
- Примеси крови в эякуляте.
- Признаки интоксикации организма: головные и мышечные боли, слабость.
- Общее ухудшение самочувствия.
- Неконтролируемые эякуляции.
Если заболевание перешло в хроническую форму, то симптомы меняются. Наблюдаются нарушения мочеиспускания, боли в области крестца.
Эпидидимит
Эпидидимит – воспаление яичка. Бывает односторонним и двусторонним, специфическим и неспецифическим. Возбудителями заболевания преимущественно являются бактерии. Может развиваться вследствие воспалительных процессов в других органах мочеполовой системы.
- Боли в области мошонки, с одной или обеих сторон.
- Повышение температуры тела.
- Отеки мошонки, уплотнения.
- Боли при мочеиспускании, примеси крови в урине.
При хроническом эпидидимите температура не повышается, а боли умеренные или незначительные.
Диагностика
![мочеполовые инфекции]()
При любом заболевании органов мочеполовой системы сначала проводится сбор анамнеза и осмотр пациента. Затем, в зависимости от клинической картины, назначаются диагностические исследования, среди которых могут быть:
- Анализы мочи: общий, по Нечипоренко.
- Общий анализ крови.
- Посев мочи на флору (для определения чувствительности возбудителей инфекции к антибиотикам).
- Креатинин и мочевина в сыворотке крови.
- Скорость оседания эритроцитов.
- УЗИ почек и мочевого пузыря.
- Внутривенная урография.
- Компьютерная томография органов малого таза.
Справка! Дополнительно может быть назначена цистоскопия – эндоскопическое исследование, в ходе которого осуществляется осмотр внутренней поверхности мочевого пузыря.
Лечение
Инфекционные заболевания органов мочеполовой системы лечат антибиотиками. Они могут вводиться перорально, внутримышечно, внутривенно. Разновидности антибактериальных препаратов, длительность курса и метод введения выбираются врачом в зависимости от особенностей течения патологии и состояния организма пациента.
Если у вас наблюдаются признаки инфекции мочевыводящих путей или других органов малого таза, запишитесь на прием в Поликлинику Отрадное. Благодаря современным и точным методам диагностики причина заболевания будет выявлена в кратчайшие сроки. Для вас разработают индивидуальный план лечения, благодаря которому вы скоро вернетесь к привычному образу жизни.
![бронхит.jpg]()
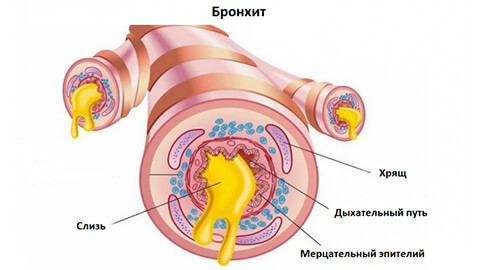
Бронхит — это воспалительный процесс в слизистой облочке бронхов. Заболевание может носить острый или хронический характер.
Острый бронхит (ОБ) – острое воспаление трахеобронхиальной ткани. В результате ткань отекает, увеличивается объем бронхиальной секреции, возникает кашель с отделением мокроты, а также затрудненное дыхание.
![бронхит]()
Эффективно пролеченный острый бронхит чаще всего проходит без последствий.
Хронический бронхит (ХБ) – прогрессирующее заболевание трахеобронхиальной ткани, характерное ремиссиями и обострениями. Во время обострения бронхи воспаляются, возникает кашель и обильное отделение мокроты. Постоянные воспалительные процессы ведут к нарушению структуры слизистой оболочки этих органов, и снижению их защитной и очистительной функции. В процесс может вовлекаться и легочная ткань. ХБ – самое распространенное хроническое заболевание дыхательный путей.
Для лечения бронхо-легочных заболеваний вам нужно обратиться к врачу-пульмонологу или терапевту.
Причины бронхита
Вторая функция – очищение воздуха и защита организма от инфекций и инородных частиц (пыль, сажа и т.д), которые попадают в дыхательные пути вместе с воздухом. Этому способствует строение эпителия, который покрывает внутренние стенки бронхиального дерева. Такой эпителий называется мерцательным, так как в его структуру входят реснички, которые движутся синхронно в одном направлении. Реснички постоянно колеблются, выталкивая чужеродных агентов наружу вместе с потоком слизи, которая в норме обязательно присутствует в бронхиальных трубках. Кроме транспортной функции слизь также обладает противомикробными и противовирусным действием. Содержание иммуноглобулина А, который уничтожает бактерии и вирусы, в слизи в десять раз выше, чем в крови! Насколько хорошо слизь будет выполнять свои защитные свойства зависит также от ее реологических свойств (текучести).
![бронхит]()
После прохождения воздуха через трахеи и бронхи он поступает к альвеолам легких практически стерильным.
Но не всегда защитная функция организма срабатывает. Иногда чужеродные агенты оказываются сильнее, и внедряются в бронхиальную слизистую оболочку, разрушая ее клетки и вызывая в ней ответную реакцию – воспалительный процесс, который называется бронхитом.
Бронхиальные ткани отекают, его стенки утолщаются, и соответственно, диаметр бронхиальной трубки уменьшается. Организм пытается вытолкнуть инфекцию, усилив выделение слизи, и, подключив такой защитный механизм как кашель. Но при воспалении слизь становится более вязкой, что затрудняет ее отхождение.
Уменьшение диаметра бронхов и скопление в них вязкой слизи вызывает снижение их проходимости, а значит затруднение дыхания у человека – это называется обструкцией.
В подавляющем большинстве случаев возбудителями заболевания являются вирусы и бактерии – различные штаммы гриппа, парагриппа, адено- и рино-вирусы, стафилоккоки, стрептоккоки, и другие болезнетворные микроорганизмы.
Также возможно возникновение заболевания из-за аллергической реакции организма. Или по причине попадания в дыхательные пути токсических веществ, разрушающих слизистую оболочку бронхов.
Бронхит у взрослых чаще развивается при табакокурении, алкоголизме, работе на вредном производстве, хронических заболеваниях, в пожилом возрасте.
Современные методы диагностики, в частности определение антител в крови методом ИФА и определение ДНК возбудителя методом ПЦР, продемонстрировали, что инфицированность людей оппортунистическими инфекциями достигает 90–99%.
Что такое оппортунистические инфекции
Так обозначаются распространенные хронические инфекционные заболевания, вызываемые условно патогенными микроорганизмами разных типов (вирусы, бактерии, простейшие, внутриклеточные микробы), поражающими преимущественно слизистые оболочки и лимфатическую систему, передающимися разными путями и имеющими ряд закономерностей.Формирование очагов хронических (оппортунистических) инфекций происходит так, как изображено на рисунке 2. Инфицирование становится заболеванием, если нарушается баланс между количеством возбудителя, попавшего в организм, и состоянием иммунной системы. При ослабленном иммунитете даже небольшое количество микроба может создать проблемы, а большое количество микроорганизмов вызовет заболевание и при неослабленном иммунитете. Некоторые микроорганизмы могут вызвать острое заболевание, а потом перейти в хроническую форму; например, это характерно для вируса Эпштейн Барр – возбудителя инфекционного мононуклеоза. Другие возбудители могут формировать хроническое заболевание без стадии острой болезни, например лямблии (острая форма лямблиоза встречается очень редко). Активизация хронической инфекции может произойти на фоне инфицирования любым другим микробом, тогда к клиническим проявлениям, характерным для этого микроорганизма, присоединяются клинические проявления, характерные для хронического очага. Например, ребенок заболевает ОРВИ, через несколько дней присоединяются симптомы кишечных нарушений. Это может быть активизацией очага хронической инфекции в ЖКТ, спровоцированной ОРВИ.
Эпидемиология
Для оппортунистических инфекций характерны всевозможные пути заражения:- воздушно капельный (хламидии, легочные микоплазмы); передаваться могут как активные, так и неактивные формы, если человек является не только носителем, но и выделителем микроба в окружающую среду (большинство людей являются носителями, примерно 15% – выделители);
- фекально оральный (хламидии – Ch. psittaci, лямблии); хламидийная инфекция характерна для птиц, животных. Экскременты перемешиваются с землей, загрязняют руки и продукты, при попадании загрязненных и инфицированных элементов в кишечник там может сформироваться очаг хронической инфекции;
- половой (урогенитальный хламидиоз, оппортунистические инфекции); вертикальный (трансплацентарно, во время родов); за счет того, что хронические инфекции существуют в виде активных и неактивных форм (рис. 1), возможен такой способ передачи инфекции от матери плоду: у беременной женщины существует оппортунистическая инфекция в латентной форме, клинических проявлений нет, антитела в крови – в пределах нормы или не выявляются. Происходит вертикальная передача инфекции плоду (передаются неактивные формы), у родившегося ребенка в какой-то момент происходит активизация инфекции;
- трансмиссивный (через кровь и насе комых).
Закономерности влияния на организм
Любой очаг хронической инфекции может вызвать следующие нарушения в организме:Наличие даже одного направления клинической картины должно наводить педиатра на предположение о поиске хронических (оппортунистических) инфекций.
Принципы диагностики
Выявление инфекционного фактора может идти по двум направлениям.Трактовка результатов анализов представлена в таблице 2. В двух последних строках – ситуации, не требующие лечения.
Таблица 2. Трактовка результатов анализов (первичная диагностика)
IgG IgM IgA ПЦР Трактовка ↑ N N ↑ или N Инфекция есть (или есть иммунная память) ↑ или N ↑ N — Активная фаза (недавнее первичное инфицирование) ↑ или N ↑ или N ↑ — Активизация хронической инфекции N N N ↑ Инфекция неактивна (или убитые микробы) N N N N Инфекции нет (или нет клинически значимой) Повышение антител класса G выше диагностически значимых титров к какой либо хронической инфекции при первичной диагностике должно трактоваться как наличие этой инфекции и требует терапевтических действий: иммунокоррекции или активной этиотропной терапии.
Актуальные в педиатрии хронические инфекции
Бактериальные инфекции, вызванные условно патогенной флорой (УПФ)
Возбудители: гемолизирующая кишечная палочка, золотистый стафилококк, гемолизирующие стрептококки, клебсиеллы, лактозонегативные энтеробактерии и др. Живут на слизистых оболочках и в просвете ЖКТ, дыхательных, мочевыводящих путей.Тактика педиатра: иммунокоррекция, применение фаготерапии, антисептиков. Применение антибиотиков показано в острую фазу (фебрильная температура, выраженность клинических проявлений).
Хламидийная инфекция
Возбудители: Ch. trachomatis, Ch. pneumoniae, Ch. psittaci. Вызывают внутриклеточные инфекции, поражающие слизистые оболочки и лимфатическую систему. Могут поражать все системы, где есть слизистая оболочка: конъюнктива глаза (интранатальное инфицирование); верхние дыхательные пути (ВДП), нижние дыхательные пути (воздушно капельный путь); слизистая ЖКТ (фекально оральный путь); мочеполовая система (половой путь или занос через лимфатическую систему);
Источники заражения:- Человек, как здоровые носители, так и те, у кого активная форма болезни, при условии локализации на слизистых, сообщающихся с окружающей средой. Считается, что носителями хламидий являются более 90% людей.
- Птицы (попугаи, голуби, воробьи и др.). Хламидии выделяются с птичьим пометом, помет попадает в почву и на продукты питания, заражение человека происходит фекально оральным или воздушно-капельным путем.
- Кошки, мелкий рогатый скот (козы).
Инфицирование – еще не заболевание. Клинические признаки появляются при ослаблении иммунитета.
Клиническая картина зависит от локализации и активности хламидий:
- конъюнктивит (бывает у новорожденных детей при интранатальном инфицировании);
- хронические рецидивирующие заболевания ВДП (тонзиллит, фарингит), а также острые заболевания (ангина);
- рецидивирующие бронхиты или пневмонии, бронхообструкция, астма;
- хроническая дисфункция ЖКТ, дисбактериоз, не поддающийся лечению;
- атопический дерматит (хламидии, будучи внутриклеточной инфекцией, могут приводить к повреждению гистаминобразующих тучных клеток слизистых оболочек) с торпидным течением без эффекта от лечения;
- острые и рецидивирующие заболевания мочевыводящих путей, вульвиты и другие поражения половой системы.
- у детей диагноз подтверждается методом ИФА по выявлению антител;
- метод ПЦР и другие исследования, направленные на выявление возбудителя, практически не имеют смысла, поскольку локализация инфекции происходит чаще всего в труднодоступных для исследования местах (например, глубоко в бронхах или в слизистой оболочке кишечника);
- мазок из зева на выявление хламидий (методом ПЦР) нужен только для выявления степени эпидемиологической опасности, но не может быть основанием для назначения лечения;
- направление на анализы крови для выявления антител к хламидиям – по клинической картине и при наличии эпидемиологических указаний (при выявлении хламидийной инфекции в близком окружении).
Врачебная тактика при хламидийной инфекции. Применение антибактериальной терапии показано только при наличии признаков активности хламидийной инфекции, иначе не будет эффекта.
Показания для антибактериальной терапии:
- любое острое состояние, требующее назначения антибиотика: ангина, пневмония, острый бронхит, гнойный отит, гнойный тонзиллит, гайморит в стадии обострения;
- ОРЗ с высокой температурой (более 38,0 °С) более 3–5 дней;
- ОРЗ с температурой выше 37,0 °С, если она держится более 7–10 дней подряд;
- бронхообструктивный синдром; приступ бронхиальной астмы (если наличие хламидийной инфекции подтверждено анализами);
- затяжной кашель более 3 недель;
- обострение дерматита (если наличие хламидийной инфекции подтверждено анализами);
- неэффективность лечения аллергических болезней.
Примерная схема лечения в острый период хламидийной инфекции:
- Свечи Виферон и/или КИПферон для укрепления иммунной системы и повышения эффективности антибиотика, 10 дней.
- Антибиотик – макролид (кларитромицин, рокситромицин, мидекамицин, джозамицин, спирамицин), курс 10 дней.
Вне периода активности применяются общеукрепляющие средства и иммунокоррекция.
Микоплазменная инфекция
Возбудители: М. pneumoniae, М. hominis. Вызывают внутриклеточные инфекции, поражающие слизистые оболочки. Излюбленная локализация: дыхательные пути (как верхние, так и нижние) и мочеполовая система (МПС).Источники заражения: человек – как здоровые носители, так и те, у кого активная форма при условии локализации на слизистых, сообщающихся с окружающей средой. Считается, что носителями микоплазм являются более 90% людей.
Клиническая картина – заболевания дыхательных путей и МПС. До 30% бронхиальной астмы ассоциировано с наличием микоплазменной инфекции, удачное лечение которой может избавить человека от заболевания или существенно улучшить его течение.
Диагностика и лечебная тактика при микоплазменной инфекции не отличаются от таковой при хламидийной инфекции.
Вирусные хронические инфекции Возбудители: вирус Эпштейн Барр (ВЭБ), вирусы простого герпеса 1 го, 2 го, 6 го типов (ВПГ), цитомегаловирусы (ЦМВ) и др.
Для ВЭБ характерны как острое заболевание (инфекционный мононуклеоз), так и хроническое течение по типу оппортунистической инфекции. Для ВПГ 6 го типа характерны острые состояния по клинической картине, напоминающие инфекционный мононуклеоз.
Диагностика. Исследование крови на антитела (ИФА), диагностически значимым критерием является повышение уровня IgG; возможно также выявление методом ПЦР со слизистых зева.
Лечебная тактика. При выявленном носительстве ВЭБ в период протекания ОРЗ нужно проводить противовирусную терапию (Арбидол, Виферон, Изопринозин) в сочетании с иммунокоррекцией; лечебные мероприятия наиболее эффективны в период обострения.
Читайте также: