Какая инфекция может вызвать гайморит
Обновлено: 15.04.2024

Гайморит - воспаление слизистой оболочки гайморовых (верхнечелюстных) пазух носа. В них образуется избыточная слизь, отток которой ухудшается. Заболевание может быть вызвано бактериальной, вирусной или грибковой инфекцией, аллергеном. Патология может развиться на фоне ринита, скарлатины, воспаления аденоидов, полипов, недолеченной простуды, деформированной носовой перегородки. При отсутствии лечения патологический процесс затрагивает соединительную, костную и сосудистую ткань, вызывает осложнения.
Симптоматика
Болезнь проявляет себя симптомами, среди которых:
- головные боли;
- болезненность в области щек, лба;
- чувство тяжести и распирания в районе переносицы, верхних зубов;
- неприятный запах изо рта;
- ухудшение общего самочувствия;
- гнусавость голоса;
- снижение обоняния;
- затруднение носового дыхания.
Основной симптом - обильные слизистые и гнойные выделения из носовых проходов. При обострении заболевания происходит повышение температуры.
Как отличить вирусный гайморит от бактериального?
Для правильного подбора лечения необходимо определить возбудитель заболевания. Это могут быть патогенные микробы или вирусная инфекция. Самый эффективный способ диагностики - обратиться к оториноларингологу. Врач соберет анамнез, проведет необходимые обследования.
Для выявления бактериального гайморита производится бакпосев из носа. Этот анализ на состав микрофлоры позволит выявить, что стало причиной воспаления. При подозрении на вирус пациенту назначается общий анализ крови. Компьютерная томография или рентгеновский снимок придаточных пазух носа помогут определить очаг патологии, сопутствующие заболевания. Для оценки состояния носовых проходов назначается риноскопия.
По статистике, основное количество случаев заболевания вызваны вирусной инфекцией. Бактериальная микрофлора присоединяется позднее, на 4-5 день болезни. Вирусный гайморит по симптомам похож на обычную простуду и длится в среднем неделю. Чаще всего заболевание протекает в легкой форме. Если подключается бактериальный фактор, меняется симптоматика:
- Выделения приобретают желтовато-зеленый оттенок, становятся более обильными.
- В носовых пазухах появляется чувство распирания.
- Вокруг носа и глаз возникает болезненность.
Как понять самостоятельно?
У гайморита - обширная симптоматика, которая по многим признакам схожа с другими респираторными заболеваниями. Поставить окончательный диагноз может только врач по результатам обследования.
Если признаки воспаления гайморовых пазух не исчезают через 10 дней и более, скорее всего, у пациента бактериальная инфекция. Чаще всего заболевание возникает как осложнение после простуды.
При вирусном гайморите симптоматика нарастает в течение нескольких дней. К концу первой недели, как правило, состояние улучшается. Болезнь в легкой форме может пройти сама по себе, если человек регулярно очищает носовую полость от слизи, принимает теплое питье, поддерживает иммунитет витаминами.
Иногда гайморит имеет вирусную природу, но длится дольше десяти дней, проявляет себя многочисленными рецидивами. Симптомы воспаления то появляются, то исчезают.
Формы заболевания
По характеру течения различают острый и хронический гайморит. В острой форме воспаление проявляется ярко выраженными признаками, доставляет серьезный дискомфорт из-за температуры, ухудшения самочувствия, снижения работоспособности.
Если пациент игнорирует тревожные симптомы и не принимает никаких мер, болезнь может перейти в хроническую форму. Признаки воспаления в гайморовых пазухах сохраняются постоянно и выявляются при помощи аппаратной диагностики. В патологический процесс вовлекаются костные и подслизистые ткани, происходит их утолщение, которое вызвано фиброзом. Очаг хронического воспаления может приводить к образованию полипов или кисты. Эти новообразования лечатся хирургически.
При хроническом гайморите ухудшается качество жизни. Пациенты жалуются на головные боли, ухудшение обоняния, выделения из носа. Из-за сложности с носовым дыханием у человека меняется голос, появляется характерная гнусавость. В холодное время года, с наступлением сезона простуд, болезнь проявляет себя обострениями, при которых симптомы становятся более выраженными.
При обострениях заболевания могут возникать различные осложнения. Воспаление распространяется на близлежащие органы и ткани. У пациентов с обострением хронического гайморита может диагностироваться отит, фарингит, тонзиллит. Сильные болевые ощущения свидетельствуют о поражении тройничного нерва. В тяжелых случаях возникают внутричерепные осложнения: менингит, абсцесс головного мозга.
Лечение
Заболевание при отсутствии осложнений лечится амбулаторно. При бактериальной инфекции пациенту назначаются антибиотики, при вирусном гайморите - противовирусные препараты. Если гайморит вызван аллергеном, необходимы антигистаминные средства. В некоторых случаях виновником воспалительного процесса становится грибок. Грибковый гайморит является разновидностью аллергического и возникает при попадании грибковых спор на слизистые оболочки носа. Для лечения патологии используются антигрибковые препараты.
Следует знать, что антибиотиками можно вылечить только бактериальный гайморит, который вызван стрептококками, стафилококками. На вирусы, грибки и аллергены антибиотики не действуют.
Таким образом, успех терапии возможен только при четком понимании причины воспаления.
Для облегчения состояния при гайморите назначаются препараты для разжижения слизи, которые улучшают ее отток из носа. Для снятия заложенности используются спреи и капли, которые сужают сосуды.

Сиалор против насморка
- Устраняет воспаление и заложенность
- Борется с бактериями, не нарушая микрофлору
- Не содержит гормонов и антибиотиков
Есть противопоказания. Проконсультируйтесь со специалистом.
Меры предосторожности
Самолечение при гайморите способно навредить и даже создать угрозу для жизни. В первую очередь это касается злоупотребления лекарственными препаратами. Бесконтрольный прием антибиотиков может вызвать серьезные нарушения со стороны органов ЖКТ, сердца, почек и печени, привести к аллергии. В сложных случаях возникает сильная интоксикация, требующая госпитализации.
Беременным, детям, пациентам пожилого возраста, аллергикам стоит с осторожностью относиться к приему любых лекарств.
Злоупотребление каплями для сужения сосудов приводит к лекарственной зависимости. Человек вынужден постоянно закапывать в нос, иначе невозможно дышать. Это провоцирует воспаление слизистой - медикаментозный ринит.
Использовать паровые ингаляции и греть нос при гнойном гайморите чревато осложнениями. Нагревание ускорит размножение бактерий и распространение гнойного содержимого. Нагревание также противопоказано при высокой температуре, склонности к носовым кровотечениям, болезнях сердца. В этом случае стоит ограничиться промыванием носовых пазух солевыми и антисептическими растворами, холодными ингаляциями.
Когда нельзя лечиться дома?
Большинство случаев гайморита лечатся в домашних условиях. Исключения составляют ситуации, когда болезнь привела к осложнениям, которые чреваты ухудшением здоровья и создают угрозу для жизни. Речь идет о ситуациях, когда инфекция распространяется на костную ткань, область головного мозга. При нарастании симптомов, резком ухудшении самочувствия, повышении температуры потребуется срочная медицинская помощь и госпитализация.
Острый гайморит у детей чаще всего лечится в больнице. Для снятия воспаления назначаются инъекции антибиотиков, физиотерапевтические процедуры. Это необходимо, чтобы предотвратить переход заболевания в хроническую форму.
Если у пациента обнаружена киста носовой пазухи или полипы, необходимо хирургическое лечение. Это же касается запущенных случаев хронического гайморита, при которых для откачки гноя из гайморовых пазух назначается пункция. Ее также называют проколом. Пациенту придется провести в больнице около недели, после чего его направляют на домашнюю реабилитацию.
Госпитализация может потребоваться и при одонтогенном гайморите, когда инфекция от больного зуба проникает в носовую пазуху. В ряде случаев показано хирургическое лечение.
Меры профилактики
Гайморитом болеют люди любого пола и возраста. Для минимизации рисков следует следить за своим здоровьем, укреплять иммунитет, избегать переохлаждений. Болезнь чаще всего возникает как осложнение после простуды и гриппа, поэтому их лечению нужно уделить должное внимание. На здоровье дыхательной системы положительно влияют прогулки по хвойному лесу, морской воздух, профилактические промывания носа морской водой.
В группе повышенного риска - люди с деформированной носовой перегородкой, воспалением аденоидов, болезнями зубов и десен, аллергики, курильщики, работники вредных производств. Для профилактики заболевания стоит по возможности устранить те причины, которые способны спровоцировать воспалительный процесс.
Рекомендации
Гайморит - распространенное заболевание, для которого разработаны эффективные схемы лечения. При любой форме и причине болезни врач подберет подходящую терапию. Учитывая высокую вероятность осложнений, пациенту с подозрением на воспаление верхнечелюстных пазух следует своевременно пройти диагностику.
В зависимости от времени течения заболевания гайморит бывает: острый (до 3 месяцев), рецидивирующий острый (примерно 4 раза в год), хронический (от 3 месяцев). Кроме того, бывает еще и обострение хронического гайморита, когда к существующим симптомам добавляются новые.
Среди симптомов синусита встречаются выделения из носа, утомление, озноб, слезоотделение, обильное потоотделение, температура до 38 °C, головная боль во лбу и висках, заложенность носа, бессонница, кашель, потеря обоняния, слабость.

Выделяют 4 основных вида гайморита:
Возможные способы заражения
Напрямую заразиться нельзя, так как гайморит не передается воздушно-капельным путем. Но он может стать одним из побочных явлений ОРВИ, гриппа (из-за них появляется ринит, а затем и синусит). Этими болезнями может заразиться другой человек, но не факт, что у него разовьется гайморит как одно из проявлений заболевания.
Когда развивается гайморит?
- При наличии аллергии.
- В результате травмы носа и гайморовых пазух.
- При аномалии строения носа: аденоиды и искривление перегородки.
- При отеке слизистой носа и гайморовых пазух, нарушения местного кровообращения из-за очень длительного плавания.
- При курении из-за спазма сосудов.
- При заболевании верхних зубов, находящихся близко к гайморовым пазухам.
Гайморит и наследственность
Наследственный гайморит появляется, если искривлена носовая перегородка (нарушается дренаж, вентиляция каналов пазух, а носовые раковины сужаются). Это генетическое заболевание, обусловленное строением носа.
Профилактика
Для того, чтобы понизить риск заражения инфекцией, от которой может возникнуть синусит, нужно выполнять следующие действия:
- Укреплять иммунитет.
- Беречься от ОРВИ и простуд, не переохлаждаться, в период сезонных эпидемий простудных заболеваний не посещать многолюдные места и мероприятия.
- Принимать витамины.
- Правильно питаться.
- Заниматься спортом.
- Регулярно убирать и проветривать в комнате.
- Избегать сквозняков.
- Мыть руки с мылом и проводить обработку лица и рук.
- Пользоваться морской водой для промывания носа в качестве профилактики и обеззараживания носовой полости.

Сиалор Аква для промывания
- Сбалансированный солевой состав, подходит для детей с 0 лет
- Анатомические полимерные контейнеры буфус
- Способствует восстановлению слизистой носа
Есть противопоказания. Проконсультируйтесь со специалистом.
Чем опасен гайморит
Гайморит опасен не только сам по себе, более опасны его осложнения. Если болезнь не лечить сразу, то инфекция может попасть дальше: в мозговые оболочки (менингит), в кости лица (остеомиелит), в глаза (конъюнктивит), в уши (отит). Возможно воспаление миндалин и пневмония.
В хронической форме, которая возникает после недолеченной острой стадии, тоже есть минусы: инфекция может вызвать воспаление костной ткани (остеомиелит) лица или воспаление мозговых оболочек (менингит), привести к сепсису, пневмонии, ухудшению слуха, воспалению среднего уха и миндалин, бронхиту.
Заключение
Синусит является одной из самых распространенных болезней. Однако, при этом нельзя заразиться им самостоятельно, он обычно появляется на фоне других проблем и заболеваний. В такой ситуации важно сразу обратиться к врачу, а не затягивать с лечением, иначе это может вылиться в хронический гайморит и осложнения. Чтобы не заболеть, следует укреплять иммунитет, следить за здоровьем и вести здоровый образ жизни.

Гайморитами называют воспалительные процессы в верхнечелюстных пазухах носа. Гайморовы пазухи занимают всю полость кости верхней челюсти. Гайморит является одной из разновидностей синуситов - воспалений синусов, т.е. пустых полостей костей, образующих лицо человека. В основе заболевания лежит воспаление слизистой оболочки, покрывающей внутренние стенки пазух, иногда болезнь проникает в костную ткань.
Виды гайморита
В зависимости от причин заболевания, механизма и течения болезни гаймориты делятся на несколько видов или типов.
Острый гайморит
Острый гайморит - быстроразвивающаяся форма болезни, которая, как правило, является следствием острых респираторных заболеваний: ОРВИ, простуды, обычного насморка, а также воспалений корней передних зубов верхней челюсти. Механизм заболевания одинаков: возбудители болезни через тонкие каналы, которыми синусы соединены с носом, или через костную ткань челюсти проникают в гайморовы пазухи. Организм начинает вырабатывать лимфоциты - особые клетки иммунной системы, которые призваны обезвреживать опасные микроорганизмы. В пазухах скапливается слизь, которая через каналы стекает в нос. Если слизь закупоривает каналы, она скапливается в пазухах, начинает давить на стенки, вызывая еще большее воспаление.
Если слизь без преград покидает места воспаления, болезнь проходит без осложнений. При закупорке каналов начинаются проблемы:
- повышенная температура;
- затрудняется дыхание;
- при прикосновениях болит верхняя челюсть вокруг носа;
- человек плохо спит ночью;
- чувствуется недомогание, усталость;
- снижается работоспособность;
- отекает лицо.
Хронический гайморит
В некоторых случаях воспаление гайморовых пазух принимает хроническую форму: как правило, это происходит после одной или нескольких попыток лечения острого гайморита. Хроническое воспаление придаточных пазух может быть обусловлено наличием других заболеваний, не связанных с органами ЛОР или травмирующими факторами. Симптомы воспаления периодически стихают и обостряются:
- повышается температура тела, не превышающая 38 градусов;
- появляются и пропадают головные боли, возникающие при наклоне головы;
- из носа текут сопли желтого, желто-зеленого оттенков;
- ухудшается обоняние - больной не чувствует запаха пищи;
- постоянно отекает лицо;
- без причины идут слезы и появляется конъюктивит.
Гнойный гайморит
Гнойный гайморит - осложнение, вызванное неверным лечением или попыткой самостоятельного лечения острых форм болезни. Причиной заболевания чаще всего являются простуды, инфекционные и вирусные болезни, которые человек недолечил или перенес "на ногах". Гнойный гайморит вызывают скопления болезнетворных бактерий в гайморовых пазухах. Главная опасность этого заболевания - возможность поражения костных тканей лица, это серьезно осложнит лечение и растянет его на неопределенный срок.
Двухсторонний гайморит
Наиболее тяжело протекает и поддается излечению двусторонний гайморит - одновременное воспаление слизистой оболочки в синусах, расположенных с двух сторон от носа. Причиной заболевания наиболее часто являются микроорганизмы, проникшие в синусы из ротовой полости или органов дыхания, пораженные возбудителями - бактериями, грибками и вирусами. Чаще двусторонний гайморит проявляется в острой форме, перетекая в хроническую при неэффективном лечении.
Болезнь легко диагностируется по следующим признакам:
- интоксикацией всего организма: резкое повышение температуры, рвота, боли в суставах и мышцах;
- вялостью, апатией, потерей трудоспособности;
- отечностью лица с двух сторон;
- болезненностью области гайморовых пазух при прощупывании пальцами;
- повышенным слезоотделением;
- выделением большого количества соплей.
Аллергический гайморит
Заболеванию аллергическим гайморитом подвержены люди, страдающие от негативной реакции иммунной системы организма на внешние раздражители: цветочную пыльцу, пыль, тополиный пух и даже воду. Аллерген, проникая в придаточные пазухи, вызывает усиленную выработку лейкоцитов, которые, скапливаясь в синусах, закупоривают каналы, и воспаляют слизистую оболочку.
Для аллергического гайморита характерны:
- головные боли;
- слабость и апатия;
- боли в районе глаз и скул;
- повышение температуры;
- непроходимость носа.
Катаральный гайморит
Катаральным гайморитом чаще всего болеют дети и подростки. Он возникает после попадания вреднх бактерий в гайморовые пазухи, когда опухают слизистые оболочки носовой полости. При этом сужается канал, через который выводится слизь. Катаральный гайморит - наиболее легкая форма воспаления, которая при своевременном лечении проходит быстро и без последствий. Люди, перенесшие катаральный гайморит, отмечают:
- отсустствие аппетита;
- отечность век, лица;
- изменение цвета соплей;
- повышеную температуру;
- появление головных болей и ощущение давления вокруг носа;
- ломота во всем теле, боль в мышцах.
Полипозный гайморит
Полипозный гайморит развивается при появлении в носовых пазухах полипов, перекрывающих каналы для удаления слизи из синусов. Полипы в пазухах - аномальные болезненные разрастания, появляющиеся на слизистой оболочке в результате быстрого деления клеток. Медики не выработали точной причины образования полипов, считая, что они появляются в результате воздействия одного или нескольких негативных факторов: наследственности, травм, перенесенных вирусных или бактериолигоческих заболеваний.
Больные жалуются на признаки, характерные для большинства форм гайморита: повышенную температуру, выделение соплей; ухудшение общего состояния, притупления вкуса и обоняния, заложенность носа.
Одонтогенный гайморит
Болезни зубов влияют на здоровье органов ЛОР, доказательство тому - одонтогенный гайморит, который появляется у людей, не следящих за своими зубами. Корни 4, 5 и 6 зубов в вехней челюсти находятся очень близко к стенкам гайморовых пазух или прорастают внутрь. Зубная болезнь, поражая зубную коронку и корень, заражает слизистую оболочку синусов, "выпуская" гной внутрь пазухи. Слизь, скапливаясь в пазухе, закупоривает канал - развивается гайморит.
Причины возникновения гайморита
Гайморовы пазухи - природный барьер против инфекций, возбудителей болезни и других негативных факторов, которые находятся в воздухе, Поэтому основной причиной заболевания гайморитом является попадание на слизистую оболочку инфекций, аллергенов, грибков. Возбудители воспалительных процессов могут попасть в гайморовы пазухи через кровь.
Ухудшить работу слизистых оболочек может ослабление иммунной системы человека: причинами выделения недостаточного количества лейкоцитов являются постоянные заболевания простудой, ОРВИ, ринитами, аллегрические реакции, неправильное лечение болезней.
Человек может быть носителем стафилококка - разновидность вредной бактерии, которая какое-то время может не причинять вреда своему хозяину: с ней успешно справляется иммунитет. Как только иммунная защита слабнет - стафилококк начинает свою губительную работу.
Основными причинами, вызывающими гайморит, можно выделить:
- травмы гайморовых пазух, нарушающие слизистую оболочку;
- неграмотное или неполное излечение насморка или простудного заболевания;
- попадание в носоглотку болезнетворных бактерий, грибков и вирусов;
- ожоги слизистых оболочек синусов вредными химическими веществами;
- недостаточное увлажнение воздуха в закрытых помещениях;
- перенесенные инфекционные заболевания: ОРЗ, грипп;
- неправильное строение органов носоглотки;
- физическая травма перегородки носа;
- появление новообразований (аденоиды, полипы);
- аллергические реакции на различные раздражители;
- заболевания ВИЧ, СПИД, туберкулез;
- некоторые методы лечения (радиационное облучение);
- появление злокачественных и доброкачественных опухолей.
Медицинский факт: одной из основных причин возникновения гайморита является частое использование капель для лечения ринита. В результате чрезмерно частого применение лекарства в синусах образуется большое количество слизи в гайморовых пазухах, вызывающее закупорку каналов в носовую полость.

Симптомы
Появление нескольких тревожных симптомов по отдельности или одновременно должны насторожить больного: запустить развитие гайморита - значит потерять лучшее время для лечения и нажить множество осложнений вплоть до воспаления оболочки головного мозга.
Болевые ощущения чаще всего появляются в районе носа и вокруг него: утром болевые ощущения слабее, к ночи усиливаются. Боль приобретает нарастающий характер: интесивность - разная, от нескольких дней до пары часов. Через какое-то время боли перестают ощущаться в конкретных местах и появляется головная боль.
Температура
Повышение температуры - реакция организма на появление возбудителей болезни, которые вызвали такое явление, как общая интоксикация - отравление организма. При острой форме заболевания температура повышается до 38 градусов и выше. Хроническое течение гайморита может не вызывать высокой температуры или ее повышение до 37-37,8 градусов. На показатель температуры влияют состояние иммунной системы, особенности организма и возраст заболевшего, наличие других заболеваний.
Сопли
Явный признак гайморита - обильное выделение соплей. На разных стадиях заболевания сопли могут менять оттенок:
- на начальной стадии болезни выделяются белые сопли - при попадании инфекции слизистая оболочка активно вырабатывает защитную жидкость - слизь белого или полупрозрачного оттенка;
- развитие воспаления вызывает выделение соплей зеленого цвета, который подскажет врачу, что гайморит находится в острой стадии;
- добавление к зеленому цвету желтого оттенка свидетельствует о появлении гноя и необходимости срочного медицинского вмешательства.
Следы и сгустки крови в соплях - сигнал опасности, свидетельствующий о тяжелой форме гайморита, которая может привести к самым непредсказуемым последствиям, если вовремя не начать лечение. Кровь может появиться при травме хайморовых пазух, болезненных изменениях оболочки и костных тканей.
Гайморит развивается на фоне других признаков:
- заложен нос;
- давление в переносице, увеличивающееся, когда человек наклоняет голову;
- утрата трудоспособности;
- апатия и быстрая утомляемость;
- озноб;
- боли в областях вокруг носа, глаз, скул; десен;
- головная боль разной интенсивности;
- отсутствие аппетита;
- утрачивается обоняние и вкус;
- появляется слезотечение;
- неприятный запах изо рта и носа.
Диагностика гайморита
Диагностировать гайморит с высокой вероятностью может врач-отоларинголог, при невозможности попасть на консультацию к профильному специалисту нужно записаться на прием к терапевту.
Методы диагностики гайморита
Диагностика заболевания производится при помощи:
- анамнеза: анализа данных, которые сообщил заболевший, записей из истории болезней, наружного осмотра пациента, прощупывания болезненных областей на лице;
- исследования при помощи инструментальных методов - компьютерной и магнитной томографии, рентенограммы, ультразвукового оборудования, биопсии пазух, фиброоптической эндоскопии, диафаноскопии;
- лабораторного исследования анализов: крови, выделений из носа.
Выявить аномалию в придаточных пазухах позволяет диафаноскоп - медицинский инструмент, "просвечивающий" верхнюю челюсть. Конечная часть трубки прибора содержит мощный источник света - очень яркую лампочку. В специальной затемненной комнате врач вводит инструмент в рот пациенту, направляет свет на верхнее небо и просматривает "просветившиеся" гайморовые пазухи.
Фиброоптическая эндоскопия - метод исследования, при котором осмотр носоглотки больного производят через эндоскоп, оптический прибор, позволяющий осмотреть органы с их увеличением. Современные эндоскопы обладают функциями забора тканей и содержимого носа для анализа.
Биопсия - проникновение в носовые пазухи при помощи специальной игы и прием слизи для анализа прямо из места воспаления.
Помощь профильных врачей
Если диагностика выявит признаки полипозного гайморита, то больному придется проконсультароваться с иммунологом, пульмонологом и аллергологом во избежание возможных осложнений: лечение проводится только хирургическим путем. Консультация аллерголога будет необходима в случае выявления аллергического гайморита.
Для успешного лечения одонтогенной формы заболевания потребуется помощь стоматолога: для устранения главного раздражающего фактора придется залечить или удалить корни пораженных зубов.
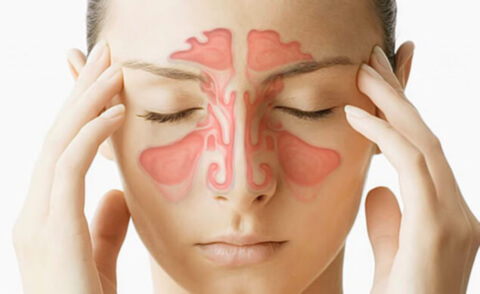
Лечение гайморита
Залог успешного лечения - своевременное обращение за квалифицированной медицинской помощью. Не надейтесь на то, что "само пройдет", не терпите боль до последнего - запишитесь на прием к врачу. Болеутоляющие препараты, которые можно купить в аптеке, не избавят от болезни - просто ослабят боль.
Терапия
Лечение острого гайморита заключается в снятии отечности слизистой оболочки пазух и освобождении каналов для прохода слизи: врачом назначаются сосудосуживающие лекарства местного действия, например, нафазолин. Больной принимает препарат не более 5 дней. Для того, чтобы сбить высокую температуру, выписывают различные жаропонижающие средства, если у больного продолжаются ломота и боль в мышцах, другие признаки интоксикации - назначают антибиотики общего или местного действия.
Главной задачей при лечении хронических синуситов является устранение причин: недолеченных ЛОР-заболеваний, болезней зубов, неправильно сросшейся носовой перегородки, аденоидов. Если болезнь обостряюется - обострения снимают сосудосуживающимися лекарствами местного действия.
Для очистки носовых пазух используют промывание, которое медики называют "кукушкой": лежащему на спине пациенту через носовые каналы вводят дезинфицирующий раствор. Свое название процедура получила из-за просьбы проводящего процедуру медика повторять слово "ку-ку" - это делается для того, чтобы раствор не попадал в дыхательные пути. Ощущение от процедуры - как от погружения в воду с медленным "вдыханием" воды.
Физиотерапия
Физиотерпевтические процедуры назначают пациентам, у которых наметился прогресс в лечении: каналы пазух чисты, температура спала. Одним из таких методов является прогревание: оно проводится при помощи синей лампы. Прогревания и ингаляции можно делать самостоятельно дома, подышав над кастрюлей с картошкой, накрывшись одеялом, или приложив к области возле носа горячее вареное яйцо.
Для больных, излечивающихся от гайморита, полезна спелеотерапия - лечение воздухом карстовых или соляных шахт, пещер: в таком воздухе нет микроорганизмов, он насыщен углекислым газом.
Хирургия
Для лечения запущенных форм гайморита, а также для удаления полип и других новообразований применяют хирургические методы лечения.
Пункцию или прокол пазухи делают специальной иглой для диагностики и извлечения гнойных масс.
Гайротомия - хирургическая операция по вскрытию придаточных пазух для очистки их от инородных тел, скоплений гноя, расширения канала или создания дополнительного пути отвода слизи. Гайротомию назначают:
- при тяжелых формах гнойных воспалений;
- при обнаружении полипов, разрастаний тканей слизистой оболочки синусов;
- для удаления частей корней зубов, пломб.
Делать или не делать?
При назначении лечения врач, конечно, учитывает пожелания пациента и при малейшей возможности избежать вмешательства назначит консервативное лечение. Однако стоит прислушаться к настойчивому совету специалиста сделать пункцию носовой пазухи. Страх перед проколом чаще всего основывается на рассказах-страшилках друга, знакомого или родственника: "мне делали пять раз", "дырка не зарастала месяц, хотя доктор сказал, что через три дня зарастет".
В большинстве случаев операция по проколу гайморовых пазух происходит без осложнений, а ранка заживает через неделю другую в зависимости от организма человека. Пункция позволит врачу поставить более точный диагноз, быстро и своевременно очистить синус, удалив гной, ускорить излечение.
Профилактика гайморита
Для того, чтобы избежать воспаления в придаточных пазухах, нужно выполнять несколько простых правил:
- полностью излечивать насморк, простудные, вирусные и микробные заболевания;
- тщательно следить за гигиеной зубов, своевременно обращаться к стоматологу при появлении кариеса, болезней десен;
- избегать нахождения в пыльных, задымленных помещениях;
- по возможности избегать источников аллергии, посетить аллерголога, принимать антигистаминные препараты, назначенные врачом;
- есть больше свежих овощей и фруктов, купить в аптеке и принимать витаминные комплексы для поддержания естественного иммунитета;
- с этой же целью можно начать закаляться - постепенно, без крайностей вроде обливания холодной водой на зимнем морозе;
- избегать контактов с больными людьми или пользоваться медицинскими масками;
- в случае, если заболел член семьи - выделить ему отдельную посуду, полотенце;
- не злоупотреблять каплями от ринита;
- пить больше воды;
- промывать нос раствором морской солью или при помощи специальных нозальных спреев.
Людям, склонным к заболеванию гайморитам, нужно поменьше бывать на холодном воздухе, избегать купания в бассейнах с хлорированной водой, раздражающей слизистую оболочку носовых пазух.
Если человек уже подхватил насморк, то промывания соляным раствором - хорошее средство предупреждения закупорки каналов придаточных пазух. Пользуйтесь рецептами бабушек: закапывайте в ноздри растворы настоек ромашки, календулы - природных уничтожителей источников заболевания.
Справка! Нельзя самостоятельно прогревать придаточные пазухи при остром гайморите: высокая температура только "подстегнет" развитие болезни и осложнит дальнейшее лечение.

Синусит - это острое или хроническое воспаление слизистой оболочки околоносовых пазух. Возникает в результате попадания в носоглотку инфекции, аллергенов, вследствии заболеваний верхних дыхательных путей, травм и аномалий развития носа и придаточных пазух. Общие симптомы синуситов — затрудненное носовое дыхание, насморк, боль в области придаточных пазух, повышение температуры тела. Диагноз подтверждают на основании данных КТ или рентгенографии придаточных пазух, бакпосева отделяемого, общего анализа крови. При синуситах назначают антибактериальные препараты, промывание, физиотерапию, по показаниям — операции на придаточных пазухах носа.
Причины синусита
Носовую полость с придаточными пазухами соединяют узкие ходы, через которые происходит постоянное очищение пазух. Если пазухи не очищаются по какой-либо причине или перекрываются с носовой полостью, в них застаивается слизь с бактериями и вирусами, что служит толчком для начала воспалительного процесса.
Основные возбудители синусита — вирусы, бактерии, грибы. Попадая через носоглотку в придаточные пазухи, микроорганизмы нарушают кровообращение в носовой полости, вызывают застой крови и отек слизистой оболочки. Соустья носовых пазух блокируются, забиваются муконозальным секретом (соплями), нарушается качество дыхания. Это благоприятные условия для развития условно-патогенной флоры.
Синуситы необязательно провоцируют микробы. Отечность слизистой носа и повышенную секрецию желез вызывает вазомоторный (идиопатический, неинфекционный) ринит. При вазомоторном рините в ответ на действие респираторных антигенов, аллергенов сосуды носовых ходов расширяются, наполняются кровью, развивается отек, что приводит к нарушению дренажной функции и воспалению.
Распространенные причины вазомоторного ринита:
вдыхание холодного и сухого воздуха, табачного дыма,
использование бытовых и косметических средств,
неблагоприятная экологическая обстановка,
алкогольная и никотиновая зависимость,
употребление пряностей, острой пищи,
длительное бесконтрольное применение сосудосуживающих капель в нос.
К воспалению носоглотки и закрытию соустий придаточных пазух предрасполагают различные заболевания верхних дыхательных путей и анатомические аномалии:
фарингит (воспалительный процесс в слизистой оболочке глотки);
тонзиллит (воспаление небных миндалин);
аденоиды (разрастания носоглоточных миндалин);
доброкачественные и злокачественные опухоли в носовой полости;
отит (воспаления в разных отделах уха: наружном, среднем и внутреннем);
искривление носовой перегородки;
чужеродный предмет в полости носа.
Высокий риск синуситов создают травмы носа, обширные операции в носовой полости. Фоном для развития воспаления придаточных пазух носа служат иммунодефицитные состояния — СПИД, сахарный диабет, онкологические и аутоиммунные патологии; неоправданное использование антибактериальных препаратов.
Виды и классификация синуситов
Синусит протекает остро, подостро и хронически. Острый синусит обычно возникает на фоне инфекционных заболеваний, перенесенного ОРВИ, и продолжается от 2 до 4 недель. Подострый синусит — следствие неправильного лечения или отсутствия такового вообще. Симптомы сохраняются на протяжении 1–2 месяцев. К хронизации процесса предрасполагают частые эпизоды синуситов, вазомоторный ринит. Критерий хронической формы заболевания — наличие отека и воспаления более 12 месяцев.
С учетом локализации процесса выделяют четыре типа синуситов:
Гайморит. Воспаление верхнечелюстной (гайморовой) пазухи.
Фронтит. Воспаление возникает в лобной пазухе.
Этмоидит. Воспаление поражает решетчатый лабиринт.
Сфеноидит. В патологический процесс вовлечена клиновидная пазуха.
В зависимости от характера воспалительного процесса выделяют несколько форм синуситов:
Отечно-катаральную. Воспаление развивается только в слизистой оболочке пазух носа. Выделения водянистые и бесцветные.
Гнойную. Воспаление охватывает глубокие слои тканей околоносовых пазух. Характерные симптомы — отделяемое с примесями гноя, желто-зеленого цвета.
Смешанную. Присутствуют признаки гнойной и отечно-катаральной формы.
Воспалительный процесс затрагивает одну околоносовую пазуху — моносинусит или несколько — полисинусит. При поражении слизистой оболочки всех придаточных пазух диагностируют пансинусит.
Симптомы синусита
Клиническая картина зависит от локализации и характера воспаления.
Симптомы гайморита
Заболевание имеет острое начало. На первый план выходит токсико-аллергический симптом:

тошнота и рвота,
повышенная температура тела до 39°С.
Пациент предъявляет жалобы на боль со стороны пораженной гайморовой пазухи, в области скуловой кости, корня носа. Болезненные ощущения усиливаются при пальпации, распространяются на висок, пораженную половину лица.
Качество дыхания нарушено. При двустороннем воспалении верхнечелюстных пазух пациент вынужден дышать через рот. Для катарального хронического гайморита характерны жидкие, серозные выделения из носа со зловонным запахом. При гнойной форме отделяемое желто-зеленого цвета, густое и тягучее, засыхает коркой в носовой полости.
Хронический гайморит имеет волнообразное течение. В периоды ремиссии состояние пациента удовлетворительное. При обострении появляются симптомы интоксикации, возможно незначительное повышение температуры тела, головная боль. Головная боль давящая, распирающая, усиливается при движении глазами, открывании век. Облегчение приносит сон и горизонтальное положение тела.
Течение хронического гайморита иногда осложняет ночной кашель, который не поддается стандартному лечению. Кашель провоцирует истечение гноя из верхнечелюстной пазухи по задней стенке глотки. У некоторых пациентов развивается конъюнктивит, кератит (воспаление роговицы).
Симптомы этмоидита
Другие признаки этмоидита:
затруднено носовое дыхание,
выделения из носа разного характера, преимущественно без запаха,
полная или частичная утрата чувствительности к запахам,
повышенная температура тела,
При распространении воспаления на задние стенки решетчатой кости, экссудативные массы накапливаются в носоглотке, и утром создают ощущение кома в горле.
Хронический этмоидит в стадии ремиссии клинически не проявляется. Некоторые пациенты жалуются на периодическую слабо выраженную головную боль. Периоды обострения имеют те же симптомы, что и острая форма.
Симптомы фронтита
Течение фронтита тяжелее воспаления других синусов. Клиническую картину определяет степень тяжести заболевания. Для легкой формы характерны преимущественно местные признаки:
незначительная головная боль в надбровной зоне,
слизистые или гнойные выделения из носа,
ухудшение носового дыхания,
ощущения жжения и дискомфорта в медиальном углу глаза.
Интоксикационный синдром, как правило, отсутствует. Симптомы фронтита сохраняются в среднем 5–7 дней, после чего исчезают или остаются, что свидетельствует о присоединении бактериальной инфекции.
При среднетяжелой форме состояние пациента отягощает выраженная боль в области надбровной дуги. Боль пульсирующая, распирающая, усиливается при наклонах головы вперед-назад, движении глазных яблок. Возникают признаки интоксикации: температура тела 37.5–38.5°С, слабость, недомогание, нарушение сна, отсутствие аппетита.
Тяжелая форма отличается интенсивным болевым синдромом, тяжелой интоксикацией, отеком верхнего века на стороне поражения, слезотечением, расстройством зрения.
При хронизации воспаления в стадии ремиссии симптомы отсутствуют или проявляются незначительными выделениями из носа, умеренной периодической головной болью. Обострение начинается с тупой боли в области лба. Болевой синдром усиливается после физической нагрузки.
Симптомы сфеноидита
Основные клинические проявления — головная боль, повышенная температура тела, нарушения обоняния и зрения. Головная боль ноющая, из центра головы смещается в затылочную и височную зоны, глазницу.
При хронической форме сфеноидита головная боль незначительная. На первый план выходят неврологические расстройства:

слабость и недомогание,
Для острой и хронической формы заболевания характерны серозные или гнойные выделения из носа, непроходящее чувство дискомфорта в глотке и носовой полости. Некоторые пациенты ощущают неприятный запах изо рта.
Реже сфеноидит начинается со снижения остроты зрения, светочувствительности, частичного выпадения полей зрения. При вовлечении в воспалительный процесс носовой полости, возникает расстройство обонятельных рецепторов.
Осложнения синусита
Нелеченный синусит переходит в хроническую форму. При нарушении функции дыхания в легких снижается давление, скапливается избыточное количество влаги, из-за чего часто может беспокоить одышка. Хронический синусит приводит к развитию бронхиальной астмы, образованию полипов в носу, гипертрофии (увеличению объема тканей) назальной полости.
Постоянная заложенность носа снижает качество ночного сна, становится причиной расстройства обоняния и искажения вкуса. Лица, у которых нарушена дренажная функция, чаще подвергаются простудным и вирусным заболеваниям.
Наиболее опасное осложнение синуситов — менингит. Возникает при воспалении решетчатой и клиновидной пазухи. При отсутствии лечения этмоидита возрастает риск развития флегмоны глазницы (гнойного воспаления орбитальной клетчатки), абсцесса головного мозга, энцефалита (воспаления головного мозга). При фронтите существует риск нарушения зрения, вплоть до полной слепоты.
Все формы синуситов при неадекватной и несвоевременной терапии опасны распространением воспаления вглубь, поражением инфекцией костей, печени, легких, развитием сепсиса.
Диагностика синусита
Диагностика, лечение и профилактика синусита — компетенция отоларинголога (в обиходе лор-врач). Дети до 18 лет находятся под наблюдением педиатра или детского отоларинголога.
При первичном приеме врач тщательно осматривает носовые пазухи, глотку и гортань с помощью специального миниатюрного зеркала с камерой и подсветкой. Во время риноскопии можно обнаружить некоторые причины воспаления придаточных пазух — полипы, новообразования, инородное тело, узость носовых ходов, аномалии развития.
Для уточнения диагноза назначают инструментальные и лабораторные методы исследования:
Компьютерную томографию и рентгенографию околоносовых пазух носа. Дает максимально детальную оценку состояния всех синусов, показывает отечность слизистой оболочки, наличие и количество экссудата (жидкости из мелких кровеносных сосудов при их воспалении), анатомические аномалии носовой полости.
Бактериологическое исследование мазка из носа. Позволяет точно идентифицировать тип возбудителя, определить его устойчивость к антибактериальным препаратам, подобрать оптимальную тактику лечения.
Аллергические пробы. Необходимы пациентам с симптомами вазомоторного ринита, дает возможность достоверно определить аллерген.
Гистологическое исследование. Забор образца ткани выполняют при обнаружении новообразования для определения риска озлокачествления опухоли.
На основании результатов диагностики отоларинголог назначает лечение, при необходимости перенаправляет на консультацию к другому специалисту: травматологу, онкологу, аллергологу.
Лечение синусита
Пациенты со среднетяжелой и тяжелой формой синуситов нуждаются в постоянном медицинском наблюдении, поэтому их госпитализируют в отоларингологическое отделение. Заболевания легкой степени тяжести лечат амбулаторно.
Основная цель терапии — восстановить дренаж (очищение) пазух, удалить патологический экссудат, предупредить осложнения. Проводят консервативное лечение, физиотерапию, по показаниям — оперативное вмешательство.
Консервативная терапия
План лечения синуситов включает разные группы медикаментов:
Сосудосуживающие капли и спреи. Облегчают носовое дыхание, уменьшают отек слизистой оболочки носа, нормализуют отток экссудата. Назначают коротким курсом 3–5 дней.
Антисептики. Приостанавливают воспалительные процессы, уничтожают микробную флору, ускоряют процесс заживления тканей.
Бактериальные лизаты. Эффективны на завершающем этапе лечения для ускорения выздоровления. Действуют местно, усиливают иммунную защиту.
Системные антибиотики. При бактериальных синуситах принимают антибиотики с учетом типа возбудителя, при вирусных формах — противовирусные средства.
Антигистаминные препараты. Необходимы при остром течении синуситов для профилактики образования спаек в околоносовых пазухах, а также при синуситах аллергической природы.
Лечение синуситов невозможно без очищения пазух от слизи и гноя. Эвакуацию патологического содержимого из придаточных пазух проводят разными способами:
кукушка (промывание по Проетцу),
промывание придаточных пазух через соустье.
Наиболее несложная и распространенная процедура — кукушка. В одну ноздрю поддают лекарственный раствор, с другого носового хода одновременно откачивают патологическую жидкость.
Физиотерапия
Хороший результат в лечении синуситов оказывают физиотерапевтические процедуры:
УВЧ. Под действием электромагнитных полей прекращается воспаление, снижается интенсивность боли, повышается способность слизистой оболочки носа к восстановлению.
Электрофорез. Введение лекарственных препаратов через кожу и слизистую с помощью электрических токов оказывает противовоспалительное, обезболивающее, спазмолитическое воздействие.
Кварц. Это лечение коротковолновыми ультрафиолетовыми лучами, которые обладают выраженным антибактерицидным действием.
Внутриносовая блокада. Введение анестетиков или стероидных гормонов в толщу носовой раковины. Облегчает симптомы синуситов, сокращает сроки восстановления после операций на структурах носа.
Если причина синусита — вазомоторный ринит, то облегчение приносит иглорефлексотерапия, ингаляции с небулайзером, магнитотерапия.
Хирургическое лечение
При неэффективности консервативной терапии для восстановления нормального дренирования околоносовых пазух проводят оперативные вмешательства:
пункцию гайморовой пазухи — удаление содержимого пазухи через прокол;
фронтотомию — операцию на лобной пазухе;
этмоидотомию — вмешательство на костях решетчатого лабиринта;
сфеноидитомию — удаление патологического содержимого клиновидной пазухи;
гемисинуситомию — операцию на двух и более пазух носа с одной стороны;
гаймороэтмоидотомию — одновременное вскрытие решетчатой и верхнечелюстной пазух;
баллонную синусопластику — расширение входного соустья гайморовой и лобной придаточных пазух носа;
полисинусотомию — хирургическое вмешательство на нескольких пазухах с обеих сторон.
Когда причина синусита — аденоиды, кисты, полипы, доброкачественные опухоли, гипертрофированные участки полностью удаляют или воздействуют на них лазером, жидким азотом, высокочастотным током. Если причина синусита — искривленная носовая перегородка, восстанавливают ее правильную форму.
Что можно и нельзя делать при синуситах
Результат лечения заболевания зависит не только от своевременного обращения за врачебной помощью, адекватного выбора терапии, но также от готовности и возможностей пациента выполнять предписания специалиста.
Чтобы быстро вылечить синусит в домашних условиях и улучшить общее состояние здоровья рекомендовано:
Пить не менее 1,5–2 л воды в день. Это может быть травяной отвар, настой, зеленый чай, щелочная вода.
Массажировать носовые пазухи. Массаж стимулирует микроциркуляцию крови, улучшает носовое дыхание, снимает отек.
Организовать здоровое питание. Ограничить жирную пищу, копчености, специи, приправы, соль, кондитерские изделия, алкоголь. В большом количестве употреблять свежие овощи и фрукты, кисломолочную продукцию, нежирные сорта мяса и рыбы.
Выполнять дыхательную гимнастику. Упражнения активизируют работу дыхательной системы, повышают сопротивляемость организма к действию микробов, нормализуют отток крови, предупреждают воспалительный процесс.
Регулярно в течение дня промывать нос проточной водой или солевым раствором, чтобы удалить раздражающие вещества, инфекцию, увлажнить слизистую носовую оболочку, не допустить образования корок.
Категорически противопоказано самолечение, особенно в отношении новорожденных и детей младшего возраста, беременных. Запрещено принимать какие-либо препараты без назначения врача, получать активную физическую нагрузку, закапывать в нос сок лука, чеснока или свеклы, чтобы не спровоцировать ожог слизистой оболочки носа.
Нанести вред здоровью могут тепловые процедуры при синусите бактериального происхождения. Тепло усиливает воспалительный процесс, способствует распространению инфекции по всему организму.

Гайморит представляет собой воспаление в гайморовых пазухах, которые расположены по обе стороны носа, ниже глаз, вследствие попадания инфекции, размножения бактерий в них или при аллергической реакции. Заболевание охватывает одну или обе верхнечелюстные пазухи. Ему подвержены люди разных возрастов и чаще осенью-зимой. Летом существует риск при резких охлаждениях (кондиционеры, слишком холодное мороженое).
Главной опасностью заболевания является риск его перехода в хроническую форму, развитие пневмонии и других серьезных заболеваний, осложнения воспалительных процессов на другие органы. Хотя главной причиной развития гайморита является попадание в носовую полость вирусов и бактерий, начинающих активное размножение при недостаточно качественном лечении, есть и другие факторы заболевания:
- аномальное строение носовой полости;
- наличие аллергии;
- ослабленный иммунитет;
- аденоиды или полипы в носовой полости;
- длительное пребывание в помещениях с сухим воздухом;
- грибок;
- частое и бесконтрольное использование сосудосуживающих препаратов;
- туберкулез;
- наличие травмы слизистой носа.
Симптомы и формы гайморита
При гайморите характерно вечернее обострение симптомов, утром они ослабевают. Стоит обратить внимание на такие признаки:
- Нос заложен продолжительное время.
- Из носа выделяется слизь или гной.
- Температура выше нормы.
- Затрудненное дыхание.
- Озноб.
- Повышенная слабость и утомляемость.
- Пониженная работоспособность.
- Частые головокружения.
- Боль и давление в области переносицы, лба и глазниц, усиливаются при наклонах вниз.
- Сниженный аппетит.
При долгом отсутствии лечения возникают отеки, снижается или пропадает обоняние, заметны изменения в голосе. Характерной особенностью становится неприятный запах изо рта и привкус.
При подозрениях на гайморит следует обращаться за осмотром к лору. Во время диагностики врач жалобы, симптомы, строение носовой полости с помощью снимка для того чтобы определить, как лечить и каких мер предосторожностей придерживаться.
По типу проявлений гайморит можно разделить на такие формы:
- Вирусный – заложенный нос, прозрачные выделения, небольшое повышение температуры. Возможно вылечить за 5 дней.
- Бактериальный – густые выделения желтого цвета, боль в области переносицы, высокая температура, слабое самочувствие.
- Аллергический – отекшая слизистая оболочка вследствие воздействия аллергена. Жидкие выделения из носа, частые чихания.
Виды осложнений гайморита
Осложнения возникают при гнойном гайморите в запущенной форме из-за недостатка кислорода в носовой полости. В связи с этим инфекция размножается быстрее, гнойное содержимое, которое образуется в результате, не имеет выхода наружу.
Выделят внутричерепные, орбитальные осложнения, пневмоцеле и другие.
Внутричерепные осложнения - менингит, абсцессы, тромбоз пищевых синусов - возникают при попадании гнойных образований в оболочки мозга, его передние и глубинные отделы. Такие осложнения опасны, при отсутствии мер есть риск хирургического вмешательства и серьезных последствий. Риск осложнений заключается и в высоком проценте летальных исходов: почти 35% случаев заканчиваются смертью пациента.
Орбитальные осложнения развиваются вследствие разрушенных из-за воспаления стенок пазух и возникают по причине узкого положения пазух и глазниц. Такие осложнения часто встречаются среди пациентов, не достигших 18 лет. Разрушения распространяются на глазницы, лоб, могут перейти в шейный отдел. При воспалении глазниц появляется заметная краснота и отеки, нарушения зрения, сильная головная боль из-за давления на глазницы, спутанное сознание.
Пневмоцеле – возникновение опухоли в области лба. Определить можно при помощи МРТ.
Гайморит способен повредить слух, пациент начинает слышать звуки инородного происхождения, испытывать сильную боль и может потерять слух. Заболевание способно нарушить работу мочеполовой системы, поскольку путем циркуляции крови инфекция разносится по всему организму и приводит к воспалениям.
Методы лечения гайморита
Лечение зависит от стадии заболевания, количества гноя и состояния пациента. Обычно достаточно щадящих методов в виде противовоспалительных препаратов и средств для облегчения дыхания, промывание носа, прием антибиотиков и использование антисептических средств. Во время лечения используются препараты на основе морской воды, поскольку она качественно очищает носовые пазухи от гноя без побочных эффектов.
В случае возникновения болезни из-за аллергической реакции потребуются антигистаминные средства. Если она возникла из-за болезней зубов, необходимо проводить лечение параллельно с лечением зубов.
Важно абсолютное соблюдение рекомендаций врача. Недостаточное лечение способно обострить течение болезни. В таком случае возможно хирургическое вмешательство, поскольку медикаменты не справляются с выделяемым количеством гноя, из-за чего пациенту становится сложнее дышать и общее состояние ухудшается. Гной может распространиться в области глазниц и в отделы мозга, что может нанести серьезные последствия для всего организма.
Под хирургическим вмешательством подразумевается пункция. Это - прокол нижней стенки носового прохода с целью выкачивания гноя, очищения носовой полости физраствором и противовоспалительными препаратами. После операции состояние пациента улучшается и ему остается пройти курс реабилитации. Процедура происходит под анестезией и безопасна для организма, но требует тщательной подготовки перед ее выполнением.
В некоторых ситуациях собранный при помощи пункции гной исследуют в лаборатории. Это необходимо для правильного подбора препаратов в период реабилитации и для предупреждения повторного возникновения гайморита.
Метод физиотерапии используется в случаях, когда стадия заболевания позволяет его вылечить без применения пункции. Физиотерапевтические процедуры включают воздействие теплом, световым излучением либо магнитным полем на высоких частотах. Ткани прогреваются, за счет чего усиливается кровообращение и повышаются защитные механизмы организма. В зависимости от ситуации назначают или один вид процедур, или применяют комплексный метод. Данный метод лечения не допустим при заболеваниях крови и сердечно-сосудистой системы, при пониженном давлении и наличии опухолей.
Популярностью пользуются народные методы лечения заболевания. Однако их применение при гайморите не рекомендуется без назначения врача. Ингаляции на основе лекарственных трав, паров картофеля, настойки прополиса, промывание носа раствором поваренной или морской соли будут эффективной помощью в лечении гайморита, только если состояние пациента и стадия заболевания это позволяют.
Капли от гайморита, приготовленные в домашних условиях на основе сока алоэ, меда, чистотела, масла облепихи или шиповника тоже должны применяться только под контролем лечащего врача.

Сиалор против насморка
- Устраняет воспаление и заложенность
- Борется с бактериями, не нарушая микрофлору
- Не содержит гормонов и антибиотиков
Есть противопоказания. Проконсультируйтесь со специалистом.
Дополнительные рекомендации
Существует ряд противопоказаний при лечении гайморита, главным из которых является самостоятельное лечение, грозящее ухудшить течение болезни. Недопустимо прогревание носа, это приведет к более интенсивному размножению инфекции и серьезным осложнениям. Решение об окончании лечения принимает врач после контрольного осмотра. Он включает в себя повторный рентгеновский снимок или томографию.
Особо осторожными следует быть беременным женщинам из-за ослабленного иммунитета. В период беременности недопустимо самолечение в домашних условиях. Врачом назначаются щадящие препараты с учетом срока плода, состояния здоровья будущей мамы.
Соблюдение основных рекомендаций послужит профилактикой гайморита. Важно тепло одеваться в холодные времена года, не допускать переохлаждения. Умеренная и систематическая нагрузка, а также сбалансированное, богатое полезными микроэлементами питание позволят укрепить иммунитет и усилить защитные функции организма. Регулярные медосмотры и приемы курсов витаминов по назначению врача окажут дополнительный укрепляющий эффект для организма. Укрепить дыхательную систему помогают специальные упражнения для дыхания, посоветовать которые также может врач.
Следует также помнить о рисках осложнений гайморита. Именно врач поможет определить, с какой формой и степенью гайморита пришлось столкнуться, и назначит лечение, чтобы их избежать.
Читайте также:

