Какая инфекция может вызвать скудные месячные
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нарушения менструального цикла: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Нарушения менструального цикла (НМЦ) – это не патология, а лишь симптом неполадок в женском организме. Физиологически нормальным проявлением протекающего овариально-менструального цикла считается возникновение менструаций с индивидуальной для каждой женщины периодичностью и длительностью. Менструациями называют повторяющиеся маточные кровотечения, во время которых вместе с менструальной кровью из организма выходят неоплодотворенная яйцеклетка, частички эндометрия и слизистые выделения шейки матки. В норме они не сопровождается выраженной кровопотерей вследствие быстрого сокращения сосудов, и их объем составляет около 150 мл.
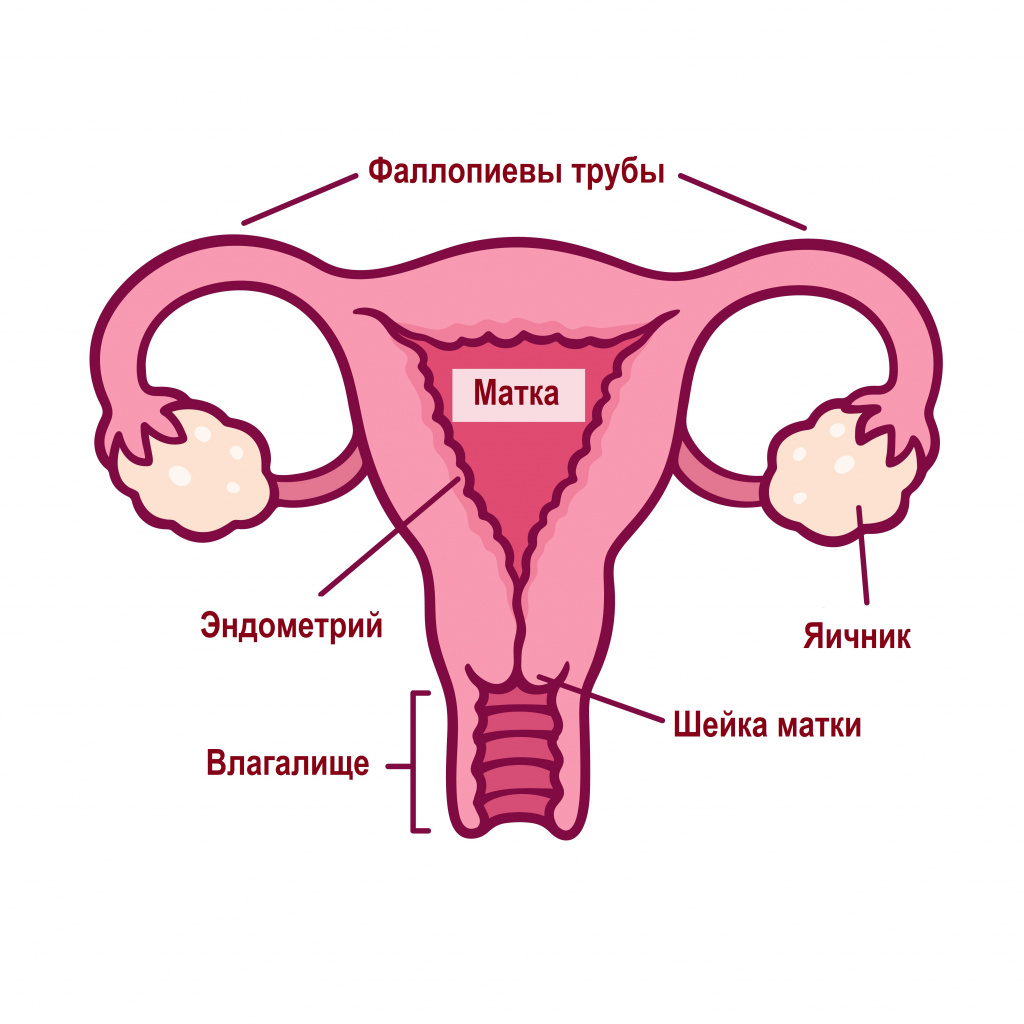
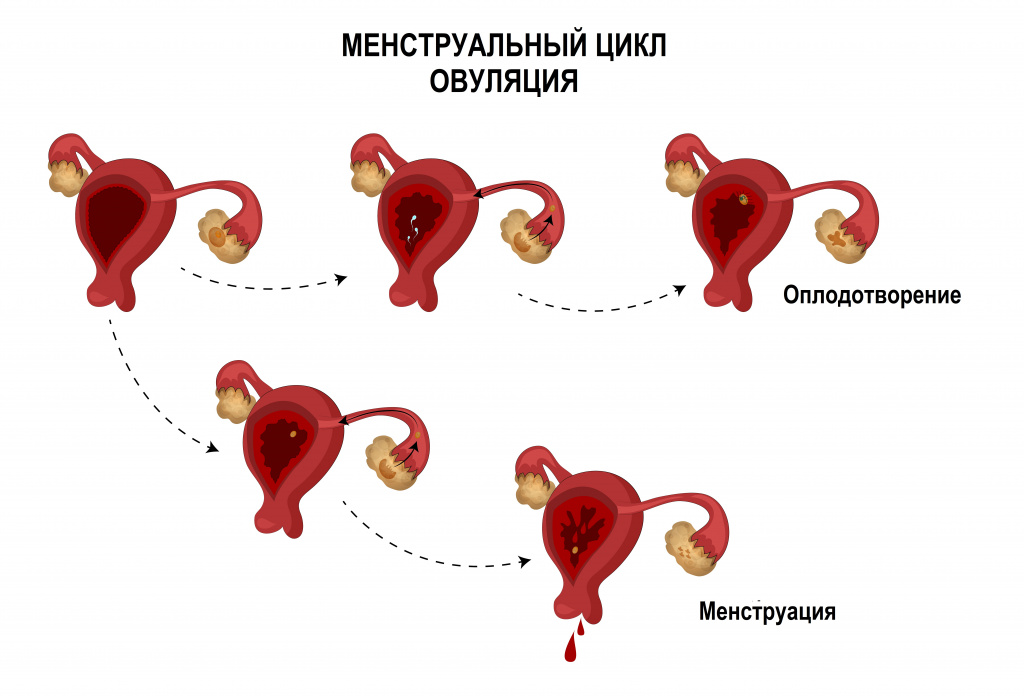
Менструальный цикл – это не только менструация, но и созревание яйцеклетки в яичнике, овуляция и разрастание эндометрия для потенциального внедрения в него оплодотворенной яйцеклетки.
У здоровой женщины репродуктивного возраста могут наблюдаться ановуляторные менструальные циклы, во время которых оплодотворение не происходит вследствие отсутствия выхода яйцеклетки. С возрастом количество таких циклов увеличивается.
Менархе (первые менструации) обычно развивается к 11-15 годам и говорит о готовности репродуктивной системы женщины к оплодотворению. Время появления менархе у всех индивидуально и зависит от множества факторов, например, веса, рациона питания с достаточным количеством жиров, наследственности и т.д.
Разновидности нарушения менструального цикла
Менструальный цикл зависит от слаженной работы эндокринной системы, поэтому наиболее частой причиной его нарушений является гормональный дисбаланс.
- Нарушения, связанные с патологией головного мозга (гипоталамо-гипофизарных структур), которые влекут за собой сбой нейроэндокринной регуляции половой функции.
- Патология матки и/или яичников.
- Врожденные патологии, в том числе хромосомные.
- Заболевания других эндокринных органов, например, гипо- и гипертиреоз.
Нарушения менструального цикла после 40 лет могут быть связаны с угасанием репродуктивной функции женского организма, при этом закономерно уменьшается количество эстрогенов, нарастает число ановуляторных циклов, могут возникать дисфункциональные маточные кровотечения.
Неравномерность менструального цикла у девочек пубертатного возраста объясняется как незавершенным формированием репродуктивной системы, так и с распространенным в этом возрасте увлечением диетами, при которых организм недополучает необходимые для синтеза половых гормонов жиры.
Симптомы нарушения менструального цикла:
- Изменение длительности цикла в сторону уменьшения (менее 21 дня) или увеличения (более 35 дней).
- Задержка менструации при нормальной периодичности предыдущих.
- Аменорея – отсутствие менструаций у женщины репродуктивного возраста более 6 месяцев (может быть первичной и вторичной; вторичная характерна для девочек пубертатного периода).
- Изменение объема менструальной кровопотери в сторону увеличения или уменьшения.
- Изменение продолжительности менструации в сторону уменьшения или увеличения.
- Появление межменструальных выделений различной степени выраженности.
- Клинически выраженный болевой синдром (альгоменорея, альгодисменорея).
При увеличении объема и длительности менструального кровотечения, появлении ацикличных кровотечений существует риск развития железодефицитной анемии.
У многих женщин с нарушениями менструального цикла связано бесплодие – отсутствие наступления беременностей в течение 1 года регулярной половой жизни без использования контрацепции. При этом наличие ановуляторных циклов зачастую не проявляется ничем, кроме как отсутствием зачатия, поэтому женщина считает себя репродуктивно здоровой.
Нарушения менструального цикла в разные возрастные периоды жизни женщины
Ювенильный период (до 21 года). Характерны задержки менструаций, пубертатные кровотечения, нарушение оволосения, недостаточность или избыточность массы тела. Провоцирующим фактором могут быть стресс, изменения цикла сон–бодрствование.
Репродуктивный период (до 45–50 лет). Следует различать патологические причины нарушений менструального цикла и физиологические.
К физиологическим причинам относят изменения менструального цикла на фоне наступившей беременности, при грудном вскармливании, при использовании внутриматочных контрацептивов.
Одной из частых патологических причин является формирование фолликулярной кисты: яйцеклетка не оплодотворяется, отмечается чрезмерный рост фолликула, что ведет к разрастанию эндометрия. Этот процесс может длиться до 6–8 недель, напоминая развитие беременности, но затем следует обильная менструация, являющая собой дисфункциональное маточное кровотечение. Патологические кровотечения могут развиваться в овуляторный период, что связано с недостаточностью лютеиновой фазы (то есть гормональным дисбалансом). Изменений менструального цикла в сторону увеличения следует ожидать после аборта (самопроизвольного (выкидыша) или медицинского, в том числе и лекарственного). Восстановление менструального цикла обычно занимает около трех месяцев, при наличии осложнений процесс приобретает затяжной характер.
Менопаузальный период и пременопауза. Во время пременопаузы изменение гормонального фона в условиях угасания репродуктивной функции ведет к сбою цикличности, обильным менструациям. Кроме того, женщины жалуются на необъяснимые смены настроения, вегетативные нарушения (так называемый климактерический синдром).
Маточные кровотечения в период менопаузы являются тревожным симптомом и требует незамедлительного обращения к врачу.
Беременность при нарушенном менструальном цикле возможна, но ее наступление зависит от степени выраженности расстройств. Зачастую нарушение менструаций ведет к самопроизвольному прерыванию беременности на ранних сроках.
К каким врачам обращаться при нарушении менструального цикла
Любое нарушение менструального цикла требует обращения к врачу-гинекологу. В большинстве случаев эти нарушения имеют благоприятный исход, но около 10% приходится на онкогинекологические заболевания. При необходимости гинеколог может назначить консультацию эндокринолога.
Диагностика нарушений менструального цикла
Ведущую роль в диагностическом поиске играет сбор анамнеза с обязательным уточнением множества факторов: наличия беременностей и особенностей их протекания, методов контрацепции, перенесенных заболеваний, оперативных вмешательств, определение индекса массы тела.
Для исключение воспалительных заболеваний органов малого таза, чаще всего вызванных такими инфекциями, как гонококк, генитальный герпес, уреаплазма, микоплазма, хламидия, гарднерелла, бледная спирохета, трихомонада, цитомегаловирус берется мазок на микрофлору с определением чувствительности возбудителя к антимикробным препаратам.
Редкие месячные — это расстройство менструального цикла, при котором его продолжительность превышает 35 дней (опсоменорея). Вариантом нарушения является спаниоменорея с появлением кровянистых выделений 2-4 раза в год. Симптом может сопровождаться снижением количества кровянистых выделений, постоянными болями и дискомфортом внизу живота. Наблюдается при физиологических гормональных изменениях, перегрузках, заболеваниях половых органов. Для определения причин редких менструаций применяют гинекологический осмотр, УЗИ тазовой полости, эндоскопические методы, лабораторные анализы. Медикаментозные препараты назначают только после верификации диагноза.
Причины редких месячных
Возрастная гормональная перестройка
У девочек-подростков в первые два года от начала месячных менструальный цикл может иметь различную длительность, иногда интервал между кровотечениями увеличивается до 40-50 дней. Это связано со становлением половой функции, недостаточным синтезом эстрогенов и прогестерона яичниками. В норме цикл устанавливается через 1-2 года после первой менструации. Если редкие месячные у девочки сохраняются более 2-х лет, кровянистые выделения сочетаются с резкими болями внизу живота или другими неприятными симптомами, следует обратиться к детскому гинекологу.
Менструальный цикл удлиняется после 45 лет, что обусловлено возрастными изменениями в яичниках и снижением синтеза половых гормонов. Пациентки в пременопаузе отмечают, что редкие менструации сопровождаются сокращением длительности кровотечения до 2-3 дней. Кровянистые выделения скудные, темно-коричневого цвета. По мере перехода в менопаузу межменструальные интервалы постепенно увеличиваются. Консультация специалиста необходима, если подобные нарушения менструаций развиваются у женщин младше 35-40 лет.
Завершение гормональной контрацепции
У пациенток, которые длительно принимали оральные контрацептивы, снижается выработка собственных половых гормонов. Поэтому при отмене подобных препаратов резко снижается уровень эстрогена — основного вещества, регулирующего начало менструации. По завершении приема таблеток зачастую выпадает несколько циклов, при наступлении месячных выделяется небольшое количество крови, кровотечение длится 1-2 дня. Такие изменения у женщины репродуктивного возраста являются показанием для визита к гинекологу.
Смена климата
Резкая перемена климатических условий вызывает стресс, при этом изменяются функциональные возможности нервных структур и нарушается регуляция менструальных кровотечений. Редкие месячные в течение 1-2 циклов считаются физиологическими после переезда в регион с кардинально другим климатом, отдыха в жарких странах. Затем у большинства пациенток интервалы между менструациями приходят в норму. Если симптом беспокоит дольше, уменьшается продолжительность кровотечения и количество выделений, опсоменорея часто свидетельствует о развитии болезней репродуктивной сферы.

Истощение организма
Нарушения менструальной функции могут возникать при отсутствии патологий со стороны половой или нервной систем. Часто сбои цикла провоцируются хроническими стрессами, при которых нарушается выработка прогестерона и эстрогенов, происходит общая астенизация организма и функциональные (временные) расстройства нейрогуморальной регуляции наступления месячных. Важно вовремя диагностировать такое состояние, поскольку без соответствующей терапии серьезно страдает репродуктивная функция, вплоть до бесплодия. Основные причины удлинения межменструального периода:
- Недостаточное питание. Редкие и скудные менструации чаще всего встречаются у молодых девушек, которые придерживаются жестких диет. Нехватка витаминов и липидов вызывает снижение синтеза гормонов, при этом у пациентки не происходит овуляция. При потере веса более 10% за короткий период месячные могут исчезать на длительное время.
- Чрезмерные физические нагрузки. Симптом чаще возникает у профессиональных спортсменок. Интервал между менструациями постепенно удлиняется, количества выделений сокращается, что со временем приводит к спортивной аменорее. Нарушения цикла наиболее характерны для гимнасток и балерин, которые придерживаются строгих диет.
- Стрессы. Задержка месячных бывает после сильных эмоциональных потрясений (смерти близких, развода, сокращения на работе). Период между кровотечениями либо удлиняется, либо выпадает несколько менструальных циклов. Привычный ритм месячных восстанавливается после нормализации психоэмоционального состояния.
Аномалии половых органов
При врожденной органической патологии симптомы возникают в подростковом возрасте при первых менструациях. У девочек наблюдаются скудные редкие месячные, характерны мажущие кровянистые выделения. Кровотечение сочетается с сильными болями в нижних отделах живота и промежности. Со временем симптоматика усугубляется, вплоть до аменореи. Чаще всего с опсоменореей протекают аномалии матки — инфантилизм, гипоплазия, перегибы, также к менструальной дисфункции приводит недоразвитие маточных труб и влагалища.
Поликистоз яичников
При СПКЯ удлинение менструального цикла связано с прогрессирующей дисфункцией яичников. Вследствие разных причин нарушается процесс овуляции, в половых железах формируются кисты, из-за чего угнетается синтез эстрогенов. Межменструальные интервалы длятся от 40 дней до 4-6 месяцев, длительность кровотечения сокращается до 1-2 суток (олигоменорея). Женщины отмечают, что на фоне нарушений менструальной функции беспричинно набирается масса тела, усиливается рост волос на лице и конечностях. Без лечения состояние осложняется вторичной аменореей.
Воспалительные гинекологические болезни
Острые и хронические воспаления половых органов могут проявляться редкими менструациями, что обусловлено как гормональной дисфункцией, так и патологическими изменениями эндометрия. Характерное удлинение интервала между месячными происходит на фоне тупых тянущих болей внизу живота, повышения температуры тела, зуда и дискомфорта в промежности. Периодически бывают белые или желтоватые выделения из влагалища. С нарушениями менструального цикла по типу опсоменореи протекают:
- Половые инфекции: хламидиоз, гонорея, уреаплазмоз и др.
- Хронические воспаления: эндометриты, сальпингоофориты, аднекситы.
- Туберкулез: поражение яичников, матки, маточных труб.
Редкие причины
- Новообразования: фибромиомы матки, аденокарциномы, лейомиосаркомы.
- Патология головного мозга: опухоли гипофиза и гипоталамуса, черепно-мозговые травмы, гипопитуитаризм, гиперпролактинемия.
- Эндокринные расстройства: гипотиреоз, гипертиреоз, сахарный диабет в стадии декомпенсации, вирилизирующие опухоли надпочечников.
- Хирургические вмешательства: искусственное прерывание беременности, операции на матке, резекция яичника.
- Лучевая и цитостатическая терапия онкопатологии.
Обследование
Поскольку редкие месячные часто обусловлены поражением половой сферы, первичной диагностикой занимается акушер-гинеколог. Женщинам назначают комплексное обследование с использованием лабораторных и инструментальных методов, которые направлены на выяснение первопричины менструальной дисфункции. Наибольшую диагностическую ценность имеют:
- Гинекологический осмотр. Всем пациенткам с жалобами на нерегулярные месячные показано исследование влагалища и шейки с помощью зеркал. Дополнительно выполняются бимануальная пальпация матки и пальцевое исследование через прямую кишку. В обязательном порядке берутся мазки из влагалища на микрофлору.
- Ультразвуковое исследование. УЗИ органов таза можно проводить в любой фазе цикла. Во время сонографии врач оценивает размеры и конфигурацию матки и придатков, выявляет признаки аномалий развития половых органов, воспалительных процессов. Метод информативен для диагностики объемных новообразований.
- Гистеросальпингография. Для исключения органической патологии, в первую очередь объемных новообразований, назначается рентгенологическое обследование с контрастированием. Метод высоко информативен, но имеет свои противопоказания — его нельзя применять при острых воспалительных процессах.
- Эндоскопические методы. Для уточнения причины редких менструаций используют кольпоскопию и гистероскопию — специальные методы визуализации слизистой оболочки влагалища и матки. В затруднительных случаях рекомендована диагностическая лапароскопия.
- Лабораторные анализы. Для исследования секреторной функции яичников в разные дни цикла измеряют концентрацию эстрогенов, прогестерона в крови. Чтобы исключить повреждение гипоталамо-гипофизарной системы определяют уровень гонадотропных гормонов — ФСГ и ЛГ, либеринов гипоталамуса.
С целью уточнения диагноза назначают магнитно-резонансную томографию органов таза. Если исключена генитальная патология, может потребоваться неврологическое обследование: ЭЭГ, рентгенологическое исследование костей черепа и области турецкого седла. При подозрении на системные гормональные нарушения рекомендована консультация эндокринолога.

Симптоматическая терапия
В тех случаях, когда редкие месячные связаны с физиологическими гормональными изменениями, лечение не назначают. Таким пациенткам показано постоянное наблюдение у гинеколога. Важно исключить все провоцирующие факторы — стрессы, физическое переутомление. Для девочек-подростков и молодых девушек особенно важно придерживаться сбалансированного по калориям и витаминам питания. Специфическая медикаментозная терапия назначается только специалистом по завершении комплексного обследования и выявления болезни, вызвавшей удлинение межменструального интервала.
Лечение олигоменореи
Современная гинекология располагает широким перечнем методов лечения олигоменореи. Тактика и последовательность лечебных действий выбирается в зависимости от диагностических результатов. Лечением олигоменореи обычно занимается гинеколог-эндокринолог. В лечении важную роль играет общеукрепляющая терапия, включающая нормализацию питания, прием витаминов, иммуностимуляцию, физиолечение, иглорефлексотерапию. Для активизации кровообращения в малом тазу назначаются специальный гинекологический массаж и гимнастические упражнения.
Медикаментозная терапия олигоменореи включает прием гормональных эстрогенсодержащих препаратов, стимулирующих процесс овуляции и нормализующих менструальный цикл (кломифен, начиная со 2 по 6 день менструального цикла). Так как при олигоменорее возможно развитие гиперплазии и карциномы эндометрия, необходим прием гормональных контрацептивов с тем, чтобы вызвать регулярные менструальные кровотечения. Кроме лечебного воздействия эти препараты оказывают контрацептивный эффект. Ряд состояний, вызывающих олигоменорею, требует хирургического вмешательства. При синдроме поликистозных яичников эффективно применение точечной диатермокоагуляции яичников (прижигания ткани яичников высокочастотным током через лапароскипический доступ), нормализующей овуляторный цикл.
Показателем излеченности олигоменореи является восстановление длительности менструальных кровотечений и снижение интервалов между ними менее 40 дней, наблюдаемые на протяжении одного года. В это время рекомендуется ведение менструального календаря и наблюдение у гинеколога каждые три месяца. Дальнейшая профилактика олигоменореи состоит в нормализации питания, физической активности, эмоциональных реакций, применении надежных, рекомендованных врачом методов контрацепции.
1. Гинекология: национальное руководство// под ред. Г. М. Савельевой, Г. Т. Сухих, В. Н. Серова, И. Б. Манухина, В. Е. Радзинского — 2017.
2. Гинекология от пубертата до постменопаузы: практическое руководство для врачей// под ред. Э.К. Айламазяна — 2007.
4. Менструальный цикл. Нарушения менструального цикла: учебно-методическое пособие// Т.Н. Захаренкова, Е.Л. Лашкевич, Е.А. Эйныш —2017.
Скудные месячные (гипоменорея) — это нарушение менструальной функции, при котором объем кровянистых выделений не превышает 50 мл. Расстройство может иметь физиологические причины или возникать после операций, травм, на фоне различных заболеваний — пороков развития, воспалительных болезней половой сферы, эндокринной патологии, опухолей головного мозга. Для определения причины скудных менструаций применяют гинекологический осмотр, УЗИ тазовых органов, эндоскопические и лабораторные методы. При физиологической гипоменорее лечение не назначают. В остальных случаях при выборе терапии учитывают происхождение симптома.
Общая характеристика
При скудных месячных появляются небольшие мажущие выделения. Реже они имеют вид темно-коричневых кровянистых капель. С защитой белья при таких менструациях хорошо справляются обычные ежедневные и даже ультратонкие прокладки. Зачастую длительность менструального периода сокращается до 1-2 дней (олигоменорея), а циклы удлиняются до 2-3 месяцев (опсоменорея) и даже дольше (спаниоменорея). Обычно такие менструации проходят без боли и ухудшения самочувствия.
Причины скудных месячных
В норме менструальный цикл реализуется и регулируется сложной системой, включающей как внутренние половые органы (матку, яичники), так и отделы головного мозга (гипофиз, гипоталамус, кору). При нарушениях на любом из этих уровней возможно укорочение продолжительности месячных, удлинение промежутков между ними, уменьшение количества менструальной крови. Причины подобных изменений бывают естественными (физиологическими) или патологическими, связанными с развитием болезней.
Пубертатный возраст
Для большинства подростков скудные кровянистые выделения при месячных — нормальное явление в период становления менструального цикла. Гипоменорея вызвана неритмичным производством эстрогенов и прогестерона — основных гормонов, регулирующих менструации. Как правило, после первых месячных (менархе), наступивших в 11-15 лет, следующие менструальные кровотечения начинаются через разные промежутки времени — от 25 до 56 дней. Их продолжительность и интенсивность изменяются от цикла к циклу, часто выделения остаются скудными, мажущими и длятся не дольше 2 дней.
Регулярный месячный цикл с обычным объемом кровопотери устанавливается за 1-2 года. Если скудные месячные сохраняются в течение 2-3 лет, межменструальный период длится дольше 5-6 недель, интервалы между отдельными кровотечениями отличаются более чем на 10 дней либо мажущие коричневые выделения появляются 2-4 раза в год, девочке-подростку необходимо посетить гинеколога-эндокринолога. Подобные нарушения могут свидетельствовать как о гормональных проблемах (адреногенитальном синдроме), так и о некоторых аномалиях развития (инфантилизме, гипоплазии матки).
Пременопауза
Период скудных темно-коричневых выделений, предшествующий полному прекращению месячных (менопаузе), обычно наступает после 40-45 лет и длится 1,5-2 года или несколько дольше. Если признаки гипоменореи появляются раньше, особенно до 35-40 лет, и сохраняются в нескольких циклах, необходимо срочно обратиться к гинекологу. В этих случаях важно вовремя диагностировать синдром истощения яичников, болезнь резистентных яичников, другие заболевания, способные спровоцировать патологический ранний климакс.
Лактация
У 80% женщин, вскармливающих ребенка грудью, менструальные выделения появляются через 6-10 недель после окончания лактационного периода. Первые 2-3 цикла отличаются нерегулярностью и скудностью выделений. В норме на 4-5-й месяц цикличность и объем месячных полностью восстанавливаются. У 20% кормящих мам менструации возобновляются при переходе на смешанное вскармливание с введением прикорма. Поскольку в это время секретируется пролактин, который стимулирует выработку молока и тормозит наступление месячных, выделения являются скудными и более редкими.

Гормональная контрацепция
Скудные менструальноподобные выделения при приеме КОК или использовании системы Мирена — абсолютная норма для большинства женщин. Такие месячные обычно наступают ритмично, длятся 3-5 суток, протекают практически безболезненно, количество теряемой крови не превышает 40-60 мл. У 30% пациенток в начале контрацепции или при неправильном подборе орального контрацептива возможны межменструальные коричневатые выделения. Обычно ситуация полностью нормализуется за 2-3 месяца. Визит к гинекологу необходим при более длительных нарушениях или полном исчезновении месячных.
Аборты и выскабливания матки
Травмы маточной стенки при частом искусственном прерывании беременности или диагностическом выскабливании слизистой способны спровоцировать формирование сращений в полости матки (синдром Ашермана). После очередной внутриматочной манипуляции пациентка замечает, что месячные стали скудными и резко болезненными, хотя их регулярность сохраняется. При прогрессировании слипчивого процесса менструации полностью прекращаются. В редких случаях патология развивается после одного осложненного аборта или выскабливания (например, удаления плаценты после родов).
Воспалительные заболевания ОМТ
Иногда скудные коричневатые выделения становятся следствием воспаления внутренних половых органов. В таких случаях еще до появления гипоменореи пациентку постоянно или периодически беспокоят ноющие боли в нижней части живота, вагинальные выделения (бели), зуд в области влагалища и вульвы, повышение температуры. Часто прослеживается связь со сменой полового партнера, перенесенным абортом, тяжелыми родами. С гипоменореей протекают:
- Воспалительные заболевания: хронические эндометриты, аднекситы.
- Туберкулезный процесс: туберкулез матки, маточных труб, яичников.
- Генитальные инфекции: гонорея, хламидиоз, уреаплазмоз и др.
Потеря веса
Интенсивные тренировки
Эмоциональные нагрузки и стрессы
Нарушения месячных в виде мажущих выделений и даже задержки цикла наблюдаются после тяжелых психотравм (внезапная смерть родных, развод, физическое насилие). У впечатлительных девочек-подростков и студенток расстройство менструальной функции может провоцироваться вступительными или выпускными экзаменами. Зачастую из-за тормозящих реакций на уровне головного мозга сразу после стрессовой ситуации выпадает 1-3 месячных цикла, затем в течение 1-2 месяцев возникают скудные выделения. По мере снижения остроты переживаний менструации восстанавливаются.
Редкие причины
- Хирургические вмешательства: резекция яичников при травмах и опухолях, удаление миоматозных узлов, постоперационная атрезия канала шейки матки.
- Нарушение секреторной функции яичников: последствия лучевой и химиотерапии злокачественных опухолей, поликистоз яичников.
- Заболевания головного мозга: опухоли гипоталамо-гипофизарной области, черепно-мозговые травмы.
- Эндокринные и обменные нарушения: гипотиреоз, синдром персистирующей галактореи, ожирение.
Обследование
Поскольку скудные месячные чаще встречаются при заболеваниях репродуктивной сферы, поиском причин расстройства обычно занимается специалист-гинеколог. В ходе комплексного обследования в первую очередь оценивается состояние матки, фаллопиевых труб, яичников, гормональный фон пациентки. Для быстрой постановки предварительного диагноза назначают:
- Гинекологический осмотр. С помощью влагалищных зеркал выявляют нарушения строения половых органов, изменения видимой части шейки матки, патологические вагинальные выделения. Осмотр на кресле дополняют бимануальным исследованием для оценки матки и придатков.
- Ультразвуковое исследование. В ходе УЗИ органов малого таза определяются размеры матки, яичников, обнаруживаются аномалии развития, признаки воспаления, опухолевые образования. Для уточнения диагноза по показаниям проводится фолликулометрия и цервикометрия.
- Инструментальный осмотр. Для детального изучения слизистой влагалища, цервикального канала, матки назначают кольпоскопию, цервикоскопию, гистероскопию. При наличии сомнительных участков рекомендована биопсия. Диагностическая лапароскопия выполняется при подозрении на поражение яичников.
- Лабораторные методы. Для исключения воспалительного процесса и выявления возбудителя показаны мазок на флору, посев с антибиотикограммой, серологические реакции (РИФ, ИФА, ПЦР). Информативны анализы на уровень эстрадиола, прогестерона, гормонов гипофиза (ФСГ, ЛГ, пролактина) и щитовидной железы.
Если роль гинекологической патологии в появлении скудных менструаций не установлена, в обязательном порядке исключается поражение головного мозга. С этой целью назначают консультацию невропатолога, осмотр глазного дна окулистом, рентгенографию черепа или прицельный снимок турецкого седла, МРТ гипофиза, электроэнцефалографию (ЭЭГ).

Симптоматическая терапия
При наличии скудных месячных, вызванных физиологическими причинами, лечение не требуется. При связи гипоменореи с особенностями образа жизни (неправильное питание, интенсивные тренировки, стрессы) для восстановления цикла в большинстве случаев достаточно отрегулировать рацион, снизить спортивные нагрузки, увеличить отдых. Полезен прием мультивитаминных комплексов, а при эмоциональных переживаниях — легких седативных фитопрепаратов. Остальным пациенткам лечение, особенно с использованием гормональных средств, назначается только после установления диагноза.
1. Гинекология: национальное руководство/ под ред. Савельевой Г.М., Сухих Г.Т., Серова В.Н., Манухина И.Б., Радзинского В.Е. — 2017.
2. Менструальный цикл. Нарушения менструального цикла: учебно-методическое пособие/ Захаренкова Т.Н., Лашкевич Е.Л., Эйныш Е.А. —2017.
4. Гинекология от пубертата до постменопаузы: практическое руководство для врачей/ под ред. Айламазяна Э.К. — 2007.
Кровянистые выделения из влагалища — это появление коричневого, буроватого или сукровичного отделяемого из половых путей женщины. Симптом сопровождается болями внизу живота, общей слабостью, иногда – лихорадкой. Кровянистое отделяемое в норме возникает в раннем послеродовом периоде, возможна связь с патологией беременности, воспалительными болезнями, новообразованиями, травмами гениталий. Для установления причины, вызвавшей кровянистые выделения, проводят УЗИ, гинекологический осмотр, кольпоскопию, анализы. Для прекращения подкравливания или кровотечения необходима терапия основного заболевания.
Причины кровянистых выделений из влагалища
Послеродовый период
После отделения плаценты матка представляет собой раневую поверхность, поэтому в норме наблюдаются кровянистые выделения. В первые дни после родов возможно обильное коричневое отделяемое из влагалища, родильницы вынуждены пользоваться специальными впитывающими прокладками, предназначенными для послеродового периода. Постепенно количество выделений уменьшается, они становятся сукровичными, а ко 2-3 неделе сменяются на бели. О длительных маточных кровотечениях, отделяемом с неприятным или зловонным запахом, прожилками гноя следует сообщить лечащему акушеру-гинекологу.
Воспаление половых органов
Частая причина необильных коричневых или цвета "мясных помоев" выделений — воспалительные заболевания различных отделов женской половой системы. Кровоточивость связана с эрозиями и деструктивными изменениями в эпителиальном слое, повреждениями мелких сосудов. Для этих болезней характерно сочетание бурого отделяемого с другими белями (мутными, слизистыми со специфическим запахом, гнойными). Кровянистые выделения начинаются на фоне болей внизу живота, повышения температуры тела. Симптом вызывают:
- Поражение матки: эндометрит, эрозии шейки, эндоцервицит.
- Воспаление придатков: сальпингит, оофорит, аднексит.
- Заболевания влагалища: кольпит (вагинит), вульвит.
Патологии беременности
Кровянистые влагалищные выделения — один из достоверных признаков начавшегося самопроизвольного аборта, позднего выкидыша. Появлению сукровичного отделяемого и крови предшествует дискомфорт над лобком, который постепенно сменяется тянущей, ноющей болью и отдает в крестец. Мажущие коричневатые, а затем сукровично-кровянистые выделения обычно сначала беспокоят периодически, затем при отсутствии лечения становятся постоянными и могут перейти в массивное кровотечение. Помимо абортов, спровоцировать выделение крови из гениталий могут:
- Внематочная беременность. Сначала женщины сообщают о мажущих коричневых выделениях, которые возникают на фоне прекращения менструаций и ноющей боли внизу живота. Прерывание трубной или шеечной беременности сопровождается массивным кровотечением со сгустками.
- Хорионкарцинома. Кровянистые выделения у 80% пациенток начинаются вскоре после родов. При инфицировании опухолевого узла отделяемое гнойное с примесями крови. Кровотечение на 3-5 неделю после выкидыша или медаборта характерно для плацентарного полипа.
- Родовые травмы. Выделение ярко-красной крови наблюдается при разрывах половых путей во время прохождения головки плода. Осложнение чаще встречается при стремительных родах или в случае клинически узкого таза. Массивная кровопотеря сопровождается шоком.
- Отслойка плаценты. С учетом давности отслоения кровь может иметь алый или темно-вишневый цвет. При этом женщина ощущает сильные боли в животе с иррадиацией в промежность. При тяжелой форме отслойки состояние может осложняться развитием матки Кувелера.

Травмы
Истечение ярко-алой крови из влагалища после падений или ушибов промежности обусловлено повреждениями и разрывами половых органов. Симптом сочетается с резкими болями в паху, затруднениями мочеиспускания, иногда обнаруживается кровь в моче. Кровянистые выделения бывают при травмах половых органов у девочек, связанных с бытовыми или спортивными повреждениями области паха. У девочек-подростков обильное кровотечение возникает при добровольных или насильственных действиях сексуального характера. Вагинальные кровотечения могут вызывать такие причины, как:
- Бурный половой акт. Незначительные кровянистые выделения наблюдается вследствие травматизации слизистой оболочки влагалища. Такие кровотечения недлительные, сопровождаются тянущими болями в промежности.
- Разрывы влагалища. Наблюдается кровотечение из половой щели, которое сочетается с отеком и цианозом кожи больших половых губ, резкими тазовыми болями. Массивная кровопотеря характерна для повреждения клитора.
- Перфорация матки. Сквозное повреждение органа, связанное с выскабливанием или криминальным абортом, вызывает обильные кровянистые вагинальные выделения ярко-красного цвета. Кровотечение развивается на фоне тяжелого общего состояния женщины, сильных болей в животе.
Прием оральных контрацептивов
У 30-40% женщин, принимающих гормональные контрацептивы, в течение первых 3-х месяцев после назначения противозачаточных наблюдаются скудные кровянистые выделения из влагалища, обычно не обладающие каким-либо запахом. Причины их появления связаны с адаптацией организма к поступлению гормонов извне, изменением синтеза собственных эстрогенов. Коричневатое отделяемое также отмечается при несоблюдении схемы приема таблеток. Обильное кровотечение указывает на атрофические процессы в матке из-за нарушений гормонального фона и требует немедленного визита к врачу.
Эндометриоз
Периодические мажущие коричневатые выделения, не обладающие запахом, встречаются у 50-60% пациенток с эндометриоидными разрастаниями. Кровотечение из влагалища возникает при гиперплазии ткани эндометрия, повреждении маточной шейки. Скудное кровянистое отделяемое появляется за пару дней до менструации, сопровождается интенсивными тазовыми болями, дискомфортом во время сексуальных отношений. При диффузном эндометриозе возможны обильные ярко-красные выделения. Для ретроцервикального эндометриоза характерно сочетание вагинальных и прямокишечных кровотечений.
Доброкачественные новообразования
Чаще всего о коричневом отделяемом без запаха сообщают пациентки с миомой матки. Для этого доброкачественного новообразования характерны обильные кровотечения в середине цикла, которые сочетаются с общими симптомами — болью внизу живота, слабостью, головокружениями. Кровянистое отделяемое, возникающее на фоне нарушений менструального цикла, характерно для атипической гиперплазии эндометрия. Мажущие коричневые выделения преимущественно после полового акта наблюдаются при полипах матки или цервикального канала. Скудные кровотечения бывают при кондиломах маточной шейки.
Злокачественные опухоли
Для онкологических заболеваний характерно обильное отделяемое коричневого цвета со зловонным запахом, в котором видны отдельные сгустки и фрагменты тканей. При раке вульвы и влагалища наблюдается триада симптомов: кровянистые выделения, периодические слизистые бели и боли в промежности. Для рака шейки матки типичны умеренные кровотечения, наблюдаемые после половых контактов, спринцевания, вагинального осмотра. Коричневые выделения также появляются при аденокарциноме и саркоме матки, герминогенных новообразованиях.
Редкие причины
- Осложненное течение генитальных инфекций: хламидиоза, гонореи, трихомониаза.
- Установка внутриматочных спиралей.
- Ятрогенные факторы: травматизация влагалищного эпителия или эндометрия при диагностических процедурах, последствия выскабливаний (РДВ).
- Экстренная контрацепция.
- Половой криз у новорожденных.
- Патология системы крови: тромбоцитопении, коагулопатии, вазопатии.
Диагностика
Выявлением причины развития кровянистых выделений из влагалища занимается врач-гинеколог. Женщине требуется комплексное обследование с применением физикальных и инструментальных методов. Диагностический поиск направлен на установление первопричины симптома, оценку общих нарушений в организме, вызванных кровопотерей. Наиболее информативными являются:
- Гинекологический осмотр. Изучение слизистой влагалища и маточной шейки с влагалищными зеркалами необходимо для выявления патологических изменений, эрозий, признаков воспалительных процессов или эндометриоза. Более ценными методами являются кольпоскопия, цервикоскопия и гистероскопия, позволяющие обнаружить микроскопические очаги изменения эпителия.
- Ультразвуковое исследование. С помощью УЗИ тазовых органов визуализируются матка, придатки, обнаруживаются объемные новообразования, признаки диффузного разрастания эндометрия, другие причины, вызывающие возникновение кровянистых выделений без запаха или с запахом. В затруднительных ситуациях, когда врач не может верифицировать диагноз, прибегают к диагностической лапароскопии.
- Визуализирующие методы. Визуализировать опухолевые разрастания можно путем контрастирования половых путей — гистеросальпингографии. Для уточнения диагноза и оценки степени инфильтративного роста новообразований используются современные методы исследования — КТ и МРТ органов малого таза.
- Биопсия. Выявление измененных участков ткани при инструментальной визуализации служит показанием к забору материала эндометрия, маточной шейки. При микроскопическом изучении клеток оценивается степень атипии, наличие патологических включений или признаков злокачественного роста. Также проводят иммунохимический анализ материалов, полученных в ходе биопсии.
- Диагностическое выскабливание. Тотальный соскоб слизистой оболочки матки и цервикального канала является более информативным методом, чем обычная биопсия, поскольку позволяет получить большее количество материала для гистологического анализа. Раздельное диагностические выскабливание (РДВ) назначается и с лечебной целью.
- Лабораторные исследования. Для уточнения причины сукровичных вагинальных выделений с неприятным запахом рекомендован анализ мазка влагалища на микрофлору и посев на питательные среды. Обязательно оценивают женский гормональный профиль. Общий и биохимические анализы крови позволяют уточнить степень постгеморрагической анемии и метаболических сдвигов.

Лечение
Помощь до постановки диагноза
Появление кровянистых выделений из влагалища, не связанных с инволюцией матки в послеродовом периоде или естественными менструальными кровотечениями, является показанием для немедленного обращения за медицинской помощью. Попытки самостоятельного лечения расстройства при помощи народных методов или медикаментозных средств часто приводят к тяжелым осложнениям со стороны половой сферы и других органов. Если коричневые выделения сопровождаются болью, нельзя применять анальгетики из группы НПВС, которые усиливают кровотечение.
Консервативная терапия
Врачебная тактика, прежде всего, зависит от степени кровопотери и причины образования красноватого или бурого отделяемого. При незначительных коричневых или сукровичных выделениях показана этиотропная терапия основной патологии, массивная кровопотеря требует применения специфических гемостатиков. Методы физиотерапии не рекомендованы. Для лечения пациенток с жалобами на кровянистые выделения влагалища используются:
- Коагулянты. Медикаменты предназначены для стимуляции образования тромбов и быстрой остановки кровотечения. Их назначают только при обильных кровотечениях под контролем показателей коагулограммы.
- Гормональные препараты. Кровянистые выделения, вызванные нарушениями секреции эстрогена яичниками, требуют специфической терапии. Применяются эстрогенные и прогестероновые средства.
- Противовоспалительныепрепараты. Уменьшают количество медиаторов воспаления. Эффективно снижают болевые ощущения, способствуют заживлению дефектов эпителия половых путей.
- Антибактериальные средства. Показаны при выделениях с зловонным запахом и выявлении признаков инфекции. В зависимости от причин применяются этиотропные медикаменты: антибиотики, антипротозойные, противогрибковые.
Хирургическое лечение
С целью остановки маточного кровотечения перевязывают основные питающие артерии, при неэффективности этого метода выполняется ампутация матки. Оперативные вмешательства проводятся при больших доброкачественных миомах для предупреждения малигнизации или профузных кровотечений. Метод выбора — вылущивание патологических образований с сохранением органа и восстановлением репродуктивной функции. При злокачественном поражении может потребоваться экстирпация матки с придатками, которая комбинируется с противоопухолевым лечением (лучевой терапией и химиотерапией).
1. Гинекология. Национальное руководство/ под ред. Савельевой Г.М., Сухих Г.Т., Серова В.Н., Радзинского В.Е., Манухина И.Б. — 2019.
2. Неотложные состояния в акушерстве и гинекологии. Учебное пособие/ под ред. Омарова С.-М.А. — 2016.
3. Дифференциальная диагностика в гинекологии: Симптом. Синдром. Диагноз/ Подзолкова Н.М., Глазкова О.Л. — 2009.
Автор: Созинова А.В., практикующий врач акушер-гинеколог. Стаж по специальности с 2001 года.
Редактор: Цельмер Н.Е., акушер-гинеколог, практический стаж с 2007 года, первая квалификационная категория.
Ноябрь, 2018.
Скудные менструации, или гипоменорея – это уменьшенное количество кровянистых выделений во время месячных (50 мл и менее). Гипоменорея относится к нарушениям менструального цикла и может быть симптомом многих заболеваний.
В норме менструальная кровопотеря составляет 50-150 мл, продолжительность - от 3 до 5 дней, менструальный цикл длится 21-35 дней, а сильные болевые ощущения отсутствуют.
Скудные месячные нередко сочетаются с олигоменореей (укорочение менструации - менее 3 дней), опсоменореей (редкие менструации, раз в 2-3 месяца) и спанеоменореей (2-3 раза в год).
Виды гипоменореи
Различают первичную и вторичную гипоменорею. О первичной гипоменорее говорят, когда месячные у юной девушки с самого первого прихода скудные и остаются такими даже спустя год.
О вторичной гипоменорее свидетельствует уменьшение менструальной кровопотери у зрелых женщин после периода нормальных месячных.
В регуляции менструального цикла участвует многофункциональная система: кора головного мозга – гипоталамус – гипофиз – яичники – матка. Любой сбой на каком-либо уровне приведет к расстройству менструального цикла, в том числе и к скудным менструациям. Гипоменорея может быть вызвана причинами как физиологического, так и патологического характера.
Физиологические причины скудных месячных:
- становление менструаций у подростков в течение года;
- пременопаузальный период;
- кормление грудью.
Все перечисленные факторы связаны с физиологическим дисбалансом половых гормонов в организме, то есть в подростковом возрасте еще не установилась оптимальная выработка эстрогенов и прогестерона, а в пременопаузальном происходит естественное истощение функции яичников. В период, когда менструации после родов восстановились, но женщина еще кормит ребенка грудью, гипоменорея может наблюдаться у нее в связи с повышенным содержанием пролактина в крови (гормон пролактин повышен при лактации).
Патологические причины скудных месячных:
1) влияющие на матку и на функциональный (менструирующий) слой эндометрия:
- аборты и выскабливания полости матки;
- воспалительные заболевания матки и придатков;
- туберкулез органов половой сферы;
- операции на матке (удаление миоматозных узлов, частичное удаление матки, кесарево сечение);
- заболевания, передающиеся половым путем;
2) нарушающие выработку половых гормонов в яичниках:
- травмы и операции на органах малого таза (например, удаление части яичника с кистой);
- эндокринные заболевания, в том числе и СПКЯ и ожирение;
- аутоиммунные заболевания;
- инфантилизм половых органов и пороки развития;
- профессиональные вредности (радиация, химические вещества);
3) приводящие к дисбалансу половых гормонов, выделяющихся в гипофизарно-гипоталамической системе (головном мозге):
- интоксикация и отравления;
- резкая и значительная потеря веса (анорексия, диеты, чрезмерные физические нагрузки);
- недостаток витаминов, малокровие;
- психические травмы, постоянные стрессы, депрессии;
- опухоли и травмы головного мозга;
- аутоиммунные заболевания;
- влияние гормональной контрацепции;
- большие кровотечения при травматичных родах;
- неправильная работа других эндокринных органов.
Основным симптомом гипоменореи являются небольшие, мажущие или в виде капель кровянистые выделения темно-коричневого цвета.
Скудные месячные могут сопровождаться еще и укорочением длительности, то есть их продолжительность может быть не более 2 дней. В совокупности это называется гипоменструальным синдромом.
Субфебрилитет (длительно сохраняющаяся незначительно повышенная температура тела до 37-37,5 градусов) может говорить о связи скудности месячных с текущим инфекционным процессом у женщины.
Если же причина скудных или редких менструаций связана с нарушениями выделения гормонов яичниками или гипофизом, гипоталамусом, щитовидной железой, то женщина может наблюдать у себя признаки преждевременного старения кожи, сухость и зуд во влагалище, снижение сексуального влечения, раздражительность, плаксивость, склонность к депрессии.
Признаками неправильной работы щитовидной железы и гипоталамуса (в головном мозге) могут быть увеличение веса у женщины одновременно с появлением скудных месячных, появление молочных выделений из сосков, тусклого цвета лица, одутловатости, сонливости, апатии.
Синехии (сращения, спайки) в полости матки
Женщины жалуются, что до аборта или выскабливания имели регулярный менструальный цикл, теперь менструации скудные, обычно резко болезненные. В некоторых случаях менструации могут прекратиться совсем, а в полости матки и в цервикальном канале будет прогрессировать слипчивый процесс.
Половые гормоны в данном случае вырабатываются неповрежденными яичниками, и при исследовании уровня половых гормонов в крови будет определяться их соответствие норме.
На УЗИ в полости матки описывают спайки и сращения между стенками, полость матки узкая, слизистый слой эндометрия недостаточный по высоте. В условиях слипчивого и воспалительного процесса эндометрий не способен менструировать и принять оплодотворенную яйцеклетку. Поэтому, помимо гипоменореи, у женщины диагностируется бесплодие или привычное невынашивание.
Сращения (атрезия) цервикального канала шейки матки
Такое состояние наблюдается после операций на шейке матки, при которых травмируется стенка цервикального канала. Например, после удаления влагалищной части шейки матки по поводу начальной стадии рака (ампутация шейки по Штурмдорфу), после диатермоэксцизии шейки матки по поводу дисплазии.
После травмы и воспаления в стенке шейки матки также развивается слипчивый процесс, отток менструальной крови затрудняется.
СПКЯ: синдром поликистозных яичников
Для пациенток с СПКЯ очень характерны олигоменорея и опсоменорея. Иногда женщины обращаются с жалобами на редкие (до 1 раза в 2-6 месяцев) менструации.
При внешнем осмотре иногда можно заметить признаки избытка андрогенов: угревую супь на коже, усиленный рост жестких волос на лице и теле, сальность желез, отложение жира на животе и плечевом поясе (по мужскому типу). Такие симптомы наблюдаются не у всех пациенток, а только у тех, чей уровень тестостерона в крови повышен значительно.
Из-за отсутствия овуляции и нормального развития эндометрия у таких женщин возникают трудности с наступлением беременности. Если беременность наступает, то гиперандрогения (избыток мужских гормонов) может вызвать потерю в раннем сроке.
Гиперандрогения может быть и при патологии коры надпочечников. Узнать причину гиперандрогении (яичниковая или надпочечниковая) можно по анализу гормонального фона крови.
Гиперпролактинемия
При увеличении в крови гормона пролактина происходит дисбаланс между количеством эстрогенов и андрогенов, торможение выработки половых гормонов, нарушение чувствительности к инсулину, нарушается обмен липидов.
Кроме скудности или прекращения менструации женщина замечает общее апатичное вялое состояние, сонливость, утомляемость, одутловатость лица, молочные выделения из груди, выпадение волос, тусклый цвет кожи и лица, повышение веса. В анализах крови фиксируются повышения уровня пролактина. Часто гиперпролактинемия сопутствует нарушению функции щитовидной железы. У таких пациенток тоже возникают проблемы с зачатием и вынашиванием ребенка.
Воспалительные заболевания органов малого таза: хронический эндометрит, аднексит, туберкулез органов половой сферы и другие инфекции половых путей
Воспалительные процессы половой системы могут протекать с выраженными симптомами, а могут пройти практически без проявлений. Например, при генитальном герпесе женщина может помнить только об эпизоде герпетического высыпания в области вульвы, а на самом деле в малом тазу может бессимптомно развиваться спаечный процесс в маточных трубах и хронический эндометрит в функциональном слое эндометрия.
Туберкулез органов половой сферы
Туберкулез мочеполового тракта очень трудно заподозрить и установить. Характерные признаки туберкулезного инфицирования:
- постоянная субфебрильная - до 38°C - температура,
- нарушения психики (раздражительность, нервозность, плаксивость),
- сниженный аппетит,
- хронический аднексит или эндометрит, не поддающиеся лечению.
Хронический эндометрит
Постоянные или периодические боли внизу живота, повышение температуры в период обострения, менструальные выделения с неприятным запахом.
Хронический аднексит
Периодические ноющие боли в паховых областях, повышенная температура при обострении, тяжистость и спайки в области придатков, которые определяются во время гинекологического осмотра, бесплодие.
Заболевания, передающиеся половым путем
К ЗППП относятся:
Чаще они протекают бессимптомно или с незначительными жалобами (выделения из половых путей с неприятным запахом, зуд и жжение в промежности, боли при половом акте, признаки хронического эндометрита и/или аднексита).
При воспалительных заболеваниях органов малого таза обычно всегда можно выявить связь с провокационным фактором: со сменой полового партнера, с возникновением активного воспаления после аборта или другой манипуляции на матке, с переохлаждением.
Синдром истощения яичников и синдром резистентных яичников
В этом случае матка и эндометрий остаются здоровыми, но для нормальной менструальной реакции не хватает половых гормонов. Нарушение выработки половых гормонов происходит на уровне яичников. В организме женщины при этих заболеваниях наступает преждевременный климакс в молодом возрасте (в 35-40 и меньше 35 лет).
При синдроме истощения яичников (СИЯ) гормонопродуцирующая ткань в них замещается соединительной тканью. Это происходит иногда из-за наследственных факторов, иногда после воспаления в яичниках, после токсического действия на организм. Женщина, которая ранее менструировала и, возможно, даже успела родить, отмечает, что ее менструации становятся все скуднее и скуднее, а потом постепенно прекращаются вовсе. При осмотре у гинеколога матка и яичники уменьшены в размерах. В яичниках на УЗИ совсем не визуализируются фолликулы. Анализ антимюллерова гормона в крови пациентки может показывать, что в яичниках совсем не осталось запаса фолликулов и яйцеклеток.
При синдроме резистентных яичников (СРЯ) у молодой женщины также постепенно становятся скудными и прекращаются менструации из-за отсутствия в крови достаточного количества половых гормонов. При этом заболевании ткань яичника сохраняет положенное число фолликулов и яйцеклеток, не замещается соединительной.
Здесь причиной болезни является сбой регуляции со стороны головного мозга. Яичник становится не чувствительным к стимуляции гормонами свыше (из гипофиза-гипоталамуса). Организм сигнализирует, что в крови дефицит эстрогенов, но яичники остаются не чувствительными к ФСГ (фолликулостимулирующему гормону) и ЛГ (лютеинизирующему гормону).
В клинике также наблюдаются скудные месячные с постепенным их полным отсутствием и отсутствие возможности зачать. Отличие СРЯ от СИЯ: при резистентности яичников в них остаются фолликулы, симптомы менопаузы клинически выражены меньше.
С целью выяснить причину скудных месячных пациентка идет на прием к гинекологу. Что может увидеть и предположить гинеколог на первом приеме:
После беседы и осмотра пациентки врач уже может примерно предполагать, что причина скудных месячных в матке, или в яичниках, или нужно исключать дисфункцию других органов.
Какие обследования может назначить гинеколог:
Анализы крови для определения гормонального статуса: эстрогены, прогестерон, тестостерон, пролактин, гормоны надпочечников и щитовидной железы, ФСГ и ЛГ, и прочие.
Тесты на наличие овуляции в цикле. Это может быть старый метод измерения базальной температуры: ежедневно по утрам измеряется температура тела в прямой кишке, показатели заносятся в график; при случившейся овуляции базальная температура повышается, что отражается на графике. Метод требует времени и самоконтроля, но здесь нет денежных затрат. При отслеживании наличия овуляции в яичнике с помощью проведенных несколько раз подряд УЗИ (наблюдаем за растущим и лопнувшим фолликулом) и тестов мочи на овуляцию женщина не испытает трудностей ежедневного измерения базальной температуры в прямой кишке, но потратится финансово на тесты и УЗИ.
Антимюллеров гормон – говорит о запасе фолликулов и яйцеклеток в яичниках и о перспективе пациентки на деторождение и возобновление менструаций. При преждевременном климаксе он практически равен нулю.
Сахар крови и тест толерантности к глюкозе со 100г глюкозы (при нарушениях чуствительности к инсулину).
Посещение фтизиатра (по показаниям, если есть подозрение на туберкулез половых органов).
Анализы мазков и ПЦР-диагностика на заболевания, передающиеся половым путем.
Мазок с шейки матки на онкоцитологию.
Рентгенография турецкого седла и осмотр окулиста (для исключения опухоли гипофиза);
Консультация эндокринолога, УЗИ щитовидной железы и УЗИ надпочечников для исключения гормонпродуцирующих опухолей в этих органах.
Пробы с введением эстрогенов, прогестерона, ФСГ и ЛГ извне (врач назначает пациентке определенный препарат по схеме и наблюдает, появляются ли менструалоподобная реакция в ответ на его введение или отмену). С их помощью врач определяет, какого гормона не хватает и здорова ли матка (может ли вообще менструировать).
Гистероскопия и биопсия эндометрия. Это уже инвазивные методы обследования (мини-операция). При гистероскопии полость матки и шейки матки осматриваются изнутри видеокамерой. Можно увидеть и рассечь внутриматочные спайки, диагностировать непроходимость маточных труб в начальных отделах, сделать соскоб эндометрия на анализ (по результату соскоба морфологи могут описать недостаточность гормонов, хронический эндометрит) и др.
Лапароскопию с осмотром и биопсией яичников иногда назначают женщинам, которые обследуются по поводу скудных или отсутствующих менструаций и бесплодия, перед проведением ЭКО. Во время лапароскопии по поводу бесплодия можно выявить признаки туберкулезного и другого инфекционного поражения малого таза.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение гипоменореи зависит от причины, которая ее вызвала.
Если в возникновении скудных месячных причинными факторами явились гинекологические заболевания, то терапию осуществляет гинеколог. В случае туберкулезной инфекции лечение проводится врачом-фтизиатром. При эндокринных патологиях лечением занимается эндокринолог, при расстройствах психики рекомендуется совместное курирование больной гинекологом и психологом, по показаниям - психиатром.
Лечение гипоменореи продолжается не один месяц.
Рассечение внутриматочных синехий, сращения канала шейки матки и опорожнение гематометры производят путем гистероскопии или гистерорезектоскопии под наркозом. После хирургического этапа рассечения спаек обязательно следует этап гормональной терапии. Назначаются обычно комбинация из эстрогенов и гестагенов (не КОК). На фоне заместительной гормональной терапии нужно добиться роста нормального эндометрия.
При СПКЯ в схеме лечения присутствуют снижение веса, прием препаратов, улучшающих чувствительность к инсулину, коррекция гиперандрогении, оперативное пособие (выполнение насечек на яичниках, делающих возможным выход и овуляцию яйцеклеток). Оперативное лечение проводится при бесплодии и желании пациентки зачать.
Заместительная терапия половыми гормонами проводится и при синдроме истощенных яичников и резистентных яичников. Без введения гормональных препаратов извне в организме женщины будет развиваться преждевременный климакс.
При хроническом аднексите и эндометрите назначаются антибиотики и противовоспалительные препараты, рассасывающая терапия и физиолечение. При хроническом эндометрите обычно всегда присутствует недостаточность эндометрия. Для того чтобы в дальнейшем женщина могла менструировать и вынашивать ребенка, после противовоспалительной терапии назначается реабилитация. Цель ее - улучшить кровоток в малом тазу, восстановить функциональный слой матки, предотвратить склеротические изменения в яичниках после воспаления. Женщине рекомендовано лазерное очищение крови, озонотерапия, стимуляция роста эндометрия с помощью применения гормональных препаратов и препаратов стволовых клеток.
При избытке или недостатке веса проводится его коррекция, назначаются витамины по фазам менструального цикла.
Не диагностированные вовремя и не пролеченные заболевания, при которых появляются скудные месячные, могут привести к следующим осложнениям:
Прогноз на восстановление менструаций до регулярных и умеренных в большинстве случаев благоприятный если лечение проведено своевременно и в полном объеме.
После коррекции отклонений при дисбалансе гормонов (половых, пролактина, щитовидной железы) может восстановиться как нормальный цикл, так и детородная функция. После оперативного и комплексного лечения при СПКЯ женщины зачинают самостоятельно и с помощью ЭКО.
Даже при полном отсутствии выделения половых гормонов при синдроме истощенных и резистентных яичников их можно заместить извне с помощью препаратов. Менструация будет приходить в срок, циклично. Купируются симптомы дефицита эстрогенов. Заместительная гормональная терапия проводится длительно, с момента постановки диагноза до возраста обычной постменопаузы. Но прогноз зачать самостоятельно в данном случае будет неблагоприятным.
После обследования выясняют, остался ли в яичниках запас яйцеклеток. От этого зависит, можно ли провести ЭКО с яйцеклеткой женщины. В большинстве случаев деторождение при СИЯ и СРЯ становится возможным только с помощью ЭКО с яйцеклеткой донора.
После рассечения внутриматочных сращений требуется длительное лечение, прогноз на вынашивание беременности в редких случаях благоприятный (при не запущенном процессе).
Читайте также:

