Какая температура у ребенка при бактериальной инфекции
Обновлено: 19.04.2024
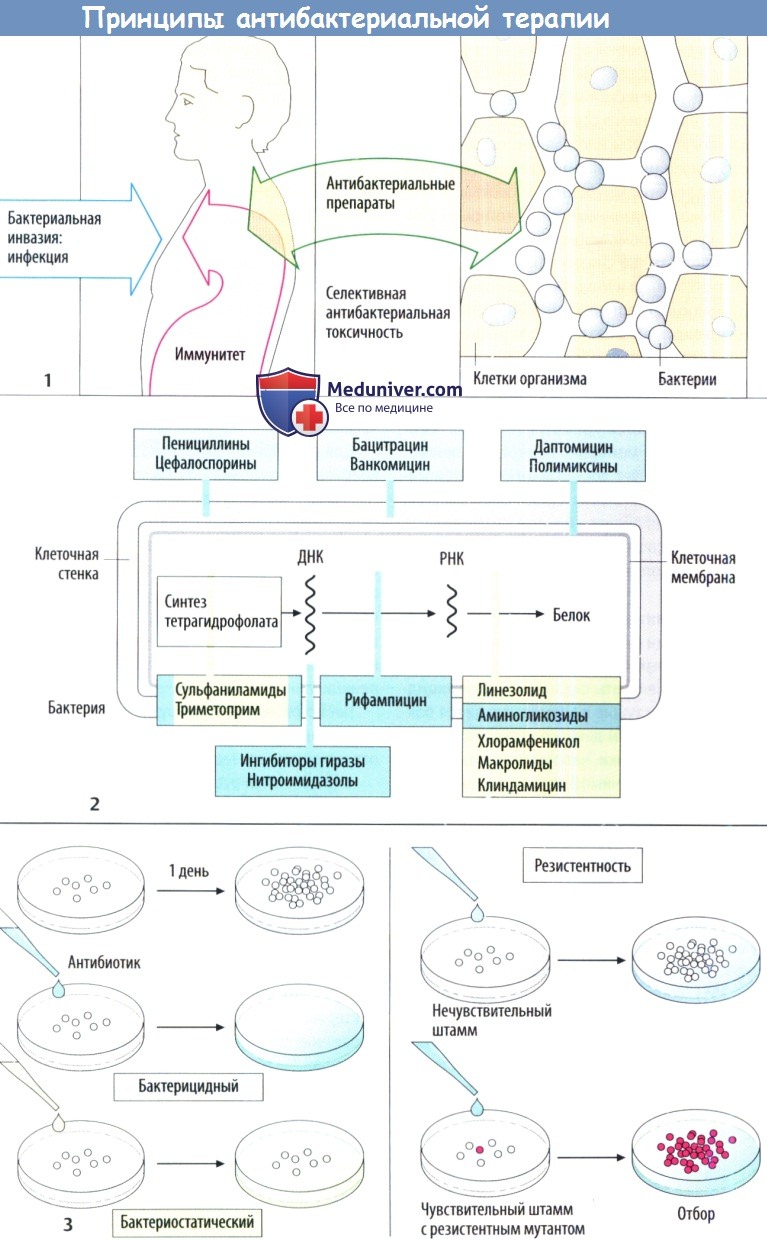
Принципы лечения бактериальной инфекции
Бактериальная инфекция развивается после преодоления бактериями кожных и слизистых барьеров и проникновения в ткани организма. Зачастую организм успешно справляется с возбудителями без внешних признаков заболевания за счет иммунного ответа. Тем не менее у некоторых возбудителей появилась сложная защитная система.
Несмотря на захват клетками хозяина в результате обычного фагоцитоза, они способны предотвратить слияние фагосомы с лизосомой и в результате избегают разрушения. Поскольку стенка защитной вакуоли проницаема для питательных веществ (аминокислоты, углеводы), бактерии растут и делятся до тех пор, пока не погибнет клетка, а выделяющиеся возбудители инфицируют новые клетки хозяина.
Данная тактика используется, например, видами Chlamydia и Salmonella, Mycobacterium tuberculosis, Legionella pneumophila, Toxoplasma gondii и Leishmania. Легко понять, что целенаправленная фармакотерапия особенно затруднена в этих случаях, т. к. препарату для достижения возбудителя необходимо пройти через клеточную мембрану и затем через мембрану вакуоли.
Если бактерии размножаются быстрее, чем защитные силы организма уничтожают их, развивается инфекционное заболеваниес признаками воспаления, например гнойная раневая инфекция и инфекция мочевых путей. Лечебными свойствами обладают вещества, которые повреждают бактерии, что останавливает их дальнейшее размножение без повреждения клеток организма хозяина.
Изолированное повреждение бактерий возможно в случае, когда вещество нарушает метаболизм бактериальных клеток, а не клеток организма хозяина. Таким свойством, очевидно, обладают ингибиторы синтеза клеточной стенки, т. к. в клетках человека или животных отсутствует такая стенка. Точки воздействия антибактериальных препаратов проиллюстрированы с помощью упрощенной схемы строения бактериальной клетки
Действие антибактериальных препаратов можно наблюдать in vitro. Бактерии размножаются в питательной среде в контролируемых условиях. Если среда содержит антибактериальный препарат, то можно ожидать два результата:
а) бактерии уничтожаются — бактерицидный эффект;
б) бактерии выживают, но не размножаются — бактериостатический эффект. Несмотря на то что в организме эффекты могут быть разными, различные классы разделяют по основному механизму действия.
N!B! Просьба раз и навсегда запомнить, что бактериоцидные антибиотики не сочетают с бактериостатическими, так как получается что антибиотики будут действовать на разные фазы роста бактерий - одни во время роста, другие после завершения роста! Можно сочетать только бактериостические с бактериостиатическими, а бактериоцидные с бактериоцидными.
Если антибактериальный препарат не влияет на рост бактерий, то это говорит о бактериальной резистентности. Она может быть вызвана наличием определенных метаболических особенностей, которые обусловливают нечувствительность к препарату у конкретного штамма бактерий (естественная резистентность). В зависимости то того, поражает ли препарат лишь несколько или множество типов бактерий выделяют антибиотики с узким (бензилпенициллин) или широким спектром (тетрациклин).
Штаммы бактерий с естественной чувствительностью могут трансформироваться под влиянием антибактериальных препаратов в резистентные штаммы (приобретенная резистентность) при случайном изменении гена (мутация). Под влиянием препарата чувствительные бактерии погибают, а мутировавшие продолжают размножаться. Чем чаще вводится один и тот же препарат, тем вероятнее появление резистентных штаммов (госпитальные штаммы с множественной резистентностью)!
Резистентность в некоторых случаях приобретается, когда ДНК, ответственная за нечувствительность (так называемые плазмиды резистентности), передается от других резистентных бактерий путем конъюгации или трансдукции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Величина лихорадки у детей при бактериальных заболеваниях
Общепризнано, что высокая лихорадка более характерна для бактериальных, чем вирусных инфекций. Todd пытался показать это на примере пневмонии. По данным McCarthy, у детей с рентгенологически подтвержденной пневмонией частота бактериальной этиологии заболевания значительно возрастала у больных с температурой 40°С и выше.
Glezen показал, что средняя температура тела у детей с вирусной пневмонией составила 38,6°С, а у детей с бактериальной пневмонией — 39,6 °С.
При обследовании детей, поступивших в палату неотложной терапии с температурой 40 °С и выше, Surpure установил, что частота менингита составила 1,4%, пневмонии — 19%, а общая частота подтвержденных или предполагаемых бактериальных инфекций (включая отит и фарингит) составила 68%.
По данным McCarthy, у лихорадящих детей в возрасте до 3 мес частота пневмонии составила 14% больных с температурой 40°С и выше и 7,5% больных с температурой ниже 40 °С. Менингит был диагностирован у 14% детей с температурой 40 °С и выше, но пи у одного из больных с температурой ниже 40 °С. В другой своей работе автор отмечает, что у детей с температурой 41,1 °С и выше менингит отмечается в 5 раз чаще, чем у больных с температуроей от 40,5 °С до 41 °С.
В одном из исследований было установлено, что у детей, больных дизентерией, лихорадка развивается чаще, чем у больных с вирусной диареей. Выраженная лихорадка у детей при инфекции мочевых путей статистически значимо связана с большей вероятностью наличия пиелонефрита или таких нарушений, как рефлюкс или почечная атрофия.
Конечно, общая концепция о том, что более высокая лихорадка свидетельствует о более тяжелом заболевании, имеет ограничения и многочисленные исследования. Нередко у больных с высокой лихорадкой нет серьезных заболеваний, и в то же время опасные или даже смертельные болезни могут сопровождаться умеренной лихорадкой или протекать без нее.
Например, при сердечной недостаточности, параличе, раке, астматическом статусе у детей часто наблюдается нормальная температура. В одной из работ было показано, что у детей средняя температура тела при перфоративном аппендиците составляла 38,3 °С, а при неперфоративном аппендиците — 38,4 °С.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ОРВИ у ЧДБ детей нередко характеризуются затяжным течением и присоединением осложнений в виде обострений хронических очагов бактериальной инфекции ЛОР-органов, респираторного и урогенитального тракта. В ряде случаев пациенты из группы ЧДБ нуждаются в помощи клинического иммунолога, поскольку имеют серьезные нарушения функционирования иммунной системы и интерферонового статуса. Таким пациентам, как правило, показана адекватная иммунодиагностика, исследование интерферонового статуса, микробиоценоза слизистых (ПЦР, бакпосевы) с последующим проведением интерфероно- и/или иммунотерапии, санации хронических очагов инфекции на фоне диагностического мониторинга.
Наиболее часто педиатрами для формирования групп детей ЧДБ используются возрастные критерии, предложенные Барановым А. А. и Альбицким В. Ю. (1986): на первом году жизни — 4 и более острых и обострений хронических заболеваний в год, на втором-третьем годах жизни — 6 и более ОРЗ в год, на четвертом году — 5 и более, на пятом-шестом годах — 4 и более, на седьмом году жизни и старше — 3 и более ОРЗ в течение года.
Именно с персистенцией вирусных и бактериальных антигенов, возникающей на фоне нарушений иммунитета и в то же время их усугубляющей, в последние годы связывают рецидивирующее течение респираторных заболеваний. Причем у 40–60% детей ОРЗ имеют вирусную природу. Среди вирусов ведущее место занимают риносинцитиальные (РС) вирусы, аденовирусы, риновирусы, вирусы гриппа и парагриппа. При неосложненном течении ОРЗ главенствующая роль отводится, как правило, моновирусной инфекции. Элиминация вирусных антигенов значительно затрудняется при частых рецидивах ОРЗ, особенно при наличии вторичной иммунной недостаточности. Так, вирусы гриппа, парагриппа, РС-вирусы, риновирусы, аденовирусы удается идентифицировать в течение продолжительного времени после острого периода болезни — от 2 недель до нескольких месяцев. От 10% до 30% ОРЗ у детей имеют бактериальное происхождение. Из бактериальных возбудителей, вызывающих острые заболевания органов дыхания, доминирующая роль принадлежит пневмококкам, гемофильной палочке. Однако развитие бактериального процесса может быть обусловлено и такими условно-патогенными микроорганизмами, как золотистый стафилококк, клебсиелла, представителями семейства кишечных палочек.
Особую настороженность вызывает возросшая частота заболеваний дыхательных путей, вызванных хламидиями, микоплазмами, уреаплазмами. Эти внутриклеточные паразиты способны к длительной персистенции в клетках эпителия респираторного тракта, особенно у иммунокомпрометированных детей, что и служит причиной инициации бронхообструктивного синдрома, а в дальнейшем формирования хронических воспалительных заболеваний легких, в том числе бронхиальной астмы.
Этиологическая значимость вирусно-бактериальных ассоциаций установлена в 25–30% острых заболеваний респираторного тракта. Клинически смешанная инфекция обусловливает неосложненное и осложненное течение ОРЗ. В случаях развития у детей острого воспалительного процесса нижних дыхательных путей смешанной этиологии вирусный компонент обычно предшествует бактериальному. Наслоение микробной инфекции нередко связывают с агрессией аутофлоры. При повторных ОРЗ, наряду с инфицированием новыми микроорганизмами, происходит активация латентной, персистирующей инфекции вирусного и бактериального генеза, что утяжеляет течение болезни, способствует хронизации процесса.
Ведущими отличительными признаками в клинической картине у ЧДБ детей являются: 1) резистентность (неотвечаемость) к традиционной терапии ОРЗ вирусной или бактериальной этиологии в соответствии с российскими формулярами; 2) проводимое традиционное лечение не предотвращает упорного рецидивирования (повтора) респираторных инфекций; 3) частота повторных инфекций превышает допустимый возрастной уровень и колеблется от 4–6–10 до 12–24 и более в год; 4) длительность ОРЗ превышает 7 дней и может колебаться от 8 до 14 и более дней; 5) ОРЗ вирусной этиологии провоцируют обострение хронических очагов бактериальной инфекции: хронического тонзиллита, хронических риносинуситов, хронического фаринготрахеита, хронического обструктивного бронхита и т. д.; 6) ОРЗ вирусной этиологии осложняется повторными пневмониями, резистентными к традиционной терапии.
Респираторные вирусы — облигатные внутриклеточные паразиты. Они различаются по своему строению и способам размножения. Одни из них вызывают острые инфекции и достаточно быстро элиминируются из организма хозяина, другие способны к персистенции.
К основным механизмам противовирусной защиты респираторного тракта относят: локальный иммунитет слизистых респираторного тракта (секреторный IgA, ИФН альфа, ИФН бета, провоспалительные цитокины, секретируемые эпителиальными клетками респираторного тракта), систему ИФН (ИФН альфа, ИФН бета, ИФН гамма), естественные киллерные клетки (CD3 + CD16 + CD56 + ), Т-клеточное звено иммунитета (CD3 + CD8 + ; CD3 + CD56 + ; CD8 + CD25 + ; CD3 + CD4 + ; CD8 + HLA-DR; CD4 + CD25 + ), гуморальные механизмы (нейтрализующие противовирусные антитела класса IgG). В настоящее время известно три основных типа ИФН: ИФН альфа, ИФН бета, ИФН гамма. В инфицированных вирусами клетках респираторного эпителия возрастает продукция ИФН альфа и ИФН бета. Эффекты ИФН альфа и ИФН бета: 1) активация противовирусных механизмов в неинфицированных клетках респираторного эпителия — протективный эффект, клетки приобретают невосприимчивость к вирусной инфекции; 2) активация генов с прямой противовирусной активностью. Антивирусные эффекты ИФН альфа и ИФН бета развиваются через несколько часов и длятся 1–2 дня.
Формирование иммунной системы и становление противовирусного иммунитета является результатом реализации генетической программы онтогенеза, для полноценного завершения которой необходима внешняя и внутренняя антигенная стимуляция. В этом аспекте неизбежные инфекции респираторного тракта у детей раннего возраста должны вести к иммунному тренингу организма. Склонность детей, особенно первых лет жизни, к ОРЗ отчасти обусловлена возрастными особенностями развития их ИС, в том числе и местного иммунитета. В свою очередь, слишком частые ОРЗ не могут негативно не влиять на становление ИС растущего организма, так, постоянная вирусно-бактериальная стимуляция ИС у детей ЧДБ ведет к возникновению нарушений ее функционирования, что сопровождается формированием стойкой иммунной недостаточности — вторичного иммунодефицита (ВИД). ВИД может быть представлен нарушениями как общего, так и местного иммунитета и носить комбинированный или изолированный характер.
В таблице приведена частота встречаемости нарушений различных механизмов противовирусного иммунитета у ЧДБ детей.
С целью повышения функциональной активности ИС, системы ИФН и ускорения восстановления их нарушенных функций, направленных на элиминацию вирусных и бактериальных антигенов, необходимо проведение заместительной и/или модулирующей иммунотерапии, восстанавливающей и модулирующей силу иммунного ответа, что должно обеспечить адекватный иммунный ответ на присутствие инфекционного патогена с последующей его элиминацией.
Тактика иммунотропной терапии при ВИД с синдромом вирусных и вирусно-бактериальных инфекций отличается тем, что в основе восстановления системы интерферонов и иммунной системы лежит базисная терапия отечественным рекомбинантным ИФН альфа-2 — Вифероном. Далее проводится необходимая иммунотерапия заместительного или модулирующего характера. При этом тактика иммунотерапии и, в первую очередь, ее длительность зависят от вида ВИД — острого или хронического. У детей ЧДБ, как правило, имеет место хронический или персистирующий ВИД, т. е. нарушения функционирования системы ИФН и иммунной системы существуют достаточно длительное время — от 6 месяцев до нескольких лет. Безусловно, при такой ситуации, в отличие от острых ВИД, когда иммунотерапия может занимать от 10 до 14 дней, проведение иммунотерапии в рамках программы иммунореабилитации детей ЧДБ занимает от 2,5–4,5 месяцев, в редких случаях до 2–3 лет.
Разработанная нами программа иммунореабилитации (Нестерова И. В., 1992) включает следующие положения:
Иммунотерапия, заместительного и модулирующего характера, органично включается в программы иммунореабилитации. К лекарственным препаратам, используемым для заместительной иммунотерапии, относятся внутривенные иммуноглобулины IgG и IgM обогащенные (Интраглобин и Пентаглобин), специфические иммуноглобулины против цитомегаловирусной инфекции (Цитотект), интерфероны (комплексный препарат рекомбинантного ИФН альфа-2 с антиоксидантами — Виферон в различных дозировках), тимические факторы (Тимоген, Тактивин).
С нашей точки зрения иммуномодулирующая терапия, используемая в лечении ЧДБ детей, должна иметь направленный характер: точкой приложения используемого иммуномодулирующего препарата должно являться то или иное поврежденное звено иммунной системы. При этом используется преимущественная направленность влияния(ний) иммуномодулятора. Так, для восстановления Т-клеточного звена предпочтительным является применение Тактивина, Тимогена, Имунофана, для восстановления гуморального звена, ЕКК, НГ Ликопида и Полиоксидония. Для восстановления системы ИФН — Виферона, который при определенных условиях обладает и иммуномодулирующими свойствами, направленными на восстановление Т-клеточного звена, системы нейтрофильных гранулоцитов. Для иммунопрофилактики и иммунотерапии бактериальных инфекций у детей ЧДБ может проводиться пролонгированная (в течение 5–6 месяцев) терапия топическими иммуномодуляторами — низкоиммуногенными вакцинами (ИРС 19, Имудон, Рибомунил, Бронхо-мунал и т. д.).
Интерферонотерапия с использованием Виферона обладает не только интерферонкорригирующей, иммуномодулирующей, но и противовирусной активностью и в большинстве случаев при возникновении ОРВИ может использоваться локально и системно, без синтетических противовирусных препаратов. Синтетические противовирусные препараты (Арбидол, Ремантадин) лучше использовать в остром периоде ОРВИ при среднетяжелом или тяжелом течении. При необходимости синтетические противовирусные препараты хорошо сочетаются с Вифероном. Хорошо известным фактом является повреждение клеточных мембран, наблюдаемое в ходе развития инфекционного процесса, что по данным В. В. Малиновской (1998) служит основной причиной снижения противовирусной активности интерферона. С целью восстановления взаимоотношений между антиокислительной активностью плазмы крови и перекисным окислением липидов в состав препарата Виферон введены токоферола ацетат и аскорбиновая кислота — антиоксиданты, являющиеся мембраностабилизирующими компонентами. В сочетании с ними противовирусная активность рекомбинантного ИФН альфа-2 возрастает в 10–14 раз, при этом отсутствуют побочные эффекты (повышение температуры тела, лихорадка, гриппоподобные явления, психогенная депрессия), возникающие при парентеральном введении препаратов других природных и рекомбинантных ИФН. Ректальное введение Виферона и комбинация с антиоксидантами, по-видимому, обеспечивают эти позитивные эффекты, также как и быструю высокую концентрацию и длительную циркуляцию в крови ИФН альфа-2. Следующим позитивным моментом является установленный факт: при применении Виферона в течение двух лет не выявлены антитела, нейтрализующие противовирусную активность рекомбинантного ИФН альфа-2. Особенности лекарственной формы Виферона — мазь, гель, ректальные суппозитории в различных дозах создают возможность проведения локальной и системной интерферонотерапии.
Нами разработаны основные принципы дифференцированной терапии Вифероном при вторичных ВИД с синдромом повторных ОРВИ, т. е. для детей ЧДБ (Нестерова И. В., 2003; 2005; 2007):
Ниже приведена разработанная нами ранее программа терапии Вифероном для детей ЧДБ с повторными ОРВИ:
- Местное: обработка ротоглотки и интраназальное использование Виферон-мази: от 2–3 до 4–7 раз в день в течение 2–2,5 месяцев, возможно в сочетании с антисептиками.
- Системное: ректальное введение свечей в возрастной дозе (Виферон 150 000 МЕ — детям до 7 лет, Виферон 500 000 МЕ — детям старше 7 лет) курсом общей продолжительностью 2–2,5 мес:
• базисный курс 1 свеча, 2 раза в день, ежедневно — 10 дней;
• далее 1 свеча, 2 раза в день, 3 раза в неделю — 2 недели;
• далее 1 свеча, 2 раза в день, 2 раза в неделю — 2 недели;
• далее 1 свеча, 1 раз в день, 2 раза в неделю — 2 недели;
• далее 1 свеча, 1 раз в день, 1 раз в неделю — 2 недели.
Общая продолжительность курса 2,5–3,5 месяца.
NB! При необходимости (значительное снижение уровней индуцированного ИФН альфа!) начальная доза Виферона может увеличиваться в 1,5–2 раза, а курс лечения продлеваться до достижения позитивного клинического эффекта.
Использование описанных выше подходов в лечении детей ЧДБ позволяет получать позитивные результаты, которые можно видеть при оценке клинической эффективности лечения: значительно снижается количество ОРВИ с 10–18 в году до 2–3 в году, сокращается число бактериальных осложнений в 4–6 раз, ускоряется выход в клиническую ремиссию в 6–8 раз, длительность ремиссии увеличивается в 8–10 раз, с 7–10 дней до 100–150 дней, повышается качество жизни детей. Положительные клинические эффекты сопровождаются позитивной динамикой со стороны системы ИФН и иммунной системы.
И. В. Нестерова, доктор медицинских наук, профессор
Учебно-научный медицинский центр Управления делами Президента РФ, Москва
Таблица
Дефекты противовирусного иммунитета у ЧДБ детей (частота встречаемости в %)

Если обратиться к статистике, то инфекции – самая частая причина обращения за медицинской помощью. Спровоцировать их могут различные патогены: вирусы, бактерии, грибки и др. Вирусы и бактерии могут стать причиной клинически схожих инфекций, но ситуации требуют разного лечения. Чем бактериальная и вирусная инфекция отличаются?
Основы микробиологии
Бактерии – одноклеточные микроорганизмы, поражающие разнообразием. Они имеют множество форм и особенностей, некоторые из них способны выживать в немыслимых условиях.
Человеческий микробиом насчитывает сотни видов бактерий и каждый выполняет определенные функции, например, сдерживают рост патогенных микроорганизмов, поддерживают обменные процессы и многое другое. Известно, что лишь 1% бактерий вызывают болезни.
Вирусы – еще меньше чем бактерии, для нормальной жизнедеятельности нуждаются в клетках хозяина, где они могут жить и развиваться. Некоторые вирусы могут уничтожать клетки, где они развиваются.
Способы передачи
В путях передачи инфекций много общего. Основной путь передачи — от человека к человеку при близком контакте, например, при поцелуях.
Контакт с биологическими жидкостями человека, например, во время полового акта, при кашле и чихании. Так передаются не только вирусные инфекции, например, ВИЧ, ОРВИ и новая коронавирусная инфекция, но и бактериальные. Некоторые вирусы и бактерии передаются при соприкосновении с зараженными поверхностями, где вирусы и бактерии живут в биологических средах. Еще один возможный путь передачи — при укусах животных и насекомых.
Клиническая картина
Вирусы и бактерии вызывают схожие болезни по симптомам: лихорадка, насморк, кашель, головная боль, слабость и снижение работоспособности. Но при детальном рассмотрении и изучении найдется и масса отличий, которые заметит только врач.
Вирусные инфекции распространены в большей степени, поэтому, при появлении симптомов, часто предполагают именно ее. Дифференцировать одно от другого помогают следующие отличия и критерии:
- Инкубационный период у вирусов более короткий, в сравнении с бактериями. Например, у бактериальных инфекций – симптомы появляются спустя 7-10-14 дней после заражения, а иногда и больше. Вирусные инфекции проявляются через 1-5 дней после заражения.
- Клиническая картина вирусных инфекций более четкая, все характерные симптомы проявляются буквально сразу или между их появлением короткий промежуток времени. Если говорить о бактериальной инфекции, то они развиваются медленнее, но с полным набором симптомов.
Вирусные инфекции могут поражать здорового человека, а вот бактериальные развиваются на фоне ослабленного иммунитета или же являются осложнением перенесенного заболевания.
Конечно, главное отличие – способы и методы специфического лечения. Антибиотики никак не действуют на вирусы, а противовирусные на бактерии.
Особенности диагностики
В медицине существует такое понятие, как дифференциальный диагноз – методы диагностики, которые помогут отличить одно заболевание от другого со схожей клинической картиной. Бактериальные и вирусные инфекции способны вызывать респираторные заболевания, и чтобы определить причину, проводят дифференциальный диагноз – анализ симптомов.
Например, выделения из носа при вирусных инфекциях жидкие, прозрачные, часто носят серозный характер. А вот при бактериальных – густые, могут иметь желтый или зеленый оттенок, что говорит о наличии гнойного процесса.
Естественной реакцией организма на проникновение вируса или бактерии является повышение температуры тела. При вирусной инфекции температура повышается резко и быстро,может держаться несколько дней. При бактериальной инфекции — постепенно и начало болезни сложно проследить.
При вирусных инфекциях сложно определить область поражения. Пациенты отмечают, что болит сразу все: горло, грудь, мышцы, голова. Однако при бактериальной инфекции легко определить область поражения: болит горло при ангине, боль в груди при бронхите, боль при мочеиспускании при циститах и др.
Длительность болезни также варьируется. Например, при вирусной инфекции улучшение наступает на 5-7 день болезни, а вот бактериальные инфекции протекают длительнее.
Особенности диагностики
В большинстве случаев, поставить предварительный диагноз удается на основе жалоб, внешнего и инструментального осмотра. Некоторые вирусные и бактериальные инфекции имеют весьма специфичные симптомы. При постановке диагноза учитывают еще и данные об эпидемиологической обстановке.
Но все же чаще при бактериальных инфекциях требуются дополнительные методы обследования, в том числе и лабораторные. В соответствии с этим, врач обязательно назначает следующие анализы:
- общий анализ крови;
- изучение слизи, выделяемой мокроты, других выделений и мазков;
- анализ мочи, стула;
- соскоб кожи;
- изучение спинномозговой жидкости при тяжелом течении болезни.
При бактериальных инфекциях такие исследования проводятся с целью определения вида возбудителя, а также его антибиотикочувствительности.
Особенности лечения
Вирусные и бактериальные инфекции – совершенно разные диагнозы, имеющие особенности клинического течения, а также лечения. И, в случае ошибки при назначении лечения, повышается вероятность осложнений, развития основного заболевания. Иногда это представляет угрозу для здоровья и жизни.
Лечение бактериальных инфекций
Антибиотики – группа лекарств, назначаемых исключительно при лечении бактериальных инфекций. Существует разные виды антибиотиков, которые направленно действуют на бактерии определенного класса или же широкого спектра. При формировании острых заболеваний с серьезным и быстрым течением могут назначаться антибиотики широкого спектра действия, а после, когда результаты по определению антибиотикочувствительности дадут результат, могут назначаться узкоспециализированные лекарства.
Неконтролируемый, необоснованный прием антибиотиков, когда пациент бросает их пить раньше срока, это может привести к формированию антибиотикоустойчивой флоры и в дальнейшем лечение окажется неэффективным.
Лечение вирусных инфекций
Для многих вирусных инфекций нет специфического лечения. Обычно разрабатывается симптоматическое, направленное на устранение симптомов, снижения температуры. Но все же лечение определяется конкретным вирусом и болезнью, которое он спровоцировал.
При вирусных инфекциях врач назначает противовирусные препараты, которые подавляют жизненный цикл некоторых вирусов.
Ну и главное, стоит помнить, что некоторые серьезные бактериальные и вирусные инфекции можно предотвратить при помощи вакцинации.
Читайте также:

