Какие антибиотики назначают детям при инфекции мочевыводящих путей
Обновлено: 24.04.2024
УС: Какими данными должны пользоваться урологи, сталкиваясь с инфекциями мочевыводящих путей (ИМП)?
Данные региональных и зарубежных исследований подтверждают нарастающую резиситентность E. coli и других грам- отрицательных уропатогенов к ампициллину триметоприму, фторхинолонам и цефалоспо- ринам, что должно быть учтено при лечении неосложненных ИМП.
Национальные рекомендации Антимикробная терапия и профилактика инфекций почек, мочевыводящих путей и мужских половых органов, переизданные в 2014 году, будут ежегодно пересматриваться. И в 2015 году мы планируем переиздать рекомендации с учетом новых данных по резистентности возбудителей, в том числе о распространенности продуцентов бета-лактамаз расширенного спектра.
УС: Есть ли какая-та интрига или особые ожидания в отношении обновленных рекомендаций?
ЛС: Никакой интриги не существует, экстраординарных данных нет. Единственное, что могу сказать, - нарастает резистентность к фторхинолонам, поэтому мы подтвердим, что применение этих препаратов должно быть ограничено, особенно у женщин с острыми циститами. Будет также подчеркнуто, что для больных рецидивирующими циститами, чтобы не усугублять проблему с резистентностью, необходимо делать выбор с учётом выделенного возбудителя; так же должно быть ограничено использование препаратов, способствующих распространению резистентных штаммов, в первую очередь - цефалоспоринов третьей генерации.
УС: Как часто урологи не знают, с каким возбудителем связано заболевание, насколько актуальна эта проблема для отечественных клиницистов?
ЛС: Такая проблема существует не только в России. У больных рецидивирующими инфекциями возбудители выделяются примерно в 50 % случаев, что вовсе не означает отсутствие инфекции. Во-первых, возбудитель может не расти на обычных питательных средах. Во-вторых, под маской циститов могут протекать абсолютно другие заболевания.
Хочу обратить внимание, что только в половине случаев при наличии одних и тех же симптомов, в т. ч. учащенного болезненного мочеиспускания, действительно выявляется цистит - у остальных же пациентов эти жалобы могут быть связаны с наличием других заболеваний, например, гиперактивного мочевого пузыря или интерстициального цистита.
Симптоматика, схожая с циститом, может быть связана с воспалительными гинекологическими заболеваниями, дисбиозом влагалища, ИППП, в том числе вирусными.
Так же необходимо помнить, что рецидивирующие ИМП предполагают наличие двух обострений в течение 6 мес или трех в течение года. Если у женщины больше обострений, это означает, что есть иная проблема, решить которую с помощью антибактериальной терапии невозможно.
В таком случае пациентка нуждается в тщательном обследовании для выявления истинной причины - стоит обратить внимание на гормональный фон и необходимость проведения заместительной терапии, количество остаточной мочи, вероятность наличия пролапса и так далее.
Я считаю, что проблема рецидивирующих циститов - это не столько вопрос выбора препарата, сколько адекватной диагностики.
ИМП у беременных: выбор эмпирической терапии в каждом триместре
В 2014 году опубликованы данные ретроспективного исследования по бактериальному профилю и противомикробной терапии среди беременных женщин (Unlu B.S., et al., Ginecol Pol.) В исследование было включено более 700 пациенток, которым в каждом из триместров потребовалась госпитализация в связи с ИМП.
E. coli оказалась наиболее распространенной бактерией, выделенной всего в 82,2 % случаев госпитализации. Следующим по распространенности оказались Klebsiella spp., выделенные в 11,2 % случаев. При анализе по подгруппам E. coli оказалась возбудителем ИМП в 86 %, 82,2 % и 79,5 % случаев госпитализации в каждом из триместров соответственно. Для Klebsiella spp. распространенность по триместрам составила 9 %, 11,6 % и 12,2 % соответственно.
Enterococcus spp. были изолированы как третий микробный агент, выделяемый в каждом триместре - всего в 5,7 % случаев госпитализации.
УС: Позволяет ли хорошая диагностика излечить рецидивирующие циститы?
ЛС: Нет, и это вторая сторона вопроса: задача уролога при рецидивирующих ИМП - увеличить безрецидивный период. Чаще всего мы назначаем антибиотики, что способствует росту резистентности возбудителей, провоцирует дисбактериоз и дисбиоз влагалища. Поэтому стоит вопрос о том, чтобы во время одного из эпизодов цистита применять не антибиотики, а препараты с другими механизмами действия. Но такая тактика справедлива только при рецидивирующей инфекции, при остром же цистите нам необходимо избавить пациентку от симптомов болезни, устранив возбудителя - т. е. никаких других вариантов, кроме адекватной антибактериальной терапии, применяться не должно.
УС: Какие препараты могут быть альтернативой антибиотикам во время одного из эпизодов рецидивирующего цистита?
ЛС: В 2010 году проведено исследование по изучению эффективности ципрофлоксацина в сравнении с нестероидным противовоспалительным препаратом - ибупрофеном. Оказалось, что на четвертый и седьмой день у женщин с обострением рецидивирующего цистита клиническая эффективность была аналогичной или даже несколько выше при применении нестероидного противовоспалительного препарата, то же было и на седьмой день. Поэтому во время одного из обострений мы можем использовать и этот препарат.
Международное сообщество считает, что мы имеем право начать лечение одного из обострений рецидивирующего цистита растительным препаратом Канефрон. Если в течение двух дней выраженность симптомов не уменьшается, то необходимо обсуждать вопрос о применении антибактериальной терапии.
УС: С какими биологическими особенностями возбудителя связана сложность лечения рецидивирующих ИМП?
ЛС: Уропатогенные штаммы E. coli очень часто образуют сообщество - биоплёнки, биофильмы. Ранее считалось, что биоплёнки формируются только на инородных телах - камнях в мочевых путях, катетерах, дренажах и т. д. Теперь мы знаем, что эти ассоциации могут формироваться и на слизистых мочевых путей, особенно на фоне урогенитальных инфекций, когда нарушен защитный слой мочевого пузыря.
Часто мы не имеем эффекта от антибактериальной терапии именно из-за биопленок. Дело в том, что часть препаратов, применяемых для лечения рецидивирующих ИМП, действует только на планктонные формы бактерий, не проникая внутрь биоплёнок.
Это способствует рецидиву инфекций, так как периодически возбудитель выходит из этих сообществ, вызывая очередное обострение. Учитывая эти биологические особенности, предпочтение следует отдавать препаратам, обладающим проникающими способностями внутрь биоплёнок.
В настоящее время у нас есть информация о двух группах препаратов, способных воздействовать на возбудителя в сообществе, - это фторхинолоны и фосфомицина трометамол. Однако, как было отмечено выше, из-за высокой резистентности E. coli к фторхинолонам мы вынуждены ограничить их применение.
УС: Каковы первичные причины рецидивов?
УС: Какие приемы профилактики рецидивирующих инфекций рекомендованы научным сообществом и наиболее целесообразны?
ЛС: В составе комплексной терапии возможно применение эстрогенов, которые у определенной группы пациенток, в постменопаузе или при приеме гормональных контрацептивов, создают благоприятный фон для более эффективных методов лечения.
Возможно применение препаратов клюквы.
В отношении этого подхода проведено достаточно много исследований и имеется адекватная доказательная база. Однако эффективны препараты, содержащие необходимое количество активного вещества - проантоцианидина А (ПАЦ). Согласно рекомендациям EAU, для повседневной практики достаточно принимать препарат, содержащий 36 мг ПАЦ. Поэтому для комплексного лечения и профилактики ИМП можно принимать препарат Монурель (Замбон), в отношении которого доказано достоверное снижение адгезии возбудителей ИМП к эпителию мочевых путей.
Наибольшую доказательную базу имеют иммунологически активные препараты, в отечественной практике - Уро-Ваксом. Он повышает защитные свойства слизистых оболочек мочевых путей и хорошо переносится, примерно у половины пациентов снижает лейкоцитурию и бактериурию, являясь препаратом выбора для профилактики рецидивирующих циститов.
Другой подход, активно позиционируемый в Европе - это использование длительной низкодозной антибактериальной терапии, в отношении которой нет консенсуса. Длительное применение низкодозной антибактериальной терапии приводит к росту резистентности возбудителей, аллергическим реакциям, дисбактериозу и дисбиозу влагалища, и, что самое главное, после окончания указанной терапии примерно у половины больных в течение 3-4 мес возникают рецидивы заболевания.
УС: Каковы возможности применения фосфомицина трометамола как препарата с наибольшей активностью по отношению к E. coli?
ЛС: Использование фосфомицина трометамола, как и других препаратов при рецидивирующих инфекциях, рекомендовано полными курсовыми дозами - одна упаковка препарата (3 г) один раз в десять дней на протяжении трех месяцев. Эта рекомендация должна быть выполнена, если установлен диагноз рецидивирующий цистит, обострение; исключены ИППП и вирусные инфекции, как причина развития уретрита. После завершения трехмесячного курса мы должны начать противорецидивное лечение, в том числе патогенетическое лечение - внутрипузырные инстилляции для восстановления гликозаминогликанового слоя мочевого пузыря.
УС: Есть ли какие-то разногласия в отношении фосфомицина трометамола?
ЛС: Нет, по этому вопросу консенсус достигнут - доказательная база достаточная и рекомендация абсолютно обоснованна.
В 2014 году опубликован ряд работ, в которых подтверждена высокая эффективность фосфомицина в отношении наиболее распространенных уропатогенов и продуцентов бета-лактамаз расширенного спектра.
УС: Обострение рецидивирующего цистита наиболее вероятно при беременности. Какими должны быть действия врача?
ЛС: Действительно, каждая 10-я беременная страдает той или иной ИМП, в 20-40 % случаев развивается острый пиелонефрит во втором и третьем триместре. Эта проблема наиболее распространена среди женщин, столкнувшихся с ИМП до беременности и должным образом не подготовленных к ней.
При появлении клинических признаков ИМП у беременной женщины требуется антибактериальная терапия, так как нарушения уродинамики опасны не только для здоровья, но и для жизни матери и будущего ребёнка.
Перечисленные препараты безопасны, разрешены и могут применяться по показаниям, начиная со второго триместра беременности.
УС: Каковы ваши ожидания в наступающем году?
ЛС: У нас запланировано и проводится ряд научных работ и исследований, результаты которых, в том числе по проблеме лечения ИМП, подготовлены к публикации. Надеюсь, что благодаря активной научной и просветительской работе, со временем часть проблем, связанных с диагностикой и лечением ИМП, будет решена.
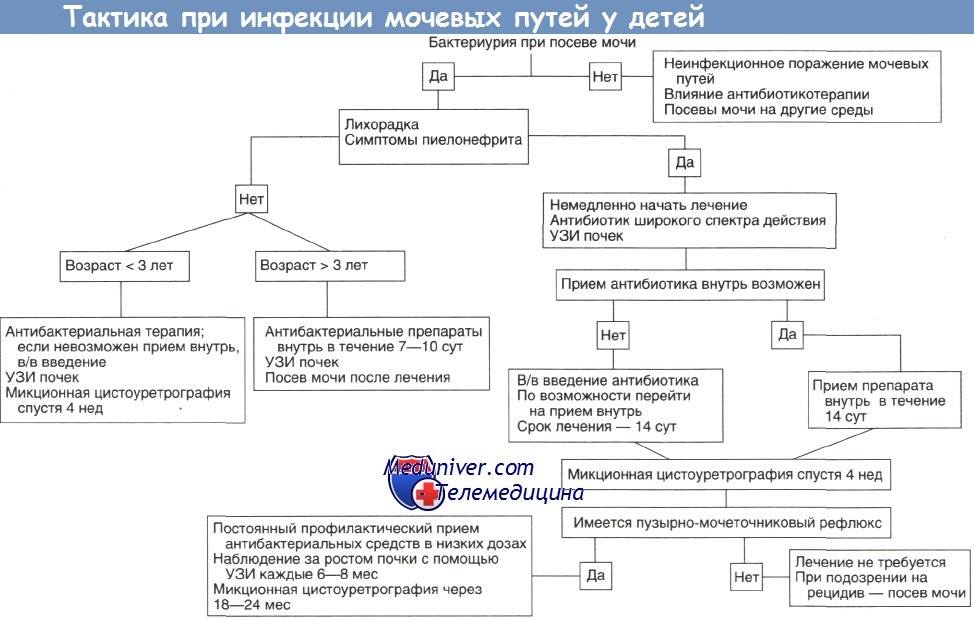
Лечение инфекции мочевых путей у детей - выбор антибиотика
Лечение инфекций мочевых путей начинается с их профилактики, которая сводится к выявлению и устранению предрасполагающих факторов; к сожалению, зачастую их обнаруживают только при обследовании по поводу уже имеющегося заболевания. При целенаправленном расспросе можно выявить запоры, нарушения мочеиспускания и т. д. Если ребенок с рецидивирующими инфекциями мочевых путей мало пьет и мочится всего дважды в сутки, то рекомендуют увеличить потребление жидкости.
Детей с повышенным риском пузырно-мочеточникового рефлюкса и инфекции мочевых путей (братьев и сестер детей с пузырно-мочеточниковым рефлюксом, детей грудного возраста с признаками расширения почечной лоханки при УЗИ в пренатальном периоде) следует без промедления обследовать. При наличии у них лихорадки неизвестного происхождения необходим посев мочи.
До получения результатов посева и определения чувствительности возбудителя антибиотикотерапию часто начинают эмпирически на основании клинической картины и изменений в общем анализе мочи. Еще до выбора препарата необходимо принять решение, каким будет путь введения — внутрь или парентерально. Так как многие антибиотики выводятся посредством клубочковой фильтрации и канальцевой секреции, в почках и моче достигаются очень высокие их концентрации.
Следовательно, в отсутствие рвоты прием препарата внутрь вполне приемлем даже в случаях высокой лихорадки, когда наиболее вероятно поражение почечной паренхимы. Из-за того что возбудитель и его чувствительность к антибиотику изначально не известны, парентеральный путь введения предпочтительнее у грудных детей, детей младшего возраста и при очень тяжелом течении инфекции.
Ранее большинство инфекций мочевых путей вызывалось заведомо чувствительными к амоксициллину или к триметоприму/сульфаметоксазолу штаммами Escherichia coli. В последнее время, по данным многих клиник, участились случаи устойчивости к этим препаратам, и эмпирическую антибиотикотерапию следует начинать с цефалоспоринов третьего поколения. В последующем лечение проводят с учетом результатов чувствительности возбудителя, но предпочтение все же по возможности отдается амоксициллину — он значительно дешевле и имеет более узкий спектр.
Оптимальная продолжительность лечения точно не определена. Данные исследований, посвященных коротким курсам антибиотикотерапии (например, прием антибиотика однократно или в течение 1—3 сут) у детей, противоречивы и неубедительны, и такой подход не рекомендуется. При неосложненном цистите достаточно 7—10 сут лечения, тогда как детям с пиелонефритом или подозрением на него показано лечение в течение 14 сут. Симптоматика на фоне антибактериальной терапии часто быстро исчезает, но может и сохраняться в течение нескольких суток. При сохранении симптоматики дольше 48 ч следует провести повторный посев мочи. Контрольный посев можно выполнить спустя 72 ч и более после завершения антибактериальной терапии.
Профилактическое лечение после инфекции мочевых путей у детей грудного возраста назначают, ориентируясь на результаты микционной цистоуретрографии. Постоянно его обычно проводят детям младшего возраста с пузырно-мочеточниковым рефлюксом, частичной обструкцией мочевых путей или нарушениями мочеиспускания. Профилактика позволяет также прервать порочный круг у детей с рецидивирующими инфекциями мочевых путей в отсутствие анатомических аномалий. Лучше всего назначать препараты, эффективность которых при профилактике инфекции мочевых путей доказана клиническими испытаниями: триметоприм/сульфаметоксазол, нитрофурантоин, сульфафуразол.
Все эти препараты не лишены недостатков: триметоприм/сульфаметоксазол противопоказан детям в возрасте до 2 мес, нитрофурантоин часто вызывает желудочно-кишечные нарушения, а сульфафуразол надо принимать 4 раза в сутки. В связи с этим детям в возрасте до нескольких месяцев часто назначают амоксициллин. Он хорошо переносится, но его эффективность не доказана, и возможна инфекция устойчивым к нему микроорганизмом. Продолжительность профилактического лечения подбирается индивидуально. Например, у ребенка с пузырно-мочеточниковым рефлюксом профилактику следует проводить в течение 1—2 лет минимум или до нормальной картины при микционной цистоуретрографии.
В некоторых случаях родители не соглашаются на проведение повторных микционных цистоуретрографии, и тогда профилактический прием антибиотика отменяют, но снова назначают его при рецидиве. У ребенка без пузырно-мочеточникового рефлюкса, но с рецидивирующей инфекцией мочевых путей желательно добиться ремиссии длительностью 4—6 мес, что также может быть достигнуто профилактическим назначением антибиотиков. При длительном лечении больные часто перестают соблюдать врачебные предписания, и поэтому очень важны постоянное наблюдение и проведение соответствующих бесед.
Пузырно-мочеточниковый рефлюкс успешно устраняется реимплантацией мочеточников (уретероцистонеостомией). Однако, по имеющимся данным, убедительного снижения как заболеваемости инфекциями мочевых путей, так и риска нефросклероза это не дает. Хирургическое лечение пузырно-мочеточникового рефлюкса показано при рефлюксе V степени и рецидивирующей на фоне профилактической антибактериальной терапии инфекции мочевых путей. Его проводят также детям старше 12 лет, страдающим стойким пузырно-мочеточниковым рефлюксом и рецидивами пиелонефрита, потому что самопроизвольно пузырно-мочеточниковый рефлюкс по достижении этого возраста проходит крайне редко. У девочек в последующем он может предрасполагать к развитию инфекции мочевых путей во время беременности.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Категории МКБ: Интерстициальный цистит (хронический) (N30.1), Инфекция мочевыводящих путей без установленной локализации (N39.0), Острый тубулоинтерстициальный нефрит (N10), Острый цистит (N30.0), Пионефроз (N13.6), Хронический тубулоинтерстициальный нефрит (N11)
Общая информация
Краткое описание
Союз педиатров России
Клинические рекомендации: Инфекция мочевыводящих путей у детей
N10/ N11/ N13.6/ N30.0/ N30.1/ N39.0
Бактериурия – присутствие бактерий в моче (более 105 колоний-образующих единиц (КОЕ) в 1 мл мочи), выделенной из мочевого пузыря.
Асимптоматической бактериурией называют бактериурию, обнаруженную при диспансерном или целенаправленном обследовании у ребенка без каких- либо жалоб и клинических симптомов заболевания мочевой системы.
Острый пиелонефрит – воспалительное заболевание почечной паренхимы и лоханки, возникшее вследствие бактериальной инфекции.
Хронический пиелонефрит – повреждение почек, проявляющееся фиброзом и деформацией чашечно-лоханочной системы, в результате повторных атак инфекции МВП. Как правило, возникает на фоне анатомических аномалий мочевыводящего тракта или обструкции.
Рефлюкс-нефропатия - фокальный или диффузный склероз почечной паренхимы, первопричиной которого является пузырно-мочеточниковый рефлюкс, приводящий к внутрипочечному рефлюксу, повторным атакам пиелонефрита и склерозированию почечной ткани.
Уросепсис - генерализованное неспецифическое инфекционное заболевание, развивающееся в результате проникновения из органов мочевой системы в кровеносное русло различных микроорганизмов и их токсинов.
Классификация
Этиология и патогенез
Среди возбудителей инфекций мочевыводящих путей у детей преобладает грам-отрицательная флора, при этом около 90% приходится на инфицирование бактериями Escherichia coli. Грамположительные микроорганизмы представлены, в основном, энтерококками и стафилококками (5-7%). Кроме того, выделяют внутрибольничные инфекции штаммами Klebsiella, Serratia и Pseudomonas spp. У новорождённых детей относительно частой причиной инфекций мочевыводящих путей являются стрептококки групп А и В. В последнее время отмечен рост выявления Staphylococcus saprophyticus, хотя его роль остается спорной.
В настоящее время более половины штаммов E. coli при ИМВП у детей приобрели устойчивость к амоксициллину, однако сохраняют умеренную чувствительность к амоксициллину/клавуланату.
Среди многочисленных факторов, обуславливающих развитие инфекции МВП, приоритетное значение имеют биологические свойства микроорганизмов, колонизирующих почечную ткань, и нарушения уродинамики (пузырно-мочеточниковый рефлюкс, обструктивная уропатия, нейрогенная дисфункция мочевого пузыря).
Наиболее частым путем распространения инфекции считается восходящий. Резервуаром уропатогенных бактерий являются прямая кишка, промежность, нижние отделы мочевыводящих путей.
Анатомические особенности женских мочевыводящих путей (короткая широкая уретра, близость аноректальной области) обуславливают большую частоту встречаемости и рецидивирования ИМВП у девочек и девушек.
При восходящем пути распространения инфекции МВП после преодоления бактериями везикоуретерального барьера происходит их быстрое размножение с выделением эндотоксинов. В ответ происходит активация местного иммунитета макроорганизма: активация макрофагов, лимфоцитов, клеток эндотелия, приводящая к выработке воспалительных цитокинов (ИЛ 1, ИЛ 2, ИЛ 6, фактора некроза опухоли), лизосомальных ферментов, медиаторов воспаления; происходит активация перекисного окисления липидов, что приводит к повреждению почечной ткани, в первую очередь, канальцев.
Гематогенный путь развития инфекции мочевых путей встречается редко, характерен преимущественно для периода новорожденности при развитии септицемии и у детей грудного возраста, особенно при наличии иммунных дефектов. Этот путь также встречается при инфицировании Actinomyces species, Brucella spp., Mycobacterium tuberculosis.
Эпидемиология
Распространенность ИМВП в детском возрасте составляет около 18 случаев на 1000 детского населения. Частота развития ИМВП зависит от возраста и пола, при этом чаще страдают дети первого года жизни. У детей грудного и раннего возраста ИМВП – самая частая тяжелая бактериальная инфекция, она наблюдаются у 10-15% госпитализируемых лихорадящих больных этого возраста. До 3-х месячного возраста ИМВП чаще встречается у мальчиков, в более старшем возрасте – у девочек. В младшем школьном возрасте: 7.8% у девочек и 1.6% у мальчиков. С возрастом после первого перенесенного эпизода ИМВП возрастает относительный риск развития рецидива.
Ключевые слова: инфекция мочевыводящих путей, цистит, пиелонефрит, дети, антибактериальная терапия, альтернативная терапия, фитотерапия, противорецидивная терапия, бактериурия, пузырно-мочеточниковый рефлюкс, лейкоцитурия, дисфункция мочевого пузыря, Канефрон® Н
Резюме. Рассмотрены методы диагностики, применяемые при рецидивирующем течении инфекции мочевыводящих путей. Представлены клинические примеры проведения комплексной противорецидивной терапии у пациентов с рецидивирующими инфекциями.
Для цитирования: Османов И.М., Захарова И.Н., Тамбиева Е.В. и др. Комплексная противорецидивная терапия инфекции мочевыводящих путей у детей. Практика педиатра 2021;(2):60-4.
Keywords: urinary tract infection, cystitis, pyelonephritis, children, antibacterial therapy, alternative therapy, herbal medicine, anti-relapse therapy, bacteriuria, vesicoureteral reflux, leukocyturia, bladder dysfunction, Canephron® N
Summary. A review of diagnostic methods for recurrent urinary tract infection is proposed. Clinical examples of patients receiving complex anti-relapse therapy are considered.
For citation: Osmanov I.M., Zakharova I.N., Tambieva E.V. et al. Complex anti-relapse therapy of urinary tract infection in children. Pediatrician's Practice 2021;(2):60-4. (In Russ.)
Актуальность
Микробно-воспалительные заболевания почек остаются актуальной для клиницистов проблемой в связи с высокой распространенностью и частым рецидивированием данного заболевания. В зависимости от региона Российской Федерации распространенность инфекций мочевыводящих путей (ИМП) колеблется от 5,6 до 27,5% [1]. Анализ данных мировой статистики показывает, что в развитых странах Западной Европы и США, так же как и в России, проблема ИМП актуальна уже с первых дней жизни ребенка [2]. По статистике значительное число больных с инфекцией мочевой системы составляют девочки, однако среди новорожденных данное заболевание в 4 раза чаще диагностируется у мальчиков. Клинические проявления ИМП разнообразны и зависят от возраста, пола ребенка, остроты воспалительного процесса, наличия и характера сопутствующей патологии. ИМП является собирательным понятием и объединяет в себе все инфекционно-воспалительные заболевания органов мочевой системы. Только после полноценного нефроурологического обследования и определения уровня поражения органов мочевой системы устанавливается более точный диагноз (абактериальная лейкоцитурия, цистит, пиелонефрит и т. д.).
Современные методы диагностики ИМП и адекватная терапия позволяют улучшить прогноз заболевания и снизить частоту хронизации процесса.
Рецидивирующий характер течения ИМП чаще наблюдается у детей, имеющих такие факторы риска, как пузырно-мочеточниковый рефлюкс (ПМР), гидронефроз и другие варианты аномалий развития мочевого тракта. Существенным фактором риска развития ИМП считается нейрогенная дисфункция мочевого пузыря, проявляющаяся нарушением уродинамики.
Некоторые биохимические маркеры воспаления, определяемые в образцах мочи, позволяют помочь установить диагноз ИМП. Нитриты являются продуктом разрушения нитратов в результате метаболизма бактерий, в частности грамотрицательных. При ИМП, вызванных грамположительными бактериями, этот тест может быть отрицательным [8]. Необходимо помнить, что тест на определение нитритов в моче имеет следующие ограничения:
- не все уропатогены восстанавливают нитраты до нитритов (например, P. aeruginosa, энтерококки);
- даже при наличии нитритпродуцирующих микроорганизмов результаты теста могут быть отрицательными из-за короткого времени нахождения мочи в мочевом пузыре при высоком диурезе и разведении мочи (например, у новорожденных). Тест обладает небольшой чувствительностью -всего 45-60%, но при этом характеризуется высокой специфичностью - 85-98% [9].
Комбинация тестов на определение уровня нитритов и эстеразы лейкоцитов повышает чувствительность и специфичность, однако сопряжена с риском получения ложноположительных результатов [10, 11, 12].
В общем анализе мочи нормальным является содержание лейкоцитов менее 5 в поле зрения. При невозможности исследования мочи в течение часа образцы мочи могут храниться в холодильнике, но не более 2 ч [13].
Определение С-реактивного белка мочи у детей с лихорадкой и бактериурией помогает провести дифференциальную диагностику между пиелонефритом и другими причинами бактериурии. Клинически значимым считается повышение этого показателя >0,1 мг/л.
Ультразвуковое исследование (УЗИ) органов мочевой системы - наиболее доступный неинвазивный метод обследования. По данным УЗИ можно обнаружить расширение и деформацию чашечно-лоханочной системы, асимметрию почек и неровность их контуров. УЗИ с выполнением импульсной доплерометрии позволяет оценить состояние внутрипочечного кровотока. УЗИ выявляет признаки острого ренального воспаления и сморщивания почки [14].
Сцинтиграфия. Динамическая сцинтиграфия оценивает функциональное состояние почек и почечный кровоток; статическая - с 99m Тс-DМSА позволяет выявить участки нефункционирующей паренхимы [10, 12, 17, 18]. Для того чтобы дифференцировать изменения в паренхиме при активно текущем пиелонефрите от истинных участков нефункционирующей паренхимы, статическую нефросцинтиграфию необходимо выполнить через 6 мес после стихания процесса. Воспаление влияет на захват 99m Tc-DMSA клетками проксимальных почечных канальцев, что интерпретируется как наличие очаговых дефектов накопления радиофармацевтического препарата в почечной паренхиме. По данным Ransley и Ridson, сканирование с 99m Tc-DMSA обладает 100%-ной специфичностью и 80%-ной чувствительностью при выявлении очагов склероза [18]. Сканирование с 99m Tc-DMSA может помочь в диагностике острого пиелонефрита. На 1-й неделе заболевания характерные изменения обнаруживаются приблизительно у 50-85% детей. Минимальные дефекты накопления в паренхиме, т. е. очаги незначительно сниженной функциональной активности почечной ткани, могут исчезать после проведения антимикробной терапии. Однако дефекты накопления, сохраняющиеся в течение 5 мес и более, следует считать очагами склероза [17, 19].
Цистоскопия выполняется при необходимости уточнения состояния слизистой мочевого пузыря, достоверности наличия удвоения почек и при наличии ПМР [20].
Успех в лечении любого заболевания, ИМП в частности, зависит от раннего установления его причины и понимания патогенетических механизмов развития заболевания. Предлагаемые в настоящее время схемы лечения предполагают длительное проведение противорецидивной терапии антибиотиками, уросептиками. В составе комплексной терапии также применяют физиотерапию, терапию с биологической обратной связью (БОС), интермиттирующую катетеризацию мочевого пузыря [21]. Трудности лечения любого бактериального процесса и уроренальной инфекции в частности связаны с прогрессивно нарастающей резистентностью к антибактериальным препаратам. При пиелонефрите выбор антибиотика должен основываться на тщательном бактериологическом исследовании мочи и определении чувствительности возбудителя с учетом локального микробиологического мониторинга.
Альтернативные методы лечения рецидивирующих ИМП
Клинические примеры
По результатам вышеприведенных клинических примеров была выявлена положительная роль фитотерапии в комплексном лечении и профилактике рецидивов ряда заболеваний органов мочевой системы, таких как кристаллурия, ИМП, пиелонефриты (в том числе на фоне аномалий строения органов мочевыделительной системы), цистит.
Помимо этого важно отметить, что включение в комплекс лечебных мероприятий фитопрепаратов уменьшает необходимость в длительном применении антимикробных средств (антибиотиков, уросептиков), что снижает вероятность формирования резистентности и отрицательного влияния на состав микробиоты (в том числе мочевыводящих путей) [26].
Литература
Читайте также:

