Какие антибиотики пить при кожных инфекциях
Обновлено: 18.04.2024
Как наилучшим образом вести пациента со стафилококковой инфекцией кожи? Как врач общей практики может диагностировать и лечить рожистое воспаление? Какое лечение эффективно при эритразме? B норме кожа человека заселена огромным
Как наилучшим образом вести пациента со стафилококковой инфекцией кожи?
Как врач общей практики может диагностировать и лечить рожистое воспаление?
Какое лечение эффективно при эритразме?
B норме кожа человека заселена огромным количеством бактерий, мирно сосуществующих на ее поверхности или в волосяных фолликулах.
Однако кожа обладает определенными свойствами, защищающими ее от инфицирования патогенами. К ним относятся плотный и сухой ороговевающий слой, практически непроницаемый для микроорганизмов, и клейкое межклеточное вещество — сложная смесь липидов, плотно соединяющая клетки мальпигиевого слоя и также защищающая кожу, закупоривая вход в волосяные фолликулы.
Другие факторы, останавливающие проникновение патогенных микроорганизмов, включают постоянное обновление клеток кожи, кислое значение pH, наличие иммуноглобулинов в составе пота и различные виды кожной флоры.
Кожные инфекции, как правило, развиваются только тогда, когда травма, избыточная гидратация или воспалительные заболевания кожи нарушают эти защитные свойства. Организмы, вызывающие кожные инфекции, могут быть частью постоянной кожной флоры или ближайших слизистых оболочек или происходить из внешних источников, таких как другой человек, окружающая среда или зараженные объекты.
Импетиго — наиболее поверхностная кожная инфекция, вызываемая S. aulreuls и S. pyogenes. Различают два основных клинических варианта: буллезное импетиго, считающееся стафилокковым заболеванием, и небуллезное импетиго, вызываемое S. aulreuls или S. pyogenes либо обоими организмами.
Заболевание встречается у детей гораздо чаще, чем у взрослых, развиваясь на открытых частях тела, лице и конечностях, в местах царапин, ссадин и укусов насекомых.
Вначале появляются красные пятна, которые превращаются в пузырьки и гнойнички, легко вскрывающиеся и образующие толстые, слипшиеся желтовато-коричневые чешуйки на эритематозном основании (см. рис. 1). Они часто многочисленны, могут вызывать зуд, но, как правило, безболезненны.
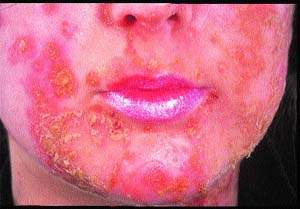 |
| Рисунок 1. Толстые желтые корки в основании эритемы и поверхностных эрозий у пациента со стрептококковым импетиго |
При буллезной форме могут развиваться большие пузырьки и волдыри диаметром 1-2 см. Они вскрываются медленнее и сохраняются в течение двух-трех дней. Возбудители, как правило, определяются культивированием, но в клинически очевидных случаях в этом нет необходимости.
Наиболее серьезным осложнением импетиго является постстрептококковый острый гломерулонефрит, общая заболеваемость которым в последние годы снизилась.
Буллезное импетиго обусловлено исключительно S. aulreuls, который выделяет токсин эксфолиатин, вызывающий расщепление межклеточного вещества в поверхностных слоях эпидермиса. Абсорбируясь в большом количестве в кровоток, этот токсин вызывает стафилококковый синдром обожженной кожи, который в 5% случаев заканчивается летально.
При инфекциях средней тяжести и локализованных формах используют местный антибиотик, например мупироцин или фузидовую кислоту, эффективно также местное применение неомицина и бацитрацина. Очень действенно использование ликацин-геля.
При тяжелых и распространенных формах назначают системный антибиотик. Обычно достаточно эритромицина или цефалоспорина первого поколения, например цефалексина.
Эктима относится к инфекциям, напоминающим импетиго, но затрагивающим более глубокие слои кожи. Она характеризуется формированием толстых слипшихся чешуек (см. рис. 2), покрывающих области изъязвлений кожи, которым предшествует образование гнойничков и пузырьков. Чаще всего поражаются ягодицы, бедра и ноги. Заболевание распространено в тропиках, где его развитию способствуют плохие гигиенические условия и недостаточное питание. Возбудителями могут быть S aulreuls или S pyogenes либо оба микроорганизма, но вызываемые ими изъязвления достигают дермы и заживают рубцеванием, что не свойственно импетиго. Лечение — системные антибиотики, воздействующие на S. aulreuls и S. pyogenes.
Поверхностный фолликулит, фурункулы и карбункулы. Фолликулит (воспаление эпителия волосяных фолликулов) — распространенное дерматологическое заболевание, не всегда первично только инфекционной природы. Физическая или химическая травма, а также связанное с профессиональным занятием воздействие продуктов смолы, применяемых также в лечебных целях, — все это вызывает фолликулит.
При проникновении стафилококков в более глубокие слои волосяных фолликулов воспаление захватывает дерму, вызывая образование фурункулов и карбункулов. Развивается воспалительный пузырек с гнойной головкой (фурункул) или инфекция охватывает несколько близлежащих волосяных фолликулов и образуется воспалительный конгломерат, из которого высвобождается гной (карбункул).
Фурункулы чаще всего встречаются на лице и ногах, а типичная локализация карбункулов — задняя часть шеи; как правило, они сопутствуют сахарному диабету. Крупные фурункулы и карбункулы вскрывают и дренируют, назначая пенициллиназо-устойчивый антибиотик.
Рецидивирующие стафилококковые инфекции кожи. Некоторые пациенты подвержены рецидивам стафилококковых инфекций кожи.
Предрасполагающими факторами здесь служат сахарный диабет, хроническая почечная недостаточность и некоторые иммуннодефицитные состояния, но у большинства пациентов перечисленные выше заболевания отсутствуют: вероятно, эти больные являются хроническими носителями стафилококков, и при мельчайшей травме кожи патогены вызывают инфекцию.
Рецидивы таких инфекций пытаются предотвратить различными способами: путем омывания кожи различными антисептиками, лечения других членов семьи антистафилококковыми антибиотиками и пролонгированной терапии другими местными или системными антибактериальными препаратами. Все эти методы направлены на уничтожение стафилококкового “шлейфа”.
К сожалению, эти меры, как правило, неспецифичны и малоэффективны, так как бактерии появляются вновь вскоре после отмены антимикробного препарата. Поэтому предпочтительнее длительное использование местных антисептиков.
Рожа и целлюлит — это острые, быстро распространяющиеся инфекции кожи и подлежащих тканей.
Отличительной чертой рожистого воспаления является четко очерченный, приподнятый край, отражающий вовлечение более поверхностных (дермальных) слоев (см. рис. 3). Однако целлюлит может располагаться поверхностно, а рожа глубже, так что во многих случаях эти два процесса сосуществуют и различить их практически невозможно.
Считается, что рожистое воспаление вызывается стрептококками, как правило, группы A и иногда — группами G и C. При целлюлите высевается либо только S. aulreuls, либо совместно со стрептококком. H. influlenzae типа b — важный этиологический фактор лицевого целлюлита у детей младше двух лет.
Рожа, в типичном случае поражающая лицо, — болезнь пожилых, развивающаяся без видимых причин или иногда после травмы лица.
Целлюлит поражает нижние конечности, в особенности область икр. Ему часто предшествует травма, язва или другое повреждение кожи, откуда и исходит инфекция.
Как и при рожистом воспалении, целлюлит может сопровождаться или предваряться лихорадкой и ознобом, но у многих пациентов температура не повышается, и они не выглядят серьезно больными.
Кожа красная, горячая и отечная, края воспаленного участка неровные, на поверхности могут развиваться пузырьки и волдыри (см. рис. 4). В редких случаях обнаруживается лимфангит и региональный лимфаденит.
Без лечения могут развиваться такие осложнения, как фасциит, миозит, подкожный абсцесс и септикопиемия. Периорбитальный целлюлит, вызванный обычно травмой, может осложняться тромбозом пещеристого синуса, формированием орбитального, субпериостального или церебрального абсцессов или менингитом.
Пациентов с этими состояниями необходимо госпитализировать.
Описанные здесь стафилококковые и стрептококковые пиодермии составляют большую часть кожных бактериальных инфекций. Нужно уметь различать инфекционные процессы, присущие трем клиническим ситуациям:
- инфекция не укладывается в рамки типичной клинической картины пиодермии или не поддается полностью стандартной терапии;
- организм пациента ослаблен и не может выдержать борьбу с инфекцией;
- в эпидемиологическом анамнезе есть возможность контакта с необычными кожными патогенными микроорганизмами.
- Инфекции, вызываемые резидентными коринебактериями
Для эритразмы характерны красно-коричневые шелушащиеся участки кожи, расположенные в паху, в подмышечных впадинах и межпальцевых промежутках (см. рис. 5).
Corynebacteriulm minultissimulm считается этиологическим фактором этого заболевания, протекающего бессимптомно и развивающегося, как правило, у диабетиков, тучных и пожилых людей, а также у тех, кто проживает в тропическом климате.
Благодаря тому что данные микроорганизмы продуцируют порфирины, в ультрафиолетовом свете лампы Вуда пораженные участки флюоресцируют от кораллово-розового до оранжево-красного оттенка, что подтверждает диагноз. Как правило, культивирования не требуется.
Иногда для излечения достаточно интенсивного мытья с мылом. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин.
Оспенный кератолиз — это поверхностная кожная инфекция, очевидно вызываемая штаммами Corynebacteriulm и характеризующаяся наличием оспинок диаметром 1-7 мм на подошвах стоп. Оспинки, сливаясь, могут образовывать поверхностные эрозии.
Заболевание обычно протекает бессимптомно, но иногда пациенты жалуются на зудящую, как от ожога, боль или сырный запах.
Похоже, оспенный кератолиз связан с избыточным увлажнением ног из-за тесной обуви, частых контактов с водой или повышенной потливости.
Лечение гипергидроза вкупе с методами, описанными для эритразмы, как правило, эффективно.
Подмышечный трихомикоз проявляется восковыми узелками, формирующимися в волосах подмышки. Желтые, красные или черные, они образуются большими колониями коринеформных бактерий, покрывающих кутикулу волоса.
Прежде всего заболевание поражает пациентов, которые мало внимания уделяют личной гигиене и страдают избыточным потоотделением.
Для успешного лечения, как правило, достаточно брить волосы и пользоваться дезодорантами для подмышек. Эффективно также местное применение эритромицина и клиндамицина.
Литература
1. Noble W. C. Microbal Skin Disease: its Epidemiology. Arnold, London, 1983.
2. Hoor E. W., Hooton T. M., Horton C. A. et al. Mircroscopic evalulation of cultaneouls cellulitis in adults // Arch. Intern. Med. 1986; 146: 295-297.
В статье рассматриваются современные проблемы антибактериальной терапии при ранениях различной этиологии, возможности и ограничения применения местных антибактериальных препаратов. Ведущим ограничением в выборе антибактериальных препаратов в настоящее время является широкое распространение полирезистентных микроорганизмов. Это значительно сужает выбор как системных, так и местных препаратов эмпирической антибактериальной терапии ран. В настоящее время в целях профилактики прогрессирования раневой инфекции находят широкое применение местные антибактериальные препараты, позволяющие избежать системных побочных эффектов.
К местным антибактериальным препаратам, наиболее активно применяемым для амбулаторного ведения ран, можно отнести сульфаниламид (Ранавексим), сульфатидин серебра, неомицин с бацитрацином. Местная терапия инфицированных ран должна базироваться на этиологических и анамнестических характеристиках раны, фазе раневого процесса и объеме поражения. Местное применение антибактериальных препаратов (например, сульфаниламида) возможно при небольших по площади поражениях без активного инфекционного процесса в ране (бытовые ссадины, царапины, неглубокие порезы и ожоги).
Ключевые слова: раны, антибактериальная терапия, полирезистентность, местное применение антибиотиков, сульфаниламид.
Для цитирования: Левчук И.П., Костюченко М.В. Антибактериальные препараты для местной терапии ранений различной этиологии //РМЖ. Медицинское обозрение. 2018. № 00. С. 1-6.
Antibacterial drugs for topical therapy of the wounds of various etiologies
Levchuk I.P., Kostyuchenko M.V.
Pirogov Russian National Research Medical University, Moscow
Abstract
The article deals with modern problems of antibiotic therapy of the wounds of various etiologies, possibilities and limitations of the use of topical antibiotics. Currently, the main limitation in the choice of antibacterial drugs is the widespread use of multiresistant microorganisms. This fact significantly reduces the choice of both systemic and topical drugs for empirical antibiotic therapy of wounds. At present, topical antibiotics are often used to prevent the progression of wound infection, which often allows to avoid systemic side effects. Topical antibacterial preparations most actively used for outpatient management of wounds can be attributed to a sulfanilamide (Ranavexim), sulfatides silver, neomycin with bacitracin. Topical therapy of wounds should be based on etiological and anamnestic characteristics of the wound, phase of the wound process and the extent of the lesion. Topical use of antibacterial drugs (e. g. sulfanilamide) is possible with small lesions without an active infectious process in the wound (such as abrasions, scratches, small cuts and burns).
Key words: wounds, antibacterial therapy, multidrug resistance, topical application of antibiotics, sulfonamide.
For citation: Levchuk I.P., Kostyuchenko M.V. Antibacterial drugs for topical therapy of the wounds of various etiologies // RMJ. Medical Review. 2018. № 00. P. 1-6.
Все раны, полученные в нестерильных условиях, являются инфицированными, рост бактериальной флоры в ране провоцирует развитие воспалительного процесса, сопровождающегося повышением местной температуры, гиперемией, болью и нарушением функции части тела, на которой находится рана. Частота развития инфекционных осложнений остается весьма значительной и достигает в целом 45%. Наиболее подвержены развитию инфекционных осложнений раны, загрязненные землей, с нарушением кровоснабжения в области непосредственно самого повреждения или всей части тела, огнестрельные и минно-взрывные раны, укусы животных и человека. В зависимости от вида повреждения и условий окружающей среды в раны могут попадать различные микроорганизмы: резидентные - постоянно живущие и размножающиеся на коже (преимущественно коагулазонегативные кокки, например Staphylococcus epidermidis, S. aureus, и дифтeроиды, например Corinebacterium spp., реже - грамотрицательные бактерии), и транзиторные - в норме отсутствующие и попадающие на кожу после контакта с контаминированными объектами окружающей среды и больными людьми. В зависимости от области тела (голова, конечности, перианальная область и т. д.) спектр резидентной микрофлоры может быть различным. Транзиторная флора также неодинакова по составу, который зависит от характера раны, этиологии, окружающей среды и может быть представлен различными инфекционно-опасными микроорганизмами (Escherichia coli, Klebsiella spp., Pseudomonas spp., Salmonella spp. и другими грамотрицательными бактериями, S. aureus, вирусами и грибами, Candida albicans, ротавирусами и др.). При повреждении кожи транзиторные микроорганизмы способны длительно колонизировать и инфицировать кожу, формируя при этом новую, гораздо более опасную резидентную (но не нормальную) флору. В большинстве случаев инфицирование обусловливается микробными ассоциациями. Так, укусы собак сопровождаются инфекционным осложнением примерно в 20% случаев, кошек - до 30-50%, человека - 70-80% 3.
Из-за изменения гистохимических параметров тканей в результате повреждения и разрушения защитной барьерной функции кожи даже непатогенные микроорганизмы могут стать причиной выраженных воспалительных, гнойных процессов. Для выбора оптимальной антибактериальной терапии необходимо учитывать возможный микробный спектр раны (табл. 1).
Таблица 1. Этиология и микробный спектр ран
| Этиология ран | Спектр возбудителей раневых инфекционных осложнений |
| Раны в результате несчастных случаев | Чаще встречаются Enterobacteriaceae spp. и S. aureus, в т. ч. возможны и внебольничные MRSA-штаммы, Staphylococcus spp. [4]. При ранах в области верхних конечностей, особенно кистей рук, преобладают кокковые формы: 90% стафилококк (57% в чистой культуре и 33% - в ассоциации со спороносными палочками); реже обнаруживаются дифтероиды, аэробные спороносные палочки и различные сапрофиты воздушного происхождения; при травме нижних конечностей встречаются кишечная палочка и протей -13,5%, реже - анаэробы [5]. В перианальной области в ране содержатся разнообразные комбинации грамположительных кокков (стафилококки, стрептококки и энтерококки) и энтеробактерий (кишечная палочка, клебсиелла, энтеробактер и др.) в возможной ассоциации с анаэробами (пептострептококки, бактероиды, фузобактерии, клостридии и др.) [6]. При ранении в морской воде - Vibrio spp, Mycobacterium marinun, в пресной воде - Pseudomonas aeruginosa, Aeromonas spp. и Mycobacterium spp. (чаще - M. marinum, Mycobacterium avium), Vibrio spp, Enterobacteriaceae spp. [7, 8]. Повреждения, сопровождающиеся нарушением кровоснабжения и резким снижением оксигенации тканей, наиболее благоприятны для развития C. perfringens, C. novyi, C. septicum, C. hystoliticum, C. bifermentans [6]. |
| Ожоговые раны | Чаще всего рану колонизируют стафилококк, вегетирующий в виде сапрофитной флоры на неповрежденной коже, и стрептококк. На госпитальных этапах - нозокомиальные инфекции (больничная полирезистентная флора), частота MRSA-штаммов -37-50% [9]. Монокультуры микроорганизмов встречаются в 57% случаев, микробные ассоциации - в 43%, они включают: S. aureus и Proteus vulgaris; S. aureus и S. epidermidis; S. aureus и P. aeruginosa; P. vulgaris, E. coli, S. aureus; P. aeruginosa, K. pneumonia, S. aureus (Моррисон В.В., 2015). |
| Укушенные раны | При укусах животных первое место по числу занимают микробные аэробно-анаэробные ассоциации - 50-65%, Pasteurella spр. - 2075% (Pasteurella multocida - 60% и P. canis - 18%), а также Peptostreptococcus spp, S. aureus - 20-40% и Streptococcus mitis, Moraxella spp, Corynebacterium spp. и Neisseria spp. 9. При укусах кошки: P. multocida, S. aureus, MRSA, Cl. tetani; при укусах свиньи: полимикробная флора (грамположительные кокки, грамотрицательные палочки, Pasteurella spp. + анаэробы, Cl. tetani); при укусах крысы: S. moniliformis, Cl. tetani; при укусах змеи: Pseudomonas spp, Enterobacteriaceae spp., Clostridium spp. [1, 4]. При укусах человека спектр возбудителей представлен преимущественно Streptococcus spp. (17-90%), S. aureus (13-50%), Eikenella corrodens (10-29%), Haemophilus influenza (17-26%), Bacteroides spp, Fusobacterium spp. (12-33%), Peptostreptococcus spp. (22%), преобладает смешанная флора [4, 9-10, 12]. Возможны внебольничные MRSA-штаммы, особенно при укусах животных [13]. |
| Раны после разделки мяса или рыбы | Erysipelothrixrhusiopathiae [7]. |
| Раны, полученные в результате боевых действий и других ЧС | Часто грамотрицательные аэробные возбудители: Enterobacteriaceae spp, Pseudomonas spp, а также Staphylococcus spp. При повреждениях полых органов, например при проникающих абдоминальных ранениях: контаминация раны грамотрицательными возбудителями из семейства Enterobacteriaceae и анаэробами [4]. При глубоких ранах, загрязненных землей, с нарушением кровоснабжения и резким снижением оксигенации тканей: C. perfringens, C. novyi, C. septicum, C. hystoliticum, C. bifermentans [6]. |
| Послеоперационные раны | S. aureus - 20% (в т. ч. MRSA-штаммы), коагулазонегативные стафилококки - 14%, энтерококки - 12%, E. coli - 8%, P. aeruginosa - 8%, Enterobacter spp. - 7%, P. mirabilis - 3%, K. pneumoniae - 3%, C. albicans - 3-9,5%, другие грамположительные аэробы - 2%, Bacteroides fragilis - 2% [1, 4]. |
Антибактериальная терапия
В настоящее время внебольничные штаммы остаются чувствительными к большому числу антибиотиков, в т. ч. ß-лактамам. До конца 1990-х годов метициллин-резистентные микроорганизмы (MRSA) были исключительно внутрибольничной проблемой с преимущественным распространением в Европе. Однако в настоящее время имеются сведения и о внебольничных резервуарах полирезистентного стафилококка зоонозного происхождения, который составляет в общей массе до 50% и более на юге Европы и 10-25% в Центральной Европе и Великобритании [14]. В России в амбулаторных условиях частота встречаемости MRSA не превышает 3,8%, однако в условиях стационара частота встречаемости этих микроорганизмов, а также устойчивых к цефалоспоринам грамотрицательных E. coli и Klebsiella spp. достигает 60,4-84,9%. При выявлении высокого риска инфицированности MRSA-штаммами необходимо включить анти-MRSA-препарат в схему лечения 7.
В целях профилактики прогрессирования раневой инфекции в настоящее время находят широкое применение местные антибактериальные препараты, позволяющие избежать системных побочных эффектов. Системной антибактериальной терапии не требуется при очагах менее 5 см после адекватной хирургической обработки [6].
Таблица 2. Характеристика антибактериальных препаратов для наружного применения
Примечание: ПАБК - парааминобензойная кислота
В случае обширных раневых дефектов, клинических проявлений инфекции, включая системные признаки воспаления (повышение температуры тела >38° С или снижение 12*10 9 /л или лейкопения 90 уд./мин; одышка >24 дыханий/мин), иммунодефицитного состояния необходимо системное применение антибиотиков [7]. Местные лекарственные формы с антибактериальным компонентом при этом также находят место в протоколах лечения.
Активно применяющиеся в настоящее время антибактериальные препараты, при кажущемся на первый взгляд многообразии, с учетом современной концепции лечения инфицированных ран и требований, предъявляемых к подобным препаратам, имеют существенные ограничения. Спектр действия большей части широко известных препаратов значительно сузился для стационарного применения в связи с полирезистентностью микроорганизмов (табл. 2) и ограничением из-за побочных эффектов при больших раневых поверхностях (табл. 3).
Таблица 3. Показания, побочные эффекты и ограничения для антибактериальных препаратов для наружного применения
Многие местно применяемые антибактериальные препараты имеют достаточно жесткие ограничения для стационарного применения в связи с резистентностью микрофлоры, а также по площади раневой поверхности из-за активного всасывания и токсичности при попадании в системный кровоток [20]. К местным антибактериальным препаратам, наиболее активно применяемым для амбулаторного ведения ран с целью профилактики развития раневой инфекции, можно отнести сульфаниламид, сульфатидин серебра, неомицин с бацитрацином, при риске негоспитальных устойчивых штаммов - мупироцин и фузидовую кислоту. Сульфаниламид не потерял актуальности и характеризуется противомикробным действием по отношению к негоспитальным штаммам грамположительных и грамотрицательных кокков, E. coli, Shigella spp., Vibrio cholerae, Haemophilus influenzae, Clostridium spp., Bacillus anthracis, Corynebacterium diphtheriae, Yersinia pestis, а также Chlamydia spp., Actinomyces spp., Toxoplasma gondii и некоторым другим бактериям при ранах и ожогах, полученных в результате несчастных случаев и в чрезвычайных ситуациях [15-16, 21].
Применяя местные антибактериальные препараты, которые непосредственно контактируют с раной, необходимо учитывать их форму выпуска и состав вспомогательных веществ, соотнося их с фазами раневого процесса.
В первой фазе раневого процесса рекомендуются для местного применения препараты на водорастворимой основе с сульфаниламидом [6]. Сульфаниламид в виде порошка для местного применения (Ранавексим в банке с дозатором) поглощает раневой экссудат, не травмирует ткани раневой поверхности, препятствует развитию микрофлоры в ране и вторичному инфицированию [21, 22]. При использовании лекарственной формы в упаковке с дозатором легко контролируются дозировка лекарственного вещества и равномерность нанесения порошка без контакта с раневой поверхностью, что уменьшает риск побочных эффектов.
При глубоких ранениях в полость раны вносят 5-15 г порошка для наружного применения (Ранавексим), при этом максимальная суточная доза для взрослых составляет 15 г, для детей старше 3-х лет - 300 мг, при местном применении в виде порошка (непосредственном нанесении на раневую поверхность) препарат не обладает раздражающим ткани действием [15, 21, 23].
Во второй фазе раневого процесса следует отдавать преимущество формам, не наносящим ущерба грануляциям.
Учитывая мультирезистентность микроорганизмов, в настоящее время эмпирические схемы антибактериальной терапии претерпевают значительные изменения. Давно известные и широко используемые антибиотики остаются, как правило, препаратами выбора лишь для ведения небольших ран в амбулаторных условиях у пациентов с низким риском инфицирования MRSA и другими устойчивыми штаммами. Раны, требующие хирургического лечения в условиях стационара, автоматически переводят пациентов в группу риска, и выбор препарата меняется. При этом антибактериальный спектр применяемого препарата должен включать возможных возбудителей с учетом этиологических и анамнестических характеристик раны.
Заключение
Таким образом, при назначении антибактериальной терапии ран необходимо учитывать этиологию и обстоятельства, при которых было получено повреждение, возможный спектр возбудителей, лечение амбулаторное или стационарное, риск инфицирования резистентной микрофлорой, особенности хирургического лечения раны и фазу раневого процесса. При этом, несмотря на широкое использование местных форм антибактериальных препаратов, в настоящее время отсутствуют четкие стандартизированные подходы относительно фаз раневого процесса. Только местное применение антибактериальных препаратов (например, сульфаниламида в форме порошка для наружного применения - Ранавексима) возможно при небольших по площади поражениях без активного инфекционного процесса в ране (бытовые ссадины, царапины, неглубокие порезы и ожоги). При глубоких и обширных раневых дефектах после хирургической обработки применяется системная антибактериальная терапия, дополняемая при необходимости местными лекарственными формами.
Для цитирования: Плиева Л.Р. Применение антибактериальных препаратов в терапии дерматозов. РМЖ. 2014;8:631.
Антибактериальные средства являются одними из главных препаратов в терапевтическом арсенале дерматологов. К ним относятся, прежде всего, различные антибиотики (АБ).
АБ получили широкое распространение при лечении различных кожных заболеваний. Среди всего разнообразия дерматозов, в лечении которых применяются АБ, на первое место, безусловно, стоит поставить гнойничковые заболевания кожи – пиодермии. Однако сфера применения АБ в дерматологии значительно шире: угри, розацеа, туберкулез кожи, лейшманиоз, склеродермия, псориаз, красный плоский лишай, ангииты кожи, саркоидоз кожи, хроническая доброкачественная семейная пузырчатка Гужеро-Хейли-Хейли, болезнь Лайма и др. Кроме того, следует иметь в виду и осложнения вторичной инфекцией распространенных дерматозов, сопровождающихся зудом, например, атопического дерматита, чесотки, экземы или при буллезных дерматозах [1].
Механизм действия АБ сложен и зависит от химической структуры препарата и группы, в которую он входит. Большинство применяемых в настоящее время АБ являются полусинтетическими или полностью синтетическими соединениями, которые иногда значительно активнее, чем их природные аналоги.
Учитывая довольно частые случаи возникновения устойчивости к АБ, перед назначением препарата целесообразно проведение антибиотикограммы, т. е. определения чувствительности к разным АБ штаммов микроорганизмов, выделяемых у больных.
Неправильный выбор АБ, его дозы или продолжительности курса лечения может привести к хроническому течению заболевания, формированию антибиотикорезистентности бактерий к конкретному АБ, а также к значительному учащению побочных явлений, большей частью аллергического характера.
В дерматологической практике нашли применение представители всех групп АБ (пенициллины, тетрациклины, стрептомицины, цефалоспорины, аминогликозиды, макролиды и др.) [2]. Полусинтетические пенициллины весьма эффективны при инфекционных дерматозах, вызванных стафилококками и стрептококками, а также в тех случаях, когда последние осложняют течение неинфекционных дерматозов. В последние годы наблюдают увеличение числа стафилококков, устойчивых к полусинтетическим пенициллинам и производным тетрациклина. При выявлении таких штаммов рекомендуют применять рифампицин и фузидовую кислоту, а также сочетание гентамицина и амикацина с цефалоспоринами. Действительно, препараты группы цефалоспоринов превосходят по антибактериальному и противовоспалительному действию многие из известных АБ. В дерматологии нашли широкое применение цефтриаксон, цефтазидим, цефотаксим, цефуроксим и др. [1].
В последнее время с успехом применяют комбинации АБ, например смесь равных количеств эритромицина и окситетрациклина дигидрата. Причиной высокой лечебной активности комбинированного применения АБ является одновременное действие компонентов на отдельные структурные элементы, ферментные системы и биохимические процессы в клетках микробов-возбудителей. Кроме того, применение сочетания АБ с различной направленностью действия тормозит развитие антибиотикоустойчивости микроорганизмов, способствует восстановлению их чувствительности к АБ. Этим объясняется хороший терапевтический эффект эрициклина, назначаемого при хронических формах пиодермии, в т. ч. в комбинации с иммуномодуляторами.
АБ, особенно широкого спектра действия, при длительном применении могут вызвать кандидоз различной локализации. Основной причиной развития кандидоза при лечении АБ является дисбактериоз, возникающий в результате подавления ими кишечных микроорганизмов – конкурентов дрожжеподобных грибов, вследствие чего нарушается процесс образования этими бактериями витаминов комплекса В, преимущественно В1 и В2. В то же время АБ оказывают стимулирующие влияние на рост дрожжеподобных грибов как в пищеварительном тракте, так и в других местах. Не исключена возможность и токсического действия АБ на слизистую оболочку пищеварительного тракта, что облегчает внедрение и развитие устойчивых к ним грибов, поэтому при длительном лечении АБ широкого спектра действия с целью профилактики кандидоза больной должен принимать антимикотические препараты.
Кроме АБ к антибактериальным средствам относят также сульфаниламиды, сульфоны, метронидазол, фторхинолоны [3].
Сульфаниламидные препараты, особенно с пролонгированным эффектом, могут применяться при лечении инфекций кожи и заболеваний, передающихся половым путем, но в последнее время их используют гораздо реже АБ. Кроме того, эти средства нередко вызывают сульфаниламидную эритему.
Сульфоны в основном применяются при лепре и герпетиформном дерматите Дюринга, хотя спектр заболеваний, при которых сульфоны дают хороший терапевтический эффект, расширяется; например, получен впечатляющий результат при крапивнице.
Фторхинолоны (офлоксацин, норфлоксацин, ципрофлоксацин и др.) – современные антимикробные препараты с широким спектром действия, позволяющим применять их при различных инфекциях, особенно устойчивых к другим антибактериальным средствам.
Метронидазол является препаратом выбора при лечении угревой сыпи, а также основным средством в терапии трихомониаза и гарднереллеза.
Недостатком АБ любой группы являются осложнения токсико-аллергического характера – дерматиты, токсидермия, вплоть до токсического эпидермального некролиза (синдром Лайелла), крапивница, зуд, анафилактический шок, поэтому для предотвращения подобных осложнений целесообразно назначение совместно с антибактериальными средствами препаратов антигистаминного действия.
Таким образом, антибактериальные препараты занимают прочные позиции в практической деятельности врача-дерматолога при лечении широкого спектра дерматозов.
Для цитирования: Таха Т.В., Нажмутдинова Д.К. Рациональный выбор антибиотикотерапиипри пиодермиях. РМЖ. 2008;8:552.
Гнойничковые заболевания кожи или пиодермиты (греч. руоn – гной) являются актуальной проблемой для здравоохранения всех стран. Пиодермиты в структуре дерматозов занимают первое место и 3–4 место в общей структуре заболеваемости человека после гриппа, респираторных и сердечно–сосудистых заболеваний [Stevens DL et al., 1989, Zeng X et al., 2006]. Это обусловлено тем, что пиодермиты нередко принимают хроническое, рецидивирующее течение, требуют упорной, продолжительной терапии. Фурункул, карбункул, гидраденит, сикоз – далеко не весь список форм данной нозологии.
Литература
1. Скрипкин Ю.К. Кожные и венерические болезни, Триада–фарм, 2005,с.127–165
2. Новоселов В.С., Плиева Л.Р. Пиодермии, РМЖ, 2004– т.12, №5, с.327–335
3. Халдин А.А. рациональная антибактериальная терапия в практике дерматовенеролога, РМЖ, 2005, т.13, №5, с.273–277.
4. Шляпников С.А., Федорова В.В. Использование макролидов при хирургических инфекциях кожи и мягких тканей. РМЖ, 2004.–т.12. №4, с.204–207.
5. Гучев И.А., Сидоренко С.В, Французов В.Н. Рациональная антимикробная химиотерапия инфекций кожи и мягких тканей. Антибиотики и химиотерапия. 2003, т.48, 10, с.25–31
6. Яковлев С.В., Ухтин С.А. Азитромицин: основные свойства, оптимизация режимов применения на основе фармакокинетических и фармакодинамических параметров. Антибиотики и химиотерапия. 2003, т. 48, №2.–с.22–27
7. Белоусова Т.А., Горячкина М.В. Бактериальные инфекции кожи: проблема выбора оптимального антибиотика РМЖ
8. Масюкова С.А., Гладько В.В. и соавт. Бактериальные инфекции кожи и их значение в клинической практике дерматолога Том 06/N 3/2004
9. Tredway G, Goyo R, Suares J et al. Comparative study of azithromycin and amoxicillin/clavulanic acid (co–amoxiclav) in the treatment of community–asquired in peadiatric patients. Zithromax ICMAS Poster Book. 1996; p. 82–3.
10. Foulds G, Johnson RB. Selection of dose regimens of azithromycin. J Antimicrob Chemother 1993; 31 (Suppl. E): 39–50.
Читайте также:

