Какие формы клинического проявления оспы различают
Обновлено: 24.04.2024
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома. Возбудитель ветряной оспы - вирус герпеса 3 типа, передающийся от больного воздушно-капельным путем. Ветряная оспа относится к наиболее распространенным детским инфекциям. Она проявляется характерными обильными зудящими пузырьковыми высыпаниями, появляющимися на высоте лихорадки и общеинфекционных проявлений. Типичная клиника позволяет диагностировать заболевание, не проводя никаких дополнительных исследований. Лечение ветряной оспы в основном симптоматическое. Для профилактики вторичного инфицирования рекомендована антисептическая обработка элементов сыпи.
Общие сведения
Ветряная оспа – острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Характеристика возбудителя
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же – вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается по аэрозольному механизму воздушно-капельным путем. Ввиду слабой устойчивости вируса контактно-бытовая передача труднореализуема. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения. Существует вероятность передачи инфекции трансплацентарно.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Патогенез ветряной оспы
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Стойкий пожизненный иммунитет надежно защищает организм от повторной инфекции, однако при значимом снижении иммунных свойств организма взрослые, болевшие ветрянкой в детстве, могут заразиться ей вновь. Имеет место феномен латентного носительства вируса ветряной оспы, накапливающегося в клетках нервных узлов и способного активизироваться, вызывая опоясывающий лишай. Механизмы вирусной активации при таком носительстве пока недостаточно ясны.
Симптомы ветряной оспы
Инкубационный период ветряной оспы колеблется в пределах 1-3 недель. У детей продромальные явления слабо выражены, либо вовсе не наблюдаются, в целом - течение легкое с незначительным ухудшением общего состояния. Взрослые склонны к более тяжелому течению ветряной оспы с выраженной симптоматикой интоксикации (озноб, головная боль, ломота в теле), лихорадкой, иногда отмечается тошнота, рвота. Высыпания у детей могут возникнуть неожиданно на фоне отсутствия какой-либо общей симптоматики. У взрослых период высыпаний нередко начинается позднее, лихорадка при появлении элементов сыпи может некоторое время сохраняться.
Сыпь при ветряной оспе носит характер буллезного дерматита. Высыпания представляют собой единичные элементы, возникающие на любых участках тела и распространяющиеся без какой либо закономерности. Элементы сыпи первоначально представляют собой красные пятнышки, прогрессирующие в папулы, а затем - в мелкие ровные однокамерные везикулы с прозрачной жидкостью, спадающиеся при прокалывании. Вскрывшиеся везикулы образуют корочки. Для ветряной оспы характерно одновременное существование элементов на разных стадиях развития и возникновение новых (подсыпание).
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояния обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Сыпь распространяется практически по всей поверхности тела за исключением ладоней и подошв, преимущественно локализуясь в области волосистой части головы, на лице, шее. Подсыпания (возникновение новых элементов) возможно на протяжении 3-8 дней (у взрослых, как правило, они сопровождаются новыми лихорадочными волнами). Интоксикация спадает одновременно с прекращением подсыпаний. Сыпь может появляться на слизистых оболочках ротовой полости, половых органов, иногда - на конъюнктиве. Сыпные элементы на слизистых прогрессируют в эрозии и язвы. У взрослых сыпь может сопровождаться лимфоаденопатией, для детей поражение лимфатических узлов не характерно.
Помимо типичного течения, различают стертую форму ветряной оспы, протекающую без признаков интоксикации и с кратковременной редкой сыпью, а также тяжелые формы, различающиеся на буллезную, геморрагическую и гангренозную. Буллезная форма характеризуется сыпью в виде крупных дряблых пузырей, оставляющих после вскрытия долго заживающие язвенные дефекты. Такая форма характерна для людей с тяжелыми хроническими заболеваниями. Геморрагическая форма сопровождается геморрагическим диатезом, на коже и слизистых оболочках отмечаются мелкие кровоизлияния, могут возникать кровотечения из носа. Везикулы имеют коричневатый оттенок за счет геморрагического содержимого. У лиц со значительно ослабленным организмом ветряная оспа может протекать в гангренозной форме: быстро растущие везикулы с геморрагическим содержимым вскрываются с формированием некротических черных корок, окруженных ободком воспаленной кожи.
Осложнения ветряной оспы
В подавляющем большинстве случаев течение ветряной оспы доброкачественное, осложнения отмечаются не более чем у 5% больных. Среди них преобладают заболевания, вызванные вторичной инфекцией: абсцессы, флегмоны, в тяжелых случаях – сепсис. Опасным, трудно поддающимся терапии осложнением является вирусная (ветряночная) пневмония. В некоторых случаях ветряная оспа может провоцировать кератит, энцефалит, миокардит, нефрит, артриты, гепатит. К осложнениям склонны тяжелые формы заболеваний у взрослых, в особенности при сопутствующих хронических патологиях и ослабленной иммунной системе. У детей осложнения отмечаются в исключительных случаях.
Диагностика ветряной оспы
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании с интенсивностью, пропорциональной общей интоксикационной симптоматике.
Вирусологическое исследование подразумевает выявление вирионов при электромикроскопии везикулярной жидкости, окрашенной серебрением. Серологическая диагностика имеет ретроспективное значение и производится с помощью РСК, РТГА в парных сыворотках.
Лечение ветряной оспы
Ветряную оспу лечат амбулаторно, за исключением случаев тяжелого течения с интенсивными общеинтоксикационными проявлениями. Этиотропная терапия не разработана, в случае формирования пустул прибегают к антибиотикотерапии непродолжительным курсом в средних дозировках. Лицам с иммунной недостаточностью можно назначать противовирусные препараты: ацикловир, видарабин, интерферон альфа (интерферон нового поколения). Раннее назначение интерферона способствует более легкому и кратковременному течению инфекции, а также снижает риск развития осложнений.
Прогноз и профилактика ветряной оспы
Прогноз благоприятный, заболевание заканчивается выздоровлением. Везикулы исчезают без следов, пустулы могут оставлять оспенные рубцы. Значительное ухудшение прогноза у лиц с иммунодефицитом, тяжелыми системными заболеваниями.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. С этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).

Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает опасность биотерроризма. Развиваются серьезные общеинфекционные симптомы и характерная пустулезная сыпь. Лечение, как правило, носит вспомогательный характер и предполагает возможность использования противовирусных препаратов Профилактика включает прививку, которая из-за риска осложнений проводится избирательно.
Патофизиология натуральной оспы
Существует по крайней мере 2 вида вируса оспы:
Variola major (классическая оспа) – более вирулентный вид
Variola minor (аластрим) – менее вирулентный вид
Оспа передается от человека к человеку воздушно-капельным путем или, что менее вероятно, при непосредственном контакте. Загрязненная одежда или постельное белье могут также передать инфекцию. Инфекция наиболее заразна в течение первых 7–10 дней после того, как появляется сыпь. Как только на поражениях кожи формируется корочка, риск заражения снижается.
Процент заболеваемости высокий, до 85% у непривитых людей, инфекция может вызвать 4–10 вторичных случаев от каждого первичного. Однако инфекция имеет тенденцию распространяться медленно и главным образом в рамках близких контактов.
Вирус попадает в ротоглоточную или респираторную слизистую оболочку и размножается в лимфоузлах, вызывая последующую виремию. Со временем он локализуется в малых кровеносных сосудах дермы и ротоглоточной слизистой оболочке. Другие органы редко клинически поражаются, за исключением центральной нервной системы (возможен энцефалит). Может развиваться вторичная бактериальная инфекция кожи, легких и костей.
Симптомы и признаки натуральной оспы
Классическая оспа
У Variola major 10–12-дневный инкубационный период (диапазон 7–17 дней), сопровождаемый 2–3-дневным продромальным периодом с лихорадкой, головной болью, болью в пояснице и сильным недомоганием. Иногда появляется сильная боль в животе и рвота. После продромального периода появляются макулопапулезные высыпания на слизистой оболочке ротоглотки, лице и руках, распространяясь вскоре после этого на туловище и ноги. Поражения ротоглоточной области быстро превращаются в язвы. После 1 или 2 дней кожные поражения становятся везикулярными, затем появляются пустулы. Пустулы на лице и конечностях более плотные, чем на туловище, могут появиться и на ладонях. Пустулы круглые и тугие, кажутся глубокими. Поражения кожи при натуральной оспе, в отличие от таковых при ветряной оспе, находятся все на одной и той же стадии развития на данном участке тела. После 8 или 9 дней пустулы покрываются корочкой. Типичны тяжелые остаточные шрамы.
Частота летальных исходов составляет около 30%. Смерть по причине выраженной воспалительной реакции, вызывающей шок и полиорганную недостаточность, как правило, наступает на 2 неделе болезни.
Приблизительно у 5–10% людей натуральная оспа переходит либо в геморрагическую разновидность, либо в злокачественный вариант.
Геморрагическая форма более редка и имеет более короткий и более интенсивный продромальный период, сопровождаемый генерализованной эритемой и кровоизлияниями кожи и слизистой оболочки. В течение 5 или 6 дней эта форма завершается смертью.
У злокачественной формы похожее, тяжелое начало, сопровождаемое развитием сливающихся, ровных поражений кожи без пустул. У выживших часто отмечается десквамация эпидермиса.
Аластрим
Variola minor имеет похожие симптомы, но намного менее тяжелые, с менее экстенсивной сыпью.
Частота летальных исходов составляет 1%.
Диагностика натуральной оспы
Полимеразная цепная реакция (ПЦР)
Если лабораторно инфекция не подтверждена или подозревается вспышка инфекции (связанная с биотерроризмом), то должны быть обследованы только пациенты с соответственными клиническими проявлениями оспы из-за риска ложно положительных результатов исследований. Алгоритм оценки риска развития оспы у больных с лихорадкой и сыпью доступен на веб-сайте CDC (CDC Algorithm Poster for Evaluation of Suspected Smallpox)
В настоящее время разрабатываются тесты на антиген в условиях стационара.
Лечение натуральной оспы
Возможно тековиримат, также возможен цидофовир или бринцидофовир (CMX 001)
Лечение натуральной оспы в общем патогенетическое, с применением антибиотиков в связи с вторичными бактериальными инфекциями. Тем не менее, после изучения результатов экспериментальных исследований в 2018 году противовирусный препарат тековиримат был одобрен FDA (US Food and Drug Administration) и явился первым препаратом, который был лицензирован для лечения натуральной оспы (1 Справочные материалы по лечению Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ). Хотя его эффективность против натуральной оспы у людей неизвестна, тековиримат, скорее всего, будет препаратом выбора при пробном лечении и доступен в Национальном стратегическом запасе Министерства здравоохранения и социального обеспечения США. Может рассматриваться цидофовир и экспрементальный препарат бринцидофовир (CMX001) (2 Справочные материалы по лечению Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ).
Изоляция людей с оспой необходима. При ограниченных вспышках, пациенты могут быть изолированы в больнице с соблюдением мер предосторожности при воздушно-капельной передаче в изоляторе для воздушно-капельной инфекции. При массовых заболеваниях может потребоваться домашняя изоляция. Все контакты должны быть под наблюдением, как правило, с ежедневным измерением температуры; если фиксируется температура > 38 ° C или другой симптом болезни, следует соблюдать домашнюю изоляцию.
Справочные материалы по лечению
1. Grosenbach DW, Honeychurch K, Rose EA, et al: Oral tecovirimat for the treatment of smallpox. N Engl J Med 5;379(1):44-53, 2018. doi: 10.1056/NEJMoa1705688
2. Chittick G, Morrison M, Brundage T, et al: Short-term clinical safety profile of brincidofovir: A favorable benefit-risk proposition in the treatment of smallpox. Antiviral Res 143:269–277, 2017. doi: 10.1016/j.antiviral.2017.01.009
Профилактика натуральной оспы

Лицензированные вакцины против оспы в США состоят из живого репликационно-компетентного вируса коровьей оспы (ACAM2000) и JYNNEOS, живого аттенуированного (репликационно-дефектного) модифицированного вируса осповакцины Анкара (MVA) (1 Справочные материалы по профилактике Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ). Коровья оспа схожа с натуральной оспой и обеспечивает перекрестный иммунитет. Прививку ACAM2000 делают бифуркационной иглой, которую опускают в подготовленную вакцину. Иглу быстро вводят 15 раз в участок приблизительно 5 мм в диаметре и с достаточной силой, чтобы вызвать кровотечение. Место прививки закрывается во избежание распространения вируса вакцины на другие части тела или на других людей. Лихорадка, недомогание и миалгии распространены неделю после прививки. Успешность прививки проявляется развитием пустулы приблизительно на 7-й день. Ревакцинация может спровоцировать только папулу, окруженную эритемой, которая достигает максимума между 3 и 7 днями. Люди без таких признаков успешной прививки должны быть привиты еще одной дозой вакцины.
Вакцина JYNNEOS против оспы и оспы обезьян вводится в виде 2 подкожных инъекций с интервалом 4 недели. Он лицензирован FDA для людей 18 лет и старше и может играть определенную роль в вакцинации людей, которым ACAM2000 может быть противопоказан, например, с иммунодефицитными состояниями или атопическим дерматитом.
Другая экспериментальная вакцина, вакцина против оспы авентис пастер (APSV), доступна в Федеральном стратегическом национальном запасе на случай чрезвычайной ситуации.
После однократной вакцинации иммунитет начинает снижаться через 5 лет и, вероятно, становится незначительным через 20 лет. Если люди были успешно ревакцинированы один или более раз, то в некоторых случаях остаточный иммунитет может сохраняться в течение ≥ 30 лет.

Пока нет вспышки инфекции среди населения, прививка в целях профилактики рекомендуется только людям с высоким риском вирусного заражения (например, персонал лаборатории [2 Справочные материалы по профилактике Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ]).

Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает опасность биотерроризма. Развиваются серьезные общеинфекционные симптомы и характерная пустулезная сыпь. Лечение, как правило, носит вспомогательный характер и предполагает возможность использования противовирусных препаратов Профилактика включает прививку, которая из-за риска осложнений проводится избирательно.
Патофизиология натуральной оспы
Существует по крайней мере 2 вида вируса оспы:
Variola major (классическая оспа) – более вирулентный вид
Variola minor (аластрим) – менее вирулентный вид
Оспа передается от человека к человеку воздушно-капельным путем или, что менее вероятно, при непосредственном контакте. Загрязненная одежда или постельное белье могут также передать инфекцию. Инфекция наиболее заразна в течение первых 7–10 дней после того, как появляется сыпь. Как только на поражениях кожи формируется корочка, риск заражения снижается.
Процент заболеваемости высокий, до 85% у непривитых людей, инфекция может вызвать 4–10 вторичных случаев от каждого первичного. Однако инфекция имеет тенденцию распространяться медленно и главным образом в рамках близких контактов.
Вирус попадает в ротоглоточную или респираторную слизистую оболочку и размножается в лимфоузлах, вызывая последующую виремию. Со временем он локализуется в малых кровеносных сосудах дермы и ротоглоточной слизистой оболочке. Другие органы редко клинически поражаются, за исключением центральной нервной системы (возможен энцефалит). Может развиваться вторичная бактериальная инфекция кожи, легких и костей.
Симптомы и признаки натуральной оспы
Классическая оспа
У Variola major 10–12-дневный инкубационный период (диапазон 7–17 дней), сопровождаемый 2–3-дневным продромальным периодом с лихорадкой, головной болью, болью в пояснице и сильным недомоганием. Иногда появляется сильная боль в животе и рвота. После продромального периода появляются макулопапулезные высыпания на слизистой оболочке ротоглотки, лице и руках, распространяясь вскоре после этого на туловище и ноги. Поражения ротоглоточной области быстро превращаются в язвы. После 1 или 2 дней кожные поражения становятся везикулярными, затем появляются пустулы. Пустулы на лице и конечностях более плотные, чем на туловище, могут появиться и на ладонях. Пустулы круглые и тугие, кажутся глубокими. Поражения кожи при натуральной оспе, в отличие от таковых при ветряной оспе, находятся все на одной и той же стадии развития на данном участке тела. После 8 или 9 дней пустулы покрываются корочкой. Типичны тяжелые остаточные шрамы.
Частота летальных исходов составляет около 30%. Смерть по причине выраженной воспалительной реакции, вызывающей шок и полиорганную недостаточность, как правило, наступает на 2 неделе болезни.
Приблизительно у 5–10% людей натуральная оспа переходит либо в геморрагическую разновидность, либо в злокачественный вариант.
Геморрагическая форма более редка и имеет более короткий и более интенсивный продромальный период, сопровождаемый генерализованной эритемой и кровоизлияниями кожи и слизистой оболочки. В течение 5 или 6 дней эта форма завершается смертью.
У злокачественной формы похожее, тяжелое начало, сопровождаемое развитием сливающихся, ровных поражений кожи без пустул. У выживших часто отмечается десквамация эпидермиса.
Аластрим
Variola minor имеет похожие симптомы, но намного менее тяжелые, с менее экстенсивной сыпью.
Частота летальных исходов составляет 1%.
Диагностика натуральной оспы
Полимеразная цепная реакция (ПЦР)
Если лабораторно инфекция не подтверждена или подозревается вспышка инфекции (связанная с биотерроризмом), то должны быть обследованы только пациенты с соответственными клиническими проявлениями оспы из-за риска ложно положительных результатов исследований. Алгоритм оценки риска развития оспы у больных с лихорадкой и сыпью доступен на веб-сайте CDC (CDC Algorithm Poster for Evaluation of Suspected Smallpox)
В настоящее время разрабатываются тесты на антиген в условиях стационара.
Лечение натуральной оспы
Возможно тековиримат, также возможен цидофовир или бринцидофовир (CMX 001)
Лечение натуральной оспы в общем патогенетическое, с применением антибиотиков в связи с вторичными бактериальными инфекциями. Тем не менее, после изучения результатов экспериментальных исследований в 2018 году противовирусный препарат тековиримат был одобрен FDA (US Food and Drug Administration) и явился первым препаратом, который был лицензирован для лечения натуральной оспы (1 Справочные материалы по лечению Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ). Хотя его эффективность против натуральной оспы у людей неизвестна, тековиримат, скорее всего, будет препаратом выбора при пробном лечении и доступен в Национальном стратегическом запасе Министерства здравоохранения и социального обеспечения США. Может рассматриваться цидофовир и экспрементальный препарат бринцидофовир (CMX001) (2 Справочные материалы по лечению Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ).
Изоляция людей с оспой необходима. При ограниченных вспышках, пациенты могут быть изолированы в больнице с соблюдением мер предосторожности при воздушно-капельной передаче в изоляторе для воздушно-капельной инфекции. При массовых заболеваниях может потребоваться домашняя изоляция. Все контакты должны быть под наблюдением, как правило, с ежедневным измерением температуры; если фиксируется температура > 38 ° C или другой симптом болезни, следует соблюдать домашнюю изоляцию.
Справочные материалы по лечению
1. Grosenbach DW, Honeychurch K, Rose EA, et al: Oral tecovirimat for the treatment of smallpox. N Engl J Med 5;379(1):44-53, 2018. doi: 10.1056/NEJMoa1705688
2. Chittick G, Morrison M, Brundage T, et al: Short-term clinical safety profile of brincidofovir: A favorable benefit-risk proposition in the treatment of smallpox. Antiviral Res 143:269–277, 2017. doi: 10.1016/j.antiviral.2017.01.009
Профилактика натуральной оспы

Лицензированные вакцины против оспы в США состоят из живого репликационно-компетентного вируса коровьей оспы (ACAM2000) и JYNNEOS, живого аттенуированного (репликационно-дефектного) модифицированного вируса осповакцины Анкара (MVA) (1 Справочные материалы по профилактике Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ). Коровья оспа схожа с натуральной оспой и обеспечивает перекрестный иммунитет. Прививку ACAM2000 делают бифуркационной иглой, которую опускают в подготовленную вакцину. Иглу быстро вводят 15 раз в участок приблизительно 5 мм в диаметре и с достаточной силой, чтобы вызвать кровотечение. Место прививки закрывается во избежание распространения вируса вакцины на другие части тела или на других людей. Лихорадка, недомогание и миалгии распространены неделю после прививки. Успешность прививки проявляется развитием пустулы приблизительно на 7-й день. Ревакцинация может спровоцировать только папулу, окруженную эритемой, которая достигает максимума между 3 и 7 днями. Люди без таких признаков успешной прививки должны быть привиты еще одной дозой вакцины.
Вакцина JYNNEOS против оспы и оспы обезьян вводится в виде 2 подкожных инъекций с интервалом 4 недели. Он лицензирован FDA для людей 18 лет и старше и может играть определенную роль в вакцинации людей, которым ACAM2000 может быть противопоказан, например, с иммунодефицитными состояниями или атопическим дерматитом.
Другая экспериментальная вакцина, вакцина против оспы авентис пастер (APSV), доступна в Федеральном стратегическом национальном запасе на случай чрезвычайной ситуации.
После однократной вакцинации иммунитет начинает снижаться через 5 лет и, вероятно, становится незначительным через 20 лет. Если люди были успешно ревакцинированы один или более раз, то в некоторых случаях остаточный иммунитет может сохраняться в течение ≥ 30 лет.

Пока нет вспышки инфекции среди населения, прививка в целях профилактики рекомендуется только людям с высоким риском вирусного заражения (например, персонал лаборатории [2 Справочные материалы по профилактике Оспа – очень заразная болезнь, вызываемая вирусом оспы – ортопоксвирусом. В 30% случаев наблюдается летальный исход. Естественные очаги инфекции были ликвидированы. Главное беспокойство вызывает. Прочитайте дополнительные сведения ]).
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
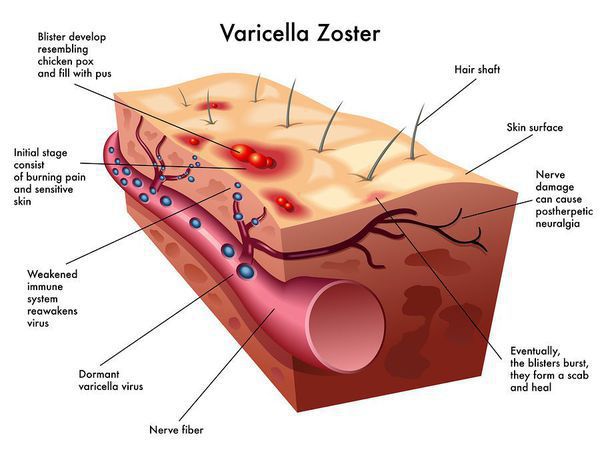
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
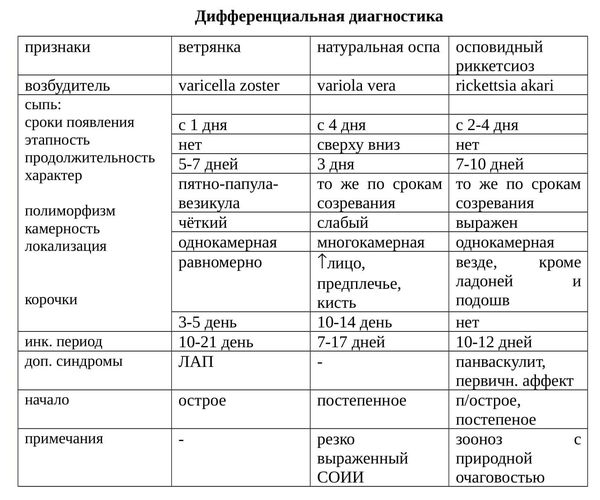
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Читайте также:

