Какие обезболивающие применять при болях опоясывающего лишая
Обновлено: 17.04.2024
Купирование боли при опоясывающем лишае. Профилактика опоясывающего герпеса
Важное место в лечении больных занимает борьба с болевым синдромом. Боль изнуряет больных, нарушается сон. Применяется широкий арсенал болеутоляющих средств (ридол, анальгин, тегретол, седалгин, баралгин, солпадеин и др.). При очень сильной боли возможно кратковременное применение пробона, промедола, фортрала и др.
Показаны седативные и снотворные средства. В последнее время для снятия болевого синдрома с успехом стала применяться иглотерапия.
В тяжелых случаях при выраженной интоксикации назначается дезинтоксикационная терапия, осуществляемая внутривенным введением физиологического раствора, компенсана, неокомпенсана, гемодеза и др. общим объемом до 1,5-2 л в сутки.
При лечении опоясывающего герпеса антибиотики неэффективны. Антибиотикотерапию следует применять только для лечения осложнений. Ни один из известных ныне антибиотиков не действует на вирус опоясывающего герпеса и не предотвращает развитие бактериальных осложнений. Назначение антибиотиков показано только в случае уже появившегося гнойного содержимого в везикулах, лихорадки и особенно если заболевание протекает на фоне тяжелой сопутствующей патологии (болезней крови, иммунодепрессивных состояний). Хорошо зарекомендовал себя для лечения таких больных цепорекс по 0,5 4 раза в день в течение 5-7 дней. Возможно назначение и других антибиотиков непродолжительным циклом с учетом их переносимости.
Опоясывающий герпес приводит иногда к стойкому снижению работоспособности, длительно сохраняются невралгия, церебрастения. Такие больные не только в остром периоде, но и в стадиях реконвалесценции и отдаленных последствий должны находиться под наблюдением инфекциониста и невропатолога. Часть больных нуждается в длительном лечении неврологических осложнений с применением физиотерапевтических методов, ЛФК, бальнеотерапии.
По современным воззрениям, лечение больных опоясывающим герпесом как потенциальных источников ветряной оспы в семьях, где имеются дети, должно проводиться в инфекционных отделениях. В других ситуациях госпитализация осуществляется по клиническим показаниям.
Прогноз при опоясывающем герпесе в большинстве случаев благоприятный.
Заболевают лица, раннее перенесшие ветряную оспу, поэтому заболеваемость смещается в сторону старших возрастных групп. Гораздо реже опоясывающим герпесом болеют молодые люди. Относительная редкость заболевания ветряной оспой лиц, контактировавших с больными опоясывающим герпесом, объясняется тем, что в их слюне и мокроте обычно не содержится возбудитель. Вероятно, поэтому опоясывающий герпес менее заразителен, чем ветряная оспа. С другой стороны, чаще описывают заболевания опоясывающим герпесом взрослых при контакте их с детьми, больными ветряной оспой, заболевание развивается обычно через 2-3 недели после контакта. Имеются наблюдения, показывающие, что с увеличением заболеваемости ветряной оспой возрастает число больных опоясывающим герпесом.
Профилактические мероприятия не проводятся. Однако в гематологических и онкологических отделениях, где больные получают лучевую терапию, которая сопровождается иммуносупрессией, проводят заключительную дезинфекцию.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи. Возбудителем ветряной оспы является вирус крупных размеров
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Осложнения
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Дифференциальная диагностика
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Лечение
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
Литература
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. - Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. - СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. - М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. - Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. - Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. - М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. - Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
Клиника опоясывающего герпеса. Боль при опоясывающем герпесе
Заболевание чаще начинается после короткого (2-4 дня) продромального периода и только у небольшого числа больных остро без предшествующей продромы. Выражены симптомы общей интоксикации, познабливание или озноб, головная боль, слабость, недомогание, снижение аппетита, нарушение сна.
По различным данным, у 65-90% больных отмечается субфебрильная, реже фебрильная лихорадка неправильного типа, достигающая 39°С.
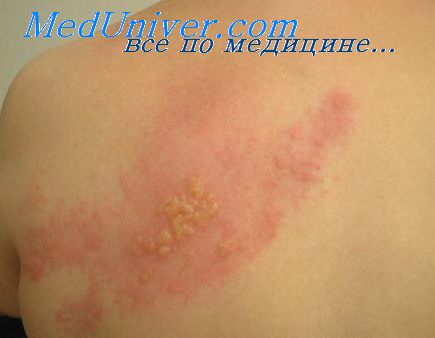
Лихорадка наблюдается, как правило, в первые дни заболевания и продолжается в среднем 7-10 дней и только у небольшого числа больных может быть до 2 недель. В ряде случаев, соответственно локализации процесса, отмечается увеличение регионарных лимфатических узлов. Наиболее часты поражения кожи в зоне иннервации I ветви тройничного нерва (по нашим наблюдениям у 32%) и грудных сегментов (27%).
Они могут наблюдаться и в других зонах, включая поясничные и крестцовые сегменты, а также могут быть изолированные поражения ушной раковины (аурикулярный герпес). Чаще всего высыпаниям предшествует боль или зуд в пораженных сегментах, и только изредка высыпания появляются одновременно с болью или даже предшествует ей. В отдельных случаях боль присоединяется позже, в период угасания островоспалительных изменений в коже.
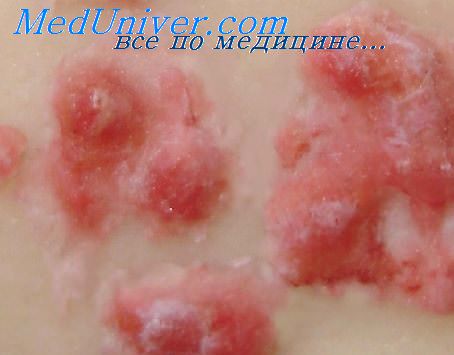
Распространенность герпетических высыпаний может быть различной: от нескольких пузырьков или небольшой группы их (обычно в пределах 2-3 сегментов), нескольких групп или множества единичных, иногда сливных пузырьков; до диффузного распространения на область 4 сегментов и более. В отдельных случаях, обычно у гематологических больных, наблюдается поражение всего кожного покрова.

Опоясывающий герпес шеи и плеча
У больных с локализованными формами иногда отмечается разброс отдельных элементов сыпи за пределы основного очага поражения. Период высыпания у большинства больных продолжается от 2 до 5-6 дней, затягиваясь порой до 2-3 недель. Содержимое герпетических пузырьков в первые 1-3 дня после их появления серозное, затем становится мутным и в небольшом числе наблюдений геморрагическим.
Болевой синдром у большинства больных возникает за несколько дней до высыпаний. В этот период диагностика заболевания затруднена. Боли могут быть жгучими, режущими, колющими, дергающими, ноющими, опоясывающего характера. Особенно они выражены при ганглионитах гассерова узла и при множественных поражениях межпозвоночных узлов. Боль распространяется в пределах пораженных сегментов, но интенсивнее всего выражена на участках кожи, где впоследствии появляются высыпания.
Боли чаще постоянные, иногда приступообразные. Они сочетаются с гиперестезиями и парестезиями. Движения, прикосновения одежды обостряют боль, тепло уменьшает, а холод усиливает ее. В ряде случаев болезненные ощущения распространяются на противоположную сторону, захватывая сегменты, симметричные пораженным, но лишенные герпетических высыпаний. Столь значительная иррадиация боли объясняется, вероятно, не только поражением клеток задних рогов спинного мозга, но и вовлечением в процесс пограничных симпатических ганглиев.
Выраженность болевого синдрома, его длительность и иррадиация не всегда соответствуют кожным проявлениям болезни. Иногда при минимальных высыпаниях наблюдаются жгучая, резкая, длительная боль и, наоборот, боль может быть слабо выражены при обширных высыпаниях. Только у 1/3 больных боль постепенно уменьшается по мере регресса кожных высыпаний и совершенно проходит после их исчезновения. У 2/3 больных болевой синдром сохраняется довольно длительное время после полной инволюции кожных высыпаний. Иногда опоясывающий герпес может протекать без болевого синдрома. Подобная форма в последнее время чаще стала встречаться в повседневной практике.
Нарушения поверхностной чувствительности отмечаются в зоне пораженных сегментов и в меньшей степени в пределах 1-2 соседних Чувствительность восстанавливается после инволюции герпетических высыпаний только у половины больных, а у другой части еще в течение нескольких недель и даже месяцев остаются зоны гиперестезии или гипостезии. У некоторых больных в местах поражения отмечается зуд, который появляется одновременно с герпетическими высыпаниями либо, что наблюдается реже, вместе с болевым синдромом и еще реже в период инволюции кожных высыпаний.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение опоясывающего герпеса. Местная терапия опоясывающего герпеса
Лечение больного должно проводиться с учетом стадии болезни, выраженности кожных поражений и болевого синдрома, степени интоксикации, возраста и наличия сопутствующих заболеваний. Следует подчеркнуть, что часть больных с легким течением болезни не нуждается в приеме противовирусных препаратов. Можно ограничиться местным лечением, покоем, приемом болеутоляющих и других симптоматических средств, что может быть осуществлено в домашних условиях. В более тяжелых случаях с распространенными поражениями, выраженным болевым синдромом у страдающих тяжелой сопутствующей патологией (болезни крови, сахарный диабет и т.д.) лечение следует проводить в стационаре.
В настоящее время не получены эффективные этиотропные препараты, оказывающие специфическое действие на вирус герпеса, однако арсенал противовирусных средств, используемых при опоясывающем герпесе, в последние годы заметно расширился.
Дезоксирибонуклеаза (ДНК-аза) вводится внутримышечно по 25 мг или 12,5 мг 4 раза в день в течение 7-10 дней. Она применяется при герпетических кератитах (в виде 0,2% раствора) местно по 2 капли в конъюнктивальный мешок 3-4 раза в день в течение длительного времени (до 2-3 недель).
Виразол (рибовирин) назначается по 200 мг 3-4 раза в день в течение 7-10 дней. Наиболее заметный терапевтический эффект от применения ДНК-азы и Виразола наблюдается при раннем их назначении в первые 2-3 дня болезни.
Интерферон (человеческий лейкоцитарный) рекомендуют применять для профилактики кератитов и для лечения поражений глаз вирусом опоясывающего герпеса (по 2 капли через каждые 2 ч в течение 2-3 недель). В более тяжелых случаях интерферон можно сочетать с Керецидом (иодоксиуридином). Возможны попытки местного лечения интерфероном опоясывающего герпеса на ранней стадии заболевания при появлении первых герпетических высыпаний.
Вирустат назначается в течение недели по 200-300 мг 3 раза в день до еды.
Ультрафиолетовое облучение (УФО) используется ограниченно (1-2 процедуры) строго на зону поражения при наличии гиперэкссудации и эрозий. Необходим точный подбор субэритемной дозы при проведении УФО, т.к. у пациентов с гиперестезией повышается, вероятно, и чувствительность к ультрафиолетовым лучам и возможны ожоги здоровых участков кожи. Большинству больных УФО не требуется. С целью уменьшения гиперэкссудации, отека и локальной боли показано кратковременное применение в небольших дозах дегидратационных средств (диакарб, лазикс по 20-40 мг в сутки). Назначаются антигистаминные препараты, аскорбиновая кислота, соли кальция в течение 10-12 дней.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

15 декабря 2018 года к дежурному врачу-терапевту городской поликлиники Рязани обратилась женщина 43 лет с жалобами на сильные боли в области спины, беспокоящие её второй день.
Жалобы
Болезненные ощущения в спине отдавали в грудную клетку справа. Также пациентка жаловалась на общую слабость,головную боль и потливость.
Анамнез
Заболела накануне вечером, когда отметила появление болей в области спины и грудной клетки справа жгучего характера. 15 декабря была осмотрена терапевтом: кожные покровы чистые; пальпация грудного отдела позвоночника болезненная; температура тела 36,6°C; катаральных явления нет. Тоны сердца ясные, ритмичные. Артериальное давление 120/80 мм рт.ст. ЧСС 78 в минуту. Дыхание в лёгких везикулярное, хрипов нет. Поставлен диагноз "дорсопатия грудного отдела позвоночника". Назначено противовоспалительное лечение, рекомендована консультация невролога, врача-физотерапевта и лфк, явка к участковому врачу. Выдан больничный лист. Вечером 17 декабря пациентка отметила появление пузырьков в подлопаточной области с сильным зудом и болью, температура повысилась до 38,7°C. Утром, обратившись в регистратуру, попала на приём к инфекционисту.
В анамнезе перенесла ветряную оспу в 12 лет. На данный момент в семье все здоровы. Работает инженером на заводе. Две недели назад на ногах перенесла ОРВИ, лечилась самостоятельно. Отмечает переохлаждение пять дней назад по дороге с работы домой.
Обследование
На приёме у инфекциониста жаловалась на слабость, головную боль, повышение температуры тела, высыпания на спине и груди с сильной жгучей болью. Во время осмотра кожные покровы влажные, с пузырьковыми высыпаниями в подлопаточной области справа, переходом на правую молочную железу, отёком и гиперемией (покраснением). Температура тела 37,5°C. Дыхание в лёгких везикулярное, хрипов нет. ЧДД 20 в минут. Тоны сердца ясные, ритм правильный. Артериальное давление 120/80 мм рт.ст. ЧСС 88 в минуту. Живот мягкий, безболезненный. Стул и мочеиспускание в норме.
Назначены обследования: ⠀•⠀Развёрнутый общий клинический анализ крови: лейкоцитоз — повышение уровня лейкоцитов до 13,5*10^9/литре; СОЭ 20 мм/ч; лимфоцитоз — повышенный уровень лимфоцитов в крови; гемоглобин 125 г/л. ⠀•⠀Общий анализ мочи: лейкоциты 2-3; белок 0; плоский эпителий 1-2; плотность 1022. ⠀•⠀Анализы на сифилис, антитела к ВИЧ и гепатитам В и С: отрицательные.
Диагноз
Лечение
Назначено медикаментозное лечение: 1. Противовирусное средство "Циклоферон" 0,25 г 10 инъекций внутримышечно через день. 2. Витамины группы В "Комбилипен" 2,0 мл 10 инъекций внутримышечно в течение 10 дней. 3. Обезболивающее "Кеторол" по одной таблетке 2-3 раза в день. 4. Обработка высыпаний раствором фукорцина два раза в день до подсушивания всех высыпаний.
На фоне проводимой терапии после первых трёх инъекций регрессировала большая часть высыпаний, боли уменьшились, температура нормализовалась. После семи инъекций высыпания исчезли полностью, но сохранялись боли по ходу высыпаний, поэтому к лечению был добавлен "Конвалис" по схеме. Данный препарат убрал симптомы нейропатии и дал положительный результат.
Лечение длилось 30 дней до полного клинического выздоровления пациентки. На месте высыпаний осталась пигментация, боли не беспокоили. Общий анализ крови нормализовался.
Заключение
Данный случай показывает, под какими клиническими масками может начинаться такое заболевание, как опоясывающий лишай. Неоспоримую роль в генезе заболевания играют снижение иммунитета на фоне банальной для многих людей простуды и переохлаждения. Заметно повышение заболеваемости в осенне-зимний период. Необходимо проводить грамотную дифференциальную диагностику с другими заболеваниями.
Читайте также:

