Какими лекарствами лечат туберкулез в германии
Обновлено: 19.04.2024
Какие возможны варианты туберкулеза легких по отношению к лекарственному лечению? Какова роль фторхинолонов в лечении туберкулеза легких?
Какие возможны варианты туберкулеза легких по отношению к лекарственному лечению?
Какова роль фторхинолонов в лечении туберкулеза легких?
Таблица. Стандартные концентрации ПТП, используемые для выявления лекарственной устойчивости МБТ
Первый этап характеризуется проведением интенсивной насыщенной химиотерапии четырьмя-пятью ПТП в течение 2-3 месяцев, что ведет к подавлению размножающейся микобактериальной популяции, уменьшению ее количества и предотвращению развития лекарственной резистентности. На первом этапе используется комбинация препаратов, состоящая из изониазида, рифампицина, пиразинамида, стрептомицина и/или этамбутола.
Второй этап — менее интенсивной химиотерапии — проводится, как правило, двумя-тремя ПТП. Цель второго этапа — воздействие на оставшуюся бактериальную популяцию, в большинстве своем находящуюся внутриклеточно в виде персистирующих форм микобактерий. Здесь главной задачей является предупреждение размножения оставшихся микобактерий, а также стимуляция репаративных процессов в легких с помощью различных патогенетических средств и методов лечения.
Такой методический подход к лечению ЛЧТЛ позволяет к концу первого этапа комбинированной химиотерапии под непосредственным медицинским наблюдением абациллировать 100%, а к завершению всего курса лечения — закрыть каверны в легких у более чем 80% больных с впервые выявленным и рецидивным туберкулезом легких [5].
Намного сложнее вопрос о проведении этиотропного лечения второго варианта, к которому мы относим ЛУТЛ, вызванный лекарственно резистентными (ЛР) МБТ к одному и более ПТП и/или их сочетанию. Особенно тяжело протекает ЛУТЛ у больных с множественной ЛР МБТ к изониазиду и рифампицину, то есть к основным и самым эффективным ПТП. Поэтому поиск новых концептуальных путей повышения эффективности лечения ЛУТЛ и разработка современной методологии специфического воздействия на ЛР МБТ является одним из важнейших и приоритетных направлений современной фтизиатрии.
Развитие ЛР у МБТ к ПТП — одна из главных причин недостаточно эффективной этиотропной химиотерапии. Больные туберкулезом, выделяющие ЛР-штаммы МБТ, длительное время остаются бактериовыделителями и могут заражать окружающих ЛР-возбудителем. Чем больше число больных, выделяющих ЛР МБТ, тем выше риск распространения инфекции среди здоровых лиц и появления новых случаев заболевания туберкулезом с первичной резистентностью не только к основным, но и к резервным ПТП.
Феномен ЛР МБТ имеет важное клиническое значение. Существует тесная взаимосвязь количественных изменений микобактериальной популяции и изменения ряда биологических свойств МБТ, одним из которых является ЛР. В активно размножающейся бактериальной популяции всегда имеется небольшое количество ЛР-мутантов, которые практического значения не имеют, но по мере уменьшения бактериальной популяции под влиянием химиотерапии изменяется соотношение между количеством ЛР и устойчивых МБТ [5]. В этих условиях происходит размножение главным образом устойчивых МБТ, эта часть бактериальной популяции увеличивается. Следовательно, в клинической практике необходимо исследовать ЛР МБТ и результаты этого исследования сопоставлять с динамикой туберкулезного процесса в легких [5].
По определению экспертов ВОЗ [3], ЛУТЛ — это случай туберкулеза легких с выделением МБТ, резистентных к одному и более ПТП. По данным Центрального НИИ туберкулеза РАМН, у каждого второго впервые выявленного и ранее не леченного противотуберкулезными препаратами больного в мокроте выявлялись ЛР к ПТП МБТ, при этом у 27,7% из них наблюдалась устойчивость к двум основным противотуберкулезным препаратам — изониазиду и рифампицину. При хроническом фиброзно-кавернозном туберкулезе частота вторичной ЛР МБТ возрастает до 95,5%.
По нашему мнению, и это составляет основу нашей концепции, для повышения эффективности лечения туберкулеза, вызванного ЛР МБТ, необходимо в первую очередь использовать ускоренные методы выявления ЛР МБТ, что позволяет своевременно изменять режим химиотерапии.
Исследование лекарственной устойчивости МБТ в настоящее время возможно по прямому и непрямому методам.
Непрямой метод определения лекарственной чувствительности МБТ требует от 30 до 60, а иногда до 90 суток, ввиду того что вначале производится посев мокроты на твердые питательные среды и только после получения культуры МБТ производят ее пересев уже на среды с добавлением ПТП. При этом коррекция химиотерапии носит отсроченный характер, как правило, уже на конечном этапе интенсивной фазы химиотерапии.
В последнее время для ускоренного определения лекарственной устойчивости нами применялся радиометрический метод с использованием автоматической системы ВАСТЕС-460 ТВ (Becton Dickinson Diagnostic Systems, Sparks, MD), которая позволяет выявлять лекарственную резистентность МБТ на жидкой среде Middlebrook 7H10 через 6-8 дней.
Не менее важно правильное лечение впервые выявленных больных туберкулезом легких и применение современных режимов химиотерапии с использованием в начале лечения комбинации из четырех-пяти основных противотуберкулезных препаратов до получения результатов лекарственной устойчивости МБТ [2]. В этих случаях существенно повышается вероятность того, что даже при наличии первичной ЛР МБТ бактериостатическое действие окажут два или три химиопрепарата, к которым чувствительность сохранена. Именно несоблюдение фтизиатрами научно обоснованных комбинированных режимов химиотерапии при лечении впервые выявленных и рецидивных больных и назначение ими только трех ПТП является грубой врачебной ошибкой, что в конечном счете ведет к формированию наиболее трудно поддающейся лечению вторичной ЛР МБТ.
Наличие у больного туберкулезом легких ЛР МБТ существенно снижает эффективность лечения, приводит к появлению хронических и неизлечимых форм, а в ряде случаев и летальных исходов. Особенно тяжело протекают специфические поражения легких у больных с полирезистентными МБТ, которые обладают множественной ЛР, как минимум к изониазиду и рифампицину, т. е. к основным и самым активным противотуберкулезным препаратам. ЛР МБТ имеет не только чисто клиническое и эпидемиологическое, но и экономическое значение, так как лечение таких больных резервными ПТП обходится намного дороже, чем больных с чувствительными МБТ к основным химиопрепаратам.
В этих условиях расширение списка резервных ПТП, воздействующих на ЛР МБТ, является актуальным и крайне важным для повышения эффективности лечения больных с ЛУТЛ. Кроме того, присоединение к ЛУТЛ неспецифической бронхолегочной инфекции существенным образом утяжеляет течение специфического процесса в легких, требуя назначения дополнительных антибиотиков широкого спектра. В этом плане применение антибиотиков, воздействующих как на МБТ, так и на неспецифическую патогенную бронхолегочную микрофлору, является научнообоснованным и целесообразным.
В этом плане хорошо себя зарекомендовал в России такой препарат из группы фторхинолонов, как офлоксацин (таривид) [3]. Мы же свой выбор остановили на ломефлоксацине, как препарате, который еще не столь широко применяется при лечении туберкулеза и у которого, судя по имеющимся данным, практически не выявляются побочные эффекты и крайне редко формируется ЛР возбудителей инфекционных заболеваний [2].
Ломефлоксацин (максаквин) — антибактериальный препарат из группы фторхинолонов. Как и все представители производных оксихинолонкарбоновой кислоты, максаквин обладает высокой активностью против грамположительных (включая метициллин-устойчивые штаммы Staphylococcus aureus и Staphylococcus epidermidis) и грамотрицательных (включая Pseudomonas) микроорганизмов, в том числе по отношению к различным типам Micobacterium tuberculosis).
Механизм действия максаквина заключается в ингибировании хромосомной и плазмидной ДНК-гиразы, фермента, ответственного за стабильность пространственной структуры микробной ДНК. Вызывая деспирилизацию ДНК микробной клетки, максаквин ведет к гибели последней.
Максаквин обладает иным механизмом действия, нежели другие антибактериальные средства, поэтому к нему не существует перекрестной устойчивости с другими антибиотиками и химиотерапевтическими препаратами [2].
Основной целью настоящего исследования явилось изучение клинической и микробиологической эффективности максаквина при комплексном лечении больных деструктивным ЛУТЛ, выделяющих ЛР МБТ к изониазиду, рифампицину и другим ПТП, а также при сочетании туберкулеза с неспецифической бронхолегочной инфекцией.
Под наблюдением находилось 50 больных деструктивным ЛУТЛ, выделяющих с мокротой ЛР МБТ к изониазиду, рифампицину и ряду других ПТП. Эти люди в возрасте от 20 до 60 лет составили основную группу.
В контрольную группу вошли также 50 больных деструктивным ЛУТЛ легких в той же возрастной группе, выделяющие ЛР МБТ к изониазиду, рифампицину и другим ПТП. Эти пациенты лечились только протионамидом, амикацином, пиразинамидом и этамбутолом.
У 47 больных основной группы и 49 контрольной в мокроте микробиологическими методами были выявлены различные возбудители неспецифической бронхолегочной инфекции.
Среди больных основной группы диссеминированный туберкулез был установлен у 5 человек, инфильтративный — у 12, казеозная пневмония — у 7, кавернозный — у 7 и фиброзно-кавернозный туберкулез — у 17 человек. Большинство больных (45 пациентов) имели распространенный туберкулез легких с поражением более двух долей, у 34 больных был двусторонний процесс. У всех больных основной группы в мокроте были обнаружены МБТ, как методом микроскопии по Цилю — Нильсену, так и методом посева на питательные среды. При этом у них МБТ были устойчивы как минимум к изониазиду и рифампицину. Необходимо отметить, что все пациенты уже ранее неоднократно и неэффективно лечились основными ПТП, и специфический процесс у них приобрел рецидивирующий и хронический характер.
В клинической картине преобладали симптомы интоксикации с высокой температурой тела, потливостью, адинамией, изменениями в крови воспалительного характера, лимфопенией, увеличенной СОЭ до 40-50 мм в час. Следует отметить наличие грудных проявлений болезни — кашель с выделением мокроты, подчас значительного количества, слизисто-гнойной, а у половины больных — гнойной, с неприятным запахом. В легких выслушивались обильные катаральные явления по типу мелко-, средне-, а подчас и крупнопузырчатых влажных хрипов.
У большинства больных преобладали клинические проявления, которые скорее укладывались в картину неспецифического бронхолегочного поражения (бронхита, острой пневмонии, абсцедирования) с частыми и практически не стихающими обострениями.
Основным возбудителем неспецифической инфекции был Streptococcus hemoliticus — у 15,3% и Staphilococcus aureus — у 15% больных. Среди грамотрицательной микрофлоры преобладал Enterobacter cloacae в 7,6% случаев. Следует отметить высокую частоту ассоциации возбудителей неспецифической бронхолегочной инфекции.
МБТ были обнаружены у всех 50 больных. У 42 человек определялось обильное бактериовыделение. У всех пациентов выделенные штаммы МБТ были устойчивы к изониазиду и рифампицину. При этом у 31 больного лекарственная устойчивость МБТ к изониазиду и рифампицину сочеталась с другими ПТП.
Определение минимальной ингибирующей концентрации (МИК) максаквина проводили на лабораторных штаммах H37Rv и Academia, а также клинических штаммах (изолятах), выделенных от 30 больных, из которых 12 изолятов были чувствительны ко всем основным химиопрепаратам и 8 обладали резистентностью к изониазиду, рифампицину и стрептомицину. В опытах in vitro подавление роста лабораторных штаммов МБТ наблюдалось в зоне 57,6±0,04 до 61,8±0,02 мкн/мл, что почти в семь раз больше, чем показатели, характерные для остальных ПТП .
Таким образом, в ходе микробиологических исследований было установлено выраженное бактериологическое действие максаквина на МБТ, при этом более выраженный эффект наблюдался при его воздействии на лекарственно чувствительные штаммы и изоляты. Однако при повышенных концентрациях максаквина эффект также заметен при воздействии на полирезистентные МБТ, устойчивые к основным ППТ.
Лечение максаквином проводилось у всех 50 больных основной группы в разработанной нами комбинации с другими резервными препаратами: протионамидом, амикацином, пиразинамидом и этамбутолом.
Максаквин назначали в дозе 800 мг в сутки перорально однократно в утренние часы сразу вместе с другими противотуберкулезными препаратами для создания максимальной суммарной бактериостатической концентрации в крови и очагах поражения. Доза максаквина выбрана с учетом микробиологических исследований и соответствовала МИК, при которой отмечалось существенное подавление роста МБТ. Терапевтический эффект определяли через месяц — для оценки воздействия его на неспецифическую патогенную бронхолегочную микрофлору и через два месяца — для оценки воздействия на полирезистентные МБТ. Длительность курса лечения резервными химиопрепаратами в сочетании с максаквином составляла два месяца.
Через месяц комплексного лечения было отмечено значительное улучшение состояния больных основной группы, что проявлялось в уменьшении количества мокроты, кашля и катаральных явлений в легких, снижении температуры тела, при этом более чем у двух третей больных — до нормальных цифр.
У всех больных к этому сроку в мокроте перестал определяться рост вторичной патогенной бронхолегочной микрофлоры. К тому же у 34 больных значительно уменьшилась массивность выделения микобактерий туберкулеза. Практически у всех больных нормализовались анализы крови.
Следует отметить, что у 28 пациентов рентгенологически через месяц лечения максаквином в сочетании с протионамидом, амикацином, пиразинамидом и этамбутолом отмечалось частичное рассасывание специфических инфильтративных изменений в легких, а также существенное уменьшение перикавитарной воспалительной реакции. Это позволило применить на данном этапе искусственный пневмоторакс, который является обязательным методом в лечении ЛУТЛ и составляет вторую и не менее важную часть нашей концепции повышения эффективности лечения больных деструктивным туберкулезом легких, выделяющих полилекарственнорезистентные МБТ.
При анализе эффективности специфического действия комбинации резервных противотуберкулезных препаратов в сочетании с максаквином на полирезистентные МБТ при лечении 50 больных основной группы мы делали основной акцент на показатель прекращения бактериовыделения, как по микроскопии мокроты по Цилю — Нильсену, так и по посеву на питательные среды через два месяца после химиотерапии.
Анализ частоты прекращения бактериовыделения у больных основной и контрольной группы через два месяца лечения показал, что у пациентов, получавших максаквин в сочетании с протионамидом, амикацином, пиразинамидом и этамбутолом, прекращение бактериовыделения было достигнуто в 56% случаях. В контрольной группе больных, не получавших максаквина, — только в 30% случаев.
Следует отметить, что у остальных больных основной группы за этот период времени существенно уменьшилась массивность выделения МБТ.
Инволюция локальных изменений в легких у 50 больных контрольной группы также шла более замедленными темпами, и только у 25 больных к концу второго месяца удалось достичь частичного рассасывания перикавитарной инфильтрации и применить к ним искусственный пневмоторакс. К 39 из 50 пациентов основной группы был применен искусственный пневмоторакс в течение 1,5-2 месяцев, и 17 из них удалось достигнуть закрытия каверн в легких. 11 оставшихся больных, имеющих противопоказания к проведению искусственного пневмоторакса, в этот период были подготовлены к плановому оперативному вмешательству.
При определении лекарственной устойчивости МБТ к максаквину через два месяца лечения у больных основной группы только в 4% случаев была получена вторичная лекарственная устойчивость, сформировавшаяся в процессе двухмесячной химиотерапии, что в конечном итоге потребовало его отмены и замены на другой химиопрепарат, к которому МБТ сохранили свою чувствительность.
К концу второго месяца у 4% больных отмечались явления непереносимости максаквина — в виде диспепсических явлений и диареи, связанной с дисбактериозом, аллергических кожных проявлений и эозинофилии до 32%, что привело к полной отмене препарата. Во всех остальных случаях при двухмесячном ежедневном применении максаквина в суточной дозе 800 мг побочных явлений не отмечалось.
Проведенная после окончания курса лечения максаквином комбинированная химиотерапия резервными препаратами и динамическое наблюдение за этими же больными показали, что достигнутый ко второму месяцу положительный результат в абациллировании мокроты оказал положительное влияние и на конечный результат излечения больных с ЛУТЛ.
Таким образом, применение максаквина в дозе 800 мг в сутки в сочетании с протионамидом, амикацином, пиразинамидом и этамбутолом у больных деструктивным ЛУТЛ с сопутствующей неспецифической бронхолегочной инфекцией показало его достаточную эффективность как антибиотика широкого спектра, воздействующего на грамотрицательную и грамположительную микрофлору, и препарата, действующего на туберкулезное воспаление.
Максаквин с полной уверенностью может быть отнесен к группе резервных ПТП. Он эффективно действует не только на МБТ, чувствительные ко всем ПТП, но и на ЛУ МБТ к изониазиду и рифампицину, что и обусловливает целесообразность его назначения таким больным. Тем не менее максаквин не следует рассматривать как основной препарат в схемах лечения больных с впервые выявленным туберкулезом легких, он должен оставаться в резерве и применяться только при ЛУТЛ и сопутствующей неспецифической бронхолегочной инфекции.
Для изониазида это составляет 1 мкг/мл, для рифампицина — 40 мкг/мл, стрептомицина — 10 мкг/мл, этамбутола — 2 мкг/мл, канамицина — 30 мкг/мл, амикацина — 8 мкг/мл, протионамида (этионамида) — 30 мкг/мл, офлоксацина (таривида) — 5 мкг/мл, циклосерина — 30 мкг/мл и для пиразинамида — 100 мкг/мл.
Литература
1. Лечение туберкулеза. Рекомендации для национальных программ. ВОЗ. 1998. 77 с.
2. Мишин. В. Ю., Степанян И. Э. Фторхинолоны в лечении туберкулеза органов дыхания // Русский медицинский журнал. 1999. № 5. С. 234-236.
3. Рекомендации по лечению резистентных форм туберкулеза. ВОЗ. 1998. 47 с.
4. Хоменко А. Г., Мишин В. Ю., Чуканов В. И. и др. Эффективность применения офлоксацина в комплексном лечении больных туберкулезом легких, осложненным неспецифической бронхолегочной инфекцией // Новые лекарственные препараты. 1995. Вып. 11. С. 13-20.
5. Хоменко А. Г. Современная химиотерапия туберкулеза // Клиническая фармакология и терапия. 1998. № 4. С. 16-20.
Туберкулёз – хроническое инфекционное заболевание, причиной которого является микробактерии (туберкулёзные палочки). Чаще всего болезнь поражает лёгкие (80% случаев), но также могут быть инфицированы и другие органы: мозг, глаза, кожные покровы, кости, кишечник, мочеполовая система. На сегодняшний день туберкулёз успешно лечится, однако из-за него могут возникать осложнения различной тяжести, которые в некоторых случаях (например, при ослабленном иммунитете) приводят к смертельному исходу.
Заражение обычно происходит воздушно-капельным путём, поэтому лёгочная форма - наиболее частая форма туберкулёза. Реже инфекция попадает в организм через желудочно-кишечный тракт (например, молоко заражённых коров) или через порезы на коже.
Факторами риска при туберкулёзе считаются: ВИЧ, наркозависимость, злоупотребление алкоголем, тяжёлые хронические заболевания, диабет, лечение медикаментами, подавляющими иммунитет.
Инкубационный период при туберкулёзе составляет от 6 до 8 недель. Но иногда инфекция существует в организме латентно десятилетиями.
Симптомы при этом носят неспецифический характер: кашель, обильное потоотделение ночью, небольшая температура (реже жар). В некоторых случаях симптомы могут отсутствовать.
Иногда инфекция может распространяться по кровотоку или через лимфатическую систему на другие органы. В таких случаях болезнь поражает почки, головной и спинной мозг, кишечник, лимфоузлы, кости и суставы.
При подозрении на туберкулёз врач составляет подробный анамнез. Для постановки точного диагноза могут понадобиться различные диагностические методы. Для анализа на наличие туберкулезных палочек могут брать мокроту, желудочный сок, мочу и др.
- Обязательно назначаются бактериологические исследования. Метод полимеразной цепной реакции показывает высокую достоверность (95-100%).
- Анализ крови помогает установить поражённые заболевание органы и выявить воспалительные процессы в организме.
- Рентгенография грудной клетки помогает найти очаги воспаления, а также отследить течение заболевания. Если рентгеновских снимков недостаточно – проводят КТ.
- Квантифироновый тест определяет гамма-интерферон в плазме крови. Из-за более точных результатов данный анализ почти полностью заменил реакцию Манту в диагностике туберкулеза у взрослых.
Если необходимо, проводится расширенная диагностика, в которую могут входить тораскопия, трахеобронхоскопия, бронхоскопический лаваж, трансторакальная игловая и трансбронхальная биопсия, плевральная пункция и др.
Современные методы диагностики, доступные в немецких клиниках, помогают подобрать подходящее лечение и избежать радикальных методов терапии.
Медикаментозное лечение
На сегодняшний момент туберкулез чаще всего лечится медикаментами, которые подбирают индивидуально. Пока остаётся риск заражения для окружающих, пациент находится в больнице. После 2-3 недель интенсивного лечения пациент обычно уже не заразен.
Современные препараты позволяют эффективно лечить даже тяжёлые формы заболевания.
Стандартным лечением туберкулёза считается медикаментозная терапия на протяжении шести месяцев.
В первые месяцы назначают комбинацию из следующих препаратов:
- изониазид
- рифампицин
- пиразинамид
- этамбутол (альтернатива - стрептомицин)
Через два месяца пиразинамид и этамбутол отменяют и лечение продолжается изониазидом и рифампицином. Дополнительно прописывают лекарства, подавляющие кашель.
При этом есть вероятность возникновения побочных эффектов, затрагивающих в первую очередь печень, почки и глаза. Кроме того, у некоторых пациентов из-за туберкулёза развиваются менингит, перикардит или перитонит, которые требуют дополнительного лечения кортикостироидами.
Во время лечения следует воздерживаться от алкоголя и курения.
При непереносимости вышеназванных медикаментов назначают их аналоги, которые могут быть менее эффективны. Тогда лечение занимает больше времени (больше года).
Хирургическое лечение
В некоторых случаях медикаментозного лечения недостаточно. Показаниями для хирургического лечения являются большие открытые каверны, эмпиема плевры, рубцы на бронхах, коллапс лёгкого, а также устойчивые к медикаментам бактерии. Во время операции (по возможности – минимально инвазивной) удаляются пораженные инфекцией части органов.
Кроме того, при лёгочной форме туберкулёза может потребоваться операция, если в лёгких остаются очаги инфекции, которые нельзя ликвидировать медикаментозно. В крайних случаях необходима резекция лёгкого.
Хирургическое лечение также дополняется медикаментозной терапией.
Если вовремя была назначена правильная терапия, то туберкулез можно полностью вылечить. Однако в некоторых случаях (если у пациента ослабленная иммунная система или есть тяжёлые хронические заболевания) существует возможность возникновения осложнений: лёгочные кровотечения, коллапс лёгкого, заражение крови с поражением органов.
Некоторые бактерии, вызывающие туберкулёз, могут быть устойчивы к медикаментам. В Германии в 12% случаях заболевания бактерии не реагируют на лечение одним из необходимых антибиотиков. В 2% случаях выявляется устойчивость к нескольким препаратам. Тогда врачи назначают альтернативные лекарства. Лечение в таких случаях может длиться от полугода до двух лет.
В течение нескольких лет пациент должен регулярно проходить профилактические осмотры. В редких случаях болезнь может возникнуть снова. При этом бактерии будут уже устойчивы к медикаментам, которые принимались раньше.
В большинстве же случаев туберкулёз успешно лечится.
В Германии большое внимание уделяется реабилитации. После завершения курса терапии пациенту назначают различные процедуры, способствующие скорейшему восстановлению организма: массаж, электротерапия, ингаляции, ионофорез, криотерапия лечебная гимнастика, специальная диета и т.д.
Стоимость лечения туберкулёза в Германии зависит от формы, стадии и тяжести болезни, наличия осложнений и сопутствующих заболеваний. Цены в разных немецких клиниках могут отличаться друг от друга и варьируются от пяти до двадцати тысяч евро. Операция при лёгочной форме туберкулёза обойдётся приблизительно в восемь тысяч евро. Также стоит учитывать, что лечение в зависимости от конкретного случая может длиться от нескольких месяцев до двух лет.

Туберкулез – хроническое заболевание, которое требует длительного лечения многокомпонентным комплексом химиотерапевтических противотуберкулезных препаратов и последующих реабилитационных мероприятий по восстановлению здоровья.
Теоретически, лечение туберкулеза по заданной схеме можно осуществлять в любом населенном пункте Земли, тем не менее, многие пациенты из стран СНГ приезжают на лечение во фтизиатрические клиники Германии.
- безупречная точность диагностики, позволяющая установить развернутый диагноз заболевания и назначить полноценное лечение или опровергнуть необоснованное подозрение и избавить пациента от вредной для него химиотерапии;
- оригинальные высококачественные медицинские препараты, обеспечивающие максимальную эффективность при минимальном токсическом эффекте;
- опытные врачи, назначающие адекватное лечение и своевременно корректирующие схемы и дозы препаратов;
- достижения немецкой реабилитационной медицины, позволяющие вернуть пациента к полноценной жизни.
Высокий уровень развития медицины Германии позволяет успешно лечить самые сложные случаи (хирургические осложнения туберкулеза, сочетание активного туберкулеза с ВИЧ инфекцией и др.), которые клиники стран СНГ часто признают некурабельными.
Еще одно немаловажное преимущество лечения туберкулеза в Германии – сказочные пейзажи, на фоне которых расположены пульмонологические санатории. Прогулки на чистом воздухе в сухую погоду – важный компонент лечения заболевания.
узнать цену.
Отправьте заявку и мы свяжемся с Вами и ответим на все Ваши вопросы.
Как лечат туберкулез в Германии
День первый: ознакомительный
Если вы решили лечить туберкулез в Германии, то вам необходимо взять с собой все имеющиеся медицинские документы: данные диагностических обследований, выписки из истории болезни, сведения о проведенном лечении, стеклышки биопсии и т.п. Мы возьмем на себя заботу о профессиональном переводе медицинских текстов на немецкий язык, а также предоставим услуги переводчика.
Первое посещение клиники посвящено опросу и осмотру. Знакомство со всеми имеющимися документами значительно сократит диагностический поиск. Однако следует быть готовым к тому, что часть обследований нужно будет пройти заново, поскольку этого требует законодательство Германии.
В первый день лечащий врач составит вам план диагностических и лечебных мероприятий. Если позволяет состояние здоровья (закрытая форма туберкулеза, стабильное состояние, отсутствуют опасные для жизни сопутствующие заболевания), лечение можно будет проходить вне стен клиники.
Второй-третий день: диагностика
Процесс диагностики или верификации (подтверждения) уже установленного диагноза занимает один-два дня. Список обследований может включать следующие процедуры:
- рентгенологические обследования (рентгенография, спиральная томография, многослойная томография и т.п.);
- лабораторные анализы для подтверждения диагноза (полимеразная цепная реакция, иммунологические тесты (квантифероновый тест));
- клинические анализы, позволяющие судить об общем состоянии пациента;
- функциональная диагностика (от спирометрии до анализа газового состава крови в динамике);
- УЗИ плевральной полости (при подозрении на поражение плевры);
- бронхоскопия и бронхоскопический лаваж с последующим лабораторным анализом промывных вод;
- биопсия (трансбронхиальная (через бронх) или трансторакальная (путем прокола грудной клетки специальной иглой)).
По показаниям могут быть назначены консультации со смежными специалистами (кардиолог, инфекционист, эндокринолог и др.).
Германия занимает первое место в мире в сфере распознавания заболеваний, поэтому, обращаясь за помощью в немецкую клинику, вы можете быть уверенны в точности установленного диагноза и адекватности назначенного лечения.
Третий-четвертый день: получение плана лечебных мероприятий
На третий-четвертый день пребывания в немецкой фтизиатрической клинике (или третий-четвертый день посещения при лечении в амбулаторных условиях) пациент получает все необходимые рекомендации.
Лечение туберкулеза в Германии процесс длительный и предусматривает комплекс мероприятий, который зависит от ряда факторов:
- локализация туберкулезной инфекции (легочная или внелегочная);
- фаза процесса;
- стадия развития заболевания;
- наличие осложнений;
- возраст больного;
- наличие сопутствующих заболеваний.
План лечебных мероприятий может предусматривать хирургическое вмешательство, консервативную терапию, реабилитационные курсы, санаторно-курортное лечение. Поэтому рационально выбрать медицинское учреждение в соответствии с предполагаемым лечением.
Вам достаточно заполнить заявку на сайте, мы свяжемся с вами и поможем правильно подобрать медицинское учреждение и лечащего врача.
Преимущества диагностики туберкулеза в Германии
Безупречная точность диагностики туберкулеза привлекает в немецкие пульмонологические клиники многих пациентов из стран СНГ. Особенно важен этот момент в сфере детской фтизиатрии.
В немецких клиниках используются инновационные технологии, которые позволяют однозначно установить диагноз заболевания или исключить смертельно опасную патологию.
Наш опыт свидетельствует о том, что многие маленькие пациенты из стран СНГ избежали тяжелого и абсолютно ненужного им лечения благодаря диагностике туберкулеза в Германии.

Консервативное лечение туберкулеза в Германии
Медикаментозное лечение туберкулёза в Германии
Пульмонологические клиники Германии используют стандартные схемы, эффективность которых доказана статистическими данными. Схема каждому пациенту подбирается индивидуально в зависимости от локализации очагов, стадии развития и активности процесса, наличия осложнений и сопутствующих заболеваний, а также в зависимости от возраста пациента.
Классические схемы могут предусматривать использование от четырех до пяти противотуберкулезных препаратов, которые надо будет принимать от двух до четырех месяцев.
Выпускаемые немецкими производителями противотуберкулезные препараты пользуются заслуженным уважением далеко за пределами Германии. В пульмонологических центрах используются только оригинальные медикаменты, поэтому вы можете быть уверенны в надежности лечения.
Многокомпонентные схемы эффективны даже в случае резистентной туберкулезной инфекции. Во время лечения проводится постоянный мониторинг результатов терапии, в случае слабой динамики возможна замена многокомпонентной схемы на более эффективную.
Дополнительно назначают поддерживающую и общеукрепляющую медикаментозную терапию (витамины, микроэлементы и другие биологически активные вещества).
Комплекс немедикаментозных мероприятий
Туберкулез относиться к заболеваниям, развитие которых во многом зависит от психологического состояния пациента. Поэтому комфортные условия пребывания в клинике – гарантия полноценного выздоровления.
В немецких пульмонологических центрах пациенты располагаются в уютных одноместных палатах, где есть все необходимое (санузел, вай-фай, телевизор и т.п.). Диетическое питание при туберкулезе предполагает вкусную здоровую пищу, которая придает силы для борьбы с болезнью.
Немецкие фтизиатры предоставят каждому больному индивидуальный список рекомендаций по режиму дня, посильным нагрузкам, необходимым ограничениям и т.п.

Хирургическое лечение туберкулеза в Германии
Хирургическое лечение при туберкулезе назначается исключительно в тех случаях, когда консервативные методы потерпели фиаско:
- гнойные осложнения (абсцесс легкого, нагноение плевры);
- односторонний фиброзно-кавернозный туберкулез;
- стенозы бронхов и бронхоэктазы;
- подозрение на сопутствующий онкологический процесс.
Чаще всего операцией выбора становится резекция (иссечение) пораженного очага, а в случае необходимости удаление одной-двух долей легкого или пульмонэктомия (удаление правого или левого легкого).
Согласно статистическим данным, эффективность таких операций в немецких клинках значительно выше, чем в аналогичных медицинских учреждениях стран СНГ. Такие показатели связаны с высоким уровнем квалификации немецких врачей, а также с использованием новейшей аппаратуры, высококачественных лекарств и медицинских материалов.
Хирургическое лечение туберкулеза предполагает дальнейший курс медикаментозной терапии и восстановительные мероприятия в реабилитационных центрах и санаториях Германии.
Реабилитация после туберкулеза в Германии
Реабилитация – необходимый компонент лечения туберкулеза, который назначается после окончания лечения заболевания. Цель восстановительных курсов – ликвидация травмирующих последствий:
- негативного влияния палочки Коха и ее токсинов на организм;
- токсических эффектов химиопрепаратов;
- хирургической травмы (если имела место операция).
Реабилитационный комплекс назначается индивидуально и включает целый список мероприятий: охранительный режим, общеукрепляющую диету, дыхательную гимнастику, лечебную физкультуру, физиотерапию, ингаляции, психотерапию, рефлексотерапию, массаж, санаторно-курортное лечение и др.
После проведения курса восстановительных мероприятий врач предоставит рекомендации и определит кратность профилактических обследований, которые следует проходить, как минимум, в течение 5 лет.
Сколько стоит лечение туберкулеза в Германии
Цена лечения туберкулеза в Германии зависит от распространенности и локализации процесса, его активности, стадии развития болезни, предполагаемого объема диагностических и лечебных мероприятий, необходимости консультаций смежных специалистов и хирургического вмешательства.
Заполните заявку на нашем сайте, и мы ответим на вопрос о приблизительной цене лечения туберкулеза в вашем конкретном случае. Наше сотрудничество начинается сразу же после получения заявки. Мы поможем подобрать клинику в соответствии с вашими требованиям и расскажем, как можно сэкономить без ущерба для качества лечения.
Кроме того, мы возьмем на себя весь груз административных забот – от оформления визы до бронирования жилья. Лечение туберкулеза – длительный процесс, по желанию наших клиентов мы организовываем проживание и оказываем всестороннюю справочную поддержку.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
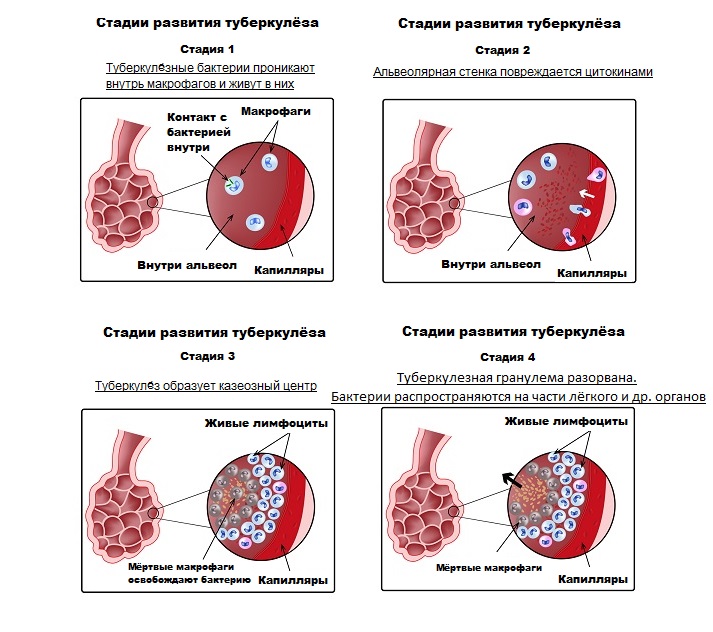
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:

