Какой антибиотик при менингококковой инфекции
Обновлено: 18.04.2024
Антибактериальная терапия при гнойном менингите. Лечение гнойного менингита.
Антибактериальная терапия при гнойном менингите должна начинаться как можно раньше, при тяжелом состоянии больного допустимо ее назначение на догоспитальном этапе. Больные с менингококковым менингитом госпитализируются в специализированное отделение или блок для инфекционных больных, поскольку являются одним из источников инфекции.
Средствами первой очереди выбора при менингококковом менингите являются препараты бензилпенипиллина, которые вводятся по 3—6 млн ЕД каждые 4 ч, при крайне тяжелом течении — до 30—40 млн/сут или по 8— 10 млн ЕД каждые 4 ч внутривенно капельно; пенициллин по 3-12 млн ЕД каждые 4 ч внутривенно; второй очереди выбора — левомицетина сукцинат по 1 г 3 раза в сутки внутривенно. В настоящее время вновь обратились к сульфаниламидам, которые можно вводить всего несколько раз. Используют водорастворимое средство сульфалена меглумин внутривенно, а перорально — сульфамонометоксин. Однократное внутривенное введение 10 мл 18,5 % сульфалена меглумина (эквивалентен 1 г сульфалена) обеспечивает достаточный уровень концентрации препарата в спинномозговой жидкости в течение 3 сут, а 2 г — в течение 7 сут. Сульфамонометоксин назначается внутрь в первые сутки по 2 г.
При пневмококковом менингите средствами первой очереди выбора являются натриевая соль бензилпенипиллина по 5 млн ЕД каждые 4 ч внутривенно капельно, или ампициллин по 3 г каждые 3 ч, либо канамицина сульфат по 250 мг 2 раза в сутки внутримышечно, либо комбинация ампициллина и сульбактама (уназин) по 2-3 г каждые 6 ч, у детей 150 мг/кг в сутки. Средствами второй очереди выбора являются левомицетина сукцинат растворимый по 1 г 3 раза в сутки, либо гентамицина сульфат по 80 мг 2 раза в сутки, либо цепорин (цефами-зин) по 1 г 6 раз в сутки, либо цефтриаксон по 2 г 2 раза в сутки (у детей 50—80 мг/кг в сутки). Все названные препараты вводятся внутривенно.
При стафилококковом менингите к средствам первой очереди выбора относятся: метациклин по 1 г 6 раз в сутки внутривенно, либо натриевая соль бензилпенипиллина по 40—60 млн ЕД/сут внутривенно капельно; оксациллина натриевая соль по 2,5—5 г 4 раза в сутки, цепорин по 1 г 6 раз в сутки; комбинация ампициллина и сульбактама по 2-3 г 4 раза в сутки, у детей 150 мг/кг в сутки. К средствам второй очереди выбора относятся: левомицетина сукцинат, цепорин, цефтриаксон, которые применяются так же, как и при менингококковом менингите; латамоксеф 2—4 г 3 раза в сутки (у детей по 100-200 мг/кг в сутки) и амикацин по 3—5 мг/кг 3 раза в сутки.
Критерием успеха антибиотикотерапии и показанием к ее отмене является резкое улучшение состояния больного, обратное развитие менингеального синдрома, падение цитоза в спинномозговой жидкости до 100/3 в 1 мкл при содержании лимфоцитов не менее 75 %.
Наряду с этиотропной проводится патогенетическая и симптоматическая терапия, направленная на борьбу с интоксикацией, нарушениями со стороны дыхательной и сердечно-сосудистой систем, отеком мозга и другими расстройствами. При инфекционно-токсическом шоке при раннем поступлении больного применяется левомицетина сукцинат. Необходимо устранение гиповолемии — внутривенное капельное введение коллоидных растворов — полиглюкина, реополиглюкина, реоглюмана, 5 % альбумина, одновременно с этим внутривенное введение глюкозы, иногда до 20—30 мг/кг в сутки, глю-кокортикоидов, например дексаметазона, по 0,3 мг/кг в сутки. Количество вводимой жидкости — не менее 40 мг/кг в сутки у взрослых, детям первых месяцев жизни — до 100 мл/кг в сутки. Применяют полиионные смеси и салуретики (фуросемид и др.).
Для борьбы с метаболическим ацидозом под контролем осмолярности крови необходимо капельное внутривенное введение 4 % или 8,2 % раствора бикарбоната натрия или трисамина — до 300—600 мл/сут. Точное количество раствора может быть рассчитано по известной формуле Аструла (см. там же). Применяются сердечные средства — строфантин, коргликон, сульфокамфокаин.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Возбудители
- S.pneumoniae
- N.meningitidis
- Listeria monocytogenes
- Haemophilus influenza
- Streptococcus agalactiae (тип B)
- Enterococcus
- Streptococcuspneumonia и Neisseriameningitidis ответственны за 80% всех случаев бактериального менингита
- По данным CDC имеется следующая частота встречаемости возбудителей: Streptococcuspneumonia 47%, Neisseriameningitidis 25%, стрептококки группы В 12%, Listeriamonocytogenes 8%, Haemophilusinfluenza 7%. Частота – 2,4 случая на 100 000 населения (включая младенцев, детей и взрослых)
- Частота внебольничной инфекции со специфическими патогенами сильно коррелирует в зависимости от возраста пациента
- Дети и молодые люди 2-29 лет: N.meningitidis 60%, S.pneumoniae 27%, стрептококки группы В 5%, H.influenza 5%, L.monocytogenes 2%
- Взрослые 30-59 лет: S.pneumoniae 61%, N.meningitidis 18%,H.influenza 12%, L.monocytogenes 2%
- Взрослые старше 60 лет: S.pneumoniae 61%, N.meningitidis 18%,H.influenza 12%, L.monocytogenes 6%, стрептококки группы В 3%
Клиника
- Клиническая картина: ригидность затылочных мышц, головная боль, изменения сознания, но оно может и отсутствовать. Могут быть жалобы на сыпь и боль в мышцах.
- Менингиальные знаки: симптом Кернига/Брудзинского (менее 5% случаев), ригидность затылочных мышц, признаки поражения черепно-мозговых нервов и другие очаговые неврологические признаки, сыпь (петехиальная, геморрагическая, фульминантная), эпилептические припадки.
- Классическая триада (лихорадка, ригидность затылочных мышц и изменение сознания) встречается только у 44% пациентов, но почти все пациенты демонстрируют по крайней мере 2 из 4 симптомов – головную боль, лихорадку, ригидность затылочных мышц или изменение сознания.
- Обычно для тяжелых пациентов должна соблюдаться следующая последовательность действий: стартовая эмпирическая антибактериальная терапия -> КТ, если есть необходимость -> люмбальная пункция
- Нормальные значения спинномозговой жидкости:
- Давление = 5-15 мм ртутного столба или 65-195 мм водного столба
- Лейкоциты = 0,6
Диагностика
- Люмбальная пункция: выполняется всем пациентам максимально быстро. КТ может быть проведено раньше, если имеется очаговая симптоматика, отек зрительного нерва или тяжелое угнетение сознания или имеется высокий риск развития кровотечения (коагулопатия, тромбоцитопения).
- Спинномозговая жидкость: типичным является давление >30 см, лейкоциты >500 /мл с более 80% нейтрофилов, глюкоза 200 мг/дЛ
- Предикторами гнойного менингита в спинномозговой жидкости являются: лейкоциты > 2000 или полиморфноядерные >1200; глюкоза 220
- Окраска мазка по Граму и определение антибиотикочувствительности культур, выделенных из крови и спинномозговой жидкости, можно сделать позже.
- Другие дополнительные диагностические мероприятия: кровь и СМЖ на микробиологическое исследование, СМЖ на ПЦР (для диагностики, например энтеровируса или вируса простого герпеса)
Лечение
Эмпирическая терапия: дети и взрослые
Этиологическая терапия
- S.pneumoniae (пенициллин-чувствительный – МИК 1,0 мкг/мл): ванкомицин +/– рифампицин
- N.meningitidis: пенициллин, цефотаксим, цефтриаксон – курс лечения минимум 7 дней
- H.influenza: цефотаксим, цефтриаксон, хлорамфеникол. Курс лечения не менее 10 дней
- Listeria: ампициллин +/– гентамицин. Курс лечения 14-21 день
- Enterobacteriaceaespp (E.coli, etc.): цефотаксим, цефтриаксон, меропенем, азтреонам, плюс один из аминогликозидов. Курс лечения не менее 21 дня.
- P.aeruginosa: цефтазидим, цефепим, пиперациллин, азтреонам, меропенем в/в + аминогликозиды
- S.aureus (внебольничный): ванкомицин (+/– триметоприм-сульфаметаксозол + рифампицин для MRSA) или нафциллин (MSSA) (для РФ – цефазолин или оксациллин)
Профилактика
- Использование конъюгированной пневмококковой вакцины предполагает уменьшение количества пневмомкокковых менингитов среди детей и, возможно, опосредованно у взрослых
- Антибиотикопрофилактика не обязательна в случаях пневмококкового менингита, но рекомендована в случае менингитов, вызванных N.meningitidis и H.influenza. ТОЛЬКО В СЛУЧАЕ ТЕСНЫХ КОНТАКТОВ (индивидуально должен решаться вопрос для тех, кто часто спал и ел в том же жилище, что и выявленный случай, например, семья, социальные работники, сексуальные партнеры)
- N.meningitidis: профилактика предусмотрена для домочадцев, социальных работников, сексуальных партнеров и медицинских работников, контактирующих с секретами больного (например, при интубации): ципрофлоксацин 500 мг перорально однократно или рифампицин 600 мг каждые 12 часов х 4 дозы.
- Профилактика в случае H.influenza (рифампицин 20 мг/кг – до максимальной дозы 600 мг/сут каждый день х 4) – обоснована в случае не привитых домочадцев менее 4 лет; в случае контакта не привитых с ухаживающим персоналом – дети до 2-х лет; при множественных повторно происходящих случаях в профилактике нуждаются и дети, и весь ухаживающий за ними персонал.
- H.influenza: гемофильная конъюгированная вакцина рекомендована во время младенчества. N.meningitidis: конъюгированная полисахаридная (MCV4) рекомендована для возраста 11-18 лет или в случае риска менингококковых заболеваний
Детали терапевтического режима
- В лечении рекомендуется учитывать данные окраски по Граму или данные микробиологического исследования.
- Грамположительные диплококки: обычно S.pneumoniae – ванкомицин плюс цефтриаксон или цефотаксим
- Крупные грам-негативные диплококки: обычно N.meningitidis – пенициллин G, цефтриаксон, цефотаксим. Грамположительные палочки или коккобациллярная флора: L.monocytogenes (не перепутать с дифтерийной палочкой) – ампициллин +/– аминогликозид
- Грамнегативные палочки: обычно H.influenza (может выглядеть как коккобацилярная флора) – цефотаксим или цефтриаксон ИЛИ Enterobacteriacae spp или P.aeruginosa – цефотаксим или цефтриаксон или цефтазидим +/– аминогликозид
Режимы дозирования антибактериальных препаратов:
-
50-100 мг/кг до 2 г в/в каждые 8 часов или тобрамицин 5 мг/кг в/в один раз в день
- Пенициллин G 4 млн ЕД в/в каждые 4 часа 3-4 г в/в каждые 4 часа
- Нафциллин/оксациллин 1,5-2 гр в\в каждые 4 часа 1,5-2,0 п в/в каждые 6 часов
- Триметоприм-сульфаметаксозол 4-5 мг/кг/сутки в/в каждые 6 часов – 600 мг/сутки
-
4-8 мг каждые 24 часа 4-8 мг каждые 24 часа 5-7,5 мг каждые 24 часа 5-20 мг каждые 24 часа 10 мг каждые 24 часа
Запомните! При интратекальном введении важно использовать антибактериальные препараты БЕЗ консервантов!
Менингококк, без которого мы не смогли бы закрыть тему патогенных нейссерий. Напомним, что в доковидную эру менингококк был одним из немногих микробов, столкновение с которым вело к применению СИЗов и карантина. Микроб очень хорошо изучен и поэтому мы поговорим, чем же он так опасен и почему его надо постоянно держать в голове.
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Он же менингококк, без которого мы не смогли бы закрыть тему патогенных нейссерий. Напомним, что в доковидную эру менингококк был одним из немногих микробов, столкновение с которым вело к применению СИЗов и карантина. Микроб очень хорошо изучен и поэтому мы поговорим, чем же он так опасен и почему его надо постоянно держать в голове.
Микробиологические аспекты.
- N.meningitidis является анаэробным грамотрицательным диплококком.
- Так же, как и гонококк, менингококк является абсолютным паразитом, способным существовать только в организме человека, используя необходимые для своей жизнедеятельности компоненты из организма хозяина.
- В связи с указанными обстоятельствами менингококк достаточно сложно культивируется на питательных средах, поэтому используются или селективные среды специального состава, или шоколадный агар. Он вообще крайне капризный и сложный в выращивании микроб.
Менингококк обладает широким набором факторов патогенности, но для начального уровня выделим два, на наш взгляд, основные, которые наиболее заметно влияют на патогенез и течение заболевания:
- Пили, отвечающие за адгезию микроба к человеческим клеткам эпителия, эндотелия и клеткам крови. Стоит отметить, что пили не только прикрепляют менингококк к определенному участку слизистых, но обеспечивают его передвижение дальше, благодаря своим сокращениям. В результате получаем колонизацию слизистых без развития заболевания. Кроме того, пили обеспечивают и сцепление самих менингококков между собой, в результате чего образуется биопленка.
- Если ситуация не разрешилась только колонизацией и благодаря другим факторам патогенности менингококк смог пробраться в подслизистую и далее в кровь, важнейшим фактором патогенности становится микробная капсула. Как мы помним, у грамотрицательных бактерий именно она обеспечивает защиту от действия фагоцитов, а также, в случае развития мутации, защиту от антибиотиков.
Таким образом, если в этих звеньях патогенеза мы не смогли обеспечить должного противодействия, то начнет развиваться менингококковая инфекция.
Эпидемиологические аспекты
N. meningitidis от человека к человеку передается только воздушно-капельным путем. Микроб очень летуч и очень заразен, отсюда и противодействие в виде СИЗ и химиотерапевтической профилактики.
При всем этом зверек крайне нестоек во внешней среде:
- гибнет при воздействии солнечных лучей;
- при высыхании;
- во влажной среде живет не более получаса;
- не любит температуру ниже +20°С;
- при кипячении гибнет моментально;
- 70% спирт убивает его мгновенно, остальные дезинфектанты в течение нескольких минут.
Основным источником инфекции всегда является человек – либо больной, либо здоровый носитель.
К заболеваниям, вызванным менингококками, чувствительна вся популяция людей, но наиболее восприимчивы дети до 5 лет, и в этой группе крайне актуальна возможность вакцинации. У взрослых заболевание чаще всего протекает в форме назофарингита или как носительство без развития заболевания. Группами риска по развитию менингококковых инфекций могут быть люди, переехавшие из отдаленных малонаселенных местностей в большие города с высокой плотностью проживания, ввиду отсутствия естественного иммунитета, который у жителей густонаселенных регионов появляется с пяти лет жизни.
Кроме того, стоит помнить о наличии сезонности заболевания, а также о периодичности вспышек – раз в 10 лет в весенне-зимний период (правда, сейчас нас спасает более-менее распространенное ношение масок-респираторов и мытье рук, которое помимо антиковидных свойств показало эффективность как антигриппозное и вообще анти-ОРВИшное средство, о чем довольно убедительно сообщают статистика и личные наблюдения).
Таким образом, исходя из всего вышеуказанного, менингококковые инфекции чаще всего распространяются либо в антисанитарных условиях, либо при большой скученности людей в помещениях в холодное время года, либо при наличии и того и другого вместе.
Клинические аспекты
Стоит помнить, что для менингококка характерно наличие нескольких серогрупп и после перенесенного заболевания иммунитет формируется не ко всему виду в целом, а только к отдельной серогруппе, поэтому возможность повторного заболевания в будущем не может исключаться только по факту предыдущего. Чаще всего мы имеем дело с серогруппами А, В и С, а в качестве клинической формы скорее встретим назофарингит, чем развернутую картину менингита или молниеносной менингококцемии.
Варианты развития менингококковой инфекции:
- Менингит
- Бактериемия
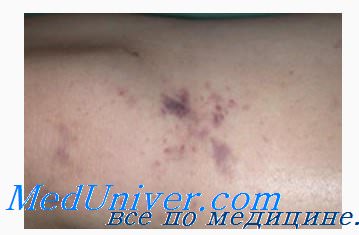
- Петехиальная сыпь, как следствие развития менингококцемии
- При поражении органов дыхания – пневмония, чаще всего либо острая, либо фульминантная
- Отиты и эпиглотиты
- Хроническая менингококцемия
- Локальное поражение перикарда, суставов, конъюнктивы
Но у 15-30% N. meningitidis подавляют деятельность ресничного эпителия верхних дыхательных путей, сами реснички фактически сбривает, а затем, с помощью факторов патогенности, пробирается через эпителий в более глубокие слои, вызывая менингококковый назофарингит. Пациент, в силу бесконечного сморкания, становится еще более заразным, чем при здоровом носительстве, притом что само заболевание протекает довольно легко и, как и обычное ОРВИ, с лечением или без оного, через неделю заканчивается выздоровлением.
Следующее, что может развиться вслед за бактериемией, которую пациент в некоторых случаях все-таки может пережить бессимптомно и ограничиться только симптомами назофарингита, это уже сам менингококковый менингит, когда нейссерия все-таки смогла пробраться через гематоэнцефалический барьер. Клиническую картину повторять не будем, все мы ее знаем с институтской скамьи.
Итак, подведем небольшой итог в фазах течения менингококковой инфекции, как правило, следующих одна за другой:
- Здоровое носительство – до 7 дней, в глобальном большинстве случаев заканчивается спонтанным выздоровлением.
- Менингококковый назофарингит – в течение недели в большинстве своем заканчивается полным выздоровлением.
- Менингококцемия, она же менингококковый сепсис, может развиться как результат назофарингита, так и на фоне абсолютного здоровья, когда первые две фазы были либо совсем бессимптомными, либо на них не обращали внимания.
- Менингококковый менингит, который развивается как на фоне назофарингита, так и бессимптомной бактериемии, с практически мгновенным ухудшением состояния и необходимостью срочной медицинской и реанимационной помощи.
Диагностические аспекты
В качестве диагностического материала у больных, подозрительных на менингококковую инфекцию, используются:
- Кровь
- Спинномозговая жидкость
- Отделяемое петехий
- Носоглоточное содержимое
Забор материала ведется при строгом соблюдении правил асептики и антисептики и только с использованием средств индивидуальной защиты, так как менингококк, тем более в близком контакте, очень заразен.
Дифференциальную диагностику проводим с
- пневмококковым менингитом
- энтерококковым менингитом
- стрептококковым менингитом
- гемофильным менингитом
- стафилококковым менингитом
- а так же с вирусными менингитами, которым присуща позднелетняя сезонность
Таким образом, наиглавнейшим в постановке диагноза, помимо характерной картины поражения центральной нервной системы, и дальнейшем лечении является микробиологическая диагностика.
Терапевтические аспекты
Как и многие микробы, менингококки также имеют свою природную устойчивость к антимикробным препаратам, а именно
При этом до сих пор сохраняется высокая чувствительность к пенициллинам, цефалоспоринам и фторхинолонам. Автор связывает сей факт исключительно с противоэпидемическими мерами, вводимыми при выявлении подобных пациентов, чем снижается и количество заболевших, и количество принимающих антибиотики с лечебной целью, а значит, уменьшается риск развития мутаций, ведущих к селекции устойчивых штаммов. Хотя именно по причине развития устойчивости были в свое время утеряны сульфаниламиды.
Начнем с вопросов профилактики контактным лицам – в этом случае должна быть проведена изоляция всех, кто имел контакт с пациентом – выделителем менингококка, с назначением химиопрофилактики в виде рифампицина по 600 мг дважды в день, либо ципрофлоксацина по 500 мг один раз в день.
Детей, как наиболее уязвимую группу, лучше всего заблаговременно (то есть до начала посещения организованного детского коллектива) привить, благо вакцины есть и не сказать, что сильно уж дорогие, а в некоторых регионах входящих в программу госгарантий.
Чем лечить заболевших?
Конечно, бета-лактамами, несмотря на то, что они бактерицидники и в тяжелых случаях вызывают выход эндотоксина в кровь. Больные манифестированными формами в любом случае нуждаются в помощи реаниматологов, и если будет шанс, уйти им не дадут.
Использовать будем цефтриаксон 2 г или цефотаксим 4-6 г, то есть фактически в максимальных дозировках курсом не менее 10 дней.
Альтернативой могут служить:
Как видим, дозы огромные, кратность введения даже не указываем, так как все, кроме моксифлоксацина, должно вводиться от 4 до 6 раз в сутки, а правильное применение off-label, к сожалению, не все смогут оформить. Подсказка – зовите клин. фарма! Он оформит. Вы вообще всегда его зовите на такие случаи – это и помощь, и страховка на будущее, если что-то пойдет не так.
И во всех случаях обязательно назначение стероидов виде внутривенного введения: 10-12 мг дексаметазона каждые 6 часов в течение 2-4 дней.
В заключение хотелось бы отметить, что менингококковые инфекции проще остановить, а в детской популяции вообще предотвратить, чем лечить или разгребать последствия менингококковых вспышек. А к навыку ношения СИЗов мы уже привычны.
Лечение менингококковой инфекции. Профилактика инфекций менингококка
Все больные с менингококковой инфекцией и при подозрении на нее немедленно госпитализируются в специальное отделение или в бокс. При подозрении на менингококковой инфекцию начинают безотлагательно лечение большими дозами Пенициллина, как наиболее эффективного до сих пор антибиотика при этой инфекции.
Вводят калиевую соль бензилпенициллина внутримышечно из расчета 200-300 тыс. ЕД/кг массы тела в сутки (взрослым 24 млн. ЕД в сутки) через каждые 3 ч (8 раз в сутки). Пенициллин хорошо проникает через гематоэнцефалический барьер и терапевтическая концентрация его при внутримышечном введении через 3 часа достаточная. В связи с этим введение антибиотиков другими способами, включая эндолюмбальное, нецелесообразно. Лечение пенициллином проводят, не снижая дозы до полного окончания курса (5-8 дней).
Лечебный эффект виден через 10-12 ч от начала пенициллинотерапии. Перед отменой пенициллинотерапии проводят контрольную эндолюмбальную пункцию и, если цитоз в СМЖ не превышает 100 клеток в 1 мл и он имеет преимущественно лимфоцитарный характер, лечение им прекращают.
Сочетать пенициллин с другими антибиотиками не рекомендуется, т.к. при этом результаты лечения не улучшаются. При непереносимости пенициллина назначают левомицетин сукцинат натрия в дозе 50-100 мг/кг массы тела в сутки (в 3-4 приема); лечение продолжают 6-8 дней. Возможно лечение ампициллином, тетрациклином, роцефином и др. антибиотиками, но эффективность их уступает пенициллину и левомицетину.
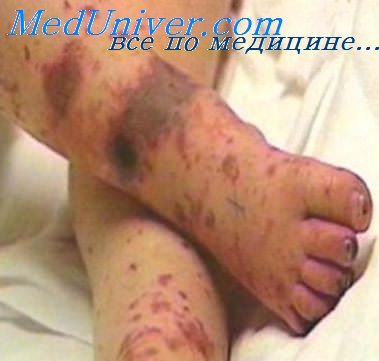
При инфекционно-токсическом шоке больного переводят в реанимационное отделение, внутривенно назначают преднизолон по 5-10 мг/кг в сутки. С целью коррекции кислотно-щелочного состояния вводят раствор бикарбоната натрия; назначают свежезамороженную плазму, альбумин, реополиглюкин; при необходимости - глюкозополяризующую смесь. Показана оксигенотерапия.
Необходим постоянный контроль КЩС, электролитов, газов крови. В тяжелых случаях проводят плазмаферез и ультрафильтрацию плазмы.
Для борьбы с отеком - набуханием мозга, проводимое лечение дополняют форсированным диурезом, применяют глюкокортикоиды (дексаметазон в дозе 0,25-0,5 мг/кг в сутки), ингаляции 30% кислородно-воздушной смеси.
При дыхательной недостаточности, судорожном синдроме, коме показана ИВЛ, противосудорожное лечение, антиоксиданты, антигипоксанты. Назначают препараты, улучшающие микроциркуляцию (трентал). При синдроме Уотерхауса-Фридрихсена внутривенно вводят глюкокортикоиды (преднизолон и др.), при продолжающемся падении АД - допамин в дозах, контролирующих уровень АД.
Профилактика инфекций менингококка
Источником инфекции являются больные менингококковой инфекцией и менингококковыделители. Путь передачи инфекции воздушно-капельный. Наиболее опасны больные менингококко-выми назофарингитами при общении с ними на близком расстоянии (менее 0,5 м). Наибольшее число заболеваний менингококковой инфекцией регистрируется в зимне-весенний период (особенно в феврале-марте). Периодичность эпидемических вспышек- 10-15 лет. Наиболее восприимчивы дети раннего возраста.
Во время эпидемических вспышек заболеваемость менингококковой инфекцией сдвигается в сторону старших групп, болеют и взрослые. Выписку больных из стационара проводят после отрицательного бактериологического результата на носительство менингококка, проведенного не ранее 3 дней после окончания антибактериального лечения. Допускают детей в детские учреждения при отрицательном исследовании на менингококк и не ранее 5 дней после выписки из стационара.
Лица, общавшиеся с больными менингококковой инфекцией, наблюдаются в течение 10 дней. Носителям менингококка проводят санацию левомицетином или ампициллином по 0,5 г 4 раза в день в течение 4 дней амбулаторно.
Проведения дезинфекции в эпидемическом очаге не требуется в связи с малой устойчивостью возбудителя во внешней среде.
Важное значение в профилактике менингококковой инфецкии имеют общие санитарно-гигиенические мероприятия. Введение гамма-глобулина (3 мл) с профилактической целью возможно, но эффективность этого метода нуждается в дополнительном изучении. Для создания активного иммунитета предлагаются различные вакцины. Обнадеживающие данные получены при использовании полисахаридных антигенов менингококка группы В, соединенных с типом С, а также группы А, соединенных с типом С (дивакцины). Показанием к их применению служат четкие сведения о циркуляции типа возбудителя в данном регионе и повышенная заболеваемость МИ (2 и более случаев на 100 тыс. населения). Плановая вакцинация в отсутствие пандемии нецелесообразна.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лечение бактериального менингита у детей. Антибиотики
Терапевтические подходы при предполагаемом бактериальном менингите зависят от характера его первых проявлений. У ребенка с быстрым прогрессированием заболевания, дебютирующего менее 24 ч назад, при отсутствии повышения ВЧД антибиотикотерапия должна назначаться немедленно после Л П. Если имеются признаки повышения ВЧД или очаговые неврологические симптомы, антибиотики должны назначаться без ЛП до получения результатов КТ. Одновременно следует проводить терапию внутричерепной гипертензии. Показана неотложная терапия ассоциированного полиорганного поражения, включая шок и респираторный дистресс-синдром взрослых.
Пациентов с более длительным, подострым течением 1-7 дней необходимо обследовать на наличие признаков повышения ВЧД и очаговых неврологических симптомов. Одностороння головная боль, отек дисков зрительных нервов и другие симптомы повышения ВЧД указывают на фокальное поражение мозга — абсцесс мозга, эпидуральный абсцесс или субдуральную эмпиему. В этих случаях антибиотикотерапия должна начинаться до ЛП и КТ. При отсутствии симптомов повышения ВЧД выполняется ЛП.
Первичная антибиотикотерапия бактериального менингита у детей. Выбор препаратов для первичной (эмпирической) антибиотикотерапии у иммунокомпетентных пациентов младенческого и детского возраста определяется главным образом чувствительностью к антибиотикам S. pneumoniae. Необходимо выбирать антибиотики, для которых достигается бактерицидный уровень в СМЖ. Хотя существуют значительные географические различия по частоте резистентности S. pneumoniae к антибиотикам в целом резистентность повышается во всем мире. В нашей стране 25-50 % штаммов S. pneumoniae резистентно к пенициллину; относительная резистентность (минимальная ингибирующая концентрация (MIC) — 0,1-1,0 мкг/мл) встречается чаще, чем высокий ее уровень (MIC > 2,0 мкг/мл).
До 25 % штаммов резистентны к цефотаксиму и цефтриаксону. Напротив, большинство штаммов N. meningitidis чувствительны к пенициллину и цефалоспоринам, хотя резистентность также описана в редких случаях. Примерно в 30-40 % случаев Н. influenzae типа b вырабатывает b-лактамазы, которые обеспечивают резистентность к амципиллину. Эти штаммы, продуцирующие b-лактамазу, остаются чувствительными к цефалоспоринам широкого спектра действия.
На основании достаточно частой резистентности S. pneumoniae к b-лактамным антибиотикам рекомендуется эмпирическая терапия ванкомицином (60 мг/кг/сут, каждые 6 ч) в комбинации с цефалоспоринами III поколения — цефотаксимом (200 мг/кг/сут, каждые 6 ч) или цефтриаксоном (100 мг/кг/сут 1 раз в день или по 50 мг/кг 2 раза в сутки). У пациентов с аллергией на Р-лактамные антибиотики возможно назначение хлорамфеникола в дозе 100 мг/кг/сут (каждые 6 ч).

Если предполагается инфекция, вызванная L. monocytogenes, у детей в возрасте 1-2 мес. или у пациентов с иммунодефицитом (дефицитом Т-лимфоцитов), рекомендуется ампициллин (200 мг/кг/сут, каждые 6 ч) в сочетании с цефтриаксоном или цефотаксимом, так как цефалоспорины неактивны в отношении L. monocytogenes. Альтернативным методом лечения при инфекциях, вызванных L. monocytogenes, служит внутривенное введение триметоприм/сульфаметоксазола.
При подозрении на менингит, вызванный грамотрицательными бактериями у пациентов с иммунодефицитом, начальная терапия должна включать цефтазидим и аминогликозиды.
Продолжительность антибиотикотерапии бактериального менингита у детей. Терапия неосложненного менингита, вызванного штаммами S. pneumoniae, чувствительными к пенициллину, должна проводиться цефалоспорином III поколения или посредством внутривенного введения пенициллина (400 000 ЕД/кг/сут, каждые 4-6 ч) в течение 10-14 дней. В случае резистентности бактерий к пенициллину и цефалоспоринам III поколения проводится терапия ванкомицином. При неосложненном менингите, вызванном N. meningitidis, препаратом выбора служит пенициллин, который вводится внутривенно (400 000 ЕД/кг/сут) в течение 5-7 дней.
Продолжительность антибиотикотерапии при неосложненном менингите, вызванном Н. influenzae типа Ь, составляет 7-10 дней. Ампициллин назначается при чувствительности выделенных штаммов к этому препарату.
Пациенты, получающие антибиотики внутривенно или перорально перед ЛП, у которых не выделен возбудитель инфекции, но в наличии признаки острой бактериальной инфекции при исследовании СМЖ, должны продолжать получать цефотаксим или цефтриаксон в течение 7-10 дней. Если выявляются очаговые симптомы или ребенок не отвечает на терапию, рекомендуется КТ или МРТ для исключения параменингеального очага инфекции.
Повторная люмбальная пункция (ЛП) не показана при неосложненном менингите, вызванном чувствительными к антибиотикам штаммами S. pneumoniae, N. meningitidis и Н. influenzae типа b. Повторное исследование СМЖ рекомендуется в некоторых случаях у новорожденных, у пациентов с менингитом, вызванном грамотрицательной флорой, или при инфекции, вызванной штаммами S. pneumoniae, резистентными к |3-лактамным антибиотикам. СМЖ должна стать стерильной в течение 24-48 ч после начала адекватной антибиотикотерапии.
При менингите, вызванном Escherichia coli или P. aeruginosa, требуются цефалоспорины III поколения, активные против выделенных штаммов in vitro. Большинство штаммов Escherichia coli чувствительно у цефотаксиму или цефтриаксону, большинство штаммов P. aeruginosa — к цефтазидиму. При Менингите, вызванном грамотрицательной флорой, лечение должно продолжаться в течение трех или, по крайней мере, 2 нед. после стерилизации СМЖ, возможной через 2-10 дней терапии.
Побочные эффекты антибиотикотерапии менингита — флебит, лекарственно-обусловленная лихорадка, сыпь, рвота, кандидоз полости рта и диарея. Цефтриаксон может вызвать обратимый (желчный) псевдолитиаз, выявляемый при УЗИ брюшной полости. Обычно этот состояние не проявляется клинически, однако возможна рвота и боль в правом подреберье.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

