Кал с белым налетом при дисбактериозе
Обновлено: 18.04.2024
Кал серовато-белого цвета — это обесцвечивание испражнений, зачастую сопровождающееся нарушением консистенции и частоты стула. Изменение цвета каловых масс характерно для дисбактериоза, болезней печени и желчного пузыря, поражения поджелудочной железы. Для выяснения причины появления серого или белого кала назначается копрограмма, УЗИ и рентгенография ЖКТ, эндоскопия. Для устранения симптома применяются пробиотики, ферментные препараты, специфические противовирусные и дезинтоксикационные средства.
Причины кала серовато-белого цвета
Погрешности в диете
Обычно симптомы исчезают самостоятельно, нормализация цвета кала происходит уже на следующий день. Причины, провоцирующие отхождение серовато-белого стула у грудных детей, — неправильное введение прикорма, использование несбалансированных молочных смесей. Изменение окраски кала происходит на фоне общей слабости и вялости ребенка, постоянного плача и отказа от кормления. Эти симптомы являются показанием для консультации педиатра.
Дисбактериоз
Нарушение состава микрофлоры кишечника вызывает расстройства пищеварения, недостаточное переваривание поступившей пищи. Кал становится жидким, серовато-белого или темно-серого цвета. Частота стула при дисбактериозе увеличивается до 5-7 раз в сутки, дефекации предшествуют спазмы и дискомфорт в левых отделах живота. Испражнения имеют зловонный запах, на поверхности можно увидеть светлый серый налет.
Гепатит
Длительность симптома зависит от вида воспаления печени. При нетяжелых формах вирусных гепатитов А и Е отхождение кала серовато-белого цвета сохраняется 2-3 недели. При гепатите В окраска испражнений возвращается к норме через 1-2 месяца, в случае тяжелого повреждения печеночной паренхимы темно-серые каловые массы выделяются до полугода. Алкогольные гепатиты, осложняющиеся поражением поджелудочной железы, часто вызывают стойкое осветление кала.

Желчнокаменная болезнь
Выделение серовато-белых каловых масс свидетельствует об обострении ЖКБ и закупорке желчного протока конкрементом. При этом желчь не поступает в кишечник, развиваются симптомы механической желтухи. Человек замечает, что кал становится светлого, почти белого цвета, консистенция испражнений чаще остается нормальной. Обесцвечивание стула происходит одновременно с сильными болями справа в подреберье, тошнотой, горечью во рту.
Панкреатит
Изменение цвета кала на белый у взрослых встречается при хроническом панкреатите, для которого характерна ферментная недостаточность поджелудочной железы. Светлая окраска обусловлена накоплением в испражнениях непереваренной пищи. Каловые массы обильные, серовато-белого цвета, с резким зловонным запахом. Отмечается учащение стула, во время дефекации пациенты испытывают разлитые боли в животе.
Расстройства функции поджелудочной зачастую необратимы, поэтому без назначения заместительной терапии восстановление нормального цвета кала невозможно. Состояние больного ухудшается под воздействием внешних причин – при злоупотреблении тяжелой пищей, приеме алкоголя болезнь обостряется. В этот период беспокоит диарея с выделением большого количества светлых каловых масс, сопровождающаяся интенсивными болями в левом подреберье и эпигастрии.
Другие патологии печени
Поражению печеночных клеток различной этиологии сопутствует паренхиматозная желтуха, для которой типично появление серовато-белой окраски кала. Подобные изменения сохраняются длительно, на протяжении нескольких месяцев. Нарушение стула сочетается с тупыми болями и тяжестью в правом подреберье, тошнотой и рвотой с желчью. Чаще всего обесцвечивание каловых масс вызывают такие причины, как:
- Цирроз: алкогольный, постнекротический, билиарный.
- Объемные образования: печеночноклеточный рак, эхинококковая киста, поликистоз печени.
- Функциональные нарушения: синдром Жильбера, синдром Криглера-Найяра, холестаз беременных.
Осложнения фармакотерапии
Кратковременная смена цвета испражнений на серовато-белый — естественная реакция после перорального приема сульфата бария для проведения рентгенографии пищеварительного тракта. Светлые каловые массы отходят спустя 10-12 часов после исследования, нетипичная окраска каловых масс сохраняется в течение 2-3 дней. В норме эти изменения не сопровождаются диспепсическими расстройствами или болями в животе.
Серый кал провоцируют и другие причины: прием антацидных препаратов, железа. Микроэлементы, которые в большом количестве содержатся в этих лекарствах, накапливаются в каловых массах и обуславливают появление характерного серовато-белого цвета. При употреблении препаратов железа окраска более темная вплоть до черной. Обесцвечивание испражнений возможно при длительном применении антибиотиков, противотуберкулезных средств.
Редкие причины
- Воспалительные поражения кишечника: болезнь Крона, неспецифический язвенный колит, хронический энтерит.
- Целиакия.
- Злокачественные опухоли: рак головки поджелудочной железы, рак 12-перстной кишки.
- Атрезия желчных протоков.
Диагностика
Выявлением причины серого цвета кала занимается врач-гастроэнтеролог. Специалист собирает анамнез и жалобы, чтобы установить, почему появились диспепсические расстройства. Диагностика включает инструментальные способы визуализации, которые по показаниям дополняют инвазивными методиками. Для уточнения диагноза назначают лабораторные исследования. Наиболее информативные методы:
- Копрограмма. При микроскопическом анализе кала серовато-белого цвета обнаруживают остатки непереваренной пищи, мышечные волокна, зерна крахмала. Патогномонично отсутствие стеркобилина. Для подтверждения диагноза панкреатита делают исследование уровня фекальной эластазы. Бактериологический анализ необходим для выявления дисбактериоза и синдрома избыточного бактериального роста.
- Биохимический анализ крови. При механической желтухе определяется синдром холестаза — повышение количества холестерина и фермента щелочной фосфатазы. Возрастание уровня АЛТ и АСТ указывает на цитолиз и паренхиматозную желтуху. Для проверки экзокринной функции поджелудочной железы измеряют концентрацию панкреатической липазы и амилазы.
- Ультразвуковое исследование. С целью обнаружения органической причины серовато-белого оттенка кала выполняют обзорное УЗИ брюшной полости с прицельным сканированием органов гепатобилиарной зоны. Исследование позволяет визуализировать признаки воспалительного процесса желчного пузыря, неоднородную эхогенность паренхимы печени, округлые объемные новообразования.
- Дуоденальное зондирование. Для оценки поступления желчи в кишечник производится последовательный забор нескольких порций желчи после стимуляции секреторными препаратами. Типично замедленное выделение желчи или ее полное отсутствие в случае закупорки общего желчного протока. Собранный материал отправляют в лабораторию на бактериологический анализ.
- Холангиопанкреатография. Кал белого цвета обычно появляется при поражении билиарного тракта, поэтому требуется проведение РХПГ. Метод предполагает осмотр фатерова сосочка и желчевыводящих ходов с помощью эндоскопических технологий. Исследование выявляет конкременты в желчных протоках, признаки воспалительных и опухолевых патологий.

Лечение
Помощь до постановки диагноза
Серовато-белый цвет кала, вызванный погрешностями в диете, лечить не нужно. Больному советуют в течение нескольких дней употреблять легкоусвояемые продукты (тушеные овощи, супы, нежирное мясо), уменьшить объем порций. Нельзя принимать алкоголь. Если за это время стул не нормализовался, необходимо обратиться к врачу для установления причины расстройства.
Чтобы избежать диареи и обесцвечивания кала при приеме антибиотиков и других токсичных лекарств, желательно пить натуральный кефир и йогурт, которые богаты полезными бифидо- и лактобактериями. Самостоятельный прием ферментных препаратов для улучшения пищеварения не рекомендуется, поскольку это может спровоцировать нарушения работы поджелудочной железы.
Консервативная терапия
Лечение диспепсических расстройств, в том числе серовато-белого кала, в основном направлено на устранение причины симптомов, после чего происходит нормализация цвета и консистенции каловых масс. Медикаментозные препараты обязательно дополняют специальной лечебной диетой, которая подбирается в зависимости от заболевания. В клинической практике используются такие лекарственные средства, как:
- Ферментные препараты. Лекарства, содержащие экстракт поджелудочной железы, улучшают процессы пристеночного и полостного пищеварения в тонкой кишке. Серый кал исчезает спустя несколько дней после начала приема медикаментов, уменьшается выраженность других диспепсических расстройств.
- Пробиотики. Представляют собой смесь полезных бактерий, которые заселяют толстую кишку и препятствуют размножению патогенной микрофлоры. У взрослых они назначаются при длительной антибиотикотерапии, комбинируются с пребиотиками, которые стимулируют рост бифидобактерий.
- Желчегонные средства. Повышают сократимость желчного пузыря и расширяют протоки, улучшают коллоидные свойства желчи, благодаря чему она в нужных количествах выделяется в кишечник. Дополнительно рекомендованы гепатопротекторы, который защищают клетки от токсического действия желчных кислот.
- Противовирусные препараты. При хронических гепатитах вирусной этиологии применяют специальные схемы лечения интерферонами, ингибиторами РНК-полимеразы. Медикаменты снижают вирусную нагрузку в крови, угнетают репликацию вируса в клетках печени. Их комбинируют с дезинтоксикационными средствами.
Хирургическое лечение
Осложненная желчнокаменная болезнь, которой сопутствует выделение кала серовато-белого цвета, требует оперативного вмешательства. Удаление конкрементов небольшого размера проводится во время лечебно-диагностической РХПГ, также применяют метод экстракорпоральной ударно-волновой литотрипсии. При выраженных изменениях билиарного тракта показано дренирование по Керру или Холстеду либо формирование холедоходигестивного анастомоза.
1. Гастроэнтерология. Национальное руководство: краткое издание/ под ред. Ивашкина В.Т., Лапиной Т.Л. - 2011.
Дисбактериоз кишечника у детей - нарушение качественного и количественного состава кишечной микрофлоры, при котором в ней начинают преобладать условно-патогенные микроорганизмы. Дисбактериоз у детей раннего возраста проявляется срыгиваниями, низкими темпами прибавки массы тела, нарушением стула; у детей старшего возраста – отрыжкой, снижением аппетита, неустойчивым стулом, кишечными коликами. Подтверждение дисбактериоза у детей проводится с помощью бактериологического исследования испражнений, анализа копрограммы. Лечение дисбактериоза у детей включает соблюдение диеты, фаготерапию или антибактериальную терапию, прием пробиотиков и пребиотиков, иммунорегуляторов, витаминов.

Общие сведения
Дисбактериоз (дисбиоз) у детей характеризуется стойким нарушением микробиоценоза кишечника, изменением соотношения облигатной и факультативной микрофлоры кишечника в пользу последней. Проблема дисбактериоза у детей – наиболее актуальная в педиатрии, поскольку по данным современных исследований, нарушение биоценоза кишечника выявляется у 25-50% здоровых детей грудного возраста. Среди детей, больных соматическими и инфекционными заболеваниями (кишечными инфекциями, энтеритами, колитами, аллергическим дерматитом и др.), дисбактериоз кишечника различной степени тяжести обнаруживается практически в 100% случаев.
Рождение ребенка сопряжено с его переходом из стерильной внутриутробной среды в окружающий мир, заселенный многообразием различных микроорганизмов. Практически сразу организм новорожденного подвергается микробной колонизации. Основную часть облигатной микрофлоры ребенок получает от матери (во время продвижения по родовым путям, при грудном вскармливании), что является определяющим для его последующего здоровья. Иммунные факторы, присутствующие в молозиве и грудном молоке (секреторный IgA, лизоцим, лактоферрин, макрофаги, бифидус-фактор и др.), блокируют колонизацию кишечника условно-патогенной флорой. Поэтому для профилактики дисбактериоза у ребенка чрезвычайно важно его раннее прикладывание к груди матери (в первые 30 минут, но не позднее 2-х часов после рождения).
В течение первых 3-5 дней жизни микробный пейзаж кишечника становится более разнообразным, и в нем, наряду с полезными бактериям, в большом количестве поселяются условно-патогенные микроорганизмы. В результате этого на первой неделе у новорожденных детей развивается транзиторный дисбактериоз кишечника, проявляющийся срыгиваниями, неустойчивым водянистым стулом с примесью слизи, спастическими болями. Транзиторный дисбактериоз у детей обычно завершается на второй неделе жизни, по мере того, как бифидо- и лактобактерии вытесняют других представителей микробиоценоза кишечника. Однако при наличии отягощающих факторов нормальная микрофлора не формируется, и транзиторный дисбактериоз у детей переходит в истинный.

Причины у детей
Всех представителей кишечной микрофлоры в гастроэнтерологии принято разделять на 4 группы: облигатную, факультативную (условно-патогенную), транзиторную и патогенную флору. Транзиторная флора, не является типичной для организма человека, и носит временный, случайный характер. Представителями патогенной кишечной флоры являются возбудители инфекционных заболеваний (дизентерии, сальмонеллеза и др.), в норме не присутствующие в кишечнике.
Облигатная флора (бифидобактерии, лактобактерии, кишечная палочка) регулирует иммунитет; участвует в процессе пищеварения, обмене веществ, синтезе витаминов и ферментов; стимулирует моторику ЖКТ. Факультативная флора (золотистый и эпидермальный стафилококк, энтеробактер, протей, клебсиелла, клостридии, дрожжевых грибы рода кандида) в норме составляет не более 0,6% от общего количества микроорганизмов и при нормальном состоянии иммунной системы не вызывает заболеваний. Однако при снижении резистентности организма, изменении видового и количественного соотношения облигатной и факультативной микрофлоры у детей развивается дисбактериоз.
Причины, приводящие к дисбактериозу у детей, многообразны и начинают действовать уже во внутриутробном периоде или вскоре после рождения ребенка. Нарушение бактериального гомеостаза кишечника может быть связано с осложненным течением беременности и родов, поздним прикладыванием к груди, недоношенностью ребенка, наличием бактериального вагиноза у матери.
Развитие дисбактериоза у детей грудного возраста может быть обусловлено плохим питанием кормящей матери, возникновением у нее мастита, ранним переводом ребенка на искусственное вскармливание, частыми ОРВИ, диатезом.
У детей раннего, дошкольного и школьного возраста факторами развития дисбактериоза выступают нерациональное питание с преобладанием в рационе ребенка избытка углеводов и животного белка, загрязнение окружающей среды, длительное лечение антибактериальными и гормональными препаратами, стрессы. Изменению микробного равновесия ЖКТ способствуют кишечные инфекции, заболевания органов пищеварения (лактазная недостаточность, гастрит, панкреатит, энтероколит, запор), паразитарные инвазии (аскаридоз, лямблиоз), наличие несанированных очагов хронической инфекции (кариеса, тонзиллита), заболевания, протекающие со снижением иммунитета (сахарный диабет, онкопатология, цирроз печени, ВИЧ и др.).
Классификация
В зависимости от преобладающей условно-патогенной флоры различают протейную, стафилококковую, кандидозную, ассоциированную формы дисбактериоза кишечника у детей; по клиническому течению – латентный, локальный и генерализованный варианты.
Степень тяжести дисбактериоза у детей определяется видовым и количественным составом микрофлоры:
- I степень - преобладает анаэробная микрофлора; количество бифидобактерий не менее 107—108 ; условно-патогенные микроорганизмы не более двух видов, 102—104 КОЕ на 1 г фекалий.
- II степень - равное количество анаэробной и аэробной флоры; условно-патогенные микроорганизмы 106—107 КОЕ на 1 г фекалий; обычная кишечная палочка вытеснена гемолизирующей и лактозонегативной.
- III степень – преобладает аэробная флора, вплоть до полного подавления бифидо- и лактобактерий; количество условно-патогенных микроорганизмов значительно увеличено.
- IV степень – ассоциированный дисбактериоз у детей; абсолютное преобладание условно-патогенной микрофлоры, резистентной к антибиотикам.
Согласно клинико-бактериологическим критериям выделяют компенсированный, субкомпенсированный и декомпенсированный дисбактериоз у детей.
Компенсированный дисбактериоз у детей протекает в латентном варианте и соответствует I-II степени тяжести. Клинически ребенок остается здоровым, нормально развивается и прибавляет в массе; аппетит и стул в норме.
Субкомпенсированный дисбактериоз у детей соответствует локальному варианту, II-III степени тяжести. Отмечаются умеренно-выраженные клинические симптомы: вялость, плохой аппетит, плохая прибавка в массе, диспепсические расстройства.
Декомпенсированный дисбактериоз у детей может иметь локальное или генерализованное течение, III-IV степень тяжести. Значительно ухудшается общее состояние ребенка за счет рвоты, частого жидкого стула, интоксикации. На этом фоне легко возникают острые кишечные инфекции, энтероколиты, бактериемия и сепсис.
В клинической картине дисбактериоза у детей могут доминировать один или несколько характерных синдромов: диарейный, дискинетический, нарушения пищеварения и всасывания (мальдигестии и мальабсорбции), интоксикации, астеноневротический, дермоинтестинальный.
Симптомы дисбактериоза у детей
У новорожденных и грудных детей дисбактериоз сопровождается срыгиваниями, рвотой, метеоризмом, урчанием и спазмами по ходу кишечника. Ребенок недостаточно набирает массу тела, беспокойно ведет себя, плохо спит. Стул у ребенка с дисбактериозом обычно жидкий или кашицеобразный, обильный, пенистый с примесью комочков или слизи, необычного цвета (белого, зеленоватого), с гнилостным или кислым запахом.
При синдроме мальабсорбции развивается диарея, стеаторея, гипотрофия, полигиповитаминоз. Эндогенная интоксикация при дисбактериозе у детей сопровождается полидефицитной анемией, задержкой физического развития, снижением аппетита. Процессы брожения и гниения в кишечнике вызывают аутоаллергизацию и развитие дермоинтестинального синдрома (крапивницы, атопического дерматита). Проявлениями астеноневротического синдрома служат раздражительность, слабость, нарушение сна.
В более старшем возрасте дисбактериоз у детей может протекать с запорами, поносами или их чередованием; кишечными коликами, отрыжкой, неприятным запахом изо рта, чувством распирания желудка после еды. Вторичными внекишечными проявлениями дисбактериоза у детей, связанными с гиповитаминозом, нарушением обмена веществ, снижением иммунитета могут стать заеды в уголках рта, стоматит, фурункулез, угревая сыпь, ломкость волос и ногтей и др.
Генерализованный дисбактериоз обычно развивается у детей с иммунодефицитным состоянием и протекает по типу кандидамикоза с явлениями молочницы, глоссита, хейлита, поражением гладкой кожи, вульвита или баланопостита, висцерального кандидоза.
Диагностика
Установлению диагноза дисбактериоза предшествует обследование ребенка педиатром и детским гастроэнтерологом, проведение лабораторных анализов и дополнительных инструментальных исследований. С помощью физикального обследования детей оценивается состояние кожи и слизистых; пальпация живота выявляет болезненность по ходу кишечника.
Лабораторная диагностика обычно включает бактериологическое или биохимическое исследование кала на дисбактериоз. Микробиологическими критериями дисбактериоза у детей служат уменьшение количества бифидо- и лактобактерий, снижение или увеличение числа нормальных кишечных палочек, а также появление их измененных штаммов, обнаружение грамотрицательных палочек, увеличение количества кокков, грибов, клостридий. Биохимический анализ основан на определении уровня метаболитов летучих жирных кислот (пропионовой, уксусной, масляной), продуцируемых микроорганизмами, живущими в ЖКТ.
Для выяснения причины дисбактериоза у детей могут назначаться УЗИ органов брюшной полости, гастроскопия, биохимические пробы печени, анализ кала на лямблии и яйца гельминтов. Исследование копрограммы позволяет выявить степень нарушения расщепления и всасывания пищи.
При подозрении на дисбактериоз у детей важно исключить неспецифический язвенный колит, ОКИ, синдром мальабсорбции.
Лечение дисбактериоза у детей
Терапия дисбактериоза у детей начинается с подбора индивидуальной диетотерапии. В рацион детей, находящихся на смешанном вскармливании, вводятся кисломолочные продукты. В питании детей старшего возраста ограничиваются сахара, углеводы, животные белки; для восстановления нормальной кишечной микрофлоры рекомендуются молочнокислые продукты, обогащенные биокультурами, пищевые волокна.
При дисбактериозе кишечника у детей назначаются пробиотики – препараты, содержащие монокультуры или комбинации полезных бактерий; пребиотики, способствующие росту и размножению микробов нормальной флоры кишечника; симбиотики - комбинированные препараты.
С целью селективной деконтаминации кишечника при дисбактериозе у детей применяются бактериофаги, лизирующие патогенные бактерии, а при неэффективности – антибиотики (макролиды, цефалоспорины). Лечение кандидозного дисбактериоза у детей проводится противогрибковыми препаратами (нистатин, флуконазол).
В случае выраженных нарушений пищеварения назначаются ферменты, при интоксикации показан прием сорбентов. Часто болеющим детям рекомендуется иммуномодулирующая терапия адаптогенами, витаминотерапия.
Профилактика
Залогом формирования нормальной микрофлоры кишечника у ребенка является забота о своем здоровье будущей мамы: планирование беременности, сбалансированное питание во время беременности, лечение бактериального вагиноза, соблюдение режима дня и отдыха, исключение нервных потрясений.
Самыми первыми мерами по профилактике дисбактериоза должно быть раннее прикладывание ребенка к груди в родзале и сохранение грудного вскармливания детей на протяжении не менее полугода, постепенное введение прикормов. Необходимо лечение хронических заболеваний органов пищеварения, предупреждение кишечных инфекций. Для недопущения развития дисбактериоза антибиотикотерапия у детей должна проводиться под прикрытием пробиотиков или пребиотиков.

В результате негативного изменения баланса и состава микроорганизмов, обитающих в кишечнике, возникает его дисбактериоз. Причинами данного синдрома могут быть чрезмерное и неправильное применение антибиотиков, ослабление иммунитета, нарушение режима питания, размножение в кишечнике вредоносных и условно-патогенных микроорганизмов (таких как золотистый стафилококк, грибки рода Candida, сальмонелла, стрептококк и другие). Также дисбактериоз возникает вследствие глистной инвазии, развития заболеваний желудочно-кишечного тракта, операций, совершенных на ЖКТ, и его врожденных пороков, длительных психических и физических стрессов.
Проявления кишечного дисбактериоза на разных его стадиях
Различают несколько этапов развития этого синдрома. Если с данной патологией не бороться, она будет усугубляться, и на каждой из ее стадий проявятся определенные симптомы.
На первом, начальном этапе этого синдрома происходят незначительные нарушения баланса и состава кишечной микрофлоры, чаще всего вследствие начала применения антибактериальных средств, а также в результате изменения привычной пищи или питья. На этой стадии признаки дисбактериоза выражены слабо. К ним относятся урчание в брюшной полости, ощущение в ней некоторого дискомфорта и незначительный метеоризм. Если организм адаптируется к изменению питания, либо прекращается применение антибиотиков, то оптимальный баланс кишечных микроорганизмов восстанавливается самостоятельно.
Следующая, вторая стадия дисбактериоза кишечника характеризуется более выраженными его проявлениями. К ним относятся тошнота, рвота, неприятные запах и вкус в ротовой полости, изжога, отрыжка, вздутие живота, нарушения дефекации (частый стул, понос, запор). Могут возникнуть аллергические реакции на обычные продукты питания. Иногда незначительно повышается температура тела. Данные симптомы дисбактериоза легко спутать с проявлениями другого развивающегося в ЖКТ заболевания. Поэтому требуется обратиться к врачу для постановки точного диагноза и назначения средств терапии бактериального дисбаланса кишечника.
На третьем этапе развития синдрома к вышеперечисленным его проявлениям добавляются острые боли в брюшной полости. Урчание в животе и диарея усиливаются. В кале содержатся частицы неусвоенной пищи. В такой ситуации требуется срочное и интенсивное лечение дисбактериоза, ведь организм ослаблен длительным и непрерывным воздействием на стенки желудка и на кишечник большого количества вредоносных микроорганизмов.
Если дисбактериоз не лечить или терапия недостаточна, развивается его четвертая стадия, особо опасная. На данном этапе болезнетворные микроорганизмы практически вытесняют полезную микрофлору. Это вызывает развитие таких патологий и синдромов, как гиповитаминоз, депрессия, кишечные заболевания, снижение иммунитета, истощение и обезвоживание организма, значительная потеря веса. Возникает угроза не только здоровью, но и жизни человека.
Успешное лечение дисбактериоза обусловлено устранением причин, вызвавших данный синдром, например, болезней ЖКТ или неправильного питания. Применение медикаментозных препаратов направлено на подавление вредоносных бактерий и уменьшение до необходимого минимума количества условно-патогенных микроорганизмов. На всех стадиях развития этого синдрома весьма эффективно применение пре- и пробиотиков, восстанавливающих баланс и оптимальный состав кишечной микрофлоры.

В летний период становятся актуальны заболевания вызванные инфекционными агентами.
Особенно активны микроорганизмы семейства энтеробактерий – грамотрицательные, палочкообразные, с жгутиками для передвижения и прикрепления, факультативные анаэробы: кишечная палочка, сальмонелла, клебсиелла и др. Так, клебсиелла – klebsiella, может существовать в почве, воде, месяцами оставаясь жизнеспособной, сохраняется на пище и пыли.
Клебсиеллы могут попасть в организм через желудочно-кишечный тракт, с плохо вымытых рук, овощей и фруктов, с водой, с почвой. Однако, этот микроорганизм входит в группу условно-патогенной микрофлоры и определяется у абсолютно здоровых детей и взрослых, считается одним из элементов нормальной флоры кишечника.
При этом, клебсиелла является одной из самых распространённых внутрибольничных инфекций, т.к. она устойчива к действию факторов окружающей среды, высоким температурам. Хотя, за несколько минут она гибнет от дезинфектантов, а при очень высоких температурах через 1-1,5 часа. При несоблюдении надлежащих правил гигиены, санитарных норм в помещениях, встречаются случаи заражения новорожденных клебсиеллой в роддомах. Малыш постоянно плачет и не может заснуть, его беспокоят колики и частый понос. А причина — клебсиелла – бактерия, устойчивая к губительному действию внешней среды, покрытая плотной капсулой.
Факторы развития клебсиеллеза
Клебсиеллы относятся к одному семейству с бактериями рода Serratia и Enterobacter. Этими возбудителями, особенно Serratia, обладающий наибольшей лекарственной устойчивостью, обусловливаются вспышки инфекции в стационарах, в связи с загрязнением ряда медикаментозных средств, лекарственных растворов, применяемых в терапии органов дыхания. Их трудно, но можно дифференцировать только с помощью специальных проб. Klebsiella Enterobacter и Serratia, вызывающие внутрибольничную пневмонию, инфекцию мочевого тракта, бактериемию, обладают различной чувствительностью к противомикробным препаратам.

Позитивное окрашивание. Клетка K. pneumaniae. Ув. x6000
Если защита организма человека по какой то причине ослаблена: снижен общий иммунитет, часто грипп, ОРВИ, применение антибиотиков, употребление загрязненных, некачественных продуктов, сахарный диабет, алкоголизм и др., клебсиелла начинает активно размножаться, выделять токсины, вызывая эндотоксимию и воспалительные процессы в разных органах. Развиваются такие заболевания, как воспаление легких, воспалительные заболевания мочевыводящих путей, менингит, конъюнктивит, кишечные инфекции, сепсис и достаточно редкие болезни – озена (зловонный насморк), риносклерома.
Наиболее часто клебсиелла вызывает пневмонию и поражение кишечника. У взрослых людей чаще встречается пневмония, вызванная палочкой Фридлендера. В связи с особенностью иммунитета новорожденных и недостаточностью у них нормальной микрофлоры на коже, в дыхательных путях и особенно в кишечнике — клебсиелла — Klebsiella oxytoca — чаще вызывает поражения желудочно-кишечного тракта — толстого кишечника.
Симптомы клебсиеллы (клебсиеллёза) в ЖКТ у грудничков
Симптомы клебсиеллы у малышей схожи с симптомами дисбактериоза: вздутие, метеоризм, колики, срыгивание. Но чаще проявляются — жидким стулом со слизью, кровью и резким запахом, повышением температуры, лихорадкой, болями в животе и сильным обезвоживанием организма. В зависимости от того, какой иммунитет у малыша, течение заболевания может протекать как в лёгкой форме, так и грозить тяжелыми инфекционными осложнениями. Если клебсиелла в организме быстро размножается, выделяет токсины, нарастает интоксикация, обезвоживание, то заболевание может проявиться в течение нескольких часов и потребует срочной госпитализации ребенка.
Поэтому, при любом расстройстве стула, необходимо обратиться к врачу, сдать кал ребёнка на анализ, пройти обследование, чтобы точно выявить, какие именно бактерии вызвали изменение состояния ребёнка. Большую роль в восстановлении иммунитета и нормальной микрофлоры у новорожденного играет грудное вскармливание. При высокой обсеменённости клебсиеллой и тяжёлой форме заболевания, лечении ребенка в больнице, назначают сложную терапию с применением антибиотиков. Если заболевание грудничка протекает в лёгкой форме, то для коррекции микрофлоры кишечника назначают пробиотики. Синбиотики – Нормофлорины Л и Б – обладают активным противовоспалительным, антисептическим и питательным действием, что важно при клебсиеллёзной инфекции. Ребенок может чувствовать себя нормально, а при обследовании находят в анализах повышение количества клебсиелл. Тогда препараты с лакто- и бифидобактериями назначают для вытеснения излишнего количества клебсиеллы, повышения иммунитета, улучшения собственной полезной микрофлоры.
Симптомы клебсиеллы в других органах и системах
Если клебсиеллы попадают в мочевыделительную систему, то они способны вызывать уретрит, пиелонефрит, со стойким рецидивирующим течением, плохо поддающимся терапии и часто измененной чувствительностью к антибиотикам. В редких случаях клебсиеллёза, возможно такое осложнение, как – озена — зловонный насморк, с поражением слизистой носа, образованием гнойных, болезненных, кровоточащих корок.
Симптомы и признаки инфекций мочевыводящих путей, желчного пузыря и в брюшной полости, вызываемых клебсиеллами, не отличаются от симптоматики, обусловленной кишечной палочкой. Развиваются они чаще у больных сахарным диабетом и у пациентов, получающих антимикробные препараты, к которым устойчив возбудитель заболевания. Клебсиелла является также важным этиологическим фактором септического шока.
Клебсиелла известна как фактор развития легочных заболеваний, однако, среди причин, вызывающих бактериальную пневмонию, имеет около 1% всех случаев. Встречается преимущественно у мужчин в возрасте старше 40 лет, с хроническими бронхолегочными заболеваниями, больных сахарным диабетом и лиц с алкоголизмом. У пожилых людей, грамотрицательные бактерии заселяют ротоглотку и могут распространиться по дыхательному тракту, вызывая пневмонию или гнойный бронхит.
Клинические симптомы клебсиеллёзной пневмонии сходны с проявлениями при пневмококковой пневмонии, но чаще характеризуются более тяжелым течением: внезапным началом, ознобов, стойким повышением температуры тела, продуктивным кашлем, иногда с прожилками крови и резким запахом, с сильными плевральными болями, появлением одышки. Больные часто находятся в прострации и бредовом состоянии, за счет интоксикации. Чаще всего очаг воспаления располагается в правой верхней доле легкого, но может быстро прогрессировать, если лечение не проводится и распространиться с одной доли на другую. Появляются цианоз и одышка, могут возникнуть желтуха, рвота, диарея. Выявляется, при обследовании, образование плеврального выпота, уплотнение легочной ткани, или некротизирующая пневмония, с быстрой кавернизацией. На фоне интоксикации определяется снижение количества лейкоцитов в периферической крови, а не повышение, как при воспалении. Гораздо чаще наблюдаются абсцессы и эмпиемы легких. Это объясняется способностью клебсиелл вызывать деструкцию ткани. Не всегда выявляются характерные признаки при рентгеновском обследовании: уменьшение объема легкого, его уплотнение, эмфизематозные изменения. При медленном прогрессировании инфекционного воспалительного процесса может развиться хронический некротизирующий пневмонит, напоминающий туберкулез, с продуктивным кашлем, слабостью, выраженной анемией.
Лечение клебсиеллезов
Лечение заболеваний, вызванных клебсиеллой, зависит от локализации и выраженности патологического процесса. Антибиотики назначают в тяжелых случаях по чувствительности, при легком течении или только обнаружении в анализах повышения клебсиелл — не применяют. Обязательно используют разнообразные препараты, восстанавливающие кишечную микрофлору.
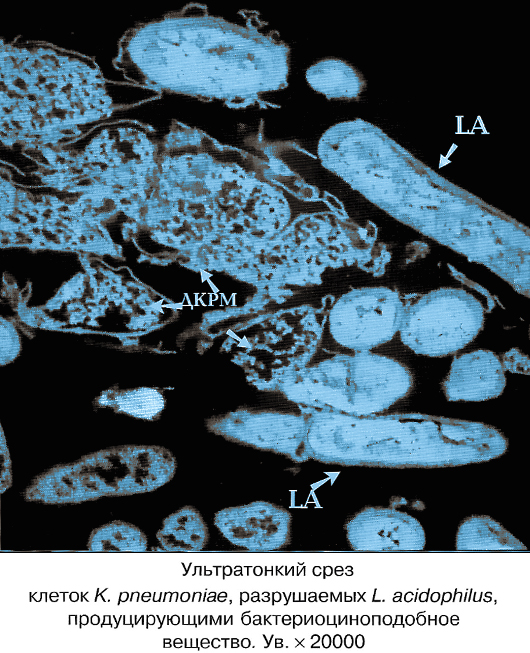
Клебсиелла пневмония
Как правило, антимикробную терапию рекомендуют начинать еще до получения результатов посева и определения лекарственной чувствительности к антибиотикам. В этом случае биокомплексы Нормофлорины, содержащие продукты жизнедеятельности живых лакто- и бифидобактерий с активным антисептическим, противовоспалительным действием, оказывают лечебный эффект при клебсиеллёзах, что доказано научными исследованиями и многолетней практикой, как у новорожденных, беременных, кормящих, так и взрослых и пожилых.
Читайте также:

