Кандидоз и атопический дерматит у детей
Обновлено: 26.04.2024
Показана эффективность применения энтеросорбента в составе комплексной противоаллергической и противогрибковой терапии у детей с атопическим дерматитом, осложненным грибковой инфекцией. Терапия с применением энтеросорбента способствует снижению уровня сен
Entero-absorption in treatment of children suffering from atopic dermatitis, complicated by fungus infection
Efficiency of the application of entero-sorbents in the composition of complex anti-allergic and antifungal therapy in children with atopic dermatitis complicated with fungus infection was stated. Therapy with the application of aentero-sorbent contributes to decrease in the level of sensitization, to reaching of clinical remission.
Одной из современных особенностей атопического дерматита (АтД) у детей является формирование осложненных форм заболевания. Присоединение вторичной инфекции при АтД встречается в 25% случаев, что требует совершенствования терапии. В настоящее время в условиях экологического неблагополучия, нерационального применения антибиотиков, широкого использования топических кортикостероидов одним из факторов, приводящих к утяжелению АтД, является грибковая инфекция [1–4]. У детей раннего возраста в структуре грибковой инфекции преобладают дрожжевые грибы: Malasezia furfur и Сandida albicans. У детей старшего возраста грибковую инфекцию вызывают дрожжевые грибы рода Сandida и Rodothorula rubra, а также мицелиальные дерматофиты. Грибковая инфекция способствует прогрессированию кожного процесса, участвуя в патогенезе заболевания путем индукции специфических IgE, развития сенсибилизации и дополнительной активации дермальных лимфоцитов [5–7].
Воспалительные заболевания желудочно-кишечного тракта (ЖКТ) играют важную роль в формировании форм АтД, осложненных вторичной инфекцией. Это связано с тем, что ЖКТ является основным резервуаром грибов рода Сandida [8]. Кроме того, в желудке и кишечнике, инфицированных дрожжевыми грибами, формируется эндогенный очаг, оказывающий сенсибилизирующее действие на организм. Для лечения форм АтД, осложненных вторичной инфекцией, показано назначение препаратов, оказывающих сорбционное, детоксикационное и цитопротекторное действие, а также благоприятно влияющих на микрофлору кишечника [9]. Таким лекарственным средством с комплексным механизмом действия является адсорбент нового поколения Энтеросгель.
Целью данного исследования была оценка эффективности адсорбента Энтеросгель в составе комплексной противоаллергической и противогрибковой терапии у детей с АтД, осложненным грибковой инфекцией.
Материалы и методы исследования
Под наблюдением находилось 192 ребенка с АтД, имеющих непрерывно-рецидивирующее течение заболевания и резистентность к проводимой противоаллергической терапии. Из них детей от 8 месяцев до 3 лет — 72 ребенка, от 3 до 15 лет — 120. Среднетяжелое течение заболевания отмечалось у 68% обследованных, тяжелое — у 32%. Пищевая сенсибилизация отмечалась в 47% случаев, бытовая — в 25%, поливалентная — в 28%.
В работе использовался комплекс методов исследования:
- клинические методы с оценкой тяжести течения по шкале SCORAD;
- специфические аллергологические методы (определение уровней общего и специфических IgE);
- культуральное микологическое обследование пораженных участков кожи с определением чувствительности возбудителя к противогрибковым средствам [10];
- определение уровня циркулирующего кандидозного антигена (ЦКА) в сыворотке крови, представляющего собой маннано-протеиновый комплекс клеточной стенки Candida albicans с помощью иммуноферментного сенсора [11].
У детей, страдающих АтД непрерывно-рецидивирующего течения с резистентностью к стандартной противоаллергической терапии, в 70,8% случаев отмечалась грибковая колонизация кожных покровов (рис. 1, 2).
У детей с АтД, имеющих колонизацию кожи грибами рода Candida, ЦКА в сыворотке крови определялся в 92,2% случаев. Высокий уровень ЦКА (10 -5 –10 -4 мг/мл) выявлялся в 30,8% случаев, умеренный (10 -7 –10 -6 мг/мл) — в 50,8% случаев, низкий (10 -9 –10 -8 мг/мл) — в 18,4%. Имеется корреляция между уровнем ЦКА в сыворотке крови и тяжестью течения АтД (r = 0,74; p < 0,05), а также длительностью от начала болезни (r = 0,78; p < 0,05). Выявление ЦКА в сыворотке крови указывает на переход от кандидозной колонизации кожи к развитию инвазивного процесса. В отличие от антител, ЦКА быстро элиминируется из сыворотки крови и потому может рассматриваться в качестве маркера активного грибкового процесса [10].
Для оценки эффективности терапии с включением адсорбента Энтеросгель пациенты были разделены на две группы.
В экспериментальную группу было включено 40 детей с осложненными формами АтД грибковой инфекцией, получавших адсорбент Энтеросгель совместно с общепринятой стандартной терапией. Энтеросгель назначали в течение 2–3 недель в возрастной дозировке: дети до 5 лет — по 1 чайной ложке 3 раза в день (15 г/сут), от 5 до 14 лет — по 1 десертной ложке 3 раза в день (30 г/сут), старше 14 лет — по 1 столовой ложке 3 раза в день (45 г/сут).
В контрольную группу вошли 20 детей, получавших стандартную терапию.
Общепринятая стандартная терапия между сравниваемыми группами не различалась и включала в себя: гипоаллергенную диету с исключением из рациона питания продуктов, содержащих грибы в процессе производства (кисломолочные продукты, дрожжевое тесто, сыр и др.), антигистаминные препараты, комбинированные наружные средства с противовоспалительным и противогрибковым действием, лечебно-косметический уход за кожей и, по показаниям, системные противогрибковые средства.
Оценку эффективности лечения оценивали на основе общего терапевтического эффекта (общий процент больных, продемонстрировавших положительный клинический эффект от лечения), средней длительности периода обострения, снижения индекса SCORAD, продления периода ремиссии, сокращения количества обострений и снижения уровня сенсибилизации.
Результаты и их обсуждение
Выявлено, что в экспериментальной группе детей, получавших Энтеросгель, общий терапевтический эффект составил 87,5%, а среди пациентов контрольной группы — 65% (табл. 1).
На фоне проводимой терапии отмечалось сокращение периода обострения. Так, исчезновение гиперемии и зуда к 3-му дню от начала терапии отмечалось у 85% пациентов. Инфильтрации, лихеноидных папул, везикул, мокнутия к 5-му дню лечения — у 90%. Полное купирование морфологических элементов на коже и достижение клинической ремиссии заболевания наблюдалось на 12–16 дни от начала терапии. В контрольной группе полное купирование кожного процесса и достижение клинической ремиссии заболевания наблюдалось на 24–28 дни от начала терапии.
В экспериментальной группе индекс SCORAD снизился в среднем в 4,5 раза — с 54 до 12 баллов, а в контрольной группе в среднем в 3 раза — с 55 до 18 баллов (рис. 3).
Долгосрочные результаты по данным клинического наблюдения в течение 18 месяцев представлены в табл. 2.
Обострения, отмечаемые после лечения с применением адсорбента Энтеросгель, характеризовались более низкой интенсивностью клинических проявлений со стороны кожного процесса, уменьшением выраженности зуда, площади высыпаний, активности воспалительных элементов, сокращением длительности рецидива. У 32,5% больных экспериментальной группы отмечалась стойкая клиническая ремиссия (не отмечалось обострений АтД за время наблюдения), а в контрольной группе — только у 20% (р < 0,05).
Итак, у детей с формами АтД, осложненными грибковой инфекцией, на фоне проводимого лечения отмечались не только позитивные краткосрочные результаты, что проявилось в сокращении периода обострения в 1,8 раза — с 26 до 14 дней и снижении индекса SCORAD в 4,5 раза, но и положительный долгосрочный эффект — продление длительности периода ремиссии и сокращении количества и тяжести обострений.
В экспериментальной группе уровень ЦКА в сыворотке крови пациентов в 85% случаев снизился до следовых количеств, а в 15% случаев достиг низкого уровня, тогда как в контрольной группе уровень ЦКА у 55% больных снизился до следовых количеств, у 30% — умеренно уменьшился, а у 15% пациентов сохранился на прежнем уровне.
Аллергологическое исследование показало, что у детей, получавших Энтеросгель, отмечалось более выраженное уменьшение уровня общего IgE, чем у пациентов контрольной группы (рис. 4).
Данный результат, вероятно, связан не только с адсорбционным действием Энтеросгеля, но и цитопротекторным эффектом, что приводит к уменьшению поступления пищевых аллергенов через слизистую оболочку ЖКТ и снижению уровня сенсибилизации.
До лечения в экспериментальной группе отмечалось повышение в сыворотке крови аллерген-специфических IgE к белкам коровьего молока, казеину — в 72,5% случаев, а к белку куриного яйца — в 47,5%. В контрольной группе — у 70% и у 45% больных соответственно. Оценка динамики специфических IgE через 3 месяца после лечения показала, что в экспериментальной группе темпы снижения уровня сенсибилизации ко всем пищевым аллергенам выше, чем в контрольной группе (табл. 3).
Выводы
1. Применение энтеросорбента Энтеросгель в течение 2–3 недель в составе противоаллергической и противогрибковой терапии у детей с АтД, осложненным грибковой инфекцией, приводит к положительным краткосрочным и долгосрочным результатам:
- достижение клинической ремиссии на 14-й день от начала терапии;
- продление периода ремиссии и уменьшение количества рецидивов.
2. Включение энтеросорбента Энтеросгель в программу лечения АтД способствует снижению уровня сенсибилизации, что подтверждается уменьшением содержания общего IgE в сыворотке крови и аллерген-специфических IgE к пищевым аллергенам.
Литература
Т. Г. Маланичева* , 1 , доктор медицинских наук, профессор
Л. А. Хаертдинова**, кандидат медицинских наук
*ГБОУ ВПО Казанский ГМУ МЗ РФ, ** ГБОУ ВПО КГМА МЗ РФ, Казань
Атопический дерматит – это наиболее распространенная форма экземы. Атопический дерматит в основном появляется у детей, но может проявится и в зрелом возрасте. Экзема является хроническим заболеванием кожи, при котором кожа краснеет, появляются зуд, трещины, она становится сухой. Атопический дерматит занимает 30% всех кожных заболеваний. Болезнь появляется в равной степени, как у мальчиков, так и у девочек. За последние годы доктора отметили рост развития заболевания. Атопический дерматит может поразить любой участок кожи на теле, как правило, заболевание локализуется на руках, ногах, под коленями, на лодыжках, запястье, лице, шее и верхней части груди.

Что провоцирует / Причины Атопического дерматита у детей:
Атопический дерматит проявляется у детей с наследственной склонностью, гиперчувствительностью, сенной лихорадкой, астмой, хронической крапивницей и другими видами экземы. Атопический дерматит другими словами унаследованный дерматит. Атопический дерматит может ухудшаться под воздействием внешних экологических факторов, таких как пыльца, шерсть и эпидермис домашних животных, и внутренних факторов, таких как гормоны и стресс. Примерно 80% случаев начинаются у детей в возрасте до 5 лет. Значительное число случаев развивается в течение первого года жизни.
60 % детей с атопическим дерматитом имеют одного из родителей с таким же заболеванием.
Атопический дерматит может вызвать применение антибиотиков у детей. Исследования показывают, что применение антибиотиков в раннем детстве может увеличить риск развития экземы на 40 %.
Патогенез (что происходит?) во время Атопического дерматита у детей:
Изучая болезнь, ученые обнаружили ген, который вызывает сухость, чешуйчатость кожи и предрасполагает людей к экземе. Дефекты в гене филаггрина связаны со значительным повышением риска развития аллергических заболеваний, таких как экзема, ринит, астма и др.
Как правило, липидный (эпидермальный) барьер кожи, снижается у людей с атопическим дерматитом. Функция липидного барьера – предотвратить потерю влаги. Если барьер снижается кожа быстрее теряет жидкость, и как результат становится сухой.
Симптомы Атопического дерматита у детей:
Атопический дерматит является длительным, хроническим заболеванием. При обострении болезни симптоматика ухудшается и больному требуется более интенсивное лечение.
Атопический дерматит начинается с неприятного зуда. Чем больше ребенок расчесывает кожу, тем больше она зудит, что может привести к кровоточивости. Отметим общие симптомы атопического дерматита: покраснение, воспаление и сухость кожи, зуд (усиливается ночью), трещины, влажные выделения в области царапин на коже (царапины могут привести к уплотнению кожи), волдыри, коричнево- серый цвет кожи, шишки
У некоторых больных отмечаются экземные высыпания вокруг глаз, в том числе на веках. Царапины в зоне глаз могут в конечном итоге привести к заметной потере бровей и ресниц. У младенцев, как правило, имеются высыпания на лице.
При обострение у больных наблюдается: усиленный зуд (зуд и расчесывание делают кожу краснее и чувствительнее), в пораженных участках присутствует жжение, кожа становится более чешуйчатой и сухой, шишки более выражены, пораженные участки подвержены инфицированию бактериями. Обострение длиться от дня или двух до нескольких недель.
У больных с легким атопическим дерматитом, как правило, имеются небольшие участки сухой кожи, которая иногда может зудеть. При тяжелой симптоматике многие зудящие участки сочатся. Дети с атопическим дерматитом страдают серьезными нарушениями сна, что влияет на концентрацию внимания в школе во время занятий.
Некоторые факторы могут усугубить симптоматику заболевания, к ним принадлежат: длительный горячий душ или ванны, психическое напряжение, гормональный фон, потоотделение, резкие перепады температуры, сухой воздух, некоторые виды материалов одежды (шерсть), пыль, песок, некоторые бытовые средства. Также есть экологические факторы, которые влияют на ухудшение клинических признаков: аллергены (пыльца, пылевые клещи, шерсть животных) – вызывают расстройство иммунной системы организма, аллергическая реакция, жесткая вода. Эти три аллергена являются также основными факторами, которые вызывают астму и сенную лихорадку.
Диагностика Атопического дерматита у детей:
Диагноз заболевания ставится на основании симптоматики и незначительных лабораторных исследований. При осмотре больному и родителям задают типичные вопросы о наличии экземы среди близких родственников, о склонности к аллергическим заболеваниям (астма, сенная лихорадка и др.).
Врач может оценить состояние кожи больного по целому ряду диагностических критериев в целях подтверждения диагноза атопического дерматита. Критерии могут включать:
- Длительность зудящего периода (во внимание берется последний год).
- Зуд и раздражение на коже в таких участках, как локти, зона под коленами, лодыжки, шея, глаза.
- Наличие астмы и сенной лихорадки сейчас или в прошлом.
- Наличие сухости кожи (во внимание берется последний год, период появления сухости).
- Чешуйчатость на суставах, запястьях, коленях или локтях.
Как правило, для диагноза врачу достаточно вышеупомянутых критериев.
При диагностике для врача важно выяснить факторы, повлиявшие на появление болезни и развитие симптоматики. Врач расспросит больного или родителей об образе жизни, употребляемых продуктах, домашней обстановке.
Доктор обязательно проведет дифференциальную диагностику, чтобы исключить другие кожные заболевания, такие как контактный дерматит, потница, себорейный дерматит и псориаз.
Больному обязательно будут назначены аллерготесты на установление потенциального аллергена.
Лечение Атопического дерматита у детей:
В настоящее время нет лечения, которое позволит избавиться от заболевания навсегда. Тем не менее, существует множество методов лечения, которые направлены на облегчение симптоматики и улучшение качества жизни. Лечение бывает:
- Кортикостероиды уменьшают воспаление, раздражение и зуд. Если кожа больного очень красная и воспаленная, врач может назначить тематические кортикостероиды. Родителям не стоит пугаться данных средств, они безопасны и эффективны.
- Антигистаминные препараты – снижает аллергическую реакцию. Курс лечения антигистаминными препаратами примерно 14 дней. Некоторые седативные препараты наоборот могут быть использованы на долгосрочной основе. Принимая седативные антигистаминные препараты, у больных может появиться сонливость. Они помогут облегчить зуд, но не избавят от инфекции. К антигистаминным препаратам относятся: гидрохлорид димедрол или гидрохлорид гидроксизин.
- Антибактериальные средства назначаются при тяжелых симптомах, наличии инфекции. Чаще всего назначают антибиотик флуклоксациллин, курс лечения 7 дней. Доктор может назначить альтернативные антибиотики: эритромицин или кларитомицин.
- Антисептические препараты наносятся непосредственно на пораженный участок кожи. К таким препаратам относятся: хлоргексидин, триклозан и др.
- Иммуномодуляторы используются два раза в день у детей в возрасте старше двух лет. Их действие направлено на блокирование обострения заболевания. Их начинают использовать при первых признаках зуда или сыпи.
Светотерапия (фототерапия) включает в себя использование естественного или искусственного света. Больные должны часто находиться на естественном солнечном свете. Другие формы фототерапии включают в себя использование искусственного ультрафиолетового света. Световая терапия очень эффективна. Воздействие солнечного света имеет много полезных эффектов, но при этом, тем не менее, существуют риски: преждевременное старение кожи и высокий процент развития рака кожи.
Вспомогательные методы лечения. Они очень популярны среди больных с атопическим дерматитом. Они включают в себя ароматерапию, массаж, травяные ванны (корень пиона, мята и др.), гомеопатия и некоторые растительные лекарственные средства, иглоукалывание.
Смягчающие средства: лосьоны и мази – смягчают и разглаживают кожу, сохраняют её упругой и влажной. Смягчающие средства очень важны во время лечения атопического дерматита, что помогает предотвратить растрескивание и раздражение кожи. Кремы и лосьоны, как правило, используются для покрасневших, воспаленных участков, а мази – для сухих областей, которые не воспалены. Данные средства применяются часто, чтобы предотвратить обострение вспышек заболевания. Использование средств на пораженных участках значительно сокращает тяжесть протекания болезни.
Использование специальных противоаллергенных средст (мыло, шампунь, гель для душа).
В тяжелых случаях атопического дерматита у больных могут появиться осложнения:
- Развитие инфекции. Если кожа сухая, с трещинами и царапинами риск попадания бактерий возрастает, к примеру, чаще всего можно заразиться золотистым стафилококком. Инфекция золотистого стафилококка ухудшает симптоматику атопического дерматита, вызывая повышенное покраснение, обильные выделения жидкости, формирование корки на коже.
- Психическое напряжение. Жизнь с атопическим дерматитом может иметь психологическое воздействие на больного, особенно если заболевание началось в раннем возрасте. Дети с атопическим дерматитом имеют больше проблем с поведением в школе, по сравнению с их сверстниками. Родители иногда отмечают, что ребенок с атопическим дерматитом является гораздо более упрямым, чем другие дети.
- Стресс. У детей развивается стресс по причине того, что их дразнят и издеваются из-за состояния кожи. Дети с экземой не уверены в себе. Семья должна оказать поддержку ребенку, помогая преодолеть эту проблему. Если уверенность в себе серьезно подорвана, родителям необходимо обратиться за помощью к психологу.
- Большинство детей с атопическим дерматитом имеют проблемы со сном. Недостаток сна может повлиять на физическое и психическое здоровье больного.
Профилактика Атопического дерматита у детей:
Заболевание можно контролировать, избегая царапин и провоцирующих факторов, придерживаясь диеты, принимая дополнительные препараты (кортикостероиды, антигистаминные препарат, антибиотики (в случае инфекции), проходя курсы световой терапии.
Около 10 % детей с атопическим дерматитом страдают от пищевых аллергенов, содержащихся в коровьем молоке, яйцах, орехах, сое, пшенице, поэтому их стоит исключить из рациона. Поэтому важно совместно с диетологом разработать индивидуальную диету, исключив пищевые аллергены. Доктор подбирает им альтернативный заменитель.
Царапины повышают риск заражения инфекциями. Детям достаточно трудно удержаться, чтобы не чесать пораженные участки. Дети часто не в состоянии контролировать свое желание. Поэтому родителям важно следить за тем, чтобы их ногти были короткими и чистыми. Младенцам можно надевать царапки.
В профилактических целях нужно избегать провоцирующих факторов, которые влияют на обострение болезни. Родители должны постоянно напоминать детям об аллергенах.
Детям с атопическим дерматитом противопоказана одежда из синтетических волокон. Родители должны выбирать натуральные материалы, такие как хлопок.
Чтобы избежать сухости кожи, показано принимать ежедневно теплую ванну с мягкими специальными гипоаллергенными средствами, которые сохраняют влагу кожи.
К каким докторам следует обращаться если у Вас Атопический дерматит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Атопического дерматита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
Атопический дерматит у детей – это воспалительное заболевание кожи хронического рецидивирующего течения, возникающее в раннем детском возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам. Атопический дерматит у детей проявляется высыпаниями на коже, сопровождающимися зудом, мокнутием, образованием эрозий, корок, участков шелушения и лихенизации. Диагноз атопического дерматита у детей основан на данных анамнеза, кожных проб, исследования уровня общего и специфических IgE. При атопическом дерматите у детей показаны диета, местная и системная медикаментозная терапия, физиолечение, психологическая помощь, санаторно-курортное лечение.
МКБ-10
Общие сведения
Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды: на его долю приходится 80-85% случаев аллергии у детей раннего возраста. Как правило, атопический дерматит у ребенка проявляется уже в течение первого года жизни; может протекать с периодическими обострениями и временным стиханием кожных проявлений до пубертатного периода и даже сохраняться в зрелом возрасте.
Проблема атопического дерматита у детей, в виду своей актуальности, нуждается в пристальном внимании со стороны педиатрии, детской дерматологии, аллергологии-иммунологии, детской гастроэнтерологии, диетологии.

Причины
Возникновение атопического дерматита у детей обусловлено комплексным взаимодействием различных факторов окружающей среды и генетической предрасположенности к аллергическим реакциям. Атопическое поражение кожи обычно возникает у детей с наследственной склонностью к развитию аллергических реакций. Доказано, что риск развития атопического дерматита у детей составляет 75-80% при наличии гиперчувствительности у обоих родителей и 40-50% - при атопии у одного из родителей.
К более частому развитию атопического дерматита у детей приводит гипоксия плода, перенесенная во внутриутробном периоде или во время родов. В первые месяцы жизни ребенка симптомы атопического дерматита могут быть вызваны пищевой аллергией вследствие раннего перевода на искусственные смеси, неправильного введения прикорма, перекармливания, имеющихся нарушений процесса пищеварения и частых инфекционно-вирусных заболеваний. Атопический дерматит чаще возникает у детей с гастритом, энтероколитом, дисбактериозом, гельминтозами.
Нередко к развитию атопического дерматита у детей приводит чрезмерное потребление высокоаллергенных продуктов матерью в период беременности и лактации. Пищевая сенсибилизация, связанная с физиологической незрелостью пищеварительной системы и особенностями иммунного ответа новорожденного, оказывает значительное влияние на формирование и последующее развитие всех аллергических заболеваний у ребенка.
Причинно-значимыми аллергенами могут выступать пыльца, продукты жизнедеятельности домашних клещей, пылевой фактор, бытовая химия, лекарственные средства и др. Спровоцировать обострение атопического дерматита у детей могут психоэмоциональное перенапряжение, перевозбуждение, ухудшение экологической ситуации, пассивное курение, сезонные изменения погоды, снижение иммунной защиты.
Классификация
В развитии атопического дерматита у детей различают несколько стадий: начальную, стадию выраженных изменений, стадию ремиссии и стадию клинического выздоровления. В зависимости от возраста манифестации и клинико-морфологических особенностей кожных проявлений выделяют три формы атопического дерматита у детей:
- младенческую (с периода новорожденности до 3 лет)
- детскую – (с 3 до 12 лет)
- подростковую (с 12 до 18 лет)
Эти формы могут переходить в одна в другую или заканчиваться ремиссией с уменьшением симптомов. Различают легкое, средней степени и тяжелое течение атопического дерматита у детей. Клинико-этиологические варианты атопического дерматита по причинно-значимому аллергену включают кожную сенсибилизацию с преобладанием пищевой, клещевой, грибковой, пыльцевой и другой аллергии. По степени распространенности процесса атопический дерматит у детей может быть:
- ограниченным (очаги локализуются в одной из областей тела, площадь поражения не >5% поверхности тела)
- распространенным/диссеминированным (поражение - от 5 до 15% поверхности тела в двух и более областях)
- диффузным (с поражением практически всей кожной поверхности).
Симптомы
Клиническая картина атопического дерматита у детей достаточно многообразна, зависит от возраста ребенка, остроты и распространенности процесса, тяжести течения патологии.
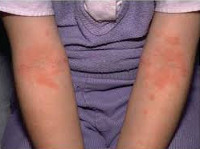
Типичная локализация очагов – симметрично в области лица (на поверхности щек, лба, подбородка); волосистой части головы; на разгибательных поверхностях конечностей; реже в локтевых сгибах, подколенных ямках и в области ягодиц. Для начальных проявлений атопического дерматита у детей характерны: гнейс - себорейные чешуйки с усиленным салоотделением в зоне родничка, у бровей и за ушами; молочный струп - эритема щек с желтовато-коричневыми корочками. Кожные изменения сопровождаются интенсивным зудом и жжением, расчесами (экскориацией), возможно гнойничковое поражение кожи (пиодермия).
Проявления атопического дерматита у детей подросткового возраста характеризуются резко выраженной лихенизацией, наличием сухих шелушащихся папул и бляшек, локализующихся преимущественно на коже лица (вокруг глаз и рта), шеи, верхней части туловища, локтевых сгибах, вокруг запястий, на тыльной стороне кистей и ступней, пальцах рук и ног. Для этой формы атопического дерматита у детей характерно обострение симптомов в холодное время года.
Диагностика
Диагностика атопического дерматита у ребенка проводится детским дерматологом и детским аллергологом-иммунологом. Во время осмотра специалисты оценивают общее состояние ребенка; состояние кожных покровов (степень влажности, сухости, тургор, дермографизм); морфологию, характер и локализацию высыпаний; площадь поражения кожи, выраженность проявлений. Диагноз атопического дерматита подтверждается при наличии у детей 3-х и более обязательных и дополнительных диагностических критериев.
Вне обострения атопического дерматита у детей применяют постановку кожных проб с аллергенами методом скарификации или прик-теста для выявления IgE-опосредованных аллергических реакций. Определение содержания общего и специфических IgE в сыворотке крови методами ИФА, РИСТ, РАСТ предпочтительно при обострении, тяжелом течении и постоянных рецидивах атопического дерматита у детей.
Атопический дерматит у детей необходимо дифференцировать с себорейным дерматитом, чесоткой, микробной экземой, ихтиозом, псориазом, розовым лишаем, иммунодефицитными заболеваниями.
Лечение атопического дерматита у детей
Лечение направленно на уменьшение выраженности аллергического воспаления кожи, исключение провоцирующих факторов, десенсибилизацию организма, предотвращение и снижение частоты обострений и инфекционных осложнений. Комплексное лечение включает диету, гипоаллергенный режим, системную и местную фармакотерапию, физиотерапию, реабилитацию и психологическую помощь.
- Диета. Помогает облегчить течение атопического дерматита и улучшить общее состояние, особенно у детей грудного и раннего возраста. Рацион питания подбирается индивидуально, исходя из анамнеза и аллергологического статуса ребенка, каждый новый продукт вводится под строгим контролем педиатра. При элиминационной диете из рациона убирают все возможные пищевые аллергены; при гипоаллергенной диете исключают крепкие бульоны, жареные, острые, копченые блюда, шоколад, мед, цитрусовые, консервы и др.
- Медикаментозное лечение. Включает прием антигистаминных, противовоспалительных, мембраностабилизирующих, иммунотропных, седативных препаратов, витаминов и применение местных наружных средств. Антигистаминные препараты 1-го поколения (клемастин, хлоропирамин, хифенадин, диметинден) применяют только короткими курсами при обострении атопического дерматита у детей, не отягощенного бронхиальной астмой или аллергическим ринитом. Антигистаминные препараты 2-го поколения (лоратадин, дезлоратадин, эбастин, цетиризин) показаны при лечении атопического дерматита у детей в сочетании с респираторными формами аллергии. Для купирования тяжелых обострений атопического дерматита у детей используют короткие курсы системных глюкокортикоидов, иммуносупрессивную терапию.
- Местное лечение. Помогает устранить зуд и воспаление кожи, восстановить ее водно-липидный слой и барьерную функцию. При обострениях атопического дерматита у детей среднетяжелой и тяжелой степени применяют аппликации местных глюкокортикоидов, при инфекционном осложнении - в комбинации с антибиотиками и противогрибковыми средствами.
В лечении атопического дерматита у детей используют фототерапию (УФA и УФB облучение, ПУВА-терапию), рефлексотерапию, гипербарическую оксигенацию, курорто- и климатотерапию. Детям с атопическим дерматитом нередко требуется помощь детского психолога.
Прогноз и профилактика
Наиболее выраженные в раннем возрасте проявления атопического дерматита могут уменьшаться или полностью исчезать по мере роста и развития детей. У большинства пациентов симптомы атопического дерматита сохраняются и рецидивируют в течение всей жизни.
Неблагоприятными прогностическими факторами являются: ранний дебют заболевания в возрасте до 2-3 мес., отягощенная наследственность, тяжелое течение, сочетание атопического дерматита у детей с другой аллергической патологией и персистирующей инфекцией.
Цель первичной профилактики атопического дерматита – предотвращение сенсибилизации детей из групп риска путем максимального ограничения высоких антигенных нагрузок на организм беременной и кормящей матери и ее ребенка. Исключительно грудное вскармливание в первые 3 месяца жизни ребенка, обогащение рациона матери и ребенка лактобактериями снижает риск раннего развития атопического дерматита у предрасположенных к нему детей.
Вторичная профилактика заключается в предупреждении обострений атопического дерматита у детей за счет соблюдения диеты, исключения контакта с провоцирующими факторами, коррекции хронической патологии, десенсибилизирущей терапии, санаторно-курортного лечения.
При атопическом дерматите важен правильный ежедневный уход за кожей детей, включающий очищение (непродолжительные прохладные ванны, теплый душ), смягчение и увлажнение специальными средствами лечебной дерматологической косметики; выбор одежды и белья из натуральных материалов.
2. Атопический дерматит у детей: современные клинические рекомендации по диагностике и терапии/ Намазова-Баранова Л.С. и соавт.// Вопросы современной педиатрии. - 2016.
3. Лечение атопического дерматита у подростков и взрослых: проблемы и пути их решения/ Камашева Г.Р., Надеева Р.А., Амиров Н.Б.// Вестник современной клинической медицины. - 2016.
Читайте также:

