Кандидоз может мозг головной
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка.
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Грибковые менингоэнцефалиты. Криптококкоз и кандидоз
Клиническая картина фибковых поражений очень разнообразна и отражает весь спектр возможных поражений ЦНС. Вид возбудителя зависит от иммунного статуса пациента. У лиц с нормальным иммунным статусом чаше всего выявляется криптококкоз, при иммунодефицитйых состояниях — кандидоз или аспергиллез. В странах третьего мира грибковые заболевания более распространены, чем в Европе. В Северной и Южной Америке встречается кокцидиоидоз, гистоплазмоз, в Америке и Африке — бластомикоз.
Криптококки поражают прежде всею пациентов со СПИДом, соматическими заболеваниями и другими состояниями, характеризующимися нарушением клеточного иммунитета (при лимфомах, после пересадки органов или лечения кортикостероидами), реже — лил с нормальным иммунным статусом. Первично инфекция во ил с кает легкие. Заболева ние ЦНС протекает в острой или подострой форме и предстаапяст собой сочетание мультифокального гранулематозного энцефалита с менингитом, при этом могут преобладать симптомы как менингита, так и энцефалита.
Из субъективных симптомов чаще всего встречается головная боль, которая может сопровождаться такими симптомами энцефалита, как изменения личности, спутанность, очаговые неврологические нарушения. В некоторых случаях единственным проявлением заболевания служи] умеренный когнитивный дефицит. В ЦСЖ выявляют признаки хронического менингита, которые в случае иммунодефицита бывают выражены минимально. При окрашивании препарата ЦСЖ тушью в половине случаев выяатяются криптококки, если этого не происходит, диагноз можно подтвердить с помощью теста на антигены в крови и ЦСЖ. У пациентов выявляется рост фиба через 2—6 нсд. после посева ЦСЖ.
Иногда также удастся обнаружить рост фиба после посева крови, слюны, мочи или кала.
Средствами выбора являются амфотерицин В и флуцитозин. При иммунодефиците рекомендуется длительное применение флуцитозина для предотвращения рецидивов.
Кандидоз редко ограничивается поражением ЦНС, чаще всего представляя собой системное грибковое заболевание. Во многих случаях он яатяется осложнением хирургического вмешательства на внутренних органах, длительного сохранения венозного катетера, лечения кортикостероидами, употребления наркотических средств и др. Заболевание может протекать в острой или хронической форме, сопровождаться или не сопровождаться лихорадкой. Могут отмечаться симптомы менингита или менингоэнцефалита.
При исследовании ЦСЖ выявляется обычная картина хронического менингита. Изредка иитоз достигает 2000 клеток в 1 мкл. Диагноз основан на выявлении дрожжевых грибов при исследовании препарата ЦСЖ или посеве ЦСЖ на соответствующие среды.
Лечение заключается в применении амфотерицина В и флуцитозина.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Диагностика грибковой инфекции головного мозга по КТ, МРТ
а) Определение:
• Кокцидиоидомикоз:
о Спорадический характер, встречается относительно часто
• Гистоплазмоз:
о Встречается часто
• Бластомикоз:
о Встречается редко, спорадический характер, обычно поражаются легкие/кожа
• Инвазивный микоз ЦНС:
о Обычно у иммунокомпрометированных пациентов
о Агенты:
- Гифы: аспергиллез, мукоромикоз
- Псевдогифы/дрожжевые грибы: кандидоз
б) Визуализация:
1. Общие характеристики грибковой инфекции головного мозга:
• Лучшие диагностический критерий:
о Контрастирование мозговых оболочек, накапливающие контраст поражения в головном мозге иммунокомпрометированных пациентов
о Кокцидиоидомикоз: менингит
о Бластомикоз и гистоплазмоз: редкие инфекции с паренхиматозными абсцессами или менингитом
о Ангиоинвазивный аспергиллез: мультифокальные геморрагические поражения с ограничением диффузии
о Мукормикоз: поражения лобной доли с заметным ограничением диффузии
о Кандидоз: множественные микроабсцессы размерами < 3 мм, расположенные на границе между корой и белым веществом, в базальных ганглиях или мозжечке
• Локализация:
о Мозговые оболочки, головной, спинной мозг
• Размеры:
о Вариабельны (от мм до см)
• Морфология:
о Многие поражения имеют кольцевидную форму
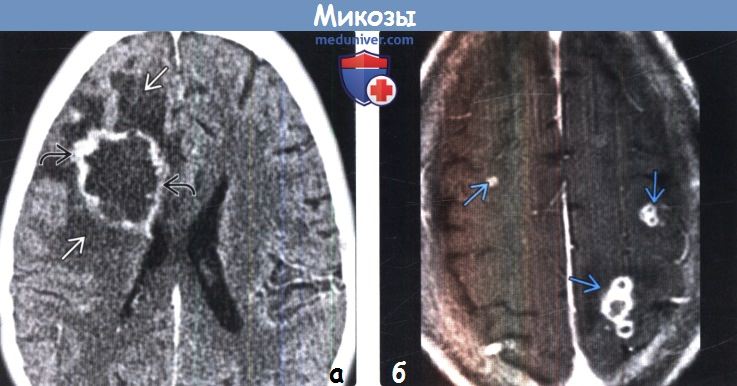
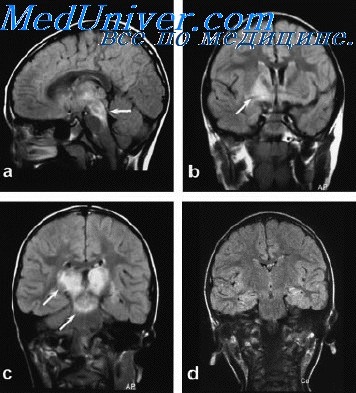
(а) КТ с контрастированием, аксиальный срез: у пациента с иммуносупрессией в структуре правой лобной доли и глубоких базальных ганглиев определяется крупное гиподенсное объемное образование, накапливающее контраст по типу неравномерно выраженного ободка. Отмечается перифокальный отек и локальный масс-эффект. При хирургическом вмешательстве был обнаружен аспергиллезный абсцесс.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у пациента с диссеминированным кандидозом визуализируются множественные мелкие поражения с кольцевым характером контрастного усиления. Кандидоз обычно проявляется многочисленными микроабсцессами, локализующимися на границе коры и белого вещества, в базальных ганглиях или мозжечке.
2. КТ признаки грибковой инфекции головного мозга:
• Бесконтрастная КТ:
о Зоны низкой плотности = инфекция, лакунарные инфаркты, территориальные инфаркты
о Диффузный отек головного мозга, дислокационный синдром, гидроцефалия
о Кровоизлияния
• КТ с контрастированием:
о Очаги накопления контрастного вещества, некоторые имеют кольцевидную форму
4. Ангиография:
• Васкулит, грибковые аневризмы
5. Радионуклидная диагностика:
• ПЭТ:
о ↓ метаболизма и ↓ кровотока в поражениях
6. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ
• Советы по протоколу исследования:
о Основной метод- МРТ с контрастированием
о МРТ-спектроскопия (дифференциальный диагноз между инфекционным поражением и новообразованием)
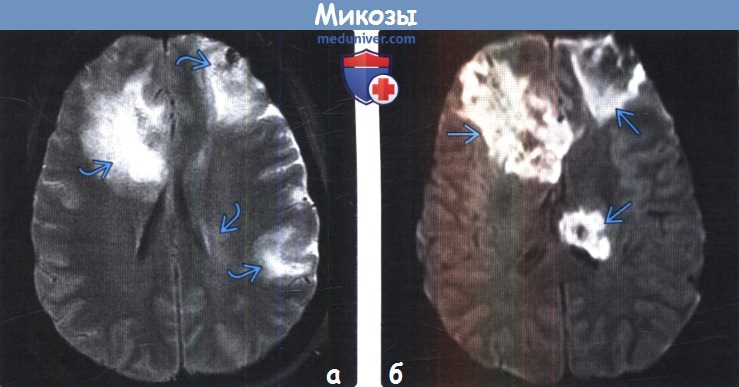
(а) MPT, FLAIR, аксиальный срез: у пациента с ОЛЛ после трансплантации гемопоэтических стволовых клеток определяются крупные гиперинтенсивные зоны, распространяющиеся на кору, субкортикальное белое вещество и базальные ганглии. Отмечается масс-эффект, оказываемый на боковые желудочки, более выраженный справа.
(б) ДВИ, аксиальный срез: у этого же пациента определяются соответствующие крупные зоны ограничения диффузии, обусловленные инфарктами.
в) Дифференциальная диагностика:
1. Новообразование с локальной инвазией основания черепа:
• Например, ПКР
• Выполните поиск мягкотканного объемного образования в носоглотке
• Микозы часто имеют ангиоинвазивный характер с окклюзией ВСА (при ПКР встречается крайне редко)
2. Множественные поражения головного мозга с кольцевым характером контрастирования:
• Иммунокомпетентные пациенты:
о Метастатическое поражение
о Пиогенный абсцесс
о Паразитозы (например, нейроцистицеркоз)
о Септическая эмболия
• Иммунокомпрометированные пациенты:
о Туберкулез
о Токсоплазмоз
о Первичная лимфома ЦНС
г) Патология:
1. Общие характеристики грибковой инфекции головного мозга:
• Этиология:
о Бластомикоз: В. dermatitidis:
- Ингаляционный путь, возможно заражение при укусах домашними животными
о Кокцидиоидомикоз: С. immitis:
- Ингаляционный путь заражения с последующим гематогенным распространением
о Гистоплазмоз: Н. capsulatum:
- Ингаляционный путь заражения с последующим гематогенным распространением
о Кандидоз: С. albicans:
- Изначально поражается желудочно-кишечный тракт и/или дыхательная система
- Затем гематогенное распространение
о Аспергиллёз: A. fumigatus:
- Ингаляция спор, реакция гиперчувствительности
- Гематогенное распространение в условиях иммуносупрессии
- Ангиоинвазивный характер
о Мукормикоз: фикомицеты (Mucor, Rhizopus):
- Заражение через носоглотку
- Возможна ингаляция в легкие
- Возможно риноцеребральное распространение
- Ангиоинвазивный характер
• Сопутствующие аномалии:
о Гистоплазмоз:
- Кальцифицированные/кавитирующие поражения легких
- Лимфатические узлы средостения
о Кокцидиоидомикоз:
- Обычно поражаются легкие
2. Макроскопические и хирургические особенности:
• Все возбудители: гиперемия мозговых оболочек, отек-набухание головного мозга, очаговые гранулемы, абсцессы
• Кокцидиоидомикоз:
о Вовлечение ЦНС в 30% случаев о Наиболее часто-менингит
о Васкулит (40%), инфаркты, кровоизлияния
• Кандидоз:
о Геморрагические инфаркты
о Абсцесс, гранулемы (могут быть милиарными)
3. Микроскопия:
• Гранулемы или мелкие абсцессы:
о Казеозный некроз, гигантские клетки, нейтрофилы, лимфоциты
• Для постановки диагноза необходима идентификация возбудителя
• Фибринозно-гнойный менингит → менингеальный фиброз
д) Клиническая картина:
1. Проявления грибковой инфекции головного мозга:
• Наиболее частые признаки/симптомы:
о Первоначальные (для всех возбудителей):
- Потеря веса, лихорадка, общая слабость, недомогание
о Менингит:
- Острая очаговая неврологическая симптоматика вследствие инсульта/кровоизлияния
• Клинический профиль:
о Многие микозы характеризуются поражением легких (гранулемы, процессы с нарушением воздушности альвеол) у иммунокомпетентных пациентов
о В СМЖ обычно определяется плеоцитоз, ↓ глюкозы, ↑ белка
2. Демография:
• Возраст:
о Чаще встречается у лиц молодого и пожилого возраста
о Микозы у иммунокомпрометированных пациентов наблюдаются в любом возрасте
• Пол:
о М > Ж (более частое пребывание на открытом воздухе)
• Этническая принадлежность:
о Отсутствует
• Эпидемиология:
о Бластомикоз:
- Грибы обитают во влажных местах, на гнилой древесине
- Эндемичные регионы: Африка, США (Миссисипи, Арканзас, Кентукки, Теннесси, Висконсин)
о Кокцидиоидомикоз:
- Грибы обитают во влажных местах, на гнилой древесине
- Юго-запада США, северная Мексика, Южная Америка
- 60000-80000 новых случаев/год в США
о Гистоплазмоз:
- Грибы в фекалиях куриц, голубей, летучих мышей
- Распространен по всему миру
- 25% населения США инфицированы
- Диссеминированное заболевание обычно наблюдается в младенческом/детском возрасте, в условиях иммуносупрессии
о Кандидоз:
- Повсеместное распространение
- Наиболее частая внутрибольничная грибковая инфекция
- Более высокая частота у больных сахарным диабетом, у иммунокомпрометированных лиц
- Иногда встречается у иммунокомпетентных лиц
о Мукормикоз:
- Повсеместное распространение: встречаются в органическом веществе, почве
- Преимущественно заболевают иммунокомпрометированные лица
о Аспергиллез:
- Повсеместное распространение: аспергиллы обнаруживаются в сырых местах
- Преимущественно заражаются иммунокомпрометирован-ные лица
- Иногда вызывают инвазивные поражения у иммунокомпетентных лиц
3. Течение и прогноз:
• Задержка в диагностике и лечении → неблагоприятный прогноз
4. Лечение:
• Варианты, риски, осложнения:
о Выживаемость зависит от ранней диагностики, быстрого начала противогрибковой терапии:
- Амфотерицин В у иммунокомпрометированных лиц, в жизнеугрожающих случаях
о Выживаемость зависит от лечения основного заболевания
е) Диагностическая памятка:
1. Обратите внимание:
• Предполагайте микоз при остром неврологическом дефиците у иммунокомпрометированных пациентов
2. Советы по интерпретации изображений:
• Предполагайте микоз у иммунокомпрометированных пациентов при множественных поражениях головного мозга в сочетании с инсультом, сосудистой окклюзией
Грибковый менингит — поражение мягкой и твёрдой мозговых оболочек грибковой инфекцией с развитием воспалительных изменений. Клиническая картина характеризуется подострым/хроническим течением с повышением температуры, головной болью, сонливостью, слабой выраженностью оболочечных симптомов. Диагностировать грибковый менингит позволяет неврологический осмотр, проведение люмбальной пункции, анализ цереброспинальной жидкости, выявление возбудителя в крови и ликворе. Основу лечения составляют противогрибковые фармпрепараты, применяющиеся в качестве монотерапии, комбинированного и антирецидивного лечения.
МКБ-10
Общие сведения
Грибковый (микотический) менингит – редкая форма инфекционного поражения церебральных оболочек. Патология встречается повсеместно, уровень заболеваемости одинаков для лиц обоих полов. Грибковый менингит поражает преимущественно иммунокомпрометированных пациентов и людей, находящихся в эндемичных зонах распространения возбудителей. Среди больных СПИДом грибковый криптококковый менингит диагностируется в 6-13% случаев. В эндемических областях выявляется большое количество инфицированных грибком, однако лишь у 1% возникает диссеминация возбудителя, которая в 35% случаев сопровождается поражением мозговых оболочек.

Причины грибкового менингита
Возбудителями заболевания являются различные патогенные и условно патогенные грибы. Проникновение в организм осуществляется воздушно-капельным (при вдыхании грибковых спор), алиментарным (при употреблении обсеменённой спорами пищи, воды) путями. Больной человек не является источником инфекции для окружающих. Самыми часто встречающимися возбудителями менингита грибковой этиологии выступают:
- Криптококки. Наиболее распространенный возбудитель — C. Neoformans. Выделяется в окружающую среду с птичьим помётом, присутствует на овощах, фруктах, в почве. Заражение происходит с пищей, при вдыхании частичек пыли со спорами. Подавляющее число случаев заболевания представляют больные СПИДом.
- Кандиды. Относятся к естественной флоре человеческого организма. Вызывают развитие инфекционных заболеваний только на фоне иммунодефицита. Обусловленные этими грибами менингиты составляют 15% всех кандидозных поражений ЦНС.
- Кокцидии. Среди возбудителей кокцидиоза наиболее распространён С. Immitis. Микоз наблюдается в эндемичных регионах США, Южной и Центральной Америки. Поражение оболочек мозга происходит на фоне диссеминированной инфекции чаще у пожилых, беременных, больных с иммунной супрессией.
В группу риска развития микотического менингита любой этиологии попадают лица с иммунодефицитными состояниями: новорожденные, больные ВИЧ-инфекцией, перенёсшие цитостатическую терапию по поводу трансплантации органа, онкозаболевания, пациенты с ХПН, сахарным диабетом, алкоголизмом, заболеваниями крови, лица старше 60 лет.
Патогенез
Попав в организм, возбудитель сталкивается с реакцией защитных иммунологических факторов, препятствующих развитию инфекции. На фоне сниженного иммунного ответа грибковые споры не уничтожаются, током крови разносятся в различные органы и ткани, где происходит развитие возбудителя. Занос спор в оболочки мозга становится возможным в связи с повышенной проницаемостью гематоэнцефалического барьера, в норме обеспечивающего защиту мозговых тканей от проникновения циркулирующих в крови крупных молекул, в том числе различных инфекционных агентов.
Грибковый менингит сопровождается серозным воспалительным процессом. Происходит утолщение, помутнение оболочечных тканей, их поверхность приобретает мелкобугристый характер. Отмечаются петехиальные кровоизлияния. Воспалительный процесс может перейти на церебральное вещество с развитием энцефалита, на оболочки спинного мозга.
Классификация
В практической неврологии применяется разделение микотического поражения оболочек в зависимости от его уточнённой этиологии, особенностей клинического течения. В соответствии с видом возбудителя различают криптококковый, кандидозный, кокцидиозный, гистоплазменный, аспергиллёзный менингит. По течению заболевания грибковый менингит классифицируют на:
- Острый — характерно внезапное появление, быстрое развитие симптоматики. Встречается редко, преимущественно при кандидозной этиологии.
- Подострый — отличается замедленным дебютом с постепенно прогрессирующим нарастанием симптомов. Самый распространённый вариант. Впоследствии может переходить в хроническую форму.
- Хронический — симптоматика наблюдается более 4-х недель. Выраженность клинических проявлений умеренная.
Симптомы грибкового менингита
Начало заболевания обычно подострое (реже – острое), последующее течение хроническое. Основными симптомами становятся интенсивная головная боль (цефалгия), рвота, подъём температуры, анорексия, сонливость. У ряда пациентов цефалгия протекает с повторными, не приносящими облегчения рвотами. Температура тела держится на уровне 37,2-37,9 градусов, иногда достигает фебрильных значений. Отмечается потеря аппетита, возможно отвращение к пище. Больной вялый, много спит, быстро утомляется, выглядит заторможенным. Наблюдается повышенная чувствительность к свету. Возможны судорожные пароксизмы, беспокойство, расстройства сознания, очаговая симптоматика.
Отличительной особенностью является слабая выраженность менингеального синдрома, иногда — его полное отсутствие. Менингеальный симптомокомплекс — типичный признак поражения оболочек, включает напряжённость (ригидность) мышц затылка, специфическую позу больного, общую гиперестезию, тонические феномены, выявляемые в ходе осмотра. При подостром и хроническом течении грибковый менингит может не сопровождаться менингеальными симптомами, что значительно затрудняет диагностику.
Осложнения
В 40% случаев грибковый менингит протекает с внутричерепной гипертензией, усугубляющей цефалгию и вызывающей тошноту, рвоту. При распространении инфекционного процесса на спинальные оболочки возникает корешковый синдром, признаки поражения спинного мозга: периферические и центральные парезы, расстройства чувствительности. Переход инфекционно-воспалительного процесса на церебральные ткани сопровождается развитием очаговой симптоматики, тяжёлых нарушений сознания. Грибковый энцефалит опасен возникновением отёка головного мозга, комы, летальным исходом заболевания.
Диагностика
Диагностические сложности обусловлены стёртой симптоматикой, отсутствием ярко выраженного менингеального синдрома, наличием иммуносупрессии, затрудняющей иммунологическую диагностику заболевания. Постановка диагноза осуществляется с помощью следующих исследований:
- Неврологический осмотр.Невролог обращает внимание на наличие и степень выраженности менингеальной симптоматики, оценивает уровень сознания, выявляет очаговый неврологический дефицит, признаки поражения спинного мозга (если таковые имеются).
- Люмбальная пункция. Позволяет определить ликворное давление, оценить цвет, степень прозрачности ликвора. Последующее исследование цереброспинальной жидкости подтверждает лимфоцитарный плеоцитоз, уровень которого зависит от вида возбудителя, стадии болезни. Микроскопия мазков выявляет наличие нитей гриба в 50% случаев.
- МРТ головного мозга. Необходима для исключения сопутствующих церебральных поражений: туберкулёза, токсоплазмоза. Смешанная грибково-бактериальная, протозойно-грибковая инфекция встречается у иммунокомпрометированных больных.
- Лабораторные анализы. Направлены на верификацию возбудителя, определение его чувствительности к антимикотическим препаратам. Посев крови на стерильность, микробиологическое исследование ликвора позволяют исключить бактериальную этиологию, обнаружить рост грибковых колоний. Иммуноферментный анализ ликвора на наличие антимикотических антител по своей специфичности приближается к 100%, однако при иммунодефицитных состояниях может давать ложноотрицательные результаты.
Дифференциальная диагностика проводится с бактериальным менингитом, туберкулёзным менингитом, вирусным поражением оболочек. В ряде случаев требуется дифференцировка с менингиомой, абсцессом головного мозга, церебральной опухолью.
Лечение грибкового менингита
Основу терапии составляет применение антимикотических фармпрепаратов. До получения результатов определения чувствительности лечение проводится эмпирически, затем — с учётом полученных данных. Используются следующие варианты терапии:
- Монотерапия. Осуществляется путём медленного внутривенного капельного введения. При криптококковой этиологии, жизнеугрожающем кандидозном менингите до получения данных о чувствительности кокцидий показан амфотерицин В. В других случаях хорошо зарекомендовал себя флуконазол. При наличии показаний возможно интратекальное введение препарата посредством люмбальной или вентрикулярной пункции. Фармакотерапия осуществляется длительно (1,5-2,5 мес.) до полной санации ликвора.
- Комбинированное лечение. Проводится амфотерицином в сочетании с флуконазолом, флуцитозином. Данная разновидность терапии считается эффективной у пациентов с криптококковой инфекцией без сопутствующей клиники ВИЧ. Оптимальная комбинация препаратов пока не найдена.
- Противорецидивная терапия. Необходима для профилактики рецидива болезни даже в случае полной санации ликвора от возбудителя. Препаратом выбора выступает флуконазол.
Параллельно проводится симптоматическая терапия. Купирование рвоты достигается применением противорвотных средств, внутричерепное давление снижается мочегонными препаратами, лечение судорожного синдрома проводится антиконвульсантами.
Прогноз и профилактика
До внедрения в медицинскую практику амфотерицина грибковый менингит в 100% случаев приводил к летальному исходу. Сейчас своевременно начатая, правильно подобранная терапия позволяет сохранить пациенту жизнь, добиться его выздоровления. Прогноз болезни зависит от возраста, состояния иммунной системы, своевременности терапии, скорости санации ликвора в ответ на проводимое лечение. Рецидивирующий грибковый менингит наблюдается в 40% случаев. В случае выздоровления возможны остаточные явления в виде стойкого повышения интракраниального давления, эпилепсии, нарушений когнитивной сферы.
У 50% выживших новорожденных отмечается гидроцефалия, у 56% – задержка психического развития, что обусловлено самим заболеванием и токсическим побочным эффектом антимикотиков. Первичные профилактические мероприятия заключаются в осуществлении мер по укреплению иммунитета, предупреждению распространения ВИЧ. Вторичная профилактика сводится к мониторингу санации цереброспинальной жидкости, адекватному противорецидивному лечению.
Читайте также:

