Кандидозе при алопеция
Обновлено: 23.04.2024
Андрогенная алопеция у женщин — это повышенное выпадение волос, приводящее к полному облысению. Такой тип болезни чаще встречается у мужчин. Но врачи-трихологи отмечают, что в последние годы мужской тип облысения встречается более чем у 40% обратившихся к ним пациенток. В отличие от сезонной потери или повышенного выпадения во время беременности и лактации этот тип алопеции не поддаётся медикаментозному лечению полностью.
Главная опасность андрогенного облысения у женщин в том, что оно негативно действует на психологическое состояние пациентки. Повышенная потеря волос не несёт никаких физиологических последствий, не наносит вреда органам и системам. Но с точки зрения психологии женщина страдает: у неё появляется депрессия, она отказывается вести активный образ жизни, замыкается в себе. Если мужчины часто спокойно переносят поредение шевелюры, делают ультракороткие стрижки, то женщинам такой путь не подходит. Чтобы не ввести себя в тяжёлое психологическое состояние с пониженной самооценкой женщине важно всегда выглядеть хорошо. А причёска — это важная часть имиджа. Поэтому при первых признаках повышенной потери волос надо обращаться к трихологам. Самолечение в данном случае не принесёт результатов. Только доктор сможет установить правильный диагноз, подобрать схему терапии, порекомендовать способ возвращения красивой шевелюры.

Причины андрогенной алопеции у женщин
Есть несколько причин, из-за которых у женщин развивается алопеция по мужскому типу:
по наследству. Ген облысения передаётся по материнской линии. Поэтому если в семье кто-то из представительниц старшего поколения столкнулся с этим заболеванием, то надо особенно внимательно следить за состоянием своей шевелюры и обращаться к врачу ещё до появления первых его признаков. Профилактическая терапия поможет отодвинуть срок появления симптомов на более поздние годы;
гормональный сбой. Повышенная потеря волос связана с увеличением в женском организме гормона дигидротестостерона. Этот гормон делает нежизнеспособными волосяные фолликулы, в результате чего пряди выпадают, а фолликулы уже не могут производить новые;
беременность. В этот период женский организм перестраивается, все силы уходят на вынашивание ребёнка, гормональный фон нарушается. В большинстве случаев после рождения ребёнка количество гормонов возвращается в норму, и причёска вновь становится пышной и красивой. Но иногда предотвратить андрогенное облысение помогает только терапия;
внутренние заболевания — расстройства эндокринной системы, желудочно-кишечного тракта, печени;
заболевания кожи головы;
приём некоторых лекарств. Длительный прием антибиотиков, оральных контрацептивов, гормональных препаратов, антидепрессантов может сказаться на потере жизнеспособности фолликулов;
длительное нахождение в стрессовом состоянии. Стресс негативно влияет на все системы организма, в том числе и на волосяные луковицы.
Ещё одна причина андрогенной алопеции у женщин – жёсткая диета. Во время строгих ограничений нарушается сбалансированность питания. Организм недополучает витаминов и важных для развития и роста растительности микроэлементов. В результате, приобретая красивое тело, женщина теряет красивую шевелюру. Об этом предупреждают диетологи, рекомендуя женщинам не выписывать самим себе диеты. Лучше обратиться к доктору, который подберёт правильное питание на основе баланса нужных витаминов и микроэлементов.

К андрогенной алопеции приводит неправильный уход за прядями. Часто волосы становятся ломкими, выпадают от постоянного применения средств укладки: сушки горячим феном, ежедневного использования щипцов для завивки или выпрямителей волос. Химическая завивка, некачественные красители или слишком частое окрашивание волос также приводят к их выпадению.
Симптомы андрогенной алопеции у женщин
Успех лечения андрогенной алопеции у женщин тесно связан со степенью повреждения. Врачи клиники HFE рекомендуют обращаться к ним при первых признаках заболевания, а в случае наследственного облысения — заранее, до того, как волосы начинают быстро выпадать. Но важная черта этого типа болезни — её незаметное начало. Многие пациентки обращаются к врачам уже в тот момент, когда лысина хорошо заметна и помочь может только трансплантация. Первые признаки упускаются — женщины считают большое количество остающихся на расчёске волосинок сезонным явлением или объясняют неправильным уходом.
Процесс появления заметных проплешин занимает долгое время: от начала заболевания до момента, когда начинается паника, может пройти несколько лет. Но есть несколько симптомов, показывающих, что патология уже началась и пора обращаться к врачам:
волосы становятся тонкими, теряется объём прически, пряди медленно растут или обламываются;
на проборе заметно поредение прядей. Волоски на месте пробора делаются тонкими, пушистыми, пробор визуально расширяется. То же самое происходит и с прядями на висках;
появляется перхоть, сухость кожи головы. На следующей стадии перхоть пропадает, сменяясь себореей;
на вид волосы становятся менее живыми, ломкими, тусклыми, пряди на ощупь кажутся пересушенными. На себорейной стадии картина меняется: пряди постоянно выглядят неопрятными, как будто голову долго не мыли;
меняется структура волосинок. Сильные длинные волосы заменяются на короткие, похожие на пух пряди.

Развитие болезни особенно заметно на макушке, на месте пробора. Сначала на проборе появляются пушковые волоски, сквозь которые видна кожа головы, потом и они выпадают, образуется лысина. Болезнь может затрагивать также брови и ресницы. А вот на теле и на лице, наоборот, может появиться нежелательная растительность.
Обращаться к врачу надо на первых стадиях болезни, особенно если не приносят результата витаминизированные и укрепляющие маски и шампуни. Чем раньше доктор поставит диагноз, тем выше вероятность отодвинуть видимые признаки андрогенного облысения.
Как лечить андрогенную алопецию у женщин?
Определить наличие андрогенной формы облысения может врач-трихолог на основе приведённых исследований. Для диагностики берутся на исследование волоски, проводится ряд анализов, дающих чёткую картину состояния внутренних органов, анализируется гормональный фон, проверяется щитовидная железа, наличие необходимых витаминов и микроэлементов.
Проведя диагностику, доктор разрабатывает схему лечения. Универсальных приёмов в данном случае нет: для каждой пациентки схема лечения прописывается персонально. Заниматься самолечением в данном случае не стоит: препараты, которые помогли знакомой, могут стать бесполезными для вас. Принимать выписанные врачом препараты надо на протяжении всей жизни, а стоят они недёшево. Потратив много времени и денег на самолечение, можно упустить момент, когда полное облысение ещё можно предотвратить.
Лечение андрогенного облысения у женщин начинается после выявления фактора, спровоцировавшего начало болезни. Назначается комплексная терапия, включающая медикаменты, физиотерапию, альтернативные методы (народные средства). Точная схема лечения зависит от стадии болезни. Если поражено менее 50% волосяного покрова, врач назначает следующие средства:
препараты с кортикостероидами для наружного и внутреннего применения;
гели, мази с ретинолом А для обработки очагов поражения;
иммуномодуляторы;
препараты с высоким содержанием цинка;
витаминные комплексы с обязательным вхождением витаминов группы В.

препараты с кортикостероидами на основе гормонов для наружного и внутреннего употребления;
антигистаминные мази;
физиотерапия (дарсонвализация, фототерапия, озонотерапия, мезотерапия);
лазерные процедуры;
иммуносупрессоры, нивелирующие аутоиммунные сбои;
гормональные препараты, снижающие выработку мужских гормонов.
Какие средства применяют для лечения андрогенной алопеции у женщин?
Все средства, применяемые в схеме лечения, делятся на несколько групп.
Медикаментозные
Препараты с миноксидилом. Это лекарство хорошо влияет на лечение алопеции. При его применении удлиняется фаза роста волоса, пряди становятся сильнее, толще, у них появляется блеск, объём. Вещество действует на фолликулы, препятствуя выпадению шевелюры. Выпускается в виде лосьонов или гелей, которые надо наносить на повреждённые участки кожи головы два раза в день. В первые дни применения в некоторых случаях замечается более сильное выпадение волос. Этого не надо бояться: препарат освобождает кожу головы от уже отмерших волос, готовя место для новых. Уже через 2-3 месяца регулярного применения можно увидеть, как на участке появляются новые волоски. Пряди становятся всё гуще и сильнее. Полный эффект применения лекарства можно оценить примерно через год.

Препараты с цинком и витамином В6. Они хорошо влияют на рост и жизненную силу волосяного покрова.

Для наружного применения врач может выписать спиртовые настойки, которые надо втирать в кожу головы. Такие настойки раздражают кожу, ускоряют кровообращение, подачу питательных веществ к фолликулам, обменные процессы. В итоге фолликулы становятся сильнее и продуктивнее. Но применять такие препараты можно не всем — при повышенном давлении они противопоказаны.
Народные методы
Трихологи при составлении схемы лечения андрогенной алопеции у женщин часто дополняют лекарства народными средствами, чья эффективность проверена. Среди них — травяные отвары, настои, целебные маски. Но применять даже хорошо действующие народные рецепты без согласования с врачом нельзя: некоторые травяные компоненты могут конфликтовать с веществами, входящими в состав лекарственных средств. В этом случае эффект от применения медикаментов сведётся к нулю.
При назначении методов народной медицины врачи учитывают общее состояние пациентки. Нельзя применять средства, в состав которых входит красный перец, горчица, спиртовые настойки людям с повышенным давлением: эти вещества ускоряют ток крови, что приводит к обострению гипертонии. Надо внимательно подходить к выбору растительных рецептов людям с болезнями кожи головы, некоторыми внутренними заболеваниями, приступами эпилепсии, сахарным диабетом. Поэтому даже травяные препараты и настои должен назначать врач.
Самые распространенные травы из народной копилки — ромашка, шалфей, череда, зверобой. Из них готовят масляные растворы для массажа кожи головы. Среди масок рекомендуют маску из мать-и-мачехи. В качестве ополаскивателя после мытья головы для улучшения состояния прядей применяют крапиву, лопух, хмель. Хмель, вербена, клевер принимаются в виде настоев и отваров наружно и внутрь.

Физиопроцедуры
Наибольшую эффективность в борьбе с алопецией показали озонотерапия, дарсонвализация, электрофорез, электростимуляция.
При правильном соблюдении всех рекомендаций врача прогноз лечения позитивный. Хоть андрогенная алопеция у женщин не поддаётся полному лечению, своевременное обращение к врачу и правильно прописанная лечебная схема помогают затормозить выпадение волос, отодвинув видимые последствия на долгий срок. Если лечение не приносит результатов, есть метод, помогающий вернуть причёске красивый вид даже в том случае, если произошло полное облысение, — трансплантация.
Квалификация
Член Международного общества трансплантации и восстановления волос ISHRS, США, член Российского общества трихологов и действительный член Общества врачей Европы, член FUE EUrope. Более чем 17ти летний опыт по трансплантации волос по новейшим методикам в России и зарубежных клиниках.
Выпускница ДонМИ, 1992 год. Интернатура дерматовенерология. С 1998 года работает по пересадке волос в клиниках Греции, Италии, Франции, Португалии, Сербии. В 2004 году осваивает новый полностью безоперационный способ пересадки волос FUE/FUI и начинает сотрудничать с компанией DHI. С 2008 года работает в Ирландии и Англии, используя более совершенный способ безоперационной трансплантации волос Н+. После обучения в России на курсах повышения квалификации, Шнайдер становится членом Российского общества трихологов. С 2009-2010 года внедряет в России усовершенствованную методику безоперационной пересадки волос на основе Н+, которая получает название HFE (в международной аббревиатуре: изъятие способом FUE manually панчем 0,6-0,8мм и постановка способом FUI с имплантером choi 0,6-0,8мм).
По статистике примерно три четверти населения России в той или иной форме страдает от проблем, которые связаны с кожей головы или волос. Перхоть, секущиеся кончики, чрезмерная активность сальных желёз – частые, но не самые серьёзные негативные явления, с которыми сталкиваются люди разных возрастов. Намного хуже, когда появляется алопеция, то есть патология, которая связана с интенсивным выпадением волос.

С такой неприятной ситуацией сталкиваются многие мужчины и женщины. Порой люди пытаются решить ее самостоятельно, выискивая всевозможные косметические, народные и медицинские средства. Однако это далеко не всегда дает ожидаемый результат.
Дело в том, что повышенное выпадение волос бывает связано с разными факторами:
- болезни;
- частые стрессы;
- неправильное питание или уход за волосами;
- прием некоторых лекарств;
- косметические процедуры; ;
- плохая экология и пр.
Поэтому всегда важно сначала выяснить причину проблемы, а потом заниматься её устранением. Для этого лучше сразу обратиться к трихологу — врачу, который занимается лечением волос. Так вы сможете наверняка установить причину алопеции и выбрать оптимальный способ борьбы.
На приёме у трихолога
Когда человек приходит к трихологу, врач в первую очередь опрашивает пациента. Важно понять, когда стали заметны симптомы и какие факторы к этому привели.
Если трихолог увидит, что необходимо детальное обследование, он назначит анализы и проведёт инструментальные исследования. Это поможет определить:
- насколько активно растут волосы;
- какое соотношение между активно растущими волосами и теми, которые находятся на завершённом цикле роста;
- в норме ли гормональный фон человека;
- наблюдаются ли серьёзные процессы интоксикации;
- достаточный ли уровень гемоглобина в крови и т. п.
Важно понимать, что состояние волос — это отражение процессов, которые происходят внутри организма. Это своеобразный индикатор нашего здоровья, и, если появились проблемы, нужно искать их причину. Поэтому сначала трихолог определяет все негативные факторы и ставит свой диагноз, а затем назначает лечение и даёт рекомендации.
Пройдите мини-тест, чтобы определить Вашу степень выпадения волос
Что может посоветовать трихолог
Трихолог — это в первую очередь врач, который даёт медицинские назначения по приёму препаратов или проведению процедур, но при этом он может порой выступать и в роли советчика. У него можно узнать по поводу любых домашних методов, которые помогут укрепить ваше здоровье и вернуть красоту.
В целом самые распространённые советы трихологов при выпадении волос схожи. У врачей можно получить рекомендации:
- по выбору косметических и гигиенических средств;
- правилам ухода;
- режиму питания;
- процедурам, которые противопоказаны при облысении.
Приведём основные советы, которые пригодятся людям, борющимся с интенсивным выпадением волос.
Выбор шампуня
Сам по себе шампунь полностью не может устранить повышенное выпадение волос. Это средство для гигиены, а не лечения. Но когда вы боретесь с чрезмерным выпадением, можно подкреплять основную терапию дополнительным питанием волос через шампуни. Только покупайте их в аптеке, а не супермаркете. Трихологи рекомендуют пользоваться шампунем, который подходит вашему типу кожи головы и способствует активному росту волос.

Бальзамы и кондиционеры
Если вы пользуетесь этими средствами, важно делать это правильно. Наносить бальзам или кондиционер нужно на сами волосы, не втирая его в кожу головы, так как иначе забиваются луковицы, что препятствует их восстановлению.
Расчёсывание
Правильное расчёсывание очень важно для сохранения густоты волосяного покрова. Если вы расчёсываете волосы небрежно и грубо, используя металлический или пластмассовый гребень, кончики становятся ломки и секущимися, травмируется сама структура волоса. При усиленном выпадении для расчёсывания лучше всего подойдет деревянная расчёска с редкими округлыми зубцами или щётка с длинной, но не слишком жёсткой натуральной щетиной.
Расчесывать лучше всего только сухие локоны, мягкими движениями, распутывая каждую прядь. Полезно раз в день совмещать эту процедуру с массажем головы. Для этого нужно слегка надавливать пальцами на кожу, начав от шеи и постепенно продвигаясь к макушке. В завершение массажа запустите пальцы в волосы и осторожно потяните локоны у самых корней. Так вы активизируете приток крови к луковицам, а значит их обогащение кислородом.
Питание
Правильное питание важно для здоровья волос, поэтому относиться к этому нужно серьёзно. В повседневном меню необходимо сделать акцент на:
- животных белках;
- минералах;
- полиненасыщенных жирных кислотах;
- антиоксидантах.
Это значит, что рацион должен быть богат мясом, молочными продуктами, кашами, рыбой, фруктами, овощами. Стоит также включать в меню полезные жиры, которые мы получаем из орехов, оливкового масла, морепродуктов. Дополнительно трихологи советуют принимать витаминные комплексы.

Все женщины хотят быть красивыми, но далеко не каждая принимает для этого верные решения. Многие девушки делают косметические процедуры, совершенно не задумываясь о том, как они вредны для волос. Проблему начинаешь замечать, только когда становятся видны сильные повреждения или повышенное выпадение. В таком случае стоит остановиться и не мучить больше свои несчастные локоны.
Но как понять, что именно делаешь не так? Всё просто — стоит почитать советы трихологов при выпадении волос у женщин, в которых чётко перечислены процедуры, противопоказанные при алопеции. Остановимся на этом подробней.
Химическая завивка
Это самая травматичная процедура для волос, которая строго противопоказана при повышенном выпадении. Из-за воздействия химии меняется сама волосяная структура, что приводит к значительным повреждениям. Если вы лечитесь у трихолога, но продолжаете делать химические завивки, восстановление затянется надолго или будет невозможно совсем.

Кератиновое выпрямление
Во время этой процедуры стержень волоса нагревают и обрабатывают специальным кератиновым составом. После выпрямления локоны ослаблены и плохо переносят любые воздействия. Это приводит к интенсивному выпадению и другим неприятным последствиям.
В принципе любые процедуры, которые связаны с нагревом, не могут быть полезны: ботокс для волос, выпрямления утюжком, завивка плойкой и т. п. Поэтому при лечении у трихолога их лучше избегать.

Окрашивание
Окрашивание не может быть причиной интенсивного выпадения, так как при этой процедуре краска влияет в основном на сам волос, а не на луковицу. Тем не менее такие средства в той или иной степени повреждают локоны (даже натуральные хна и басма). Пусть сама по себе краска не может стать причиной алопеции, по в период острого выпадения лучше обойтись без окрашивания.

Наращивание
Если за дело берётся мастер с плохой квалификацией, процедура может привести к облысению отдельных участков головы после снятия наращивания. Такие неприглядные проплешины появляются из-за сильного спазма сосудов и нарушения кровообращения в области волосяных фолликулов.
Поэтому, если вы столкнулись с повышенным выпадением волос, это совершенно не повод тут же бежать в салон для наращивания. В таких случаях эта процедура, наоборот, противопоказана.

Из-за риска дополнительного спазма сосудов и высоких нагрузок на волосяные фолликулы также не стоит делать косы с канекалоном, африканские косички, дреды и другие подобные причёски.
Перманентный макияж
Во время микроблейдинга или татуажа бровей неумелый мастер может повредить волосяные луковицы, что приводит к травме и гибели волосков. Кроме того, спровоцировать выпадение может аллергия на смеси, которые используют для перманентного макияжа.

К слову, нанести вред бровям также могут слишком частые выщипывания. Это распространённая причина, по которой женщины в стремлении стать красивыми переусердствуют и вовсе лишаются бровей. Помните, что всё хорошо в меру, в том числе косметические процедуры.
Подведём итог
Каждому, кто столкнулся с интенсивной потерей волос, важно соблюдать все советы трихолога. Приготовьтесь к тому, что за 2 недели чудо не случится. Ведь волосы выпадали продолжительное время, а значит, и на восстановление им понадобится какой-то период. Тем более если вы обратились к трихологу, когда уже заметили явные признаки облысения. Поэтому надо морально подготовиться к продолжительному лечению и следовать всем рекомендациям врача.
Главный врач, врач-трихолог, консультант
Квалификация
2001-2003 гг. младший научный сотрудник отделения наследственных болезней кожи в ЦНИИКВИ.
С 2004 года член Евразийской Трихологической Ассоциации.
Повышение квалификации
В 2010 году повыщение квалификаци на базе "лазеры".
В 2012 году присуждена ученая степень Кандидата медицинских наук.
В 2019 году участник IX Международного форума дерматовенерологов и косметологов.
Постоянный участник тематических профессиональных семинаров, форумов
Популярные услуги












25 лет, 2000 фолликулов FU, результат через 9 мес., изменение и опущение первой линии роста волос (по желанию пациента)


- Пересадка волос у мужчин
- Пересадка волос на голову
- Пересадка волос у женщин
- Пересадка и восстановление бровей
- Пересадка бороды
- Пересадка волос на шрамы, рубцы, ожоги
- Реконструктивная трансплантология
- Трихопигментация
- Лечение волос Regenera
- Лечение волос
- Плазмотерапия волос
- Пересадка усов
- Пересадка бакенбардов
- Микропигментация
© 2009-2022 HFE. Все права защищены.
Информация, представлена на сайте в ознакомительном порядке. Не является публичной офертой.
Маркетинговое и digital агентство Shevchenko.bz
1. Общие положения
1. Общие положения
Не имеет аналогов в РФ. Метод HFE (брендовое запатентованное название) является малоинвазивной амбулаторной процедурой, не использующий скальпель или иные режущие инструменты
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
В норме в день у человека может выпадать до ста волос, поэтому всем и каждому беспокоиться по поводу возможного возникновения алопеции не стоит. В том же случае, если вы стали замечать, что волосы выпадают регулярно и в большом количестве, это уже повод для тревоги. Мы рекомендуем при возникновении любых подозрений относительно болезней, связанных с выпадением волос, немедленно обратиться к врачу-трихологу, который назначит вам комплекс диагностических мер и при обнаружении источника проблемы назначит правильное лечение.

Однако, облысение возможно и вследствие наличия ряда болезней, вызывающих выпадение волос. При этом алопеция выступает не в качестве первопричины проблемы, а, наоборот, является следствием того или иного патологического процесса. В данном случае по факту нужно лечить не конкретно облысение, а устранять непосредственно внутреннюю проблему.
Классификация болезней вызывающих выпадение волос
Болезни, вызывающие выпадение волос весьма разнообразны по своей этиологии, и список их довольно велик, поэтому в данной статье есть смысл не останавливаться на конкретных патологиях, а рассказать о группах заболеваний подобного рода.
1) Гормонозависимые заболевания. К ним относятся такие болезни, связанные с выпадением волос как гипо- или гиперфункция щитовидной железы, кистозные образования на яичниках у женщин, нарушающие их нормальное функционирование (или, если у женщины яичники удалены). Потеря волос может быть также одним из симптомов при сахарном диабете.
Общее у всех этих заболеваний одно – они вызывают гормональный дисбаланс в организме человека, а это одно из самых губительных состояний для волосяных фолликулов, обладающих повышенной чувствительностью к колебаниям гормонального фона.

Лечение при наличии таких заболеваний, как правило, медикаментозное и связано либо с устранением его причины, либо (если болезнь имеет хроническую форму) с коррекцией гормонального фона определенными препаратами. Их в обязательном порядке должен назначать врач. Самолечение здесь попросту недопустимо.
2) Кожные заболевания. Среди болезней, вызывающих выпадение волос кожные и в частности грибковые заболевания занимают по распространенности не последнее место. Это могут быть различные виды, лишаев, микроспория, экземы, раздражения, кожные аллергические реакции, а также повреждения волосяных луковиц, связанные с травмами кожи головы.

Лечение в этом случае назначается либо наружное, если проблема имеет местный характер, либо комбинированное, когда применение лечебных мазей и кремов сочетается с медикаментозной терапией, принимаемой внутрь. В большинстве случаев, кожные заболевания успешно лечатся и волосы впоследствии восстанавливаются. Исключением, правда, могут стать серьезные травматические повреждения или ожоги.
3) Онкологические заболевания. Онкология это всегда тяжелое заболевание, которое требует весьма агрессивной терапии. При отсутствии должного лечения есть прямая угроза не только здоровью, но и жизни, а потому выбирать не приходится.
Применяемая здесь лучевая и химиотерапия как раз и является причиной выпадения волос, причем потеря волос может наблюдаться не только на коже головы, но и на других частях тела. Если курс лечения длительный, а препараты выбраны сильного действия, то помимо облысения, может наблюдаться выпадение бровей и ресниц.

Но есть и хорошая новость. После успешного завершения курса лечения в большинстве случаев волосы восстанавливаются, хотя этот процесс может занять от полугода и более. В некоторых случаях, конечно, отрастание волос может идти медленно и в целом проблематично, но по сравнению с жизнью и здоровьем, эта потеря не кажется такой уж страшной, тем более, что имеющиеся на вооружении у медиков трансплантационные технологии могут оказаться вполне эффективными.
Каковы шансы на возвращение пышной шевелюры?
Помимо вышеперечисленных, к болезням, вызывающим выпадение волос, можно причислить внутренние и инфекционные заболевания, пережитой шок, затяжные депрессии, дефицит витаминов и питательных веществ (в особенности при монодиетах) и др.
Тактику лечения не только самих болезней, связанных с выпадением волос, но и непосредственно их потери может подобрать только квалифицированный врач. Это может быть назначение определенных препаратов (в том числе и гормональных), которые стимулируют рост волос, и физиотерапевтические процедуры, проводимые с аналогичной целью (лазерная терапия в этом отношении сегодня находится на пике популярности).
Но, безусловно, самым действенным, и самым востребованным способом вернуть волосы, если лекарства оказываются бессильны, и последствия болезни нанесли волосам непоправимый вред, является трансплантация волос. И лучшая тактика здесь – технология HFE. Ее привлекательность для пациентов вполне объяснима.
Трихологи советуют первые несколько дней не мыть голову, чтобы пересаженные трансплантаты прижились и пошли в рост. Для более стабильного восстановления рекомендуется применять в дальнейшем лечебные шампуни и средства, поддерживающие рост волос.
Что такое андрогенная алопеция (облысение у женщин)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Побилат А. Е., дерматолога со стажем в 19 лет.
Над статьей доктора Побилат А. Е. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Андрогенетическая алопеция (АГА) — это поредение волос, в основе которого лежит прогрессирующее уменьшение волосяных фолликулов [1] . АГА относится к нерубцовой форме алопеции, при которой отсутствует предшествующее повреждение кожи и рубец в очаге поражения. Это сложное состояние, к которому приводит влияние множества факторов и генов. Андрогенетическая алопеция поражает до 80 % мужчин и 42 % женщин [2] . Вероятность выпадения волос по этому типу у женщин увеличивается с возрастом, достигая у европеоидов к 70 годам 40 % [3] . Развитие заболевания сопровождается интенсивными переживаниями [4] .
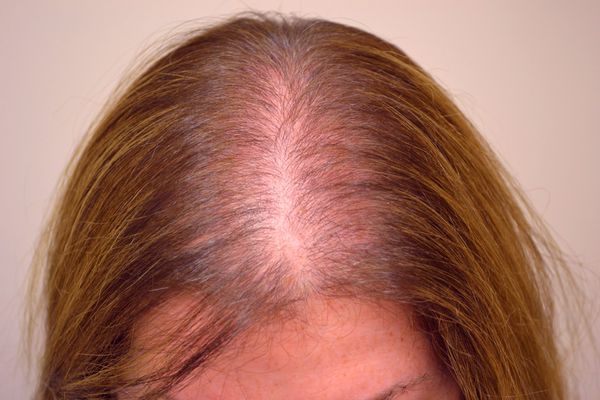
Генетическое наследование при андрогенетической алопеции до сих пор остаётся неясным. Вероятнее всего, тип наследования является полигенным (обусловлен влиянием сочетания нескольких генов). Согласно недавним исследованиям, раннее начало заболевания (до 30 лет) связано с геном рецептора андрогена EBA2R на Х-хромосоме [14] . Также изучалось влияние мутации в гене, определяющем работу ароматазы (фермента, который трансформирует андрогены в эстрогены), оно было признано значимым [15] , но не подтвердилось в более позднем исследовании [16] .
Анализ данных репликации (процесса создания дочерних молекул ДНК на основе родительской молекулы ДНК) выявил четыре наиболее значимых локуса (местоположения гена на карте хромосомы) риска для AGA на хромосомах 2q35, 3q25. 1, 5q33.3 и 12p12.1. Самый сильный сигнал был получен для rs7349332 на хромосоме 2q35, который находится в WNT10A. Таким образом, исследования экспрессии в ткани фолликула человеческого волоса показывают, что ген WNT10A играет важную роль в развитии андрогенетической алопеции [18] .
Заболевание может как быть симптомом системной патологии, так и сочетаться с другими состояниями. Оно сопровождает другие кожные или общие признаки гиперандрогении (повышенное содержание мужских половых гормонов), такие как гирсутизм, акне, нерегулярные менструации, бесплодие, галакторею (выделение молока вне периода грудного вскармливания) и инсулинорезистентность. Наиболее распространённой эндокринологической патологией, связанной с АГА, является синдром поликистозных яичников (СПКЯ).
Еще одной важной ассоциацией с АГА является метаболический синдром — нарушенный углеводный обмен, повышающий риск развития патологии сердечно-сосудистой системы. Корейские учёные, изучив 1701 пациентку, доказали положительную статистическую связь между АГА и метаболическим синдромом [28] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы андрогенной алопеции (облысении у женщин)
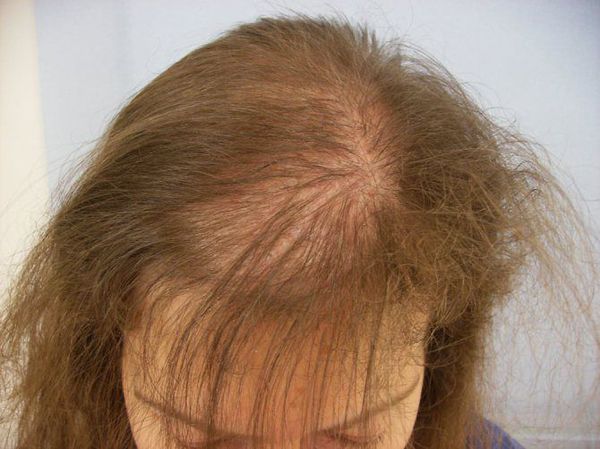
Нормальным считается выпадение 60 – 80 волос в день, при котором они не становятся тоньше и их объём не меняется. При алопеции пациенты жалуются на прогрессивное истончение волос, сокращение их объёма и на непрерывное или скачкообразное выпадение. Заболевание у женщин прогрессирует медленнее, чем у мужчин, и обычно равномерно поражает волосистую часть головы. У женщин алопеция развивается позднее, чем у мужчин, но может начаться и в подростковом возрасте. Первые проявления заболевания почти незаметны [3] .
Патогенез андрогенной алопеции (облысении у женщин)
Волосяные фолликулы постоянно находятся в циклическом процессе смены фаз. Выделяют три фазы:
- анаген — период роста;
- катаген — переход от одной стадии к другой;
- телоген — период покоя.
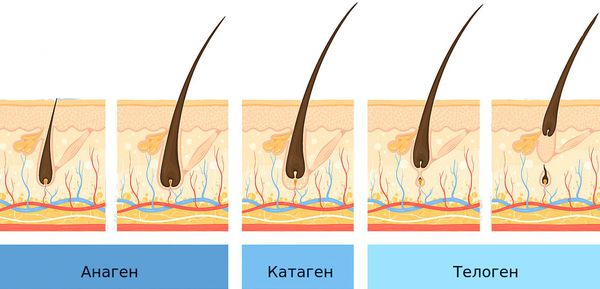
Продолжительность фазы роста (анагена) определяет длину волос. Большинство волос на коже головы (85-90 %) находятся в фазе анагена, которая длится примерно 2-6 лет. Оставшаяся часть волос (10-15 %) находятся в фазе телогена — фазе покоя волосяных фолликулов, которая длится около трёх месяцев. Волос в это время можно сравнить с цветком, который находится в вазе. Он срезан, не растёт, ни сцеплен с вазой, но и не может её оставить. В конце фазы телогена волос покидает фолликул.
Волосы могут различаться по диаметру и длине стержня, выделяют пушковые и терминальные волосы. Пушковые волосы (vellus) тоньше и короче терминальных, лишены пигментации. При заболевании волосяные фолликулы уменьшаются и происходит превращение терминальных фолликулов в веллусоподобные. Эти веллусоподобные фолликулы имеют укороченный цикл волос — фаза анагена у них меньше и они производят короткие и тонкие волосяные стержни.
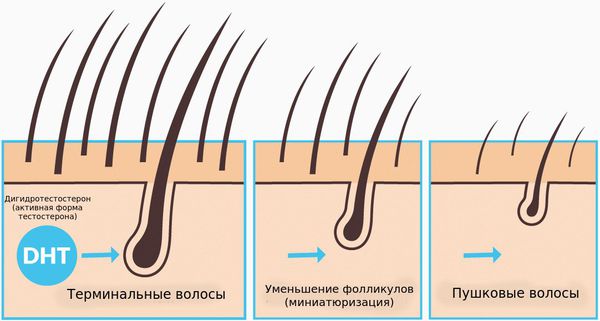
В отличие от мужчин, уменьшение фолликулов у женщин происходит неравномерно и не так интенсивно, поэтому, за исключением редких случаев, у них не появляются области полного облысения [5] .
У некоторых женщин с андрогенетической алопецией выявляют изменённый метаболизм андрогенов, зачастую — избыток, но не во всех случаях. Сывороточный тестостерон у большинства пациенток находится в пределах нормы [6] [7] [8] .
Заболевание у пациенток с нормальным содержанием мужских половых гормонов может возникать из-за повышенной чувствительности волосяного фолликула к нормальному уровню андрогенов. Причина этого может быть в большом количестве рецепторов к андрогенам и сниженной активности ароматазы (фермента, трансформирующего андрогены в эстрогены).
Алопеция также развивается у людей с синдромом нечувствительности к андрогенам или дефицитом 5-альфа-редуктазы (фермента, участвующего в метаболизме стероидов) [9] . Это указывает на то, что андрогенетическая алопеция у женщин, в отличие от мужского выпадения волос, может развиваться даже в отсутствие андрогенов.
Недавнее исследование показало, что лечение андрогенами может улучшить состояние волос у некоторых женщин. В течение года исследовалось влияние подкожных имплантатов тестостерона на частоту развития рака молочной железы у пациенток в пре- и постменопаузе. Большинство женщин (63 %), которые жаловались на истончение волос, сообщили о положительной динамике [10] . Таким образом, гиперандрогения (повышенное содержание мужских половых гормонов — андрогенов) сама по себе не обязательно приводит к андрогенетической алопеции [11] . Механизм воздействия андрогенов на волосы, вызывающий алопецию, связан с преждевременным старением волосяных фолликулов и усилением выработки цитокинов ( белки клеток иммунной системы, которые обеспечивают межклеточные взаимодействия ), сокращающих продолжительность фазы анагена [12] [13] .
Андрогенетическая алопеция усугубляется диффузной телогеновой алопецией, возникающей вследствие приёма некоторых лекарств, стресса, резкой потери веса, гормональной перестройки (например, родов) и терапии препаратами с проандрогенными эффектами, такими как норэтистерон, леворногестрел и тиболон.
Классификация и стадии развития андрогенной алопеции (облысении у женщин)
Андрогенетическая алопеция у женщин протекает иначе, чем у мужчин — сохраняется линия волос в области лба, выпадение равномерное в пределах лобно-теменной зоны и не настолько выраженное [19] .
Выделяют три модели андрогенетической алопеции:
- модель Гамильтона — истончение и поредение волос в теменной зоне и расширение лобно-височных углов, скорее характерное для мужчин, которое наблюдается у женщин в менопаузе или с гиперандрогенией;
- модель Людвига — обширное истончение волос в пределах макушки с сохранением линии роста волос в области лба;
- модель Ольсена или "рождественской ёлки" — истончение и поредение волос центральной части головы с поражением линии роста волос в области лба.
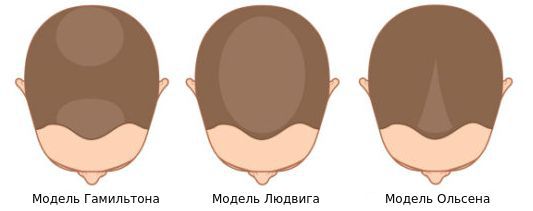
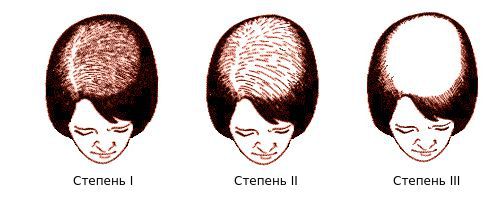
Осмотрев 468 пациенток, немецкий дерматолог Людвиг выделил три степени поредения волос лобно-теменной зоны [20] [21] :
- Заметное истончение волос и расширение пробора.
- Выраженное разрежение волос.
- Волосы полностью утрачены (встречается менее, чем у 5 % женщин).
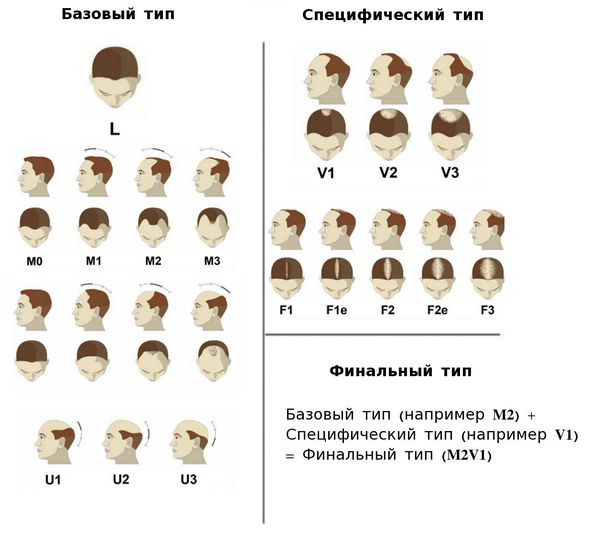
В 2007 году Ли и соавторы предложили базовую и специфическую (BASP) систему классификации, которая представляет собой усовершенствованный вариант классификации Норвуд — Гамильтона и включает четыре базовых типа (L, M, C, U) и два специфических типа (F и V) [22] .
Следует учитывать, что у женщины с паттерном по Людвигу после менопаузы может развиться дополнительно паттерн по Гамильтону, то есть оба типа могут сочетаться [23] .
Осложнения андрогенной алопеции (облысении у женщин)
Основным осложнением при андрогенной алопеции у женщин является полная потеря волос без возможности их естественного восстановления. Потеря волос не приводит к утрате работоспособности, ухудшению общего состояния и не требует длительного нахождения в стационаре. Однако выпадение волос ухудшает эмоциональное состояние пациенток и влияет на качество жизни. Пациентки могут страдать лёгкими формами тревожных, депрессивных и социофобических расстройств.

Диагностика андрогенной алопеции (облысении у женщин)
Диагноз устанавливается на основе клинических признаков. Также проводят тест на вытягивание волос или тракционную пробу. Метод заключается в мягком потягивании волос вдоль скальпа. Проба обычно является положительной в лобно-теменной зоне кожи головы. Положительная тракционная проба со всей поверхности кожи указывает на сочетание андрогенетической алопеции с диффузной телогеновой.
Для раннего выявления и дифференциальной диагностики с другими алопециями проводят дерматоскопию [24] . Дерматоскопическими признаками андрогенетической алопеции является анизотрихоз (вариабельность диаметров более 20 % за счёт истончения волос), перипапиллярные признаки (коричневый ореол вокруг фолликула, жёлтые точки), и увеличение количества веллусоподобных волос [25] [26] .
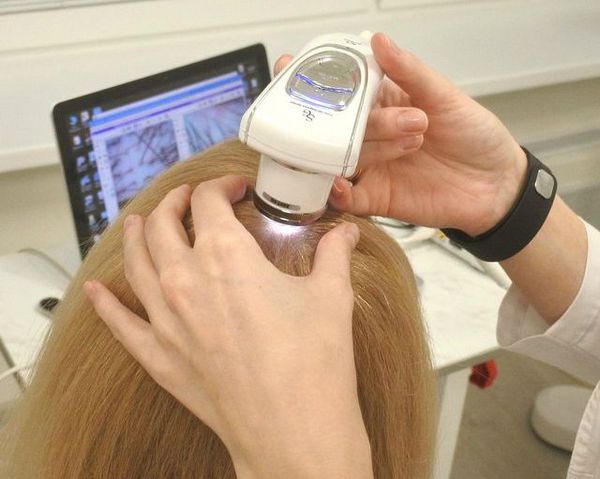
При диагностике важно оценить функцию щитовидной железы, уровень ферритина, цинка, витамина D и пролактина. Это необходимо, чтобы исключить факторы, которые могут увеличить выпадение волос и усугубить заболевание [34] .
Пациенты с нерегулярными менструациями в анамнезе, повышенным индексом массы тела или кожными признаками гиперандрогении должны быть направлены к эндокринологу для выявления возможного СПКЯ (синдрома поликистозных яичников) и ВДКН (врождённой дисфункции коры надпочечников).
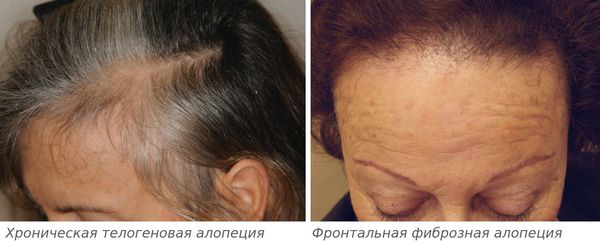
Андрогенетическую алопецию дифференцируют с хронической телогеновой и фронтальной фиброзной, алопецией, вызванной необратимым поражением части волосяных фолликулов химиотерапией, скрытой формой гнездной алопеции:
- для хронической телогеновой алопеции характерно поредение волос в лобно-височной области [30] ;
- алопеция, вызванная химиотерапией, вероятно, связана с поражением стволовых клеток волосяных фолликулов [31] ;
- скрытая форма гнездной алопеции проявляет себя быстро прогрессирующим истончением волос и наличием большого количества жёлтых точек при дерматоскопии [32] ;
- фронтальная фиброзная алопеция — это лимфоцитарная рубцовая алопеция, которая считается вариантом красного плоского лишая.
Лечение андрогенной алопеции (облысении у женщин)
Единственным лекарственным соединением, одобренным FDA ( Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов, США) для терапии андрогенетической алопеции, является 2 % местный миноксидил.
Миноксидил усиливает образование новых кровеносных сосудов вокруг фолликула и побуждает фолликулы вступать в фазу анагена, продлевая его продолжительность, увеличивает количество волос [35] .
Первая группа альтернативной терапии — это синтетические антиандрогены, которые используются перорально для блокирования связывания рецепторов андрогенов. Они включают ацетат ципротерона, спиронолактон и флутамид. Назначение ципротерона ацетата оправдано при лабораторно подтверждённой гиперандрогении [37] .
Спиронолактон — это калийсберегающее мочегонное средство, которое снижает выработку тестостерона в надпочечниках и блокирует рецепторы андрогенов в тканях-мишенях. Он эффективен при лечении гирсутизма, связанного с синдромом поликистозных яичников и акне [37] .
Применение флутамида ограничено, поскольку он даже в низких дозировках токсичен для печени [38] .
Вторая группа соединений препятствует воздействию дигидротестостерона. Финастерид уменьшает выпадение волос и стимулирует их отрастание, увеличивая количество волос. Данные об эффективности его применения у женщин в литературе противоречивы, требуются дополнительные контролируемые исследования.
Женщины в пременопаузе должны использовать безопасные методы контрацепции во время лечения финастеридом, так как, если принимать препарат в течение всей беременности, он может вызвать феминизацию мужского плода. Другое возможное побочное действие — это небольшой подъём уровня эстрогенов. По этой причине финастерид не рекомендуется женщинам с семейным или личным анамнезом рака молочной железы, так как может вызвать развитие гормональнозависимой формы рака.
Есть некоторые доказательства того, что световые процедуры могут стимулировать рост волос, но механизм, с помощью которого это происходит, неясен. Lasercomb Hair MaxR — это портативное лазерное устройство, широко продаваемое в качестве средства для отрастания волос. Проведено одно контролируемое исследование у мужчин, показывающее эффективность этой технологии [41] , но исследований, доказывающих его эффективность для женщин, нет.

Латанопрост и биматопрост изначально разработаны для лечения глаукомы, и одним из замеченных побочных эффектов был рост ресниц. Существует одно исследование у 16 мужчин, показывающее, что латанопрост на 0,1 % увеличил плотность волос на коже головы по сравнению с исходным уровнем и плацебо [42] .
При стабильном выпадении волос у пациентов старше 25 лет поможет пересадка волос. Золотой стандарт — это трансплантация фолликулярных единиц, поскольку она даёт хороший результат, который выглядит естественно [43] . Волосяные фолликулы имплантируются индивидуально в соответствии с линией волос пациента. Это многоэтапная процедура, которую должна выполнять опытная хирургическая бригада.
Прогноз. Профилактика
Андрогенетическая алопеция является хроническим заболеванием и без лечения прогрессирует. Официально признанным во всем мире средством для лечения АГА у женщин в настоящий момент является 2 % миноксидил [1] [2] [3] . Если пациентки начинают лечение миноксидилом, то оно должно быть пожизненным, поскольку при прекращении приёма развивается синдром отмены. Также следует знать, что этот препарат, как и большинство антиандрогенных средств, не применяется у беременных и кормящих.
Читайте также:




