Кандидозный эзофагит лечение отзывы
Обновлено: 18.04.2024
Оппортунистические инфекции, включая микозы органов пищеварения, представляют собой актуальную проблему современной гастроэнтерологии.
Оппортунистические инфекции, включая микозы органов пищеварения, представляют собой актуальную проблему современной гастроэнтерологии. Диагностика и лечение кандидоза пищевода в ряде случаев сопряжены с определенными трудностями.
Дрожжеподобные грибы рода Candida — одноклеточные микроорганизмы размерами 6–10 мкм. Эти дрожжи диморфны: в различных условиях они образуют бластоспоры (клетки-почки) и псевдомицелий (нити удлиненных клеток). Эта морфологическая особенность имеет, как будет показано ниже, важное клиническое значение.
Исход контакта с дрожжеподобными грибами рода Candida обусловлен состоянием системы антифунгальной резистентности индивида. В большинстве случаев такой контакт формирует транзиторное кандидоносительство, когда структуры и механизмы антифунгальной резистентности обеспечивают деконтаминацию макроорганизма. В то же время у лиц с нарушениями в системе антифунгальной резистентности контакт может сформировать как персистирующее носительство, так и кандидоз. Таким образом, кандидоз пищеварительного тракта имеет типичные черты оппортунистический инфекции.
Однако решающее значение в системе антифунгальной резистентности имеет функция клеток фагоцитарного ряда — полиморфноядерных лейкоцитов, в первую очередь, и, в меньшей степени, мононуклеарных фагоцитов и естественных киллеров. Специфический антифунгальный гуморальный ответ реализуется за счет синтеза В-клетками специфических противокандидозных антител классов IgA, IgM, IgG и в определенной степени IgE. Наконец, сложная кооперация дендритных клеток, Т-хелперов 1 и 2 типа, а также Т-регуляторных клеток обеспечивает адекватный специфический клеточный иммунный ответ.
Дефекты в описанной выше системе антифунгальной резистентности являются факторами, способствующими возникновению кандидоза, или так называемыми факторами риска. Группы риска по развитию кандидоза пищеварительного тракта представлены ниже.
Заболевания эндокринной системы, в первую очередь сахарный диабет, аутоиммунный полиэндокринный синдром, гипотиреоз, ожирение и др.
В указанных группах кандидоз выявляют чаще обычного. Отметим, что иногда причину нарушения антифунгальной резистентности определить не удается.
Патогенез кандидоза пищеварительного тракта характеризуется последовательным прохождением грибами следующих этапов — адгезии, инвазии, кандидемии и висцеральных поражений. На первом этапе дрожжи адгезируются к эпителиоцитам какого-либо участка слизистой оболочки. В дальнейшем дефекты в системе резистентности позволяют дрожжам через трансформацию в псевдомицелий внедряться (инвазироваться) в слизистую оболочку и подлежащие ткани. Цитопения — решающий фактор, который позволяет инвазирующим грибам достигать стенки сосудов, разрушать ее и циркулировать в сосудистом русле. Такой этап называют кандидемией. В отсутствие адекватной терапии кандидемия приводит к образованию очагов инвазивного кандидоза в висцеральных органах, например, печени, легких, центральной нервной системе и др.
Парадоксально, но внедрение грибов рода Candida чаще наблюдается в участках, представленных многослойным эпителием (полость рта, пищевод) и значительно реже в однослойный эпителий (желудок, кишечник).
На практике клиницисту приходится сталкиваться преимущественно с кандидоносительством, частота которого у здоровых лиц достигает в полости рта 25%, а в кишечнике — до 65–80%.
Объем обследования при кандидозе органов пищеварения включает изучение анамнеза и клинической картины, оценку рутинных клинических тестов, эндоскопические исследования, микологические (культуральные, морфологические и серологические) и иммунологические тесты.
Показаниями для эндоскопического исследования с целью исключения кандидоза пищевода является: группа риска, клинические признаки эзофагита и верифицированный кандидоз других локализаций (например, орофарингеальный, кандидоз урогенитальной системы, диссеминированный кандидоз).
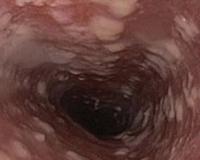
Эндоскопические признаки кандидоза пищевода — гиперемия и контактная ранимость слизистой оболочки, а также фибринозные налеты различной локализации, конфигурации и размеров. Среди всего разнообразия визуальных признаков кандидоза пищевода можно выделить три группы типичных изменений:
Фибринозный (псевдомембранозный) эзофагит. Наблюдают бело-серые или бело-желтые рыхлые налеты в виде округлых бляшек диаметром от 1 до 5 мм, выступающие над ярко гиперемированной и отечной слизистой оболочкой. Контактная ранимость и гиперемия слизистой оболочки заметно выражены.
Напомним, что схожие эндоскопические изменения могут наблюдаться при рефлюкс-эзофагите, пищеводе Барретта, герпес-эзофагите, плоских лейкоплакиях, красном плоском лишае, ожоге или опухоли пищевода. Поэтому диагностика кандидоза пищевода основана на эндоскопическом исследовании и лабораторном изучении биопсийных материалов из пораженных участков. Необходимо учитывать, что при однократной биопсии чувствительность лабораторных методов недостаточна.
С целью обнаружения псевдомицелия используют морфологические микологические методы: цитологический — с окраской мазков по Романовскому–Гимза, и гистологический — с окраской биоптатов ШИК-реакцией. Таким образом, учет диморфности Candida spp. является ключом к дифференциальному диагнозу между кандидозом и кандидоносительством. В современных условиях клиницист должен требовать от морфолога точного описания морфологических структур гриба, ведь обнаружение отдельных дрожжевых клеток, как правило, свидетельствует о кандидоносительстве, а обнаружение псевдомицелия позволяет подтвердить диагноз кандидоза.
К недостатку морфологических методов можно отнести их ограниченную чувствительность при эндоскопической биопсии. Известно, что биопсионные щипцы позволяют получить для изучения миниатюрный фрагмент ткани, и вероятность обнаружения информативного признака при однократной биопсии недостаточна.
Культуральное исследование биоматериалов слизистых оболочек с определением вида возбудителя становится строго необходимым при рецидивирующем течении кандидоза или резистентности к стандартной антимикотической терапии.
Чувствительность и специфичность серологических тестов диагностики кандидоза пищевода (иммуноферментный анализ с антигеном Candida, уровень специфического IgE, тест латекс-агглютинации Platelia) пока не достигли требуемой точности и в практике применяются редко.
Кандидоз пищевода, даже протекающий субклинически, опасен своими осложнениями — стриктурой, кровотечением, перфорацией и диссеминацией микотического поражения.
Рентгенографический метод при кандидозе органов пищеварения малоинформативен, так как не уточняет этиологии процесса, но при развитии осложнений (например, стриктура, язва, перфорация) приобретает решающее значение.
Развитие стриктуры пищевода отмечают у 8–9% пациентов с кандидозным эзофагитом. Чаще они локализованы в верхней или средней трети грудного отдела пищевода и вызывают перманентную дисфагию. Другим частым осложнением кандидоза верхних отделов органов пищеварения является кровотечение, вызванное контактной ранимостью слизистой оболочки. Такое хроническое малоинтенсивное кровотечение приводит к анемии, а у пациентов с цитопенией кровотечение может развиваться стремительно (нередко наблюдается рвота алой кровью и псевдомембранозными массами) и приводить к серьезной потери крови. Клиническая картина перфорации пищевода характеризуется, кроме интенсивного болевого синдрома, развитием пневмомедиастинума и подкожной эмфиземы в области шеи.
Лечение кандидоза пищевода основано на применении антифунгальных препаратов. Общий принцип действия всех антифунгальных средств — угнетение биосинтеза эргостерина клеточной стенки дрожжей. Антифунгальные средства, используемые для лечения кандидоза в целом, можно разделить на три группы. Первая группа — полиеновые антимикотики, практически нерезорбируемые при приеме per os. К ним относят амфотерицин В, нистатин и натамицин. Вторая группа — азольные антимикотики, относительно хорошо резорбируемые при приеме per os. К ним относятся: кетоконазол, флуконазол, итраконазол, вориконазол, позаконазол. Третья группа — эхинокандины: каспофунгин, анидулафунгин, микафунгин.
Цель лечения кандидоза слизистых оболочек верхних отделов пищеварительного тракта — устранение симптомов и клинико-лабораторных признаков заболевания, а также предотвращение рецидивов.
Нужно подчеркнуть, что при кандидозе пищевода местная терапия неэффективна. У больных с выраженной одинодисфагией, которые не способны глотать, должна использоваться парентеральная терапия.
Препаратом выбора для лечения кандидоза пищевода является флуконазол 100–200 мг/сут, назначаемый перорально или внутривенно в течение 2–4 нед. Подчеркнем, что как средство лечения кандидоза пищевода флуконазол превосходит по эффективности и кетоконазол, и итраконазол в капсулах из-за непостоянной абсорбции последних.
Лишь в случаях непереносимости флуконазола или резистентности возбудителя (чаще это C. krusei, C. glabrata, C. pseudotropicalis) показаны препараты второй линии (также в течение 2–4 недель ). Препаратами второй линии при кандидозе пищевода являются:
5)вориконазол внутривенно 6 мг/кг/сут каждые 12 часов в первый день, а затем 4 мг/кг/сут каждые 12 часов;
Необходимо добавить, что применение нерезорбируемых антимикотиков (нистатин, натамицин) неэффективно.
Несмотря на высокую эффективность флуконазола у пациентов с сохраняющимся иммунодефицитным состоянием высока вероятность рецидивов кандидоза пищевода. Необходимо помнить, что безрецидивного течения кандидоза можно достичь только у больных с полной коррекцией фонового состояния. Так, например, при СПИДе рецидивы кандидоза прекращаются только при успешной антиретровирусной терапии, обеспечивающей снижение вирусной нагрузки и увеличение числа CD4-лимфоцитов.
Для предотвращении рецидивов может быть эффективна длительная поддерживающая терапия флуконазолом (100мг/день) или назначение дозы флуконазола 200 мг еженедельно.
Литература
2.Шевяков М. А. Кандидоз слизистых оболочек пищеварительного тракта (лекция) // Проблемы медицинской микологии. 2000. Т.2, №2. С. 6–10.
3.Yoo S.S., Lee W.H., Ha J., Choi S., Kim H.J., Kim T.H., Lee O.J. Prevalence of esophageal disorders in the subjects examined for health screening // Korean J. Gastroenterol. 2007, Nov. 50 (5): 306–312.
4.Климко Н.Н. и др. Проект рекомендаций по лечению кандидоза // Проблемы медицинской микологии. 2001. Том 3, №3. С.12–25.
5.Шевяков М.А., Климко Н.Н., Антонов В.Б., Иншаков Л.Н., Колб З.К. Диагностика кандидоза пищевода // Проблемы медицинской микологии. 1999. Т.1, №4. С. 14–18.
6.Шевяков М.А., Антонов В.Б., Загорская Е.А. Стриктуры пищевода кандидозной этиологии // Вестник хирургии им. И.И.Грекова. 1991, № 3. С.39–41.
7.Pappas P.G., Rex J.H., Sobel J.D., Filler S.G., Dismukes W.E., Walsh T.J., Edwards J.E. Practical guyde of candidiasis treatment // Clinical Infection Diseases. 2004. Vol. 38. P. 161–189.
8.Gilbert D.N., Moellering R.C., Sande M.A. The Sandford Guide to antimicrobial therapy, Thirty-first edition, 2001. P 71.
9.Kalogeropoulos N.K., Whitehead R. Campylobacter-like organisms and Candida in peptic ulcers and similar lesions of the upper gastrointestinal tract: astudy of 247 cases // J. Clin. Pathol. 1988. Vol. 41. №10. P. 1093–1098.
10.Шевяков М.А., Колб З.К., Борзова Ю.В. Рецидивирующий кандидоз пищевода у ВИЧ-неинфицированных больных. (Тезисы докладов 7-х Кашкинских чтений) // Проблемы медицинской микологии. 2004, Т.6. №2, С.131.
11.Laine L. Thenatural history of esophageal candidiasis after successful treatment in patients with AIDS // Gastroenterology. 1994, Vol.107, №3. P.744–746.
12.Parente F. et al. Prevention of symptomatic recurrences of esophageal candidiasis in AIDS patient after the first episode: a prospective open study // American Journal of Gastroenterology. 1994. Vol. 89. №3. P.416–420.
М.А. Шевяков, доктор медицинских наук, профессор СПбМАПО, Санкт-Петербург
На сервисе СпросиВрача доступна консультация гастроэнтеролога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Екатерина, у меня в прошлом был гепатит с, но сейчас он вылечен, печень была в норме, биохимия очень хорошая, гастроэнтеролог сказал, что хоть в космос)) анализы я сдам. Но не знаю, что сейчас делать с флуконазолом, чтобы и организм не травить и рецидив не заработать

Флуконазол может иметь токсическое действие на печень, поэтому нужно конторолировать ее функцию, пересдать через неделю от приема препарата печеночные пробы.

Добрый день!По клиническим рекомендациям флюконазол надо было начинать с дозы 400 мг(а Вы пили всего 150), а далее 200 мг до 2-3 недель.
Если Вы сейчас прервете курс симптомы возобновятся.Возникновению кандидоза Вам способствовал пульмикорт.
Что касается зеленого стула- это Ваш хронический холецистит и измененная микрофлора под действием флуконазола.Вопросы?

Да, теперь уже по 150 мг не менее 2-3 недель.Это первое.
Второе -обязателен ЭГДС контроль и взять на бакпосев содержимое пищевода.Т.Е. на ЭГДС Вы должны явиться с пробирочками.
Теперь займемся зеленым калом?


На самом деле кандидоз бывает не только из-за пульмикорта- сахарный диабет, патология кишечника ( включая опухоли), ВИЧ, острые инфекционные гепатиты( здесь не только В,С, но Э-Барр, ЦМВ инфекция).Из этого следует, что Вам необходимо с доктором пройти все перечисленные обследования
Елена, глюкоза 4.7 неделю назад была, щитковидные гормоны в норме, сдавала. Вот на инфекции не сдавала, да
Елена, дополню, что в мае качественный ПЦР гепатита С делала, так как пролечила его 2 года назад, результат - не обнаружено. Значит, на антитела к нему можно уже не сдавать?

Теперь смотрите, что с печенью- т.к. зеленый стул был , то сейчас пропить дюспаталин по 200 мг 2 раза в день+бактистатин 2 кап 2 раза в день .Бактистатин 1 мес, а дюспаталин до 2 нед.После окончания дюспаталина- удхк(эо уже про печень).Данный препарат и печень защитит и желчевыводящие ути -работу нормализует.Печеночные пробы- общий билирубин, прямой билирубин, аст,алт,ггтп, щелочная фосфатаза, общий белок и фракции - по окончанию флуконазола и еще через 3 месяца, т.к. Вы боитесь лекарственного повреждения печени они бывают проявляются не сразу. а до 3 месяцев.Поэтому анализы, что я перечислила 2 раза.УДХК- можно пропить до1 мес в дозе исходя из веса, какой у Вас вес?
Кандидоз пищевода — это микотическая инфекция, которая вызвана грибками рода Кандида (Candida). Заболевание проявляется затруднениями при глотании, загрудинными болями и дискомфортом. При длительном существовании кандидоза возникает потеря веса, тяжелые авитаминозы. Основу диагностики грибковой инфекции составляет осмотр пищевода при ЭФГДС с последующим морфологическим анализом биоптатов для выявления частиц возбудителя. Дополнительно проводится микробиологический посев биоматериала. Для лечения пищеводного кандидоза применяют различные по химической структуре противогрибковые препараты системного действия.
МКБ-10
Общие сведения
Кандидоз пищевода (кандидозный эзофагит) считается оппортунистической инфекцией. Среди пациентов общего профиля частота заболевания составляет 1-2%, при наличии сахарного диабета микоз встречается намного чаще — в 5-10% случаев. У больных с ВИЧ-инфекцией и СПИДом распространенность грибкового поражения пищевода достигает 30%. Уровень заболеваемости кандидозом среди людей пожилого возраста в 2 раза выше, чем в среднем в популяции, в старческом возрасте (после 75 лет) — в 6 раз выше. Инфекция иногда возникает у детей на фоне первичных иммунодефицитов.

Причины
Возбудителями инфекционного заболевания пищевода являются грибки рода Candida. Всего насчитывается более 150 видов грибов Кандида, но в 60-90% случаев патология вызвана C. albicans. При иммуносупрессии возрастает роль других видов — C. glablata, C. kefir, C. lucitanies и C. krusei. Микроорганизмы в естественных условиях находятся в форме бластомицетов или псевдомицелия. Развитию кандидоза способствует ряд предрасполагающих факторов:
- Иммунодефициты. Поражение слизистых пищеварительного тракта грибами Кандида является одним из маркеров прогрессирующей ВИЧ-инфекции. Высокая заболеваемость наблюдается при первичных генетически обусловленных иммунодефицитах: синдроме Ди Джорджи, синдроме Брутона, болезни Вискотта-Олдрича и др.
- Лекарственная иммуносупрессия. Частота кандидоза возрастает при продолжительном лечении кортикостероидами, которые угнетают активность иммунной системы. Негативное влияние оказывает лучевая и химиотерапия онкологических больных, которая нарушает местные и общие факторы иммунной защиты.
- Эндокринные заболевания. Вероятность появления микоза повышается у страдающих сахарным диабетом, аутоиммунным полиэндокринным синдромом, гипотиреозом. Антифунгальная резистентность снижается при ожирении и других проявлениях метаболического синдрома.
- Местные факторы. К локальным причинам микотического процесса относят хронические воспалительные и атрофические изменения в эзофагеальной стенке, ксеростомию, дегенеративно-деструктивные нарушения в полости рта. Патология вдвое чаще встречается у тех, кто пользуется съемными зубными протезами.
Факторы риска
Факторы риска развития кандидоза пищевода: истощение, авитаминозы, хронические соматические болезни, сопровождающиеся астенией. Вероятность микоза возрастает после операций по трансплантации органов.
Широкая распространенность кандидоза у пожилых людей связана с инволютивным угасанием функций иммунитета, нарушениями микроциркуляции вследствие атеросклероза, атрофией слизистого слоя пищевода. В формировании кандидоза большую роль имеет полипрагмазия, а именно неконтролируемое применение антибиотиков, гормонов и антисекреторных препаратов.
Патогенез
Первым этапом механизма развития заболевания является адгезия (прикрепление) клеток грибка к поверхности эзофагеальной слизистой. В дальнейшем микроорганизмы способны трансформироваться в нитевидную форму и внедряться в более глубокие слои стенки пищевода. Поражение тканей происходит вследствие продукции возбудителем специфических ферментов. Большое значение в манифестации кандидоза играют дефекты Т-клеточного звена иммунитета.
Характер инфекции определяется состоянием факторов антифунгальной защиты организма. При правильной работе иммунной системы возникает транзиторное носительство. При дефектах иммунитета обычно встречается персистирующее носительство без клинических симптомов. При наличии у человека одной или нескольких предпосылок развивается типичный кандидоз.
Классификация
Согласно анатомической классификации, поражение пищевода грибками-кандидами относится к поверхностным формам кандидоза. В практической гастроэнтерологии широко применяется эндоскопическая классификация, которая необходима для систематизации различных вариантов поражения эзофагеальной слизистой. Клиницисты выделяют 3 варианта изменений в пищеводе при кандидозе:
- Катаральный эзофагит. Характеризуется гиперемией слизистой пищевода и умеренной отечностью. На кандидозную инфекцию указывает тонкий паутинообразный налет на эпителии, контактная кровоточивость.
- Фибринозный эзофагит. В пищеводе образуются беловато-серые налеты в виде бляшек размером до 0,5 см. Гиперемия, отечность и кровоточивость слизистой оболочки выражены интенсивнее, чем при катаральной форме.
- Фибринозно-эрозивный эзофагит. Кандидоз проявляется множественными налетами грязно-серого цвета, после удаления которых на слизистой оболочке визуализируются эрозии. Характерна спонтанная кровоточивость.
Симптомы кандидоза пищевода
Типичные признаки кандидоза пищевода — затруднения и боли в момент глотания. Человек испытывает дискомфорт при употреблении твердой и сухой пищи, тогда как при питье неприятные ощущения не беспокоят. Болезненность ощущается при прохождении пищевого комка по пищеводу. Некоторые пациенты для облегчения боли и жжения запивают каждый кусочек пищи водой.
Характерен дискомфорт за грудиной, который возникает независимо от употребления продуктов питания. Реже появляется отрыжка с неприятным запахом, изжога. При тяжелом поражении пищевода во время еды бывают очень сильные боли, поэтому больные сокращают объем порций и кратность приема пищи. Вследствие длительного недоедания отмечается потеря массы тела, присоединяются симптомы авитаминоза.
Осложнения
Вследствие контактной ранимости слизистой типичны постоянные малоинтенсивные кровотечения при травмировании пищевода кусочками плохо пережеванной пищи. Хроническая кровоточивость приводит к железодефицитной анемии. У пациентов, страдающий тромбоцитопенией, возможно профузное кровотечение с геморрагическим шоком. Очень опасна перфорация пищевода, которая проявляется болевым шоком, пневмомедиастинумом и подкожной эмфиземой шеи.
Диагностика
При кандидозе пищевода отсутствуют патогномоничные симптомы, поэтому диагностический поиск включает ряд лабораторных и инструментальных методов. Иногда при осмотре врач-гастроэнтеролог замечает очаги грибкового поражения ротовой полости, что косвенно указывает на микотическую этиологию дисфагии. Для подтверждения диагноза используются следующие методы исследования:
Лечение кандидоза пищевода
Основу терапии кандидозной инфекции составляют специфические антифунгальные средства. Они угнетают синтез химических веществ, входящих в клеточную стенку грибов. Существует 3 группы антимикотиков, которые различаются по степени усвояемости при пероральном приеме. Чаще всего в клинической практике используются азольные противогрибковые средства, которые необходимо принимать в течение 2-3 недель.
При неэффективности стандартной схемы антимикотик меняют либо переходят на парентеральное введение лекарства. Прием препарата длится до полного исчезновения клинико-лабораторных симптомов. Для больных со СПИДом обязательным условием излечения является снижение вирусной нагрузки и повышение уровня CD4-клеток. Для этого рекомендуют современные схемы антиретровирусной терапии.
Прогноз и профилактика
Вероятность полного выздоровления зависит от условий и причин, вызвавших кандидоз. У людей с нормальным иммунным статусом прогноз благоприятный — для излечения требуется 1 курс противогрибковой терапии. Если больной принадлежит к категории носителей ВИЧ-инфекции либо по состоянию здоровья принимает иммуносупрессоры, существует риск рецидива грибковой инфекции.
Меры первичной профилактики включают контролируемое назначение иммуносупрессоров и антибиотиков, раннее выявление и лечение орофарингеального кандидоза. Для предотвращения рецидивов иммунокомпрометированным пациентам показан ежедневный прием противогрибкового препарата в невысокой дозе. Реже прибегают к профилактическому еженедельному приему удвоенных дозировок антимикотика.
1. Особенности кандидоза пищевода у больных пожилого и старческого возраста/ Д.М. Албегова// Проблемы медицинской микологии. — 2012.
Кандидозный эзофагит входит в группу инфекционных эзофагитов, к которым также относятся цитомегаловирусный и герпетический эзофагиты.
Как правило, большинство случаев эзофагита связано с неинфекционными причинами, в основном с гастроэзофагеальной рефлюксной болезнью. Если выявляется инфекционный эзофагит, то следует прежде всего думать, что у данного пациента имеется то или иное нарушение иммунитета.

Полный текст статьи:
Хотя Candida считается представителем нормальной микрофлоры желудочно-кишечного тракта человека, этот микроорганизм может стать причиной эзофагита. Связано это с нарушением защитных сил макроорганизма. В целом многие виды рода Candida могут вызывать развитие клинических синдромов, но чаще всего называют C. albicans. Считается, что следует точно идентифицировать вид Candida, так как существуют межвидовые отличия, заключающиеся в большей или меньшей устойчивости к антигрибковой терапии.
Кандидоз пищевода наиболее часто диагностируется у больных
- · с гемобластозами,
- · со СПИДом,
- · после трансплантации органов,
- · у получающих стероидную терапию [4, 11].
Кандидозный эзофагит встречается
- · у больных общего профиля в 1–2% случаев,
- · у страдающих сахарным диабетом 1-го типа — в 5–10%,
- · у больных СПИДом — в 15–30% [2].
Наиболее характерным симптомом кандидоза пищевода является одинофагия, т. е. боль по ходу пищевода при проглатывании пищи.
- · Диагноз кандидозного эзофагита устанавливается, как правило, при эзофагоскопии, когда выявляются белые и белесовато-желтые бляшки и бляшкоподобные налеты на слизистой оболочке пищевода. Зачастую участки белесоватого налета носят диффузный характер, и покрывают всю поверхность слизистой оболочки пищевода.
- · Патогномоничным признаком кандидозного эзофагита является тот факт, что налет с трудом снимается биопсийными щипцами и после его удаления остаются участки осаднения слизистой оболочки.
Эндоскопическая классификация кандидозного эзофагита по Kodsi


Степень I: Несколько приподнятых белесоватых бляшек размерами до 2 мм в диаметре, с гиперемией, но без отека или язв.


Степень II: Множественные приподнятые белесоватые бляшки размерами более чем 2 мм в диаметре с гиперемией вокруг, но без отека или язв


Степень III: Сливные линейные и узловатые приподнятые бляшки, с гиперемией и язвами

Степень IV: Те же изменения, что и при III степени, плюс контактная кровоточивость слизистой оболочки и иногда сужение просвета пищевода
При гистологическом исследовании биопсийного материала из пораженных участков видны дрожжевые грибы с псевдогифами, проникающими в эпителиальный слой слизистой оболочки. Иногда отмечается проникновение микроорганизма в глубокие слои стенки органа.
- · Герпетический эзофагит,
- · Цитомегаловирусный эзофагит,
- · Лекарственный эзофагит,
- · Эозинофильный эзофагит.
- · Данный вид эзофагита требует системной противогрибковой терапии.
- · У пациентов с перечисленными выше факторами риска и с симптомами одинофагии или дисфагии уместна эмпирическая противогрибковая терапия.
- · Эзофагогастродуоденоскопия (ЭГДС) может быть выполнена, если симптомы не стихают примерно после 3 дней лечения, его продолжительность составляет 2–3 недели.
- · Внутривенная терапия может оказаться необходимой у пациентов с тяжелой формой заболевания, которые не могут принимать препараты перорально [2].
Рекомендуемый пероральный препарат флуконазол следует назначать с начальной дозы 400 мг, затем по 200–400 мг один раз в день в течение 2–3 недель, но в упорных случаях применяют и другие азолы, такие как позаконазол, вориконазол или итраконазол в виде раствора. Иные лекарства, в том числе эхинокандины или амфотерицин B, также весьма эффективны [2, 5].
Особенности лечения беременных:
- · Амфотерицин может использоваться для лечения кандидозного эзофагита в период беременности, что специально отражено в показаниях к клиническому применению препарата.
- · Надо подчеркнуть, что азолы являются тератогенными и не должны использоваться особенно в течение первого триместра беременности.
- · К сожалению, нет данных относительно применения эхинокандинов во время беременности.
Вам может быть интересно:
Список литературы:

Несколько приподнятых белесоватых бляшек размерами до 2 мм в диаметре, с гиперемией, но без отека или язв.
Множественные приподнятые белесоватые бляшки размерами более чем 2 мм в диаметре с гиперемией вокруг, но без отека или язв
Степень III
Сливные линейные и узловатые приподнятые бляшки, с гиперемией и язвами
Те же изменения, что и при III степени, плюс контактная кровоточивость слизистой оболочки и иногда сужение просвета пищевода
Список литературы:
1 Yakoob J, Jafri W, Abid S et al. Candida esophagitis: risk factors in non-HIV population in Pakistan. World J Gastroenterol 2003; 9 (10): 2328–31. 2 Chocarro Martinez A, Galindo Tobal F, Ruiz-Irastorza G et al. Risk factors for esophageal candidiasis. Eur J Clin Microbiol Infect Dis 2000; 19 (2): 96–100. 3 Underwood J A, Williams J W, Keate R F. Clinical findings and risk factors for Candida esophagitis in outpatients. Dis Esophagus 2003; 16 (2): 66–9. 4 Baehr P H, McDonald G B. Esophageal infections: risk factors, presentation, diagnosis, and treatment. Gastroenterology 1994; 106 (2): 509–32. 5 Wilcox C M, Schwartz D A. Endoscopic-pathologic correlates of Candida esophagitis in acquired immunodeficiency syndrome. Dig Dis Sci 1996; 41 (7): 1337–45. 6 Werneck-Silva A L, Prado I B. Role of upper endoscopy in diagnosing opportunistic infections in human immunodeficiency virus-infected patients. World J Gastroenterol 2009; 15 (9): 1050–6. 7 Weerasuriya N, Snape J. A study of candida esophagitis in elderly patients attending a district general hospital in the UK. Dis Esophagus 2006; 19 (3): 189–92. 8 Wilcox C M, Karowe M W. Esophageal infections: etiology, diagnosis, and management. Gastroenterologist 1994; 2 (3): 188–206. 9 Mimidis K, Papadopoulos V, Margaritis V et al. Predisposing factors and clinical symptoms in HIV-negative patients with Candida oesophagitis: are they always present? Int J Clin Pract 2005; 59 (2): 210–3. 10 Bianchi Porro G, Parente F, Cernuschi M. The diagnosis of esophageal candidiasis in patients with acquired immune deficiency syndrome: is endoscopy always necessary? Am J Gastroenterol 1989; 84 (2): 143–6. 11 Wilcox C M, Alexander L N, Clark W S, Thompson S E 3rd. Fluconazole compared with endoscopy for human immunodeficiency virus-infected patients with esophageal symptoms. Gastroenterology 1996; 110 (6): 1803–9. 12 Antinori A, Antinori A, Ammassari A et al. Presumptive clinical criteria versus endoscopy in the diagnosis of Candida esophagitis at various HIV-1 disease stages. Endoscopy 1995; 27 (5): 371–6. 13 Nishimura S, Nagata N, Shimbo T et al. Factors associated with esophageal candidiasis and its endoscopic severity in the era of antiretroviral therapy. PLoS ONE 2013; 8 (3): e58217. 14 Lopez-Dupla M, Mora Sanz P, Pintado Garcia V et al. Clinical, endoscopic, immunologic, and therapeutic aspects of Clinical factors for severe CE 5 © 2013 Wiley Periodicals, Inc. and the International Society for Diseases of the Esophagus oropharyngeal and esophageal candidiasis in HIV-infected patients: a survey of 114 cases. Am J Gastroenterol 1992; 87 (12): 1771–6. 15 Larner A J, Lendrum R. Oesophageal candidiasis after omeprazole therapy. Gut 1992; 33 (6): 860–1. 16 Karmeli Y, Stalnikowitz R, Eliakim R, Rahav G. Conventional dose of omeprazole alters gastric flora. Dig Dis Sci 1995; 40 (9): 2070–3. 17 Kodsi B E, Wickremesinghe C, Kozinn P J, Iswara K, Goldberg P K. Candida esophagitis: a prospective study of 27 cases. Gastroenterology 1976; 71 (5): 715–9. 18 Kurnatowska I, Pazurek M, Nowicki M. Case of esophagitis in a posttransplant female patient. Ann Transplant 2007; 12 (3): 39–42. 19 Gaissert H A, Breuer C K, Weissburg A, Mermel L. Surgical management of necrotizing Candida esophagitis. Ann Thorac Surg 1999; 67 (1): 231–3. 20 Jones J M, Glass N R, Belzer F O. Fatal Candida esophagitis in two diabetics after renal transplantation. Arch Surg 1982; 117 (4): 499–501. 21 Kanzaki R, Yano M, Takachi K et al. Candida esophagitis complicated by an esophago-airway fistula: report of a case. Surg Today 2009; 39 (11): 972–8. 22 Svedlund J, Sjodin I, Dotevall G. GSRS – a clinical rating scale for gastrointestinal symptoms in patients with irritable bowel syndrome and peptic ulcer disease. Dig Dis Sci 1988; 33 (2): 129–34. 23 Sim J, Wright C C. The kappa statistic in reliability studies: use, interpretation, and sample size requirements. Phys Ther 2005; 85 (3): 257–68. 24 Kulich K R, Madisch A, Pacini F et al. Reliability and validity of the Gastrointestinal Symptom Rating Scale (GSRS) and Quality of Life in Reflux and Dyspepsia (QOLRAD) questionnaire in dyspepsia: a six-country study. Health Qual Life Outcomes 2008; 6: 12. 25 Revicki D A, Wood M, Wiklund I, Crawley J. Reliability and validity of the Gastrointestinal Symptom Rating Scale in patients with gastroesophageal reflux disease. Qual Life Res 1998; 7 (1): 75–83.
Читайте также:

