Карциноматоз легких и туберкулез
Обновлено: 05.05.2024
Карцинома легких относится к одному из 4-х главных видов первичной онкологии. Как правило, эта патология имеет вид узелков либо узелковых скоплений. Рассматриваемый тип рака диагностируется у 25% пациентов. Болезнь относится к категории распространенных отклонений; в 60% случаев она приводит к плачевному исходу.
Карцинома легких классифицируется по так называемой системе TNM. Эта аббревиатура расшифровывается как наличие либо отсутствие в органе метастаз, а также как степень вовлеченности лимфоузла в патологический процесс. Не стоит забывать о размерах онкообразования. На основе таких сведений выделяют 4 опухолевых этапа:
1. размеры образования не достигают 3 см, а метастазы в органах отсутствуют;
2. размеры онкологического очага варьируются в пределах 3-6 см; метастазы выявляются очень редко;
3. размеры превышают показатель в 6 см; патология затрагивает соседнюю легочную долю; концентрация метастаз увеличивается;
4. опухоль затрагивает близлежащие органы; наблюдается обширное метастазирование.
Виды легочной карциномы
По типу микроскопического строения медицина выделяет 2 группы карциномы легких: мелкоклеточные и немелкоклеточные. Мелкоклеточные виды характеризуются быстрым ростом, агрессивностью и склонностью к метастазированию. Что касается немелкоклеточных, то они являются менее опасными и гораздо лучше поддаются лечению.
Характеристика мелкоклеточного типа
Мелкоклеточная карцинома легких является крайне неблагоприятной опухолью, чаще формирующейся на фоне злоупотребления табачными изделиями. Встречается в 16% случаев, с каждым годом она поражает все больше женщин. На протяжении нескольких десятилетий, до разработки эффективной лечебной методики, средняя длительность жизни после диагностирования составляла около 12 недель.
Основная проблема такой карциномы заключается в том, что она разрастается очень быстро, а на образование метастаз требуется минимум времени. Данный вид онкозаболевания без метастазов диагностируется лишь в 5% случаев. Эта статистика объясняет бесперспективность локального лечения (имеется в виду оперативное вмешательство и радиотерапия). В силу быстрого распространения раковых клеток лучшим методом борьбы является применение онковакцин.
Описание немелкоклеточной типа
Немелкоклеточная карцинома легких характеризуется более благоприятным прогнозом. Однако она также способна приводить к летальным исходам. Главным действенным средством от данной патологии является оперативное удаление. Но многим больным подобные операции не делают из-за внушительных габаритов онкообразования или из-за наличия дополнительных болезней. Именно поэтому в современной медицине чаще всего задействуют комбинированную химиотерапию. На начальных этапах развития рака также может применяться радиотерапия.
Симптоматика
На первых стадиях рассматриваемого заболевания его течение может оставаться незамеченным. Может проявляться нечеткими симптомами в виде одышки, кашля, хрипоты. С течением времени появляются следующие признаки:
• синдром Горнера – как правило, поражает зрительную систему (человек начинает плохо реагировать на свет, формируется конъюнктивит, радужная оболочка меняет цвет);
• дисфагия – образуется на фоне воспалений в ротовой полости и глотке; вызывает трудности при глотании;
• дыхательная недостаточность – кровь начинает плохо насыщаться кислородом, нарушается ее газовый состав.
Примерно в 10% случаев присутствует гипертрофическая легочная остеоартропатия.
Диагностирование
Процесс выявления описываемого отклонения делится на 2 этапа:
• определение локализации онкообразования;
• разработка индивидуальной лечебной тактики.
• компьютерная томография области грудной клетки.
На протяжении бессимптомного периода рентгенография и КТ малоэффективны. Их задействуют на более поздних стадиях.
Почему стоит лечить легочную карциному у нас?
Пациентам клиники мы предлагаем:
• щадящее оперативное лечение;
• использование запатентованного лечения при помощи онкологической вакцины;
• применение новейших методик терапии;
• осуществление экспериментального лечения (по желанию больного).
Прогнозы
Пациенты с изолированной онкологией, которая медленно разрасталась и была успешно удалена, доживают до пятилетнего барьера в 25-40% случаев. В ситуациях с неоперабельными опухолями показатели резко опускаются до 10%. Средняя длительность жизни при ограниченном отклонении – около 20 месяцев. Пятилетний барьер (с момента выявления) преодолевает 15% больных. А вот люди с 4-м метастатическим этапом проживают 5 лет менее чем в 1% случаев.
Более конкретно показатели 5-летней выживаемости выглядят так:
• 1 – 50% при немелкоклеточной и 38% при мелкоклеточной онкологии;
• 1a – в первом случаев 47%, во втором – 21%;
Болезнь требует своевременного выявления; это значительно повышает шансы на благоприятный исход.
Каждый пациент сталкивается с тем, что химиотерапия на 3 и 4 стадиях перестает уменьшать опухоль и метастазы. Это показатель к тому, что пора переходить на более современные методы терапии рака.
Для подбора эффективного метода лечения вы можете обратиться за
- методы инновационной терапии;
- возможности участия в экспериментальной терапии;
- как получить квоту на бесплатное лечение в онкоцентр;
- организационные вопросы.
После консультации пациенту назначается день и время прибытия на лечение, отделение терапии, по возможности назначается лечащий доктор.
- Чем рискуют
лежачие больные Почему повышается концентрация глюкозы и происходит нарушение кальциевого и азотного баланса. - С какой скорость
растет опухоль Гибель организма при злокачественном новообразовании возникает вследствие… - По каким причинам рак может вернуться? Как уменьшить вероятность появления рецидивов. В чем ключевая роль иммунной системы.
- Эффективное лечение
рака Какие виды рака не поддаются излечению и какие экспериментальные методы наиболее перспективны - Как узнать поможет
ли химиотерапия Анализ на молекулярный биомаркер наиболее точен чем гистологическое или иммуногистохимическое исследование - Секреты иммунотерапии
рака При восстановлении функций иммунитета появляется возможность уничтожить опухолевую ткань. - Как убить
раковую клетку Как добиться равновесия между противоопухолевой эффективностью химиотерапии и активностью иммунной системы. - Помощь
тяжелобольным Возможно спасти и значительно продлить жизнь, если вовремя выявить неотложные онкологические состояния.
Дифференциация саркоидоза от туберкулеза. Хронический лимфолейкоз и туберкулез.
Туберкулез лимфатических узлов напоминает I стадию или железистомедиастинальную форму саркоидоза (болезнь Бенье—Бека—Шауманна). Это заболевание в последнее время встречается нередко, наблюдается главным образом в возрасте 20—40 лет, чаще у женщин. Оно протекает различно. В одних случаях оно начинается остро с выраженными симптомами интоксикации, высокой лихорадкой, узловатой эритемой, болями в груди и в суставах, слабостью, ускоренной РОЭ. Но значительно чаще саркоидоз протекает постепенно. При этом у больных отмечаются субфебрильная температура, общая слабость, сухой кашель, одышка. Возможно и скрытое бессимптомное течение болезни, которая в таких случаях выявляется при флюорографии.
Ряд признаков отличает туберкулез внутригрудных лимфатических узлов от саркоидоза. При последнем чаще наблюдается одновременно увеит или иридоциклит, в костях кистей и стоп иногда находят мелкие кистозные полости. Могут, кроме того, поражаться слюнные железы, печень, селезенка, появляются различного типа высыпания на коже лица, конечностей, туловища. Возможно наличие нефрокальциноза. В гемограмме, особенно в начальных и острых фазах болезни, отмечаются лейко- и лимфонения, моноцитоз, иногда эозинофилия при нормальной или нерезко ускоренной РОЭ. Часто при этом повышено содержание глобулинов в сыворотке крови, а также уровня кальция в крови и моче.
Весьма важным дифференциально-диагностическим признаком является туберкулиновая анергия у подавляющего большинства больных саркоидозом и, наоборот, частая положительная реакция Квейма—Никерсона на специфический антиген при саркоидозе.
Характерна рентгенологическая картина этой стадии саркоидоза. При этом определяются значительно увеличенные в размерах главным образом бронхопульмональные, а также трахеобронхиальные, паратрахеальные и бифуркационные лимфатические узлы. Аденопатия, как правило, двусторонняя, в части случаев симметричная и не сопровождается перифокальной инфильтрацией. Нередко видна полоска уплотненпой междолевой плевры.
Одновременно часто обнаруживаются увеличенные периферические, преимущественно шейные лимфатические узлы, обычно плотные, множественные, безболезненные, без перифокального воспаления и, как правило, не нагнаивающиеся. При трахеобронхоскопии находят расширение, сглаженность и распластанность шпор трахеи и долевых бронхов, выбухание их стенок, инъецированность, отечность и утолщение слизистой оболочки. Иногда на ней определяются единичные узелки, бляшки и грануляции, но без свищей.
Своеобразна динамика процесса при этой стадии саркоидоза. У значительной части больных (40—60%) процесс в течение обычно нескольких месяцев излечивается спонтанно. Чаще такой благоприятный исход наступает при применении кортикостероидных гормонов. Между тем специфическая антибактериальная терапия в подобных случаях оказывается безуспешной.
Диагноз болезни подтверждается обнаружением в удаленных периферических или во внутригрудных лимфатических узлах (при медиастиноскопии или чрезбронхиалыюй пункции) эпителиоидных, гигантских клеток при отсутствии казеозного некроза. Эти же клеточные элементы выявляют при гистологическом исследовании, биопсировании слизистой оболочки бронхов или кожи. Указанные признаки позволяют отличить саркоидоз от туберкулеза внутригрудных лимфатических узлов.
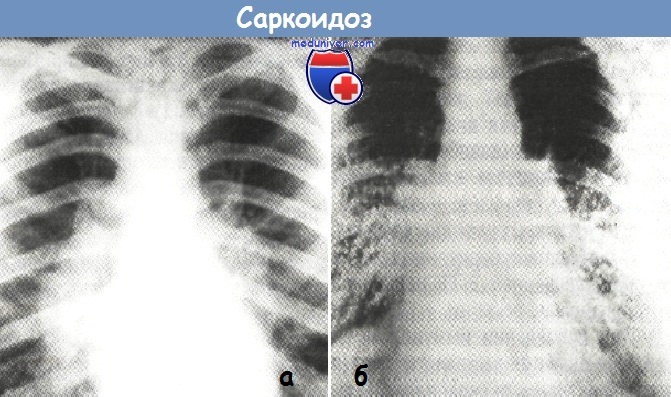
а - Саркоидоз внутригрудных ЛУ, активная 1-я фаза процесса
(рентгенограмма органов грудной клетки в прямой проекции).
б - Саркоидоз внутригрудных ЛУ и легких, активная 2-я фаза
(рентгенограмма органов грудной клетки в прямой проекции).
Клинико-рентгенологическую картину туберкулезного лимфаденита может напоминать хронический лимфолейкоз. Это заболевание развивается обычно медленно. При постепенно нарастающих симптомах интоксикации увеличиваются до значительных размеров периферические, а в части случаев и внутригрудные, и внутрибрюшные лимфатические узлы. Периферические узлы безболезненны, эластично-тестоватой консистенции, подвижны, не нагнаиваются и не распадаются. У больных увеличены размеры селезенки и печени. В крови отмечаются высокое содержание лейкоцитов (от 30 000 до 250000 и более), лимфоцитоз (до 95%), тромбоцитопения, нарастающая анемия. В лейкограмме, особенно при длительном и тяжелом течении болезни, могут преобладать патологические элементы — пролимфоциты и лимфобласты. В костном мозге определяется тотальная лимфоидная метаплазия. Цитограмма периферических лимфатических узлов отличается богатым однородным клеточным составом из лимфоидных элементов. При рентгенологическом исследовании обнаруживают увеличенные лимфатические узлы в средостении и корнях легких. Иногда появляются лейкемические инфильтраты в легочной ткани и небольшое количество жидкости в плевральной полости. На течение лимфолейкоза не влияют туберкулостатические препараты и в то же время оказывают некоторое положительное действие кортикостероидные гормоны и цитостатические средства.
Дифференциально-диагностические затруднения могут возникнуть при алейкемических формах хронического лимфолейкоза, при которых в периферической крови отсутствуют характерные изменения. В этих случаях важнейшими диагностическими признаками являются увеличение размеров селезенки и наличие лимфоидной метаплазии костного мозга, выявляемой при пункции.
Лимфаденит иногда вызывается банальной, в частности стрепто- или стафилококковой, инфекцией. В таких случаях могут в короткий срок увеличиться размеры периферических и внутригрудных лимфатических узлов. Процесс протекает с высокой лихорадкой, болями в суставах; иногда он возникает после ангины (Brocard, Choffel, 1957).
Такую форму заболевания мы наблюдали у Н., 62 лет. Вскоре после перенесенной гриппозной пневмонии при высокой лихорадке у него значительно увеличились паратрахеальные, бронхопульмональные и надключичные лимфатические узлы. Рентгенологический процесс напоминал опухолевое поражение лимфатических узлов средостения или туберкулезный бронхоаденит. При пункции одного из узлов был получен гной, из которого выделен золотистый стафилококк. Под влиянием лечения пенициллином и стрептомицином в течение 1,5 мес состояние больного улучшилось, внутригрудные и наружные лимфатические узлы достигли нормальных размеров.
Такую форму процесса мы наблюдали у больной Б., 44 лет, у которой в конце 1969 г. появились общее недомогание, слабость, сухой надсадный кашель, повысилась температура. Вначале была заподозрена левосторонняя пневмония, а затем туберкулезный бронхоаденит, но поводу которого несколько месяцев безуспешно лечилась туберкулостатическим препаратом. На основании результатов клинического, рентгенологического, бронхологического и цитологического методов исследования был распознан малодифференцированный рак нижнедолевого бронха с метастазами в лимфатические узлы корня и гиповентиляцией нижней доли левого легкого.
За туберкулезный бронхоаденит принимают порой аневризму аорт ы или расширение дуги легочной артерии. Правильный диагноз в этих случаях может быть установлен при учете клинических данных и результатов тщательного клинического, рентгенологического исследования, в частности рентгеиокимографии и ангиопульмонографии.
Мы не останавливаемся здесь на дифференциальной диагностике между туберкулезным бронхоаденитом и метастазами злокачественной опухоли в лимфатических узлах средостения, доброкачественными новообразованиями (дермоидными кистами, тератомами, тимомами, липомами, неври-номами), загрудинным зобом, натечным абсцессом, исходящим из грудного отдела позвоночника, бубонной формой туляремии, бруцеллезом и т. п. Во всех этих случаях правильное распознавание болезни возможно при всестороннем клинико-рентгенологическом исследовании больного с использованием, в частности, пневмоэдедиастино- и сцинтиграфии и инструментально-биопсических методов. Важное значение имеют, кроме того, определение специфических серологических реакций и наблюдение за динамикой процесса.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Рак легких и диссеминированный туберкулеза. Туберкулез и аденоматоз легких.
Иногда диссеминированный туберкулез принимают за метастатический рак легких, протекающий по типу карциноматоза. Первичный очаг при этом локализируется иногда в том или ином бронхе, а чаще вне легких: в почках, поджелудочной, предстательной или молочной железах, желудочно-кишечном тракте, в матке или ее придатках или в других органах. Отсюда опухоль распространяется гематогенным или лимфогеиным путем, поражая легкие. Заболевание чаще возникает в среднем или пожилом возрасте, но иногда, как мы убедились, и у молодых людей. В отличие от первичного рака легких рассеянный карциноматоз почти одинаково часто встречается у мужчин и женщин.
Он характеризуется тяжелым и часто быстро ухудшающимся общим состоянием больного, резкими болями в груди, одышкой, цианозом, сухим надсадным кашлем, частым кровохарканьем, нарастающими слабостью, истощением и адинамией при нормальной или субфебрильной температуре, пониженной или отрицательной туберкулиновой чувствительностью. Но у отдельных больных в начальной фазе процесса мы наблюдали его малосимптомное или инапперцентное течение. Туберкулостатическая терапия в таких случаях, естественно, не оказывает эффекта и болезнь неуклонно прогрессирует. При физическом исследовании определяются жесткое дыхание и небольшое количество мелких влажных и сухих хрипов, иногда признаки плеврита, обычно серозно-геморрагического характера.
Диагноз карциноматоза легких подтверждается обнаружением клеток опухоли в мокроте или результатами гистологического исследования периферических лимфатических узлов, слизистой оболочки бронхов или легочной ткани, полученной при открытой биопсии или пункции.
За диссеминированный туберкулез нередко принимают диффузный аденоматоз легких. Последний в отличие от узловатой его формы характеризуется наличием множественных разнокалиберных, неодинаковых по форме очагов, расположенных преимущественно в средних и нижних отделах обоих легких. Некоторое время они остаются как бы в стационарном состоянии, но затем быстро укрупняются и количество их увеличивается. При их слиянии образуются массивные конгломераты и уплотнения легочной ткани, которые обычно не подвергаются распаду. Процесс метастазирует во внутригрудные лимфатические узлы и плевру. Такая рентгенологическая картина не характерна для диссеминированного туберкулеза легких.
Кроме того, эти заболевания различаются по своей симптоматологии и клиническому течению. Если на первых порах аденоматоз, как указывалось выше, может и не сопровождаться выраженными явлениями интоксикации и физически определяемыми патологическими изменениями со стороны легких, то по мере прогрессирования он напоминает затяжную или хроническую пневмонию. При этом в легких удается прослушать большое количество рассеянных влажных хрипов. У части больных (приблизительно у 1/4) появляется типичный для аденоматоза симптом — обильное выделение жидкой мокроты (до 1—2 л в сутки), в которой иногда можно обнаружить опухолевые клетки. Одновременно возникает кровохарканье или легочное кровотечение.
Если в конечной ее фазе и при наличии указанного синдрома диагноз установить сравнительно легко, то в начальной стадии процесса часто возникают диагностические затруднения. Тогда распознавание адеиоматоза становится возможным лишь в результате гистологического исследования ткани легкого, полученной при его пункции или открытой биопсии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Канцероматоз плевры — поражение покрывающих легкое и грудную полость изнутри плевральных листков злокачественной опухолью — мезотелиомой или метастазами рака. В большинстве случаев опухолевое повреждение осложняется образованием значительного количества патологической жидкости — плевритом.
Причины плеврального канцероматоза
Первичное поражение плевральных листков злокачественной опухолью — мезотелиомой — довольно нечастое заболевание, ежегодно выявляется у нескольких пациентов на миллион взрослых. Мужчины болеют в пять раз чаще, как правило, преимущественно долго работавшие с асбестом.
Чаще всего плевральные листки обсеменяют метастазы рака лёгкого и молочной железы.
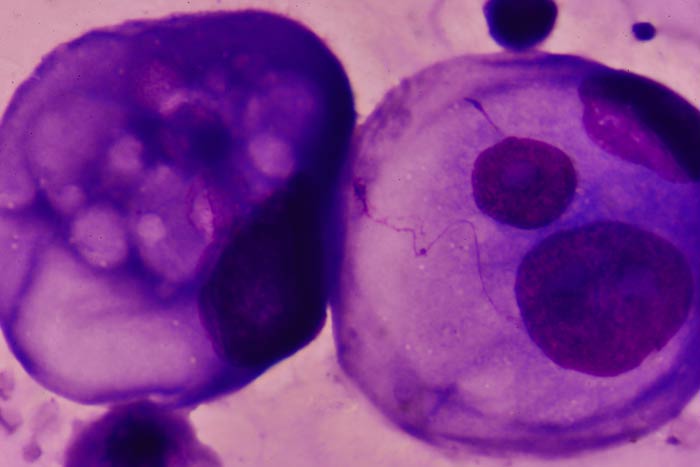
Опухолевые клетки в плевральной жидкости
При лимфопролиферативных опухолях — злокачественных лимфомах нередко выпот обусловлен не только опухолевым поражением плевральных листков, но и опухолевым перерождением лимфоузлов средостения, и представляет собой застоявшуюся и загустевшую лимфатическую жидкость — хилоторакс.
Много реже диагностируются метастазы злокачественных новообразований яичников, часто за метастатическое поражение принимается образование выпотного плеврита при выраженном раковом асците. В подобной клинической ситуации выпот в грудной полости не связан с плевральным канцероматозом, а обусловлен механическим нарушением оттока лимфы и полностью исчезает после удаления жидкости из брюшной полости.
Принципиально любой злокачественный процесс может осложниться метастатическим поражением плевральных листков, но далеко не во всех случаях начинается выработка избыточного количества жидкости, то есть плеврит при метастазах не обязателен. Точно также и выпот не всегда обусловлен опухолью, а может быть следствием функциональных нарушений.
Симптомы канцероматоза плевры
В развернутой стадии процесса, зачастую, клинические признаки канцероматоза мало отличаются от симптомов плеврита. При небольших метастазах или небольшом их числе и при отсутствии выработки плеврального экссудата симптомы неспецифичны и мало выражены. Тяжесть проявлений нарастает постепенно и коррелирует с объёмом опухолевого поражения.
Типичные клинические проявления:
- Самый частый симптом — одышка патогенетически связана с ограничением дыхания как опухолевыми образованиями на плевре, так и плевральной экссудацией. Одышка коррелирует с объёмом выпота, но не всегда отражает массивность опухолевой инфильтрации.
- Болевой синдром — второй симптом канцероматоза, также не специфичен и не обязателен. Как правило, пациенты жалуются на боли разной интенсивности и меняющие локализацию при глубоком вдохе.
- Ещё реже опухолевая трансформация вызывает сухой кашель.
- Расположение раковых конгломератов на диафрагмальной поверхности может сопровождаться изнурительной икотой.
Как правило, канцероматозное поражение находят случайно при диспансеризации или контрольном обследовании онкологического больного.

Диагностика плеврального канцероматоза
Обширное поражение плевральных листков часто манифестируется экссудацией, выявляемой при обычной рентгенографии органов грудной клетки. Но опухолевую трансформацию можно обнаружить только при значительном утолщении плевры и достаточном размере единичного опухолевого узла. Наиболее информативные методы — компьютерная томография (КТ) и магнитно-резонансная томография (МРТ), позволяющие заметить отдельные узелки в несколько миллиметров.
В стандарт обследования включена торакоскопия, оптическое диагностическое оборудование выявляет изменения и позволяет взять кусочек опухоли на анализ. При плеврите ограничиваются исследованием под микроскопом центрифугированного осадка взятой при пункции жидкости.
При подозрении на первичную мезотелиому диагностике помогают специфические опухолевые маркёры, выявляемые при иммуногистохимическом анализе крови.
Лечение канцероматоза
Диссеминация рака по плевре показатель генерализованного процесса, что не предусматривает ни радикального оперативного, ни сколько-нибудь эффективного лучевого лечения. Плевральная экссудация — абсолютное противопоказание для облучения. Стандартный вариант лечения — химиотерапия.
Непосредственные результаты лечения определяются чувствительностью метастазов к противоопухолевым лекарствам, при раке молочной железы эффект химиотерапии и гормонального воздействия весьма существенен и может сохраняться длительный период.
При раке легкого прогноз определяется наличием первичной опухоли, в большинстве случаев приводящей к несовместимому с жизнью осложнению — кровотечению, тяжелой легочно-сердечной недостаточности вкупе с раковой интоксикацией.
При мезотелиоме прибегают к очень травматичной операции полного удаления плевры и всего легкого, части диафрагмы и сердечной сумки. Хирургия предлагается в стадии локального поражения и только физически сохранным пациентам без признаков легочно-сердечной недостаточности. Добавление к операции на первом этапе химиотерапии и послеоперационной лучевой терапии даёт возможность восьмерым из десятка пациентов прожить больше 2 лет, тогда как без хирургического пособия только на одной цикловой химиотерапии средняя продолжительность жизни едва ли превысит год.
Наличие плеврита осложняет процесс терапии метастазов и мезотелиомы, сокращает продолжительность жизни пациента, что повышает значимость профессиональной паллиативной помощи со своевременной эвакуацией накопившегося экссудата, в том числе с систематическим введением склерозирующих веществ.
Читайте также:

