Кардиты инфекционные у детей
Обновлено: 18.04.2024
Неревматические кардиты у детей – воспалительные поражения одной или нескольких оболочек сердца, не связанные с ревматической или другой системной патологией. Течение неревматического кардита у детей сопровождается тахикардией, одышкой, цианозом, аритмией, сердечной недостаточностью, отставанием в физическом развитии. При диагностике неревматического кардита у детей учитываются клинические, лабораторные, электрокардиографические, рентгенологические данные. В терапии неревматического кардита у детей используются сердечные гликозиды, НВПС, гормоны, мочегонные, метаболические, противовирусные и антимикробные препараты.
Общие сведения
Неревматические кардиты у детей – группа воспалительных заболеваний сердца, преимущественно инфекционно-аллергической этиологии. Целесообразность выделения неревматических кардитов в педиатрии обусловлена не только изолированным, но и часто сочетанным поражением 2-х и 3-х оболочек сердца у детей. Среди неревматических кардитов в детской кардиологии встречаются миокардиты, перикардиты, эндокардиты, а также миоперикардиты и панкардиты. Истинная распространенность неревматических кардитов в детской популяции неизвестна; по данным аутопсии, патология обнаруживается у 3-9% детей. Неревматическими кардитами болеют дети различных возрастных групп, однако среди них преобладают дети раннего возраста, преимущественно мальчики.

Причины неревматических кардитов у детей
Неревматический кардит у ребенка может быть обусловлен инфекционными или аллергоиммунологическими факторами. Среди инфекционных агентов преобладают вирусы (ECHO, Коксаки А и В, аденовирусы, вирусы гриппа типа А или В), встречаются бактерии (стрептококки, стафилококки), риккетсии, грибы, ассоциированная флора. Причиной врожденного кардита у ребенка выступают внутриутробные инфекции, воздействующие на плод. Бактериальные неревматические кардиты у детей нередко являются осложнением назофарингеальной инфекции, сепсиса, гематогенного остеомиелита, дифтерии, сальмонеллеза.
Кардиты аллергоиммунологической этиологии могут развиваться как следствие вакцинации, введения сывороток, приема лекарственных препаратов. Довольно часто прослеживается инфекционно-аллергическая природа поражения сердца. Примерно у 10% детей этиология неревматического кардита так и остается невыясненной.
Предрасполагающими факторами, на фоне которых активизируется вирусно-бактериальная микрофлора, повышается восприимчивость к токсинам и аллергенам, изменяется иммунологическая реактивность, могут выступать интоксикации, перенесенные ребенком инфекции, переохлаждения, психоэмоциональные и физические перегрузки, предшествующие хирургические манипуляции на сердце и сосудах, тимомегалия. У части детей с неревматическими кардитами обнаруживаются наследственные нарушения иммунной толерантности.
Классификация неревматических кардитов у детей
Таким образом, в зависимости от этиологии различают вирусные, бактериальные, паразитарные, грибковые, аллергические, идиопатические неревматические кардиты у детей. Разновидностью инфекционно-аллергического кардита служит миокардит Абрамова-Фидлера.
С учетом фактора времени кардиты делятся на врожденные (ранние и поздние) и приобретенные. По длительности течение кардита может быть острым (до 3-х месяцев), подострым (до 18 месяцев), хроническим (более 18 месяцев); по степени тяжести – легким, среднетяжелым и тяжелым.
Исходом и осложнениями неревматических кардитов у детей могут являться выздоровление, сердечная недостаточность (левожелудочковая, правожелудочковая, тотальная), гипертрофия миокарда, кардиосклероз, нарушение ритма и проводимости, тромбоэмболия, легочная гипертензия, констриктивный перикардит и пр.
Симптомы неревматических кардитов у детей
Врожденные кардиты
Ранний врожденный неревматический кардит обычно манифестирует сразу после рождения или в первом полугодии жизни. Ребенок рождается с умеренной гипотрофией; с первых дней жизни у него отмечается вялость и быстрая утомляемость при кормлении, бледность кожных покровов и периоральный цианоз, беспричинное беспокойство, потливость. Тахикардия и одышка, выраженные в покое, еще более усиливаются при сосании, плаче, дефекации, купании, пеленании. Дети с врожденными неревматическими кардитами рано и заметно отстают в наборе веса и физическом развитии. Уже в первые месяцы жизни у детей выявляется кардиомегалия, сердечный горб, гепатомегалия, отеки, рефрактерная к терапии сердечная недостаточность.
Клиника позднего врожденного неревматического кардита у детей развивается на 2-3 году жизни. Часто протекает с поражением 2-х или 3-х оболочек сердца. Признаки кардиомегалии и сердечной недостаточности выражены в меньшей степени, по сравнению с ранним кардитом, однако в клинической картине преобладают явления нарушения ритма и проводимости (трепетания предсердий, полная атриовентрикулярная блокада сердца и др.). Наличие у ребенка судорожного синдрома указывает на инфекционное поражение ЦНС.
Приобретенные кардиты
Острый неревматический кардит чаще развивается у детей раннего возраста на фоне перенесенного инфекционного процесса. Неспецифическая симптоматика характеризуется слабостью, раздражительностью, навязчивым кашлем, приступами цианоза, диспепсическими и энцефалитическими реакциями. Остро или постепенно возникает левожелудочковая недостаточность, характеризующаяся одышкой и застойными хрипами в легких. Клиническую картину неревматического кардита у детей обычно определяют различные нарушения ритма и проводимости (синусовая тахикардия или брадикардия, экстрасистолия, внутрижелудочковые и атриовентрикулярные блокады).
Диагностика
Распознавание неревматического кардита у детей должно проходить при обязательном участии детского кардиолога. При сборе анамнеза важно установить связь манифестации заболевания с предшествующей инфекцией или другими возможными факторами.
Постановке диагноза неревматического кардита у детей помогает совокупность клинико-инструментальных данных. Электрокардиография при кардитах не демонстрирует каких-либо патогномоничных признаков; обычно у детей выявляются длительно сохраняющиеся нарушения ритма сердца, АВ-блокады, блокады ножек пучка Гиса, признаки гипертрофии левых отделов сердца.
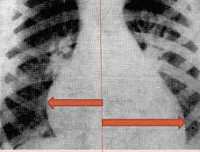
При рентгенографии органов грудной клетки выявляется кардиомегалия, изменение формы сердечной тени, усиление легочного рисунка за счет венозного застоя, признаки интерстициального отека легких. Результаты УЗИ сердца у ребенка демонстрируют дилатацию полостей сердца, снижение сократительной активности миокарда левого желудочка и фракции выброса.
При проведении иммунологического анализа крови отмечается повышение иммуноглобулинов (IgM и IgG), нарастание титров вирусных антител. Наиболее точные диагностические сведения возможно получить при эндомиокардиальной биопсии сердечной мышцы.
Врожденные неревматические кардиты у детей необходимо дифференцировать от врожденных пороков сердца (прежде всего, открытого атривентрикулярного канала, аномалии Эбштейна, синдрома Бланда-Уайта-Гарланда), перинатальной гипоксии. Приобретенные неревматические кардиты требуют разграничения с ревматизмом, кардиомиопатией, аритмиями другого генеза, констриктивным перикардитом, пролапсом митрального клапана у детей, опухолями сердца.
Лечение неревматических кардитов у детей
Терапия неревматического кардита у детей предусматривает стационарное и реабилитационное амбулаторное лечение. В период госпитализации ограничивается двигательная активность ребенка - постельный режим соблюдается в течение 2-4 недель. Основу питания составляет диета с повышенным содержанием солей калия и витаминов. Ребенку показаны занятия ЛФК под контролем инструктора.
Медикаментозную терапию неревматического кардита у детей составляют НПВС, глюкокортикостероиды, сердечные гликозиды, диуретики, препараты метаболического действия, антиагреганты, антикоагулянты, антиаритмические средства, ингибиторы АПФ и др. Если известен этиологический фактор неревматического кардита, ребенку назначается соответствующее этиотропное лечение (иммуноглобулины, интерфероны, антибиотики).
На амбулаторном этапе показаны реабилитационные мероприятия в условиях санатория кардиоревматологического профиля. Диспансерное наблюдение детей, перенесших острый и подострый неревматический кардит, проводится в течение 2-3 лет; врожденный и хронический варианты требуют пожизненного наблюдения. Профилактические прививки детям, перенесшим неревматический кардит, проводятся после снятия с диспансерного учета; хронический кардит является противопоказанием к вакцинации.
Прогноз и профилактика неревматических кардитов у детей
При благоприятном развитии событий постепенно регрессируют симптомы сердечной недостаточности, уменьшаются размеры сердца, нормализуется сердечный ритм. Легкие формы неревматического кардита у детей обычно заканчиваются выздоровлением; при тяжелых летальность достигает 80%. Факторами, отягощающими прогноз, служат прогрессирующая сердечная недостаточность, кардиосклероз, легочная гипертензия, стойкие нарушения ритма и проводимости.
Профилактика врожденного неревматического кардита у детей заключается в предупреждении внутриутробного инфицирования плода. Исключить развитие приобретенного кардита позволяет закаливание ребенка, лечение очаговых инфекций, предупреждение поствакцинальных осложнений.
Миокардит у детей — это воспалительное заболевание миокарда различной этиологии, которое возникает первично либо выступает осложнением других болезней. Причинами патологии являются инфекционные, аллергические, токсические и лекарственные факторы. Симптомы миокардита включают боли в сердце, одышку, слабость, лихорадку. Для диагностики используют лабораторное обследование (миокардиальные маркеры, серологические реакции), инструментальные методы — рентгенографию ОГК, ЭхоКГ, ЭКГ. Лечение проводится с учетом этиологии: детям назначаются антибиотики и противовирусные препараты, глюкокортикоиды, кардиотропные средства.
МКБ-10
Общие сведения
Истинная частота миокардита в детском возрасте не установлена, поскольку его симптомы варьируют от слабости и утомляемости до кардиогенного шока, что затрудняет постановку диагноза. Чаще всего заболевание встречается у новорожденных, детей раннего возраста, нередко оно сопровождается перикардитом. По результатам аутопсии признаки воспаления миокарда выявляются у 4-9% умерших детей. Вариабельность клинической картины и высокий риск осложнений обуславливают актуальность миокардитов в детской кардиологии.

Причины
У детей миокардит чаще возникает на фоне вирусного поражения сердца. Среди этиологических факторов преобладают парвовирусы, вирус герпеса 6 типа, энтеровирусы (Коксаки и ECHO). Возможно сочетание нескольких инфекционных агентов, что является прогностически неблагоприятным признаком. Среди других причин воспалительного повреждения сердца детские кардиологи называют:
- Бактериальные. Наиболее опасными считаются дифтерийные (инфекционно-токсические) миокардиты, также поражения сердца встречаются при скарлатине, брюшном тифе, сальмонеллезе. Реже у детей развивается воспаление миокарда, вызванное патогенными штаммами стафилококков и стрептококков.
- Иммунологические. Миокардит возникает как особый вид аллергической реакции на введение столбнячного анатоксина, сывороток или вакцин. Другой вариант — аутоиммунный механизм, связанный с системными болезнями соединительной ткани, саркоидозом, гранулематозом Вегенера.
- Токсические. Повреждение сердечной мышцы бывает в ответ на действие металлов — меди, железа, свинца. Миокардиты наблюдаются при укусах ядовитых насекомых и змей, отравлении мышьяком или угарным газом. При этом они сочетаются с полиорганной патологией. Среди физических факторов заболевания называют радиацию и электровоздействие.
- Лекарственные. Сердечная мышца поражается при длительном или неконтролируемом применении антибиотиков, противосудорожных средств, антипсихотиков. Симптомы миокардита также появляются после приема препаратов лития, доксорубицина, других цитостатиков. У подростков болезнь может провоцироваться употреблением наркотиков (амфетамина, кокаина).
Патогенез
Несмотря на разнообразие причин, в механизме развития заболевания играют роль сходные иммунопатологические процессы. Результаты экспериментальных исследований показывают, что миокардит является результатом комбинации прямого цитотоксического воздействия на кардиомиоциты и опосредованного негативного влияния на клетки, которое реализуется через цитокины и другие биомолекулы.
Развивающаяся иммунологическая недостаточность вызывает дисрегуляцию иммунного ответа и выработку антител к кардиомиоцитам. Дисфункция миокарда провоцирует гиперпродукцию нейрогормонов и провоспалительных цитокинов, а в дальнейшем — тотальное структурное повреждение клеток. Физиологические особенности сердечно-сосудистой системы у детей обуславливают быструю дезадаптацию и декомпенсацию состояния.
Классификация
В отечественной педиатрии болезнь разделяют на врожденную (антенатальную) и приобретенную (постнатальную). По длительности миокардиты бывают острые (до 3 месяцев), подострые (до 1,5 лет) и хронические. Для обобщения характера течения заболевания и прогноза врачи пользуются зарубежной клинико-патологической классификацией по Е.Либерману, которая включает 3 формы:
- Молниеносный вариант. Проявляется быстрым нарастанием признаков недостаточности кровообращения и декомпенсацией, включительно с кардиогенным шоком. У детей выражена левожелудочковая дисфункция, а симптомы воспаления миокарда хорошо видны при ультразвуковой диагностике.
- Подострая форма. Протекает бессимптомно или со стертой клинической картиной, дети не жалуются на недомогание или принимают его за обычное переутомление. При этом зачастую развиваются аритмии и структурные перестройки сердечной мышцы.
- Хроническое течение. При активном варианте миокардита наблюдаются рецидивы заболевания при положительном ответе на терапию. Для хронической персистирующей формы характерны постоянные симптомы и воспалительные очаги в миокарде, которые дают неблагоприятный долгосрочный прогноз.
Симптомы миокардита у детей
У большинства детей заболевание протекает без выраженных сердечных проявлений, поэтому оно редко диагностируется вовремя. Поскольку ведущие симптомы миокардита — одышка, рвота, снижение аппетита, в 80% случаев при первичном обследовании у педиатра выставляется другой диагноз, а воспаление сердца обнаруживают после инструментальной и лабораторной диагностики.
Клиническая картина миокардита зависит от возраста пациента. Для новорожденных и младенцев 1-го года жизни характерно тяжелое или фульминантное течение. У малыша отмечаются приступы остановки дыхания, сменяющиеся шумной одышкой, он сильно потеет, становится вялым и заторможенным. Ребенок отказывается от груди или бутылочки. Кожа вокруг рта и на кончиках пальцев приобретает синюшный оттенок.
В раннем возрасте типичны симптомы левожелудочковой недостаточности — частое и шумное дыхание, одышка при физической нагрузке, периодический кашель с хрипами. Самочувствие ухудшается в положении лежа, во время ночного сна. При остром процессе повышается температура тела до субфебрильных или фебрильных цифр. У школьников вышеописанные признаки миокардита дополняются болями в животе, тошнотой и рвотой.
Патогномоничные симптомы кардиального поражения, такие как боль в предсердечной области, ощущение перебоев или замирания сердца, обмороки, встречаются только у 40-50% детей школьного возраста. При тяжелом течении возможны отеки нижних конечностей, увеличение живота из-за гепатомегалии и асцита. Изредка болезнь манифестирует кардиогенным шоком.
Осложнения
Миокардит — потенциально опасное для жизни ребенка заболевание, поскольку оно может стать причиной внезапной сердечной смерти. Важное прогностическое значение имеет своевременность постановки диагноза, поскольку без лечения смертность достигает 20% у подростков и до 75% у новорожденных. Среди осложнений острого периода также выделяют кардиогенный шок, тромбоэмболический синдром.
В 46% случаев нелеченый миокардит переходит в дилатационную кардиомиопатию, которая сопровождается хронической сердечной недостаточностью. При хроническом течении развивается гипертрофия, а затем фиброз миокарда, наблюдается стойкая сердечно-сосудистая дисфункция. Обычно у таких детей определяются нарушения ритма и проводимости (от единичных экстрасистол до опасных желудочковых тахикардий).
Диагностика
Детский кардиолог обращает внимание на анамнез — связаны ли симптомы с перенесенной инфекцией, отравлением, приемом лекарств или введением вакцины. При физикальном осмотре врач оценивает тахикардию, приглушенность сердечных тонов и появление патологических ритмов, наличие разнокалиберных легочных хрипов. Диагностический план при миокардите у детей включает следующие методы:
- УЗИ сердца. При эхокардиографии кардиолог видит расширение сердечных камер, утолщение их стенок, интерстициальный отек тканей. Исследование дополняют допплерографией для оценки кровотока в сосудах. Для уточнения диагноза рекомендовано проводить МРТ сердца с контрастированием.
- Рентгенография ОГК. Врач обнаруживает расширение сердечной тени во все стороны и повышение кардиоторакального индекса более 0,5, что характеризует кардиомегалию. Наблюдаются сглаживание контуров органа и сферичная деформация, что свидетельствует об активном воспалении и отеке тканей.
- ЭКГ. На кардиограмме выявляют снижение вольтажа зубцов и симптомы гипертрофии миокарда левого желудочка. Реже заметны нестойкие изменения реполяризации. Ранние симптомы миокардита представлены разнообразными нарушениями проводимости, в 60% случаев им сопутствует экстрасистолия.
- Исследования миокардиальных маркеров. Информативным для врача является повышение тропонина и его изоферментов, что указывает на острое течение. Ценные диагностические сведения дают анализы на КФК и ЛДГ, которые отражают активность воспалительного процесса. NT-proBNP определяют для подтверждения сердечной недостаточности.
- Серологические тесты. Исследования крови и других биологических материалов требуются для установления причины миокардита, если предполагается его вирусная или бактериальная природа. На практике эти методы не всегда эффективны. Поэтому дополнительно производится микробиологический анализ смывов носоглотки.
Лечение миокардита у детей
Ребенку с миокардитом требуется госпитализация и лечебно-охранительный режим в течение первых 1-2 месяцев либо до стихания острой фазы заболевания. Полностью ограничиваются физические нагрузки, поскольку они усиливают воспалительный процесс. Подбирается полноценное сбалансированное питание, пациентам-школьникам рекомендуют ограничить потребление соли. Тщательно контролируется питьевой режим для предупреждения отеков.
Медикаментозное лечение миокардита имеет несколько составляющих: этиотропную терапию при условии выделения инфекционного возбудителя, коррекцию признаков сердечной недостаточности, применение патогенетических препаратов для воздействия на механизмы развития болезни. С терапевтической целью используют следующие группы лекарств:
- Антибиотики. Детям назначают защищенные пенициллины в комбинации с аминогликозидами или цефалоспоринами (в школьном возрасте). Курс длится 2-4 недели, чтобы полностью устранить миокардит, вызванный вирусно-бактериальной ассоциацией, предупредить начало инфекционного эндокардита.
- Противовирусные средства. Лекарства эффективны лишь в первые дни после попадания инфекционного агента в организм, поэтому показаны не всем больным. При заражении герпесвирусами используют препараты группы ацикловира и антицитомегаловирусный иммуноглобулин.
- ИнгибиторыАПФ. Медикаменты занимают первое место в терапии сердечной недостаточности у детей. Для повышения эффективности их дополняют бета-блокаторами, сердечными гликозидами в низких дозах и метаболическими препаратами.
- Глюкокортикоиды. Противовоспалительные гормоны эффективны при тяжело протекающем воспалении, развитии инфекционно-токсического шока, поражении проводящих путей сердца. Иммуносупрессия рекомендована только в остром периоде миокардита.
Прогноз и профилактика
Исходом миокардита может быть выздоровление, сохранение остаточных минимальных нарушений сердечной деятельности либо переход в хроническую форму. Чем раньше проведена диагностика и начато лечение, тем больше у ребенка шансов на полное излечение. Профилактика болезни включает предупреждение вирусных и бактериальных инфекций, санацию хронических очагов воспаления, проведение вакцинации согласно Национальному календарю прививок.
1. Миокардит у детей: проблемы и решения/ И.Л. Никитина, Т.Л. Вершинина // Медицинский совет. — 2017.
4. Диагностика и лечение инфекционных поражений миокарда у детей/ Т.А. Руженцова, А.В. Горелов, Т.В. Смирнова, Л.А. Счастных // Детская больница. — 2012.

- Анализы
- Беременность и роды
- Беременность обзор
- Бесплодие и репродуктивный статус
- Бессонница и расстройства сна
- Болезни желудочно-кишечного тракта
- Болезни легких и органов дыхания
- Болезни органов кровообращения
- Болезни щитовидной железы
- Боль в спине
- Восстановительная медицина
- Генитальный герпес
- Гинекология
- Головная боль
- Грипп
- Депрессия
- Детская онкология
- Детские болезни
- Детское развитие
- Заболевания молочных желез
- Здоровое питание. Диеты
- Здоровье и душевное равновесие
- Из истории болезни
- Иммунология
- Импотенция (эректильная дисфункция)
- Инфекции передаваемые половым путем
- Кардиология
- Кровеносная и лимфатическая система
- Лейкемии
- Лечение рака
- Лимфогранулематоз
- Маммология
- Медицина в спорте
- Менопауза
- Микробиология, вирусология
- Педиатрия (детские болезни)
- Проблемная кожа
- Путь к себе
- Рак желудка
- Рак молочной железы (рак груди)
- Рак ободочной, прямой кишки и анального канала
- Рак предстательной железы (рак простаты)
- Рак тела матки
- Рак шейки матки
- Рак яичников
- Сахарный диабет
- Сексология и психотерапия
- Сексуальная жизнь
- Современная контрацепция
- Урология
- Уход за кожей
- Факты о здоровом старении
- Химиoтерапия
- Школа здоровья
- Эндокринология
| Неревматические кардиты у детей. Врожденные кардиты. |
| Автор: http://www.eurolab.ua/ | |||||
| 06 Мая 2011 | |||||
|
Распространённость неревматических кардитов в популяции точно не известна. Это связано с отсутствием единого подхода и большими сложностями диагностики этой патологии. Неревматические кардиты выявляют во всех возрастных группах, но чаще у детей первых лет жизни с преобладанием у мальчиков. По данным аутопсии неревматические кардиты обнаруживают у 3-9% детей, умерших от различных причин. Этиология Неревматические кардиты развиваются под воздействием различных факторов, преимущественно инфекционных. Среди последних ведущее значение имеют вирусы, особенно Коксаки А и В, ECHO. Ранние и поздние врождённые кардиты - последствия вирусной инфекции, перенесённой матерью во время беременности. В происхождении неревматических кардитов определённое значение имеет и бактериальная флора, а также протозойные инвазии, грибы и др. Повреждение сердца может быть также вызвано аллергической реакцией на введение лекарственных препаратов, вакцин, сывороток, действием разнообразных токсических факторов, физических агентов, радиации. У части больных (до 10%) установить причину, вызвавшую кардит, не удаётся. Патогенез Неревматические кардиты могут развиться вследствие непосредственного кардиотоксического действия возбудителя с формированием воспалительных и деструктивных изменений в оболочках сердца (преимущественно миокарда). Важную роль отводят иммунным нарушениям, нередко генетически детерминированным. Внедрение инфекционного агента приводит к образованию цитотоксических Т-лимфоцитов, ЦИК, антител к кардиомиоцитам, вызывающих развитие аллергических реакций немедленного и замедленного типов. В результате повреждаются различные структуры сердца (кардиомиоциты, соединительная ткань, стенки сосудов), развиваются метаболические сдвиги, активируются лизосомальные ферменты и другие медиаторы, что приводит к деструкции миофибрилл, нарушению сосудистой проницаемости, микроциркуляции, возникновению тканевой гипоксии и тромбоэмболии. Совместное действие инфекционного агента и иммунопатологических процессов, как правило, приводит к развитию острого кардита. В развитии хронического процесса определяющую роль отводят аутоиммунным реакциям. Классификация Классификация неревматических кардитов, применяемая в педиатрической практике, предусматривает выделение периода возникновения [врождённый (ранний, поздний) и приобретённый], этиологическую принадлежность, характер течения (острый, подострый, хронический), степень тяжести, выраженность сердечной недостаточности, возможные исходы и осложнения заболевания. Клиническая картина Клиническая картина неревматических кардитов зависит от периода их возникновения, характера течения и возраста ребёнка. Врождённые кардиты Врождённые кардиты могут манифестировать сразу после рождения или в первые 6 мес жизни, реже - на 2-3-м году. На рентгенограмме сердце шаровидной или овоидной, а при фиброэластозе - трапециевидной формы. На ЭКГ выявляют ригидный ритм, признаки гипертрофии левого желудочка за счёт увеличения толщины миокарда вследствие инфильтрации, повреждение его субэндокардиальных отделов. При фиброэластозе появляются признаки перегрузки обоих желудочков, глубокие зубцы Q во II и III стандартных отведениях, aVF, V5, V6. При ЭхоКГ помимо кардиомегалии и дилатации полостей сердца выявляют снижение сократительной и особенно релаксационной функции миокарда левого желудочка, повреждение клапанов, чаще митрального, лёгочную гипертензию. Поздний врождённый кардит характеризуется умеренной кардиомегалией, различными нарушениями ритма и проводимости вплоть до полной поперечной блокады сердца и трепетания предсердий, громкими сердечными тонами, менее выраженной (по сравнению с ранним врождённым кардитом) сердечной недостаточностью. Часто выявляют признаки поражения двух или трёх оболочек сердца. У некоторых больных возникают приступы внезапного беспокойства, одышки, тахикардии с усилением цианоза, судорог, что отражает сочетанное поражение сердца и ЦНС, обусловленное предшествующей инфекцией, особенно вызванной вирусами Коксаки. Приобретённые кардиты Приобретённые кардиты могут возникать в любом возрасте, но чаще у детей первых 3 лет жизни. Острый кардит На фоне текущей или вскоре после перенесённой инфекции появляются вялость, раздражительность, бледность, навязчивый кашель, нарастающий при перемене положения тела; возможны приступы цианоза, тошнота, рвота, боли в животе, энцефалитические реакции. Постепенно или достаточно остро развиваются симптомы левожелудочковой недостаточности (одышка, тахикардия, застойные хрипы в лёгких). Объективно определяют пульс слабого наполнения, ослабление верхушечного толчка, увеличение размеров сердца, преимущественно влево, ослабление I тона, ритм галопа, разнообразные аритмии. Систолический шум отсутствует, но возможен при развитии недостаточности (относительной или органической) митрального клапана. Рентгенологически выявляют увеличение размеров сердца различной выраженности, венозный застой в лёгких, снижение амплитуды систоло-диастолических колебаний, иногда - увеличение вилочковой железы. На ЭКГ обнаруживают снижение вольтажа комплекса QRS, признаки перегрузки левого или обоих желудочков, различные нарушения ритма и проводимости (синусовая тахи- или брадиаритмия, экстрасистолия, атриовентрикулярные и внутрижелудочковые блокады, смещение сегмента ST, сглаженный или отрицательный зубец Т. Возможны инфарктоподобные изменения и ЭКГ-признаки сопутствующего перикардита. На ЭхоКГ определяют дилатацию правого желудочка и левого предсердия, гипокинезию межжелудочковой перегородки и задней стенки левого желудочка, снижение фракции выброса, увеличение конечно-систолического и конечно-диастолического размеров левого желудочка, признаки недостаточности митрального клапана, выпот в полости перикарда. У детей раннего возраста заболевание протекает тяжело, с выраженными клиническими проявлениями и прогрессированием сердечной недостаточности. У детей старшего возраста кардиты обычно протекают в лёгкой или среднетяжёлой форме, с менее яркими симптомами заболевания, редкой и менее выраженной декомпенсацией, но часто сопровождаются разнообразными нарушениями ритма и проводимости, нередко определяющими клиническую картину. На фоне лечения острого кардита постепенно исчезают клинические симптомы. Изменения на ЭКГ сохраняются более длительно. Обратное развитие процесса наступает через 3 мес от его начала; кроме того, кардит может принимать подострое или хроническое течение. Подострый кардит Подострый кардит чаще наблюдают у детей в возрасте от 2 до 5 лет. Он может развиться либо после острого кардита, либо самостоятельно (первично подострый кардит) спустя продолжительное время после ОРВИ, проявляясь бледностью, повышенной утомляемостью, раздражительностью, снижением аппетита, дистрофией. Исподволь (иногда внезапно) развивается сердечная недостаточность, или случайно обнаруживают аритмии, увеличение размеров сердца, систолический шум. Хронический кардит Хронический кардит развивается чаще у детей старше 7 лет либо в первично хроническом варианте, либо как исход острого или подострого кардита. Клиническая картина хронического кардита отличается многообразием, что связано, в частности, с большой продолжительностью заболевания и разнообразным соотношением воспалительных, склеротических и гипертрофических изменений в сердце. Первично хроническому варианту неревматического кардита свойственно длительное малосимптомное течение с преобладанием экстракардиальных проявлений (отставание в физическом развитии, слабость, повышенная утомляемость, снижение аппетита, потливость, бледность, рецидивирующие пневмонии). Дети нередко ведут обычный образ жизни, могут заниматься спортом. Периодически возникают головокружение, одышка, боли в области сердца, сердцебиение, навязчивый кашель, тошнота, рвота, боли в правом подреберье, обусловленные сердечной недостаточностью. Возможно острое развитие приступов бледности, беспокойства, потери сознания, судорог, связанных с сердечной декомпенсацией или воспалительными изменениями в ЦНС, сопутствующими кардиту. Нередко предположение о сердечной патологии возникает лишь при манифестации сердечной декомпенсации или обнаружении кардиомегалии, стойких аритмий, систолического шума, гепатомегалии во время профилактического осмотра либо при осмотре в связи с перенесённым интеркуррентным заболеванием. В зависимости от преобладания кардиосклероза или гипертрофии миокарда выделяют следующие варианты хронического кардита: с увеличенной полостью левого желудочка - застойный вариант (преобладает кардиосклероз), с нормальной полостью левого желудочка - гипертрофический вариант, с уменьшенной полостью левого желудочка - рестриктивный вариант (с гипертрофией или без неё). Диагностика неревматических кардитов у детей Диагностика неревматического кардита нередко представляет определённые трудности. Она основана на выявлении клинико-инструментальных признаков поражения сердца, преимущественно миокарда, анамнестических данных (установлении связи развития процесса с предшествующей инфекцией, особенно вирусной), исключении схожих по симптоматике заболеваний, динамическом наблюдении и оценке эффективности проводимой терапии. Необходимо также учитывать уровень физического развития ребёнка и наличие различных немотивированных стойких нарушений самочувствия. Ещё больше сложностей возникает при диагностике редко развивающегося врождённого кардита. Необходимы убедительные доказательства воздействия на плод инфекционного агента, выявление генерализованной инфекции с достоверным лабораторным её подтверждением и использование всех имеющихся диагностических методов, включая эндомиокардиальную биопсию. Дифференциальная диагностика Перечень заболеваний, с которыми проводят дифференциальную диагностику неревматического кардита, зависит от возраста ребёнка и формы кардита.
|


