Кишечная инфекция при менингите
Обновлено: 11.05.2024
Энтеровирусный менингит – вирусное инфекционное заболевание, характеризующееся лихорадкой, сильными головными болями, рвотой.
Что провоцирует / Причины Энтеровирусного менингита:
Энтеровирусные менингиты могут быть вызваны вирусами Коксаки А и Коксаки В, ECHO, энтеровирусами 68 и 71 серотипов, содержат РНК. Возможны эпидемические вспышки серозных менингитов с высокой контагиозностью. Преимущественно заболевают дети в возрасте 5 9 лет. Заболеваемость значительно повышается весной и летом.
Симптомы Энтеровирусного менингита:
Инкубационный период при энтеровирусных серозных менингитах составляет в среднем около 1 недели. Чаще болеют городские жители, преимущественно дети до 7 лет, посещающие детские дошкольные учреждения. Менингеальный синдром протекает обычно доброкачественно, с улучшением в течение нескольких дней.
Смертельные исходы редки.
Серозный менингит сопровождается лихорадкой, головными болями, фотофобией и менингеальными симптомами.
Клиническая картина энтеровирусного менингита в значительной степени зависит от возраста пациентов. Новорожденные дети и дети раннего возраста (до 2 - 3 месяцев) входят в особую группу риска.
Энтеровирусное поражение ЦНС в указанном возрасте обычно является частью тяжелого системного заболевания. При этом серозный менингит и/или менингоэнцефалит может быть диагностирован у 27 - 62% детей с энтеровирусной инфекцией. В случае прогрессирующего развития системных проявлений инфекции, таких как некроз печени, миокардит, некротизирующий энтероколит, внутрисосудистая коагуляция, заболевание напоминает бактериальный сепсис. Наблюдаемый у части детей летальный исход связан при этом не с поражением ЦНС, а является результатом острой печеночной недостаточности (вирусы ЕСНО) или миокардита (вирусы Коксаки).
У детей более старшего возраста и у взрослых лиц заболевание энтеровирусным менингитом начинается остро, с внезапного повышения температуры до 38 - 40 -C. Вслед за этим наблюдается развитие ригидности затылочных мышц, головные боли, светобоязнь. У части пациентов отмечены рвота, потеря аппетита, диарея, сыпь, фарингит, миалгии. Болезнь длится обычно менее одной недели. Многие пациенты чувствуют себя значительно лучше вскоре после люмбальной пункции.
Неврологические симптомы, связанные с воспалением менингеальных оболочек у детей раннего возраста, включают ригидность затылочных мышц и выбухание родничка. Симптомы могут носить стертый характер. Развитию серозного менингита часто сопутствуют такие признаки болезни, как повышение температуры, беспокойство, плохой сон, высыпания на кожных покровах, ринит, диарея. В случае легкого течения энтеровирусной инфекции менингеальный синдром у детей протекает доброкачественно и, как правило, быстро, в течение 7 - 10 дней, заканчивается полным выздоровлением без остаточных явлений. Благотворное воздействие на течение серозного менингита оказывает спинальная пункция, ведущая к снижению внутримозгового давления и способствующая быстрому улучшению состояния ребенка.
Прогноз у детей и взрослых, перенесших энтеровирусный менингит, как правило, благоприятный. Есть, однако, указания, что отдельные дети, переболевшие энтеровирусным менингитом, страдают нарушениями речи и имеют трудности в школьном обучении. У взрослых лиц в течение нескольких недель после перенесенной инфекции могут сохраняться головные боли.
Диагностика Энтеровирусного менингита:
При спинальной пункции больных серозным менингитом спинно-мозговая жидкость (СМЖ) прозрачная, вытекает струей или частыми каплями и содержит увеличенное количество клеток - от 6 до 200 и более в 1 мкл. В первые 1 - 2 дня болезни СМЖ может быть нормальной, т.к. последствия воспалительных изменений в ней отстают от клиники. В дальнейшем число клеток в СМЖ быстро нарастает, причем, вначале могут обнаруживаться нейтрофильные лейкоциты (5 - 6-й день болезни), а позднее преобладают лимфоциты.
Наличие нейтрофилов в начале болезни может привести к ошибочному диагнозу "гнойный менингит". Белок в СМЖ остается нормальным или слегка повышается. Нормализация СМЖ происходит через 2 - 3 недели.
Выделение энтеровирусов из СМЖ считается важным доказательством энтеровирусной этиологии заболевания. В некоторых случаях энтеровирус из СМЖ выделить не удается. Это может быть связано с тем, что возбудитель плохо размножается в культуре клеток или на новорожденных мышах, или с присутствием антител в СМЖ. При использовании для лабораторной диагностики метода обратной транскрипции - полимеразной цепной реакции (ОТ-ПЦР) последовательности генома энтеровируса можно обнаружить в значительном числе тех проб СМЖ от больных асептическим менингитом, из которых вирус не мог быть выделен в культуре клеток, или на животных (в одной из эпидемий, вызванных вирусом ЕСНО 30, последовательности генома вируса были обнаружены в 42 из 50 проб СМЖ, из которых вирус не удалось выделить в культурах клеток).
При вирусологическом исследовании (материалом являются фекалии и цереброспинальная жидкость) проводят идентификацию вируса на культуре клеток. Обнаружение вирусных антигенов осуществляют с помощью ИФА, ПЦР. Типовую принадлежность выделенных вирусов определяют в РН, РТГА. Серологическое исследование крови и ликвора проводят в первые дни болезни, затем через 2 3 недели. Диагностическим считается нарастание титра специфических антител в 4 раза и более.
Лечение Энтеровирусного менингита:
Обязательный постельный режим. Из лекарственных препаратов назначают анальгетики, нестероидные противовоспалительные лекарства, противорвотные и седативные средства. На фоне общего лечения менингита, лечащий врач вправе назначить препараты направленные на улучшение самочувствия больного: устранение токсикоза, снижение внутричерепного давления, улучшение работы сосудов мозга и др. Патогенетическое лечение энтеровирусных менингитов заключается в введении преднизолона на протяжении 5-7 дней. Больных изолируют на 14 дней. Контактным вводят гамма-глобулин.
Профилактика Энтеровирусного менингита:
За детьми, и персоналом контактирующих с заболевшим, в детских учреждениях устанавливается карантин до 20 дней после прекращения контакта и проведения дезинфекции.
В случае выявления лиц подозрительных на заболевание – проводится их изоляция.
Вводится ограничение проведения массовых мероприятий.
К каким докторам следует обращаться если у Вас Энтеровирусный менингит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Энтеровирусного менингита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Менингит, вызванный кишечной палочкой. Лечение гнойных менингитов
Это одна из наиболее частых форм гнойных менингитов, наблюдаемых в последние годы у новорожденных детей. Менингит обычно носит вторичный характер. Развивается на фоне кишечной инфекции или сепсиса.
Заражение кишечной палочкой возможно во внутриутробный период. Заболевание почек и мочевыводящих путей у беременных в 60—70% случаев вызывается грамотрицательными возбудителями, в том числе кишечной палочкой. При восходящем распространении инфекции кишечная палочка попадает в амниотпческую жидкость, которая является хорошей питательной средой. Инфицирование околоплодных вод приводит к развитию хориоиамнионитов. В этом случае бактерии попадают к плоду через сосуды плаценты и пуповины. Возможны также заглатывание и аспирация околоплодных вод.
Состояние детей обычно тяжелое уже в первые дни после рождения. Они вялые, заторможенные, отказываются от груди. Наблюдаются срыгивания, рвота, частый, жидкий стул. Быстро нарастают признаки эксикоза. Кожные покровы бледные, с сероватым оттенком, сухие; большой родничок запавший. Дыхание стонущее, частое, поверхностное. Дети теряют в массе. Резко снижен тургор тканей. Развивается гипотрофия. Наблюдаются локальные или генерализованные клонико-тонические судороги. Специфические менингеальные симптомы отсутствуют.
Течение менингита тяжелое, часто с летальным исходом. Диагноз таких форм менингита у новорожденных представляет трудности, поскольку подобная клиническая симптоматика может быть расценена как проявление кишечной инфекции, сепсиса или внутричерепной родовой травмы. Тяжелое состояние новорожденных с указанием на возможность септического процесса является показанием для люмбальной пункции.
Спинномозговая жидкость вытекает редкими каплями, гнойная; иногда ее даже не удается получить из-за низкого давления. Содержание белка высокое (7—33 г/л), нейтрофильный цитоз. Возбудитель может быть выделен из крови и ликвора.
Течение гнойных менингитов. При своевременной и рациональной терапии на 3—4-й день болезни состояние больных значительно улучшается. Санация ликвора происходит на 8—15-й день болезни. При благоприятном течении через 2 нед после окончания курса лечения детей выписывают из стационара под наблюдение районного невропатолога. В этих случаях обычно отмечаются негрубо выраженные остаточные явления в виде повышенной истощаемости и возбудимости нервной системы, нарушения концентрации внимания, легких очаговых симптомов, гипертензионно-гидроцефального синдрома. При позднем диагнозе и неправильно проводимой терапии возможно затяжное течение.
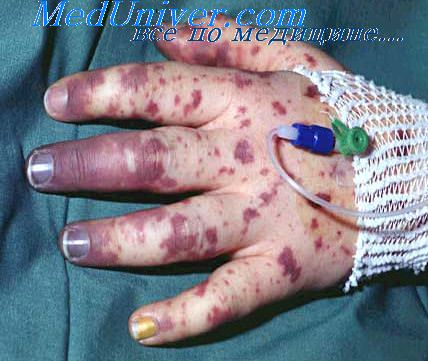
Оно может быть связано и с характером возбудителя. При менингитах, вызванных стафилококком, кишечной палочкой, длительное течение заболевания обусловлено склонностью к абсцедированию и наличием гнойного очага в организме. При затяжном течении в оболочках преобладает продуктивный процесс, который приводит в дальнейшем к нарушению секреции, реабсорбции и циркуляции ликвора и развитию гидроцефалии. Гидроцефалия наиболее часто наблюдается после менингитов у новорожденных и грудных детей.
Одним из осложнений менингита является эпендиматит. Он чаще всего возникает при поздно начатой терапии. У больного на фоне улучшения состояния появляются тонические судороги, повышается мышечный тонус в экстензорных группах мышц, развивается поза децеребрационной ригидности. Дети теряют сознание. Прогрессирует гидроцефалия. Течение эпендиматитов неблагоприятное.
К другим осложнениям гнойного менингита, наблюдаемым у детей раннего возраста, относят абсцесс мозга, тромбоз латерального синуса, субдуральный выпот, локальные некрозы тканей в местах сливной геморрагической сыпи, вторичные инфекции дыхательных и мочевыводящих путей, образование множественных пристеночных бактериальных тромбов (рассеянная внутрисосудистая коагуляция). У 20% детей, перенесших гнойный менингит, в дальнейшем имеются признаки очагового поражения нервной системы: эпилептиформные судороги, поражение III, VI, VII, VIII пар черепномозговых нервов, пирамидная недостаточность, вегетативно-обменные расстройства и др.
Лечение гнойных менингитов должно быть начато как можно раньше. От этого зависят исход заболевания и характер остаточных явлений. Антибактериальную терапию следует назначать до получения результатов исследования ликвора, при малейшем подозрении на менингит. Ургентную антибактериальную терапию (до выделения возбудителя) начинают с назначения пенициллина, так как 90% гнойных менингитов вызывается кокками, высокочувствительными к пенициллину. Пенициллин назначают в больших дозах — 200 000—500 000 ЕД на 1 кг массы тела в сутки, в тяжелых случаях — 1 000 000 ЕД на 1 кг массы тела. Инъекции детям первых месяцев жизни делают каждые 2—3 ч, после 1 года — каждые 4 ч.
После установления характера возбудителя назначают антибиотики, к которым он наиболее чувствителен. При менингококковом менингите продолжают лечение пенициллином либо назначают полусинтетические пенициллины. Из них наиболее эффективен ампициллин. Детям до 2 мес его назначают в дозе 100—150 мг на 1 кг массы в сутки внутримышечно или внутривенно, старше 2 мес — 150—200 мг на 1 кг в сутки. Инъекции Делают с интервалом в 6 ч. Оксациллин и метициллин назначают из расчета 200—300 мг/кг в сутки внутримышечно каждые 4 ч. Полусинтетические пенициллины назначают больным с повышенной чувствительностью к пенициллину. Они эффективны также при стафилококковом менингите, особенно метициллин.
При стафилококковом менингите рекомендуется определить чувствительность возбудителя к антибиотикам. До получения этих данных целесообразно комбинировать 2 или 3 антибиотика (пенициллин — левомицетин, пенициллин — полусинтетические пенициллины). Если менингит вызван пневмококком, то назначают большие дозы пенициллина — до 1 000 000 ЕД/кг в сутки. Можно применить также сигмамицин — 50 000—100 000 ЕД/кг в сутки внутривенно через 12 ч или внутримышечно через 6 ч. Эффективно также применение гентамицина — 6—8 мг/кг в сутки внутримышечно через 8 ч.
При менингите, вызванном кишечной палочкой, назначают гентамицин или ампициллин в вышеуказанных дозах. Для профилактики кандидамикоза рекомендуется нистатин по 100 000 ЕД 3—4 раза в день.
Длительность лечения антибиотиками новорожденных и грудных детей составляет минимум 3 нед, более старших детей следует лечить до тех пор, пока не нормализовалась температура, и еще 5 дней. Контролем за лечением могут служить показатели спинномозговой жидкости: отсутствие возбудителя, цитоз — менее 30 клеток, нормализация концентрации глюкозы и уровня белка. Контрольную пункцию делают через 3—4 дня от начала лечения. Если тенденция к санации ликвора отсутствует, антибиотик следует заменить.
Курс лечения при менингококковом менингите в среднем составляет 6—8 дней, при менингитах другой этиологии — от 8 до 12 дней. Дозу антибиотиков в процессе лечения недопустимо снижать, так как по мере лечения проходимость гематоэнцефалического барьера для антибиотиков уменьшается.
В редких случаях, когда указанное выше лечение не дает желаемого эффекта, можно прибегнуть к введению антибиотиков под оболочки мозга или в желудочки. Чаще всего к этой мере приходится прибегать при менингите у новорожденных, вызванном грамотрицательными микроорганизмами.
Наряду с антибиотиками необходимо проводить симптоматическую и десенсибилизующую терапию, а также мероприятия, направленные на стабилизацию кровообращения и нормализацию электролитного баланса, борьбу с отеком мозга, лечение дыхательных нарушений, нормализацию кислотно-щелочного равновесия. При наличии судорог назначают противосудорожную терапию, при гипертермии — различные виды охлаждения (обтирание спиртом, клизма из холодной воды, литические смеси), жаропонижающие средства. При молниеносной форме менингита с развитием шокового состояния показано применение кортикостероидов: гидрокортизон (5—30 мг/кг), преднизолон (1—5 мг/кг) в зависимости от степени коллапса.
Большое значение при лечении менингитов имеют полноценное питание, введение витаминов, тщательное проветривание помещения и уход за больным ребенком.
Инфекционные осложнения (абсцесс мозга, субдуральный выпот) требуют специфической антибактериальной терапии и хирургического лечения. При рассеянной внутрисосудистой коагуляции проводят коррекцию коагулограммы путем возмещения расхода факторов свертываемости.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эшерихиозный менингит - это вторичный гнойный менингит, развивается преимущественно у ново¬рожденных или детей первых месяцев жизни как осложнение генерализованной (септической) формы эшерихиоза. Характеризуется тяжелым течением, выраженной интоксикацией, общемозговой симптоматикой, менингеальным синдромом и высокой летальностью.
Что провоцирует / Причины Эшерихиозного менингита:
Возбудители заболевания - E. сoli, представляющие собой прямые палочковидные грамотрицательные бактерии размером 1,1–1,5 на 2,0–6,0 мкм, у большинства штаммов имеется капсула. Среди эшерихий есть подвижные и неподвижные штаммы, склонные к полиморфизму. Благодаря наличию ворсинок, содержащих фибрин и пили, эшерихии обладают способностью к адгезии и последующей колонизации. Растут на обычных питательных средах, являются факультативными анаэробами. Дифференцирование между патогенными и непатогенными штаммами эшерихий, имеющими сложную антигенную структуру, основано на различиях в структуре поверхностных антигенов: липополисахаридных (О), жгутиковых (Н) и капсульных (К). В настоящее время известно более 160 серотипов. Неоднородность эшерихий, разнообразие клинической симптоматики привели к делению патогенных эшерихий на 5 групп: энтеропатогенные (ЭПКП), энтеротоксигенные (ЭТКП), энтероинвазивные (ЭИКП), энтерогеморрагические (ЭГКП), энтероадгезивные (ЭАКП), из которых менингиты вызывают эшерихии первой группы - ЭПКП.
Механизм заражения эшерихиозом - фекально-оральный. Инфекция передается пищевым путем, а в закрытых коллективах большое значение может иметь контактный путь передачи. У новорожденных детей возможен эндогенный путь заражения с последующей гематогенной диссеминацией. Эшерихиозный менингит чаще вызывают серотипы патогенной кишечной палочки: 01, 06, 07, 016, 018, 083, К1. Предрасполагающими факторами являются: родовая черепно-мозговая травма, недоношенность, предшествующие инфекционные или соматические заболевания, пре- или интранатальная инфекция у матери. Основную группу риска по заболеванию эшерихиозным менингитом составляют новорожденные дети, чаще мальчики, с пониженной массой тела (ниже 2500 г). Однако не всегда удается установить путь инфицирования при развитии менингита. Чаще менингит развивается на фоне кишечной инфекции, но возможен и пупочный путь инфицирования с гематогенным распространением инфекции. В любом случае эшерихиозные менингиты являются осложнениями бактериемии и развиваются у 10–40 % новорожденных, больных эшерихиозом.
Патогенез (что происходит?) во время Эшерихиозного менингита:
Инфекция попадает в организм через рот. ЭПКП почти без потерь достигают тонкой кишки, где на поверхности энтероцитов происходит их колонизация и размножение. Наиболее цитотоксичные из них способны транспортироваться фагосомноподобными вакуолями через эпителиальную клетку в подлежащую ткань и далее в кровь, приводя к транзиторной бактериемии и сепсису (В.И. Покровский, 1989). Этому процессу способствует, помимо цитотоксичности эшерихий, анатомо-физиологическое несовершенство желудочно-кишечного тракта, повышенная проницаемость клеточных и сосудистых мембран и ГЭБ. Образующиеся при гибели эшерихий эндотоксины, продукты их метаболизма, биологически активные вещества усугубляют этот процесс и делают возможным проникновение ЭПКП через ГЭБ с поражением мозговых оболочек и вещества мозга.
Симптомы Эшерихиозного менингита:
Течение эшерихиозного менингита тяжелое, с высокой летальностью: у новорожденных, родившихся от физиологических родов, она достигает 12 %, у относящихся к группе риска - до 35 %. У 20–50 % больных, выживших после эшерихиозного менингита, сохранялись стойкие неврологические расстройства.
Диагностика Эшерихиозного менингита:
Основные диагностические критерии эшерихиозного менингита
1. Эпиданамнез: менингит развивается на фоне эшерихиозной инфекции, преимущественно болеют новорожденные и дети первых месяцев жизни с неблагоприятным преморбидным фоном, наличием пре- или интранатальной инфекции у матери.
2. Начало менингита острое, с развитием выраженного инфекционно-токсического синдрома и последующим присоединением менингеального синдрома.
3. Течение менингита может сопровождаться ликворной гипотензией.
4. Характерно наличие других гнойных очагов инфекции - отита, пневмонии, энтерита, пиелонефрита и др.
Бактериологическое выделение различных серотипов энтеропатогенной кишечной палочки из цереброспинальной жидкости изолированно или в ассоциации с другими возбудителями подтверждает этиологический диагноз.
Лабораторная диагностика
Общий анализ крови. В периферической крови обнаруживают лейкоцитоз, нейтрофилез со сдвигом влево, повышенную СОЭ.
Исследование ликвора. В цереброспинальной жидкости выявляются умеренный плеоцитоз нейтрофильного характера, высокое содержание белка, снижение концентрации глюкозы.
Бактериологическое исследование. Отличительной особенностью выделения возбудителя является то, что бактериологический анализ основан на определении антигенных свойств, а не на изучении биохимических признаков. Бактериологическому исследованию подвергают кровь, ликвор, кал, пупочное отделяемое. Посев производят на селективно-дифференцирующие среды (Плоскирева, Левина, Эндо, агар Аселя - Либермана).
При бактериологическом исследовании цереброспинальной жидкости выделяют патогенную кишечную палочку, устойчивую к большинству антибиотиков. Кроме того, в цереброспинальной жидкости часто обнаруживаются ассоциации кишечной палочки с другими возбудителями: стафилококком, микоплазмой, различными серотипами вируса гриппа.
Лечение Эшерихиозного менингита:
При подозрении на менингит необходима срочная госпитализация ребенка в специализированный стационар. При нарушениях сознания и дыхания транспортировку больного осуществляет реанимационная бригада. В стационаре проводят комплексное лечение, включающее охранительный режим, рациональное питание, этиотропную, патогенетическую и симптоматическую терапию. В остром периоде болезни необходимо соблюдение постельного режима. После проведения люмбальной пункции в течение 3 дней показан строгий постельный режим с укладкой на щите для профилактики постпункциональных осложнений.
Диета полноценная, высококалорийная, механически и химически щадящая. Детям первого года жизни проводят кормление сцеженным грудным молоком или адаптированными смесями с сохранением физиологического режима питания.
Выбор антибактериальных средств определяется этиологией менингита и проходимостью препарата через гемато-энцефалический барьер. Для стартовой антибактериальной терапии выбирают: левомицетина сукцинит в дозе 80 - 100 мг/кг/сутки внутримышечно или внутривенно с интервалом в 6 часов; бензилпенициллина натриевую соль в дозе 300 тыс. ЕД/кг/сутки внутримышечно или внутривенно с интервалом 4 ч. После бактериологического выделения, био- и серотипирования возбудителя проводят коррекцию антибактериальной терапии в соответствии с чувствительностью выделенного штамма. Препаратами резерва являются цефалоспорины III - IV поколений. Длительность антибактериальной терапии составляет не менее 10 - 14 дней. Показаниями к отмене антибиотиков являются: исчезновение симптомов интоксикации, стойкая нормализация температуры тела, восстановление формулы крови, санация ликвора (количество клеток не более 30 в 1 мкл, 70 % из них - лимфоциты).
С целью профилактики кандидоза при массивной и длительной антибактериальной терапии показано назначение нистатина, дифлюкана, амфитерицина Б (фунгизона).
Противовирусная терапия включает: препараты, нарушающие сборку нуклеиновых кислот вирусов; рекомбинантные интерфероны; индукторы эндогенного интерферона и иммуномодуляторы.
С иммуностимулирующей и заместительной целью применяют иммуноглобулины для внутривенного введения (эндобулин, сандоглобулин, пентаглобин) или специфические иммуноглобулины (против вируса клещевого энцефалита, противостафилококковый и др.).
Патогенетическая терапия направлена на борьбу с интоксикацией, на нормализацию внутричерепного давления и церебральной гемодинамики. При проведении дезинтоксикации необходимо обеспечить введение жидкости с учетом физиологической потребности и электролитного баланса. Введение жидкости осуществляется путем оральной регидратации (чай, 5 % раствор глюкозы, морс) или внутривенной инфузии. Для парентерального введения используют глюкозо-солевые (10 % глюкоза, 0,9 % NaCl, Рингера) и коллоидные (реополиглюкин, реомакродекс, гемодез) растворы в соотношении 3:1.
Одновременно назначают дегидратационную терапию (объем определяется степенью внутричерепного давления). В качестве стартового препарата в 1 - 2 сутки заболевания используют лазикс в дозе 1 - 2 мг/кг/сутки. Мочегонный эффект препарата начинается через 3 - 5 мин, достигает максимума через 30 мин и длится 1,5 - 3 часа.
Для улучшения кровоснабжения мозга и профилактики ишемии мозговой ткани используют сосудистые средства - трентал, кавинтон. Уменьшение энергодефицита нейронов и восстановление межнейрональных связей достигается применением препаратов ноотропного ряда (пирацетама, пантогама, перидитола) и вазоактивных нейрометаболитов (актовегина, инстенона). Длительность курса - до 6 мес. В тяжелых случаях ослабленным детям вводят лейковзвесь, свежезамороженную плазму; проводят сеансы УФО крови.
Основой комплексной интенсивной терапии отека-набухания головного мозга является адекватная респираторная поддержка (увлажненный кислород, эндотрахеальная интубация, ИВЛ), направленная на коррекцию кислотно-основного состояния и снижение выхода плазмы в периваскулярное пространство.
Широкое распространение получили осмодиуретики, действие которых основано на создании осмотического градиента между плазмой и мозговой тканью. С этой целью используют 15 % раствор манитола внутривенно (из расчета 0,5 - 1,0 г сухого вещества на 1 кг массы тела). Мочегонный эффект начинается через несколько минут и достигает максимума через 2 - 3 часа. Вследствие повреждения гематоэнцефалического барьера может возникнуть синдром "отдачи" - перемещение осмотически активного вещества из сосудистого русла в ткань мозга и усиление отёка. Для предупреждения данного состояния через 2 часа после начала введения манитола вводят лазикс.
К каким докторам следует обращаться если у Вас Эшерихиозный менингит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эшерихиозного менингита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Менингит у детей – инфекционно-воспалительный процесс, затрагивающий мозговые оболочки. Течение менингита у детей сопровождается общеинфекционным (гипертермией), общемозговым (головной болью, рвотой, судорогами, нарушением сознания) и менингеальным синдромом (ригидностью затылочных мышц, общей гиперестезией, менингеальной позой, положительными симптомами Кернига, Лессажа, Брудзинского, выбуханием большого родничка). Диагностика менингита у детей требует проведения люмбальной пункции, исследования ликвора и крови. Основными принципами лечения менингита у детей являются: госпитализация ребенка, постельный режим, проведение антибактериальной/противовирусной, дезинтоксикационной, дегидратационной терапии.
Общие сведения
Менингит у детей – нейроинфекция, вызывающая преимущественное поражение мягкой мозговой оболочки головного и спинного мозга; протекающая с развитием общеинфекционных, общемозговых, менингеальных симптомов и воспалительных изменений в цереброспинальной жидкости. В структуре педиатрии и детской инфекционной патологии менингитам уделяется повышенное внимание, что объясняется частым органическим поражением ЦНС, высокой летальностью от данной патологии, тяжелыми медико-социальными последствиями. Уровень заболеваемости менингитом среди детей до 14 лет составляет 10 случаев на 100 тысяч населения; при этом около 80% заболевших составляют дети до 5 лет. Риск летальности при менингите зависит от возраста детей: чем младше ребенок, тем выше вероятность трагического исхода.

Причины менингита у детей
Менингиты у детей могут вызываться самыми различными возбудителями: бактериями, вирусами, грибами, простейшими. Наиболее многочисленная группа возбудителей менингита у детей представлена бактериями: менингококком, пневмококком, гемофильной палочкой серогруппы b, стафилококком, энтеробактериями, микобактериями туберкулеза. Вирусные менингиты у детей чаще всего ассоциированы с вирусами ECHO, Коксаки, эпидемического паротита, ветряной оспы, кори, краснухи, полиомиелита, клещевого энцефалита, Эбштейна-Барр, герпеса, энтеровирусами, аденовирусами и др. Менингиты у детей, вызываемые грибами, риккетсиями, спирохетами, токсоплазмой, малярийным плазмодием, гельминтами и другими патогенами, относятся к числу редко встречаемых форм.
Потенциальным источником инфекции служит больной человек или бактерионоситель; инфицирование может происходить воздушно-капельным, контактно-бытовым, алиментарным, водным, трансмиссивным, вертикальным, гематогенным, лимфогенным, периневральным путями.
Развитию менингита у новорожденных детей способствует неблагоприятное течение беременности и родов, гипоксия плода, недоношенность, внутриутробные инфекции. У детей раннего возраста факторами риска развития менингита служат гнойные заболевания различной локализации (отиты, мастоидиты, синуситы, фарингиты, тонзиллиты, гастроэнтероколиты, фурункулы лица и шеи, остеомиелит, эндокардит), ОРВИ, инфекционные заболевания детского возраста, кишечные инфекции, черепно-мозговые травмы. Предрасположенность к менингиту детей первых лет жизни объясняется незрелостью иммунной системы и повышенной проницаемостью гематоэнцефалического барьера. Фоном для развития патологического процесса в оболочках мозга могут служить гипотрофия, дефекты ухода за ребенком, переохлаждение, смена климатических условий, стресс, чрезмерные физические нагрузки.
Для вспышек менингита у детей характерна сезонность (пик заболеваемости приходится на зимне-весенний период) и цикличность (подъем заболеваемости отмечается каждые 10-15 лет).
Патогенез менингита у детей
При первичных менингитах у детей входными воротами для инфекции чаще всего служат слизистые оболочки респираторного или желудочно-кишечного тракта. Проникновение возбудителя в полость черепа и мозговые оболочки происходит гематогенным, сегментарно-васкулярным или контактным путями. Выраженная токсемия и нарастание уровня биологически активных веществ создают условия для повышения проницаемости сосудистых мембран, гематоэнцефалического барьера, проникновения микроорганизмов и их токсинов в ЦНС с развитием серозного, серозно-гнойного или гнойного воспаления мозговых оболочек.
Скопление воспалительного экссудата вызывает раздражение сосудистых сплетений желудочков головного мозга, что сопровождается увеличением продукции цереброспинальной жидкости и увеличением внутричерепного давления. Именно с развитием гипертензионно-гидроцефального синдрома связаны основные клинические проявления менингита у детей. Следствием расширения ликворных пространств и сдавления тканей мозга служит ухудшение перфузии, развитие гипоксии, выход жидкости из сосудистого русла и возникновение отека головного мозга.
При правильном лечении менингита у детей в фазу обратного развития происходит резорбция воспалительного экссудата, нормализация ликворопродукции и внутричерепного давления. В случае нерационального лечения менингита у детей может произойти организация гнойного экссудата и формирование фиброза, следствием чего будет являться нарушение ликвородинамики с развитием гидроцефалии.
Классификация
Первичные менингиты у детей возникают без предшествующего локального воспалительного процесса или инфекции; вторичные менингиты у детей развиваются на фоне основного заболевания и выступают его осложнением.
С учетом глубины поражения в структуре менингитов у детей различают: панменингит – воспаление всех мозговых оболочек; пахименингит – преимущественное воспаление твердой мозговой оболочки; лептоменингит – сочетанное воспаление паутинной и мягкой мозговых оболочек. Отдельно выделяют арахноидит - изолированное поражение паутинной оболочки, имеющее свои клинические особенности.
По выраженности интоксикационного и общемозгового синдрома, а также воспалительных изменений в спинно-мозговой жидкости, различают легкую, среднюю и тяжелую форму менингита у детей. Течение нейроинфекции может быть молниеносным, острым, подострым и хроническим.
В этиологическом отношении, в соответствии с принадлежностью возбудителей, менингиты у детей делятся на вирусные, бактериальные, грибковые, риккетсиозные, спирохетозные, гельминтные, протозойные и смешанные. В зависимости от характера ликвора, менингиты у детей могут быть серозными, геморрагическими и гнойными. В структуре патологии в педиатрии преобладают серозные вирусные и бактериальные (менингококковый, гемофильный, пневмококковый) менингиты у детей.
Симптомы менингита у детей
Независимо от этиологической принадлежности, течение менингита у детей сопровождается общеинфекционными, общемозговыми, менингеальными симптомами, а также типичными воспалительными изменениями ликвора.
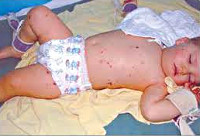
Общеинфекционная симптоматика при менингите у детей характеризуется резким повышением температуры, ознобами, тахипноэ и тахикардией, отказом ребенка от еды и питья. Может отмечаться бледность или гиперемия кожных покровов, геморрагическая сыпь на коже, связанная с бактериальной эмболией или токсическим парезом мелких сосудов. Отдельные неспецифические симптомы встречаются при определенных формах менингита у детей: острая надпочечниковая недостаточность - при менингококковой, дыхательная недостаточность - при пневмококковой, тяжелая диарея - при энтеровирусной инфекции.
Для общемозгового синдрома, сопровождающего течение менингита у детей, типичны интенсивные головные боли, связанные как с токсическим, так и механическим раздражением мозговых оболочек. Головная боль может быть диффузной, распирающей или локализованной в лобно-височной или затылочной области. Вследствие рефлекторного или прямого раздражения рецепторов рвотного центра в продолговатом мозге возникает повторная, не связанная с приемом пищи и не приносящая облегчения рвота. Нарушение сознания при менингите у детей может выражаться в сомнолентности, психомоторном возбуждении, развитии сопорозного состояния или комы. Нередко при менингите у детей возникают судороги, выраженность которых может варьировать от подергиваний отдельных мышц до генерализованного эпиприступа. Возможно развитие очаговой симптоматики в виде глазодвигательных расстройств, гемипареза, гиперкинезов.
К течению гнойного менингита у детей могут присоединяться другие инфекционно-септические осложнения - пневмония, артриты, эндокардит, перикардит, эпиглоттит, остеомиелит, сепсис. Поздними осложнениями со стороны нервной системы могут стать нарушения интеллекта, гипертензионно-гидроцефальный синдром, эпилепсия, параличи и парезы, гипоталамический синдром, поражение черепных нервов (косоглазие, птоз верхнего века, тугоухость, асимметрия лица и др.).
Диагностика менингита у детей
В процессе распознавания менингита у детей для педиатра и детского инфекциониста важен учет эпиданамнеза, клинических данных, менингеальных симптомов. Для правильной оценки объективного статуса ребенка необходимы консультации детского невролога, детского офтальмолога с осмотром глазного дна (офтальмоскопией); при необходимости – детского отоларинголога и нейрохирурга.
Подозрение на менингит у детей является показанием к проведению люмбальной пункции и получению ликвора для биохимического, бактериологического/вирусологического и цитологического исследования. Результаты исследования цереброспинальной жидкости позволяют дифференцировать менингизм и менингит, определить этиологию серозного или гнойного менингита у детей.
С помощью серологических методов (РНГА, РИФ, РСК, ИФА) выявляется наличие и нарастание специфических антител в сыворотке крови. Перспективно ПЦР-исследование спинномозговой жидкости и крови на наличие ДНК возбудителя. В рамках диагностического поиска проводятся бактериологические посевы крови и отделяемого носоглотки на селективные питательные среды.
По назначению консультантов может рекомендоваться расширенное обследование с выполнением нейросонографии через родничок, рентгенографии черепа, ЭЭГ, МРТ головного мозга ребенку.
Дифференциальную диагностику менингита у детей необходимо проводить с субарахноидальным кровоизлиянием, артериовенозными мальформациями головного мозга, ЧМТ, опухолями головного мозга, синдромом Рея, нейролейкозом, диабетической комой и др.
Лечение менингита у детей
Подозрение на менингит является абсолютным показанием к госпитализации детей в инфекционный стационар. В остром периоде детям показан постельный режим; максимальный покой; полноценная, механически и химически щадящая диета; контроль показателей гемо- и ликвородинамики, физиологических отправлений.
Этиотропная терапия менингита у детей предполагает внутримышечное или внутривенное назначение антибактериальных препаратов: пенициллинов, цефалоспоринов, аминогликозидов, карбапенемов. При тяжелом течении менингита у детей антибиотики могут вводится эндолюмбально. До установления этиологии антибиотик назначается эмпирически; после получения результатов лабораторной диагностики проводится коррекция терапии. Длительность антибиотикотерапии при менингите у детей составляет не менее 10-14 дней.
После установления этиологии менингита у детей может осуществляться введение противоменингококкового гамма-глобулина или плазмы, антистафилококковой плазмы или гамма-глобулина и др. При вирусных менингитах у детей проводится противовирусная терапия ацикловиром, рекомбинантными интерферонами, индукторами эндогенного интерферона, иммуномодуляторами.
Патогенетическая подход к лечению менингита у детей включает дезинтоксикационную (введение глюкозо-солевых и коллоидных растворов, альбумина, плазмы), дегидратационную (фуросемид, маннитол), противосудорожную терапию (ГОМК, тиопентал натрия, фенобарбитал). С целью профилактики мозговой ишемии используются ноотропные препараты и нейрометаболиты.
При тяжелом течении менингита у детей показана респираторная поддержка (кислородотерапия, ИВЛ), УФО крови.
Прогноз и профилактика менингита у детей
Прогноз менингита у детей определяется его этиологией, преморбидным фоном, тяжестью течения заболевания, своевременностью и адекватностью терапии. В настоящее время в большинстве случаев удается достичь выздоровления детей; летальные исходы регистрируются в 1-5% случаев. В резидуальном периоде менингита у детей чаще всего отмечаются астенический и гипертензивный синдромы.
Дети, переболевшие менингитом, подлежат наблюдению педиатра, инфекциониста и невролога с проведением инструментальных исследований (ЭЭГ, ЭхоЭГ, ультрасонографии).
В числе мер, направленных на снижение заболеваемости менингитом, главная роль принадлежит вакцинопрофилактике. При выявлении ребенка, больного менингитом в детском учреждении, осуществляются карантинные мероприятия, проводится бакобследование контактных лиц, введение им специфического гамма-глобулина или вакцины. Неспецифическая профилактика менингита у детей заключается в своевременном и полном лечении инфекций, закаливании детей, приучению их к соблюдению норм личной гигиены и питьевого режима (мытью рук, употреблению кипяченой воды и т. д.).
Читайте также:

