Кишечная палочка в греции
Обновлено: 18.04.2024


Согласно результатам исследования, четыре производителя добавляют в икру незаявленные красители. В Роскачестве отмечают, что красители должны быть отмечены в маркировке продукта с предупреждением, что подобные химикаты могут снижать внимание детей. В семи образцах содержание сока лопнувших икринок превышает допустимые 1%.
Разворот на 180 градусов: чем и с кем Россия будет торговать теперь
Эти семь привычек руководителю надо взять под контроль

Повышенные цены и переориентация экспорта. Что ждет российский нефтегаз

Как выявить спад в экономике по длине юбок и спросу на трусы и помаду
Вы хотите признать санкции форс-мажором. Как действовать

Как изменится потребитель и маркетинг в России в 2022 году
Как разработка хирургических инструментов сделала иммигранта миллиардером

Meta* в опале: что это значит для бизнеса и поможет ли VPN
Предыдущее исследование Роскачество провело в 2018 году: нарушения выявили в 31% образцов. Микробиологические показатели оказались неудовлетворительными в 10 из 29. Уротопин нашли в икре одной марки. Допустимая доля лопнувших икринок была превышена в 14 образцах. Красители и посторонние примеси не были обнаружены.
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С.,
врач – клинический фармаколог
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Микробиологические аспекты
E.coli относится к типичным представителям семейства Enterobacteriaceae, являясь грамотрицательной бактерией, факультативным анаэробом в составе нормальной кишечной микрофлоры человека. Но тут же становится патогеном, выбравшись из среды нормального обитания, хотя отдельные штаммы являются патогенными и для желудочно-кишечного тракта. То есть кишечная палочка относится к кишечным комменсалам, кишечным патогенам и внекишечным патогенам, каждый из которых мы кратко разберем.
К штаммам E.coli, действующим как кишечные патогены и встречающимся чаще других, относятся:
- Штамм серотипа O157:H7 (STEC O157) или так называемый энтерогеморрагический штамм E.coli, который является причиной 90% случаев геморрагических колитов и 10% случаев гемолитико-уремического синдрома. Встречается достаточно часто, а если вы работаете в стационарах плановой помощи, то это один из обязательных анализов для принятия решения о госпитализации, так что так или иначе он на слуху. Проблема инфицирования этим возбудителем связана с употреблением плохо термически обработанной пищи и передачи штамма контактным путем от человека к человеку, проще говоря, через руки.
- Второй крайне опасный высоко-патогенный штамм кишечной палочки – O104:H4, вызвавший в Германии 2011 году эпидемию с высоким уровнем смертности среди пациентов с пищевыми токсико-инфекциями вследствие развития гемолитико-уремического синдрома. Если помните, это была очень громкая история с перекрытиями границ для испанских огурцов, потом вообще для всей плодоовощной продукции из Европы в Россию, пока искали хотя бы источник, не говоря уж о виновнике тех событий. Окончательно виновными тогда были обозначены листья салата, в поливе которых использовалась вода с признаками фекального заражения, а затем речь пошла уже о пророщенных семенах, которые так же полили фекально-зараженной водичкой. Так вышли на конкретный штамм E.coli – O104:H4, который, подвергшись санации антибиотиком, выплескивает эндотоксин, вызывающий гемолиз и острую почечную недостаточность. В итоге – массовая летальность пациентов, получавших антибиотики.
Затем тот же штамм обнаружился при вспышке ПТИ в Финляндии, но к тому времени пациентов с диареями до появления микробиологических результатов перестали лечить бактерицидными антибиотиками и ситуация была купирована в зародыше.
И третий громкий (для нашей страны) случай – это массовое заболевание питерских школьников в Грузии, где так же был выявлен этот штамм (пресс-релиз Роспотребнадзора по данному случаю лежит здесь).
Когда кишечная палочка выступает внекишечным патогенном? Почти всегда, когда обнаруживается вне места своего нормального обитания.
- Заболевания мочевыводящий путей. Здесь E.coli является абсолютным лидером и играет ведущую роль в развитии:
- Острых циститов
- Пиелонефритов
- Абсцессов почек и
- Простатитов
Этот факт объясняется близким анатомическим расположением двух систем и огрехами в личной гигиене, что позволяет на этапе эмпирической терапии вышеперечисленных заболеваний сразу же назначать препараты, активные в отношении кишечной палочки.
- Заболевания желудочно-кишечного тракта:
- Диарея путешественников
- Интраабдоминальные абсцессы и перитониты, чаще всего носящие вторичный характер (прободение кишки в результате первичного заболевания, либо при дефектах оперативного вмешательства)
- Инфекции центральной нервной системы у очень ослабленных пациентов, результатом чего будет развитие менингитов. Встречается в основном у лиц старческого возраста и новорожденных. Кроме того, в случае внутрибольничного заражения менингит может развиться в результате плохой обработки рук медицинского персонала перед оперативным вмешательством или перевязками.
- Инфекции кровотока, а именно сепсис, как продолжение развития заболеваний мочевыводящих путей, ЖКТ и билиарного тракта вследствие метастазирования очага инфекции. Лечению поддается крайне тяжело, особенно если задействованы внутрибольничные штаммы, летальность чрезвычайно высокая.
- Инфекции кожи и мягких тканейкак следствие раневых инфекций после вмешательств на органах брюшной полости.
- Внутрибольничные пневмонии, вызванные устойчивыми штаммами кишечной палочки, целиком связаны с дефектами ухода за пациентом и фактором чистоты, точнее ее отсутствия, рук медицинского персонала или ухаживающих родственников. Факт внутрибольничного заражения доказывается элементарно, что будет наглядно продемонстрировано в следующем разделе.
- Послеродовые (и не только) эндометриты. Вынуждены упомянуть и эту патологию, так как инфицирование кишечной палочкой встречается все чаще и чаще, а большой настороженности нет. Как результат, можно очень сильно промахнуться с антибактериальной терапией и, как следствие, прийти к экстирпации органа в виду неэффективности антибиотикотерапии. Натолкнуть на мысль может более позднее, чем обычно, поступление и более агрессивное, чем обычно течение. Дополнительный осмотр прианальной области так же может натолкнуть на вероятность развития именно такого инфицирования.
(часть вторая) Практические вопросы диагностики и лечения.
Когда мы можем заподозрить, что перед нами пациент с инфекцией, вызванной кишечной палочкой?
- Пациенты с диареей, приехавшие из отпуска и все-таки смогшие прийти на прием (диарея путешественников или энтеротоксигенные штаммы E.coli).
- Пациенты со всеми заболеваниями мочевыделительной системы, в том числе беременные, но строго с наличием симптоматики (не надо лечить бессимптомную бактериурию, иначе вырастите резистентные штаммы и создадите проблему и себе, и женщине, и роддому в последующем).
- В стационарах – нозокомиальные пневмонии, послеоперационные менингиты, перитониты, сепсисы и т. д., носящие вторичный характер.
Подтвердить или полностью исключить кишечную палочку из возбудителей может только микробиологическое исследование. Конечно, в современных условиях микробиология уже становится практически эксклюзивом, но мы пришли учиться, а учится надо на правильных примерах, поэтому далее будет рассмотрен ряд антибиотикограмм, выполненных автоматизированными системами тестирования. Вдруг вам повезет, и в вашем лечебном учреждении все уже есть или в ближайшее время будет, а вы уже умеете с этим всем работать?
Если вы читаете данный цикл по порядку, то в базовом разделе по микробиологии был выложен ряд антибиотикограмм некоего микроорганизма в контексте нарастания антибиотикорезистентности, и это была наша сегодняшняя героиня – кишечная палочка.
- Начнем с дикого и крайне симпатичного штамма E.coli, который живет в кишечнике и обеспечивает синтез витамина К. С ним сталкиваются доктора амбулаторной службы у пациентов с инфекциями мочевыводящих путей или в случае госпитализации у пациентов, которые не получали антибиотики около года. И именно такую чувствительность мы имеем в виду, когда назначаем эмпирическую антибиотикотерапию
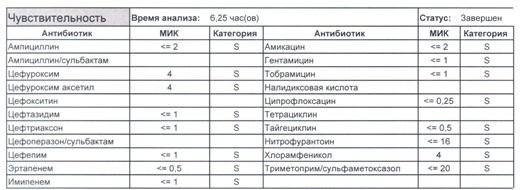
- Как видите, зверь чувствителен абсолютно ко всему, и это как раз тот случай, когда можно свободно пользоваться табличными материалами справочников или клинических рекомендаций, так как механизмы резистентности полностью отсутствуют.
- Если в ваши руки попал пациент, которого в течение последнего полугодия лечили антибиотиками пенициллинового ряда, то антибиотикограмма может выглядеть следующим образом.
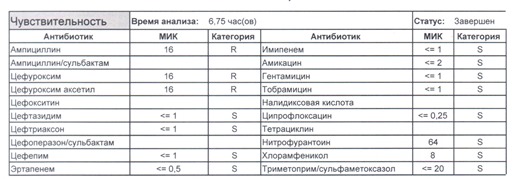
Если такая кишечная палочка окажется внекишечным патогенном, и перед вами будет беременная и ИМП (самый частый случай), то нам необходимо преодолеть резистентность к пенициллинам, то есть подавить деятельность пенициллиназ. Соответственно высокую эффективность продемонстрируют препараты с ингибиторами бета-лактамаз, чаще всего амоксициллина/клавуланат, как наиболее безопасный и эффективный. Единственное, пациентку необходимо предупредить, что в результате стимуляции рецепторов кишечника может развиться антибиотик-ассоциированная диарея.
- Отдельно хотелось бы обратить внимание на следующий штамм E.coli, как типичного обладателя бета-лактамаз расширенного спектра. И эти БЛРС чаще всего вырабатываются в результате неуемного использования цефалоспоринов третьего поколения и совершенно конкретного его представителя – цефтриаксона.
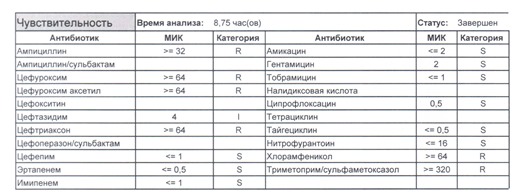
В каких ситуациях мы можем увидеть (или подумать) о таком звере:
- Пациент сам рассказывает, что получал цефтриаксон в промежутке полугодия
- Пациент был переведен из другого стационара (хотя там можно будет и следующую картинку обнаружить)
- Пациент ничего не получал, и вообще в больнице не лежал, но возбудитель попал с рук медицинского персонала, вызвав внутрибольничную инфекцию
- И самый простой случай – посев был взят в момент проведения терапии цефтриаксоном
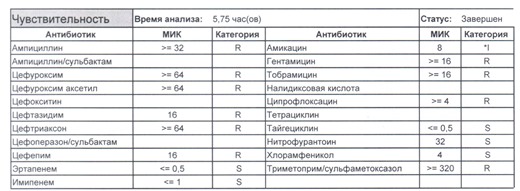
Подобный пациент не придет к вам своими ногами, его не увидит амбулаторная служба, это абсолютно стационарные больные, и если их привезут, то только из другого лечебного учреждения. Чаще всего это пациенты палат интенсивной терапии или реанимации, и такой возбудитель носит на 100% нозокомиальный характер.
Когда можем его обнаружить:
- вторичные перитониты,
- нозокомиальные пневмонии,
- пиелонефриты,
- послеоперационные менингиты,
- сепсис и т. п.
- Для эрадикации такого возбудителя нужен не просто отдельный обученный специалист и имеющая весь набор препаратов резерва аптека, но и напряженная работа эпидемиологической службы, так как подобный пациент должен быть изолирован в отдельную палату, а лучше изолятор (не подумайте, что бред – при правильной организации такие вещи вполне реальны) с проведением карантинных мероприятий, так как основная проблема появления подобного рода возбудителей в том, что они очень быстро разбегаются по всему корпусу (или стационару, если корпуса не изолированы) и обсеменяют все и вся, нанося вред другим ослабленным тяжелой болезнью пациентам и заселяя кишечники всего медицинского персонала.
- И еще одно крайне мерзкое свойство таких возбудителей – они умеют осуществлять горизонтальный перенос механизмов резистентности с другой флорой семейства Enterobacteriaceae, и даже если вы избавились от E.coli, неприятным сюрпризом может стать ее подруга клебсиелла, наносящая еще больший вред и по сути добивающая больного. Избавится полностью от этих возбудителей невозможно, для этого надо избавится от медицинского персонала как основных носителей, но контролировать можно – мероприятия подробно расписаны в действующих СанПиН 2.1.3.2630-10. Так что в случае выявления подобного возбудителя речь пойдет не только о лечении того пациента, у которого он обнаружен, но и проведения мероприятий по недопущению инфицирования всех остальных пациентов (а это, напомню, почти всегда ПИТ или ОРИТ), находящихся рядом.
- И в заключение необходимо упомянуть о панрезистентной E.coli, вооруженной полным спектром механизмов резистентности. В антибиотикограмме будут тотальные R, а МПК возбудителей пробьют все возможные потолки. К счастью для автора, она с таким зверем пока не сталкивалась, что связано с наличием работающей системы эпиднадзора, поэтому картинки не будет, хотя ее несложно представить. Такие пациенты, если кишечная палочка окажется патогеном, а не колонизатором (мало ли с чьих рук, например, в рану упала), к сожалению, почти не выживают, так как изначально являются крайне тяжелыми соматически, а кишечная палочка обычно подводит черту к их существования на бренной земле.
- Не допускать развития такой, не побоюсь этого слова, зверюги в ваших стационарах, а если появилась – гонять эпидемиологическую службу, чтобы избавляла руки и поверхности от такого рода заражения, что возможно только при условии наличия достаточного количества расходных материалов, перчаток и дезинфицирующих средств.
А теперь подведем небольшой итог нашего непростого разговора:
- Кишечная палочка – возбудитель очень серьезный и не следует его недооценивать. В ее типах также необходимо четко ориентироваться.
- В первую очередь о ней мы думаем при лечении инфекций мочевыводящих путей, особенно у беременных.
- Если перед нами пациент с признаками кишечной инфекции, то подход к терапии антибиотиками должен быть сугубо индивидуальным, и если состояние позволяет, то до получения микробиологии – вообще без антибиотиков. Если не позволяет – это должны быть бактериостатики.
- Мы никогда не лечим только анализ, и даже микробиологическое заключение, мы всегда лечим пациента со всем комплексом его симптомов и синдромов. Но микробиология помогает решить как дифференциально-диагностические задачи, что и позволяет отделить безусловный патоген от мирно живущего комменсала.
- Микробиологическая диагностика носит ключевое значение как для подтверждения самого возбудителя, так и для выбора необходимого антибиотика
- В случае выявления резистентных и панрезистентных возбудителей, помимо лечения самого пациента должна в полной мере задействоваться эпидемиологическая служба лечебного учреждения
Кишечная палочка — разновидность грамотрицательных палочковидных бактерий, которые присутствуют в нормальной микрофлоре ЖКТ человека. Тем не менее, некоторые её виды вызывают заболевания, преимущественно желудочно-кишечные. Отдельные штаммы способны поражать органы мочеполовой системы, вызывать пневмонию, перитонит, мастит и сепсис.

Общие сведения о Escherichia coli
Кишечная палочка — это нормальный обитатель кишечника человека и важная часть естественной кишечной микрофлоры. Она появляется у человека с первых дней после рождения.
Характерная особенность этой бактерии — устойчивость к действию внешних факторов. Она может в течение долгого времени сохраняться в воде и земле, размножается в продуктах питания (особенно в молоке), переносит высушивание. На палочку губительно воздействуют прямые солнечные лучи (воздействие — несколько минут), раствор карболовой кислоты (1%) и температура +60 градусов (воздействие в течение 15 минут).
Escherichia coli — условно-патогенный штамм. Основным резервуаром его обитания является кишечник.
В большинстве случаев эта палочка не наносит вреда организму, но, под действием определенных факторов, непатогенная микрофлора замещается патогенной.
Норма кишечной палочки в организме составляет 107–108 КОЕ/г на 1 г фекалий. Недостаток этой бактерии приводит к дисбиозу, который проявляется в метеоризме, нарушениях стула, болях в животе.
Иногда в организм проникают патогенные микроорганизмы — кишечные и внекишечные. Они могут вызывать расстройство желудка, инфекции мочевыводящих путей, менингит.

Как происходит заражение?
Патогенные штаммы Escherichia coli передаются преимущественно орально-фекальным путем, реже — контактно-бытовым.
- В первом случае палочка попадает в почву и воду вместе с каловыми массами. Здесь она сохраняется в течение долгого времени, так как устойчива ко внешним факторам. Инфицирование человека происходит при заглатывании зараженной воды (не только при питье, но и при купании в водоемах), контакте с загрязненной почвой или растениями.
- Контактно-бытовой путь заражения менее распространен. Чаще всего передача палочки таким способом происходит в коллективах (больницы, школы, детские сады). Это связано с недостаточной гигиеной.
Симптомы заражения
Патогенные кишечные палочки бывают разными. В зависимости от их типа проявляются характерные симптомы заражения.
- Энтеропатогенная кишечная палочка. Основное проявление заражения — диарея. В каловых массах не наблюдаются включения крови, но присутствует слизь. Иногда поднимается температура. Чаще всего такой тип палочки выявляют у детей.
- Энтеротоксигенная. Эта бактерия прикрепляется к стенкам кишечника и выделяет токсины. Помимо диареи, заражение проявляется в симптомах интоксикации (головная боль, тошнота, общая слабость, повышение температуры).
- Энтерогеморрагическая. Это наиболее опасный вид кишечной палочки: он вызывает геморрагический колит, который осложняется гемолитико-уремическим синдромом (сочетание анемии с почечной недостаточностью). К симптомам заражения относят схваткообразные боли в животе, диарею с кровью, рвоту, лихорадку.
Кишечная палочка поражает не только кишечник, но и мочеполовую систему как женщин, так и мужчин. У женщин эта бактерия провоцирует развитие пиелонефрита, цистита, кольпита, вульвовагинита. У мужчин патогенные кишечные палочки вызывают острый уретрит. Из уретры они могут проникать в предстательную железу и яички, вызывая простатит, орхит и эпидидимит.

Лечение
Для устранения симптомов кишечной палочки назначают такие группы препаратов:
- Антибактериальные средства. Это традиционные препараты при выявлении Escherichia coli в моче, кале, а также во влагалище у женщин. Конкретный вид антибиотика определяют в зависимости от степени тяжести поражения.
- Спазмолитики и обезболивающие. Они назначаются при выраженном болевом синдроме.
- Пробиотики. Препараты этой группы восстанавливают баланс нормальной микрофлоры кишечника.
При кишечных инфекциях также показано соблюдение диеты. Целью являются:
- щадящее воздействие на желудочно-кишечный тракт (как механическое, так и химическое);
- уменьшение воспалительного процесса;
- снижение выраженности брожения и гнилостных процессов в организме;
- восстановление работоспособности кишечника.
Основные правила лечебной диеты:
- легкоусвояемость блюд, отсутствие в рационе продуктов, раздражающих слизистую оболочку желудка и нагружающих поджелудочную железу;
- допустимые способы приготовления еды — варка (обычная и на пару);
- допустимая температура еды — от 33 до 36 градусов.
В рацион можно включать:
- некрепкий чай, свежевыжатые соки из фруктов и ягод, немного разбавленные водой;
- молочные и кисломолочные продукты с низким содержанием жира;
- нежирные супы;
- нежирные сорта мяса и рыбы (отваренные либо приготовленные на пару);
- тушеные и вареные овощи;
- крупяные гарниры на воде.
При выявлении кишечной палочки Escherichia coli нельзя употреблять:
- жирные сорта рыбы и мяса;
- колбасы, копчености;
- консервы;
- бобовые;
- грибы;
- соленья и маринады;
- свежие хлебобулочные изделия;
- кондитерские изделия, шоколад;
- газированные напитки и алкоголь.
Все перечисленные продукты раздражают слизистую оболочку желудка и тяжело перевариваются.
Лечение при симптомах заражения кишечной палочкой обязательно, так как при его отсутствии процесс осложняется обезвоживанием, интоксикацией, перитонитом, сепсисом. Эти состояния угрожают не только здоровью, но и жизни.

Профилактика
Для того, чтобы снизить риск заражения инфекцией, нужно соблюдать такие правила:
Диарею от эпизодического поноса отличает суточная частота опорожнения кишечника. При диарее жидкий стул, который возникает приступообразно, наблюдается чаще трех раз в день, объем фекалий более 200 мл. При этом содержание воды в каловых массах увеличивается с 50-80% до 95%.
Диарея — признак различных инфекционных патологий, заболеваний органов пищеварительной системы. Без правильного своевременного лечения на фоне патологии развивается обезвоживание и другие опасные осложнения.

Виды диареи
Острая форма — жидкий стул наблюдается до двух недель. Диарея возникает при отравлении, пищевой аллергии, непереносимости некоторых продуктов или лекарственных препаратов, при некоторых вирусных и бактериальных инфекций.
Хроническая диарея длится более месяца. Расстройство стула связано с антибактериальной терапией, длительным приемом слабительных средств, заболеваниями желудочно-кишечного тракта.
- секреторная — в сутки выделяется более 1 л водянистого стула;
- осмолярная — обильный стул, в каловых массах много частиц полупереваренной пищи;
- гипокинетическая — стул жидкий или кашицеобразный, но не обильный;
- экссудативная — жидкий необильный стул, в испражнениях присутствует кровь или слизь.
Для постановки первичного диагноза значение имеет цвет, запах, консистенция кала, наличие примесей. Водянистый стул с зеленоватым оттенком — признак кишечных инфекций. Светлый кал, похожий на глину, свидетельствует о поражении начальных отделов тонкого кишечника. Желтый понос возникает при усиленной перистальтике кишечника. Белый жидкий стул — симптом сдавливания желчных протоков камнями или новообразованиями.
Наличие крови — симптом внутренних кровотечений. Примеси слизи, частицы непереваренной пищи — аллергические реакции, нарушение процесса пищеварения.

Причины диареи
Жидкий стул — это только один из признаков патологических состояний. Чаще всего диарея сочетается с болью и спазмами в животе, повышенной температурой тела, тошнотой и рвотой, приступами головокружения, метеоризмом.
Основные причины диареи — пищевая аллергия, непереносимость лактозы, кишечные, вирусные и бактериальные инфекции, стрессы и эмоциональные срывы.
Продолжительный жидкий стул возникает и при следующих заболеваниях:
- муковисцидоз;
- панкреатит;
- гастрит с пониженной кислотностью;
- онкологические патологии;
- ишемия тонкой и толстой кишки;
- надпочечниковая недостаточность;
- дисбактериоз;
- сахарный диабет;
- гипертиреоз;
- гепатит, цирроз печени, механическая желтуха;
- воспаление аппендикса;
- нарушение процесса обмена в почках;
- гиповитаминоз;
- оперативные вмешательства на желудке или желчном пузыре.

Диарея у детей и беременных
Для грудничков, которые находятся на грудном вскармливании жидкий или пастообразный стул с кислым запахом — нормальное явление. Физиологическая норма опорожнения кишечника для новорожденных — 7-8 раз в сутки.
У детей диарея часто возникает при заражении паразитами, ротавирусной, энтеровирусной, норовирусной инфекции. Стул жидкий с примесями слизи, дефекация до 20 раз в сутки.
Длительная и частая диарея возникает у детей, которые страдают целиакией, дисахаридазной недостаточностью. Состояние ухудшается после приема провоцирующих продуктов. Кал жидкий или в виде кашицы, зловонный, с кусочками непереваренной пищи.
У детей признаки острого аппендицита схожи с пищевой токсикоинфекцией. Наблюдается многократный жидкий стул без примесей, ребенок отказывается от еды, рвота чаще всего однократная. Беспокоит сильная боль в животе, повышается температура, язык покрыт белым налетом..
Кратковременный жидкий стул у ребенка может быть вызван погрешностями в питании — употребление в большом количестве сладостей, вредной пищи. У грудничков расстройство стула возникает при введении прикорма, переходе на другую смесь.
Диарея при беременности может быть вызвана изменением рациона и пищевых привычек, приемом витаминов для беременных. Основная причина — изменение гормонального фона, что приводит к ускорению перистальтики. Жидкий стул преимущественно наблюдается в первые недели гестации и в третьем триместре.

При каких симптомах необходимо срочно обратиться к врачу
Продолжительный жидкий стул — весомый повод для консультации с врачом. Самолечение часто приводит к развитию опасных осложнений, заболевания переходят в хроническую форму.
Обязательно нужно обратиться к терапевту или гастроэнтерологу, если диарея длится более двух дней, самочувствие не улучшается.
Одно из осложнений диареи — обезвоживание. Это опасное состояние, особенно для детей.
- сильная усталость;
- сухие слизистые оболочки;
- учащенный пульс;
- головная боль;
- проблемы с памятью, концентрацией внимания;
- сухость во рту, потрескавшиеся губы;
- уменьшение количества мочеиспусканий и объема суточной мочи;
- у грудничков западает родничок.
Незамедлительная медицинская помощь необходима, если при диарее стул черный или кровянистый, присутствуют примеси гноя, температура поднимается выше 39 градусов, беспокоит сильная режущая боль в животе, рвота зеленая или желтая.

Диагностика
Выявление причин жидкого стула начинается с осмотра, пальпации живота, сбора анамнеза.
Основные методы диагностики:
- общий анализ крови — показывает наличие воспалительного, инфекционного процесса, анемии;
- биохимический анализ крови для оценки состояния печени, поджелудочной железы;
- копрограмма;
- анализ кала на скрытую кровь, яйца паразитов;
- бакпосев кала;
- ПЦР для выявления типа возбудителя инфекционных и паразитарных инфекций;
- аллергопробы;
- колоноскопия для выявления признаков болезней кишечника;
- ректороманоскопия — оценка состояния прямой кишки и нижнего отдела толстой кишки;
- УЗИ органов брюшной полости;
- рентгенография ЖКТ;
- КТ брюшной полости и забрюшинного пространства.
Лечение
До осмотра врача, чтобы облегчить состояние, снизить риск развития осложнений можно принять сорбент. Препараты связывают и выводят из организма токсичные вещества.
Основные группы препаратов для лечения диареи:
- регидратационные растворы для восстановления водно-электролитного баланса;
- инфузионная терапия при сильном обезвоживании, шоковом состоянии;
- препараты с цинком — ускоряют процесс выздоровления на 25%, на треть уменьшают количество каловых масс;
- противомикробные средства назначают при лечении бактериальной диареи;
- противорвотные, противодиарейные препараты;
- пробиотики, пребиотики — восстанавливают баланс кишечной микрофлоры;
- средства для замедления перистальтики кишечника;
- витаминно-минеральные комплексы.

Диета при диарее
При лечении диареи, которая возникла из-за отравления, погрешностей в питании, нарушений в работе ЖКТ, обязательно назначают диету. Это поможет быстрее избавиться от неприятных симптомов, предотвратить развитие дисфункций кишечника.
Основные правила диеты при жидком стуле:
- употреблять измельченную отварную пищу, чтобы снизить нагрузку на органы пищеварительной системы;
- в первые 2-3 дня есть только жидкую пищу;
- придерживаться дробного питания, прием пищи 5-6 раз в день небольшими порциями;
- выпивать в сутки не менее 2 л чистой воды, воды с высоким содержанием электролитов, кокосовой воды;
- восполнить дефицит жидкости помогут прозрачные бульоны из овощей или нежирного диетического мяса.
Полезные продукты при диарее — бананы, рис, яблоки, тосты, гречка, овсянка. При жидком стуле можно есть сухари или вчерашний пшеничный хлеб, нежирное мясо и рыбу, яйца всмятку или в виде омлета.
К запрещенным продуктам относят молоко, жареную, жирную, острую пищу, обработанные пищевые продукты с добавками, сладости, особенно с кремом. Нельзя употреблять жирное мясо, рыбу, овощи в сыром виде, ревень, лук и чеснок, бобовые овощи и грибы, цитрусовые плоды, виноград, кислые ягоды. Категорически противопоказаны газированные и спиртные напитки, кофе, искусственные подсластители.
Читайте также:

