Клещевой возвратный тиф болезнь лайма
Обновлено: 23.04.2024
Весенне-летний период – это время, когда люди проводят на природе много времени, а для клещей – лучшая пора для нападения на человека. Встретиться с ними можно в парке, в лесу и даже на дачном участке. Важно относиться к этой проблеме серьезно, так как укус может привести к серьезным заболеваниям и проблемам со здоровьем.
Болезни, передающиеся через укус клеща
Существуют несколько разновидностей болезней после укуса, большинство из них являются особо опасными.
Клещевой энцефалит
(весенне-летний клещевой менингоэнцефалит) - вирусная инфекция, характеризующаяся лихорадкой, интоксикацией и поражением серого вещества головного мозга и оболочек головного, спинного мозга (менингит и менингоэнцефалит). Заболевание может привести к стойким неврологическим и психиатрическим осложнениям и даже к смерти больного.
Основным переносчиком являются иксодовые клещи. Традиционные районы распространения клещевого энцефалита - Сибирь, Урал, Дальний Восток. В то же время случаи заражения встречаются и в средней полосе России, Северо-Западном регионе, Поволжье. Заражение происходит, как правило, через укус. Клещи выбирают места с нежными кожными покровами, после укуса появляется красное пятно с темной точкой посередине.
При болезни Лайма (боррелиозе)
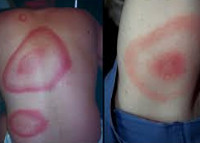
в месте укуса появляется яркое пятно, которое постепенно увеличивается до 10-20 см в диаметре. Болезнь Лайма - самая распространённая болезнь, передаваемая клещами. Бактерии передаются человеку при укусе инфицированных иксодовых клещей. Так как боррелии попадают в организм человека только со слюной клеща, во время присасывания, заражение людей происходит нечасто. Географическое распространение системного клещевого боррелиоза сходно с ареалом клещевого энцефалита, что обуславливает возможность одновременного заражения двумя возбудителями и развитием смешанной инфекции.
Эрлихиоз
- это редкое инфекционное заболевание, вызываемое бактериями семейства Эрлихии. Возбудители попадают в организм со слюной клеща и, размножаясь, приводят к воспалительным процессам различного характера во внутренних органах. Следов в месте присасывания клеща не остаётся. Возбудитель попадает в подлежащие ткани и гематогенно распространяется по организму. Происходит внедрение возбудителя в клетки, размножение в цитоплазматической вакуоли и последующий выход из неё. Преимущественно поражаются селезёнка, печень, лимфатические узлы, костный мозг.
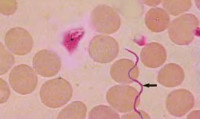
Клещевой возвратный тиф
- острое инфекционное заболевание, которое проявляется лихорадочными рецидивирующими приступами. Болезнь доброкачественная, смертельные случаи встречаются крайне редко.
Острое природно-очаговое заболевание зон тёплого и жаркого климата, передаётся человеку клещами, характеризуется множественными приступами лихорадки, разделёнными периодами апирексии.
Примерно на 14 сутки заболевания после укуса клеща, болезнь начинается остро с лихорадки и резких головных болей. Появляется бессонница и слабость, пропадает аппетит. К моменту повышения температуры на коже образуется темно-вишневая папула, и возникают различной формы высыпания. Иногда развивается желтуха, наблюдаются умеренные боли в суставах, икроножных мышцах.
Туляремия
Возбудитель заболевания - мелкая бактерия Francisella tularensis. Носители палочки туляремии - зайцы, кролики, водяные крысы, полёвки. Инфекция передается человеку или непосредственно при контакте с животными, или через заражённые пищевые продукты и воду, кровососущими членистоногими (слепень, клещ, комар и др.).
Болезнь характеризуется увеличенными лимфатическими узлами (до размеров грецкого ореха). Возможны осложнения во вторичную туляремию пневмонию, перитонит, менингоэнцефалит, абсцессы, гангрены.
Бабезиоз
- острое инфекционное заболевание, характеризующееся интоксикацией, лихорадкой, развитием анемии и тяжелым прогрессирующим течением. Возбудителем заболевания являются бактерии бабезии, которые при укусе проникают в эритроциты человека. Продолжительность инкубационного периода при заражении 10–15 суток. При ослабленном иммунитете, может наблюдаться анемия, симптомы острой почечной и печеночной недостаточности. При нормальном иммунитете болезнь протекает бессимптомно. Лечится болезнь при помощи антибиотиков, в тяжёлых случаях необходимо переливание крови.
Пятнистая лихорадка
это одно из опасных инфекционных заболеваний. Возбудитель болезни бактерия Рикетсия, является внутриклеточным паразитом. В отличие от других болезней, первичный аффект на месте укуса клеща не образуется. Риккетсии проникают в кровь, заражают сосуды, мышечные волокна. Наиболее выраженные изменения сосудов наблюдаются в миокарде, головном мозге, надпочечниках, легких, коже. Инкубационный период длится от 3 до 14 дней. Вызывает осложнения в виде инсультов, почечной недостаточности Даже при своевременном эффективном лечении летальность достигает 5-8 %. Однако лечение антибиотиками помогает сократить смертность.
Что делать если укусил клещ?
Благоприятный исход вероятен, если у человека признаки укуса были обнаружены на ранней стадии. Опасность заключается в том, что большинство болезней проявляют себя не сразу. Человек забывает об укусах и не придает особо значения, тем временем заболевание начинает активно прогрессировать.
Для удаления клеща нужно обратиться в больницу, но если такой возможности нет, то придется произвести удаление клеща самостоятельно.
Последовательность действий должна быть следующей:
- пинцетом захватить клеща как можно ближе к его ротовому аппарату, и держать строго перпендикулярно поверхности укуса, повернуть тело клеща вокруг оси. Осторожно извлечь его из кожных покровов. Можно использовать нитку, завязав узел максимально близко к хоботку клеща, извлечь его и, медленно раскачивая, подтянуть вверх. Также существует специальный прибор для извлечения клещей из кожи. Внешний вид напоминает изогнутую в обратную сторону двузубую вилку. Необходимо между зубчиками расположить паразита и, расшатывая из стороны в сторону, извлечь клеща. Нет ничего более нестандартного, как вытащить клеща шприцом. Данный метод удачно конкурирует со всеми остальными, так как риска разрыва паразита нет. Требуется приставить шпиц к поверхности кожи, накрывая его сверху, поршень медленно потянуть вверх;
- место укуса продезинфицировать спиртом, йодом, перекисью водорода, одеколоном;
- тщательно вымыть руки с мылом;
- обратиться в больницу. Живого клеща нужно обязательно сохранить и отвести на экспертизу. Если при удалении он был убит, стоит поместить его в контейнер со льдом. В таком случае врачи смогут правильно диагностировать заболевание и назначить эффективное лечение.
Куда обратиться?
Если у вас возникли: общая слабость, недомогание, слабость конечностей, потеря чувствительности какой-либо части тела, нарушение настроения, после полученного укуса клеща, необходимо обратиться к неврологу Юсуповской больницы для того, чтобы исключить возникновение заболевания и предотвратить развитие осложнений.
В условиях Юсуповской больницы Вам проведут комплексное обследование, которое выявит возможное заболевание, связанное с укусом клеща и подберут необходимую антибактериальную или иммунную терапию, а также предложат эффективную программу реабилитации.
Возвратный тиф – заболевания группы спирохетозов, включающие эпидемическую (вшивую) и эндемическую (клещевую) возвратные лихорадки. Основными признаками возвратного тифа служат множественные лихорадочные приступы, чередующиеся с интервалами апирексии. Также отмечается выраженная интоксикация, кожные высыпания, гепатоспленомегалия, легкая желтушность кожных покровов и склер. Решающее значение для подтверждения диагноза возвратного тифа имеет обнаружение спирохет в крови больного. Этиотропная терапия возвратного тифа проводится антибактериальными препаратами (пенициллином, тетрациклином, эритромицином, левомицетином, ампициллином).
Общие сведения

Причины возвратного тифа
Вшивый возвратный тиф (возвратная вшивая лихорадка) – эпидемический спирохетоз, возбудителем которой служит Borrelia reccurentis (спирохета Обермейера). Она имеет спиралевидную форму с 4-8 завитками, высокую подвижность, длину 10-30 мкм и толщину 0,3-0,5 мкм. По своему характеру вшивый тиф является антропонозом, при котором источником инфекции выступает больной человек. Эпидемическую опасность больной представляет, главным образом, в лихорадочный период, когда концентрация возбудителей в крови достигает своего пика. Переносчиками инфекции служат вши – в большинстве случаев платяные, реже - головные и лобковые. При кровососании спирохеты попадают в организм вшей, где в гемолимфе происходит размножение возбудителей возвратного тифа.
Заражение здорового человека возможно только при раздавливании инфицированного насекомого и попадании спирохет на участки поврежденного кожного покрова с расчесами, ссадинами и другими микротравмами. Распространению вшивого возвратного тифа способствуют неблагоприятные санитарно-гигиенические условия, большая скученность и массовая завшивленность населения (например, в ночлежных домах, тюрьмах, казармах). В периоды войн возвратный тиф принимал характер эпидемий. В настоящее время на территории России возвратный тиф ликвидирован, однако не исключается вероятность его завоза из некоторых стран Азии, Африки и Америки.
Клещевой возвратный тиф (возвратная клещевая лихорадка) – эндемический (природно-очаговый) спирохетоз, вызываемый примерно 20 видами спирохет рода Borrelia, распространенных в различных районах земного шара. По своим биологическим и морфологическим свойствам эти возбудители схожи со спирохетами Обермейера. Источником распространения инфекции выступают грызуны, а переносчиками - клещи рода Ornithodoros, в организме которых спирохеты сохраняются пожизненно и даже могут передаваться потомству. Человек заболевает клещевым возвратным тифом после укуса инфицированных клещей. Возбудители клещевого возвратного тифа присутствуют в крови больного, как во время лихорадки, так и в безлихорадочный период. Заболевание распространено в странах Азии, Африки, Латинской Америки, Европы (в Испании, Португалии, на юге Украины) и др. Для клещевого возвратного тифа эпидемии не характерны.
Симптомы вшивого возвратного тифа
После истечения инкубационного периода (в среднем 3-14 дней) внезапно развивается подъем температуры до 39-40 °С, сопровождающийся кратковременным ознобом и жаром. В разгар лихорадочного приступа выражены слабость, бессонница, головные боли, артралгии, боли в икроножных мышцах. На высоте лихорадки отмечается гиперемия лица, инъекция сосудов склер, признаки конъюнктивита. Могут возникать кожные высыпания, имеющие характер петехий, розеол или макул; носовые кровотечения. Практически с первых дней возвратного тифа селезенка и печень увеличиваются в размерах; примерно на 2-3 сутки появляются желтушность кожных покровов и склер; возникают тошнота, рвота, понос со слизью, олигурия. Первый лихорадочный период при возвратном тифе длится 5-8 дней, после чего наступает период апирексии продолжительностью 1-2 недели.
Между приступами состояние больных улучшается, однако сохраняются слабость, недомогание, снижение аппетита. После периода апирексии, как правило, наступает вторая волна возвратного тифа с теми же клиническими симптомами. Однако длительность повторного приступа сокращается до 3-4 дней, а безлихорадочный интервал, напротив, удлиняется. Обычно приступы вшивой возвратной лихорадки повторяются 3-5 раз, с каждым разом становясь короче и легче предыдущего.
К числу наиболее грозных осложнений возвратного тифа принадлежит разрыв селезенки с летальным внутренним кровотечением. Также опасно развитие желчного тифоида, который может протекать по тифоидному или септическому варианту. Тифоидной вариант характеризуется выраженной желтухой, профузным поносом, геморрагической сыпью, повышением температуры в период апирексии. Септический вариант протекает с развитием многочисленных абсцессов внутренних органов, миокардита, пневмонии, остеомиелита. При развитии желчного тифоида часты летальные исходы. Заболевание возвратным тифом во время беременности провоцирует самопроизвольные аборты, преждевременные роды, маточные кровотечения. Среди прочих осложнений возвратного тифа встречаются иридоциклиты, гнойные отиты, невриты слухового нерва, диффузные бронхиты, очаговые пневмонии и пр. Иммунитет нестойкий, возможны повторные заражения вшивым возвратным тифом.
Симптомы клещевого возвратного тифа
Патогномоничным признаком клещевого возвратного тифа служит возникновение в месте укуса клеща первичного аффекта, представляющего собой мелкую папулу в окружении геморрагического ободка. Инкубационный период длится 5-15 дней. Заболевание также манифестирует с острой лихорадки и выраженного интоксикационного синдрома, которые сохраняются 1-4 дня. В конце лихорадочного периода температура критически падает, и наступает период апирексии. Общее количество приступов может достигать 10 и более; длительность безлихорадочных периодов различна – от нескольких дней до 3-4 недель.
В целом, несмотря на длительное течение (2-3 месяца), заболевание переносится легче, чем вшивый возвратный тиф: приступы короче, периоды апирексии длиннее, гепатоспленомегалия выражена в меньшей степени. После перенесенного клещевого возвратного тифа у местного населения формируется длительный и прочный иммунитет; при прекращении естественной иммунизации (повторных укусов клещей) может развиться повторное заболевание. Осложнения после возвратного тифа возникают реже и практически никогда не приводят к летальным исходам. Среди них обычно преобладают иридоциклит, кератит, увеит; в отдельных случаях развиваются менингит, энцефалит.
Диагностика и лечение возвратного тифа
Первичная клиническая диагностика основывается на эпидемиологических данных и характерной симптоматике. При распознавании клещевого возвратного тифа первостепенное значение имеет обнаружение первичного аффекта в месте укуса клеща. Для подтверждения диагноза проводится лабораторная диагностика: обнаружение спирохет в крови больного на высоте приступа (при вшивом тифе), в лихорадочный и безлихорадочный период (при клещевом тифе).
В качестве основного используется метод толстой капли или микроскопии мазка крови, дополнительно - реакция связывания комплемента, реакция преципитации, реакция нагрузки спирохет тромбоцитами и др. Для диагностики клещевого возвратного тифа иногда применяется биологическая проба - заражение кровью пациента морских свинок. Возвратный тиф необходимо дифференцировать от малярии, бруцеллеза, лептоспироза, гриппа, болезни Лайма, сыпного тифа, сепсиса, лихорадки денге.
В качестве этиотропной терапии возвратного тифа используются антибактериальные препараты: пенициллин, эритромицин, тетрациклин, хлорамфеникол или ампициллин курсом 5-7 дней. Противомикробная терапия позволяет быстро купировать лихорадочный приступ и предупредить рецидивы заболевания. Дополнительно проводится патогенетическое и симптоматическое лечение, дезинтоксикационная терапия.
Профилактика возвратного тифа
Иммунизация против возвратного тифа не разработана. В предупреждении вспышек вшивой лихорадки большое значение имеет борьба с педикулезом, улучшение санитарно-гигиенических условий проживания населения, выявление и госпитализация больных, проведение дезинфекционных и дезинсекционных мероприятий в очаге. Неспецифическая профилактика клещевого возвратного тифа требует уничтожения орнитодоровых клещей и грызунов, защиту от укусов клещей в эндемических очагах с помощью специальной одежды и репеллентов.
Болезнь Лайма – трансмиссивная инфекция, возбудителем которой выступает спирохета Borrelia, попадающая в организм при укусе иксодового клеща. Клиническое течение болезни Лайма включает местные кожные (хроническую мигрирующую эритему) и системные (лихорадку, миалгии, лимфаденопатию, невриты периферических и черепных нервов, менингит, энцефалит, миелит, миокардит, перикардит, олигоартрит и др.) проявления. Подтверждению диагноза болезни Лайма способствуют клинико-эпидемиологические данные, выявление антител к боррелиям методом РИФ и ДНК возбудителя методом ПЦР. Этиотропная терапия болезни Лайма проводится антибиотиками тетрациклинового ряда.
МКБ-10
Общие сведения
Болезнь Лайма – (лаймборрелиоз, клещевой боррелиоз) – природно-очаговое инфекционное заболевание, переносчиком которого служит иксодовый клещ. Болезнь Лайма характеризуется комплексом кожных и системных проявлений, склонна к хроническому течению. По статистике, каждый третий исследуемый клещ является инфицированным.
Болезнь Лайма широко распространена в Северной Америке, Европе и Азии. Заболевание получило название по местечку Лайм (штат Коннектикут, США), где в 1975 г. возникла вспышка инфекции, включавшая такие проявления, как артрит, кардит, менингит. В России ежегодно регистрируется 6-8 тыс. новых случаев клещевого боррелиоза. Болезнь Лайма может возникнуть в любом возрасте, однако чаще диагностируется у детей и подростков до 15 лет, а также взрослых в возрасте 25-44 лет. В связи с широким спектром клинических проявлений клещевой боррелиоз представляет клинический интерес не только для инфекционных болезней, но и дерматологии, неврологии, кардиологии, ревматологии и др.

Причины
Болезнь Лайма вызывается грамотрицательными спирохетами рода Borrelia трех видов: B. burgdorferi (доминирует в США), Borrelia garinii и Borrelia afzelii (преобладают в Европе и России). Боррелии попадают в организм человека преимущественно трансмиссивным путем, при укусах инфицированных клещей (пастбищных, лесных, таежных), принадлежащих к роду Ixodes. Возбудитель проникает в кровь со слюной клеща или его фекалиями (при расчесах мест укуса). Реже возможен алиментарный путь заражения (например, при употреблении сырого коровьего и козьего молока) либо трансплацентарная передача боррелий.
Резервуаром и источником распространения болезни Лайма служат домашние и дикие животные. Риск заражения болезнью Лайма возрастает в весенне-летний период (сезон активности клещей длится с апреля по октябрь). Факторами риска выступают посещения лесов и лесопарковых зон, а также длительное (более 12-24 часа) присутствие инфицированного клеща на коже. После перенесенной болезни Лайма вырабатывается нестойкий иммунитет; уже через несколько лет возможно повторное заражение клещевым боррелиозом.
Вскоре после укуса клеща в месте его внедрения в эпидермис развивается комплекс воспалительно-аллергических реакций в виде мигрирующей кольцевидной эритемы. Из первичного очага с током лимфы и крови боррелии распространяются по организму, вызывая каскад иммунопатологических реакций в различных органах, преимущественно ЦНС, суставах, сердце.
Классификация
В клиническом течении болезни Лайма различают ранний период (I-II стадии) и поздний период (III стадия):
- I – стадия локальной инфекции (эритемная и безэритемная формы)
- II – стадия диссеминации (варианты течения – лихорадочный, невритический, менингеальный, кардиальный, смешанный)
- III – стадия персистенции (хронический Лайм-артрит, хронический атрофический акродерматит и др.).
По степени выраженности патологических реакций болезнь Лайма может протекать в легкой, среднетяжелой, тяжелой и крайне тяжелой форме.
Симптомы болезни Лайма
Стадия локальной инфекции
После окончания инкубационного периода (около 7-14 дней) наступает стадия локальной инфекции, характеризующаяся кожными проявлениями и интоксикационным синдромом. На месте укуса клеща появляется зудящая, слегка болезненная папула красного цвета, склонная к периферическому росту (мигрирующая клещевая эритема). По мере расширения зоны покраснения мигрирующая эритема приобретает вид кольца диаметром 10-20 см, имеющего ярко-красный венчик по краям и более бледную центральную часть. В большинстве случаев мигрирующая эритема при болезни Лайма спонтанно разрешается в течение 1-2 месяцев, а на ее месте остается слабая пигментация и шелушение. Местные проявления болезни Лайма сопровождаются общеинфекционным синдромом: лихорадкой с ознобами, головной болью, артралгиями, болями в костях и мышцах, выраженной слабостью. Среди других симптомов в I стадии могут встречаться крапивница, конъюнктивит, регионарный лимфаденит, насморк, фарингит.
Стадия диссеминации
В течение последующих 3-5 месяцев развивается диссеминированная стадия болезни Лайма. При безэритемной форме инфекции клещевой боррелиоз может сразу манифестировать с системных проявлений. Чаще всего в этой стадии развивается поражение нервной и сердечно-сосудистой системы. Среди неврологических синдромов для болезни Лайма наиболее типичны серозный менингит, энцефалит, периферический радикулоневрит, неврит лицевого нерва, миелит, церебральная атаксия и др. В этот период проявления болезни Лайма могут включать пульсирующую головную боль, светобоязнь, миалгии, невралгии, значительную утомляемость, расстройства сна и памяти, нарушения кожной чувствительности и слуха, слезотечение, периферические параличи и парезы и т. д.
Кардиальный синдром при болезни Лайма в большинстве случаев представлен атриовентрикулярными блокадами различной степени, нарушениями ритма, миокардитом, перикардитом, дилатационной кардиомиопатией. Для поражения суставов характерны мигрирующие миалгии и артралгии, бурситы, тендиниты, артриты (обычно в форме моноартрита крупного сустава, реже - симметричного полиартрита). Кроме этого, течение диссеминированной стадии болезни Лайма может включать в себя поражение кожи (множественные мигрирующие эритемы, лимфоцитому), мочеполовой системы (протеинурию, микрогематурию, орхит), глаз (конъюнктивит, ирит, хориоретинит), респираторного тракта (ангина, бронхит), пищеварительной система (гепатит, гепатолиенальный синдром) и др.
Стадия персистенции
В хроническую форму болезнь Лайма переходит через 6 месяцев - 2 года после острой стадии. В позднем периоде болезни Лайма чаще всего возникают поражения кожи в виде атрофического акродерматита или доброкачественной лимфоплазии либо поражение суставов (хронический артрит). Атрофический акродерматит характеризуется появлением отечных эритематозных очагов на коже конечностей, на месте которых со временем развивается атрофические изменения. Кожа становится тонкой, морщинистой, на ней появляются телеангиэктазии и склеродермоподобные изменения. Доброкачественная лимфоцитома имеет вид красновато-цианотичного узла или бляшки с округлыми очертаниями. Обычно локализуется на коже лица, ушных раковин, подмышечной или паховой области; в редких случаях может трансформироваться в злокачественную лимфому.
Для хронического Лайм-артрита характерно не только поражение синовиальной оболочки суставов, но и периартикулярных тканей, приводящих к развитию бурситов, тендинитов, лигаментитов, энтезопатий. По своему клиническому течению артрит в поздней стадии болезни Лайма напоминает ревматоидный артрит, болезнь Рейтера, болезнь Бехтерева и др. В поздних стадиях хронического артрита рентгенологически выявляется истончение хряща, остеопороз, краевые узуры.
Кроме кожно-суставных синдромов, на хронической стадии болезни Лайма могут развиваться неврологические синдромы: энцефалопатия, хронический энцефаломиелит, полинейропатии, атаксия, синдром хронической усталости, деменция. При трансплацентарном инфицировании беременность может закончиться внутриутробной гибелью плода и выкидышем. У живорожденных детей внутриутробная инфекция приводит к недоношенности, вызывает формирование врожденных пороков сердца (аортального стеноза, коарктации аорты, эндокардиального фиброэластоза), задержку психомоторного развития.
Диагностика
При проведении диагностики болезни Лайма нельзя недооценивать эпидемиологический анамнез (посещение лесных массивов, парковых зон, факт укуса клещей) и ранние клинические проявления (мигрирующую эритему, гриппоподобный синдром).
В зависимости от стадии клещевого боррелиоза для выявления возбудителя в биологических средах (сыворотке крови, синовиальной жидкости, ликворе, биоптатах кожи) используются микроскопия, серологические реакции (ИФА или РИФ) и ПЦР-исследование. С целью оценки тяжести органоспецифических поражений может выполняться рентгенография суставов, ЭКГ, ЭЭГ, диагностическая пункция суставов, люмбальная пункция, биопсия кожи и др.
Дифференциальная диагностика болезни Лайма проводится с широким кругом заболеваний: серозными менингитами, клещевым энцефалитом, ревматоидным и реактивными артритами, болезнью Рейтера, невритами, ревматизмом, дерматитами, рожей. Следует иметь в виду, что ложноположительные серологические реакции могут наблюдаться у пациентов с сифилисом, инфекционным мононуклеозом, возвратным тифом, ревматическими заболеваниями.
Лечение болезни Лайма
Пациенты с болезнью Лайма подлежат госпитализации в инфекционный стационар. Медикаментозная терапия проводится с учетом стадии заболевания. На ранней стадии обычно назначаются антибиотики тетрациклинового ряда (тетрациклин, доксициклин) в течение 14 дней, возможен прием амоксициллина. При переходе болезни Лайма во II или III стадию и развитии суставных, неврологических и кардиальных поражений целесообразно использование пенициллинов или цефалоспоринов курсом 21-28 дней. На фоне антибиотикотерапии может отмечаться реакция Яриша-Герксгеймера, характеризующаяся обострением симптомов спирохетоза в связи с гибелью боррелий и выходом в кровь эндотоксинов. В этом случае антибиотикотерапия на короткое время прекращается, а затем возобновляется в меньшей дозировке.
Патогенетическое лечение при болезни Лайма зависит от клинических проявлений и их тяжести. Так, при общеинфекционных симптомах показана дезинтоксикационная терапия; при артритах – НПВС, анальгетики, физиотерапия; при менингите – дегидратационная терапия. При тяжелом системном течении болезни Лайма назначаются глюкокортикоиды внутрь или в виде внтрисуставных инъекций (при синовите).
Прогноз
Ранняя или превентивная антибиотикотерапия позволяет предупредить переход болезни Лайма в диссеминированную или хроническую стадию. При запоздалой диагностике или развитии тяжелых поражений ЦНС возникают стойкие резидуальные явления, приводящие к инвалидизации; возможен летальный исход. В течение года после окончания лечения переболевшие болезнью Лайма должны находиться на учете у инфекциониста, невролога, кардиолога, артролога для исключения хронизации инфекции.
Профилактика
С целью предупреждения инфицирования клещевым боррелиозом при посещении лесов необходимо надевать защитную одежду; использовать репелленты, отпугивающие клещей; после прогулки по лесу внимательно осмотреть кожные покровы на предмет возможного внедрения кровососущего насекомого. При обнаружении клеща его необходимо удалить самостоятельно с помощью пинцета либо обратиться в ближайший травмпункт для проведения соответствующей манипуляции хирургом. Извлеченный клещ должен быть доставлен в санитарно-эпидемиологическую лабораторию для проведения экспресс-теста на боррелии методом темнопольной микроскопии. Не утратила своей актуальности профилактическая противоклещевая обработка лесов и лесопарковых зон.
Лаймоборрелиоз. Лаймская болезнь. Возбудитель лаймоборрелиоза. Патогенез лаймоборрелиоза. Клиника лаймоборрелиоза. Диагностика, лечение лаймоборрелиоза.
Лаймоборрелиоз (лаймская болезнь) — хроническая трансмиссивная природно-очаговая инфекция из группы иксодовых клещевых боррелиозов.
Поводом для выделения в отдельную нозологическую форму лаймоборрелиоза послужили многочисленные случаи заболевания детей в г. Лайм (штат Коннектикут, США), сопровождающиеся развитием ювенильного артрита.
Возбудитель лаймоборрелиоза выделил У. Бургдорфер (1981), в его честь микроорганизм назвали Borrelia burgdorferi. В. burgdorferi — самая крупная боррелия, средние размеры 20-30x0,2-0,3 мкм. Строение аналогично прочим спирохетам. Иногда В. burgdorferi содержит особый тип линейных плазмид, не обнаруживаемых у других прокариотов. В странах Старого Света подобные поражения вызывают В. garinii и В. afzelii. Основные переносчики на территории РФ — клещи Ixodes ricinus и I. persulcatus.
Природный резервуар лаймоборрелиоза — мелкие грызуны, олени и лоси. В популяции клещей возбудитель лаймоборрелиоза передаётся трансовариально. В эндемичных очагах до 20-80% членистоногих содержат спирохеты. Подъёмом заболеваемости лаймоборрелиоза наблюдают в июне-июле.

Патогенез и клинические проявления лаймоборрелиоза
После укуса клеща В. burgdorferi локализуются в месте внедрения либо проникают непосредственно в кровоток. Инвазивная активность микроорганизмов достаточно высока.
После экспериментального заражения лаймоборрелиозом уже через 12 ч они проникают в различные органы и ткани. Возбудитель лаймоборрелиоза проникает через ГЭБ, в результате чего их можно выделить из СМЖ.
Длительность инкубационного периода лаймоборрелиоза может варьировать от 3 до 32 дней. У 80% пациентов на месте укуса развивается блуждающая эритема в виде овальной или круглой папулы.
При локальном поражении развивается синдром блуждающей эритемы, при диссеминированном лаймоборрелиозе — поражения опорно-двигательного аппарата, нервной и сердечно-сосудистой систем, вторичные поражения кожи и т.д.
Диссеминированные поражения при лаймоборрелиозе обусловлены циркуляцией боррелий. Развиваются васкулиты с окклюзией сосудов, а также аутоиммунные реакции. Через несколько месяцев или лет поражения суставов приобретают хронический характер. У части больных развиваются менингиты и менингоэнцефалиты, мононевриты (как периферических, так и черепных нервов), поражения сердечно-сосудистой системы, в редких случаях — тромбозы артерий, угрожающие жизни больного.
Микробиологическая диагностика лаймоборрелиоза
Применяют серологические методы диагностики лаймоборрелиоза. AT к возбудителю выявляют в РНИФ и ИФА со специфическим Аг. IgM можно обнаружить на 3-6-й неделе, a IgG — лишь через несколько месяцев после инфицирования.
Лечение и профилактика лаймоборрелиоза
Препараты выбора для лечения лаймоборрелиоза начальной стадии — тетрациклины, пенициллины и цефалоспорины. На более поздних стадиях эффективность антибиотиков снижается, и их назначают в больших дозировках (обычно назначают цефтриаксон).
Средства специфической профилактики лаймоборрелиоза отсутствуют. Общая профилактика лаймоборрелиоза основана на предупреждении укусов клещей (ношение защитной одежды, избегание ночёвок в местах массового обитания членистоногих и т.д.).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Инфекции вызванные бактериями рода Borrelia: клиника, диагностика, лечение
Микроорганизмы рода Borrelia — спиральные бактерии с небольшим числом завитков. Переносчики заболеваний, вызываемых боррелиями, — членистоногие (вши и клещи). Единичные случаи инфекции регистрируют во всём мире, при этом чётко отмечены географические границы и специфичность хозяев. Так, только человек заражается возвратным эпидемическим тифом (возбудитель — В. recurrentis). Эпидемии возникают во время войн и массовых миграций, когда люди попадают на территорию обитания переносчиков инфекции (клещи и грызуны).
Возвратный тиф - инфекция вызванная бактериями Borrelia recurrentis
Попадая в кровоток, Borrelia вызывает лихорадку. В ответ на проникновение возбудителя в крови появляются антитела, но различные антигенные варианты микроорганизма обусловливают возможность возникновения рецидива. При отсутствии лечения заболевание заканчивается только при образовании антител ко всем возможным вариантам антигена.
Пациенты предъявляют жалобы на головные и мышечные боли, тахикардию и озноб. При осмотре обнаруживают гепатоспленомегалию и петехиальную сыпь. Длительность приступов 3—6 дней; рецидив возникает примерно через неделю. Эпидемический возвратный тиф характеризуется очень высокой смертностью (до 40%). При клещевом возвратном тифе последняя редко превышает 5%.
Наиболее частые причины смерти — нарушения сердечного ритма, вторично возникающие при миокардите, мозговые кровоизлияния, печёночная недостаточность. Для профилактики заболевания после укуса насекомых применяют доксициклин.
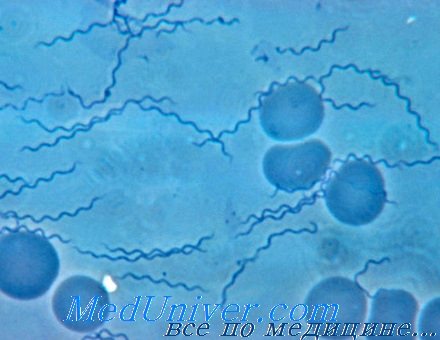
Возбудитель возвратного тифа - Borrelia recurrentis
Болезнь Лайма - инфекция вызванная бактериями Borrelia burgdorferi, afzelii, garinii
Сначала обнаруживают увеличивающееся в размерах красное пятно или папулу (хроническая мигрирующая эритема), затем возникают головные боли, конъюнктивит, лихорадка и региональная лимфаденопатия. Течение заболевания осложняется возникновением новых очагов на коже, миокардитом, артритом, асептическим менингитом, параличом черепных нервов и радикулитом. Иногда отмечают развитие хронического атрофического акродерматита. Диагностические мероприятия включают иммуноферментный анализ и вестернблоттинг.
Язвенно-плёнчатая ангина (Симановского-Плаута-Венсана) - инфекция вызванная бактериями Borrelia vincenti
Возбудители инфекции — Borrelia vincenti и фузобактерии (или другие анаэробные микроорганизмы ротовой полости).
Диагноз устанавливают на основании клинических данных и подтверждают выделением чистой культуры и микроскопией мазков, окрашенных по Граму. Для лечения применяют пенициллин и метронидазол.
Диагностика и лечение инфекции вызванной бактериями рода Borrelia
Диагноз ставят на основании определения боррелий при микроскопическом исследовании мазков крови. Кроме того, для диагностики болезни Лайма применяют ИФА.
На ранних стадиях болезни Лайма назначают доксициклин или амоксициллин. Цефтриаксон используют в терапии на поздних стадиях или рецидиве болезни Лайма. Кроме того, доксициклин считают препаратом выбора для лечения возвратного тифа. Хорошие результаты продемонстрировали клинические испытания вакцины против болезни Лайма, содержащей белок внешней мембраны возбудителя.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

