Клещи могут быть переносчиками тифа
Обновлено: 25.04.2024
Акариаз - поражение клещами. Диагностика и лечение
Большой отряд клещей относится к классу паукообразных, подтип членистоногих. Медицинское значение имеют гамазоидные, аргасовые, иксодовые и другие клещи. Для клещей характерно наличие хорошо обособленных двух частей тела: небольшой передней — гнатосомы и более значительной по размерам задней части — идиосомы.
Гамазоидные клещи широко распространены в природе. Они живут в норах животных, пещерах, постройках, лесной подстилке и т. д. Оплодотворенная, насосавшаяся крови ирокормителя самка откладывает яйца на влажную землю. Следующая фаза развития — личинка, которая после кровососания переходит в нимфу, а последняя— в половозрелую кровососущую форму — имаго. Гамазоидные клещи участвуют в распространении осповидного риккетсиоза, геморрагических лихорадок, некоторых энцефалитов.
Аргасовые клещи распространены преимущественно в южных районах. Они являются переносчиками клещевого возвратного тифа, Ку-лихорадки, туляремии. Обитают в глинобитных постройках, пещерах, норах животных.
Иксодовые клещи встречаются в лесных, лесостепных и степных районах умеренного климата. Клещи являются переносчиками клещевого энцефалита, геморрагических лихорадок, риккетсиозов, туляремии. Некоторые возбудители сохраняются длительное время и могут переходить из одного поколения клещей в другое.
Гамазоидные крысиные, куриные, мышиные и другие клещи охотно нападают на человека, вызывая болезненное состояние, — акариаз, который клинически проявляется в развитии дерматоза различного характера в месте укуса, в редких случаях в области глаз. В момент укуса ощущается острая боль, переходящая в чувство жжения или зуда, на коже остается геморрагическая точка, находящаяся на инфильтрированном основании. Вокруг этой точки появляется сыпь в виде мелких эритематозных пятен, небольших волдырей или папуловезикул. Сильный зуд может послужить причиной вторичного инфицирования.
Иксодовые клещи вызывают поражение глубоких слоев кожи, характеризующееся выраженной зоной экссудативиого воспаления, глубокими обширными кровоизлияниями и струпом на месте погружения ротовых органов клеща в кожу. Чаще других на человека нападают так называемый собачий клещ и жук-дровосек, живущий на ветвях деревьев. Могут быть поражены различные участки кожи, в том числе и веки. Описан случай вхождения клеша в кожу века у мужчины, спавшего в лесу [Terry J. E., Williams R. E.]. О другом случае обнаружения иксодового клеща на коже нижнего века вблизи ресничного края у девочки 8 лет сообщил L. Bieganowslsi.
Клещ достигал величины 8 мм, свободно свисал нижней частью, вызвал небольшую воспалительную реакцию кожи в месте прикрепления.

С помощью хитиновых кручьев клещи погружаются головкой в дерму кожи. Момент укуса и вхождения клеща в кожу не ощущается, так как выделяемый при укусе слюнный секрет оказывает выраженное анестезирующее действие и обладает свойством свертывать кровь, поэтому клещ может незаметно для человека сосать кровь в течение нескольких дней. Попытка удалить клещ в этом момент обычно оказывается безуспешной: наполненное кровью брюшко лопается, а оторвавшаяся головка остается в толще кожи и нередко служит причиной нагноения.
Аргасовые клещи, являясь паразитами диких и домашних животных, а также птиц, могут вызывать своеобразные поражения кожи человека. Крупный клещ, достигающий 2 см в длину, сохраняет жизнеспособность без питания до 12 лет, нападает на человека обычно ночью. Момент укуса может быть не замечен, а через сутки развиваются выраженные явления воспаления с образованием узелка синюшно-красного цвета. В ближайшие сутки воспаление нарастает, могут развиться общие явления. Клещи, паразитирующие на курах, утках, гусях и голубях, часто нападают на работников птицеферм, обычно в ночное время. Возникающая на месте укуса островоспалительная зудящая эритематозно-папулезная сыпь исчезает в течение 4—5 нед.
Клещи-краснотелки — обширная группа свободно живущих клещей небольших размеров (около 1 мм) ярко-красной окраски. Нападение клещей на человека происходит в период полевых работ, в лесу, саду. Обычно поражаются открытые части тела — лицо, голени, бедра, руки. Клещи активно внедряются в устья волосяных фолликулов, вызывая образование островоспалительной папулы или зудящего узелка.
Лечение и профилактика поражений клещами
Места паразитирования клещей смазывают спиртовыми растворами анилиновых красителей, спиртовым раствором йода. При выраженных островоспалительных явлениях применяют холодные примочки, взбалтываемые взвеси, охлаждающие кремы. При общих явлениях назначают антигистаминные и десенсибилизирующие средства. При осложнении вторичной бактериальной инфекции применяют антибиотики.
При вхождении крупного иксодового клеща глубоко в кожу пораженный участок кожи заливают растительным маслом, так как попытки удалить клещ приводят только к разрыву его тела [Бабаянц Р. С.]. Лишившись воздуха, паразит сам отваливается. Клещей небольших размеров и находящихся поверхностно, в том числе на коже век, удаляют пинцетом [Terry J. E., Williams R. E.]. Рану смазывают спиртовым раствором йода.
С профилактической целью клещей истребляют механическими и химическими способами. Производят очистку построек человека от голубей, обрабатывают курятники, истребляют грызунов.
В целях личной профилактики используют отпугивающие химические средства, надевают специальную защитную или хорошо пригнанную одежду. Важное значение имеют само- и взаимоосмотры, ползающих или присосавшихся клешей немедленно удаляют.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Об авторах
Вера Александровна Рар — кандидат биологических наук, научный сотрудник лаборатории молекулярной микробиологии Института химической биологии и фундаментальной медицины СО РАН (Новосибирск). Автор и соавтор 76 научных работ.
Яна Петровна Иголкина — кандидат биологических наук, младший научный сотрудник лаборатории молекулярной микробиологии Института химической биологии и фундаментальной медицины СО РАН (Новосибирск). Автор и соавтор 20 научных работ.
Нина Викторовна Тикунова — доктор биологических наук, зав. лабораторией молекулярной микробиологии ИХБиФМ СО РАН (Новосибирск). Выпускница НГУ (1984).
Валентин Викторович Власов — академик РАН, доктор химических наук, профессор, научный руководитель Института химической биологии и фундаментальной медицины СО РАН (Новосибирск), заведующий кафедрой молекулярной биологии и биотехнологии Новосибирского государственного университета. Лауреат Государственной премии РФ (1999). Автор и соавтор более 500 научных работ и 30 патентов.
В конце XIX в. среди поселенцев в предгорьях Скалистых гор штата Монтана (США) разразилась масштабная вспышка неизвестной болезни, с высокой температурой, геморрагической сыпью и другими тяжелыми симптомами — смертность среди больных достигала 20–30%. В первом десятилетии прошлого века патолог и один из первых американских инфекционистов Говард Риккетс установил, что заражение людей происходит в результате присасывания кровососущих иксодовых клещей рода Dermacentor. В крови больных он обнаружил мелкие бактериоподобные микроорганизмы и экспериментально доказал на морских свинках и обезьянах, что инфекция может передаваться через зараженную кровь.
Самка иксодового клеща Dermacentor andersoni — известного переносчика пятнистой лихорадки Скалистых гор. © CDC, фото J. Gathany
Говард (Хауард) Тейлор Риккетс — американский патолог и микробиолог, первооткрыватель клещевых риккетсиозов. Умер в 1910 г. от сыпного тифа, заразившись при изучении этой болезни во время эпидемии в Мексике
Заболевание назвали пятнистой лихорадкой Скалистых гор, хотя позднее выяснилось, что оно встречается практически на всей территории Северной Америки и части Южной. Сам Риккетс в 1910 г. занялся изучением неизвестного заболевания в Мексике, оказавшегося сыпным тифом, и обнаружил сходство как симптомов, так и возбудителей этой болезни и клещевой лихорадки. При проведении исследований 39-летний профессор заразился сыпным тифом и погиб.
На этом историческом снимке 1953 г. запечатлены технические сотрудники лаборатории вирусов и риккетсий американского Центра по контролю и профилактике заболеваний (CDC), где занимались изучением пятнистой лихорадки Скалистых гор. Как можно увидеть, средства индивидуальной защиты (СИЗ) того времени состояли из обычного лабораторного халата и матерчатого головного убора. © CDC
В России первые случаи клещевого риккетсиоза были отмечены в 1934–1936 гг. на территориях Красноярского края и Дальнего Востока — примерно тогда же, когда там стали фиксироваться весенние вспышки клещевого энцефалита. Это было время активного освоения восточных регионов страны, поэтому эпидемии неизвестных болезней привлекали к себе особое внимание.
Позже научным экспедициям удалось точно установить природу инфекции и выделить ее возбудителя, названного Dermacentor oxenus sibirica (позднее Rickettsia sibirica). Само заболевание было именовано североазиатским клещевым риккетсиозом, или сибирским клещевым тифом (Лобан, 2002).
Эта болезнь привязана к определенным территориям — природным очагам. В нашей стране они встречаются в Сибири и на Дальнем Востоке, а также в соседних странах — Туркмении, Армении, Казахстане и Монголии. При этом роль позвоночных животных как резервуара инфекции, по-видимому, незначительна. На практике у тех же грызунов очень редко выявляются риккетсии — в отличие от возбудителей других болезней, переносимых клещами. Что касается человека, то он, как и в случае других клещевых инфекций, становится лишь случайной жертвой в результате укуса зараженного клеща.
Рука ребенка, покрытая папулезной сыпью, характерной для пятнистой лихорадки Скалистых гор — самого тяжелого и наиболее часто регистрируемого риккетсиоза в США. © CDC
Сыпной тиф — эпидемический и эндемический
К группе сыпного тифа относятся возбудители эпидемического (вшивого) сыпного тифа — Rickettsia prowazekii, и эндемического (блошиного, крысиного) тифа — Rickettsia typhi.
Эпидемический сыпной тиф характеризуется циклическим течением с лихорадкой, сыпью, острым поражением нервной и сердечно-сосудистой систем. Его источник — всегда больной человек, а переносчиком служит платяная или головная вошь. Заражение людей происходит путем втирания в кожу фекалий вшей при расчесах либо через слизистые оболочки глаз и дыхательных путей (Рудаков и др., 2016). Через укусы вшей инфекция не передается, поскольку возбудитель размножается лишь в эпителиальных клетках кишечника насекомых (Лобан и др., 2002).
Эндемический сыпной тиф характеризуется циклическим течением с появлением на коже розеолезно-папулезной сыпи; протекает в основном доброкачественно, летальность незначительная. Резервуарами инфекции являются крысы и домовые мыши, а переносчиками — блохи, три вида вшей и несколько видов гамазовых клещей. Передача человеку происходит фекально-ингаляционно-контактным путем (Лобан и др., 2002). Встречается он на всех континентах, кроме Антарктиды.
Риккетсии — одни из самых мелких бактерий: их длина не превышает 1–2 мкм, что сравнимо с размерами крупных вирусов; к тому же они неспособны расти на питательных средах. Что и неудивительно: эти бактерии являются исключительно внутриклеточными паразитами и могут размножаться только в клетках живых организмов.
Из-за небольших размеров риккетсий их трудно увидеть в тканях с помощью обычных гистологических методов исследования. Чтобы выявить наличие Rickettsia rickettsii в этом образце ткани желточного мешка развивающихся куриных эмбрионов (их используют для культивирования этих бактерий), применили специальный метод окрашивания по Гименесу. Фуксин в водном растворе с фенолом и этанолом окрасил риккетсии в малиновый цвет, а малахитовый зеленый придал контрастность тканям. Фото 1974 г. © CDC
Склонность риккетсий к комфортной и безопасной жизни хорошо согласуется с мнением, что именно эти бактерии эволюционно наиболее близки к вымершим микроорганизмам, которые стали прародителями важнейших внутриклеточных органелл — митохондрий. Эти структуры заняты производством молекул АТФ — универсального источника энергии для клеток. Митохондрии обладают собственным геномом, который передается в череде поколений (в том числе у человека) по материнской линии.
В настоящее время род Rickettsia объединяет более 40 видов, которые делят на несколько групп и подгрупп. Патогенные для человека виды риккетсий входят в две основные группы: сыпного тифа (переносчики — вши и блохи) и клещевых пятнистых лихорадок (переносчики, соответственно, клещи). Что касается остальных групп, то их опасность для человека еще предстоит изучить.
Геномы большинства известных видов риккетсий, представленные одной кольцевой хромосомой, уже расшифрованы. По сравнению со свободноживущими бактериями они небольшие, что в принципе характерно для внутриклеточных паразитов — зачем большой геном, когда и так живешь на всем готовом? Из-за этого у риккетсий редки и геномные перестройки, так как при таком размере любые изменения могут иметь плачевные последствия.
Но даже из этого небольшого числа генов риккетсий часть была позаимствована ими у других организмов. К примеру, в составе генома R. felis имеется более полутора сотен генов, которые попали к ним от других бактерий и даже высших организмов (эукариот).
Утрата некоторых регуляторных генов может менять патогенность бактерии, причем в любую сторону. К примеру, геном одной из самых патогенных риккетсий — R. prowazekii, самый маленький. Но риккетсия может также потерять гены, отвечающие за ее болезнетворность.
В геноме некоторых риккетсий присутствуют еще и плазмиды — свободные генетические элементы, которые могут наследоваться относительно независимо и даже передаваться от одной бактерии к другой при конъюгации (бактериальном аналоге полового процесса). Но об их роли в жизни риккетсий мало что известно.
Ab ovo
Из 36 видов риккетсий, принадлежащих группе клещевой пятнистой лихорадки, только 16 представляют опасность для человека. Передача клещевого риккетсиоза происходит в результате присасывания зараженного клеща. Исключение — вид R. felis, который переносится блохами. У кошек он вызывает лихорадочное состояние, а у человека — вполне типичную для риккетсиозов симптоматику, возможны и неврологические нарушения.
Изображения морфологических структур американского собачьего клеща (Dermacentor variabilis), одного из переносчиков R. rickettsii: детали ротового отверстия, спинного чувствительного волоска, придатков ног. Сканирующая электронная микроскопия. © CDC, фото J. H. Carr
В теле самого клеща риккетсий можно найти практически везде, включая слюнные железы и яичники. Поэтому они могут не только сохраняться в особи в течение всей ее жизни, от личинки до имаго (взрослого), но и, через яйцо, очень эффективно передаваться потомству (Рудаков и др., 2016). И этим риккетсии отличаются от других инфекционных агентов, таких как вирус клещевого энцефалита или боррелии.
Из-за передачи патогена между поколениями зараженность некоторых видов иксодовых клещей может достигать 70–80%! Поэтому для человека представляет опасность присасывание как взрослых клещей, так и личинок и нимф. Личинки особенно часто нападают на детей и могут оставаться незамеченными из-за малого размера, поэтому при заражении поставить диагноз трудно.
Так, в азиатской части РФ в клещах наиболее часто встречаются виды Candidatus R. tarasevichiae, R. raoultii, R. helvetica, R. sibirica и R. heilongjiangensis (два последних представляют наибольшую опасность для человека). При этом, к примеру, виды R. raoultii и R. sibirica явно предпочитают клещей рода Dermacentor (Igolkina et al., 2018a; Mediannikov et al., 2006; Shpynov et al., 2006).
География местообитания клещей также вносит неожиданные коррективы. Так, хотя в таежных клещах чаще всего выявляется Candidatus R. tarasevichiae, на Сахалине более 60% этих клещей инфицировано совсем другой риккетсией — R. helvetica. Такое различие, вероятно, связано с географической изоляцией острова.
Астраханский, сибирский, дальневосточный
Для большинства риккетсиозов характерны одни и те же типичные симптомы: высокая температура и пятнистые высыпания на коже, а также увеличение лимфатических узлов вблизи места укуса. На месте присасывания клеща часто имеется язвочка, покрытая темной коркой и окруженная участком покрасневшей воспаленной кожи. Могут наблюдаться мышечные и головные боли, заторможенность, апатия, нарушения сна, в редких случаях — неврологические нарушения.
Насосавшийся крови лесной клещ (Dermacentor andersoni) на спине мужчины. Обращает внимание необычно сильная местная реакция в виде покраснения кожи и воспаления на месте укуса. © CDC / NIAID
При этом риккетсиозы, вызванные разными возбудителями, могут иметь характерные особенности и отличаться по тяжести заболевания. Один из наиболее тяжелых — пятнистая лихорадка Скалистых гор: даже при своевременном лечении летальность достигает 4%. В Европе широко распространена средиземноморская пятнистая лихорадка с летальностью до 2,5%.
Но хотя и считается, что в азиатской части России есть только один клещевой риккетсиоз, который вызывается R. sibirica, не так давно было установлено, что в Хабаровском крае возбудителем чаще всего является вид R. heilongjiangensis (Mediannikov et al., 2006). Заболевание даже получило свое название: дальневосточный клещевой риккетсиоз.
Различить возбудителей риккетсиозов можно только с помощью молекулярно-генетических методов. Так, было показано, что R. sibirica действительно является основным инфекционным агентом в Новосибирской области и на Алтае (Igolkina et al., 2018b; Granitov et al., 2015), но остальные территории Западной и Восточной Сибири в этом смысле остаются неизученными.
Род Rickettsia относится к семейству Rickettsiaceae, который включает также род Orientia. Бактерия Orientia tsutsugamushi является возбудителем лихорадки Цуцугамуши (японская речная лихорадка), которая протекает по сценарию, типичному для всех риккетсиозов: с лихорадкой, кожными высыпаниями и т. п. Переносится личинками краснотелковых клещей. На фото — бактериальная клетка O. tsutsugamushi, поглощаемая мезотелиальной клеткой брюшины мыши. Просвечивающая электронная микроскопия. Фото 1976 г. © CDC
Так как даже в России летальный исход риккетсиоза не исключен, болезнь необходимо своевременно распознать и лечить. Диагноз сейчас ставят по характерным клиническим проявлениям, а для лечения используют антибиотики тетрациклинового ряда (например, доксициклин). Риккетсии чувствительны и к хлорамфениколам (левомицетину) (Рудаков, 2016). У переболевших вырабатывается стойкий иммунитет, причем ко всем клещевым риккетсиозам независимо от возбудителя. Рецидивов не наблюдается.
Но и здесь не все так гладко.
Нетипичные инфекции
Риккетсию, вызывающую лихорадку Скалистых гор, обнаруживают не только в иксодовых клещах, но, к примеру, и в мягких клещах Ornithodoros kelleyi, паразитирующих на летучих мышах. Однако на сегодня нет данных, что человек может заразиться через укус этого членистоногого. © CDC, фото J. Gathany
О сложности постановки диагноза в нетипичных случаях говорит и тот факт, что у новосибирцев, инфицированных R. slovaca и новыми генетическими вариантами риккетсий, характерных для риккетсиозов симптомов не наблюдалось.
Прирастают числом
Благодаря современным молекулярно-генетическим методам исследователи выявляют не только новые геноварианты и виды риккетсий, но и их присутствие в нехарактерных для них видах клещей и в новых регионах.
Филогенетическое древо риккетсий, основанное на анализе последовательностей ряда генов большинства известных видов риккетсий. По: (Merhej et al., 2014)
Уточняется и база сведений о путях передачи риккетсий в природе. Так, предполагалось, что в этом процессе могут участвовать и клещи, которые никогда не нападают на крупных млекопитающих и человека. К примеру, в Западной Сибири в некоторых местах вместе с таежными клещами обитают норные иксодовые клещи I. trianguliceps и I. apronophorus, которые в течение всего жизненного цикла питаются на мелких млекопитающих. Одновременно на этих же животных могут прокармливаться личинки и нимфы таежных клещей, что открывает возможность обмена патогенными видами риккетсий.
На изображении капилляра мозга мыши, экспериментально зараженной риккетсиозными бактериями Orientia tsutsugamushi, видны свидетельства кровоизлияния и отека. В цитоплазме погибающей клетки сосудистого эндотелия можно увидеть несколько клеток патогенной бактерии. Просвечивающая электронная микроскопия. Фото 1976 г. © CDC
В отличие от клещевого энцефалита и клещевого боррелиоза, риккетсиозы не переходят в хронические формы и не вызывают тяжелых отдаленных последствий для здоровья. Однако все они требуют лечения, а когда болезнь протекает с невыраженной или нехарактерной симптоматикой, поставить правильный диагноз трудно. Такие нетипичные случаи часто связаны с видами риккетсий, ранее не считавшимися патогенными.
Точно диагностировать болезнь в сложных случаях можно лишь с помощью молекулярно-генетических или иммунологических методов, однако в клинической практике нашей страны они, как правило, не применяются. Более того, в РФ на сегодня просто не существует отечественных лицензированных тест-систем для выявления антител риккетсий в сыворотках пациентов.
Литература
1. Лобан К. М., Лобзин Ю. В., Лукин Е. П. Риккетсиозы человека: Руководство для врачей. М.; СПб.: ЭЛБИ, 2002. 473 с.
2. Рудаков Н. В. Риккетсии и риккетсиозы: Руководство для врачей. Омск: Ом. науч. вестн., 2016. 424 с.
3. Granitov V., Shpynov S., Beshlebova O., et al. New evidence on tick-borne rickettsioses in the Altai region of Russia using primary lesions, serum and blood clots of molecular and serological study // Microbes Infect. 2015. V. 17(11–12). P. 862–865.
4. Igolkina Y. P., Rar V. A., Yakimen-ko V. V., et al. Genetic variability of Rickettsia spp. in Ixodes persulcatus / Ixodes trianguliceps sympatric areas from Western Siberia, Russia: Identification of a new Candidatus Rickettsia species // Infect. Genet. Evol. 2015. V. 34. P. 88–93.
5. Igolkina Y., Rar V., Vysochina N., et al. Genetic variability of Rickettsia spp. in Dermacentor and Haemaphysalis ticks from the Russian Far East // Ticks Tick Borne Dis. 2018a. V. 9(6). P. 1594–1603.
6. Igolkina Y., Krasnova E., Rar V., et al. Detection of causative agents of tick-borne rickettsioses in Western Siberia, Russia: identification of Rickettsia raoultii and Rickettsia sibirica DNA in clinical samples // Clin. Microbiol. Infect. 2018b. V. 24(2). P. 199.e9–199.e12.
7. Mediannikov O., Sidelnikov Y., Ivanov L., et al. Far eastern tick-borne rickettsiosis: identification of two new cases and tick vector // Ann. N. Y. Acad. Sci. 2006. V. 1078. P. 80–88.
8. Merhej V., Angelakis E., Socolovschi C. et al., Genotyping, evolution and epidemiological findings of Rickettsia species // Infect. Genet. Evol. 2014. V. 25. P. 122–137.
9. Raoult D., Fournier P. E., Eremeeva M., et al. Naming of Rickettsiae and rickettsial diseases // Ann. N. Y. Acad. Sci. 2005. V. 1063. P. 1–12.
10. Shpynov S., Fournier P. E., Rudakov N., et al. Detection of members of the genera Rickettsia, Anaplasma, and Ehrlichia in ticks collected in the Asiatic part of Russia // Ann. N. Y. Acad. Sci. 2006. V. 1078. P. 378–383.

Сыпной тиф – это болезнь инфекционного происхождения из разновидностей риккетсиозов, вызванная укусами клещей, характеризующаяся относительно легким течением с поражением преимущественно лимфатических узлов и кожными высыпаниями. Другими названиями заболевания, которые встречаются в медицинской практике и быту могут быть: клещевой риккетсиоз, сибирский клещевой сыпной тиф, восточный сыпной тиф.
Заболевание относится к типичным зоонозам, потому что циркуляция возбудителя и заболеваемость регистрируется только среди мелких грызунов в природных условиях. Это могут быть суслики, хомяки, полевые мыши, бурундуки, полевки. Человек попадает в этот природный круг случайно после укуса клеща. Поэтому клещевой сыпной тиф относится к заболеваниям с природной очаговостью и привязан к определенным территориям, где постоянно циркулируют возбудители. Это некоторые области Сибири, Красноярский, Хабаровский, Приморский край, Туркмения, Армения, Казахстан, Монголия.
Переносчиками инфекции между здоровыми и больными животными являются иксодовые клещи. Распространенность заболевания в природных условиях настолько широка, что каждый пятый представитель клещей оказывается инфицированным. Это объясняет достаточно высокую частоту случаев клещевого сыпного тифа среди людей, проживающих в пандемичных зонах. Она составляет в среднем 200-300 случаев на 100 тысяч населения за год. Значительное количество жителей обладают стойким естественным иммунитетом, поэтому болеют в основном приезжие и лица с ослабленным иммунитетом.
Патогенез заболевания определяют патогенные свойства риккетсий. Они попадают в организм человека через рану кожи, которая остается после укуса клеща. Это место называют первичным аффектом, так как здесь возникают первые воспалительные изменения при контакте тканей с возбудителями. При этом происходит распространение патогенов по лимфатическим путям в коллекторы лимфатических узлов регионарного порядка. Результатом таких процессов может стать лимфангоит рядом с первичным аффектом, и увеличение лимфоузлов. В них происходит размножение риккетсий с регулярным выбросом в системный кровоток и разнесением по всему организму.
Особенность инфекционных агентов при клещевом сыпном тифе в сохранении тропности к эндотелию сосудов, как при эпидемическом сыпном тифе, но значительно меньшими патогенно-токсигенными свойствами. Основными патогенетическими звеньями заболевания являются микроциркуляторные расстройства в результате поражения капилляров, воспаления в них и повышенной проницаемости, а также незначительная интоксикация, возникающая при разрушении возбудителей иммунными клетками организма. Поэтому их распространение в организме протекает относительно благоприятно и никогда не вызывает тяжелых осложнений.
Симптомы клещевого сыпного тифа
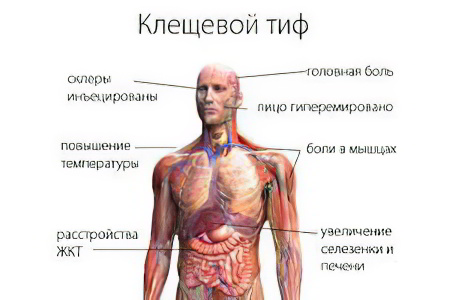
Период инкубации возбудителей клещевого сыпного тифа, который длится с момента укуса клеща до появления первых проявлений болезни, составляет от 3-4 дней до недели. В это время, кроме незначительного воспаления кожи в месте укуса, больных ничего более не беспокоит. Клиническая картина развивается внезапно и достаточно остро.
При этом появляются такие симптомы сыпного тифа:
Гипертермическая реакция. В большинстве случаев температура гектическая (39%С и более), постоянная или перемежающая. Длительность лихорадочного периода может составлять до двух недель, если не лечить больного. Через несколько дней после появления цифры температуры немного снижаются, она приобретает постоянство;
Легкий озноб с мышечными и головными болями. Возникают синхронно с гипертермией и уменьшаются с её снижением;
Умеренная одутловатость лица на фоне его гиперемии;
Инфильтративно-воспалительные изменения мягких тканей в зоне укуса клеща – первичный аффект. Его никогда не должно быть после укуса клеща, который не инфицирован патогенными риккетсиями. Само место укуса превращается в небольшую язву под черным струпом, а вокруг него расположена 2-х-3-х миллиметровая полоска гиперемии кожи;
Гиперемия конъюнктивы и слизистой ротоглотки с усиленным и застойным сосудистым рисунком;
Кожная сыпь. Представлена истинным полиморфизмом первичных элементов: розеолы, мелкие папулы, пятна, диаметром до нескольких миллиметров. Их появление отмечается на 4-5 день после появления температуры. Характерны постоянные подсыпания новых элементов. Геморрагическая сыпь не характерна. Первые высыпания появляются на коже конечностей, откуда происходит их распространение на другие участки;
Увеличение лимфатических узлов, в первую очередь, регионарных по отношению к месту укуса;
Тахикардия или брадикардия. Аритмии возникают редко. Артериальное давление может незначительно снижаться;
Симптомы поражения нервной системы: заторможенность, головная боль, апатия, нарушения сна. Помрачение сознания и менингеальные признаки возникают крайне редко.
Возбудитель клещевого сыпного тифа
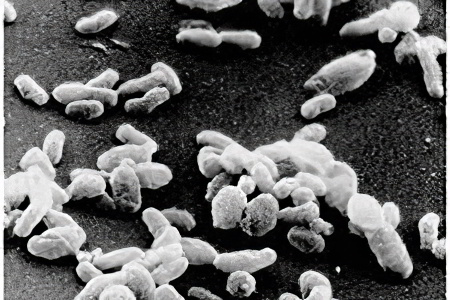
Клещевой сыпной тиф вызывается патогенными микроорганизмами из группы риккетсий. Конкретный их вид – Rickettsia sibirica. Она обладает общими свойствами, характерными для всех представителей риккетсий. Единственное отличие – умеренные вирулентные способности. Поэтому её попадание в организм не вызывает тяжелых проявлений.
По морфологическому строению Rickettsia sibirica представляет собой грамотрицательную палочку с аэробным типом метаболизма. Единственным природным резервуаром для нее является организм грызунов. Иксодовые клещи выполняют роль переносчика инфекции, что обеспечивает её постоянную циркуляцию на определенной территории. Этот вид риккетсий очень устойчив во внешней среде по отношению к действию высоких и низких температур. Разные штаммы могут обладать различными вирулентными и патогенными свойствами, определяя клиническое течение болезни.
В большинстве случаев заболевания Rickettsia sibirica своевременно верифицируется иммунными клетками организма. Её разрушение не вызывает освобождения опасных эндотоксинов. Это позволяет организму самостоятельно справится с патогеном, даже при отсутствии лечения. В результате возникает стойкий иммунитет в виде антител к антигенным компонентам данного вида риккетсий, который остается пожизненно.
Профилактика клещевого сыпного тифа
Предотвратить клещевой сыпной тиф может помочь такой комплекс неспецифических профилактических мероприятий:
Борьба с грызунами;
Предотвращение укусов клещей во время пребывания в очагах, пандемичных по клещевому сыпному тифу: использование отпугивающих средств химической природы и эфирных масел, одежда должна максимально закрывать открытые части тела, периодические осмотры поверхности одежды с целью обнаружения и удаления клещей;
Прием тетрациклина в лечебных дозах при развитии на месте укуса клеща первичного аффекта;
Специфической профилактики клещевого сыпного тифа не существует.

Возвратный тиф – заболевания группы спирохетозов, включающие эпидемическую (вшивую) и эндемическую (клещевую) возвратные лихорадки. Основными признаками возвратного тифа служат множественные лихорадочные приступы, чередующиеся с интервалами апирексии. Также отмечается выраженная интоксикация, кожные высыпания, гепатоспленомегалия, легкая желтушность кожных покровов и склер. Решающее значение для подтверждения диагноза возвратного тифа имеет обнаружение спирохет в крови больного. Этиотропная терапия возвратного тифа проводится антибактериальными препаратами (пенициллином, тетрациклином, эритромицином, левомицетином, ампициллином).
Общие сведения

Причины возвратного тифа
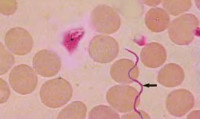
Вшивый возвратный тиф (возвратная вшивая лихорадка) – эпидемический спирохетоз, возбудителем которой служит Borrelia reccurentis (спирохета Обермейера). Она имеет спиралевидную форму с 4-8 завитками, высокую подвижность, длину 10-30 мкм и толщину 0,3-0,5 мкм. По своему характеру вшивый тиф является антропонозом, при котором источником инфекции выступает больной человек. Эпидемическую опасность больной представляет, главным образом, в лихорадочный период, когда концентрация возбудителей в крови достигает своего пика. Переносчиками инфекции служат вши – в большинстве случаев платяные, реже - головные и лобковые. При кровососании спирохеты попадают в организм вшей, где в гемолимфе происходит размножение возбудителей возвратного тифа.
Заражение здорового человека возможно только при раздавливании инфицированного насекомого и попадании спирохет на участки поврежденного кожного покрова с расчесами, ссадинами и другими микротравмами. Распространению вшивого возвратного тифа способствуют неблагоприятные санитарно-гигиенические условия, большая скученность и массовая завшивленность населения (например, в ночлежных домах, тюрьмах, казармах). В периоды войн возвратный тиф принимал характер эпидемий. В настоящее время на территории России возвратный тиф ликвидирован, однако не исключается вероятность его завоза из некоторых стран Азии, Африки и Америки.
Клещевой возвратный тиф (возвратная клещевая лихорадка) – эндемический (природно-очаговый) спирохетоз, вызываемый примерно 20 видами спирохет рода Borrelia, распространенных в различных районах земного шара. По своим биологическим и морфологическим свойствам эти возбудители схожи со спирохетами Обермейера. Источником распространения инфекции выступают грызуны, а переносчиками - клещи рода Ornithodoros, в организме которых спирохеты сохраняются пожизненно и даже могут передаваться потомству. Человек заболевает клещевым возвратным тифом после укуса инфицированных клещей. Возбудители клещевого возвратного тифа присутствуют в крови больного, как во время лихорадки, так и в безлихорадочный период. Заболевание распространено в странах Азии, Африки, Латинской Америки, Европы (в Испании, Португалии, на юге Украины) и др. Для клещевого возвратного тифа эпидемии не характерны.
Симптомы вшивого возвратного тифа
После истечения инкубационного периода (в среднем 3-14 дней) внезапно развивается подъем температуры до 39-40 °С, сопровождающийся кратковременным ознобом и жаром. В разгар лихорадочного приступа выражены слабость, бессонница, головные боли, артралгии, боли в икроножных мышцах. На высоте лихорадки отмечается гиперемия лица, инъекция сосудов склер, признаки конъюнктивита. Могут возникать кожные высыпания, имеющие характер петехий, розеол или макул; носовые кровотечения. Практически с первых дней возвратного тифа селезенка и печень увеличиваются в размерах; примерно на 2-3 сутки появляются желтушность кожных покровов и склер; возникают тошнота, рвота, понос со слизью, олигурия. Первый лихорадочный период при возвратном тифе длится 5-8 дней, после чего наступает период апирексии продолжительностью 1-2 недели.
Между приступами состояние больных улучшается, однако сохраняются слабость, недомогание, снижение аппетита. После периода апирексии, как правило, наступает вторая волна возвратного тифа с теми же клиническими симптомами. Однако длительность повторного приступа сокращается до 3-4 дней, а безлихорадочный интервал, напротив, удлиняется. Обычно приступы вшивой возвратной лихорадки повторяются 3-5 раз, с каждым разом становясь короче и легче предыдущего.
К числу наиболее грозных осложнений возвратного тифа принадлежит разрыв селезенки с летальным внутренним кровотечением. Также опасно развитие желчного тифоида, который может протекать по тифоидному или септическому варианту. Тифоидной вариант характеризуется выраженной желтухой, профузным поносом, геморрагической сыпью, повышением температуры в период апирексии. Септический вариант протекает с развитием многочисленных абсцессов внутренних органов, миокардита, пневмонии, остеомиелита. При развитии желчного тифоида часты летальные исходы. Заболевание возвратным тифом во время беременности провоцирует самопроизвольные аборты, преждевременные роды, маточные кровотечения. Среди прочих осложнений возвратного тифа встречаются иридоциклиты, гнойные отиты, невриты слухового нерва, диффузные бронхиты, очаговые пневмонии и пр. Иммунитет нестойкий, возможны повторные заражения вшивым возвратным тифом.
Симптомы клещевого возвратного тифа
Патогномоничным признаком клещевого возвратного тифа служит возникновение в месте укуса клеща первичного аффекта, представляющего собой мелкую папулу в окружении геморрагического ободка. Инкубационный период длится 5-15 дней. Заболевание также манифестирует с острой лихорадки и выраженного интоксикационного синдрома, которые сохраняются 1-4 дня. В конце лихорадочного периода температура критически падает, и наступает период апирексии. Общее количество приступов может достигать 10 и более; длительность безлихорадочных периодов различна – от нескольких дней до 3-4 недель.
В целом, несмотря на длительное течение (2-3 месяца), заболевание переносится легче, чем вшивый возвратный тиф: приступы короче, периоды апирексии длиннее, гепатоспленомегалия выражена в меньшей степени. После перенесенного клещевого возвратного тифа у местного населения формируется длительный и прочный иммунитет; при прекращении естественной иммунизации (повторных укусов клещей) может развиться повторное заболевание. Осложнения после возвратного тифа возникают реже и практически никогда не приводят к летальным исходам. Среди них обычно преобладают иридоциклит, кератит, увеит; в отдельных случаях развиваются менингит, энцефалит.
Диагностика и лечение возвратного тифа
Первичная клиническая диагностика основывается на эпидемиологических данных и характерной симптоматике. При распознавании клещевого возвратного тифа первостепенное значение имеет обнаружение первичного аффекта в месте укуса клеща. Для подтверждения диагноза проводится лабораторная диагностика: обнаружение спирохет в крови больного на высоте приступа (при вшивом тифе), в лихорадочный и безлихорадочный период (при клещевом тифе).
В качестве основного используется метод толстой капли или микроскопии мазка крови, дополнительно - реакция связывания комплемента, реакция преципитации, реакция нагрузки спирохет тромбоцитами и др. Для диагностики клещевого возвратного тифа иногда применяется биологическая проба - заражение кровью пациента морских свинок. Возвратный тиф необходимо дифференцировать от малярии, бруцеллеза, лептоспироза, гриппа, болезни Лайма, сыпного тифа, сепсиса, лихорадки денге.
В качестве этиотропной терапии возвратного тифа используются антибактериальные препараты: пенициллин, эритромицин, тетрациклин, хлорамфеникол или ампициллин курсом 5-7 дней. Противомикробная терапия позволяет быстро купировать лихорадочный приступ и предупредить рецидивы заболевания. Дополнительно проводится патогенетическое и симптоматическое лечение, дезинтоксикационная терапия.
Профилактика возвратного тифа
Иммунизация против возвратного тифа не разработана. В предупреждении вспышек вшивой лихорадки большое значение имеет борьба с педикулезом, улучшение санитарно-гигиенических условий проживания населения, выявление и госпитализация больных, проведение дезинфекционных и дезинсекционных мероприятий в очаге. Неспецифическая профилактика клещевого возвратного тифа требует уничтожения орнитодоровых клещей и грызунов, защиту от укусов клещей в эндемических очагах с помощью специальной одежды и репеллентов.
Риккетсиозы – многочисленные инфекционные заболевания, связанные общностью этиологии (возбудители – риккетсии) и эпидемиологии (имеют преимущественно трансмиссивный механизм передачи). Риккетсиозы протекают с возникновением первичного аффекта (при клещевых риккетсиозах), лихорадочным и интоксикационным синдромами, генерализованными васкулитами и кожными высыпаниями. Подтвердить диагноз риккетсиоза и верифицировать его клиническую форму позволяет серологическая диагностика (РИГА, РСК, РНИФ, ИФА). Этиотропная терапия риккетсиозов проводится антибактериальными препаратами из группы тетрациклинов и хлорамфениколом.
Общие сведения
Риккетсиозы – термин, используемый в отношении трансмиссивных лихорадочных заболеваний, вызываемых внутриклеточными возбудителями — риккетсиями. Группа риккетсиозов человека включает в себя сыпной тиф (эндемический и эпидемический), клещевые лихорадки (пятнистую лихорадку Скалистых гор, волынскую лихорадку, марсельскую лихорадку, везикулезный риккетсиоз, североазиатский клещевой риккетсиоз), пароксизмальные риккетсиозы (окопную лихорадку, клещевой пароксизмальный риккетсиоз), лихорадку цуцугамуши и лихорадку Ку. Несмотря на этиологические различия, всем этим заболеваниям свойственны некоторые общие эпидемиологические, патогенетические, патоморфологические, иммунологические и клинические признаки, позволяющие объединить их общим названием – риккетсиозы. Распространенность риккетсиозов повсеместная; наибольшая заболеваемость отмечается в развивающихся странах, где в структуре лихорадок неясной этиологии они составляют 15-25%.

Причины
По своим культуральным качествам риккетсии являются промежуточным звеном между бактериями и вирусами. С микробными возбудителями их сближают морфологические признаки (грамотрицательные палочковидные или кокковидные формы), а с вирусными агентами – способность к внутриклеточному паразитированию. Патогенными для человека являются следующие виды риккетсий (Rickettsia):
- R. Prowazekii – вызывает эпидемический (вшивый) сыпной тиф и его отдаленный рецидив - болезнь Брилла
- R. Typhi – вызывает эндемический (крысиный, блошиный) сыпной тиф
- R. Sibirica – вызывает североазиатский клещевой риккетсиоз
- R. Conorii – вызывает марсельскую лихорадку
- R. Rickettsii – вызывает пятнистую лихорадку Скалистых гор
- R. Australis – вызывает австралийский клещевой риккетсиоз
- R. Quintana (Rochalimea quintana) – вызывает волынскую лихорадку
- R. Akari – вызывает везикулезный риккетсиоз
- R. Japonica — вызывает японскую пятнистую лихорадку
- R. Orientalis – вызывает цуцугамуши
- R. Burneti (Coxiella burnetii) – вызывает Ку-лихорадку
Риккетсиозы делятся на антропонозные, при которых источниками инфекции выступает человек, а переносчиками – вши, и зоонозные, характеризующиеся передачей от животных через укусы клещей. К антропонозам относятся сыпной тиф и окопная лихорадка; к природно-очаговым зоонозам – все остальные риккетсиозы.
Симптомы риккетсиозов
Риккетсиозы группы сыпного тифа
Эпидемический (вшивый) сыпной тиф протекает с лихорадкой, интоксикацией, розеолезно-петехиальной сыпью на коже, поражением сосудистой и нервной системы. Инкубационный период занимает от 5 до 21 дня. Риккетсиоз манифестирует с повышения температуры тела и общеинтоксикационных симптомов, которые достигают максимальной выраженности к 3-6-й день заболевания. В этот период отмечается выраженная гиперемия и одутловатость лица, инъекция склер, энантема на мягком небе. Примерно на 5 сутки на коже боковой поверхности груди, живота, сгибательных поверхностях рук появляется яркая характерная розеолезно-петехиальная сыпь. Через неделю сыпь бледнеет, а на 2-3-й неделе от начала заболевания исчезает. Одновременно снижается температура и исчезает интоксикация, однако еще несколько недель сохраняется постинфекционная астения. При тяжелом течении риккетсиоза возникает поражении ЦНС в виде менингита или энцефалита. Осложнения эпидемического сыпного тифа могут включать отит, паротит, пневмонию, миокардит. Болезнь Бриля, или рецидивирующий сыпной тиф, проявляется теми же симптомами, однако менее выраженными.
Эндемический (крысиный или блошиный) сыпной тиф начинается остро и в начальном периоде характеризуется общеинфекционными симптомами (лихорадкой, познабливанием, артралгиями, головной болью). В разгар лихорадочного периода на груди, животе и на конечностях появляется сыпь, имеющая преимущественно розеолезно-папулезный характер. Характерна артериальная гипотония, брадикардия, общая слабость, головокружение. В целом заболевание протекает легче, чем эпидемический сыпной тиф.
Риккетсиозы группы пятнистых клещевых лихорадок
Североазиатский клещевой риккетсиоз, или клещевой сыпной тиф Северной Азии передается через укусы иксодовых клещей. Типичным признаком клещевого риккетсиоза служит первичный аффект – первичная воспалительная реакция кожи в месте проникновения возбудителя. Он представляет собой болезненное уплотнение, окруженное зоной гиперемии и в центре покрытое коричневым струпом. Одновременно с появлением первичного аффекта повышается температура тела, развивается регионарный лимфаденит и интоксикационный синдром. Кожные высыпания появляются на 2-3-й день и представлены полиморфными розеолезно-папулезными элементами, расположенными на туловище и вокруг суставов. Отмечается гиперемия лица и слизистой зева, брадикардия, гипотония, умеренная гепатоспленомегалия. Течение североазиатского клещевого риккетсиоза доброкачественное; обычно к 14 дню заболевания наступает выздоровление.
Пятнистая лихорадка Скалистых гор относится к риккетсиозам с тяжелым течением. В остром периоде заболевание сопровождается ознобом, сменяющимся жаром; сильной головной и мышечной болью, носовыми кровотечениями. Неврологические изменения включают бессонницу, нарушение сознания (оглушенность, прострацию), судороги, пара- и гемиплегии, нарушения зрения и слуха. Первичный аффект отсутствует. Сыпь при данном виде риккетсиоза обильная, петехиальная, имеет тенденцию к слиянию с образованием больших пятен. Летальность от этого риккетсиоза достигает 7%.
Пароксизмальные риккетсиозы
Пароксизмальные риккетсиозы протекают с рецидивирующими лихорадочными приступами, повторяющимися каждые 5 дней (при волынской лихорадке) или 2-3 дня (при пароксизмальном клещевом риккетсиозе). Во время приступа температура повышается до 39,0–40,5°С, появляются ознобы, оссалгии, миалгии, артралгии, головные боли. Первичный аффект, кожные высыпания и регионарный лимфаденит не являются постоянными спутниками пароксизмальных риккетсиозов и зачастую отсутствуют. Течение лихорадок обычно затяжное, однако доброкачественное.
Диагностика
Выявление и дифференциальная диагностика риккетсиозов проводится по нескольким направлениям: сбор эпидемиологического анамнеза, анализ клинических данных и лабораторная верификация возбудителя. В эпидемиологическом статусе акцент делается на природно-очаговый характер инфекции, связь заболевания с укусами клещей, педикулезом и т. д. При анализе клинической симптоматики риккетсиозов основное внимание обращается на наличие первичного аффекта, характер и локализацию сыпи.
Лабораторная диагностика риккетсиозов проводится с помощью серологических методов (РСК, РА, РИГА, РИФ, ИФА), позволяющих идентифицировать возбудителя путем определения его антигенов и специфических антител. В ряде случаев возможно выделение риккетсий из крови, мочи, спинномозговой жидкости, биоптатов, биомассы клещей, проведение кожно-аллергических проб. Дифференциальная диагностика риккетсиозов проводится с гриппом, корью, геморрагическими лихорадками, менингококковой инфекцией, брюшным тифом, энтеровирусной инфекцией, аллергией и др.
Лечение риккетсиозов
В качестве средств этиотропной терапии риккетсиоза используются антибиотики тетрациклинового ряда (тетрациклин, доксициклин), хлорамфеникол, фторхинолоны. Обычно курс лечения продолжается весь лихорадочный период и 2-3 дня после нормализации температуры тела. Одновременно проводится дезинтоксикационная, десенсибилизирующая, противовоспалительная терапия. При тяжелом течении риккетсиозов применяются кортикостероидные гормоны.
Прогноз и профилактика
По течению, исходам и процентам летальности к наиболее тяжелым риккетсиозам относятся эпидемический сыпной тиф, пятнистая лихорадка Скалистых гор и цуцугамуши. Остальные риккетсиозы протекают более доброкачественно и редко сопровождаются осложнениями. Профилактика заражения риккетсиозами предусматривает борьбу с педикулезом, клещами и грызунами, соблюдение мер личной защиты от нападения кровососущих насекомых. При укусах клещей рекомендуется проведение экстренной химиопрофилактики доксициклином или азитромицином. С целью профилактики сыпного тифа и лихорадки Ку проводится вакцинация. Больные сыпным тифом подлежат строгой изоляции; за контактировавшими с пациентом лицами устанавливается наблюдение; в очаге инфекции проводится санитарная обработка.
Читайте также:

