Клинико психологическая характеристика олигофрении при врожденном токсоплазмозе
Обновлено: 24.04.2024
Токсоплазмоз относится к инфекционным паразитарным заболеваниям, вызывающим тяжелое поражение различных органов и физиологических систем, особенно центральной нервной системы. Клинические проявления токсоплазмоза чрезвычайно разнообразны в зависимости от времени начала заболевания, типа течения, активности и локализации патологического процесса. Олигофрения и пороки развития центральной нервной системы обычно являются следствием врожденного токсоплазмоза. Согласно статистическим данным, частота врожденного токсоплазмоза в европейских странах составляет 2—8 на 1000 новорожденных. Возбудитель токсоплазмоза Toxoplasma gondii относится к типу простейших и является внутриклеточным паразитом. Заражение человека чаще происходит алиментарным путем при недостаточной термической обработке инфицированных токсоплазмами пищевых продуктов. Передача инфекции возможна также через поврежденные кожные покровы и конгенитальным путем. Врожденный токсоплазмоз является следствием трансплацентарной передачи инфекции от беременной матери плоду в острой стадии токсоплазмозного процесса у матери. Патоморфологические исследования свидетельствуют о существовании двух разновидностей врожденного токсоплазмоза: одной, протекающей в виде типичного токсоплазмозного менингоэнцефалита и хориорстинита, и другой, представляющей порок развития мозговых систем. Первая разновидность возникает при начале заболевания в более позднем (фетальном) периоде внутриутробного развития, тогда как вторая имеет в своей основе эмбриопатию, обусловленную заражением зародыша на ранних этапах беременности. Для менингоэнцефалитической разновидности врожденного токсоплазмоза, которая встречается чаще, характерно хроническое течение с возможностью рецидивов в постнатальном периоде. В динамике ее выделяют три стадии: острую, с генерализацией инфекции и висцеральной патологией, подострую, с поражением головного мозга и глаз и хроническую в виде последствий менингоэнцефалита и хориоретинита. Патоморфологические изменения в головном мозге при этой разновидности врожденного токсоплазмоза выражаются в виде процесса (очаговый энцефалит или менингоэнцефалит) и дисциркуляторных нарушений с ишемическими размягчениями вещества мозга вследствие тромбозов и эмболии просвета сосудов токсоплазмами и псевдоцистами. На месте очагов образуются специфичные для токсоплазмоза участки обызвествления (кальцификаты), рубцовая ткань или полость. Степень поражения головного мозга при токсоплазмозе варьирует от едва заметных микроскопических очажков воспаления и дегенерации до полного нарушения мозговой ткани . Особенности клинических проявлений врожденного токсоплазмоза зависят от времени внутриутробного заражения, степени выраженности и формы течения патологического процесса. В тех случаях, когда острая и подострая стадии заканчиваются внутриутробно, ребенок рождается с хроническим токсоплазмозом, для которого характерны грубые аномалии физического развития, неврологические симптомы и выраженное слабоумие. В соматическом состоянии наряду с микроцефалией, гидроцефалией и дисплазиями отмечаются характерные интракраниальные кальцификаты и поражения органов зрения: хориоретинит, увеит, катаракта, помутнение хрусталика, псевдоколобома желтого пятна, атрофия зрительного нерва, пороки развития глазного яблока — анофтальмия и микрофтальмия. В неврологическом статусе этих детей обнаруживаются спастические парезы и параличи верхних и нижних конечностей, псевдобульбарные расстройства, гиперкинезы. Признаки психического недоразвития проявляются с первых месяцев жизни и обычно достигают степени имбецильности и идиотии. Сходные клинические проявления врожденного токсоплазмоза отмечаются и при более позднем заражении плода, если острая генерализованная стадия процесса развивается внутриутробно, а подострый период протекает в послеродовом периоде. При инфицировании плода в конце беременности врожденные пороки развития носят менее грубый характер. В ряде случаев дети рождаются без признаков заболевания. Однако первые клинические проявления могут возникнуть сразу же после рождения или в течение 1—2 года жизни. Острая стадия врожденного токсоплазмоза характеризуется генерализацией процесса и протекает либо как септическое заболевание, либо в форме висцерального токсоплазмоза с высокой температурой, желтухой, сыпью и поражением внутренних органов, или же в форме токсоплазмозного менингоэнцефалита, лептоменингита и энцефалита. Токсоплазмозный менингоэнцефалит характеризуется высокой температурой, адинамией, рвотой, менкнгеальными симптомами, судорогами, парезами и параличами конечностей. В остром периоде в спинномозговой жидкости обнаруживается ксантохромия и повышенное количество белка при умеренном цитозе. Наблюдаются атрофия сосков зрительного нерва, хориоретиниты, помутнение хрусталика. Токсоплазмозный менингоэнцефалит протекает тяжело и дает большой процент смертности. В случае выздоровления у детей формируется тяжелая олигофрения, сочетающаяся с судорожным синдромом, задержкой развития психомоторики и речи. При менее остром начале заболевание может протекать по типу токсоплазмозного энцефалита без выраженной температуры и менингеальных явлений. У детей отмечаются вялость, сонливость или беспокойство, парезы и параличи конечностей, судорожные припадки. В ряде случаев судорожные приступы являются первыми признаками заболевания, и только в дальнейшем появляются симптомы нарушенного развития и нарастает слабоумие. Степень психического недоразвития при олигофрении, обусловленной врожденным токсоплазмозом, варьирует от дебильности до идиотии и в большинстве случаев коррелирует с тяжестью неврологических нарушений. В структуре олигофренического дефекта наряду с грубым недоразвитием познавательных процессов и мышления с большим постоянством обнаруживаются дополнительные синдромы (церебрастенический, психопатоподобный, судорожный и др.), свидетельствующие об органическом поражении головного мозга. У детей, как правило, отмечаются благодушие, эйфоричность, двигательное и речевое возбуждение, нарушение работоспособности. Диагностика основывается на совокупности клинических и лабораторных данных, а также на данных эпидемиологического и акушерского анамнеза (контакт с животными, самопроизвольные аборты, мертворождения, рождение детей с пороками развития центральной нервной системы). Важное значение для диагностики заболевания имеет офтальмологическое обследование, позволяющее выявить наиболее характерные нарушения глаз: анофтальмию, микрофтальмию, хориоретинит, увеиты, иридоциклиты, катаракту, кодовому желтого пятна и др. Большое диагностическое значение имеет также рентгенологическое исследование черепа, выявляющее признаки гидроцефалии, сочетающейся в ряде случаев с микроцефалией и явлениями атрофии коры больших полушарий, а также интракраниальные кальцификаты. Частота последних при врожденном токсоплазмозе, по данным некоторых авторов, достигает 92% (К. Parnitzke , 1961). Однако для их обнаружения часто необходимы снимки в разных проекциях. Исследование крови при остром токсоплазмозе выявляет лейкоцитоз, увеличенную СОЭ, в хронической стадии — лейкопению и лимфоцитоз. При рецидивах хронического токсоплазмоза может появляться эозинофилия. Следует отметить, что отдельные симптомы и данные офтальмологического и рентгенологического обследования могут встречаться при других заболеваниях центральной нервной системы. Для окончательной диагностики решающее значение имеют паразитологические и иммунологические методы исследования (обнаружение возбудителя в ликворе и крови, специфические серологические реакции и внутрикожная аллергическая проба). Реакция связывания комплемента с токсоплазменным антигеном появляется на 2−й, а кожная аллергическая проба — в конце 4−й недели после заражения. Для лечения токсоплазмоза применяется протистоцидный препарат пиримидинового ряда хлоридин (дараприм, пириметамин). Хлоридин эффективен при сочетании с сульфаниламидными препаратами, которые усиливают его действие. Лечение проводится курсами. Хлоридин назначают детям в возрасте от 1 года до 3 лет по 0,01 г в сутки, от 4 до 7 лет — 0,02 г, от 8 до 11 лет — 0,03 г, от 12 до 15 лет — 0,04 г, старше 15 лет — 0,05 г. Суточную дозу делят на два приема. Курс лечения в течение 5 дней. Повторные курсы проводят через 2—3 нед. Одновременно назначают сульфадимезин или другие сульфаниламидные препараты в соответствующих возрастных дозах. Для большей эффективности лечения одновременно с хлоридином и сульфадимезином назначают препараты, содержащие гиалуронидазу (лидаза и др.), повышающие проницаемость оболочек цист. Кроме этиотропной терапии, показано назначение средств, повышающих иммунологическую реактивность, а также проведение симптоматической (рассасывающей, стимулирующей) терапии.
Она была описана Греггом в 1940 году. Описана у детей матери которых перенесли корьевую краснуху во время беременности. Самые тяжелые последствия фиксируются в первом триместре беременности, вирус краснухи заражает эмбрион, при этом механизм патогенного действия краснухи не уточнен. Характерными чертами являются поражение глаз, сердца, молочных зубов, слухового аппарата. Если фиксируется уо, то она выраженных степеней. Преимущественное поражение тех или иных органов зависит от времени воздействия инфекции на эмбрион. Например если это пятая неделя беременности - дефекты развития глаз, 5-7 - пороки сердца, 7 - дефекты строения внутреннего уха и тд. Детям с данным синдромом характерно общее физическое недоразвитие, нередко фиксируется микроцефалия, пороки строения скелета и мочеполовых органов.
Еще одним примером этой группы является олигофрения обусловленная врожденным сифилисом.
Путь передачи возбудителя - плацентарный, в основном пи заболевании матери в первую половину беременности. В основном поражаются органы и ткани плода, иногда симптомы сифилиса отсутствуют - это скрытая форма. Первые клинические проявления это насморк с гнойно-кровяными выделениями, трещины на губах и на коже, мокнущие пузыри, к концу первого месяца жизни наблюдается специфическая рассеянная сыпь, грязноватый оттенок кожи. Среди физических признаков обнаруживают деформацию черепа, высокое небо, седловидный нос, утолщения и искривления костей. Среди неврологических признаков : парезы, параличи, снижение сухожильных рефлексов, эпизодические судорожные припадки. Степень психического недоразвития различна, практически у всех детей фиксируется очень быстрая утомляемость и истощаемость
Умственная отсталость при врожденном сифилисе.
Путь передачи плацентарный, в основном, при заболевании матери в первые месяцы Б. Иногда симптомы сифилиса отсутствуют-это скрытая форма.
-насморк с гнойными проявлениями
-трещины на губах
К концу первого месяца жизни:
-специфическая рассеянная сыпь, грязноватые оттенок кожи
-утолщение и искривление костей
Степень психического недоразвития различна. У детей фиксируется быстрая утомляемость и истощаемость.
Умственная отсталость при врожденном токсоплазмозе.
Достаточно ярким примером перинатальный патологии является олигофрения обусловленная гемолитической болезнью новорожденных. Возникает при иммунологический несовместимости крови матери и плода по резус-фактору. Механизм достаточно известный- резус фактор плода(+) проникает через плаценту в организм матери(-), там начинает вырабатывать антирезуч-антитела, которые попадают через плаценту в кровь плода, они приводят к реакции антиген-антитело. Эта реакция проявляется в гемолизин эритроцитов плода. Продукты распада эритроцитов воздействуют на костный мозг, печень и селезенку. Гемолитической болезни новорожденных связана с нарушением белерубинового обмена. Эритроциты под влиянием антител разрушаются. Происходит гемолиз. Как правило гемолитическая болезнь новорожденных выражается в виде врожденного отека, тяжелой желтухи и врожденной анемией. Имеют место дефекты слуха, УО, отставание в физическом развитии, экстрапирамидные двигательные расстройства, глазодвигательных расстройства, нарушение формирования зубов, гемолитическая болезнь новорожденных связана с проявлением резус конфликта, то есть проявляется в тех случаях когда ребенок резус+, а мать -. Более сложной картина выглядит в тех случаях, когда мать матери так же резус отрицательна. Есть ряд факторов риска, которые приводят к гемолитической болезни новорожденных, это гомозиготность отца по резус фактору, это повреждение плаценты, это последующие беременности и аборты.
Токсоплазмоз относится к инфекционным паразитарным заболеваниям, вызывающим тяжелое поражение различных органов и физиологических систем, особенно центральной нервной системы. Клинические проявления токсоплазмоза чрезвычайно разнообразны в зависимости от времени начала заболевания, типа течения, активности и локализации патологического процесса. Олигофрения и пороки развития центральной нервной системы обычно являются следствием врожденного токсоплазмоза.
Возбудитель токсоплазмоза относится к типу простейших и является внутриклеточным паразитом. Заражение человека чаще происходит при недостаточной термической обработке инфицированных токсоплазмами пищевых продуктов. Передача инфекции возможна также через поврежденные кожные покровы и конгенитальным путем. Врожденный токсоплазмоз является следствием трансплацентарной передачи инфекции от беременной матери плоду в острой стадии токсоплазмозного процесса у матери.
Признаки психического недоразвития проявляются с первых месяцев жизни и обычно достигают степени имбецильности и идиотии . В структуре олигофренического дефекта наряду с грубым недоразвитием познавательных процессов и мышления выявляются синдромы, свидетельствующие об органическом поражении головного мозга (церебрастенический, психопатоподобный, судорожный и др.). У детей отмечается благодушие, эйфоричность, двигательное и речевое возбуждение, нарушение работоспособности.
Диагностика основывается на совокупности клиническихи лабораторных данных, а также на данных эпидемиологического и акушерского анамнеза (контакт с животными, самопроизвольные аборты, мертворождения, рождение детей с пороками развития центральной нервной системы). Важное значение для диагностики заболевания имеет офтальмологическое обследование, позволяющее выявить наиболее характерные нарушения глаз: анофтальмию, микрофтальмию, хориоретинит, увеиты, иридоциклиты, катаракту, колобому желтого пятна и др. Для окончательной диагностики решающее значение имеют паразитологические и иммунологические методы исследования (обнаружение возбудителя в ликворе и крови, специфические серологические реакции и внутрикожная аллергическая проба).
51. Умственная отсталость как последствие гемолитической болезни новорожденных.
Гемолитическая болезнь новорожденных возникает при иммунологической несовместимости крови матери и плода, чаще всего по резус-фактору. Она является одной из нередко диагностируемых причин олигофрении. Заболевание развивается у резус-положительного ребенка в том случае, если мать имеет отрицательный резус-фактор. Продукты распада эритроцитов вызывают гемолитическую болезнь новорожденных: общий врожденный отек, тяжелую желтуху и врожденную анемию новорожденных. Массовое проникновение антител в кровь плода происходит во время родов. Гемолитическая болезнь новорожденных развивается в результате разрушения эритроцитов под влиянием антител, что ведет к накоплению непрямого билирубина.
Клиническая картина. Для клинических проявлений, характерны следующие симптомы экстрапирамидные двигательные расстройства, дисплазия зубной эмали и выпадение зубов, дефекты слуха и умственная отсталость. Однако в ряде случаев клиническая картина может быть представлена одним или двумя из этих симптомов. В неврологическом статусе к числу ранних симптомов, свидетельствующих о поражении подкорковых образований, относятся глазодвигательные расстройства, опистотонус и судороги Постоянными симптомами, обнаруживающимися с первых месяцев жизни, являются экстрапирамидные двигательные расстройства: гиперкинетический синдром, атаксия, дистония мышц конечностей, иногда - парезы и параличи. Особенности проявления психического недоразвития определяются характером и степенью органического поражения головного мозга. Интеллектуальная недостаточность у разных больных может варьировать от легкой дебильности до идиотии и обычно характеризуется своеобразным дисгармоническим недоразвитием отдельных психических функций. В структуре интеллектуального дефекта большой удельный вес занимают признаки психоорганического синдрома. Более сложная структура обнаруживается у больных с грубыми нарушениями слуха. У них на первый план выступают недостаточность вербального мышления и несостоятельность при выполнении заданий, связанных с речевой переработкой инструкций, при негрубом недоразвитии наглядно-действенного мышления. Диагноз несложен при учете особенностей клинической картины и данных анамнеза, указывающих на перенесенную гемолитическую болезнь новорожденных, обусловленную несовместимостью матери и плода по резус-фактору.
Лечение. Наиболее эффективным методом лечения является обменное переливание крови, проводимое в первые сутки жизни ребенка, иногда повторно. Цель обменного переливания крови - максимально быстрое выведение из организма новорожденного антител и продуктов гемолиза. Детям с остаточными явлениями билирубиновой энцефалопатии проводят симптоматическую (рассасывающую, стимулирующую и восстановительную) терапию.
Механическая родовая травма и асфиксия могут вызывать сходные поражения головного мозга — нарушение кровообращения и внутричерепные кровоизлияния. Вместе с тем результат их действия имеет и определенные различия. При механической родовой травме преобладают внутричерепные кровоизлияния в продольный и поперечный синусы, мозжечковый намет, твердую мозговую оболочку, реже в желудочки мозга и мозговую ткань. При асфиксии чаще поражаются кора головного мозга и подкорковые узлы. Область поражения нервных клеток при родовой травме зависит от локализации очага кровоизлияния, в то время как при асфиксии преобладают диффузные и равномерные изменения нервных клеток с определенной избирательностью.
Более тяжелые поражения центральной нервной системы наблюдаются при сочетании асфиксии с родовой травмой. При продолжительной асфиксии и тяжелой родовой травме возникают стойкие поражения центральной нервной системы с явлениями психического недоразвития, эпилептиформными припадками, психоорганическим синдромом, патологией поведения. Асфиксия и родовая травма редко являются единственным фактором, вызывающим возникновение олигофрении.
Клинические проявления последствий механической родовой травмы и асфиксии обнаруживаются у детей с первых месяцев жизни. Отмечаются отставание в росте и весе, вялость, расстройства аппетита, она, запаздывание прорезывания зубов. Дети позже начинают реагировать на окружающее, узнавать родных, рано обнаруживается задержка статических и локомоторных функций. У них отмечается снижение общей реактивности, более тяжелое течение инфекционных заболеваний. В неврологическом статусе могут отмечаться очаговые симптомы (парезы и параличи черепных нервов, нередко явления церебрального паралича, судорожные припадки и др.), степень выраженности которых зависит от тяжести поражения мозга.
Интеллектуальное недоразвитие у этих больных может варьировать от легкой дебильности до идиотии. В структуре интеллектуального дефекта отмечается инертность и непоследовательность мышления, резкое нарушение внимания, снижение смысловой и в большей степени механической памяти, чаcто наблюдаются состояния резкого психомоторного возбуждения, более грубые расстройства памяти и внимания, нарушения речи, расторможение влечений, а также очаговые неврологические симптомы и судорожные припадки. Динамика олигофрении в этом случае менее благоприятная. Дети, перенесшие тяжелую родовую травму, должны в течение года находиться под наблюдением невропатолога. По показаниям необходимо проводить им дегидратационную, рассасывающую, стимулирующую или седативную терапию. К числу ранних и постоянных симптомов относятся чрезмерная двигательная расторможенность, суетливость, отвлекаемость, обидчивость, плаксивость и легкая возбудимость; реже вялость, пассивность, отсутствие побуждений. Нередко вялость и пассивность чередуются с состояниями психомоторной расторможенности, возбуждением, немотивированными колебаниями настроения. Характерен церебрастенический синдром. Деятельность этих детей страдает также в связи со слабостью побуждений, инертностью психических процессов и психомоторной расторможенностью. На этом фоне легко возникают нарушения поведения.
Особенности клинической картины олигофрении, обусловленной асфиксией и родовой травмой, в зависимости от того, какой из этих двух факторов является ведущим. Если заболевание вызвано только асфиксией, клиническая картина более однотипна: преобладают астенические проявления в сочетании с вялостью, слабостью побуждений, замедлением психических процессов, эмоциональной лабильностью, быстрой утомляемостью и истощаемостью. При последствиях механической родовой травмы мозга чаще наблюдаются состояния резкого психомоторного возбуждения, эксплозивность, более грубые расстройства памяти и внимания, нарушения речи, расторможение влечений, а также очаговые неврологические симптомы и судорожные припадки. Динамика олигофрении в этом случае менее благоприятная. Дети, перенесшие тяжелую родовую травму, должны в течение года находиться под наблюдением невропатолога. По показаниям необходимо проводить им дегидратационную, рассасывающую, стимулирующую или седативную терапию.
Токсоплазмоз как одна из причин пренатального поражения мозга впервые описан в 1939г. у ребенка 1 мес с картиной энцефаломиелита.
Частота. Среди больных с глубоким интеллектуальным дефектом частота врожденного токсоплазмоза составляет менее 1%. Среди больных с легкой умственной отсталостью он встречается значительно реже.
Роль врожденного токсоплазмоза в генезе умственной отсталости долгое время значительно переоценивалась. Это обусловлено широкой распространенностью скрытой инфицированности токсоплазмой и, следовательно, большой частотой положительных иммунологических реакций и кожных проб с токсоплазменным антигеном у лиц самых разных контингентов, в том числе и среди умственно отсталых. В действительности роль токсоплазмоза как этиологического фактора умственной отсталости невелика.
Этиология и патогенез. Возбудитель токсоплазмоза — toxoplasma gondii — относится к типу простейших и является внутриклеточным паразитом (простейший паразит).
В организм человека попадает от животных (собаки, кошки, свиньи, крупный рогатый скот), диких животных (лисицы, зайцы, белки и др.) или птиц (голуби, куры и т.д.). Заражение может произойти различным способом (капельным — при уходе за животными, с пищей — через мясо, молоко и пр.).
Врожденный токсоплазмоз является следствием трансплацентарной передачи инфекции от беременной матери к эмбриону или плоду в острой стадии инфекционного процесса у женщин и инфицирует его. Наиболее часто инфицирование плода происходит со 2-го по 6-й месяц беременности. В тяжелых случаях наступает гибель зародыша или плода. В более легких случаях поражение приводит к разнообразным аномалиям развития, и в частности нервной системы.
Клиника. Проявления токсоплазмоза характеризуются чрезвычайным разнообразием в зависимости от времени начала заболевания, типа течения, активности и локализации патологического процесса. В детской практике имеет значение врожденный токсоплазмоз.
Признаки болезни могут проявляться сразу после рождения или в первые недели и месяцы жизни ребенка.
Болезнь иногда может протекать остро по типу менингоэнцефалита (высокая температура, расстройство сознания, судороги, менингеальные явления, параличи и др.). Наряду с поражением центральной нервной системы могут иметь место расстройства со стороны внутренних органов (печень, селезенка, кишечник, легкие). Иногда страдает зрение (атрофия зрительных нервов, изменения в хрусталике и др.).
Болезненный процесс может протекать и в подострой форме. В этих случаях развитие детей сопровождается задержкой. Дети вялы, апатичны. Иногда наблюдается повышенная психомоторная возбудимость.
В тех случаях, когда острая и подострая стадии заканчиваются внутриутробно, ребенок рождается с хроническим токсоплазмозом, для которого характерны грубые неврологические симптомы и выраженное слабоумие.
У таких детей наряду с микроцефалией, гидроцефалией, спастическими параличами и судорогами отмечаются характерные интракраниальные кальцификаты (очаги обызвествления в местах расположения паразита) и поражения органов зрения: хориоретинит, увеит, катаракта, помутнение хрусталика, псевдоколобома желтого пятна, атрофия зрительного нерва, глаукома и микрофтальмия.
При рентгенографии обнаруживаются образовавшиеся кальцификаты (в местах расположения паразита).
При более позднем заражении плода, при инфицировании плода в конце беременности дети могут рождаться без признаков заболевания. Однако первые клинические проявления могут развиться сразу же после рождения или в течение 1—2-го года жизни. В этих случаях острая стадия врожденного токсоплазмоза характеризуется генерализацией процесса и протекает либо как септическое заболевание, либо в форме висцерального токсоплазмоза с высокой температурой, желтухой, сыпью и поражением внутренних органов, либо же в форме токсоплазмозного менингоэнцефалита, лептоменингита и энцефалита.
Токсоплазменный менингоэнцефалит характеризуется высокой температурой тела, адинамией, рвотой, менингеальными симптомами, судорогами и параличами конечностей. В случае выздоровления у детей формируется тяжелая умственная отсталость.
Психическое недоразвитие проявляется с первых месяцев жизни и обычно достигает степени имбецильности и идиотии.
Патоморфологические изменения в головном мозге при врожденном токсоплазмозе характеризуются воспалительно-дистрофическим процессом (очаговый энцефалит или менингоэнцефалит) и последствиями дисциркуляторных нарушений с ишемическими размягчениями вещества мозга вследствие тромбозов и эмболии просвета сосудов токсоплазмами и псевдоцистами.
Диагноз врожденного токсоплазмоза основывается на совокупности клинических и лабораторных данных.
В клинической картине наиболее патогномоничными можно считать два симптома: хориоретинит и кальцификаты в мозге, выявленные рентгенологически; хориоретинит отмечен у 76% больных, кальцификация — у 92%. Но следует помнить, что оба симптома могут появиться в более позднем возрасте. Так, появление хориоретинита при врожденном токсоплазмозе описано даже на 2-м десятилетии жизни.
Для окончательной диагностики заболевания решающее значение имеют специфические серологические реакции и обнаружение токсоплазмы в цереброспинальной жидкости и крови.
При внутриутробном токсоплазмозе и мать, и ребенок первых месяцев жизни могут иметь титр антител 1:256 или чуть ниже. Титр остается положительным в течение нескольких лет. Очень важно отметить, что положительные серологические реакции при сочетании с умственной отсталостью еще не могут считаться доказательством роли токсоплазмоза в повреждении мозга.
Лечение. Применяются препараты пиримидинового ряда — хлоридин при сочетании с сульфаниламидными препаратами, которые усиливают его действие.
Врожденный токсоплазмоз – это паразитарная патология, которая возникает при трансплацентарном инфицировании ребенка Toxoplasma gondii. У большинства детей протекает бессимптомно. Возможные проявления заболевания: интоксикационный синдром, пятнисто-папулезная сыпь, лимфаденопатия, желтуха, гепатоспленомегалия, отеки нижних конечностей. Часто провоцирует развитие патологий органа зрения, слуха, ЦНС; реже – миокарда, легких и печени. Антенатальная диагностика базируется на проведении биопсии, постнатальная – на совокупности анамнестических и клинико-лабораторных данных (ИФА, ПЦР). Этиотропное лечение врожденного токсоплазмоза проводится при помощи схем на основе препаратов пириметамина и сульфадимезина или спирамицина.
МКБ-10
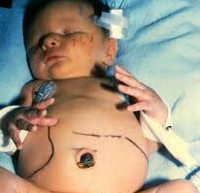
Общие сведения
Врожденный токсоплазмоз – заболевание в педиатрии и неонатологии, возникающее в результате трансплацентарного заражения плода на фоне острой формы токсоплазменной инфекции у матери. Впервые Toxoplasma gondii была описана французами К. Николь и Л. Монсо в 1908 году. В 1939 г. американцы Э. Вольф, Д. Кауэн и Б. Пэйдж подтвердили трансплацентарный механизм передачи возбудителя. Промежуточными хозяевами могут выступать более 400 видов животных. Согласно статистическим данным ВОЗ, число инфицированных токсоплазмой людей в мире составляет порядка 1,5 млрд. человек, в России – около 30% всего населения. Частота врожденной формы 1,5:1000 новорожденных. Даже на фоне лечения средний показатель смертности у детей до 5 лет составляет 12%, осложнения возникают почти у 90%.

Причины врожденного токсоплазмоза
Врожденный токсоплазмоз развивается только при инфицировании матери Toxoplasma gondii во время вынашивания ребенка. Механизм заражения беременной женщины – фекально-оральный. Наиболее распространенные причины: контакт с животными из семейства кошачьих и употребление термически необработанной пищи. Инвазивная форма возбудителя – ооциста – формируется в кишечнике животных и выделяется с калом, после чего может на протяжении 12 и больше месяцев сохранять контагиозность в условиях внешней среды. В крайне редких случаях этиологическим фактором может стать трансплантация контаминированных органов или переливание крови. Заражение плода T. gondii происходит трансплацентарным путем. После рождения ребенка развивается интенсивный гемолиз, возникают геморрагии на слизистых оболочках, расширение камер сердца, пневмония или интерстициальный отек легких, некроз печени и селезенки, увеличение лимфоузлов, воспаление и отек тканей головного мозга, некробиоз сетчатки. При гистологическом исследовании непосредственно пораженных тканей определяется некроз, гранулематозная или диффузная пролиферация ретикулоцитов, инфильтрация плазмоцитами и лимфоцитами, перифокально – множество токсоплазм. Впоследствии на месте некротизированных участков формируется фиброз, переходящий в кальциноз.
Классификация врожденного токсоплазмоза
В зависимости от периода инфицирования плода врожденный токсоплазмоз может протекать в трех формах:
- Хроническая форма. Заражение происходит в I-II триместрах беременности. Риск передачи возбудителя – 13-18%. При такой форме могут развиваться атрофия головного мозга, гидроцефалия, деформация желудочков мозга, анофтальмия, колобома, атрофия сетчатки, врожденные пороки сердца и других органов и систем.
- Подострая форма. Инфицирование – III триместр. Риск заражения ребенка – 75-85%. Проявления могут включать в себя энцефалит, менингоэнцефалит, очаговый некроз сетчатки, увеит.
- Острая форма. Токсоплазма попадает в организм ребенка непосредственно перед родами. Возможные симптомы: гипертермия, пятнисто-папулезная сыпь, интенсивная желтуха, гепатоспленомегалия, анемия, миокардит, пневмония.
Симптомы врожденного токсоплазмоза
Врожденный токсоплазмоз может проявляться в различные периоды жизни ребенка – от первых дней до нескольких месяцев. Специфических симптомов данное заболевание не имеет. Зачастую присутствующая клиника нечеткая и имитирует другие врожденные патологии. Наиболее вероятные проявления врожденного токсоплазмоза: ухудшение общего состояния, пятнисто-папулезная сыпь различной локализации, генерализованная лимфаденопатия, увеличение печени и селезенки, желтуха, отеки нижних конечностей, субфебрильное повышение температуры тела. Тяжесть симптомов зависит от степени инфицирования токсоплазмами, триместра беременности, в котором произошло инфицирование, и иммунных сил матери. Примерно 70-90% детей не имеют каких-либо проявлений в ранние периоды жизни, но почти у всех спустя некоторое время возникают осложнения. Классический врожденный токсоплазмоз проявляется триадой Сэбина – обструктивная гидроцефалия, хориоретинит и массивное внутричерепное обызвествление. Наблюдается данный комплекс не более чем у 3% детей. Помимо триады, часто возникают миокардит, миозит, гепатит и пневмония. Клинические проявления напрямую зависят от присутствующих патологических изменений. Вероятность развития поздних осложнений на фоне латентного врожденного токсоплазмоза составляет порядка 90%. Период возникновения может быть разным – от нескольких месяцев до нескольких лет. Наиболее часто наблюдается поражение глаз, органа слуха и ЦНС. Самое распространенное осложнение – ретинит (примерно 85% случаев). К другим последствиям перенесенного врожденного токсоплазмоза относят олигофрению, гидроцефалию, повышение внутричерепного давления, острый и хронический энцефалит, эпилепсию, полную глухоту и/или слепоту, микрофтальм, увеит, хроническую гипертермию, редко – шизофрению.
Диагностика врожденного токсоплазмоза
Диагностика врожденного токсоплазмоза может проводиться в антенатальном и постнатальном периоде. Антенатальное исследование подразумевает использование инвазивных методов с дальнейшими лабораторными анализами. Абсолютное показание к их проведению – острый токсоплазмоз матери в сумме с нарушениями развития плода по результатам акушерского УЗИ. Выбор методики исследования зависит от срока беременности. При гестации от 10 недель проводится биопсия хориона, от 16 недель – амниоцентез, от 18 – кордоцентез. Для верификации инфекции полученный материал исследуют при помощи ПЦР. Постнатальная диагностика включает в себя сбор анамнестических данных и проведение клинического и лабораторного исследования. Данная мера является обязательной для всех детей, входящих в группу риска внутриутробного инфицирования. Неспецифическая диагностика и ее результаты зависят от присутствующих симптомов и синдромов. Список исследований может включать в себя ОАК (анемия, тромбоцитопения, лейкоцитоз); рентгенографию ОГК (признаки инфильтрации легких); нейросонографию и КТ головного мозга; биохимическое исследование крови с измерением АЛТ и АСТ, определением СРБ, уровня билирубина и его фракций (все показатели выше нормы); офтальмоскопию (некроз сетчатки); спинномозговую пункцию (признаки воспаления). Специфические методы подразумевают серодиагностику биологических жидкостей методом ИФА, при котором наблюдается возрастание титра антител IgG в 4 и больше раз и высокий уровень IgM на протяжении 10-14 суток. При необходимости проводится ПЦР с целью идентификации ДНК токсоплазмы.
Лечение врожденного токсоплазмоза
Лечение новорожденного с выраженной клинической картиной врожденного токсоплазмоза проводится только в условиях стационара, в отделении патологии новорожденных. Соблюдение специфического режима и рациона не требуется, их коррекция проводится в соответствии с состоянием ребенка. При наличии отягощенного анамнеза матери этиотропную терапию начинают с момента постановки предварительного диагноза. В других случаях перед началом лечения требуется проведения лабораторных методов исследования. Используемые схемы: пириметамин и сульфадимезин на 1-1,5 месяца; спирамицин или другие макролиды на 4-6 недель. В некоторых случаях применяют системные глюкокортикостероиды – преднизолон. Симптоматическое лечение зависит от присутствующих симптомов и синдромов, выявленных педиатром или неонатологом. При стойком повышении внутричерепного давления или развитии гидроцефалии показано хирургическое лечение. При необходимости дальнейшее лечение может проводиться амбулаторно под контролем педиатра, инфекциониста и других специалистов. В таких же условиях проводится терапия субклинической и латентной формы врожденного токсоплазмоза. Решение об отказе от приема препаратов принимается на основе клинико-лабораторных показателей, находящихся в пределах возрастной нормы, и заключения всех лечащих врачей.
Прогноз и профилактика врожденного токсоплазмоза
Прогноз при врожденном токсоплазмозе зависит от триместра, в котором произошло инфицирование плода и тяжести клинических проявлений. При развитии патологии в I триместре может наблюдаться самопроизвольное прерывание беременности и выкидыш или дальнейшее развитие тяжелых форм заболевания, однако аномалии органов при этом не возникают. При адекватной и своевременной терапии прогноз для жизни благоприятный, для выздоровления – сомнительный. Неспецифическая профилактика врожденного токсоплазмоза включает в себя ограничение контакта домашних животных с беременной женщиной, соблюдение гигиенических норм, прием в пищу только термически обработанных продуктов, тщательное мытье овощей и фруктов. При наличии факторов, указывающих на возможное инфицирование матери, проводится специфическая диагностика, направленная на идентификацию T. gondii. При подтверждении диагноза показано немедленное проведение этиотропной терапии. Специфической профилактики врожденного токсоплазмоза не разработано.
Читайте также:

