Книги паразитарные заболевания у детей
Обновлено: 19.04.2024
Для цитирования: Кочергина Е.А., Корюкина И.П., Зубов Е.В. Особенности лечения паразитарных заболеваний. РМЖ. 2004;13:815.
На современном этапе паразитарные заболевания признаны общегосударственной проблемой. Это связано с их повсеместным распространением и отрицательным воздействиям на здоровье населения, приводящим к значительным экономическим потерям [1]. Особенно это касается детского населения, так как среди заболевших они составляют более 80%. Цифры заболеваемости гельминтозами сопоставимы с показателями заболеваемости ОРВИ и гриппом вместе взятыми. Сегодня, когда известны механизмы основных патогенетических реакций при паразитарных заболеваниях, можно сказать, что они являются причиной тяжелых аллергических проявлений, вызывают патологию органов пищеварения и органов дыхания, оказывают сенсибилизирующее и иммунодепрессивное влияние, чем обеспечивают благоприятный фон для возникновения соматической и инфекционной патологии [2]. Наиболее общее патологическое воздействие всех гельминтов – аллергизация организма и подавление иммунного ответа. Гельминты, их части, продукты их жизнедеятельности являются аллергенами, вызывают воспалительные изменения, оказывают иммуносупрессивное действие и всегда индуцируют интенсивную продукцию Ig E–антител. Все это поддерживает или инициирует хронические аллергические заболевания, такие как крапивница, атопический дерматит, бронхиальная астма. Конечно, гельминтозы нельзя отнести к истинно аллергическим заболеваниям, но надо помнить, что это болезни, в патогенезе которых аллергия участвует, как обязательный компонент основного патологического процесса [2]. Наличие паразитарного заболевания у ребенка приводит к подавлению неспецифической резистентности организма, что ведет к учащению острых респираторных и инфекционных заболеваний, удлинению и утяжелению их течения. Достоверно доказано снижение выработки защитных антител при вакцинации дифтерии у инвазированных. Ухудшается формирование иммунитета при ревакцинации кори и столбняка у больных с паразитарным заболеванием. Также у детей с гельминтозом чаще регистрируется ложный вираж туберкулиновых проб. Иммунная система всегда реагирует на действие паразитарного антигена, и длительное хроническое течение инвазии вызывает ее истощение. Снижение Т–лимфоцитов у больного приводит к развитию таких осложнений, как бактериально–вирусные и аллергические. Поэтому в докладе ВОЗ (1977) среди причин, способных вызвать вторичное иммунодефицитное состояние (ВИД), на первое место были вынесены протозойные и глистные болезни. Хроническое течение гельминтоза всегда сопровождается обменными нарушениями в виде снижения содержания белка в печени, обмена жиров и углеводов, гипоксии в органах, уменьшения концентрации витаминов, микроэлементов, фолиевой кислоты, что может вызвать необратимые изменения в органах. Поэтому очень важным при установлении окончательного диагноза паразитарного заболевания является выбор тактики ведения больного и адекватного лечения. Лечение паразитарных заболеваний на современном этапе остается нерешенной проблемой, особенно это касается тканевых гельминтозов, таких как токсокароз, эхинококкоз, стронгилоидоз и др. Применение существующих сегодня антигельминтных препаратов (в основном это производные мебендазола) не всегда эффективно. Это связано с их низкой кишечной абсорбцией – до10%, быстрым развитием резистентности при повторных и длительных курсах терапии, формированием при реинвазиях более тяжелых форм, которые ведут к значительным иммунологическим сдвигам [4]. Сегодня в России появился новый антигельминтный препарат широкого спектра действия – Немозол ( а л ьбе н д а зол ). Системное действие Немозола связано с его активным метаболитом – сульфоксидом альбендазола, который образуется в печени. Немозол активен в отношении разных видов паразитов. Препарат ингибирует полимеризацию бета–глобулина, что приводит к нарушению образования цитоплазматических микротубул клеток гельминта. Экспериментальные данные свидетельствуют о том, что Немозол действует не только на взрослых кишечных особей, а также на их яйца и личинки [5]. Высокая терапевтическая активность Немозола обусловлена тем, что он имеет наибольшую среди антигельминтных препаратов биодоступность – до 30%. Широко использовать препарат в детском городскомгельминтологическом центре города Перми мы начали с сентября 2003 года. Эффективность Немозола оценивали по степени излечения больных детей и степени снижения яиц в кале – эти методы считаются стандартами ВОЗ (WHO, 1999). Хорошая эффективность Немозола выявлена при лечении токсокароза. В Перми регистрируется высокий уровень заболеваемости токсокарозом – 47,68 на 100 тыс. детского населения, Пермская область занимает восьмое место в Российской Федерации по данной нозологии. Это инвазия часто встречается у детей до 5 лет и характеризуется полиморфной клинической картиной, с развитием тяжелых осложнений со стороны легких, кожи, печени. Легочные поражения встречаются у 50% больных в виде бронхитов с бронхообструктивным синдромом, пневмоний, атопической бронхиальной астмы. В клинике превалирует сухой приступообразный кашель, чаще ночью, лихорадка, слабость, потливость, инспираторная одышка. Известны случаи тяжелых токсокарозных эозинофильных пневмоний с летальным исходом. Изменения со стороны сердечно–сосудистой системы при токсокарозе имеют, как правило, аллергическую этиологию. Миграция личинок способствует также манифестации вирусной инфекции с развитием тяжелых миокардитов. Описаны случаи обнаружения на аутопсии личинок Toxocara canis в миокарде и некротических гранулематозных очагов с эозинофильной инфильтрацией. К классическим признакам сердечного заболевания присоединяются гиперэозинофилия, острая лихорадка и симптомы поражения соединительной ткани. Абдоминальный синдром встречается у 80% больных токсокарозом детей и проявляется вздутием, болями в животе, тошнотой, иногда рвотой, диареей. Гепатомегалия регистрируется у 65% больных. Развитие глазного токсокароза возникает при низкой степени инвазии и низком иммунном ответе, что и позволяет личинкам беспрепятственно проникать к глазному яблоку. Часто заболевание регистрируется у детей старше 12 лет, чаще поражаются лица мужского пола. Практически всегда идет изолированное поражение только одного глаза, чаще левого. Больные жалуются на снижение остроты зрения до полной слепоты. В процесс могут вовлекаться сетчатка, хрусталик, стекловидное тело. Заболевание имитирует ретинобластому, болезнь Коатса, дегенерацию макулярного пятна. Может поражаться параорбитальная клетчатка, с отеком и гиперемией век, отеком щеки и лимфоаденитом; также имеет место диплопия и экзофтальм, процесс носит рецидивирующий характер. По нашим данным, почти у 40% больных токсокарозом детей после лечения отмечаются рецидивы. Даже в период ремиссии у таких больных сохраняется лимфоаденопатия, увеличение печени, кожный синдром. Идущие процессы сенсибилизации вызывают нарушение функции органов и тканей, что ведет к снижению физического и умственного развития ребенка. В течение нескольких лет мы применяли возможные схемы и различные препараты для лечения токсокароза, оценивая их эффективность. Анализ историй болезни 224 детей с токсокарозом показал высокую терапевтическую активность Немозола по отношению к личинкам токсокары. Терапевтическую эффективность препаратов оценивали по регрессу клинических проявлений,прогрессивному снижению уровня эозинофилии, снижению титру специфических антител до уровня 1:400 и ниже. Больные токсокарозом получали Немозол в дозировке 15 мг/кг в сутки в течение 10–14 дней. Существенным положительным моментом было отсутствие побочных эффектов и хорошая переносимость Немозола при длительных курсах терапии. Значительный терапевтический эффект мы получили при лечении стронгилоидоза – инвазии, которая в последнее время стала часто регистрироваться в Пермской области. В клинике у наших больных чаще преобладал кишечный вариант течения инвазии. Больные жаловались на изжогу, вздутие живота, боли в животе после еды, похудание, тошноту, рвоту, понос. Интенсивная инвазия стронгилоиодоза может протекать по типу язвенной болезни, язвенного колита, энтерита, острого живота. С января по май 2004 года в детском городском гельминтологическом центре мы пролечили 8 больных со стронгилоидозом (4 больных из семейного очага, 3 поступили повторно после безуспешного лечения мебендазолом). Больные получали Немозол по 400 мг ежедневно в течение 3–х дней. Контрольные анализы через 1 и 3 месяца показали эффективность препарата в 100% случаях. Учитывая спектр существующих сегодня в России антигельминтных препаратов, альтернативы Немозолу при лечении стронгилоидоза нет. Высокая паразитоцидная активность Немозола отмечена нами и при лечении других нематодозов: аскаридоз – 100% (n=14), энтеробиоз – 96,4% (n=82), трихинеллез – 100% (n=9), где n – количество пролеченных. Причем при аскаридозе и энтеробиозе эффект достигался после однократного приема препарата. Анализируя полученные нами данные, считаем, что наиболее перспективным Немозол показал себя при mixt–инвазиях, когда у больного выявляется сочетанная инвазия из 2 и более паразитов. Немозол давал положительные результаты и в случаях, когда у больных с гельминтозом выявлялся лямблиоз. В настоящее время имеется достаточное количество препаратов для специфического лечения лямблиоза. При выборе препарата для лечения лямблиоза необходимо помнить, что в последние годы появилось большое количество штаммов паразитов, устойчивых к длительно применявшимся ранее метронидазолу и фуразолидону. Сегодня широкое распространение в лечении лямблиоза у людей пробрели ингибиторы тубулина бензимедазольного ряда (албендазол). Эти препараты значительно безопаснее и удобны для массового применения [6]. Стандартная дозировка Немозола, применяемая нами в лечении лямблиоза (400 мг в сутки в течение 5 дней) приводила к 86% излечению от сочетанного паразитарного заболевания. При стойкой эозинофилии, длящейся несколько месяцев, при невозможности по тем или иным причинам идентифицировать возбудителя и установить диагноз, многие авторы предлагают проводить эмпирическую терапию антигельминтиками широкого спектра действия. В этих случаях быстрый терапевтический эффект является косвенным подтверждением диагноза. Учитывая возможности Немозола, считаем его идеальным препаратом для проведения терапии ex juvantibus [3]. З а к люч е н и е. Опыт применения Немозола в детском городском гельминтологическом центре г. Перми составил более 300 больных с различными видами паразитарных заболеваний. Полученные нами данные свидетельствуют о том, что Немозол – высокоэффективный препарат широкого спектра действия и может использоваться в педиатрии для лечения паразитарных заболеваний. Немозол является препаратом выбора при таких тяжелых тканевых гельминтозах, как эхинококкоз, токсокароз, нейроцистицеркоз, высоко эффективен при лечении сочетанных паразитозов и протозоозов. Не имеет возрастных ограничений, выпускается в удобной лекарственной форме в виде таблеток и суспензии. Существенным преимуществом применения Немозола, особенно у детей, является не только высокая противопаразитарная активность, но и практически полное отсутствие побочных эффектов и хорошая переносимость.
Литература 1. Онищенко Г.Г. Заболеваемость паразитарными болезнями в Российской федерации и основные направления деятельности по ее стабилизации // Медицинская паразитология. – 2002. № 4. С 3–10. 2. Астафьев Б.А. Иммунологические проявления и осложнения гельминтозов. – М., 1987. – 124с. 3. Лысенко А.Я., Владимова М.Г., Кондрашин А.В. // Клиническая паразитология. Женева, 2002, с 65 – 66. 4. Озерецковская Н.Н. Подходы отечественной школы паразитологов – иммунологов к терапии паразитарных болезней // Медицинская паразитология. – 1998. – № 2. – С. 12–15. 5. J. Horton Treatment of parasitic diseases // Parasitology 2000, Cambridge University Press. – S 113–132. 6. Авдюхина Т.И., Константинова Т.Н., Кучеря Т.В. Лямблиоз // учебное пособие. – Москва, 2003, с 16 –17.
Паразитарные болезни у детей. Клиника и диагностика
Паразитарные болезни у детей в большинстве случаев существенно отличаются условиями и путями заражения, течением, трудностями диагностики, эффективностью этиотропной терапии и проявлениями нежелательных реакций на лекарственные средства.
Врожденные и перинатальные инвазии представляют сложность для диагностики и интерпретации клинико-лабораторных данных, показаний для этиотропной терапии. Трансплацентарное инфицирование считается характерным для токсоплазмоза в случае заражения женщины во время беременности.
Исходы инфицирования беременной и плода в первом триместре наиболее неблагоприятны. Перинатальння инфекция описана при малярии.
Дети естественно ближе к природе во всем ее многообразии. Особенности эпидемиологии паразитозов у детей дошкольного возраста определяется потребностью ребенка оказывать внимание домашним животным, чужим игрушкам, проявлять интерес ко всем и ко всему, в том числе пробовать почву, песок (геофагия). Ввиду максимальной плотности пыли в нижних слоях воздуха у маленьких особенно велик риск инвазии теми стадиями развития простейших и гельминтов, которые находятся во внешней среде, вследствие их вдыхания с пылью во время прогулок, подвижных игр.

Признаки поражения печени приводят таких пациентов в отделение гепатитов, диспептические явления — в отделение для кишечных инфекций, абдоминальные боли — в хирургическое. Мы демонстрировали клинические примеры особенностей течения у детей токсокароза, малярии, трихинеллеза, когда постановка диагноза вызывала затруднения даже в очагах.
Дети чаще, чем взрослые, приобретают инвазии смешанной этиологии.
Интерпретация результатов лабораторного обследования ребенка должна быть особенно осторожной. Объективными причинами неадекватных результатов серологических исследований (ИФА) могут быть возрастные и индивидуальные особенности иммунологического статуса ребенка. Нам постоянно приходится встречаться с ложноположительными результатами у детей с системными заболеваниями, с инфекционными болезнями, с обострениями дерматоаллергозов.
Необходимо учитывать диагностический титр антител, не довольствуясь качественным анализом. Субъективной и очень сложной для устранения причиной могут быть особенности коммерческих лабораторий. Необходимость убедить родителей провести динамическое исследование в альтернативной лаборатории очевидна, поскольку определяет диагноз, терапию и, следовательно, прогноз. После направления материала в центр молекулярной диагностики исключали эхинококкоз, токсокароз, лямблиоз и другие инвазии у детей с верифицированными другими диагнозами.
Лечение поражений органов и систем, в том числе печени, при паразитарных болезнях проводится по общепринятым протоколам с учетом клинических проявлений и соответствующих показаний.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Протозойные, паразитарные инфекции ЦНС у детей: причины, диагностика, лечение
За исключением токсоплазмоза и, в определенной степени, нейроцистицеркоза, протозойное и паразитарное поражение ликвора в развитых странах встречается редко. Малярия, однако, имеет повышенное значение из-за частых путешествий в зараженные страны и не всегда проводимой или неэффективной профилактике. В таблице ниже перечислены основные клинические особенности и доступное лечение некоторых протозойных и паразитарных заболеваний.

а) Малярия нервной системы у детей. По оценкам, не менее миллиона детей умирает от малярии только в Африке (Snow et al., 2005), и основной причиной смерти является поражение головного мозга, с пиком малярии мозга среди детей в возрасте между двумя и шестью годами. Малярию вызывают четыре разновидности рода Plasmodium-. Р. vivax, Р. falciparum, Р. malariae и Р. ovale, и тяжелым осложнением инвазии Р. falciparum является малярия мозга.
У детей данная патология определяется тремя критериями: расстройства сознания с неспособностью локализовать боль (по шкале комы Блантайра
Отличительными признаками при гистологическом исследовании являются капиллярный и венозный застой в мозге с эритроцитами, содержащими и не содержащими паразитов (MacPherson et al., 1985). Самым ранним признаком обычно является лихорадка, следующая за признаками расстройства дыхания (вторичным по отношению к метаболическому ацидозу и/или анемии), судороги и сниженный уровень сознания. Характерны двигательные расстройства и патологическая поза.
Типичные при любой форме малярии припадки могут быть генерализованными или очаговыми. Некоторые могут быть субклиническими. Они связаны с худшим исходом, особенно при продолжительности. Эпилептический статус возникает в 10-20% случаев. Гипогликемия отмечается у 30% пациентов и имеет тяжелое прогностическое значение (Molyneux et al., 1989).
Повышенное ВЧД наблюдается у большинства детей (Newton et al., 1991) с малярией мозга и считается связанным с повышением объема циркулирующей крови в мозге. Среди детей со значительно повышенным ВЧД имеется наибольший уровень смертности и более частое появление долговременных последствий.
В целом диагноз определяется анамнезом, клиническим исследованием и исследованием толстого и тонкого мазка крови. Результаты исследования ликвора обычно ничем не примечательны, а при наличии плеоцитоза более вероятным диагнозом становится менингит или энцефалит. Лечение необходимо начинать без определенных доказательств в сомнительных случаях у любых пациентов, которые в последние три месяца подвергались укусам или в течение последнего года получали профилактическое лечение (Newton и Warrell, 1998). Парентеральное назначение алкалоидов хины (хинин или хинидин в США) — основной метод лечения.
Все шире используются дериваты артемизинина (артесунат и артеметер); несмотря на более быстрое очищение крови от паразитов, они не продемонстрировали преимуществ по снижению летальных исходов по сравнению с алкалоидами хины. Их преимущество заключается в возможности ректального применения, хотя из-за обнаруженной при испытаниях на животных нейротоксичности их применение остается ограниченным. Рекомендуемая поддерживающая терапия включает жаропонижающие средства, мероприятия для устранения гиповолемии, антиконвульсанты для контроля за припадками, осмотические средства (например, маннитол) для снижения ВЧД, глюкозу при гипогликемии и переливание крови при определенных значениях анемии и, возможно, высокой периферической паразитемии (>10% пораженных эритроцитов).
В прошлом настоятельно рекомендовали применение кортикостероидов, но из-за отсутствия определенной патофизиологической основы они больше не используются. Другие вспомогательные средства, такие как десферриоксамин, малярийный гипериммунный глобулин, анти-TNFa и пентоксифиллин не показали очевидного преимущества, а некоторые из них наносили вред, поэтому до дальнейшего изучения они не должны использоваться (Warrell, 1999). Средний показатель смертности от церебральной малярии варьирует между 15% и 20% (Marsh et al., 1995, Idro и et al., 2005) с наличием остаточной инвалидности у 10-15% выживших. Некоторые последствия носят транзиторный характер, например атаксия, другие частично улучшаются через несколько месяцев (двигательные нарушения, такие как гемипарез и корковая слепота), но отдельные остаются, создавая проблемы (например, припадки). Кроме того, у многих выживших имеются незначительные когнитивные расстройства (Kihara et al., 2006).
б) Приобретенный токсоплазмоз. Инфекция Т. gondii обычно имеет легкое или бессимптомное течение, но в иммунодефицитном организме может поражать ЦНС и вызвать менингоэнцефалит, у новорожденных — энцефалит и хориоретинит, вследствие трансплацентарного инфицирования, хориоретинит в качестве первичной инфекции или внутричерепные новообразования у пациентов с ослабленным иммунитетом.

MPT: интрамуральные узелки одиночного цистицеркоза (слева, стрелка)
и множественные нейроцистицеркозные очаги (справа).
в) Нейроцистицеркоз. Нейроцистицеркоз (НЦЦ) наиболее распространенное гельминтозное заболевание ЦНС и основная проблема здравоохранения во многих развивающихся странах. Болезнь развивается в результате плохой санитарии, когда человек становится промежуточным хозяином в жизненном цикле Taenia solium, проглатывая яйца солитера. Инвазия инкапсулированной формой Т. solium может затем развиваться в пределах паренхимы мозга, базилярной цистерны или редко в спинном мозге, вызывая воспаление, отек и остаточную кальцификацию. Нейроцистицеркоз (НЦЦ) обычно проявляется у детей, когда цисты начинают отмирать и провоцировать воспаление. Среди признаков заболевания отмечают длительные очаговые/генерализованные припадки или иногда признаки повышенного внутричерепного давления, вторичного по отношению к цистицеркозному энцефалиту или гидроцефалии, вызванных кистевидными цистицерками в базилярной цистерне или желудочковой системе.
Диагностическим критерием служит выявление при сканировании мозга одиночного кольцевидного поражения с окружающим отеком или при обнаружении множественных поражений, некоторые из которых кальцифицированны. На МРТ можно обнаружить головку червя. Дифференциальная диагностика одиночных поражений от других единичных гранулем, таких как туберкулема, без биопсии затруднительна. Полезным может быть определение сывороточных антител против цистицерка, хотя в эндемичных районах исследование может привести к высокому уровню ложно-положительных результатов. Del Brutto et al. (2001) разработали набор диагностических критериев для помощи в установлении НЦЦ. Лечение альбендазолом (15 мг/кг/сут. в течение 8 дней) доказало свою эффективность, с добавлением стероидов в тяжелых случаях инвазии или при развитии побочных эффектов от лечения. Поскольку большинство пациентов обращается за медицинской помощью в результате отмирания цист, лечение уже не рекомендовалось; однако недавние исследования показали, что при использовании альбендазола уменьшается долговременный риск развития припадков (Garcia et al., 2004).
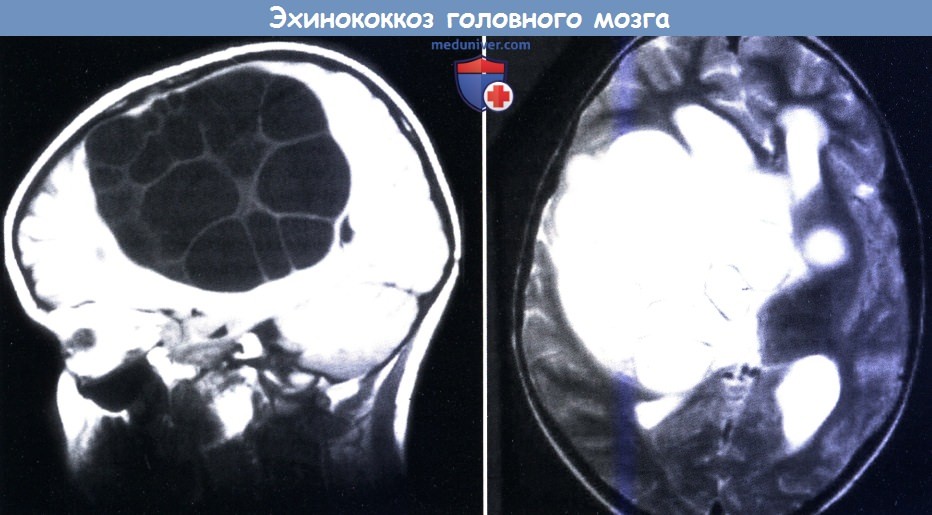
Гидатидный эхинококкоз. МРТ в Т1-режиме (слева) и Т2 (справа):
множественные кистозные повреждения после Echinococcus granulosus.
г) Эхинококкоз нервной системы. Инвазия человека солитером собаки, Echinococcus, называемая также эхинококкозом и распространенная в странах, где разводят овец. Человек заражается при заглатывании яиц, выделяемых собаками (окончательный хозяин). Echinococcus granulosus вызывает кистозный эхинококкоз, и в основном вызывает кисты в печени и легких, хотя в 5% случаев кисты развиваются и в ЦНС. Поскольку пузыри растут медленно, зачастую они остаются бессимптомными до тех пор, пока не достигнут значительных размеров. Клинические проявления в основном связаны с признаками и симптомами внутричерепной гипертензии, тогда как очаговый неврологический дефицит возникает редко.
На КТ и МРТ определяются округлые или овальные кисты с ровными контурами и содержимым, имеющим плотность ликвора. Может выявляться смещение срединных структур и желудочковая деформация (Tuzun et al., 2002). В диагностике можно использовать ИФА или РИГА (непрямая гемагглютинация) с эхинококковым антигеном. Предпочтительным лечением является осторожное хирургическое удаление, чтобы предотвратить разрыв стенки кисты. При больших повреждениях предопреционное лечение альбендазолом, видимо, улучшает исход (Altinors et al., 2000).
д) Эозинофильный менингит. Наиболее частой причиной эозинофильного менингита рассматривают паразитарное или протозойное заболевание; однако высокая доля эозинофилов (>4%) может также наблюдаться в случаях инфекционного или постинфекционного менингита, вторичного по отношению к грибковой, риккетсиозной, микоплазмозной или трепонемной инфекции, подострому склерозирующему панэнцефалиту и лимфоцитарному хориоменингиту. Эозинофилия в ликворе может также быть связана с неинфекционными расстройствами, такими как болезнь Ходжкина, рассеянный склероз, лейкемия, субарахноидальное кровоизлияние и реакция на интратекальное введение антибиотиков (Weller, 1993).
Паразитарные заболевания у детей: симптомы, диагностика, лечение и профилактика

– Артём Ашотович, какие паразитарные заболевания распространены среди детей?
Для того, чтобы лямблии как-то негативно повлияли, их должно быть в организме два ведра, грубо говоря. Если же их небольшое количество, то они, в принципе, не вызывают никакой реактивной аллергической реакции.
Однако проблема в том, что очень многие путают лямблиоз и описторхоз. Плохой отток желчи, застой, проблемы с печенью, с поджелудочной – все проблемы билиарной системы связаны именно с описторхозом. И такие симптомы, как аллергия, высыпания на коже и так далее, – это не с лямблиозом связано, а с описторхозом. И это нужно разделять.
– Насколько широко распространены паразитарные болезни среди детского населения?
Детей в детских садах посылают на анализ кала, у подавляющего большинства ничего не обнаруживают – соответственно, никто не найден, значит лечить нельзя. В итоге дети друг от друга постоянно заражаются.

– Есть ли региональные и сезонные особенности распространения паразитарных заболеваний у детей? В Новосибирской области, в частности?
– Сезонные особенности касаются сезонных продуктов: дети, да и большинство взрослых, плохо моют овощи и фрукты. Хотя сейчас сезонность – это очень смазанное понятие, особенно для паразитарной инвазии. Есть такое явление, как сезонное обострение заболевания, но это связано с непосредственным наличием паразитов в организме человека.
Что касается особенностей регионального распространения, имеется статистика, что наш сибирский регион эндемичен по заболеванию описторхозом. Но, на мой взгляд, эта статистика уже устарела и ведётся некорректно. По факту, если мы берём паразитарные заболевания, то они распространены по всему миру.
Говорю это не просто так, а из опыта, потому что мой отец Ашот Папикович как раз имеет опыт лечения больных в США, в Сингапуре, в Китае, в Болгарии, Индии, то есть во многих частях света. И везде паразитарные инвазии – это очень актуальный вопрос.
– Какие факторы способствуют высокому уровню распространения паразитарных заболеваний в детской среде?
– Во-первых, это детские сады, к сожалению, – опять же, ввиду того, что там не проводятся профилактические меры. Во-вторых, это очень часто детские песочницы, домашние животные, потому что дети не могут вести себя с животными правильно – целуют их, не моют руки и так далее.
Можно отнести к факторам риска и купание в водоёмах, если не объяснить ребёнку правила поведения. В море сложно заразиться паразитами, а вот от морских обитателей – легко. Естественно, к факторам риска относится и питание, а именно – плохо обработанные продукты.

– Какие симптомы могут указывать на наличие у ребёнка паразитов?
– Симптомов, на самом деле, очень много. Самые явные из них, к примеру, кишечных паразитов – это беспокойный сон, скрип зубами во сне. Сейчас, если ребёнок скрипит зубами во сне, то его принято вести к неврологу. Однако любая нормальная бабушка скажет, что это глисты, и будет права, потому что именно кишечные паразиты дают такой симптом – скрежет зубами. Невролог может только выписать успокоительное средство, которое систематически будет воздействовать на организм, ухудшая текущее состояние.
Также указывать на наличие паразитов могут боли в животе, особенно в околопупочной полости. Пальпируем вокруг пупка и, если ребёнку больно и дискомфортно – ещё один симптом.
К симптомам паразитарной инфекции относятся и задержка стула или, наоборот, поносы, худоба или, напротив, излишек веса, высыпания на коже.
Также косвенным признаком может быть снижение иммунитета, частые простудные заболевания, развитие вялотекущих болезней, когда ребёнок непрерывно болеет и не получается его до конца вылечить. Постоянно он находится в полубольном состоянии.
Ещё один косвенный признак – образование слизи в носоглотке, аденоиды, увеличенные лимфоузлы. Это опять же связано с низким иммунитетом и с низкой сопротивляемостью организма внешним факторам, патогенным вирусам, бактериям.
И ещё из косвенных неспецифических признаков – это появление таких, как сейчас говорят, хронических заболеваний, как аллергия, бронхиальная астма, атопический дерматит. Конечно, есть единичные случаи врождённых патологий. Но они действительно единичные.

– Какие методы диагностики используются для выявления у ребёнка паразитов? Насколько они эффективны?
– К сожалению, сейчас используются неявные методы – это анализ кала на яйца глистов, я уже говорил про его бесполезность. Дальше – иммуноферментный анализ крови. Здесь вероятность обнаружения паразитов уже побольше. Но если паразитарная инвазия имеет хроническое течение, то иммуноферментный анализ, к сожалению, также ничего не показывает.
То же самое мы можем сказать и об общем анализе крови. Мы, конечно, делаем общий анализ крови, берём в рассмотрение такой параметр, как эозинофилия. Кстати, отмечу, что норму эозинофилов в последние годы подняли. Если посмотреть бланки 70-х годов, уровень нормы эозинофилов от нуля до двух. Сейчас 3 - 5, в некоторых случаях до 7, а это уже огромная эозинофилия. Эозинофилы 3 – это уже звоночек, а сейчас, к сожалению, это норма.
Также делают детям дуоденальное зондирование. Мы проводим зондирование для детей с двух с половиной лет, вполне спокойно детки реагируют. Особенностей проведения зондирования для детей по сравнению со взрослыми практически нет, разница только в дозировке растворов. На сегодняшний день это самый эффективный способ обнаружения паразитов, что касается описторхоза, клонорхоза, лямблиоза. При этом кишечных паразитов зондирование не выявит.
При постановке диагноза необходимо учитывать комплекс факторов. Во-первых, это симптоматика, во-вторых, это косвенные признаки по анализам: общий анализ крови, биохимический анализ крови. Есть специфические показатели, например, общий белок или уровень гемоглобина. Низкий гемоглобин тоже зачастую говорит о паразитарной инвазии.

– Какие методы применяются для лечения паразитарных инфекций у детей?
– В принципе, есть фармакологическая терапия и народные методы. Что касается фармакологии, то в аптеках представлены детские формы противопаразитарных препаратов. Лечение травами гораздо сложнее, но безопаснее. Фитотерапия очень эффективна в профилактических целях. При лечении острой инвазии лучше всего сочетать оба метода. Но, опять же, это зависит от индивидуальных проявлений.
– Что важно учитывать при подборе противопаразитарной терапии для ребёнка?
– В первую очередь, вес. Дальше, если это касается каких-то травяных сборов, то индивидуальную переносимость. Кроме этого, важно учитывать, насколько сильной будет интоксикация при данной противопаразитарной терапии и индивидуально подбирать комплекс лечения.
– Какой подход реализуется в вашем центре?
– Важно понимать, что нельзя просто так взять и убить в организме паразитов, потому что это влечёт за собой образование большого количества токсинов, их выброс в кровь. Это может спровоцировать заболевание или вызвать ухудшение состояния ребёнка.
Поэтому, в первую очередь, организм необходимо подготовить к противопаразитарной чистке. Для этого необходимо очистить желчные протоки. Любая противопаразитарная терапия в идеале должна сопровождаться желчегонной терапией.
Также необходимо повысить иммунитет, для чего нужно улучшить состояние кишечника, подселить микрофлору. Мы применяем ещё специальные электроактивированные растворы, которые действуют непосредственно на энергетическую составляющую крови человека, а именно – на энергетическую часть клетки. Это что касается подготовительного этапа.
Дальше, после подготовки билиарной системы, мы готовим кишечник. Для этого мы используем сорбенты, клизмы со специальными растворами. На этом очистительном периоде, когда мы воздействуем на кишечник, в основном, выходят все кишечные паразиты. И когда мы уже очистим кишечник, можно очищать от паразитов желчные протоки – от тех же описторхов, клонорхов, если они есть.

Параллельно проводится детоксикационная терапия, чтобы снизить у организма уровень интоксикации. И затем, после того, как из организма убрали паразитов и продукты их жизнедеятельности, то необходимо его восстановить, а именно – работу печени и кишечника.
Перистальтика восстановится при нормальном желчеоттоке, кишечная микрофлора – при нормализации и внедрении в кишечник соответствующих бактерий. Поэтому у нас есть такая процедура, как имплантация. Мы просто во все отделы кишечника тоненькой-тоненькой трубочкой заселяем те бактерии, которые должны жить в кишечнике. И одна такая процедура, абсолютно безболезненная, по своей сути заменяет двухмесячный курс пробиотикотерапии перорально. Кишечник сразу же начнет работать по-другому, сразу же, на следующий день.
– Можно ли защитить ребёнка от заражения паразитами? Какие меры профилактики необходимо соблюдать?
– Нужно постараться исключить факторы риска. Убрать, в первую очередь, все наиболее опасные продукты. К ним относится рыба и морепродукты. Также важно правильно обрабатывать пищу и периодически, один-два раза в год, проводить противопаразитарную терапию в профилактических целях. Курс такой терапии необходимо обсудить с врачом.
Клиника профессора Хачатряна:
Читайте также:

